Содержание
Пиелонефрит во время беременности (мнение главного редактора о проблеме) | Коган
Следует изначально задаться вопросом — «Острый пиелонефрит во время беременности — это какое-то особенное состояние или оно точно такое же, как и острый пиелонефрит, возникший у женщины вне беременности?»
В ответе на этот вопрос надо исходить из того, что беременность — физиологическое состояние с характерными для неё изменениями функции различных органов и систем, в том числе почек, верхних мочевых путей, мочевого пузыря. почки и мочевые пути являются частью тех преобразований, что происходят во время беременности в организме женщины. Они изменяются в соответствии с новыми условиями и вызовами, связанными с развитием эмбриона, а затем плода.
Мобилизуются все функции почек: и диуретическая, и метаболическая, и гормональная и многие другие. почему начинают расширяться верхние мочевые пути, а затем их дилятация прогрессирует? Мировая литература повествует о перестройке гормонального баланса, то есть о доминировании прогестерона, который дилятирует мочеточники, и это на самом деле так, а также о механическом давлении матки. Я лично скептически смотрю вообще на механическую теорию. На мой взгляд, дилятация верхних мочевых путей — это реакция приспособления к растущему внутрибрюшинному давлению, связанному с ростом матки. В чашечно-лоханочной системе и мочеточниках должно накапливаться больше мочи, чем вне беременности, так как возникает необходимость в создании большего внутрипросветного давления в лоханке и мочеточнике, чтобы в новых условиях противодействия растущей в объёме матки, протолкнуть мочу в мочевой пузырь, который также сдавливается маткой в малом тазу. собственно, из-за этого меняются и ритм,и повелительность мочеиспускания.
Я лично скептически смотрю вообще на механическую теорию. На мой взгляд, дилятация верхних мочевых путей — это реакция приспособления к растущему внутрибрюшинному давлению, связанному с ростом матки. В чашечно-лоханочной системе и мочеточниках должно накапливаться больше мочи, чем вне беременности, так как возникает необходимость в создании большего внутрипросветного давления в лоханке и мочеточнике, чтобы в новых условиях противодействия растущей в объёме матки, протолкнуть мочу в мочевой пузырь, который также сдавливается маткой в малом тазу. собственно, из-за этого меняются и ритм,и повелительность мочеиспускания.
Итак, эволюционная суть заключается в том, что мочевая система для нормального функционирования в новых анатомических условиях должна измениться в своей структуре и функции. Чтобы матка могла выполнить свою эволюционную роль, мочевая система должна к этому приспособиться и не просто не мешать данному процессу, а способствовать ему.
Итак, дилятация верхних мочевых путей есть не вредный, а полезный фактор развития беременности. почему чаще мы видим дилятацию справа, реже — слева и двухстороннюю? А почему большинство парных органов у людей асимметрично? Таков результат эволюции человеческих функций к настоящему времени, праворуких, скажем, больше, чем леворуких и т.д.
почему чаще мы видим дилятацию справа, реже — слева и двухстороннюю? А почему большинство парных органов у людей асимметрично? Таков результат эволюции человеческих функций к настоящему времени, праворуких, скажем, больше, чем леворуких и т.д.
В связи с этим я считаю, что причины и патофизиология острого пиелонефрита во время физиологически протекающей беременности и у женщин того же возраста и здоровья теоретически идентичны. Укоренившееся в умах специалистов мнение о том, что острый пиелонефрит во II и III триместрах, когда уже развилась та или иная степень дилятации верхних мочевых путей, во всех своих проявлениях является обструктивным следует пересмотреть. Это пиелонефрит с нормальной для беременности дилятацией и поэтому он конечно необструктивный, ибо дилятация не является результатом обструкции, а физиологическим ответом на рост внутрибрюшинного давления на все органы живота и грудной полости. А раз он в большей части случаев необструктивный, то и подход к его лечению должен быть терапевтическим: антибиотикотерапия, возмещение потерь жидкости и солей при лихорадке > 380 с, рвоте, интоксикации. Таким образом, зачем дренировать расширенные верхние мочевые пути при беременности, если их дилятация является естественным, нормальным процессом? Конечно, этого делать не следует. поэтому я считаю, что такой пиелонефрит осложняет течение беременности, но сам по своей сути не является осложнённым.
Таким образом, зачем дренировать расширенные верхние мочевые пути при беременности, если их дилятация является естественным, нормальным процессом? Конечно, этого делать не следует. поэтому я считаю, что такой пиелонефрит осложняет течение беременности, но сам по своей сути не является осложнённым.
Следующий вопрос — «А может ли при беременности острый пиелонефрит быть обструктивным?»
Да, конечно, причина обструкции может быть связана с конкрементом, недиагностированном до беременности сужением лоханочно-мочеточникового сегмента или мочеточниково-пузырного соединения, нейрогенной дисфункцией нижних мочевых путей, пузырно-мочеточниковым рефлюксом. В этих случаях физиологическая дилятация верхних мочевых путей беременной женщины будет налагаться на предсуществующую обструктивную дилятацию лоханки и/или мочеточника. И в этих случаях лечение должно быть начато с дренирования верхних мочевых путей. Такой пиелонефрит является осложнённым, и конечно, он осложняет беременность.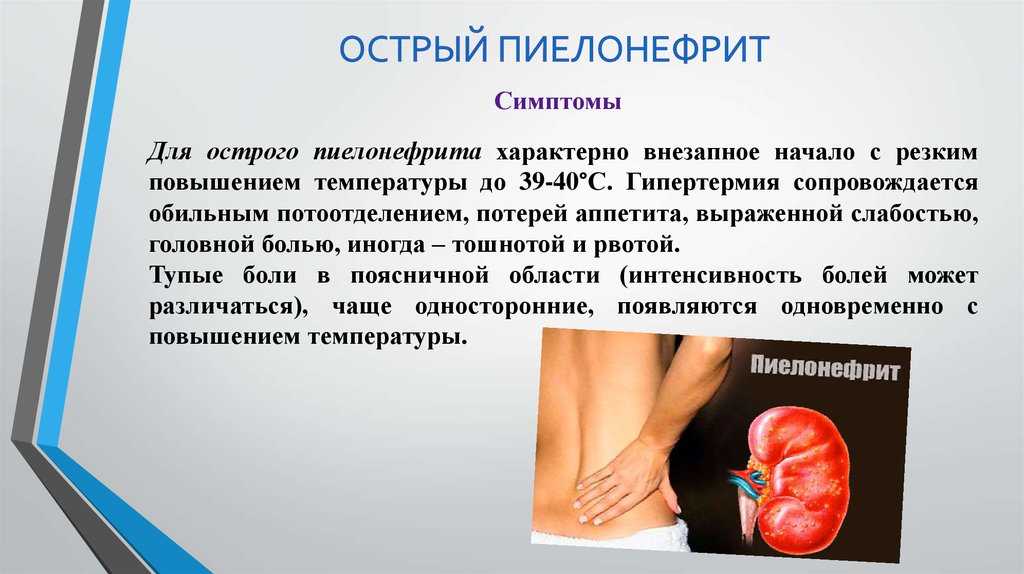
Ещё один важный вопрос — «Как в настоящее время можно охарактеризовать этиологический фактор острого пиелонефрита?». Традиционно считается, что основными уропатогенами неосложнённого пиелонефрита являются микроорганизмы из группы Enterobacteriaceae, а среди них — кишечная палочка, которой приписывают 80 % случаев острого неосложнённого пиелонефрита. при остром обструктивном пиелонефрите её патогенная роль снижается до 40 — 50 % случаев и возрастает значение других представителей семейства Enterobacteriaceae (Klebsiella spp., Proteus spp.), энтерококков, стафилококков и других микроорганизмов. Такие точки зрения сложились в результате научных разработок 60 — 80 гг. прошлого столетия.
Однако широко развернувшиеся после 2000 г. исследования по микробиоте и микробиому мочи убедительно показали, что моча здоровых молодых женщин содержит широкий спектр анаэробных и аэробных бактерий. причём лоханочная и мочепузырная моча по своим спектрам не имеют достоверных отличий. И естественно предполагать, что при беременности моча содержит те же бактерии, что были в ней и до беременности. Отсюда и возникает предположение, что почечное воспаление воспроизводится собственными бактериями, присутствующими в моче женщины, а не проникшими в неё каким-либо другим способом. Этот другой способ в виде транслокации из кишечника я вовсе не исключаю, возможности этого также были ранее в эксперименте доказаны. Так или иначе, но нестерильная моча женщины может являться источником воспаления в мочевой системе, вызванном своими же условно-патогенными бактериями.
И естественно предполагать, что при беременности моча содержит те же бактерии, что были в ней и до беременности. Отсюда и возникает предположение, что почечное воспаление воспроизводится собственными бактериями, присутствующими в моче женщины, а не проникшими в неё каким-либо другим способом. Этот другой способ в виде транслокации из кишечника я вовсе не исключаю, возможности этого также были ранее в эксперименте доказаны. Так или иначе, но нестерильная моча женщины может являться источником воспаления в мочевой системе, вызванном своими же условно-патогенными бактериями.
Почему же постоянно присутствующие в моче в расширенных верхних мочевых путях бактерии в какой-то момент вдруг вызывают острое почечное воспаление? существует немало внешних по отношению к организму женщины и внутренних факторов, которые могут остро или постепенно повлиять на вирулентные свойства бактерий, кроме того, хорошо известно, что и вне признаков какого-либо воспаления микроорганизмы в моче обладают вирулентными качествами. с другой стороны, эти же внешние факторы в виде тех или иных характеристик среды обитания женщины влияют на внутренние органы и ткани изменяя их метаболизм, функцию рецепторного аппарата, свойства тех или иных протеомных и генетически активных молекул. Латентные дисфункции органов и тканей самой женщины в ответ на развитие беременности могут реагировать усилением дисфункции, и без влияния внешних сил. Возникающее изменение иммунных реакций делает ткани (слизистые верхних мочевых путей) слабо защищёнными от вторжения бактерий, гены которых проявляют адгезивную активность, токсичность и многие другие свойства агрессии. Что может непосредственно изменить почки, слизистые чашек и лоханок, моторику мочевых путей, что снизит их естественную защиту от бактерии? прежде всего и преимущественно — нарушения кровообращения в органах и тканях, гипоксия тканей, что является результатом дисфункции центральной и периферической гемодинамики: характерные для беременных артериальная гипертония или гипотония, анемия, токсикозы, хронические заболевания печени, лёгких и так далее.
с другой стороны, эти же внешние факторы в виде тех или иных характеристик среды обитания женщины влияют на внутренние органы и ткани изменяя их метаболизм, функцию рецепторного аппарата, свойства тех или иных протеомных и генетически активных молекул. Латентные дисфункции органов и тканей самой женщины в ответ на развитие беременности могут реагировать усилением дисфункции, и без влияния внешних сил. Возникающее изменение иммунных реакций делает ткани (слизистые верхних мочевых путей) слабо защищёнными от вторжения бактерий, гены которых проявляют адгезивную активность, токсичность и многие другие свойства агрессии. Что может непосредственно изменить почки, слизистые чашек и лоханок, моторику мочевых путей, что снизит их естественную защиту от бактерии? прежде всего и преимущественно — нарушения кровообращения в органах и тканях, гипоксия тканей, что является результатом дисфункции центральной и периферической гемодинамики: характерные для беременных артериальная гипертония или гипотония, анемия, токсикозы, хронические заболевания печени, лёгких и так далее. Эти же факторы влияют на моторику верхних мочевых путей, снижая её и создавая тем самым предпосылки к избыточной гипертензии в верхних мочевых путях, что может усилить гипоксию слизистой, создать условия для разрывов уротелия, в т.ч. в форниксах чашечек и инвазии микроорганизмов. понятно, что не только кишечная палочка или другие бактерии из семейства Enterobacteriaceae могут проникнуть таким образом в ткани. Данный сценарий правомочен практически для всех микроорганизмов, содержащихся в моче. Какие-то бактериальные таксоны могут резко усилить воспалительную реакцию, какие-то — слабо, какие-то вообще могут оказаться индифферентными. Местный иммунитет и общий потенциал иммунных реакций организма определят будущие масштабы воспалительного ответа в почках.
Эти же факторы влияют на моторику верхних мочевых путей, снижая её и создавая тем самым предпосылки к избыточной гипертензии в верхних мочевых путях, что может усилить гипоксию слизистой, создать условия для разрывов уротелия, в т.ч. в форниксах чашечек и инвазии микроорганизмов. понятно, что не только кишечная палочка или другие бактерии из семейства Enterobacteriaceae могут проникнуть таким образом в ткани. Данный сценарий правомочен практически для всех микроорганизмов, содержащихся в моче. Какие-то бактериальные таксоны могут резко усилить воспалительную реакцию, какие-то — слабо, какие-то вообще могут оказаться индифферентными. Местный иммунитет и общий потенциал иммунных реакций организма определят будущие масштабы воспалительного ответа в почках.
Возможно ли развитие сепсиса при остром пиелонефрите у беременных? Да, конечно! И клинический опыт показывает, что сепсис развивается в части случаев. Риски сепсиса, бесспорно, возрастают при наличии органического или тяжёлого функционального фактора обструкции верхних и нижних мочевых путей. В связи с этим важно своевременно выявить начало формирования септического процесса, оценить уровни биомаркеров сепсиса (прокальцитонин крови и т.д.), инициировать адекватную инфузионную терапию и произвести дренирование одной или обеих почек, ориентируясь на их вовлеченность в воспалительное поражение и предшествующее функциональное состояние.
В связи с этим важно своевременно выявить начало формирования септического процесса, оценить уровни биомаркеров сепсиса (прокальцитонин крови и т.д.), инициировать адекватную инфузионную терапию и произвести дренирование одной или обеих почек, ориентируясь на их вовлеченность в воспалительное поражение и предшествующее функциональное состояние.
Каким же образом в условиях ныне существующей системы здравоохранения правильно решать вопрос — «Дренировать или не дренировать верхние мочевые пути у беременной женщины при развитии острого пиелонефрита?».
Лёгкое или лёгкое/умеренное клиническое течение острого пиелонефрита должно побуждать к бездренажному ведению в первые 3 суток терапии. прогрессия тяжести течения болезни на 3 — 4-е сутки должны побудить к дренированию. Изначально умеренно/тяжёлое и тяжёлое клиническое течение острого пиелонефрита — дренирование с первых суток лечения.
Бытующие среди некоторых специалистов мнения о полезности при остром пиелонефрите декапсуляции почки, иссечения карбункулов являются абсолютно порочными. Мировая практика не знала в прошлом и не приемлет в настоящее время подобные хирургические вмешательства при мелкоочаговом абсцедировании почек или карбункулярном процессах. Дренирование абсолютно показано только при формировании абсцесса в почке. Открытая хирургия в виде нефрэктомии возможна в крайне редких случаях тотальной деструкции почек на фоне септического статуса по жизненным показаниям.
Мировая практика не знала в прошлом и не приемлет в настоящее время подобные хирургические вмешательства при мелкоочаговом абсцедировании почек или карбункулярном процессах. Дренирование абсолютно показано только при формировании абсцесса в почке. Открытая хирургия в виде нефрэктомии возможна в крайне редких случаях тотальной деструкции почек на фоне септического статуса по жизненным показаниям.
Также обсуждаемым является вопрос о способах дренирования верхних мочевых путей, что предпочесть — стент или ЧпНС? полагаю, что все медицинские преимущества у стента (по параметрам инвазивности, надёжности, качества жизни и т.д.), однако при невозможности стентирования, при плохой переносимости стента, в случае отказа женщины от стентирования или тяжёлого состояния пациентки, не позволяющего ей принять литотомическое положение, целесообразно выполнить ЧпНс.
И ещё, что очень важно для уролога, так это понимание рисков развития пиелонефрита во время беременности. В настоящее время популяционные исследования показывают достаточно низкую частоту острого пиелонефрита у беременных (< 1 — 3 %). Отношение к лечению так называемой «асимптомной бактериурии» при беременности со стороны крупнейших урологических ассоциаций крайне осторожное, оно допускается, но на основании старых исследований и мета-анализа в виде стандартных коротких (2 — 7 дней) курсов. Само понятие «асимптомной бактериурии» сегодня, на мой взгляд, более чем одиозное, я вынужден его применять, хотя понимаю, что «асимптомная бактериурия» — это нормальное состояние мочи каждого здорового человека, о чем писал выше. полагаю, что в скором времени это понятие отомрёт, как и ряд представлений о неких барьерах для микроорганизмов в органах человека (мозг, яичко и т.д.).
В настоящее время популяционные исследования показывают достаточно низкую частоту острого пиелонефрита у беременных (< 1 — 3 %). Отношение к лечению так называемой «асимптомной бактериурии» при беременности со стороны крупнейших урологических ассоциаций крайне осторожное, оно допускается, но на основании старых исследований и мета-анализа в виде стандартных коротких (2 — 7 дней) курсов. Само понятие «асимптомной бактериурии» сегодня, на мой взгляд, более чем одиозное, я вынужден его применять, хотя понимаю, что «асимптомная бактериурия» — это нормальное состояние мочи каждого здорового человека, о чем писал выше. полагаю, что в скором времени это понятие отомрёт, как и ряд представлений о неких барьерах для микроорганизмов в органах человека (мозг, яичко и т.д.).
Вместе с тем, ещё сегодня к факторам риска острого пиелонефрита при беременности следует отнести многоплодие, сахарный диабет, повышенный уровень глюкозы натощак, камни почек, аномалии мочевой системы, острый пиелонефрит в прошлом (до беременности), протеинурию II и III степени, анемию, молодой возраст, перворождение, низкий социальный статус. Это все важные факторы в период дородового наблюдения. Как видите их немало, поэтому динамический контроль за беременными с такими факторами риска острого пиелонефрита должен быть хорошо организованным и превентивным.
Это все важные факторы в период дородового наблюдения. Как видите их немало, поэтому динамический контроль за беременными с такими факторами риска острого пиелонефрита должен быть хорошо организованным и превентивным.
Завершить свои размышления хочу пожеланием моим коллегам: если хотите их опровергнуть, подвергнуть сомнению, проведите собственные доказательные исследования, опубликуйте их, вместе подумаем, и может так случится, что я что-то изменю в своих воззрениях, чему буду несказанно рад. Ведь это пойдёт на развитие науки и практики врачевания. Если мы хотим, чтобы в стране было больше детей, значит больше должно быть здоровых беременных. Мы не искореним острый пиелонефрит в ближайшее десятилетие, но мы должны научиться его предупреждать.
Ищите, господа, превенцию, и нам воздастся!
Всегда открытый к разговору.
Главный редактор М.И. Коган
Пиелонефрит и беременность: причины и лечение
Консультация со специалистом:
Виды пиелонефрита при беременности
Гестационный пиелонефрит классифицируют по разным критериям:
-
По патогенезу: первичный и вторичный.
 Пиелонефрит считается первичным, если воспалительный процесс изначально развивается в здоровой почке. Вторичный пиелонефрит возникает на фоне аномалий развития почки и мочевыводящих путей, уродинамических нарушений.
Пиелонефрит считается первичным, если воспалительный процесс изначально развивается в здоровой почке. Вторичный пиелонефрит возникает на фоне аномалий развития почки и мочевыводящих путей, уродинамических нарушений.
-
По течению: острый и хронический. Острое воспаление имеет ярко-выраженную симптоматику, и чаще диагностируют у первородящих. Хроническое формируется постепенно, и наблюдается при повторных гестациях.
-
По периоду: обострение, частичная ремиссия и ремиссия. Для обострения свойственна активная симптоматика, для частичной ремиссии — постепенное угасание симптомов, для ремиссии — отсутствие клинико-лабораторных признаков пиелонефрита.
-
По сохранности функций почек: без нарушения функций почек, с нарушением функций почек и хроническая почечная недостаточность.
-
По количеству пораженных почек: односторонний (чаще поражается правая почка) и двусторонний.

В зависимости от характера патологических изменений острый пиелонефрит имеет несколько стадий развития:
-
серозное воспаление;
-
гнойное воспаление;
-
апостематозный пиелонефрит — гнойно-воспалительный процесс с образованием множественных мелких гнойничков в мозговом слое органа;
-
карбункул почки — гнойно-некротический процесс;
-
абсцесс почки — формирование гнойного очага, отграниченного псевдокапсулой, в корковом и мозговом слое почки.
Острая форма имеет два варианта исхода — полное выздоровление или хронизация воспаления. Исход хронического пиелонефрита — структурные и функциональные изменения в почечной ткани разной степени.
Позвоните прямо сейчас
+7 (495) 215-56-90
Записаться
Причины пиелонефрита при беременности
В период гестации пиелонефрит обнаруживают даже у здоровых женщин с нормальной функцией и структурой почек. Причина тому — наличие любого гнойно-воспалительного процесса в организме. Условно-патогенные микроорганизмы попадают в почку с током крови или мочи из нижележащих органов, инициируют воспалительные изменения в почечной ткани.
Причина тому — наличие любого гнойно-воспалительного процесса в организме. Условно-патогенные микроорганизмы попадают в почку с током крови или мочи из нижележащих органов, инициируют воспалительные изменения в почечной ткани.
Наиболее частые возбудители пиелонефрита у беременной и небеременной женщины — это бактерия семейства Enterobacteriaceae (кишечная палочка). Реже высевают сапрофитный стафилококк, клебсиеллу, кандиду, хламидию, стрептококк, протей, микоплазмы и вирусы.
Факторы риска развития гестационного пиелонефрита:
-
Воспалительные заболевания женских половых органов. Инфицирование почки возникает при вульвите (наружном воспалительном процессе половых органов), кольпите (воспалении во влагалище), бактериальном вагинозе. Возбудители из очагов инфекции гематогенным путем попадают в почечную ткань.
-
Асимптоматическая бактериурия. В моче пациенток высеивают моноинфекцию, при этом клиническая симптоматика отсутствует.
Так как моча — это благоприятная среда для размножения условно-патогенной микрофлоры, то в условиях застоя и обратного заброса мочи активизируются сапрофитные микроорганизмы, развивается пиелонефрит. Наличие в анамнезе урологических патологий способствуют более быстрому развитию скрытой хронической бактериурии.
-
Уродинамические изменения. У беременных на фоне повышения уровня прогестерона расширяется чашечно-лоханочная система, развивается гипотония мочевого пузыря (нарушение оттока мочи). На поздней стадии беременности ситуацию усугубляет расслабление сфинктера уретры, ускоренная клубочковая фильтрация, сдавливание мочевыводящих органов растущей маткой.
Вероятность воспаления почечной ткани возрастает при наличии мочекаменной болезни, врожденных пороков развития мочевой системы, камней почек, сахарного диабета.
Симптомы пиелонефрита при беременности
Клинические проявления пиелонефрита в разные гестационные периоды имеет типичные особенности. В I триместре постоянный симптом — это резкая интенсивная боль в области поясницы. Боль распространяется в пах, гениталии, нижнюю часть живота.
В I триместре постоянный симптом — это резкая интенсивная боль в области поясницы. Боль распространяется в пах, гениталии, нижнюю часть живота.
Справка! Обычно у первобеременных первые признаки пиелонефрита возникают на сроке 4–6 недель, при повторной гестации — на 6–8 недели.
Неспецифический симптом острого пиелонефрита — интоксикационный синдром:
Во II и III триместре боль в поясничной области менее интенсивная. В клинической картине доминируют дизурические расстройства: учащенное мочеиспускание, болезненность при опорожнении мочевого пузыря.
Хронический пиелонефрит может протекать с обострениями (активная фаза острого воспаления), сменяться латентной (бессимптомной) фазой или переходить в ремиссию.
Диагностика пиелонефрита при беременности
Сложность диагностики гестационного пиелонефрита связана с ограниченным количеством методов исследования, безопасных во время беременности. Не рекомендовано проводить рентгенологическую диагностику, цистоскопию (осмотр мочевого пузыря эндоскопическим прибором), катетеризацию мочевого пузыря, так как существует вероятность заноса инфекции.
Не рекомендовано проводить рентгенологическую диагностику, цистоскопию (осмотр мочевого пузыря эндоскопическим прибором), катетеризацию мочевого пузыря, так как существует вероятность заноса инфекции.
При сборе анамнеза нефролог или уролог выясняет наличие очагов хронической инфекции, врожденных пороков развития органов мочевыводящей системы и других заболеваний, которые способны вызвать нарушение оттока мочи. В процессе опроса уточняет срок беременности и особенности ее течения.
План обследования беременной включает лабораторные и неинвазивные методики:
-
Клинический анализ крови. Уровень нейтрофилов и лейкоцитов повышен, увеличена СОЭ, выявляется нейтрофильный сдвиг лейкоцитарной формулы влево.
-
Биохимический анализ крови. Увеличена концентрация сиаловых кислот, мочевины, креатинина, определяют положительную реакцию на С-реактивный белок.
-
Общий анализ мочи.
 В период острого воспаления в моче обнаруживают большое количество белка и бактерии.
В период острого воспаления в моче обнаруживают большое количество белка и бактерии.
-
Проба Реберга. Фильтрация нарушается в случае тяжелого поражения почек.
-
Микробиологическое исследование мочи. Позволяет выявить возбудителя для выбора адекватной антибактериальной терапии.
-
УЗИ почек. Дает возможность в реальном времени определить структурные изменения почки, расширение чашечно-лоханочной системы и оценить тяжесть воспалительного процесса. В ходе исследования могут быть обнаружены опухоли, пороки развития органов мочеполовой системы, камни.
В процессе диагностики пиелонефрита необходимо исключить заболевания со схожей симптоматикой: аппендицит, острый холецистит (воспаление стенок желчного пузыря), почечную колику, токсоплазмоз и инфекции респираторного тракта.
Лечение пиелонефрита при беременности
Терапия острого пиелонефрита направлена на прекращение инфекционно-воспалительного процесса, нормализация оттока мочи и ликвидацию застоя, восстановление функций мочевыделительной системы. Лечение подбирают с учетом срока беременности, тяжести заболевания и наличия осложнений.
Лечение подбирают с учетом срока беременности, тяжести заболевания и наличия осложнений.
Медикаментозное лечение
Для лечения инфекции, которая спровоцировала воспаление, проводят антибактериальную терапию. До получения результатов бактериологического анализа мочи назначают антимикробные препараты широкого спектра действия. В I триместре гестации рекомендованы ингибиторзащищенные аминопенициллины, со II триместра используют макролиды и цефалоспорины, в III триместре — сульфаниламиды. После получения бактериологического анализа с идентификацией возбудителя и определения его чувствительности к антибиотикам проводят коррекцию терапии.
На фоне антибактериальной терапии необходима детоксикационная терапия. Для выведения из организма токсических продуктов внутривенно вводят альбумин, водные растворы солей и органических кислот. Одновременно принимают антигистаминные и десенсибилизирующие препараты, предупреждающие и ослабляющие возможные проявления аллергии на антибиотики.
В терапии пиелонефрита активно используют спазмолитические средства, растительные уроантисептики, салуретики для выведения ионов натрия и хлора, нестероидные противовоспалительные препараты для уменьшения болевого синдрома.
Через 14 дней после окончания приема антибиотика выполняют повторное микроскопическое исследование мочи. При отсутствии инфекции и повышенной дозы белка продолжают динамическое наблюдение за беременной.
Для закрепления лечебного эффекта практикуют немедикаментозные методы:
-
обильное питье;
-
сон в коленно-локтевой позе для активизации оттока мочи;
-
прием мочегонных сборов и растительных антисептиков;
-
употребление витаминизированных отваров и морсов из шиповника, брусники, клюквы.
При отсутствии положительной клинической и лабораторной динамики устанавливают мочеточниковый катетер, нефростому или стент для нормального оттока мочи и ликвидации застоя.
Важно! В процессе лечения тщательно наблюдают за состоянием плода, профилактикой гипоксии. При выявлении задержки развития показана соответствующая терапия.
Хирургическое лечение
Острый вторичный пиелонефрит, гнойно-деструктивные процессы в почке — показания к оперативному лечению.
Предпочтение отдают органосохраняющим операциям:
-
иссечение гнойно-некротических участков почечной ткани;
-
декапсуляция — удаление почечной капсулы для уменьшения давления внутри почечной паренхимы;
-
пункционное дренирование абсцесса почки;
-
вскрытие гнойных очагов;
-
люмботомия — вскрытие забрюшинного пространства.
При высоком риске инфекционных осложнений, гнойном разрушении более 2/3 почечной паренхимы выполняют нефрэктомию — полное удаление почки.
В большинстве случаев гестационный пиелонефрит протекает без деструктивных изменений в почке, поэтому успешно поддается лечению консервативными методами. У большинства беременных с острым пиелонефритом роды происходят самопроизвольно с применением спазмолитических препаратов. Искусственное родоразрешение необходимо при хроническом осложненном пиелонефрите и высокой вероятности акушерских осложнений.
Профилактика пиелонефрита при беременности
Профилактика гестационного пиелонефрита направлена на устранение факторов, которые способствуют возникновению инфекционно-воспалительного процесса в почке:
-
ранняя постановка на учет в женскую консультацию,
-
диагностика бессимптомной бактериурии и уродинамических нарушений,
-
сбалансированное питание,
-
умеренная двигательная активность с целью недопущения застоя мочи,
-
отказ от курения и алкоголя.
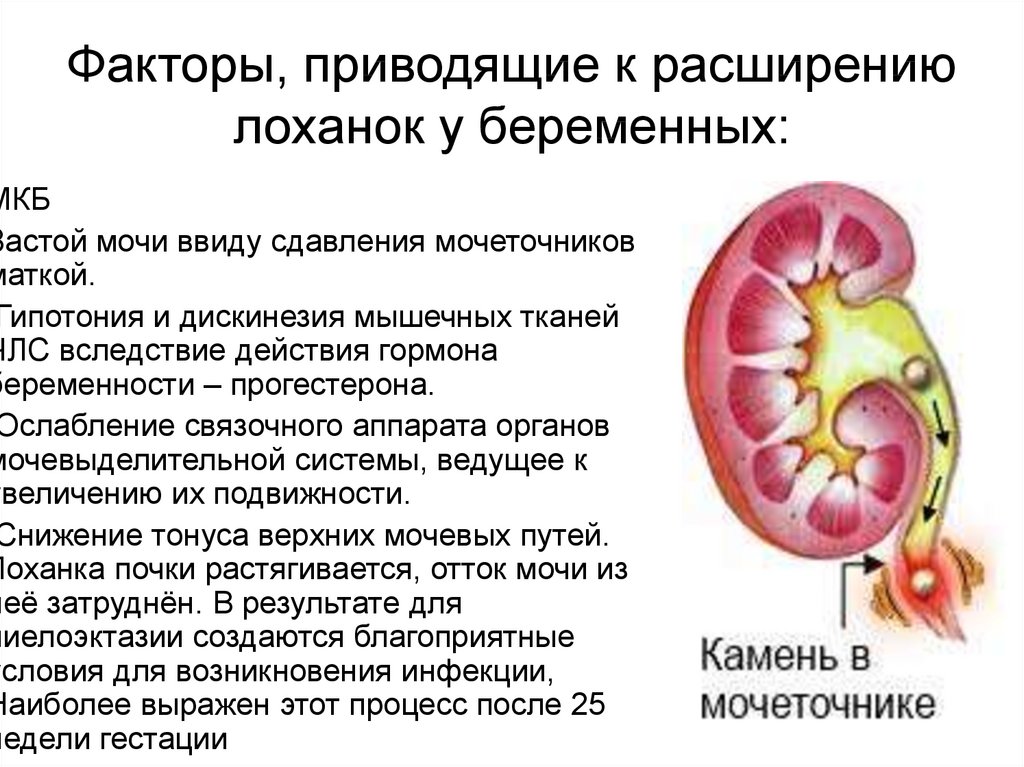
Беременным из группы риска рекомендован прием уроантисептических препаратов для предупреждения пиелонефрита.
Позвоните прямо сейчас
+7 (495) 215-56-90
Записаться
Проблемы диагностики и лечения пиелонефрита у беременных в условиях ограниченных ресурсов
1. Шарма П., Тапа Л. Острый пиелонефрит у беременных: ретроспективное исследование. Aust N Z J Obstet Gynaecol. 2007; 47: 313–315. [PubMed] [Google Scholar]
2. Pazos Otero N, Fuentes Ricoy L, Ferrandez Perez B, Martinez Vazquez C, Martinez Poch M, Osuna Diaz JL. Пиелонефрит и беременность. Наш опыт в больнице общего профиля. Мед Интерна. 2007; 24: 585–587. [PubMed] [Академия Google]
3. Hill JB, Sheffield JS, McIntire DD, Wendel GD., Jr Острый пиелонефрит при беременности. Акушерство Гинекол. 2005; 105:18–23. [PubMed] [Google Scholar]
4. Стир П. Эпидемиология преждевременных родов — глобальная перспектива. J Перинат Мед. 2005; 33: 273–276. [PubMed] [Google Scholar]
J Перинат Мед. 2005; 33: 273–276. [PubMed] [Google Scholar]
5. Lawn JE, Cousens S, Zupan J. 4 миллиона неонатальных смертей: когда? Где? Почему? Ланцет. 2005; 365: 891–900. [PubMed] [Google Scholar]
6. Smaill F. Бессимптомная бактериурия при беременности. Best Pract Res Clin Obstet Gynaecol. 2007;21:439–450. [PubMed] [Google Scholar]
7. Calderon Jaimes E, Arredondo Garcia JL, Olvera Salinas J, Echaniz Aviles G, Conde Gonzalez C, Hernandez Nevarez P. Профилактика инфекции мочевыводящих путей во время беременности у пациентов с бессимптомной бактериурией. Джинеколь Обстет Мекс. 1989; 57: 90–96. [PubMed] [Google Scholar]
8. Грио Р., Порпилья М., Ветро Э., Улигини Р., Пьячентино Р., Мини Д., Марчино Г.Л. Бессимптомная бактериурия при беременности: диагностический и лечебный подход. Панминерва Мед. 1994;36:195–197. [PubMed] [Google Scholar]
9. Uncu Y, Uncu G, Esmer A, Bilgel N. Следует ли проводить скрининг на бессимптомную бактериурию во время беременности? Clin Exp Obstet Gynecol. 2002; 29: 281–285. [PubMed] [Google Scholar]
2002; 29: 281–285. [PubMed] [Google Scholar]
10. Cheng AC, West TE, Limmathurotsakul D, Peacock SJ. Стратегии снижения смертности от бактериального сепсиса у взрослых в развивающихся странах. ПЛОС Мед. 2008;5:e175. [Бесплатная статья PMC] [PubMed] [Google Scholar]
11. Wagenlehner F, Hoyme U, Naber K. Терапия острой неосложненной инфекции мочевыводящих путей. Уролог. 2006;45:429–435. [PubMed] [Google Scholar]
12. Wagenlehner FM, Naber KG. Рецидивирующие инфекции мочевыводящих путей не следует лечить бесцеремонно. Сначала проверьте диагноз! MMW Fortschr Med. 2003; 145:37–39. [PubMed] [Google Scholar]
13. Ньютон П.Н., Хэмптон С.Ю., Альтер-Холл К., Тиваракулпана Т., Праконгпан С., Руангвирают Р., Уайт Н.Дж., Дэй Н.П., Тудино М.Б., Манкузо Н., Фернандес FM. Характеристика лекарства «Яа Чуд» на границе Таиланда и Мьянмы: отбор лекарственно-устойчивой малярии и угроза общественному здоровью. Am J Trop Med Hyg. 2008;79: 662–669. [Бесплатная статья PMC] [PubMed] [Google Scholar]
14. Boucher M, Leduc L, Rinfret D. Актуальность микроскопического анализа мочи как диагностического теста на бессимптомную бактериурию при беременности. Юнион Мед Кан. 1989; 118: 162–166. [PubMed] [Google Scholar]
Boucher M, Leduc L, Rinfret D. Актуальность микроскопического анализа мочи как диагностического теста на бессимптомную бактериурию при беременности. Юнион Мед Кан. 1989; 118: 162–166. [PubMed] [Google Scholar]
15. Кутлай С., Кутлай Б., Караахметоглу О., Ак С., Эркая С. Распространенность, выявление и лечение бессимптомной бактериурии в акушерской популяции Турции. J Reprod Med. 2003; 48: 627–630. [PubMed] [Академия Google]
16. Букаллил М., Чалмерс Э., Эндрю Б. Проблемы профилактики пиелонефрита у беременных женщин в общинах коренных народов. Сельское удаленное здоровье. 2005; 5:395. [PubMed] [Google Scholar]
17. Schnarr J, Smaill F. Бессимптомная бактериурия и симптоматические инфекции мочевыводящих путей при беременности. Евро Джей Клин Инвест. 2008; 38 ((Приложение 2)): 50–57. [PubMed] [Google Scholar]
18. Ван Ньюкоп С., Ван’т Вут Дж. В., Ассендельфт В. Дж., Эльзевир Х. В., Лейтен Э. М., Костер Т., Ваттель-Луис Г. Х., Дельфос Н. М., Аблий Х. К., Куйпер Э. Дж., Пандер Дж., Блом Дж. В., Spelled IC, ван Диссель Дж. Т. Продолжительность лечения фебрильной инфекции мочевыводящих путей (испытание FUTIRST): рандомизированное плацебо-контролируемое многоцентровое исследование, сравнивающее краткосрочное (7 дней) лечение антибиотиками с традиционным лечением (14 дней) BMC Infect Dis. 2009 г.;9:131. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Дж., Пандер Дж., Блом Дж. В., Spelled IC, ван Диссель Дж. Т. Продолжительность лечения фебрильной инфекции мочевыводящих путей (испытание FUTIRST): рандомизированное плацебо-контролируемое многоцентровое исследование, сравнивающее краткосрочное (7 дней) лечение антибиотиками с традиционным лечением (14 дней) BMC Infect Dis. 2009 г.;9:131. [Бесплатная статья PMC] [PubMed] [Google Scholar]
19. Chen LF, Chopra T, Kaye KS. Возбудители устойчивы к антибактериальным препаратам. Заразить Dis Clin North Am. 2009; 23: 817–845. [PubMed] [Google Scholar]
20. Ангел Дж.Л., О’Брайен В.Ф., Финан М.А., Моралес В.Дж., Лейк М., Кнуппель Р.А. Острый пиелонефрит у беременных: проспективное исследование пероральной и внутривенной антибактериальной терапии. Акушерство Гинекол. 1990; 76: 28–32. [PubMed] [Google Scholar]
21. Ovalle A, Martinez MA, Wolff M, Cona E, Valderrama O, Villablanca E, Lobos L. Проспективное, рандомизированное, сравнительное исследование эффективности, безопасности и стоимости цефуроксима по сравнению с цефрадином в острый пиелонефрит при беременности. Преподобный Мед Чил. 2000;128:749–757. [PubMed] [Google Scholar]
Преподобный Мед Чил. 2000;128:749–757. [PubMed] [Google Scholar]
22. Sanchez-Ramos L, McAlpine KJ, Adair CD, Kaunitz AM, Delke I, Briones DK. Пиелонефрит при беременности: однократный прием цефтриаксона в день в сравнении с многократным приемом цефазолина. Рандомизированное двойное слепое исследование. Am J Obstet Gynecol. 1995; 172: 129–133. [PubMed] [Google Scholar]
23. Wing DA, Hendershott CM, Debuque L, Millar LK. Рандомизированное исследование трех схем антибиотикотерапии пиелонефрита у беременных. Акушерство Гинекол. 1998; 92: 249–253. [PubMed] [Академия Google]
24. Уоррен Дж.В., Абрутин Э., Хебель Дж.Р., Джонсон Дж.Р., Шеффер А.Дж., Штамм В.Е. Рекомендации по антимикробной терапии неосложненного острого бактериального цистита и острого пиелонефрита у женщин. Американское общество инфекционных заболеваний (IDSA) Clin Infect Dis. 1999; 29: 745–758. [PubMed] [Google Scholar]
25. Le J, Briggs GG, McKeown A, Bustillo G. Инфекции мочевыводящих путей во время беременности. Энн Фармакотер. 2004; 38: 1692–1701. [PubMed] [Google Scholar]
Энн Фармакотер. 2004; 38: 1692–1701. [PubMed] [Google Scholar]
26. MacLean AB. Инфекция мочевыводящих путей при беременности. Противомикробные агенты Int J. 2001; 17: 273–276. [PubMed] [Академия Google]
27. Макгриди Р., Эшли Э.А., Вутиканун В., Оо Тан С., Пиманпанарак М., Яхер Виладпай-нгуен С., Джесадапанпонг В., Блэкселл С.Д., Пикок С.Дж., Пэрис Д.Х., Дэй Н.П., Сингхасиванон П., Уайт Н.Дж., Ностен Ф. Заболевания, переносимые членистоногими: основная причина лихорадки беременных на тайско-бирманской границе. PLoS Negl Trop Dis. 2010 в печати. [Бесплатная статья PMC] [PubMed] [Google Scholar]
28. Nosten F, ter Kuile F, Maelankirri L, Decludt B, White NJ. Малярия во время беременности в зоне нестабильной эндемичности. Trans R Soc Trop Med Hyg. 1991;85:424–429. [PubMed] [Google Scholar]
29. Plewes K, Lee T, Kajeechewa L, Thwin MM, Lee SJ, Carrara VI, Nosten F, McGready R. Низкая серораспространенность ВИЧ и сифилиса среди беременных женщин в лагерях беженцев на Тайланде — Бирманская граница. Int J STD AIDS. 2008; 19: 833–837. [PubMed] [Google Scholar]
Int J STD AIDS. 2008; 19: 833–837. [PubMed] [Google Scholar]
30. Дженкинс Р.Д., Фенн Дж.П., Матсен Дж.М. Обзор микроскопии мочи на бактериурию. ДЖАМА. 1986; 255:3397–3403. [PubMed] [Google Scholar]
31. Институт клинических и лабораторных стандартов . Стандарты производительности для тестов на чувствительность дисков к противомикробным препаратам: утвержденный стандарт. 8-е изд. Уэйн, Пенсильвания: Институт клинических и лабораторных стандартов; 2004. Документ CLSI M100-S14. [Академия Google]
32. Дубовиц Л.М., Дубовиц В., Гольдберг С. Клиническая оценка гестационного возраста новорожденного. J Педиатр. 1970; 77: 1–10. [PubMed] [Google Scholar]
33. Кальдерон Хаймс Э., Арредондо Гарсия Дж. Л., Олвера Салинас Дж., Эчаниз Авилес Г., Конде Гонсалес С., Эрнандес Неварес П. Острый цистоуретрит во время беременности. Джинеколь Обстет Мекс. 1989; 57: 57–63. [PubMed] [Google Scholar]
34. Le Conte P, Simon N, Bourrier P, Merit JB, Lebrin P, Bonnieux J, Potel G, Baron D. Острый пиелонефрит. Рандомизированное многоцентровое двойное слепое исследование, сравнивающее ципрофлоксацин с комбинацией ципрофлоксацина и тобрамицина. Пресс Мед. 2001; 30:11–15. [PubMed] [Академия Google]
Острый пиелонефрит. Рандомизированное многоцентровое двойное слепое исследование, сравнивающее ципрофлоксацин с комбинацией ципрофлоксацина и тобрамицина. Пресс Мед. 2001; 30:11–15. [PubMed] [Академия Google]
35. Миллар Л.К., Крыло Д.А., Пол Р.Х., Граймс Д.А. Амбулаторное лечение пиелонефрита у беременных: рандомизированное контролируемое исследование. Акушерство Гинекол. 1995; 86: 560–564. [PubMed] [Google Scholar]
36. Wing DA, Hendershott CM, Debuque L, Millar LK. Амбулаторное лечение острого пиелонефрита при беременности после 24 недель. Акушерство Гинекол. 1999; 94: 683–688. [PubMed] [Google Scholar]
37. Стеллинг Дж.М., Трэверс К., Джонс Р.Н., Тернер П.Дж., О’Брайен Т.Ф., Леви С.Б. Интеграция Escherichia coli данные о чувствительности к противомикробным препаратам из нескольких программ эпиднадзора. Эмердж Инфекция Дис. 2005; 11: 873–882. [Бесплатная статья PMC] [PubMed] [Google Scholar]
38. Кальметер Г. Проект ECO.SENS: проспективное, многонациональное, многоцентровое эпидемиологическое исследование распространенности и чувствительности к противомикробным препаратам патогенов мочевыводящих путей — промежуточный отчет. J Антимикробная химиотерапия. 2000; 46 ((Приложение 1)): 15–22. [PubMed] [Google Scholar]
J Антимикробная химиотерапия. 2000; 46 ((Приложение 1)): 15–22. [PubMed] [Google Scholar]
39. Kahlmeter G, Menday P. Перекрестная резистентность и ассоциированная резистентность в 2478 Изоляты Escherichia coli из общеевропейского проекта ECO.SENS по исследованию чувствительности к противомикробным препаратам возбудителей неосложненных инфекций мочевыводящих путей. J Антимикробная химиотерапия. 2003; 52: 128–131. [PubMed] [Google Scholar]
40. Farrell DJ, Morrissey I, De Rubeis D, Robbins M, Felmingham D. Британское многоцентровое исследование восприимчивости к противомикробным препаратам бактериальных патогенов, вызывающих инфекцию мочевыводящих путей. J заразить. 2003; 46: 94–100. [PubMed] [Google Scholar]
41. Сам Д.Ф., Торнсберри С., Мэйфилд Д.С., Джонс М.Е., Карловски Дж.А. Полирезистентные изоляты мочевыводящих путей Escherichia coli : распространенность и демографические данные пациентов в США в 2000 г. Противомикробные агенты Chemother. 2001; 45:1402–1406. [Бесплатная статья PMC] [PubMed] [Google Scholar]
2001; 45:1402–1406. [Бесплатная статья PMC] [PubMed] [Google Scholar]
42. Biedenbach DJ, Johnson DM, Jones RN. In vitro оценка цефепима и других бета-лактамов широкого спектра действия в восьми медицинских центрах Таиланда. Тайская группа по изучению устойчивости к противомикробным препаратам. Диагностика Microbiol Infect Dis. 1999; 35: 325–331. [PubMed] [Google Scholar]
43. Suankratay C, Jutivorakool K, Jirajariyavej S. Проспективное исследование лечения цефтриаксоном острого пиелонефрита, вызванного бактериями, продуцирующими бета-лактамазы расширенного спектра. J Med Assoc Thai. 2008;91:1172–1181. [PubMed] [Google Scholar]
44. Hawser SP, Bouchillon SK, Hoban DJ, Badal RE, Hsueh PR, Paterson DL. Появление высоких уровней грамотрицательных бацилл, продуцирующих бета-лактамазы расширенного спектра, в Азиатско-Тихоокеанском регионе: данные программы «Исследование тенденций устойчивости к противомикробным препаратам» (SMART), 2007 г. Противомикробные агенты Chemother. 2009;53:3280–3284. [Бесплатная статья PMC] [PubMed] [Google Scholar]
2009;53:3280–3284. [Бесплатная статья PMC] [PubMed] [Google Scholar]
45. Shears P. Бедность и инфекции в развивающихся странах: инфекции, связанные со здравоохранением, и борьба с инфекциями в тропиках. Джей Хосп заражает. 2007; 67: 217–224. [Бесплатная статья PMC] [PubMed] [Google Scholar]
46. Ингсатит А., Таккинстян А., Чайпрасерт А., Сангтаван П., Годжасени П., Киаттисунторн К., Онгайут Л., Ванаванан С., Сиривонгс Д., Тиракхупт П., Миттал Б., Сингх А.К. Распространенность и факторы риска хронического заболевания почек среди взрослого населения Таиланда: тайское исследование SEEK. Трансплантация нефролового циферблата. 2010; 25:1567–1575. Тайско-поиск группы. [PubMed] [Google Scholar]
47. Эллис Р.Д., Фукуда М.М., Макдэниел П., Уэлч К., Нисалак А., Мюррей К.К., Грей М.Р., Утхаймонгкол Н., Буатхонг Н., Шривичай С., Пхасук Р., Инъюэн К., Матхаварат С., Миллер РС. Причины лихорадки у взрослых на границе Таиланда и Мьянмы. Am J Trop Med Hyg. 2006; 74: 108–113. [PubMed] [Академия Google]
48. Крыло DA. Пиелонефрит при беременности: варианты лечения для достижения оптимальных результатов. Наркотики. 2001;61:2087–2096. [PubMed] [Google Scholar]
Крыло DA. Пиелонефрит при беременности: варианты лечения для достижения оптимальных результатов. Наркотики. 2001;61:2087–2096. [PubMed] [Google Scholar]
49. Девиль В.Л., Айзерманс Дж.К., ван Дуйн Н.П., Беземер П.Д., ван дер Виндт Д.А., Баутер Л.М. Анализ мочи с помощью тест-полоски полезен для исключения инфекций. Метаанализ точности. БМЦ Урол. 2004; 4:4. [Бесплатная статья PMC] [PubMed] [Google Scholar]
50. D’Souza Z, D’Souza D. Инфекция мочевыводящих путей во время беременности – анализ мочи с помощью полоски для измерения в сравнении с культурой и чувствительностью. J Obstet Gynaecol. 2004; 24:22–24. [PubMed] [Академия Google]
51. Поллок Х.М. Лабораторные методы выявления инфекций мочевыводящих путей и оценка их ценности. Am J Med. 1983; 75: 79–84. [PubMed] [Google Scholar]
52. Lumbiganon P, Laopaiboon M, Thinkhamrop J. Скрининг и лечение бессимптомной бактериурии при беременности. Curr Opin Obstet Gynecol. 2010;22:95–99. [PubMed] [Google Scholar]
53. Ботамли Г. Медикаментозное лечение туберкулеза во время беременности: соображения безопасности. Препарат Саф. 2001; 24: 553–565. [PubMed] [Академия Google]
Ботамли Г. Медикаментозное лечение туберкулеза во время беременности: соображения безопасности. Препарат Саф. 2001; 24: 553–565. [PubMed] [Академия Google]
54. Cassina M, Fabris L, Okolicsanyi L, Gervasi MT, Memmo A, Tiboni GM, Di Gianantonio E, Clementi M. Терапия воспалительных заболеваний кишечника при беременности и кормлении грудью. Экспертное заключение Drug Safe. 2009; 8: 695–707. [PubMed] [Google Scholar]
55. Lumbiganon P, Villar J, Laopaiboon M, Widmer M, Thinkhamrop J, Carroli G, Duc Vy N, Mignini L, Festin M, Prasertcharoensuk W, Limpongsanurak S, Liabsuetrakul T, Sirivatanapa P , Однодневное сравнение с 7-дневным приемом нитрофурантоина при бессимптомной бактериурии у беременных: рандомизированное контролируемое исследование. Акушерство Гинекол. 2009 г.;113:339–345. [PubMed] [Google Scholar]
56. Уолли П. Бактериурия беременных. Am J Obstet Gynecol. 1967; 97: 723–738. [PubMed] [Google Scholar]
57. McGready R, Tan SO, Ashley EA, Pimanpanarak M, Viladpai-Nguen J, Phaiphun L, Wustefeld K, Barends M, Laochan N, Keereecharoen L, Lindegardh N, Singhasivanon P, White Нью-Джерси, Ностен Ф. Рандомизированное контролируемое исследование артеметер-люмефантрина по сравнению с артесунатом для неосложненного лечения Plasmodium falciparum во время беременности. ПЛОС Мед. 2008;5:e253. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Рандомизированное контролируемое исследование артеметер-люмефантрина по сравнению с артесунатом для неосложненного лечения Plasmodium falciparum во время беременности. ПЛОС Мед. 2008;5:e253. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Инфекции мочевыводящих путей во время беременности
ДЖОН Э. ДЕЛЗЕЛЛ-МЛАДШИЙ, М.Д., И МАЙКЛ Л. ЛЕФЕВР, М.Д., М.С.П.Х.
Это исправленная версия опубликованной статьи.
Семейный врач. 2000;61(3):713-720
См. соответствующий информационный материал для пациентов об инфекциях мочевыводящих путей во время беременности, написанный авторами этой статьи .
Инфекции мочевыводящих путей распространены во время беременности, и наиболее частым возбудителем является Escherichia coli . Бессимптомная бактериурия может привести к развитию цистита или пиелонефрита. Все беременные женщины должны проходить скрининг на бактериурию и впоследствии лечиться антибиотиками, такими как нитрофурантоин, сульфизоксазол или цефалексин. Ампициллин больше не следует использовать для лечения бессимптомной бактериурии из-за высокого уровня резистентности. Пиелонефрит может быть опасным для жизни заболеванием с повышенным риском перинатальной и неонатальной заболеваемости. Рецидивирующие инфекции распространены во время беременности и требуют профилактического лечения. Беременные женщины со стрептококковой инфекцией мочевыводящих путей группы В должны лечиться и получать интранатальную профилактическую терапию.
Бессимптомная бактериурия может привести к развитию цистита или пиелонефрита. Все беременные женщины должны проходить скрининг на бактериурию и впоследствии лечиться антибиотиками, такими как нитрофурантоин, сульфизоксазол или цефалексин. Ампициллин больше не следует использовать для лечения бессимптомной бактериурии из-за высокого уровня резистентности. Пиелонефрит может быть опасным для жизни заболеванием с повышенным риском перинатальной и неонатальной заболеваемости. Рецидивирующие инфекции распространены во время беременности и требуют профилактического лечения. Беременные женщины со стрептококковой инфекцией мочевыводящих путей группы В должны лечиться и получать интранатальную профилактическую терапию.
Инфекции мочевыводящих путей (ИМП) часто встречаются в кабинете семейного врача. На долю ИМП приходится примерно 10 процентов посещений женщинами офисов, и 15 процентов женщин когда-либо в течение своей жизни будут иметь ИМП. У беременных частота ИМП может достигать 8 процентов. 1,2 В этой статье кратко рассматриваются патогенез и бактериология ИМП во время беременности, а также исходы, ориентированные на пациента. Мы рассматриваем диагностику и лечение бессимптомной бактериурии, острого цистита и пиелонефрита, а также уникальные проблемы, связанные со стрептококком группы В и рецидивирующими инфекциями.
У беременных частота ИМП может достигать 8 процентов. 1,2 В этой статье кратко рассматриваются патогенез и бактериология ИМП во время беременности, а также исходы, ориентированные на пациента. Мы рассматриваем диагностику и лечение бессимптомной бактериурии, острого цистита и пиелонефрита, а также уникальные проблемы, связанные со стрептококком группы В и рецидивирующими инфекциями.
Патогенез
Беременные женщины подвергаются повышенному риску ИМП. Начиная с 6-й недели и достигая пика в период с 22-й по 24-ю неделю, примерно у 90% беременных женщин развивается дилатация мочеточника, которая сохраняется до родов (гидронефроз беременных). Увеличение объема мочевого пузыря и снижение тонуса мочевого пузыря, наряду со снижением тонуса мочеточников, способствуют усилению застоя мочи и мочеточниково-пузырного рефлюкса. 1 Кроме того, физиологическое увеличение объема плазмы во время беременности снижает концентрацию мочи. У 70 процентов беременных женщин развивается глюкозурия, которая способствует росту бактерий в моче. Повышение уровня прогестинов и эстрогенов в моче может привести к снижению способности нижних мочевыводящих путей сопротивляться проникновению бактерий. Эта сниженная способность может быть вызвана снижением тонуса мочеточников или, возможно, избирательным ростом некоторых штаммов бактерий. 1,3 Все эти факторы могут способствовать развитию ИМП во время беременности.
Повышение уровня прогестинов и эстрогенов в моче может привести к снижению способности нижних мочевыводящих путей сопротивляться проникновению бактерий. Эта сниженная способность может быть вызвана снижением тонуса мочеточников или, возможно, избирательным ростом некоторых штаммов бактерий. 1,3 Все эти факторы могут способствовать развитию ИМП во время беременности.
Бактериология
Микроорганизмы, вызывающие ИМП во время беременности, такие же, как и у небеременных пациенток. Escherichia coli вызывает от 80 до 90 процентов инфекций. Также распространены другие грамотрицательные палочки, такие как Proteus mirabilis и Klebsiella pneumoniae . Грамположительные микроорганизмы, такие как стрептококки группы В и Staphylococcus saprophyticus являются менее распространенными причинами ИМП. Стрептококк группы В имеет важное значение для ведения беременности и будет обсуждаться далее. Менее распространенные микроорганизмы, которые могут вызывать ИМП, включают энтерококки, Gardnerella vaginalis и Ureaplasma ureolyticum . 1,4,5
1,4,5
Диагностика и лечение ИМП
ИМП имеют три основных проявления: бессимптомная бактериурия, острый цистит и пиелонефрит. Диагностика и лечение ИМП зависят от клинической картины.
БЕССИМПТОМНАЯ БАКТЕРИУРИЯ
[исправлено] У бессимптомных пациентов может наблюдаться значительная бактериурия. В 1960-х годах Kass 6 отметил последующий повышенный риск развития пиелонефрита у пациентов с бессимптомной бактериурией. Значительная бактериурия исторически определялась как обнаружение более 10 5 колониеобразующих единиц в мл мочи. 7 Недавние исследования женщин с острой дизурией показали наличие значительной бактериурии с меньшим количеством колоний. Это не изучалось у беременных женщин, и обнаружение более 10 5 колониеобразующих единиц на мл мочи остается общепринятым стандартом. Часто встречается бессимптомная бактериурия, ее распространенность составляет 10% во время беременности. 6,8 Таким образом, рекомендуется рутинный скрининг на бактериурию.
Нелеченная бессимптомная бактериурия приводит к развитию симптоматического цистита примерно у 30 процентов пациентов и может привести к развитию пиелонефрита у 50 процентов. 6 Бессимптомная бактериурия связана с повышенным риском задержки внутриутробного развития и рождения детей с низкой массой тела. 9 Относительно высокая распространенность бессимптомной бактериурии во время беременности, серьезные последствия для женщин и для беременности, а также возможность избежать осложнений при лечении оправдывают скрининг беременных женщин на бактериурию.
СКРИНИНГ
Американский колледж акушерства и гинекологии рекомендует проводить посев мочи при первом дородовом посещении. 10 Повторный посев мочи следует получить в течение третьего триместра, поскольку моча пролеченных пациенток может не оставаться стерильной на протяжении всей беременности. 10 Целевая группа профилактических служб США рекомендует проводить посев мочи между 12 и 16 неделями беременности (рекомендация «А»). 11
11
Путем скрининга и агрессивного лечения беременных с бессимптомной бактериурией можно значительно снизить ежегодную заболеваемость пиелонефритом во время беременности. 8,12 В рандомизированных контролируемых исследованиях было показано, что лечение беременных женщин с бессимптомной бактериурией снижает частоту преждевременных родов и детей с низкой массой тела при рождении. 13
Rouse et al. 14 провели анализ рентабельности скрининга на бактериурию у беременных женщин по сравнению со стационарным лечением пиелонефрита и обнаружили существенное снижение общих затрат при скрининге. Стоимость скрининга на бактериурию для предупреждения развития пиелонефрита у одного больного составила 1605 долларов США, а стоимость лечения одного больного пиелонефритом – 2485 долларов США. Wadland и Plante 15 провели аналогичный анализ в акушерской популяции семейной практики и обнаружили, что скрининг на бессимптомную бактериурию экономически эффективен.
Решение о том, как проводить скрининг бессимптомных женщин на бактериурию, зависит от баланса между стоимостью скрининга и чувствительностью и специфичностью каждого теста. Золотым стандартом для выявления бактериурии является посев мочи, но этот тест является дорогостоящим и требует от 24 до 48 часов для получения результатов. Точность более быстрых методов скрининга (например, полоска для определения лейкоцитарной эстеразы, полоска для определения нитрита, анализ мочи и окрашивание мочи по Граму) была оценена 90–133 (Таблица 1 16 ). Бахман и партнеры 16 сравнил эти методы скрининга с посевом мочи и обнаружил, что, хотя скрининг на бактериурию с помощью тест-полоски с эстеразой для определения лейкоцитов был более экономически выгодным, только половина пациентов с бактериурией была выявлена по сравнению со скринингом с помощью посева мочи. Повышенное количество ложноотрицательных результатов и относительно низкая прогностическая ценность положительного теста делают более быстрые методы менее полезными; поэтому у беременных женщин следует регулярно проводить посев мочи для скрининга на бактериурию при первом дородовом посещении и в течение третьего триместра. 10,11
10,11
Правообладатель не предоставил права на воспроизведение данного объекта на электронных носителях. Отсутствующий элемент см. в оригинальной печатной версии этой публикации.
ЛЕЧЕНИЕ
Беременных женщин следует лечить при выявлении бактериурии (Таблица 2 17,18 ). При выборе антибиотика следует учитывать наиболее распространенные инфекционные микроорганизмы (например, грамотрицательные желудочно-кишечные микроорганизмы). Антибиотик также должен быть безопасным для матери и плода. Исторически ампициллин был препаратом выбора, но в последние годы E. coli становится все более устойчивой к ампициллину. 19 Резистентность к ампициллину обнаруживается у 20-30 процентов E. coli , выделенных из мочи в амбулаторных условиях. 20 Нитрофурантоин (макродантин) является хорошим выбором из-за его высокой концентрации в моче. В качестве альтернативы цефалоспорины хорошо переносятся и адекватно воздействуют на важные микроорганизмы. Фосфомицин (монурол) — новый антибиотик, который принимается однократно. Сульфонамиды можно принимать в течение первого и второго триместров, но в третьем триместре применение сульфаниламидов сопряжено с риском развития ядерной желтухи у младенцев, особенно у недоношенных. Другие распространенные антибиотики (например, фторхинолоны и тетрациклины) не следует назначать во время беременности из-за возможного токсического воздействия на плод.
Фосфомицин (монурол) — новый антибиотик, который принимается однократно. Сульфонамиды можно принимать в течение первого и второго триместров, но в третьем триместре применение сульфаниламидов сопряжено с риском развития ядерной желтухи у младенцев, особенно у недоношенных. Другие распространенные антибиотики (например, фторхинолоны и тетрациклины) не следует назначать во время беременности из-за возможного токсического воздействия на плод.
| Antibiotic | Pregnancy category | Dosage |
|---|---|---|
| Cephalexin (Keflex) | B | 250 mg two or four times daily |
| Erythromycin | B | от 250 до 500 мг четыре раза в день |
| Нитрофурантоин (макродантин) | B | от 50 до 100 мг четыре раза в день |
| Sulfisoxazole (Gantrisin) | C* | 1 g four times daily |
| Amoxicillin-clavulanic acid (Augmentin) | B | 250 mg four times daily |
| Fosfomycin (Monurol) | B | Один пакетик по 3 г |
| Триметоприм-сульфаметоксазол (Бактрим) | C† | 160/180 мг два раза в день |
Семи-десятидневный курс лечения антибиотиками обычно достаточен для эрадикации возбудителей инфекции. Некоторые авторитеты выступают за более короткие курсы лечения — даже однодневную терапию. Остаются противоречивые данные о том, следует ли беременным пациентам лечиться более короткими курсами антибиотиков. Мастертон 21 продемонстрировал уровень излечения 88 процентов при однократной дозе 3 г ампициллина у чувствительных к ампициллину изолятов. Несколько других исследований показали, что однократная доза амоксициллина, цефалексина (Кефлекс) или нитрофурантоина менее эффективна в искоренении бактериурии, с показателями излечения от 50 до 78 процентов. 1,22–24 Фосфомицин эффективен при приеме в виде одного пакетика по 3 г.
Некоторые авторитеты выступают за более короткие курсы лечения — даже однодневную терапию. Остаются противоречивые данные о том, следует ли беременным пациентам лечиться более короткими курсами антибиотиков. Мастертон 21 продемонстрировал уровень излечения 88 процентов при однократной дозе 3 г ампициллина у чувствительных к ампициллину изолятов. Несколько других исследований показали, что однократная доза амоксициллина, цефалексина (Кефлекс) или нитрофурантоина менее эффективна в искоренении бактериурии, с показателями излечения от 50 до 78 процентов. 1,22–24 Фосфомицин эффективен при приеме в виде одного пакетика по 3 г.
Использование других антибиотиков при ИМП не подвергалось обширным исследованиям, и необходимы дальнейшие исследования, чтобы определить, будет ли более короткий курс других антибиотиков столь же эффективным, как и традиционная продолжительность лечения. 1 После того, как пациенты завершили курс лечения, необходимо получить повторную культуру, чтобы задокументировать успешную эрадикацию бактериурии. 10
10
Острый цистит
Острый цистит отличается от бессимптомной бактериурии наличием таких симптомов, как дизурия, императивные позывы и учащение у пациентов без лихорадки без признаков системного заболевания. До 30 % пациентов с нелеченой бессимптомной бактериурией впоследствии развивают симптоматический цистит. 6 За шестилетний период Harris and Gilstrap 25 обнаружили, что у 1,3% акушерских пациенток, родивших в одной больнице, развился острый цистит без симптомов пиелонефрита.
ЛЕЧЕНИЕ
Как правило, лечение беременных с острым циститом начинают до получения результатов посева. Выбор антибиотика, как и при бессимптомной бактериурии, должен быть сосредоточен на охвате распространенных возбудителей и может быть изменен после идентификации микроорганизма и определения чувствительности. Трехдневный курс лечения у небеременных пациенток с острым циститом имеет показатель излечения, аналогичный курсу лечения от семи до 10 дней, но этот результат не изучался в акушерской популяции./67/1.png) 1 Пациенты, получающие лечение в течение более короткого периода времени, более склонны к рецидиву инфекции. У беременных такая более высокая частота рецидивов при более коротких периодах лечения может иметь серьезные последствия. В Таблице 2 17,18 перечислены пероральные антибиотики, которые являются приемлемыми вариантами лечения. Стрептококки группы B, как правило, чувствительны к пенициллину, но E. coli и другие грамотрицательные палочки обычно имеют высокий уровень устойчивости к этому агенту.
1 Пациенты, получающие лечение в течение более короткого периода времени, более склонны к рецидиву инфекции. У беременных такая более высокая частота рецидивов при более коротких периодах лечения может иметь серьезные последствия. В Таблице 2 17,18 перечислены пероральные антибиотики, которые являются приемлемыми вариантами лечения. Стрептококки группы B, как правило, чувствительны к пенициллину, но E. coli и другие грамотрицательные палочки обычно имеют высокий уровень устойчивости к этому агенту.
Пиелонефрит
Острый пиелонефрит во время беременности является серьезным системным заболеванием, которое может прогрессировать до материнского сепсиса, преждевременных родов и преждевременных родов. Диагноз ставится, когда наличие бактериурии сопровождается системными симптомами или признаками, такими как лихорадка, озноб, тошнота, рвота и боль в боку. Симптомы инфекции нижних отделов тракта (т. е. частота и дизурия) могут присутствовать или отсутствовать. Пиелонефрит встречается у 2% беременных; до 23 процентов этих женщин имеют рецидив во время той же беременности. 26
Пиелонефрит встречается у 2% беременных; до 23 процентов этих женщин имеют рецидив во время той же беременности. 26
Раннее агрессивное лечение важно для предотвращения осложнений пиелонефрита. Госпитализация, хотя и показана часто, не всегда необходима. Тем не менее, госпитализация показана пациентам с признаками сепсиса, рвотой, неспособностью поддерживать водный баланс и схватками. Рандомизированное исследование 90 акушерских стационарных пациенток с пиелонефритом сравнило лечение пероральным цефалексином с лечением внутривенным цефалотином (кефлин) и не обнаружило различий между двумя группами в отношении успешности терапии, массы тела ребенка при рождении или преждевременных родов. 27
Дальнейшая поддержка амбулаторной терапии представлена в рандомизированном клиническом исследовании, в котором сравнивали стандартное стационарное внутривенное лечение с амбулаторным лечением внутримышечным введением цефтриаксона (роцефин) плюс пероральный цефалексин. 28 Реакция на антибактериальную терапию в каждой группе была одинаковой, без явных различий в количестве рецидивирующих инфекций или преждевременных родов.
28 Реакция на антибактериальную терапию в каждой группе была одинаковой, без явных различий в количестве рецидивирующих инфекций или преждевременных родов.
Антибиотикотерапия (и внутривенное введение жидкостей, если требуется госпитализация) может быть начата до получения результатов посева мочи и определения чувствительности. Можно использовать несколько схем антибиотикотерапии. Клиническое исследование, в котором сравнивались три схемы парентерального введения, не выявило различий в продолжительности госпитализации, рецидивах пиелонефрита или преждевременных родах. 29 Пациенты в этом исследовании были рандомизированы для получения внутривенного введения цефазолина (Анцеф), внутривенного введения гентамицина плюс ампициллин или внутримышечного введения цефтриаксона.
Парентеральное лечение пиелонефрита следует продолжать до тех пор, пока у пациента не исчезнет лихорадка. Большинство пациентов реагируют на гидратацию и быстрое лечение антибиотиками в течение 24–48 часов. Наиболее распространенной причиной неэффективности первоначального лечения является резистентность возбудителя к антибиотику. Если лихорадка продолжается или другие признаки системного заболевания остаются после соответствующей антибактериальной терапии, следует исследовать возможность структурной или анатомической аномалии. Персистирующая инфекция может быть вызвана мочекаменной болезнью, которая возникает в одной из 1500 беременностей, 30 или реже, врожденные почечные аномалии или паранефральный абсцесс.
Наиболее распространенной причиной неэффективности первоначального лечения является резистентность возбудителя к антибиотику. Если лихорадка продолжается или другие признаки системного заболевания остаются после соответствующей антибактериальной терапии, следует исследовать возможность структурной или анатомической аномалии. Персистирующая инфекция может быть вызвана мочекаменной болезнью, которая возникает в одной из 1500 беременностей, 30 или реже, врожденные почечные аномалии или паранефральный абсцесс.
Диагностические тесты могут включать УЗИ почек или сокращенную внутривенную пиелографию. Показанием для выполнения внутривенной пиелографии является персистирующая инфекция после соответствующей антибактериальной терапии, когда есть предположение о структурной аномалии, не очевидной при УЗИ. 30 Однако даже низкие дозы облучения при внутривенной пиелографии могут быть опасны для плода, и их следует по возможности избегать.
Стрептококковая инфекция группы В
Известно, что вагинальная колонизация стрептококком группы В (СГБ) является причиной неонатального сепсиса и связана с преждевременным излитием плодных оболочек и преждевременными родами.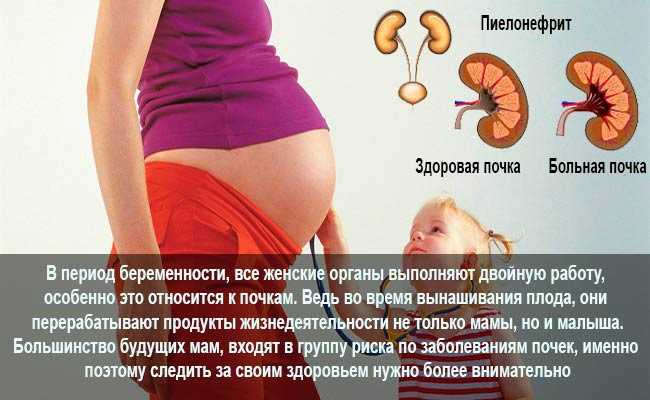 Обнаружено, что СГБ является возбудителем ИМП примерно у 5 процентов пациентов. 31,32 Данные о том, что бактериурия при СГБ увеличивает риск преждевременного разрыва плодных оболочек и преждевременных родов, неоднозначны. 33,34 Рандомизированное контролируемое исследование 35 сравнили лечение бактериурии СГБ пенициллином с лечением плацебо. Результаты показали значительное снижение частоты преждевременного разрыва плодных оболочек и преждевременных родов у женщин, получавших антибиотики. Неясно, эквивалентна ли бактериурия СГБ вагинальной колонизации СГБ, но беременных женщин с бактериурией СГБ следует лечить как носителей СГБ, и они должны получать профилактический антибиотик во время родов. 36
Обнаружено, что СГБ является возбудителем ИМП примерно у 5 процентов пациентов. 31,32 Данные о том, что бактериурия при СГБ увеличивает риск преждевременного разрыва плодных оболочек и преждевременных родов, неоднозначны. 33,34 Рандомизированное контролируемое исследование 35 сравнили лечение бактериурии СГБ пенициллином с лечением плацебо. Результаты показали значительное снижение частоты преждевременного разрыва плодных оболочек и преждевременных родов у женщин, получавших антибиотики. Неясно, эквивалентна ли бактериурия СГБ вагинальной колонизации СГБ, но беременных женщин с бактериурией СГБ следует лечить как носителей СГБ, и они должны получать профилактический антибиотик во время родов. 36
Рецидивы и профилактика
Большинство ИМП вызывается желудочно-кишечными микроорганизмами. Даже при соответствующем лечении у пациента может возникнуть повторное заражение мочевыводящих путей из ректального резервуара. ИМП рецидивируют примерно в 4–5% беременностей, а риск развития пиелонефрита такой же, как и при первичных ИМП. Однократная посткоитальная доза или ежедневная супрессия цефалексином или нитрофурантоином у пациентов с рецидивирующими ИМП является эффективной профилактической терапией. 37 Пациентам с рецидивирующими инфекциями может потребоваться послеродовое урологическое обследование, так как у них более вероятно наличие структурных аномалий почечной системы. 26,30,38 Пациентки, у которых обнаружены камни в мочевыводящих путях, у которых имеется более одного рецидива ИМП или у которых рецидив ИМП во время супрессивной антибактериальной терапии, должны пройти послеродовое обследование. 30,38
Однократная посткоитальная доза или ежедневная супрессия цефалексином или нитрофурантоином у пациентов с рецидивирующими ИМП является эффективной профилактической терапией. 37 Пациентам с рецидивирующими инфекциями может потребоваться послеродовое урологическое обследование, так как у них более вероятно наличие структурных аномалий почечной системы. 26,30,38 Пациентки, у которых обнаружены камни в мочевыводящих путях, у которых имеется более одного рецидива ИМП или у которых рецидив ИМП во время супрессивной антибактериальной терапии, должны пройти послеродовое обследование. 30,38
Исходы
Материнские и неонатальные осложнения ИМП во время беременности могут быть разрушительными. У 30% пациентов с нелеченной бессимптомной бактериурией развивается симптоматический цистит, а у 50% — пиелонефрит. 6 Бессимптомная бактериурия также связана с задержкой внутриутробного развития и низкой массой тела при рождении. 9 Schieve and Associates 39 провели исследование с участием 25 746 беременных женщин и обнаружили, что наличие ИМП было связано с преждевременными родами (начало родов до 37 недель беременности), гипертоническими расстройствами беременности (такими как гипертензия, вызванная беременностью, и преэклампсия), анемия (уровень гематокрита менее 30 процентов) и амнионит (таблица 3 37 ). Хотя это не доказывает причинно-следственной связи, рандомизированные исследования показали, что лечение антибиотиками снижает частоту преждевременных родов и детей с низкой массой тела при рождении. 13 Также был обнаружен риск развития уросепсиса и хронического пиелонефрита. 40 Кроме того, острый пиелонефрит может быть связан с анемией. 41
Хотя это не доказывает причинно-следственной связи, рандомизированные исследования показали, что лечение антибиотиками снижает частоту преждевременных родов и детей с низкой массой тела при рождении. 13 Также был обнаружен риск развития уросепсиса и хронического пиелонефрита. 40 Кроме того, острый пиелонефрит может быть связан с анемией. 41
| Исход | Отношение шансов | 95% confidence interval | ||
|---|---|---|---|---|
| Perinatal | ||||
| Low birth weight (weight less than 2,500 g [5 lb, 8 oz]) | 1.4 | 1.2 to 1.6 | ||
| Недоношенность (менее 37 недель беременности на момент родов) | 1,3 | 1,1–1,4 | ||
| Низкая масса тела при рождении (вес менее 2500 г и срок беременности менее 37 недель) | 1. 5 5 | 1.2 to 1.7 | ||
| Maternal | ||||
| Premature labor (less than 37 weeks of gestation at delivery) | 1.6 | 1.4 to 1.8 | ||
| Hypertension/preeclampsia | 1,4 | от 1,2 до 1,7 | ||
| Анемия (уровень гематокрита менее 30%) | 1,6 | от 1,3 до 2,0 | ||
| Амнионит, хориоамнионит0271 | 1,4 | от 1,1 до 1,9 | ||
Неонатальные исходы, связанные с ИМП, включают сепсис и пневмонию (в частности, инфекцию стрептококком группы В). 31,42 ИМП повышает риск рождения детей с низкой массой тела (вес менее 2500 г [5 фунтов, 8 унций]), недоношенных (менее 37 недель беременности на момент родов) и недоношенных детей с низкой массой тела при рождении новорожденные (вес менее 2500 г и срок гестации менее 37 недель на момент родов) 39 (Таблица 3 37 ).
