Содержание
Может ли плацента «ползать»? — Центр семейных родов «Радуга»
Этот термин называется «миграцией плаценты». К родам плацента может располагаться:
- В дне матки (сверху)
- По передней стенке
- По задней стенке
- Больше Слева
- Больше Справа.
УЗИ специалистами давно было замечено, что в процессе вынашивания место локализации плаценты может меняться. Плацента может подниматься при низкой плацентации и смещаться влево или вправо. Частично это связано с тем, что в 34-35 недель растягивается нижний маточный сегмент, меняется кровоток, и плацента поднимется наверх, в сторону наилучшего кровоснабжения. При низком расположении плаценты измеряют расстояние от нижнего края плаценты до внутреннего зева шейки матки в миллиметрах.
Еще у предшественника плаценты – хориона существуют 2 вида ворсин:
- свободные или питательные, омываемые материнской кровью
- якорные, фиксирующие хорион у стенки матки.
При росте малыша поток кислорода и питательных веществ в увеличивающейся матке меняется, и плацента может перемещаться (ползти) в сторону наиболее благоприятного расположения. При этом якорные ворсины меняют свое расположение, а питательные перемещаются вслед за ними. Вот почему при миграции хориона или плаценты бывают кровянистые выделения. При низкой плацентации это может быть положительным признаком того, что плацента поднимается. Часть кровянистых выделений не ранних сроках не является угрозой прерывания беременности, а сигнализирует об улучшении условий для вынашивания ребенка.
При этом якорные ворсины меняют свое расположение, а питательные перемещаются вслед за ними. Вот почему при миграции хориона или плаценты бывают кровянистые выделения. При низкой плацентации это может быть положительным признаком того, что плацента поднимается. Часть кровянистых выделений не ранних сроках не является угрозой прерывания беременности, а сигнализирует об улучшении условий для вынашивания ребенка.
Врастание плаценты в рубец на матке как раз и связано с тем, что якорные ворсины прикрепляются к рубцовой ткани, им труднее от нее отцепляться, чем от здорового эндометрия.
Чаще плацента располагается больше справа и это соответствует физиологическому течению беременности. Спинка плода при этом расположена слева. Это так называемая «первая позиция» плода, 70% детей при головном предлежании имеют 1 позицию. Иногда это связывают с тем, что матка развернута левым ребром вперед. Малыши стремятся лежать лицом к своей плаценте и даже могут ей улыбаться как своему другу и помощнику.
Интересно, что при этом расположение доминанты беременности- очага возбуждения в мозге, при физиологической беременности расположено слева. А при осложненной беременности гораздо чаще доминанта беременности расположена с той же стороны, что и плацента, при этом асимметрия полушарий мозга сглажена.
Среди рекомендаций по лечению нарушений работы плаценты есть и ношение компрессионного трикотажа. При расположении плаценты больше справа – чулок рекомендуется носить на правой ноге, при других вариантах – на обоих ногах.
Есть акушерское наблюдение, что при расположении плаценты по передней стенке, она поднимается быстрее, чем по задней и ко 2 скринингу уже ее нижний край выше 5-6 сантиметров от внутреннего зева.
Надо помнить про Триединство – Мама, ребенок, плацента. Они сами по себе не существуют. Хорошо видеть взаимодействие всех троих и доверие к тому, что природа найдет оптимальный выход в данной ситуации.
Что может помочь плаценте подниматься?
- Не поднимать тяжести, не бегать по лестнице – увеличение внутрибрюшного давления может несколько замедлить ее подъем,
- Нормализовать уровень железа для хорошего снабжения матки кислородом,
- Профилактика ГСД (диета и аэробные нагрузки).
 Крупные дети и многоводие повышают внутриматочное давление и мешают подъему плаценты,
Крупные дети и многоводие повышают внутриматочное давление и мешают подъему плаценты, - Использовать методики расслабления – дыхание, теплую ванну, медитации,
- Визуализировать желаемое,
- Качественно готовиться к родам.
После 36-37 недель обычно плацента не меняет свое расположение. Если низкая плацентация остается:
- Посоветуйтесь с врачом о тактике родов, будьте готовы к ранней амниотомии,
- ограничьте половую жизнь
- снижайте физические нагрузки
- рано ложитесь спать.
Всем успехов, любите свою плаценту, и она займет оптимальное для малыша положение.
Шендерова Лидия
Имплементация международных рекомендаций: фокус на акушерство, гинекологию и репродуктологию
Резюме. Имплементация международных рекомендаций является важной составляющей реформирования системы здравоохранения Украины. Не менее значимо и последипломное образование врачей, повышение их профессиональной компетенции и ознакомление с современными международными протоколами. Благодаря научно-образовательным семинарам и тренингам украинские врачи неотрывно от работы могут усовершенствовать свои знания, узнавать новую информацию о современных возможностях диагностики и терапии, делиться собственным опытом с коллегами и затем оказывать более эффективную помощь пациентам. Одно из таких образовательных мероприятий, проведенное в соответствии с требованиями и стандартами Аккредитационного совета по беспрерывному медицинскому образованию США (АССМЕ) в рамках сотрудничества Siyemi Learning и группы компаний «МедЭксперт» — семинар с международной аккредитацией для гинекологов «Актуальные GuideLines гинекологии, репродуктологии, акушерства», состоялось 29 марта 2019 г. в Харькове.
Благодаря научно-образовательным семинарам и тренингам украинские врачи неотрывно от работы могут усовершенствовать свои знания, узнавать новую информацию о современных возможностях диагностики и терапии, делиться собственным опытом с коллегами и затем оказывать более эффективную помощь пациентам. Одно из таких образовательных мероприятий, проведенное в соответствии с требованиями и стандартами Аккредитационного совета по беспрерывному медицинскому образованию США (АССМЕ) в рамках сотрудничества Siyemi Learning и группы компаний «МедЭксперт» — семинар с международной аккредитацией для гинекологов «Актуальные GuideLines гинекологии, репродуктологии, акушерства», состоялось 29 марта 2019 г. в Харькове.
Десоциализация родов
Познавательной для участников семинара стала видеолекция профессора Мишеля Одена, основателя Научно-исследовательского центра первичного здоровья в Лондоне (Великобритания), «Десоциализация родов или роды и эволюция Homo sapiens». Он обратил внимание на то, что в настоящее время многие задумываются о том, почему одни женщины рожают легко и быстро, а другие, с такой же анатомией, — тяжело и нуждаются в помощи. Чтобы объяснить, почему женщины рожают по-разному, не имея анатомических отличий, на процесс родов необходимо посмотреть с точки зрения нейрофизиологии. Так, сегодня приходит понимание того, что неокортекс может быть не только инструментом, который помогает, но и оказывать подавляющее влияние на физиологические функции. Неокортикальное торможение является ключевым фактором как для всей нейрофизиологии человека в целом, так и для физиологии родов в частности.
Чтобы объяснить, почему женщины рожают по-разному, не имея анатомических отличий, на процесс родов необходимо посмотреть с точки зрения нейрофизиологии. Так, сегодня приходит понимание того, что неокортекс может быть не только инструментом, который помогает, но и оказывать подавляющее влияние на физиологические функции. Неокортикальное торможение является ключевым фактором как для всей нейрофизиологии человека в целом, так и для физиологии родов в частности.
М. Оден подчеркнул, что роды — это классический пример того, как неокортекс вместо того, чтобы оставаться инструментом, становится помехой важных физиологических функций. Несмотря на то что человечество тысячелетия прожило в условиях социализации, для современных женщин существуют возможности сделать роды легкими. Показано, что при легких родах неокортикальная активность, как правило, низкая. Соответственно, для того чтобы женщина легко родила, необходимо снизить активность коры головного мозга, устранив все воздействующие факторы.
Непроизвольному родовому процессу невозможно помочь, но можно защитить этот процесс от факторов, которые его замедляют. Такое понимание — это новый образ мышления. Следует вспомнить, что активность неокортекса будут возбуждать человеческая речь (вербальный фактор), влияние света, ощущение опасности, другие факторы, стимулирующие внимание женщины (например пристальный взгляд). Все эти факторы, связанные с социализацией людей, способны замедлить роды. Для того чтобы физиологические роды прошли успешно, по мнению докладчика, их необходимо в некотором смысле десоциализировать.
В момент, когда человек начал доминировать над природой, одним из аспектов доминирования стала социализация родов (появились перинатальные ритуалы, стало обязательным присутствие кого-то на родах, применение медикаментов и др.). В настоящее время социализация родов достигла наивысшей точки (предел доминирования над природой), единственная стратегия, которая может привести к успеху, — это повернуться и двигаться в другом направлении, перейти к новой парадигме.
Как можно десоциализировать роды в современных условиях? Все составляющие факторы современной жизни и люди, участвующие в родах, неизменно тормозят родовой процесс. Необходимо помнить, что в процессе родов есть только два главных участника — мать и ребенок, задача всех остальных присутствующих — обеспечить женщине необходимое ощущение безопасности и защиты. Категорически никакого родовозбуждения, надо создать ситуацию, максимально приближенную к естественным родам. По мнению М. Одена, идеальные условия для родов — небольшая, теплая, неярко освещенная комната, рядом с женщиной — никого, только одна опытная акушерка, которая в случае опасных сигналов может предпринять необходимые квалификационные меры.
Управление фолликулогенезом и эндометриоидным циклом: международные рекомендации
Олег Берестовой, кандидат медицинских наук, врач акушер-гинеколог высшей категории, врач-репродуктолог, врач ультразвуковой диагностики клиники репродуктивной медицины «Materi Clinic» (Киев), подробно остановился на схеме фолликулогенеза, уделив особое внимание режимам стимуляции.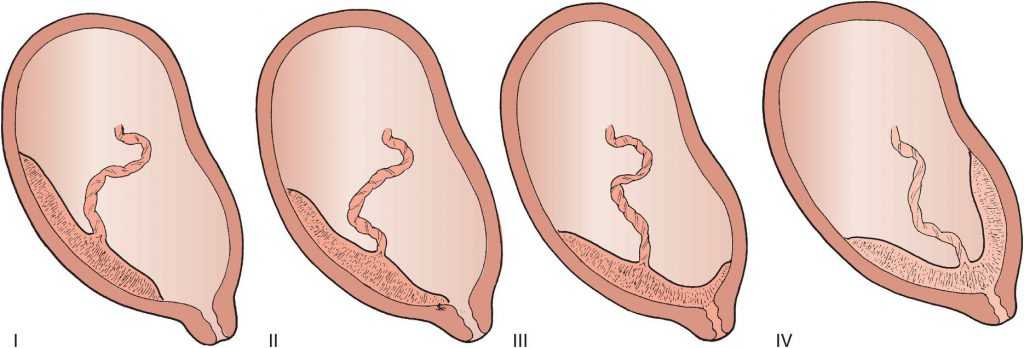 Он напомнил, что режимы стимуляции включают: овариальный эстрадиол (ОЭ) и экзогенный эстрадиол (с учетом антагонизма), гонадотропинзаместительный цикл с использованием агонистов и антагонистов ОЭ, комбинированные циклы (японский и шанхайский протокол), другие циклы с использованием эстрогенного эстрадиола. Так, прямой антагонизм эстрадиол — фолликулостимулирующий гормон (ФСГ) — ОЭ предусматривает применение эстрадиола как минимум с овуляторного периода предыдущего цикла до 2-го дня настоящего цикла (дает возможность резкому выбросу ФСГ из гипофиза, после отмены — резкое снижение концентрации эстрадиола в крови, происходит стимуляция). Комбинированные оральные контрацептивы дают подобный эффект.
Он напомнил, что режимы стимуляции включают: овариальный эстрадиол (ОЭ) и экзогенный эстрадиол (с учетом антагонизма), гонадотропинзаместительный цикл с использованием агонистов и антагонистов ОЭ, комбинированные циклы (японский и шанхайский протокол), другие циклы с использованием эстрогенного эстрадиола. Так, прямой антагонизм эстрадиол — фолликулостимулирующий гормон (ФСГ) — ОЭ предусматривает применение эстрадиола как минимум с овуляторного периода предыдущего цикла до 2-го дня настоящего цикла (дает возможность резкому выбросу ФСГ из гипофиза, после отмены — резкое снижение концентрации эстрадиола в крови, происходит стимуляция). Комбинированные оральные контрацептивы дают подобный эффект.
Обратный антагонизм эстрадиол — ФСГ — ОЭ предусматривает назначение ингибиторов или агонистов эстрадиола, в частности кломифена цитрата (принцип: нет эстрадиола — происходит повышение ФСГ). Режим стимуляции начинают с 3–5-го дня менструального цикла, длительность составляет 5–9 дней, доза — 50; 100; 150 мг в зависимости от ответа (при резистентном состоянии можно комбинировать дозу препарата и длительность приема). При приеме ингибиторов ароматазы (анастрозол 1 мг, летрозол 2,5 мг) используется тот же принцип, что и для кломифена цитрата, начало и длительность приема такие же, доза значительно ниже. Несомненным плюсом этих двух режимов, по мнению докладчика, является низкая стоимость препаратов, в то же время к минусам относят плохое качество эндометрия и низкую результативность лечения. Комбинированная индукция фолликулогенеза включает назначение кломифена цитрата 50–100 мг в течение 5–7 дней со 2–5-го дня менструального цикла + эстрадиола гемигидрата.
При приеме ингибиторов ароматазы (анастрозол 1 мг, летрозол 2,5 мг) используется тот же принцип, что и для кломифена цитрата, начало и длительность приема такие же, доза значительно ниже. Несомненным плюсом этих двух режимов, по мнению докладчика, является низкая стоимость препаратов, в то же время к минусам относят плохое качество эндометрия и низкую результативность лечения. Комбинированная индукция фолликулогенеза включает назначение кломифена цитрата 50–100 мг в течение 5–7 дней со 2–5-го дня менструального цикла + эстрадиола гемигидрата.
О. Берестовой отметил, что для агонистов и антагонистов ОЭ применяют длинный и короткий протокол (протокол последовательного повышения/снижения дозы, протокол фиксированной дозы). Более подробно докладчик остановился на каждом из этих протоколов.
Что касается управления эндометриальным циклом, то его применяют при необходимости управления и моделирования пролиферативных изменений в эндометрии, его строгой синхронизации с эмбрионами, при переносе криооттаянных эмбрионов и эмбрионов в программах донации ооцитов.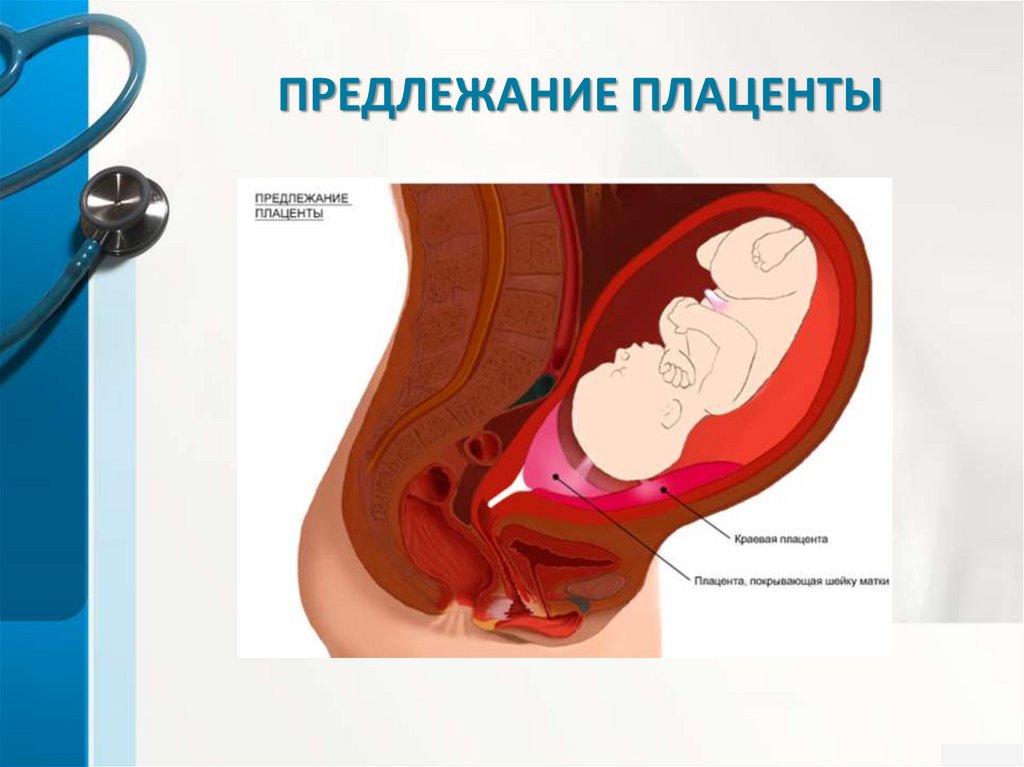 Также эндометриальным циклом управляют при лечении синдрома Ашермана, дистрофических состояний эндометрия, хронических эндометритов. Типы управления эндометриальным циклом в практике вспомогательных репродуктивных технологий включают эндометриальные циклы с выключением гонадотропиново-фолликулярного цикла агонистами гонадотропин-рилизинг гормона (проводится чаще) и эндометриальные циклы на фоне сохраненного натурального цикла (сложнее для мониторинга и дороже). Следует помнить, что на фоне гипогонадотропного состояния фазу пролиферации можно продлить до бесконечности.
Также эндометриальным циклом управляют при лечении синдрома Ашермана, дистрофических состояний эндометрия, хронических эндометритов. Типы управления эндометриальным циклом в практике вспомогательных репродуктивных технологий включают эндометриальные циклы с выключением гонадотропиново-фолликулярного цикла агонистами гонадотропин-рилизинг гормона (проводится чаще) и эндометриальные циклы на фоне сохраненного натурального цикла (сложнее для мониторинга и дороже). Следует помнить, что на фоне гипогонадотропного состояния фазу пролиферации можно продлить до бесконечности.
Говоря о лечении, докладчик отметил, что трансдермальное применение эстрадиола гемигидрата является убедительной альтернативой пероральному пути введения. Доказано, что необходимая эффективная и достаточная доза эстрадиола гемигидрата примерно в 2 раза ниже дозы пероральных форм эстрадиола. Показана необходимость применения эстрадиола гемигидрата для управления эндометриальным циклом в хирургии полости матки. Железистый эпителий сохраняет перманентную чувствительность к эстрадиолу, который является основным промоутером реализации эндометриальных стволовых клеток. Так, при гиперпластических процессах эстрадиол скорее не назначают, при миоматозных узлах I–II степени и маточных аномалиях, наоборот, назначают. Для управления эндометриальным циклом в хирургии полости матки всем пациентам назначают 2–4 мг эстрадиола гемигидрата в сутки до 2-го дня следующего менструального цикла.
Так, при гиперпластических процессах эстрадиол скорее не назначают, при миоматозных узлах I–II степени и маточных аномалиях, наоборот, назначают. Для управления эндометриальным циклом в хирургии полости матки всем пациентам назначают 2–4 мг эстрадиола гемигидрата в сутки до 2-го дня следующего менструального цикла.
Благодаря такой тактике менструальный цикл становится управляемым, поскольку существует возможность растянуть фолликулярную фазу и не откладывать операцию до следующего менструального цикла.
Предлежание плаценты: современные взгляды на риски ведения, профилактику и лечение кровотечения
Продолжил работу семинара Дмитрий Говсеев, кандидат медицинских наук, доцент кафедры акушерства и гинекологии Института последипломного образования Национального медицинского университета имени А.А. Богомольца, главный врач Киевского городского родильного дома № 5. В своем выступлении он ознакомил слушателей с рекомендациями Королевского колледжа акушеров и гинекологов (Royal College of Obstetricians & Gynecologists) по диагностике и менеджменту предлежания плаценты — «Placenta Praevia and Placenta Accreta: Diagnosis and Management». Он напомнил, что на возникновение предлежания плаценты или низкой плацентации влияют кесарево сечение (риск возрастает по мере увеличения количества предыдущих случаев кесарева сечения), использование вспомогательных репродуктивных технологий и курение матери.
Он напомнил, что на возникновение предлежания плаценты или низкой плацентации влияют кесарево сечение (риск возрастает по мере увеличения количества предыдущих случаев кесарева сечения), использование вспомогательных репродуктивных технологий и курение матери.
Плацентарная локализация, как правило, определяется уже после 16 нед беременности, когда плацента расположена меньше чем в 20 мм от внутреннего маточного зева. При низкой плацентации (<20 мм от внутреннего маточного зева) или предлежании плаценты при плановом ультразвуковом скрининге плода на 32-й неделе беременности рекомендуется дальнейшее ультразвуковое исследование (УЗИ), включая трансвагинальное УЗИ. У женщин со стойким низким прикреплением плаценты или предлежанием на 32-й неделе беременности, которые остаются бессимптомными, рекомендуется дополнительное трансвагинальное УЗИ в срок приблизительно 36 нед беременности для обсуждения способа родов. Измерение длины шейки матки может способствовать принятию решения у бессимптомных женщин, имеющих предлежание плаценты. Малая длина шейки матки при трансвагинальном УЗИ до 34-й недели беременности повышает риск преждевременных родов и массивных кровотечений при кесаревом сечении.
Малая длина шейки матки при трансвагинальном УЗИ до 34-й недели беременности повышает риск преждевременных родов и массивных кровотечений при кесаревом сечении.
Женщинам с рецидивирующими кровотечениями показано назначение дородового ухода, включая госпитализацию, индивидуальные потребности беременной и социальные обстоятельства, например расстояние между родильным домом и домом, наличие транспорта, предыдущие эпизоды кровотечений, результаты лабораторных исследований, разрешение на переливание донорской крови или компонентов крови. Все эти моменты нужно обсудить с женщиной во время беременности. Там, где решен вопрос о госпитализации, необходимо провести оценку факторов риска венозной тромбоэмболии во время беременности. Для этого нужно сбалансировать риск развития венозной тромбоэмболии против риска возникновения кровотечения вследствие предлежания плаценты или низко расположенной плаценты. Необходимо четко объяснить женщине, находящейся дома в III триместр беременности, что она должна немедленно обратиться в больницу в случае кровотечения, схваток или боли.
Женщинам с бессимптомным течением предлежания плаценты или низкой плацентацией в III триместр беременности следует рассказать о риске преждевременных родов и акушерского кровотечения, а помощь необходимо приспособить к индивидуальным потребностям беременной. Женщин, которые остаются дома, следует поощрять к тому, чтобы они соблюдали меры предосторожности, включая наличие кого-то, кто бы мог помочь им добраться до лечебного учреждения в случае необходимости экстренной госпитализации.
Говоря о месте цервикального серкляжа, Д. Говсеев отметил, что использование серкляжа для уменьшения кровотечения и продления беременности не подтверждено достаточными доказательствами, чтобы рекомендовать его вне клинических исследований. В то же время существуют работы, показывающие эффективность наложения циркулярного шва мерсиленовой нитью при центральном предлежании плаценты (снижается риск преждевременных родов, прерывания беременности).
Беременным с низко прикрепленной плацентой или предлежанием плаценты курс антенатальной терапии кортикостероидами рекомендуется проводить между 34-й и 35-й неделей беременности, у женщин с повышенным риском преждевременных родов — до 34-й недели. Применение токолитиков не рекомендовано, допустимо проведение токолиза для облегчения введения антенатальных кортикостероидов в течение 48 ч.
Применение токолитиков не рекомендовано, допустимо проведение токолиза для облегчения введения антенатальных кортикостероидов в течение 48 ч.
Плановое родоразрешение при наличии клинической картины и симптомов рекомендовано проводить между 34-й и 37-й неделей беременности, для женщин, имеющих неосложненное течение предлежания плаценты, термин родов следует рассматривать между 36-й и 37-й неделей. Вагинальное родоразрешение подходит для женщин с низким прикреплением плаценты (должно определяться расстоянием между краем плаценты и положением головки плода относительно переднего края плаценты). При плановом кесаревом сечении хирургическая процедура должна выполняться самым опытным врачом.
Региональная анестезия считается безопасной и связана с меньшим риском кровотечения, чем общая анестезия для кесарева сечения у женщин с предлежанием плаценты или низкой плацентацией. Во время операции возможен переход на общую анестезию, о чем следует уведомить беременную и получить от нее письменное согласие. Также необходимо обсудить вопрос об использовании препаратов крови.
Также необходимо обсудить вопрос об использовании препаратов крови.
Что касается хирургического подхода, то у женщин с placenta praevia или низко прикрепленной плацентой для избегания разреза плаценты, особенно на сроке <28 нед беременности, рекомендован вертикальный разрез кожи и/или матки (особенно в продольном положении плода). Следует рассмотреть возможность использования предоперационной и/или интраоперационной ультрасонографии для точного определения положения плаценты и оптимального места для разреза матки. Если с помощью медикаментозных методов не удается контролировать кровотечение, необходимо выполнить внутриматочную тампонаду и/или применить хирургические гемостатические методы как можно быстрее. Интервенционные радиологические методы также могут быть срочно использованы там, где это возможно. Раннее выполнение гистерэктомии рекомендуется, если консервативные и хирургические вмешательства оказались неэффективными.
Д. Говсеев обратил внимание на то, что основными факторами риска прорастания плаценты являются анамнестические случаи прорастания плаценты в предыдущих беременностях, предыдущие операции кесарева сечения и другие хирургические вмешательства на матке, включая повторное выскабливание эндометрия.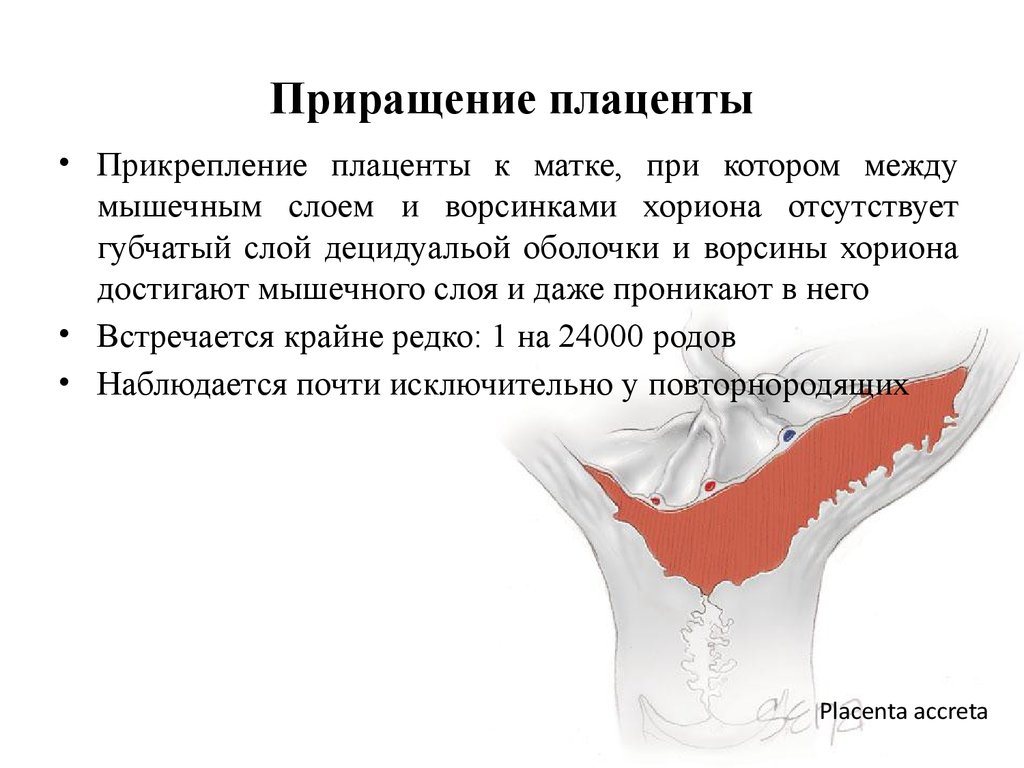 Этот риск возрастает по мере увеличения количества предыдущих кесаревых сечений.
Этот риск возрастает по мере увеличения количества предыдущих кесаревых сечений.
Раньше считалось, что единственным методом точной диагностики является магнитно-резонансная томография. Однако на сегодня диагноз прорастания плаценты можно установить с помощью УЗИ, выполненного высококвалифицированным специалистом. Антенатальная диагностика имеет решающее значение для планирования дальнейшей тактики.
Женщинам с установленным диагнозом прорастания плаценты следует наблюдаться мультидисциплинарной командой в специализированном центре с опытом диагностики и лечения инвазивной плацентации. При отсутствии факторов риска преждевременных родов у женщин с прорастанием плаценты плановое родоразрешение проводится на 35–36-й неделе гестации.
После установления диагноза прорастания плаценты повышается необходимость в разработке плана неотложной помощи в условиях экстренной ситуации в партнерстве с женщиной, включая использование протокола для лечения кровотечения.
Выбор анестезиологической методики при кесаревом сечении для женщин с прорастанием плаценты должен осуществляться анестезиологом, который проводит консультацию с беременной до операции.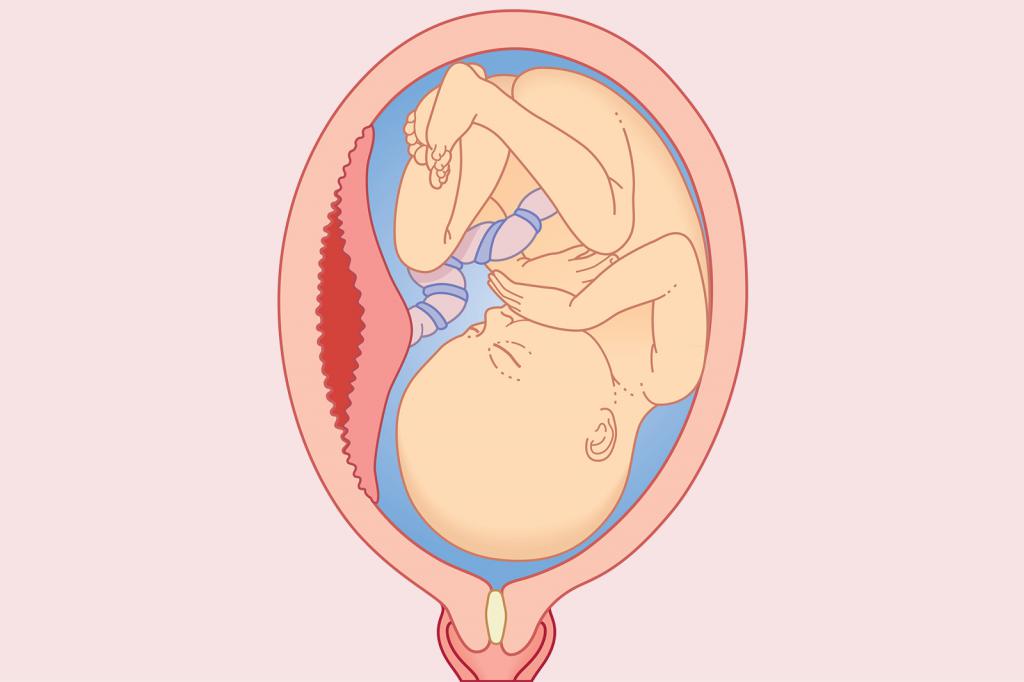 Выбирая хирургический подход, следует помнить, что гистерэктомия во время кесарева сечения с оставленной на месте неотделенной от матки плацентой лучше, чем попытка отделить ее от стенки матки. Когда степень прорастания плаценты ограничена в глубине и площади поверхности и вся зона плацентарной инвазии доступна и визуализирована, целесообразно сохранение матки, включая частичную резекцию миометрия. Когда плацента остается на месте, необходимо выполнить местные мероприятия для обеспечения регулярного осмотра, УЗИ и доступа к неотложной помощи, если у женщины возникают осложнения, такие как кровотечение или инфекция. Адъювантная терапия метотрексатом не должна использоваться для лечения будущих пациентов, поскольку имеет значительные побочные эффекты. Женщин с прорастанием плаценты, которые отказываются от переливания донорской крови, необходимо наблюдать в отделении с интервенционной радиологической службой.
Выбирая хирургический подход, следует помнить, что гистерэктомия во время кесарева сечения с оставленной на месте неотделенной от матки плацентой лучше, чем попытка отделить ее от стенки матки. Когда степень прорастания плаценты ограничена в глубине и площади поверхности и вся зона плацентарной инвазии доступна и визуализирована, целесообразно сохранение матки, включая частичную резекцию миометрия. Когда плацента остается на месте, необходимо выполнить местные мероприятия для обеспечения регулярного осмотра, УЗИ и доступа к неотложной помощи, если у женщины возникают осложнения, такие как кровотечение или инфекция. Адъювантная терапия метотрексатом не должна использоваться для лечения будущих пациентов, поскольку имеет значительные побочные эффекты. Женщин с прорастанием плаценты, которые отказываются от переливания донорской крови, необходимо наблюдать в отделении с интервенционной радиологической службой.
Д. Говсеев отметил, что акушерские кровотечения занимают 30–35% в структуре материнской смертности.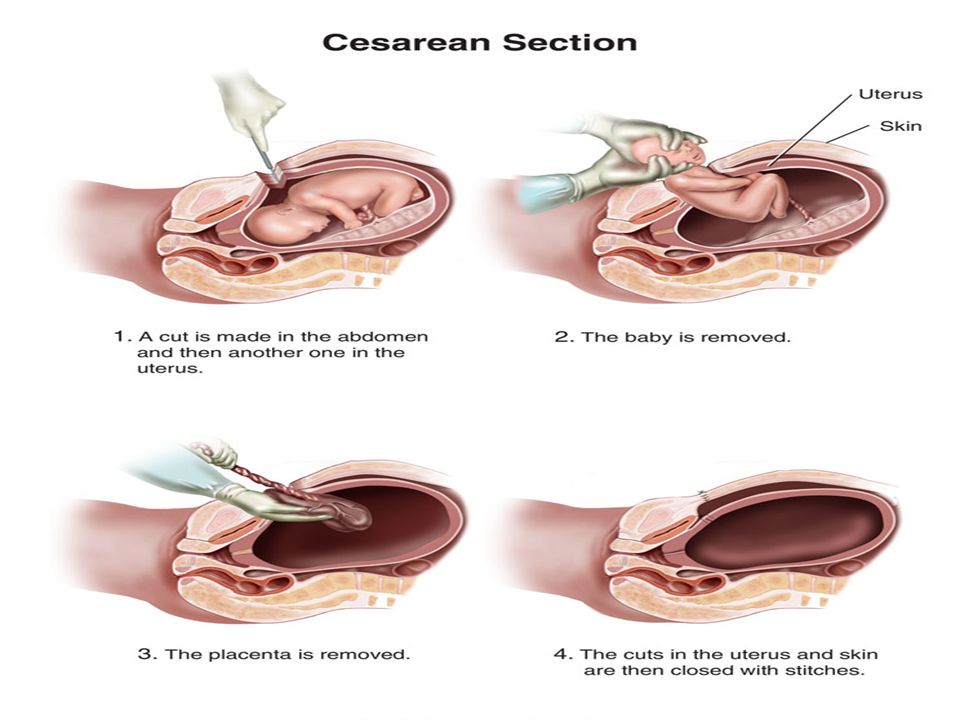 Причинами их возникновения являются нарушение сократительной функции матки, задержка тканей в полости матки, травмы родовых путей, нарушение коагуляции.
Причинами их возникновения являются нарушение сократительной функции матки, задержка тканей в полости матки, травмы родовых путей, нарушение коагуляции.
Активация системы гемостаза во время беременности создает преморбидный фон для тромбогеморрагических осложнений, нарушения гемостаза повышают риск тяжелых кровотечений при родах и кесаревом сечении.
В настоящее время наиболее адекватным методом оценки нарушений системы гемостаза является тромбоэластография. Показания к ее применению во время беременности включают первый эпизод идиопатических венозных тромбоэмболических осложнений, осложнений на фоне беременности, гормональной контрацепции или заместительной гормональной терапии, в детском возрасте, повторные эпизоды, повторные поверхностные тромбофлебиты при отсутствии варикозного расширения вен или злокачественных новообразований, венозные тромбозы нетипической локализации. Тромбоэластография также показана женщинам детородного возраста с подтвержденной симпатической тромбофилией у родственников 1-й линии, лицам без симптомов с подтвержденной семейной тромбофилией высокого риска, при наличии двух последних/трех непоследовательных абортов на каком-либо сроке беременности, потере плода после 20 нед гестации, преэклампсии, гепатозе, эндотоксикозе и др.
Коагуляционный резерв позволяет установить максимальный объем кровопотери во время родов; его можно посчитать, исходя из уровня свертывания крови. Послеродовые кровотечения останавливают с помощью медикаментозных, механических или хирургических методов. В частности, высокая эффективность отмечена при установке маточного катетера по методике РЕНИС.
Пациент-ориентированный подход в государственной и частной медицине
Сергей Бакшеев, врач акушер-гинеколог высшей категории, заведующий женской консультацией Киевского городского родильного дома № 5, отметил, что в данный период старые формации, старые моральные и этические принципы врача потихоньку уходят в небытие. Отношения между врачом и фармацевтической компанией не меняются на протяжении веков: с одной стороны, врач всегда зависел от препаратов и медицинских технологий, позволяющих лечить пациента, с другой стороны, фармацевтические компании зависят от врачей как продавцов медицинских услуг и препаратов. Именно от врачей зависит уровень продаж тех или иных препаратов, поэтому именно они, по мнению докладчика, должны выстраивать свои взаимоотношения с фармацевтическими компаниями и регулировать их, исходя из своих предпочтений. При этом не следует забывать о врачебной этике, нельзя назначать препараты «под откат», если это расходится со стратегией лечения. В то же время, если есть два одинаковых препарата, которые выпускают три фармацевтические компании, то лучше выбрать ту компанию, с которой будет комфортней работать.
При этом не следует забывать о врачебной этике, нельзя назначать препараты «под откат», если это расходится со стратегией лечения. В то же время, если есть два одинаковых препарата, которые выпускают три фармацевтические компании, то лучше выбрать ту компанию, с которой будет комфортней работать.
С. Бакшеев подчеркнул, что современная медицина становится технологичной, при этом сегодня каждый пациент заинтересован в своих правах. Половина пациентов, пришедших на прием, может записывать разговор на диктофон, провоцируя врача на какие-то действия, на которых впоследствии можно будет заработать. Примечательно, что за последние 2 года количество исков, предъявляемых врачам, увеличилось в 2 раза. Для того чтобы избежать неприятностей с правоохранительными органами, любой разговор с пациентом должен проводиться максимально корректно. Особое внимание следует уделять ведению истории болезни, избегать написания «липовых» справок о беременности и проведения медицинских осмотров без самих осмотров.
С. Бакшеев обратил внимание на то, что бесплатной медицины больше не будет, и врач имеет право сегодня зарабатывать. К каждому пациенту необходимо относиться как к клиенту и ориентироваться на его потребности. Именно клиенто-ориентированная медицина и медицинский сервис должны быть введены в государственных учреждениях. В первую очередь, врач должен создать для пациента комфортные условия пребывания (сделать ремонт в кабинете, обновить мебель, предложить кофе и т.п.), быть приветливым и открытым, избегать высокомерия по отношению к пациенту. Все это, по мнению докладчика, является важными факторами дальнейшего заработка врача.
Угроза прерывания беременности в аспекте короткой шейки
Владислав Берестовой, ассистент кафедры акушерства и гинекологии Института последипломного образования Национального медицинского университета имени А.А. Богомольца, отметил, что ежегодно в мире регистрируют 15 млн преждевременных родов, 1 млн детей умирают из-за осложнений преждевременных родов. В их структуре особое место занимает цервикальная недостаточность — важный фактор потери беременности при преждевременных родах и беременностях II триместра, определяющаяся как неспособность поддерживать доношенную беременность из-за функционального или структурного дефекта шейки матки.
В их структуре особое место занимает цервикальная недостаточность — важный фактор потери беременности при преждевременных родах и беременностях II триместра, определяющаяся как неспособность поддерживать доношенную беременность из-за функционального или структурного дефекта шейки матки.
Этиологическими причинами могут быть функциональный дефект шейки матки, акушерская травма, механическое расширение, конизация и диатермокоагуляция шейки матки, преждевременные роды. В соответствии с классификацией цервикальной недостаточности выделяют акушерскую и ультразвуковую диагностику, «неотложный» цервикальный серкляж.
В. Берестовой отметил, что на сегодня существует две тактики успешного лечения цервикальной недостаточности — применение вагинального прогестерона и наложение цервикального шва, продемонстрировавшие одинаковые результаты в плане вынашивания беременности. Успешный показатель цервикального серкляжа составляет 80–90% — для плановых и 40–60% — для неотложных случаев. Серкляж считается успешным, если роды произошли не раньше 37 нед.
В продолжение выступления все желающие смогли посетить симуляционный workshop по практическим навыкам накладывания серкляжа с помощью мерсиленовой нити.
Прошедший семинар вызвал большую заинтересованность практикующих акушеров-гинекологов, репродуктологов, врачей функциональной диагностики, подтвердив чрезвычайную актуальность рассматриваемых тем и необходимость проведения подобных образовательных мероприятий в дальнейшем.
Подписывайтесь на наш Telegram-канал, Viber-сообщество, Instagram, страничку Facebook, а также Twitter, чтобы первыми получать самые свежие и актуальные новости из мира медицины.
Марина Колесник,
фото автора
Предлежание плаценты: симптомы и факторы риска.
Что такое предлежание плаценты?
Предлежание плаценты — это когда плацента беременной женщины блокирует отверстие в шейке матки, что позволяет ребенку родиться. Это может вызвать сильное кровотечение во время беременности и родов. Матери с предлежанием плаценты также подвержены более высокому риску преждевременных родов до 37 недель беременности.
Это может вызвать сильное кровотечение во время беременности и родов. Матери с предлежанием плаценты также подвержены более высокому риску преждевременных родов до 37 недель беременности.
Плацента — это орган, который растет внутри слизистой оболочки матки во время беременности. Он соединяется с пуповиной и переносит кислород и питательные вещества от вас к вашему будущему ребенку. Он также удаляет отходы от вашего ребенка.
Предлежание плаценты происходит, когда плацента частично или полностью закрывает шейку матки, которая является отверстием матки. Ваш ребенок проходит через шейку матки и через родовые пути во время вагинальных родов. В норме плацента прикрепляется к верхней части матки, вдали от шейки матки.
Вот что происходит при предлежании плаценты: Когда шейка матки раскрывается во время родов, это может привести к разрыву кровеносных сосудов, соединяющих плаценту с маткой. Это может привести к кровотечению и поставить под угрозу как вас, так и вашего ребенка. Почти всем женщинам с этим заболеванием придется делать кесарево сечение, чтобы этого не произошло.
Почти всем женщинам с этим заболеванием придется делать кесарево сечение, чтобы этого не произошло.
Типы предлежания плаценты
У вас могут быть разные результаты в зависимости от типа предлежания плаценты.
- Полное предлежание — это когда плацента закрывает все отверстие шейки матки.
- Краевое предлежание, также называемое низко расположенной плацентой, когда плацента находится близко к отверстию шейки матки, но не закрывает его. Она может наладиться сама по себе, прежде чем родится ребенок.
Симптомы предлежания плаценты
Вы можете заметить:
- Ярко-красное кровотечение из влагалища во второй половине беременности. Он может варьироваться от легкого до тяжелого и часто безболезненный.
- Схватки с кровотечением. Вы можете почувствовать спазмы или напряжение, возникающие при схватках, или почувствовать давление в спине.
Если у вас слишком много крови, у вас могут быть другие симптомы, такие как анемия, бледность кожи, учащенный и слабый пульс, одышка или низкое кровяное давление.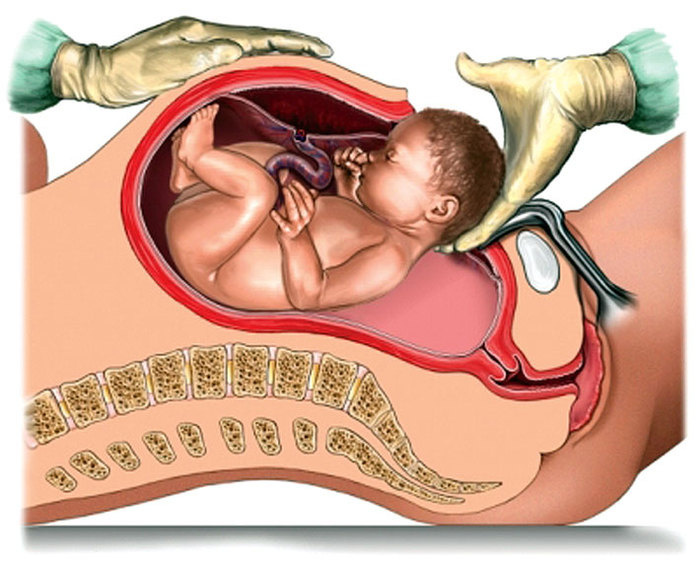
Факторы риска предлежания плаценты
Предлежание плаценты случается примерно в 1 из каждых 200 беременностей. У вас больше шансов заболеть, если вы:
- Курите сигареты или употребляете кокаин
- 35 лет и старше
- Были беременны до
- Имели кесарево сечение до
- Были другие виды операций на матке
- Беременные более чем одним ребенком
- Цветные лица
Диагностика предлежания плаценты
Врачи часто диагностируют предлежание плаценты во время УЗИ во время одного из ваших обычных дородовых посещений. Тест использует звуковые волны, чтобы показать, закрывает ли ваша плацента отверстие от матки до шейки матки. Они начнут с устройства, называемого датчиком, помещенного на ваш живот, но если им нужно лучше рассмотреть, они будут использовать датчик, который вводится во влагалище.
Лечение предлежания плаценты
Лечения предлежания плаценты не существует. Цель лечения — ограничить кровотечение, чтобы вы могли максимально приблизиться к сроку родов.
Ваш врач может дать вам лекарство для предотвращения преждевременных родов. Они также могут сделать вам инъекции кортикостероидов, чтобы ускорить развитие легких вашего ребенка. Как только они почувствуют, что ребенка можно безопасно родить (примерно к 36 неделе беременности), они назначат кесарево сечение. Если ваше кровотечение не остановится, вам потребуется экстренное кесарево сечение, даже если ваш ребенок еще не доношен.
Лечение зависит от:
- Объема кровотечения. Если она легкая, врач может порекомендовать вам избегать занятий, включая секс и физические упражнения. Если он тяжелый, вам может потребоваться обратиться в отделение неотложной помощи, остаться в больнице и сделать переливание крови.
- Насколько вы близки к сроку родов
- Ваше здоровье и здоровье вашего ребенка
- Положение плаценты и ребенка
Когда обращаться к врачу
Записаться на прием, если у вас кровотечение во время второго или третьего родов триместр.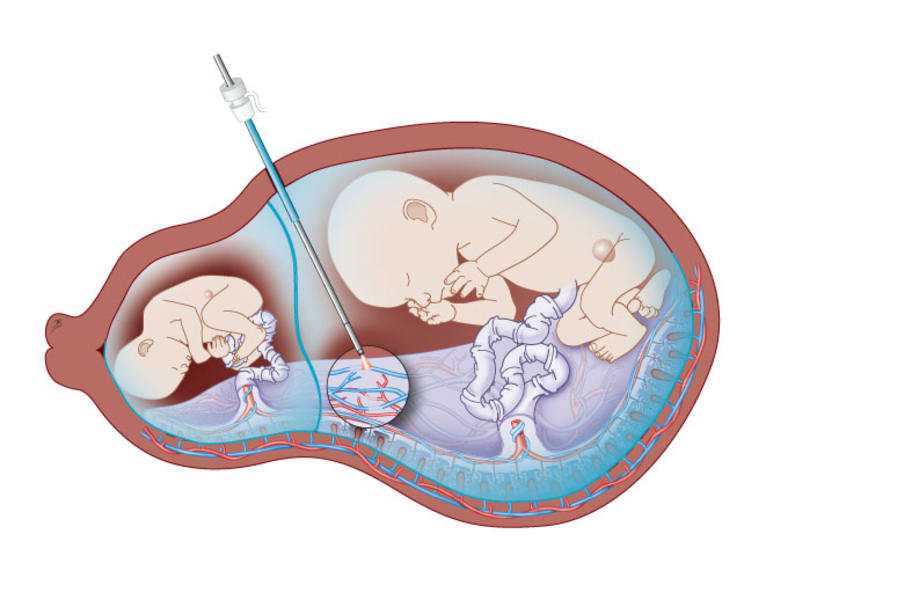 Если сильно, то в больницу.
Если сильно, то в больницу.
Руководство по охране здоровья и беременности
- Беременная
- Первый триместр
- Второй триместр
- Третий триместр
- Трудно и доставка
- Осложнения беременности
- Тематические темы
7 ПЛОСПОРТА. закрывает отверстие шейки матки в последние месяцы беременности. Это состояние может вызвать сильное кровотечение до или во время родов.
Плацента развивается в матке беременной во время беременности. Этот мешкообразный орган обеспечивает развивающегося ребенка пищей и кислородом. Он также удаляет продукты жизнедеятельности из крови ребенка. Плаценту также называют «последом», потому что она выходит из организма после рождения ребенка.
Во время беременности матка растягивается и увеличивается. Низкое расположение плаценты в матке на ранних сроках беременности является нормальным явлением. По мере того как беременность продолжается и матка растягивается, часть матки, к которой прилипла плацента, перемещается, как правило, в сторону от отверстия шейки матки.
К третьему триместру плацента должна находиться в верхней части матки. Это положение позволяет шейке матки или входу в матку на дне матки расчищать путь для родов.
Если плацента вместо этого прикрепляется к нижней части матки, она может закрывать часть или все внутреннее отверстие или «зев» шейки матки. Когда плацента закрывает зев шейки матки в последние месяцы беременности, это состояние известно как предлежание плаценты.
Большинству беременных с предлежанием плаценты требуется тазовый покой. Обычно это включает воздержание от полового акта, ограничение любых процедур, таких как акушерская проверка на предмет расширения, и, возможно, ограничение любых упражнений, которые могут напрягать тазовое дно.
Основным симптомом предлежания плаценты является внезапное кровотечение из влагалища от легкого до сильного. Любое кровотечение может свидетельствовать о проблемах с плацентой и требует обследования у врача. Конкретные симптомы могут включать:
- судороги или острые боли
- кровотечение, которое начинается, останавливается и начинается снова через несколько дней или недель
- кровотечение после полового акта
- кровотечение во второй половине беременности
Факторы риска развития предлежание плаценты включают:
- необычное положение ребенка, в том числе тазовое предлежание (ягодицами вперед) или поперечное (лежит горизонтально поперек матки)
- предшествующие операции на матке: кесарево сечение, операции по удалению миомы матки, расширение и выскабливание (D&C)
- беременные двойней или другой двойней
- выкидыш в анамнезе
- большая плацента
- аномальная форма матки
- уже родившие одного ребенка
- предшествующий диагноз предлежания плаценты
Курящие беременные, старше 35 лет или лица азиатского происхождения также подвержены более высокому риску развития предлежания плаценты.
Обычно первые признаки предлежания плаценты обнаруживаются во время обычного 20-недельного УЗИ. Эти начальные признаки не обязательно являются поводом для беспокойства, так как плацента часто находится ниже в матке на ранних сроках беременности.
Плацента обычно вправляется сама. По данным Королевского колледжа акушеров и гинекологов, только у 10% женщин с низко расположенной плацентой на 20-й неделе беременности она будет обнаружена при следующем УЗИ. Только у 0,5% будет предлежание плаценты в конце беременности.
Если у вас возникнет кровотечение во второй половине беременности, врачи будут контролировать положение плаценты одним из следующих предпочтительных методов:
- Трансвагинальное ультразвуковое исследование. Ваш врач помещает зонд во влагалище, чтобы получить внутренний вид вагинального канала и шейки матки. Это предпочтительный и наиболее точный метод определения предлежания плаценты.
- Трансабдоминальное УЗИ.
 Медицинский работник наносит гель на живот и перемещает портативный прибор, называемый датчиком, вокруг живота, чтобы осмотреть органы малого таза. Звуковые волны создают изображение на экране телевизора.
Медицинский работник наносит гель на живот и перемещает портативный прибор, называемый датчиком, вокруг живота, чтобы осмотреть органы малого таза. Звуковые волны создают изображение на экране телевизора. - МРТ (магнитно-резонансная томография). Эта визуализация поможет четко определить местонахождение плаценты.
Врачи решат, как лечить предлежание плаценты на основании:
- объема кровотечения
- месяца беременности
- здоровья ребенка
- положения плаценты и ребенка количества 90 кровотечение является основным соображением врача при принятии решения о том, как лечить это состояние. От минимального до полного отсутствия кровотечения
- создание фотоальбома
- написание писем
- чтение информации о предстоящем изменении образа жизни
В случаях предлежания плаценты с минимальным кровотечением или без него врач, скорее всего, предложит тазовый покой. Это означает воздержание от попадания чего-либо во влагалище во время беременности, чтобы предотвратить медицинские осложнения.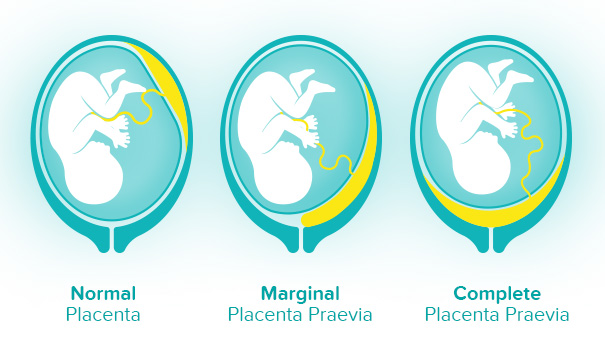
Вас также попросят воздержаться от секса и, возможно, от физических упражнений. Если в это время возникает кровотечение, следует как можно скорее обратиться за медицинской помощью.
Сильное кровотечениеВ случае сильного кровотечения ваш врач порекомендует запланировать кесарево сечение, как только оно станет безопасным, предпочтительно после 36 недель. Если кесарево сечение необходимо назначить раньше, вашему ребенку могут сделать инъекции кортикостероидов, чтобы ускорить рост его легких.
Неконтролируемое кровотечениеВ случае неконтролируемого кровотечения необходимо экстренное кесарево сечение.
Во время родов шейка матки открывается, позволяя ребенку пройти во влагалище для родов. Если плацента находится перед шейкой матки, она начнет отделяться при раскрытии шейки матки, вызывая внутреннее кровотечение.
Это может потребовать экстренного кесарева сечения, даже если ребенок недоношен, так как беременная женщина может умереть от кровотечения, если не принять никаких мер.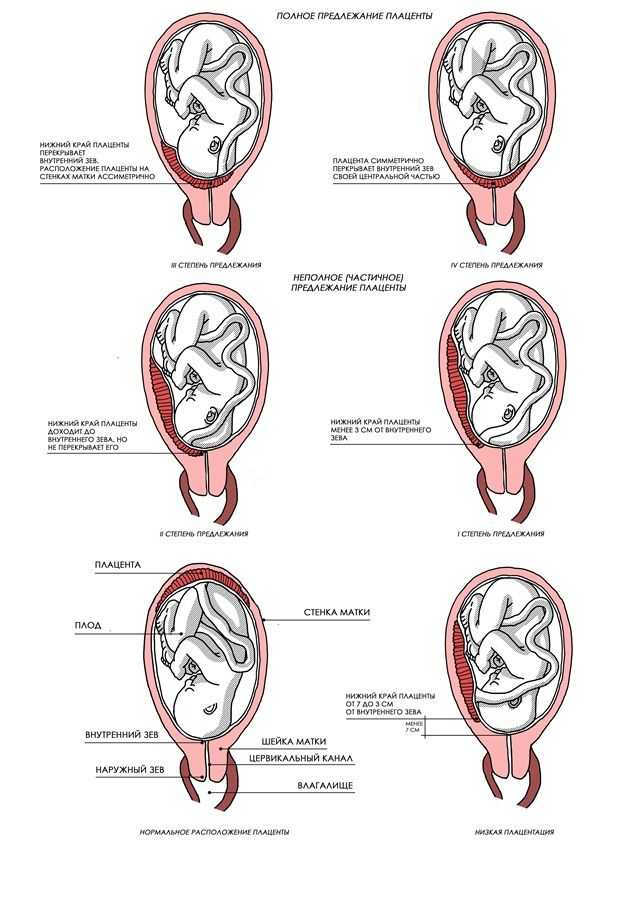 Вагинальные роды также представляют слишком много рисков для беременной женщины, у которой может возникнуть сильное кровотечение во время родов, родов или после первых нескольких часов родов.
Вагинальные роды также представляют слишком много рисков для беременной женщины, у которой может возникнуть сильное кровотечение во время родов, родов или после первых нескольких часов родов.
Диагноз предлежания плаценты может вызывать тревогу у женщин, ожидающих ребенка. Вот несколько идей о том, как справиться с вашим состоянием и как подготовиться к родам.
Будьте готовы к кесареву сечению. В зависимости от типа предлежания плаценты у вас могут быть проблемы с вагинальными родами. Хорошо помнить о конечной цели — здоровье вас и вашего малыша.
Остальные. Во время этого состояния важен тазовый покой. Кроме того, вы не должны заниматься какой-либо напряженной деятельностью или подъемом тяжестей. Вы можете использовать время с умом, занимаясь небольшими проектами, такими как:
Побалуйте себя.