Содержание
Красный пупок у ребенка: причины, профилактика и лечение
Красный пупок у ребенка внушает опасения родителям. Есть ли в этом необходимость или то, что покраснел пупок у ребенка тебя не должно беспокоить? Разберемся, почему у ребенка красный пупок и что делать, если у ребенка пупок покраснел.
Как только ты с малышом вернулась из роддома, кажется, что на каждом углу подстерегают проблемы, например, ставший неожиданно красный пупок у ребенка. Нужно ли впадать в панику, если покраснел пупок у ребенка? Почему у ребенка красный пупок? Что делать, если он стал еще и горячим или из него течет гной? Разберемся, когда нужно бить тревогу и вызывать педиатра, а когда можно обойтись домашней аптечкой.
Пупок сразу после рождения – это, по сути, довольно глубокая рана на теле ребенка, своеобразные ворота для проникновения инфекции в организм. Но врачи на начальном этапе делают все, чтобы эти самые ворота закрылись. Дальше задача мамы ухаживать за пупочком так, чтобы не было предпосылок для воспалительных процессов и чтобы не покраснел пупок у ребенка.
В этом местечке есть благоприятная среда (тепло и влага) для размножения микробов. Следует знать, что даже если пупочная ранка полностью зажила, есть вероятность проникновения бактерий через пупочное дно. Кроме того, микроорганизмы могут находиться в лунке в небольшом количестве и активизироваться при тех или иных благоприятных условиях. Поэтому красный пупок у ребенка может быть не только сразу после родов, но и позже в 2-3 года.
Причины, почему у ребенка красный пупок
Офмалит. Есть такое серьезное заболевание омфалит. Это воспаление пупка, пупочного кольца и окружающих тканей, имеющее бактериальную природу.
Обратите внимание: Младенец до года: как защитить ребенка от зимних простуд. Практические советы врачей .
При нем кожа вокруг пупка ярко-красная, есть отек, жар в области воспаления, через пару дней возможны гнойные выделения.
Читать также:
Ребенок капризный, плохо спит, но главная опасность в том, что через этот канал инфекция попадает в кровь и разносится по телу. Это заболевание требует вмешательства врача и антибактериальной терапии. Чаще всего оно появляется в первые недели после появления крохи на свет.
Это заболевание требует вмешательства врача и антибактериальной терапии. Чаще всего оно появляется в первые недели после появления крохи на свет.
Самоисследование тела. На 4-5 месяце ребенок, изучив ручки, ножки, пальчики, находят пупочек и начинает играть им, ковыряться в нем. Это приводит к покраснению и воспалительным процессам. Нужно отучать малыша от этой привычки, надевать плотную маечку, кофточку, отвлекать на игрушки. А сам пупок промывать антисептическими препаратами.
Неподходящая одежда и не только. Различные потертости, раздражения, покраснения и опрелости из-за одежды или бытовой химии – частые явления на коже малыша. Иногда от этого страдает и пупочек.
Следи, чтобы одежка была мягкой, а стиральный порошок детским. Выполаскивай белье более тщательно, следи, чтобы подгузник не был слишком тугим. Сегодня у многих марок подгузников, например, Либеро, есть специальные подгузники для малышей с выемкой под пупочек. Даже если у крохи прищепка не отпала в первую неделю, такие подгузники позволят деликатно избежать зону пупка и не перегревать ее.
Даже если у крохи прищепка не отпала в первую неделю, такие подгузники позволят деликатно избежать зону пупка и не перегревать ее.
Надрывной плач – причина покраснения пупка у ребенка. У маленьких деток кожа в области пупка краснее и после после сильного натуживания или . Это нормально, так как кровь начинает быстрее циркулировать, попадая в самые маленькие сосуды, в том числе, активнее в зоне животика, который так и ходит ходуном от плача малыша. Надрывный плач может быть на всем протяжении коликов, когда 2-3 часа по вечерам кроха буквально разрывается от плача из-за дискомфорта.
Основные правила ухода за пупком ребенка
- Тщательно просушивай его после купания, аккуратно промакивая мягким полотенечком или салфеткой.
- Пока не зажила ранка, не закрывайте пупок подгузником.
- Чаще устраивайте малышу воздушные ванны.
- Обрезайте ноготки: это защитит от царапин в самых разных местах тела.
- Малейшие признаки воспалительного процесса – повод промывать пупок антисептиком (посоветуйся с врачом).

Источник видео: Доктор Комаровский
Опасные симптомы красного пупка у ребенка
Но не все состояния можно перенести спокойно. В некоторых случаях красный пупок символизирует достаточно серьезную проблему. Обрати внимание на такие симптомы, сопровождающие покраснение пупочка твоего малыша.
- горячая кожа вокруг пупка;
- повышение температуры тела;
- припухлость пупочного кольца, кожи;
- появление жидкости или гноя в пупке или вокруг него;
- пульсация в этой области.
В этих случаях незамедлительно отправляйтесь с малышом к врачу.
Фото: depositphotos.com
Больше интересных статей здесь: Дети.
Источник статьи: Красный пупок у ребенка: причины, профилактика и лечение .
- Безопасна ли микроволновая печь и как пользоваться ею правильно
- Красный пупок у ребенка: причины, профилактика и лечение
Профилактика, диагностика и лечение омфалита у новорожденных » Акушерство и Гинекология
Цель исследования. Обобщение опыта «сухого» способа ведения пуповинного остатка у новорожденных, рекомендуемого ВОЗ, и анализ эффективности профилактики, диагностики и лечения омфалитов у новорожденных.
Обобщение опыта «сухого» способа ведения пуповинного остатка у новорожденных, рекомендуемого ВОЗ, и анализ эффективности профилактики, диагностики и лечения омфалитов у новорожденных.
Материал и методы. Проведено популяционное исследование – ретроспективный анализ 2527 историй болезни новорожденных детей, находившихся на лечении в отделении патологии новорожденных и недоношенных детей (ОПНиНД) в родовспомогательном учреждении 3-го уровня центрального федерального округа Российской Федерации в 2006–2010 гг. Используя разработанную модель аудита инфекционно-воспалительных заболеваний в неонатальном периоде, были отобраны 1833 истории пациентов с инфекционно-воспалительными заболеваниями (сепсис, врожденная и приобретенная пневмония, омфалит, ринит, коньюнктивит, везикулез, энтероколит). Исследовалась динамика инфекционно-воспалительных заболеваний в структуре заболеваемости пациентов ОПНиНД, в том числе омфалитов, а также частота назначения антибактериальной терапии.
Результаты исследования.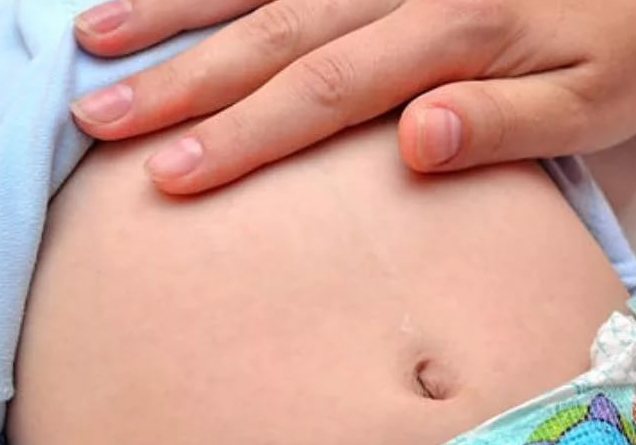 При рождении ребенка пуповину пережимали через 1 мин, зажим Кохера накладывали на пуповину на расстоянии 10 см от пупочного кольца, второй зажим Кохера – как можно ближе к наружным половым органам роженицы, третий зажим – на 2 см кнаружи от первого, участок пуповины между первым и третьим зажимами Кохера протирали марлевым шариком, смоченным 95% раствором этилового спирта, и пересекали стерильными ножницами. Для вторичной обработки пуповины использовали одноразовый пластмассовый зажим, который накладывали на пуповинный остаток. При этом оптимальное расстояние от кожи живота до зажима должно составлять 2–3 см, так как при наложении зажима слишком близко к коже может возникнуть потертость кожи пупочного кольца. После наложения зажима остаток пуповины выше зажима отсекали, вытирали кровь, обрабатывали 95% раствором спирта. Наложение пластикового зажима на пуповинный остаток проводили после первого прикладывания ребенка к груди. Для снятия зажима использовали специальные щипцы, которые не травмируют пупочный остаток и позволяют провести, при необходимости, катетеризацию пупочной вены.
При рождении ребенка пуповину пережимали через 1 мин, зажим Кохера накладывали на пуповину на расстоянии 10 см от пупочного кольца, второй зажим Кохера – как можно ближе к наружным половым органам роженицы, третий зажим – на 2 см кнаружи от первого, участок пуповины между первым и третьим зажимами Кохера протирали марлевым шариком, смоченным 95% раствором этилового спирта, и пересекали стерильными ножницами. Для вторичной обработки пуповины использовали одноразовый пластмассовый зажим, который накладывали на пуповинный остаток. При этом оптимальное расстояние от кожи живота до зажима должно составлять 2–3 см, так как при наложении зажима слишком близко к коже может возникнуть потертость кожи пупочного кольца. После наложения зажима остаток пуповины выше зажима отсекали, вытирали кровь, обрабатывали 95% раствором спирта. Наложение пластикового зажима на пуповинный остаток проводили после первого прикладывания ребенка к груди. Для снятия зажима использовали специальные щипцы, которые не травмируют пупочный остаток и позволяют провести, при необходимости, катетеризацию пупочной вены. В дальнейшем пуповинный остаток подвергается естественной мумификации и самостоятельному отделению в течение 2 нед. Окончательная эпителизация пупочной ранки происходит в течение 3–4 нед. после рождения. При ежедневном осмотре пуповинного остатка отмечаются стадии естественного отделения пуповины – пуповинный остаток подсыхает, уменьшается в объеме, становится более плотным, приобретает темно-коричневый оттенок, отделяется от тела ребенка. При отпадении пуповины дно пупочной ранки покрыто эпителием. При появлении гнойного отделяемого пупочную ранку необходимо обрабатывать 3% раствором перекиси водорода, затем 5% раствором калия перманганата или водным раствором анилиновых красителей (1–2% водным раствором бриллиантового зеленого, 10% водным раствором метиленовой сини), после чего наложить повязку с 5–10% гипертоническим раствором. При местном лечении можно использовать антисептические мази (левосин, левомиколь, 5% синтомициновая эмульсия, бактробан, бепантен плюс). При флегмонозной форме омфалита необходимо хирургическое вмешательство, также назначается антибактериальная терапия, использование препаратов иммуноглобулинов для внутривенного введения, содержащих иммуноглобулины A, M, G (пентаглобин).
В дальнейшем пуповинный остаток подвергается естественной мумификации и самостоятельному отделению в течение 2 нед. Окончательная эпителизация пупочной ранки происходит в течение 3–4 нед. после рождения. При ежедневном осмотре пуповинного остатка отмечаются стадии естественного отделения пуповины – пуповинный остаток подсыхает, уменьшается в объеме, становится более плотным, приобретает темно-коричневый оттенок, отделяется от тела ребенка. При отпадении пуповины дно пупочной ранки покрыто эпителием. При появлении гнойного отделяемого пупочную ранку необходимо обрабатывать 3% раствором перекиси водорода, затем 5% раствором калия перманганата или водным раствором анилиновых красителей (1–2% водным раствором бриллиантового зеленого, 10% водным раствором метиленовой сини), после чего наложить повязку с 5–10% гипертоническим раствором. При местном лечении можно использовать антисептические мази (левосин, левомиколь, 5% синтомициновая эмульсия, бактробан, бепантен плюс). При флегмонозной форме омфалита необходимо хирургическое вмешательство, также назначается антибактериальная терапия, использование препаратов иммуноглобулинов для внутривенного введения, содержащих иммуноглобулины A, M, G (пентаглобин). Некротическая форма требует хирургического вмешательства (иссекают некротические ткани до границы со здоровой кожей), массивная антибактериальная терапия, дезинтоксикационная терапия, внутривенные иммуноглобулины.
Некротическая форма требует хирургического вмешательства (иссекают некротические ткани до границы со здоровой кожей), массивная антибактериальная терапия, дезинтоксикационная терапия, внутривенные иммуноглобулины.
Заключение. Предлагаемый алгоритм диагностики и лечения омфалитов был внедрен в отделении с 2009 г. При анализе структуры инфекционно-воспалительных заболеваний, регистрируемых в течение 2006–2011 гг. установлено снижение доли омфалитов с 31,1 до 3,0%, несмотря на то что увеличилось общее число детей, поступивших в отделение, а также увеличилась доля недоношенных новорожденных среди всех детей, поступивших в отделение в течение последних трех лет. С 2009 г. в отделении проводится постоянный аудит инфекционно-воспалительных заболеваний новорожденных, что позволило снизить частоту случаев гипердиагностики инфекционно-воспалительных заболеваний и назначения антибактериальной терапии.
Пуповина, соединяющая ребенка и плаценту внутриутробно, состоит из кровеносных сосудов и соединительной ткани, покрытых мембраной, которая и омывается амниотической жидкостью.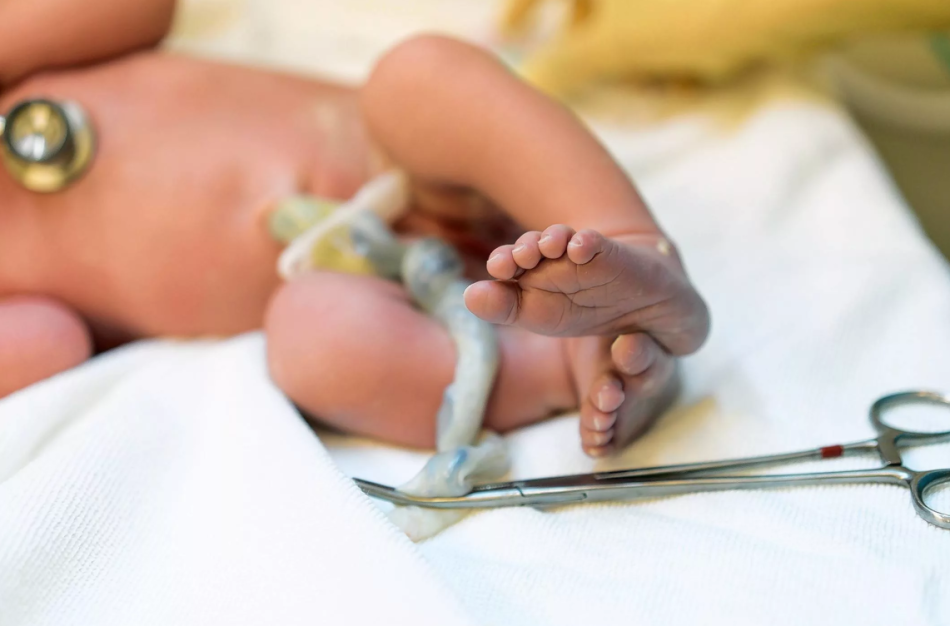 После рождения пуповина пересекается, и ребенок физически отделяется от матери. В течение первой – второй нед жизни пуповинный остаток высыхает (мумифицируется), поверхность в месте прикрепления пуповины эпителизируется и сухой остаток пуповины отпадает. До этого момента сохраняется высокая вероятность проникновения инфекционного возбудителя через пупочные сосуды в кровь ребенка.
После рождения пуповина пересекается, и ребенок физически отделяется от матери. В течение первой – второй нед жизни пуповинный остаток высыхает (мумифицируется), поверхность в месте прикрепления пуповины эпителизируется и сухой остаток пуповины отпадает. До этого момента сохраняется высокая вероятность проникновения инфекционного возбудителя через пупочные сосуды в кровь ребенка.
Высокая смертность новорожденных в развивающихся странах от пупочного сепсиса и снижение
неонатальной смертности в странах, где уже давно используются правила асептики и антисептики при любых манипуляциях на пуповине, в том числе и в нашей стране, является доказательством того, что в основе профилактики омфалита лежит пересечение пуповины и уход за пупочным остатком стерильным инструментом и чистыми руками.
Тем не менее единого мнения в отношении профилактики инфекционной патологии, связанной
с проникновением микроорганизмов через сосуды пуповины, до сих пор нет. Существует практика
ухода за пуповинным остатком без использования каких-либо антибактериальных или дезинфицирующих средств, пуповинный остаток содержат сухим и чистым [10].
Цель исследования. Обобщение опыта «сухого» способа ведения пуповинного остатка у новорожденных, рекомендуемого ВОЗ, и анализ эффективности профилактики, диагностики и лечения омфалитов у новорожденных.
Материал и методы исследования
Проведено популяционное исследование – ретроспективный анализ 2527 историй болезни новорожденных детей, находившихся на лечении в отделении патологии новорожденных и недоношенных детей (ОПНиНД) в родовспомогательном учреждении 3-го уровня центрального федерального округа Российской Федерации в 2006–2010 гг. Используя разработанную модель аудита инфекционно-воспалительных заболеваний в неонатальном периоде, были отобраны 1833 истории пациентов с инфекционно-воспалительными заболеваниями (сепсисом, врожденной и приобретенной пневмониями, омфалитом, ринитом, коньюнктивитом, везикулезом, энтероколитом). Исследовалась динамика инфекционно-воспалительных заболеваний в структуре заболеваемости пациентов ОПНиНД, в том числе омфалитов, а также частота назначения антибактериальной терапии.
Результаты исследования и их обсуждение
С 2009 г. в отделении не проводится рутинная обработка пуповинного остатка растворами антисептиков, практикуется ведение пуповины «сухим способом».
При рождении ребенка пуповину пережимали через 1 мин, зажим Кохера накладывали на пуповину на расстоянии 10 см от пупочного кольца, второй зажим Кохера – как можно ближе к наружным половым органам роженицы, третий зажим – на 2 см кнаружи от первого, участок пуповины между первым и третьим зажимами Кохера протирали марлевым шариком, смоченным 95% раствором этилового спирта, и пересекали стерильными ножницами [18].
Для вторичной обработки пуповины использовали одноразовый пластмассовый зажим, который накладывали на пуповинный остаток. Оптимальное расстояние от кожи живота до зажима составляет 2–3 см., так как при наложении зажима слишком близко к коже может возникнуть потертость кожи пупочного кольца. После наложения зажима остаток пуповины выше зажима отсекали, вытирали кровь, обрабатывали 95% раствором спирта. Наложение пластикового зажима на пуповинный остаток
Наложение пластикового зажима на пуповинный остаток
проводили после первого прикладывания ребенка к груди. В настоящее время не рекомендуется
наложение марлевой повязки и повторная обработка пуповинного остатка сразу после наложения зажима [4]. Для снятия зажима использовали специальные щипцы, которые не травмируют пупочный остаток и при необходимости позволяют провести катетеризацию пупочной вены.
В дальнейшем пуповинный остаток подвергается естественной мумификации и самостоятельному отделению в течение двух нед. Окончательная эпителизация пупочной ранки происходит в течение трех – четырех нед после рождения. При ежедневном осмотре пуповинного остатка отмечаются стадии естественного отделения пуповины: пуповинный остаток подсыхает, уменьшается в объеме, становится более плотным, приобретает темно-коричневый оттенок, отделяется от тела ребенка. При отпадении пуповины дно пупочной ранки покрыто эпителием.
Мы не использовали повязки и дополнительное подвязывание пуповины для ускорения ее отпадения и не обрабатывали пуповинный остаток какими-либо антисептиками (растворы анилиновых красителей, спирт, раствор калия перманганата и т. п.). Персонал, ухаживающий за детьми и матери следил за тем, чтобы пуповинный остаток был сухим и чистым, его предохраняли от загрязнения, а также от травмирования при пеленании или использовании одноразовых подгузников. В случае загрязнения (мочой, калом) пуповинный остаток и кожу вокруг пупочного кольца промывали водой с жидким
п.). Персонал, ухаживающий за детьми и матери следил за тем, чтобы пуповинный остаток был сухим и чистым, его предохраняли от загрязнения, а также от травмирования при пеленании или использовании одноразовых подгузников. В случае загрязнения (мочой, калом) пуповинный остаток и кожу вокруг пупочного кольца промывали водой с жидким
мылом и сушили чистой ватой или марлей.
Мы не используем метод насильственного удаления (отсечения) пуповинного остатка, так как подобная процедура опасна и может осложниться кровотечением, ранением стенки кишки при недиагностированной грыже пупочного канатика, инфицированием. Эффективность этой процедуры не доказана, а потенциальная опасность очевидна [1, 5].
Одной из задач проводимого аудита являлось определение объективных симптомов, которые свидетельствуют о развитии омфалита. Во время процесса мумификации и отпадения пуповинного остатка в месте прикрепления пуповины к передней брюшной стенке при микроскопическом исследовании можно обнаружить скопление полиморфно-ядерных лейкоцитов, что иногда похоже на гной и часто ошибочно расценивается как инфекционный процесс, что является причиной гипердиагностики и полипрагмазии.
К очевидным признакам воспалительного процесса пупочной ранки относятся отек пупочного кольца и окружающей кожи, гиперемия пупочного кольца и периумбиликальной области, неприятный запах (при инфицировании анаэробами). Проникновение возбудителей по пупочным сосудам может быть причиной генерализованного инфекционного процесса – сепсиса, с появлением септикопиемических очагов, например остеомиелита [2, 9, 11].
Омфалит (оmphalitis: греч. omphiilos пупок + itis) – воспалительный процесс дна пупочной ранки, кожи и подкожной клетчатки вокруг пупка, пупочных сосудов, классификация по МКБ-10: Р-38.
Основным возбудителем омфалита являются бактерии – грамположительные (золотистый стафилококк, стрептококк А) и грамотрицательные (кишечная палочка, протей, синегнойная палочка и др.). Выделяют несколько форм: гнойный омфалит, флегмонозный омфалит, некротический омфалит.
Гнойный омфалит (простая форма) характеризуется локальной гиперемией, отеком пупочного
(умбиликального) кольца, инфильтрацией подкожной жировой клетчатки вокруг умбиликального кольца, может отмечаться расширение сосудов передней брюшной стенки, отделяемое из пупочной ранки (гнойное), неприятный запах от пуповины или отделяемого из пупочной ранки. Может наблюдаться уплотнение пупочных сосудов при пальпации, что свидетельствует о присоединении флебита, артериита. Как правило, местные изменения сопровождаются признаками общей интоксикации (вялое сосание, срыгивание, рвота, повышение температуры, бледность, серый колорит кожных покровов), повышением температуры (от субфебрильной до 38 °С и выше), однако у недоношенных детей чаще отмечается склонность к гипотермии, они плохо держат тепло.
Может наблюдаться уплотнение пупочных сосудов при пальпации, что свидетельствует о присоединении флебита, артериита. Как правило, местные изменения сопровождаются признаками общей интоксикации (вялое сосание, срыгивание, рвота, повышение температуры, бледность, серый колорит кожных покровов), повышением температуры (от субфебрильной до 38 °С и выше), однако у недоношенных детей чаще отмечается склонность к гипотермии, они плохо держат тепло.
При флегмонозном омфалите помимо вышеописанных симптомов отмечается распространение воспалительного процесса на окружающие ткани, гиперемия и инфильтрация кожи в области пупка. На месте пупочной ранки формируется язва, покрытая фибринозными наложениями, окруженная плотным кожным валиком. При надавливании на околопупочную область из пупочной ранки выделяется гной, развивается флегмона передней брюшной стенки, общее состояния ухудшается, нарастает интоксикация, повышается температура тела. Некротический омфалит наблюдается у ослабленных детей при присоединении анаэробной инфекции, он проявляется некрозом кожи и подкожной клетчатки. Мумификация пуповинного остатка приостанавливается, он становиться влажным, приобретает грязно-бурый оттенок и неприятный гнилостный запах. Некротический процесс может
Мумификация пуповинного остатка приостанавливается, он становиться влажным, приобретает грязно-бурый оттенок и неприятный гнилостный запах. Некротический процесс может
охватывать все слои передней брюшной стенки и вызывать перитонит.
Тяжелыми осложнениями флегмонозной и некротической форм омфалита является восходящая инфекция – тромбоз пупочной, портальной вен, портальная гипертензия, абсцессы печени и сепсис.
«Мокнущий» пупок и фунгус необходимо дифференцировать с врожденными свищами пупка (мочевыми и кишечными). При подозрении на свищ проводят исследование отделяемого и введение анилиновых красителей.
С учетом современных принципов оказания помощи в лечебно-профилактических учреждениях лабораторная диагностика должна базироваться на технических возможностях, что определяется уровнем учреждения.
При простой форме омфалита проводят клинический анализ крови, рекомендуется сделать мазок отделяемого из пупочной ранки, нативный и окрашенный по Граму, а также посев отделяемого из пупочной ранки с определением чувствительности микрофлоры к антибиотикам.
При появлении признаков общего токсикоза, подозрении на флегмонозную и некротическую формы омфалита необходимо дополнительно определить маркеры системной воспалительной реакции (прокальциотонин, С-реактивный белок), провести молекулярно-биологическое исследование отделяемого пупочной ранки для определения бактериальных возбудителей (стафилококков, стрептококков), ультразвуковое исследование внутренних органов, необходима консультация хирурга.
Дети, у которых был диагностирован омфалит, независимо от формы, должны быть переведены из акушерского стационара в ОПНиНД.
Если отмечается только покраснение пупочного кольца, без отека и распространения эритемы на кожу вокруг пупочного кольца не рекомендуется назначение антибиотиков, как местно, так и системно.
Если диагностирован гнойный омфалит до получения результатов посева и чувствительности микрофлоры рекомендуется парентеральное (внутривенно или внутримышечно) введение полусинтетических пенициллинов в сочетании с аминогликозидами.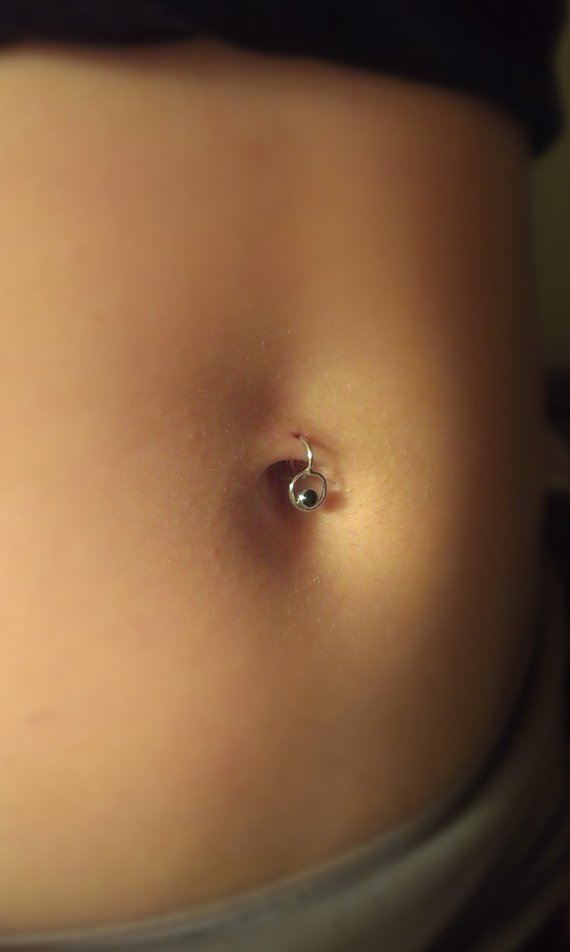 При идентификации метициллин-резистентного стафилококка назначается ванкомицин 15 мг/кг каждые 8 ч в течение 7–14 дней.
При идентификации метициллин-резистентного стафилококка назначается ванкомицин 15 мг/кг каждые 8 ч в течение 7–14 дней.
При появлении гнойного отделяемого пупочную ранку необходимо обрабатывать 3% раствором перекиси водорода, затем 5% раствором калия перманганата или водным раствором анилиновых красителей (1–2% водным раствором бриллиантового зеленого, 10% водным раствором метиленовой сини), после чего наложить повязку с 5–10% гипертоническим раствором. При местном лечении можно использовать антисептические мази (левосин, левомиколь, 5% синтомициновую эмульсию, бактробан, бепантен плюс). При флегмонозной форме омфалита необходимо хирургическое вмешательство,
также назначается антибактериальная терапия, препараты иммуноглобулинов для внутривенного введения, содержащие иммуноглобулины A, M, G (пентаглобин). Некротическая форма требует хирургического вмешательства (иссекают некротические ткани до границы со здоровой кожей), массивная антибактериальная терапия, дезинтоксикационная терапия, внутривенные иммуноглобулины.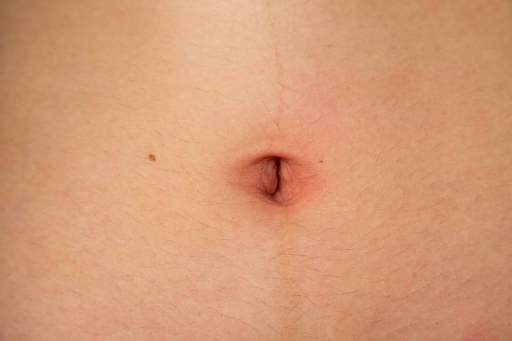
Мы не ставим диагноз «катаральный омфалит», который достаточно часто можно встретить в рутинной практике [3]. Обычно катаральный омфалит описывается как покраснение пупочного кольца и длительное заживление пупочной ранки с серозным отделяемым. При этом отсутствует отек пупочного кольца и подкожножировой клетчатки, общее состояние ребенка не нарушается, нет воспалительных изменений в клиническом анализе крови. Как правило, это является одной из стадий естественной отслойки пуповинного остатка, которая опосредуется через лейкоцитарную инфильтрацию и последующий лизис тканей пуповины в месте ее прикрепления. Постоянная обработка пупочной
ранки растворами антисептиков задерживает процесс эпителизации, так как клетки эпителия постоянно повреждаются. Отмечается длительное «мокнутие», что нередко приводит к образованию избыточных грануляций на дне пупочной ранки (фунгус пупка), которые затрудняют ее эпителизацию и способствуют инфицированию умбиликальной области, что в дальнейшем, действительно, может привести к развитию инфекционно-воспалительного процесса.
Предлагаемый алгоритм диагностики и лечения омфалитов был внедрен в отделении с 2009 г. При анализе структуры инфекционновоспалительных заболеваний, регистрируемых в течение 2006–2011 гг. установлено уменьшение доли омфалитов с 31,1 до 3,0%, несмотря на то что увеличилось общее число детей, поступивших в отделение, а также увеличилась доля недоношенных новорожденных среди всех детей, поступивших в отделение в течение последних трех лет. С 2009 г. в отделении проводится постоянный аудит инфекционно-воспалительных заболеваний новорожденных, что позволило не только снизить частоту случаев гипердиагностики инфекционно-воспалительных заболеваний, но и уменьшить долю детей, которым проводилась антибактериальная терапия (pис. 1, 2, 3).
Следует отметить, что в доступной нам литературе ни в одном исследовании нет информации о
том, что тот или иной способ ведения пуповины позволяет полностью избежать омфалитов у
новорожденных.
В 1950-х гг. в отделениях новорожденных отмечались частые эпидемические вспышки инфекционно-воспалительных заболеваний, в том числе омфалитов, вызванных стафилококком, что являлось одной из ведущих причин неонатальной смертности [22]. Предлагались различные противоэпидемические меры, проводились сравнительные исследования различных методов ухода за кожей и пуповинным остатком, изучалась связь между колонизацией различными микроорганизмами матери и ребенка и окружающей среды [7, 8, 12–15, 17, 19, 22, 23, 26].
Предлагались различные противоэпидемические меры, проводились сравнительные исследования различных методов ухода за кожей и пуповинным остатком, изучалась связь между колонизацией различными микроорганизмами матери и ребенка и окружающей среды [7, 8, 12–15, 17, 19, 22, 23, 26].
В 1960-е гг., использование хлоргексидина стало стандартом и рекомендовалось повсеместно. Однако в конце 1971 г. FDA (Food and Drug Administration) и ААР (Американская академия педиатрии) рекомендовали прекратить рутинное купание новорожденных в растворе хлоргексидина из-за его высокой токсичности. Было предложено использование «тройного» анилинового красителя, благодаря чему удалось значительно уменьшить стафилококковую колонизацию даже при однократном применении. Было доказано, что и другие противомикробные препараты, такие как повидон-йод (бетадин), мази, содержащие антибиотик, также эффективно снижают частоту и степень стафилококковой колонизации новорожденных.
В то же время было установлено, что если пуповинный остаток ничем не обрабатывать, а просто
содержать в чистоте, он быстрее мумифицируется и отпадает при начавшейся эпителизации пупочной ранки. Более того, при использовании антисептических препаратов, помимо системной
Более того, при использовании антисептических препаратов, помимо системной
абсорбции и токсичности, высок риск химического ожога, сенсибилизации и контактного дерматита. [16]. Описаны побочные эффекты, обусловленные токсичностью препаратов, что связано с повышенной абсорбцией при местном применении у новорожденных, особенно у недоношенных детей [24]. Описаны случаи острой интоксикации при местном использовании этилового спирта при обработке культи пуповины у детей в возрасте до 21 дня, проявляющейся геморрагическим некрозом кожи, дисфункцией центральной нервной системы, метаболическим ацидозом и гипогликемией [16, 24]. Нет единого мнения в отношении безопасности применения повидон-йода. Исследования показывают, что у детей, родившихся с низкой массой тела, высок риск значительного поглощения йода, что может быть причиной неонатального гипотиреоза [24].
Местное применение антибактериальных препаратов для профилактической обработки пуповинного остатка может быть причиной системной абсорбции, местного раздражения и повреждения кожи. При местном использовании антисептиков также формируется резистентность бактерий, что практически не учитывается при рутинном использовании того или иного средства [16].
При местном использовании антисептиков также формируется резистентность бактерий, что практически не учитывается при рутинном использовании того или иного средства [16].
Анилиновые красители практически не обладают токсичным эффектом, однако могут вызвать повреждение вплоть до некроза кожи, если их наносят на кожу пупочного кольца. Длительное
местное применение генцианвиолета у взрослых также может вызывать тошноту, рвоту, диарею
и повреждение слизистых ободочек, поэтому можно считать справедливым предположение, что при длительном применении анилиновые красители могут вызвать те же побочные эффекты у новорожденных.
Следует подчеркнуть, что применение антисептиков направлено, прежде всего, на снижение микробной колонизации пупочной области. Однако не все авторы считают очевидной прямую связь между степенью микробной колонизации и развитием воспалительного процесса в области пуповины [6, 7, 10, 19, 20]. Существует ряд исследований, подтверждающих, что естественное отпадение пуповинного остатка замедляется при использовании антисептиков. Отделение пуповины опосредуется через лейкоцитарную инфильтрацию и последующий лизис тканей пуповинного остатка в месте прикрепления пуповины. Использование противомикробных препаратов влияет на лейкоцитарную инфильтрацию, препятствует миграции и снижает активность лейкоцитов [21]. Бактерии инициируют отторжение пуповинного остатка и первый этап заживления раны – удаление остатков ткани и инфекционных агентов путем выделения медиаторов и хемоаттрактантов, которые способствуют активации и миграции нейтрофилов и макрофагов в область пупочной ямки [25]. На этих фактах основываются рекомендации прекращения рутинной антимикробной обработки пуповины [10, 20].
Отделение пуповины опосредуется через лейкоцитарную инфильтрацию и последующий лизис тканей пуповинного остатка в месте прикрепления пуповины. Использование противомикробных препаратов влияет на лейкоцитарную инфильтрацию, препятствует миграции и снижает активность лейкоцитов [21]. Бактерии инициируют отторжение пуповинного остатка и первый этап заживления раны – удаление остатков ткани и инфекционных агентов путем выделения медиаторов и хемоаттрактантов, которые способствуют активации и миграции нейтрофилов и макрофагов в область пупочной ямки [25]. На этих фактах основываются рекомендации прекращения рутинной антимикробной обработки пуповины [10, 20].
Основополагающим в профилактике омфалитов является высокий санитарно-гигиенический уровень той среды, в которой рождается и растет ребенок, высокая гигиеническая культура людей, ухаживающих за ним. Родовспоможение, ориентированное на активное участие матери и семьи в процессе родов, совместное пребывание матери и ребенка являются одними из важнейших профилактических мероприятий, которые обеспечивают колонизацию ребенка материнской флорой, что предотвращает колонизацию госпитальными микроорганизмами.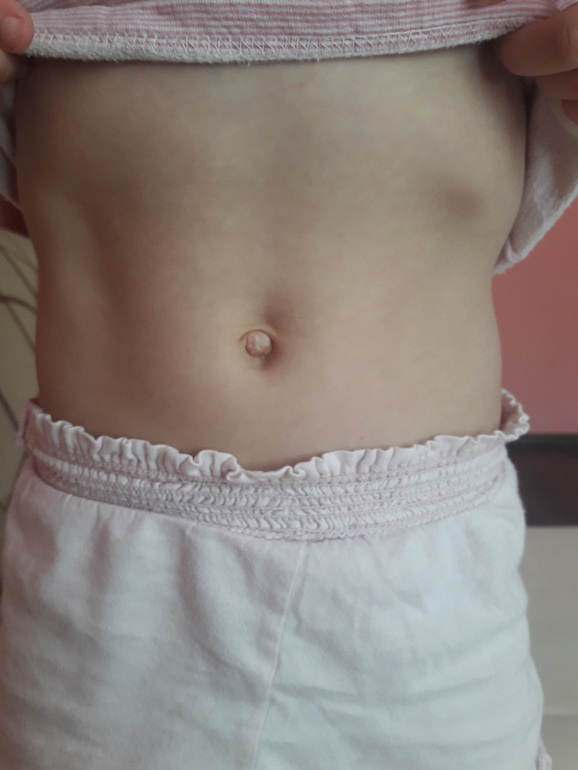 В настоящее время эти методы широко практикуется в развитых странах, они не требуют дополнительного агрессивного вмешательства, но могут внести существенный вклад в предотвращение инфекционных заболеваний, в том числе и омфалита в раннем неонатальном периоде.
В настоящее время эти методы широко практикуется в развитых странах, они не требуют дополнительного агрессивного вмешательства, но могут внести существенный вклад в предотвращение инфекционных заболеваний, в том числе и омфалита в раннем неонатальном периоде.
1. Базовая помощь – международный опыт / Под ред. Н.Н.Володина, Г.Т.Сухих. – М.: ГЭОТАР-Медиа, 2008.
2. Квасная Л.Г., Островский А.Д. Сепсис новорожденных. – Л.: Медицина, 1975.
3. Неонатология: Национальное руководство / Под ред. Н.Н.Володина. – М.: ГЭОТАР-Медиа, 2007.
4. СанПиН 2.1.3.2630-10. Санитарно-эпидемиологические правила и нормативы. Постановление Главного государственного санитарного врача Российской Федерации от 18 мая 2010 г. № 58, IV. – С.76–95.
5. Шабалов Н.П. Неонатология: Учебное пособие. – 5-е изд.- М.: МЕДпресс-информ, 2009. – Т. 1. – С.184.
6. Andrich M.P., Golden S.M. Umbilical cord care: A study of bacitracin ointment vs. triple dye // Clin. Pediatr. – 1984. – Vol. 23. – P. 342–344.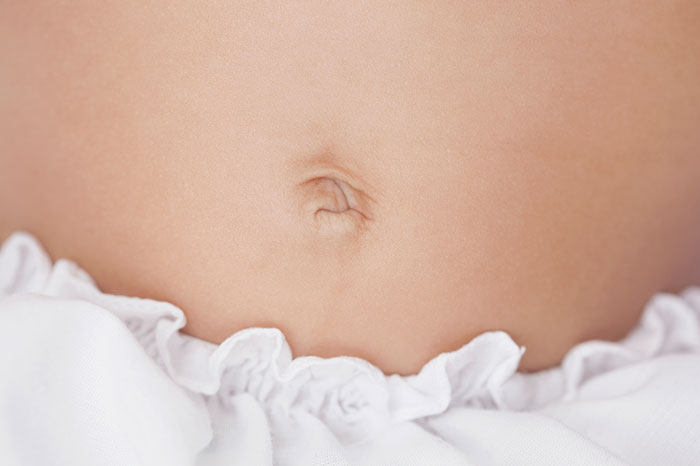
7. Baldwin J.N., Rheins M.S., Sylvester R.F. Staphylococcal infections in newborn infants: III. Colonization of newborn infants by staphylococcus pyogenes // Am. J. Dis. Child. – 1957. – Vol. 94. – P.107–116.
8. Corner B.D., Crowther S.T., Eades S.M. Control of staphylococcal infection in a maternity hospital: Clinical survey of the prophylactic use of hexachlorophene // Br. Med. J. – 1960. – Vol.1. – P.1927–1929.
9. Cullen T. Embryology, anatomy, and diseases of the umbilicus together with diseases of the urachus. – Philadelphia: WB Saunders, 1916.
10. Dore S., Buchan D., Coulas S. Alcohol versus natural drying for newborn cord care // J.Obstet. Gynecol. Neonatal Nurs. – 1998. – Vol. 27, № 6. – P. 621–627.
11. Forshall I. Septic umbilical arteritis // Arch. Dis. Childh. – 1957. – Vol. 32. – P. 25–30.
12. Gillespie W.A., Simpson K., Tozer R. Staphylococcal infection in a maternity hospital: Epidemiology and control // Lancet. – 1958. – Vol. 2. – P.1075–1084.
13. Gluck L., Simon H.J., Yaffe S.J. Effective control of staphylococci in nurseries // Am. J. Dis. Child. – 1961. – Vol. 102. – P.737–739.
Gluck L., Simon H.J., Yaffe S.J. Effective control of staphylococci in nurseries // Am. J. Dis. Child. – 1961. – Vol. 102. – P.737–739.
14. Gluck L., Wood H. Effect of an antiseptic skin-care regimen in reducing staphylococcal colonization in newborn infants // N. Engl. J. Med. – 1961. – Vol. 265. – P. 1177–1181.
15. Hardyment A.F., Wilson R.A., Cockcroft W. Observations on the bacteriology and epidemiology of nursery infections // Pediatrics. – 1960. – Vol. 25. – P. 907–918.
16. Howard R. The appropriate use of topical antimicrobials and antiseptics in children // Pediatr. Ann. – 2001. – Vol.30. – P.219–224.
17. Hurst V. Transmission of hospital staphylococci among newborn infants: I. Observations on the contamination of a new nursery // Pediatrics. – 1960. – Vol. 25. – P. 11–20.
18. Hutton E.K., Hassan E.S. Late vs early clamping of the umbilical cord in full-term neonates. Systematic review and meta-analysis of controlled trials // J.A.M.A. – 2007. – Vol. 297. – P. 1241–1252.
1241–1252.
19. Jellard J. Umbilical cord as reservoir of infection in a maternity hospital // Br. Med. J. – 1957. – Vol. 1. – P. 925–928.
20. Medves J.M., O´Brien B.A.C. Cleaning solutions and bacterial colonization in promoting healing and early separation of the umbilical cord in healthy newborns // Can. J. Publ. Hlth. – 1997. – Vol. 88. – P. 380–382.
21. Novack A.H., Mueller B., Ochs H. Umbilical cord separation in the normal newborn // Am. J. Dis. Child. – 1988. – Vol. 142. – P.220–223.
22. Shaffer T.E., Baldwin J.N., Rheins M.S. Staphylococcal infections in newborn infants: I. Study of an epidemic among infants and nursing mothers // Pediatrics. – 1956. – Vol. 18. – P. 750–761.
23. Simon H.J., Yaffe S.J., Gluck L. Effective control of staphylococci in a nursery // N. Engl. J. Med. – 1961. – Vol. 265. – P. 1171–1176.
24. Spray A., Siegfried E. Dermatologic toxicology in children // Pediatr. Ann. – 2001. – Vol. 30. – P.197–202.
25. Taquino L.T. Promoting wound healing in the neonatal setting: Process versus protocol // J. Perinatal Neonatal Nurs. – 2000. – Vol. 14. – P.104–115.
Perinatal Neonatal Nurs. – 2000. – Vol. 14. – P.104–115.
26. Williams C.P.S., Oliver T.K. Nursery routines and staphylococcal colonization of the newborn // Pediatrics. – 1969. – Vol. 44. – P. 640–646.
Рюмина Ирина Ивановна, доктор медицинских наук, заведующая отделением патологии новорожденных и недоношенных детей ФГБУ Научный центр акушерства, гинекологии и перинатологии им. академика В.И. Кулакова Минздравсоцразвития России
Адрес: 117 997, Россия, Москва, ул. Академика Опарина, д. 4
Телефон: 7 (495) 438-22-00, (8-903) 770-80-48
E-mail: [email protected]
Зубков Виктор Васильевич, кандидат медицинских наук, старший научный сотрудник отделения патологии новорожденных и недоношенных детей ФГБУ Научный центр акушерства, гинекологии и перинатологии им. академика В.И. Кулакова Минздравсоцразвития России
Адрес: 117 997, Россия, Москва, ул. Академика Опарина, д. 4
Телефон: 7 (495) 438-22-66
E-mail: v_zubkov@oparina4.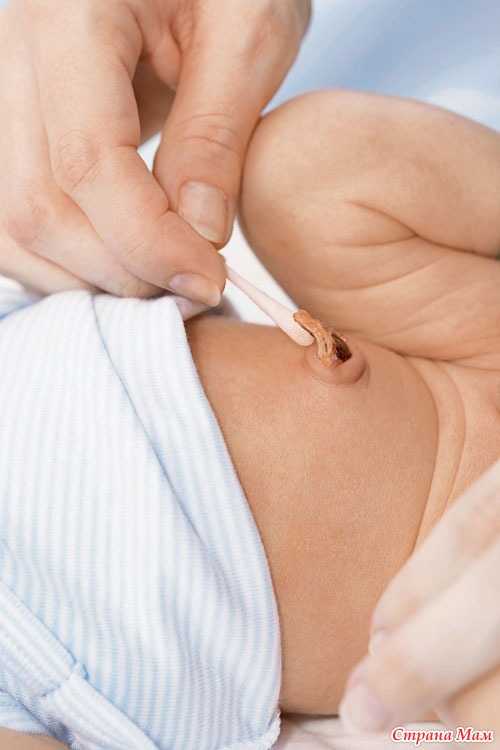 ru
ru
Евтеева Наталья Васильевна, кандидат медицинских наук, заместитель заведующего по клинической работе отделения патологии новорожденных и недоношенных детей ФГБУ Научный центр акушерства, гинекологии и перинатологии им. академика В.И. Кулакова Минздравсоцразвития России
Адрес: 117 997, Россия, Москва, ул. Академика Опарина, д. 4
Телефон: 7 (495) 438-22-66
E-mail: [email protected]
пупочные гранулемы: причины, лечение и профилактика
, написанные участниками редакции WebMD
, рассмотренные Дэном Бреннаном, доктор медицинских наук, 05 мая 2021
В этой статье
- Причины Умбилических Гранулем
- Умбил. Здоровье
- Лечение пупочной гранулемы
- Профилактика инфекций пупочной гранулемы
- Когда обращаться к врачу
Родился. У многих детей разовьется гранулема, и у них не будет никаких проблем. Однако некоторые пупочные гранулемы могут инфицироваться. В редких случаях у взрослых также могут образовываться болезненные пупочные гранулемы.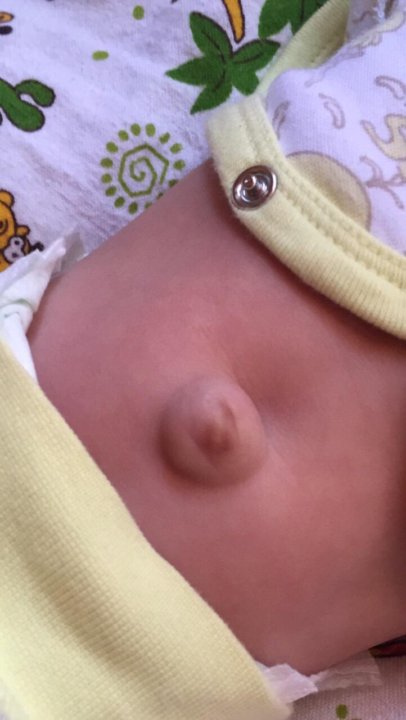 Вот что вам нужно знать о том, как они могут повлиять на ваше здоровье.
Вот что вам нужно знать о том, как они могут повлиять на ваше здоровье.
Причины пупочной гранулемы
Пупочная гранулема представляет собой разновидность рубцовой ткани, которая образуется в пупке. Большинство пупочных гранулем образуются, когда пупок заживает после отпадения пуповины. Они выглядят как маленькие красные комочки в пупке вашего ребенка. В отличие от остальной части их кожи, гранулема будет немного блестящей и покрытой прозрачными выделениями.
После перерезания пуповины на животе у ребенка остается небольшая культя. Как правило, культя отпадает сама по себе и заживает без проблем. Однако в редких случаях на месте отпадения культи образуется пупочная гранулема. Только примерно у 1 из 500 детей развивается пупочная гранулема.
В редких случаях у взрослых может развиться пупочная гранулема. Эти шишки вызваны травмой пуговицы. Одной из наиболее частых причин пупочной гранулемы у взрослых является пирсинг пупка. В то время как гранулемы у младенцев безболезненны, они могут быть болезненными для взрослых.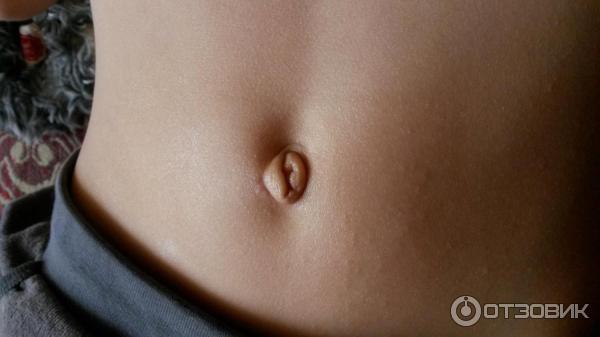
Влияние пупочных гранулем на здоровье
Гранулемы являются относительно незначительными осложнениями. Тем не менее, они требуют лечения, поскольку не исчезают сами по себе. Большинство гранулем будут продолжать медленно расти, пока их не вылечат. Эти глыбы могут легко инфицироваться.
Инфицированная гранулема является критической проблемой для здоровья. Поскольку гранулемы связаны с пупочным отверстием, инфекция может быстро распространяться. Если вы считаете, что у вашего ребенка инфицированная гранулема, немедленно обратитесь за медицинской помощью, чтобы инфекция не усугубилась.
Лечение пупочных гранулем
В большинстве случаев лечение гранулем несложно. Педиатр вашего ребенка, вероятно, сможет вылечить и удалить опухоль в своем кабинете. Лечение гранулемы включает:
Нитрат серебра: Пупочные гранулемы у младенцев не имеют нервных окончаний, поэтому их можно лечить небольшим количеством нитрата серебра.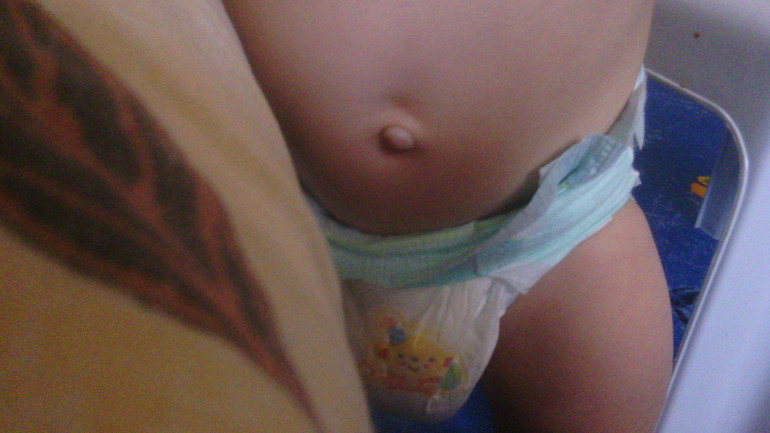 Врач поместит нитрат серебра на гранулему, и он сожжет ткань. Во время процедуры малыш не почувствует боли. Взрослым может потребоваться местная анестезия, чтобы обезболить область перед тем же лечением.
Врач поместит нитрат серебра на гранулему, и он сожжет ткань. Во время процедуры малыш не почувствует боли. Взрослым может потребоваться местная анестезия, чтобы обезболить область перед тем же лечением.
Жидкий азот: Если нитрат серебра не подходит, можно использовать и жидкий азот. Жидкость очень холодная и сразу замораживает комок. После замораживания ткань гранулемы рассасывается.
Завязки шовной нити: В некоторых случаях врач может перевязать гранулему шовной нитью. Это перекрывает приток крови к опухоли. Со временем он высохнет и сморщится, пока не исчезнет.
Соль: Другой способ подсушить гранулему — использовать соль. Поскольку гранулемы покрыты прозрачной слизью, соль высушивает их и заставляет их сморщиваться. Ваш врач даст вам инструкции о том, как безопасно наносить соль на гранулему.
Хирургическое вмешательство: В редких случаях может потребоваться хирургическое удаление пупочной гранулемы. Это наиболее характерно для инфицированных гранулем, потому что хирургическое удаление является самым быстрым лечением. Если гранулема вашего ребенка инфицирована, хирургическое вмешательство поможет остановить распространение инфекции и ускорить выздоровление.
Это наиболее характерно для инфицированных гранулем, потому что хирургическое удаление является самым быстрым лечением. Если гранулема вашего ребенка инфицирована, хирургическое вмешательство поможет остановить распространение инфекции и ускорить выздоровление.
Профилактика инфекции пупочной гранулемы
Поскольку гранулемы представляют собой тип рубцовой ткани, их трудно предотвратить. Однако, если у вашего ребенка развивается гранулема, вы часто можете предотвратить инфекцию.
Лучший способ предотвратить заражение — защитить пупок вашего ребенка и содержать его в чистоте. Аккуратно протрите пораженный участок теплой водой с мылом, чтобы предотвратить дренаж и накопление бактерий. У врача вашего ребенка могут быть и другие рекомендации. Всегда следуйте их инструкциям по уходу за пупком вашего ребенка.
Когда обращаться к врачу
Все гранулемы должен лечить врач. Однако, если гранулема инфицирована, ее необходимо лечить немедленно. Вашему ребенку могут потребоваться антибиотики, чтобы предотвратить ухудшение инфекции. Признаки того, что вашему ребенку нужно немедленно обратиться к врачу, включают:
Признаки того, что вашему ребенку нужно немедленно обратиться к врачу, включают:
- a лихорадка более 100,4 градусов по Фаренгейту
- a сыпь вокруг пупок
- Гранулема кровоточащая
- Кнопка для живота истощает плохую жидкость
- В районе Грануляра Swollelen или Red
- Область в районе Грануля. Вашему ребенку кажется, что ему больно, когда вы касаетесь его пупка
Пупочные гранулемы: причины, лечение и профилактика
Автор: WebMD Editorial Contributors
Обзор Дэна Бреннана, штат Мэриленд, 5 мая 2021 г.
в этой статье
- Причины пупочных гранулем
- Влияние пупочных гранулем на здоровье
- , лечив пупочные гранулом
- , предотвращая грань Граналя
- . Doctor
Пупочная гранулема — это небольшой красный бугорок ткани, который может образоваться в пупке новорожденного в течение первых нескольких недель после рождения.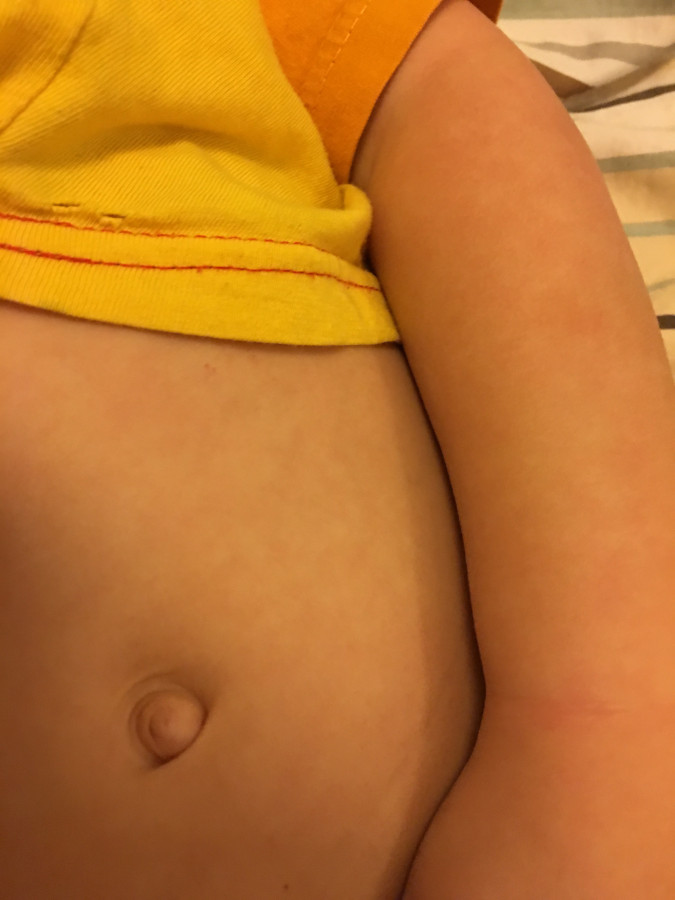 У многих детей разовьется гранулема, и у них не будет никаких проблем. Однако некоторые пупочные гранулемы могут инфицироваться. В редких случаях у взрослых также могут образовываться болезненные пупочные гранулемы. Вот что вам нужно знать о том, как они могут повлиять на ваше здоровье.
У многих детей разовьется гранулема, и у них не будет никаких проблем. Однако некоторые пупочные гранулемы могут инфицироваться. В редких случаях у взрослых также могут образовываться болезненные пупочные гранулемы. Вот что вам нужно знать о том, как они могут повлиять на ваше здоровье.
Причины пупочной гранулемы
Пупочная гранулема представляет собой разновидность рубцовой ткани, которая образуется в пупке. Большинство пупочных гранулем образуются, когда пупок заживает после отпадения пуповины. Они выглядят как маленькие красные комочки в пупке вашего ребенка. В отличие от остальной части их кожи, гранулема будет немного блестящей и покрытой прозрачными выделениями.
После перерезания пуповины на животе у ребенка остается небольшая культя. Как правило, культя отпадает сама по себе и заживает без проблем. Однако в редких случаях на месте отпадения культи образуется пупочная гранулема. Только примерно у 1 из 500 детей развивается пупочная гранулема.
В редких случаях у взрослых может развиться пупочная гранулема.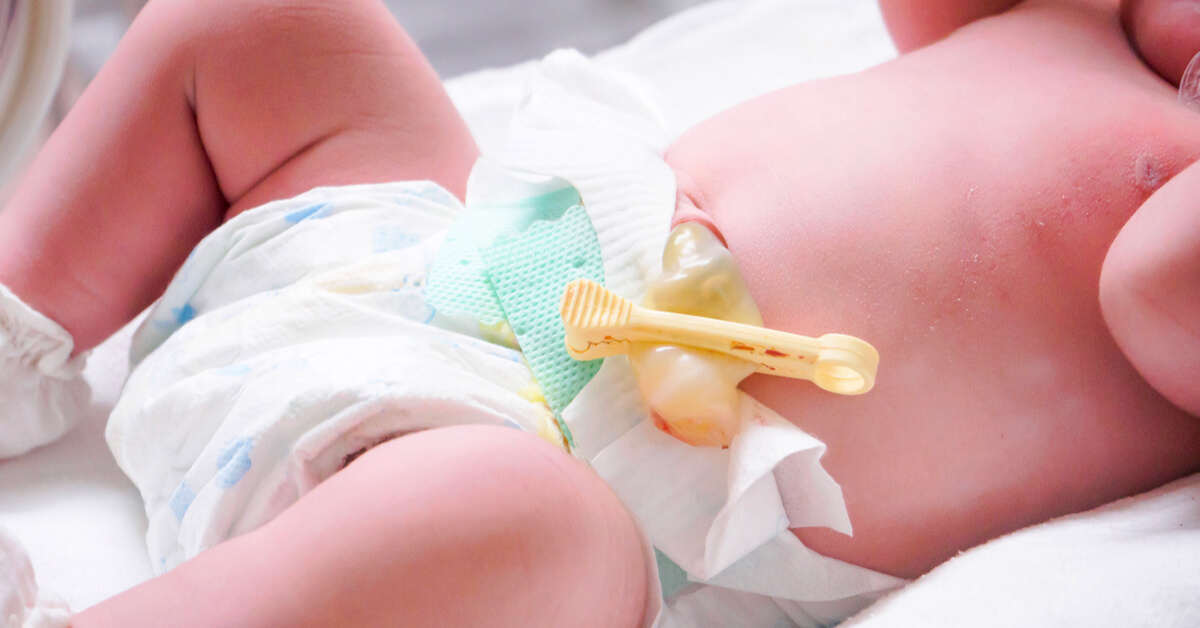 Эти шишки вызваны травмой пуговицы. Одной из наиболее частых причин пупочной гранулемы у взрослых является пирсинг пупка. В то время как гранулемы у младенцев безболезненны, они могут быть болезненными для взрослых.
Эти шишки вызваны травмой пуговицы. Одной из наиболее частых причин пупочной гранулемы у взрослых является пирсинг пупка. В то время как гранулемы у младенцев безболезненны, они могут быть болезненными для взрослых.
Влияние пупочных гранулем на здоровье
Гранулемы являются относительно незначительными осложнениями. Тем не менее, они требуют лечения, поскольку не исчезают сами по себе. Большинство гранулем будут продолжать медленно расти, пока их не вылечат. Эти глыбы могут легко инфицироваться.
Инфицированная гранулема является критической проблемой для здоровья. Поскольку гранулемы связаны с пупочным отверстием, инфекция может быстро распространяться. Если вы считаете, что у вашего ребенка инфицированная гранулема, немедленно обратитесь за медицинской помощью, чтобы инфекция не усугубилась.
Лечение пупочных гранулем
В большинстве случаев лечение гранулем несложно. Педиатр вашего ребенка, вероятно, сможет вылечить и удалить опухоль в своем кабинете.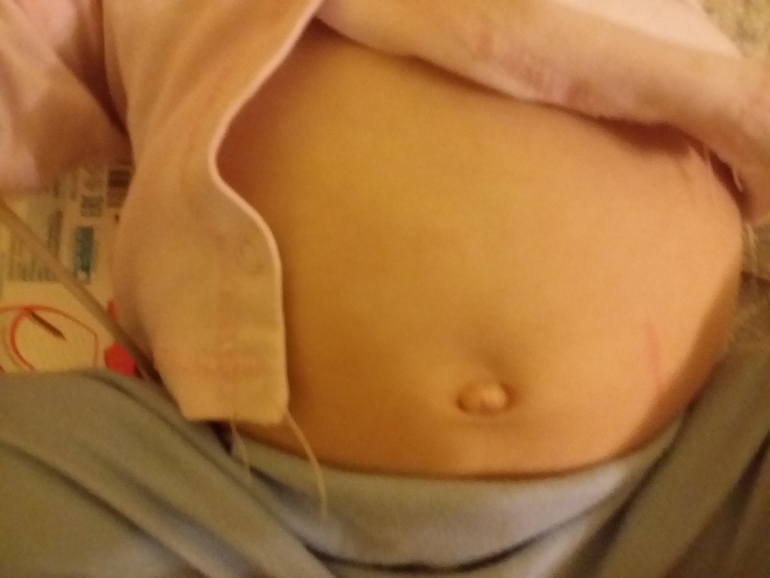 Лечение гранулемы включает:
Лечение гранулемы включает:
Нитрат серебра: Пупочные гранулемы у младенцев не имеют нервных окончаний, поэтому их можно лечить небольшим количеством нитрата серебра. Врач поместит нитрат серебра на гранулему, и он сожжет ткань. Во время процедуры малыш не почувствует боли. Взрослым может потребоваться местная анестезия, чтобы обезболить область перед тем же лечением.
Жидкий азот: Если нитрат серебра не подходит, можно использовать и жидкий азот. Жидкость очень холодная и сразу замораживает комок. После замораживания ткань гранулемы рассасывается.
Завязки шовной нити: В некоторых случаях врач может перевязать гранулему шовной нитью. Это перекрывает приток крови к опухоли. Со временем он высохнет и сморщится, пока не исчезнет.
Соль: Другой способ подсушить гранулему — использовать соль. Поскольку гранулемы покрыты прозрачной слизью, соль высушивает их и заставляет их сморщиваться. Ваш врач даст вам инструкции о том, как безопасно наносить соль на гранулему.
Ваш врач даст вам инструкции о том, как безопасно наносить соль на гранулему.
Хирургическое вмешательство: В редких случаях может потребоваться хирургическое удаление пупочной гранулемы. Это наиболее характерно для инфицированных гранулем, потому что хирургическое удаление является самым быстрым лечением. Если гранулема вашего ребенка инфицирована, хирургическое вмешательство поможет остановить распространение инфекции и ускорить выздоровление.
Профилактика инфекции пупочной гранулемы
Поскольку гранулемы представляют собой тип рубцовой ткани, их трудно предотвратить. Однако, если у вашего ребенка развивается гранулема, вы часто можете предотвратить инфекцию.
Лучший способ предотвратить заражение — защитить пупок вашего ребенка и содержать его в чистоте. Аккуратно протрите пораженный участок теплой водой с мылом, чтобы предотвратить дренаж и накопление бактерий. У врача вашего ребенка могут быть и другие рекомендации.
