Содержание
Младенческая смертность в рф: статистика, причины, динамика
В прошлом выпуске Дайджеста урологии N3-2016 мы рассматривали вопрос материнской смертности. Младенческая смертность всегда считалась «чутким барометром» социального благополучия общества, по уровню которой, равно как и по величине продолжительности жизни, оценивают общее состояние здоровья и качество жизни населения и уровень социально-экономического развития и благополучия общества, в целом. В совокупности с уровнем материнской смертности он указывает на состояние репродуктивного здоровья населения, а также на состояние служб родовспоможения, педиатрии.
Статистика
Младенческая смертность характеризует смертность детей на первом году жизни. Смертность в возрасте до 1-го года намного превышает показатель смертности в большинстве возрастов: ее вероятность в этот период времени сопоставима с вероятностью смерти лиц, достигших 55 лет.
По классификации ВОЗ существует следующее распределение периодов младенческой смертности (рис.1):
Младенческая смертность характеризует смертность детей на первом году жизни. Смертность в возрасте до 1-го года намного превышает показатель смертности в большинстве возрастов: ее вероятность в этот период времени сопоставима с вероятностью смерти лиц, достигших 55 лет. При этом, как отмечает ВОЗ, на долю новорожденных приходится 40% всех случаев смерти детей в возрасте до пяти лет. Большинство всех случаев смерти в неонатальный период (75%) происходят на первой неделе жизни, а 25-45% из них – в течение первых 24 часов. По классификации ВОЗ существует следующее распределение периодов младенческой смертности (рис.
Кроме того, отдельно выделяется период с 1 года жизни до достижения 5 лет, когда смерть классифицируется как «детская смертность».
Рис. 1. Терминология для классификации случаев смерти в период беременности и в раннем детском возрасте
Вычисление показателей
Алгоритмы вычисления показателя младенческой смертности:
Формула, принятая в органах государственной статистики в РФ (рис.2):
Однако в связи с тем, что ребенок может родиться в одном календарном году (например, в декабре 2015 г. ), а умереть в другом календарном году (например, в январе 2016 г.), для определения показателя используют и следующий способ расчетов рис.3): Приказом Министерства здравоохранения и социального развития РФ от 26 декабря 2008 г. N 782н «Об утверждении и порядке ведения медицинской документации, удостоверяющей случаи рождения и смерти» документами для регистрации младенческой смертности утверждены «Врачебное свидетельство о смерти» (ф. 106/у-08) и «Врачебное свидетельство перинатальной смерти» (ф. 106-2/у-08).
), а умереть в другом календарном году (например, в январе 2016 г.), для определения показателя используют и следующий способ расчетов рис.3): Приказом Министерства здравоохранения и социального развития РФ от 26 декабря 2008 г. N 782н «Об утверждении и порядке ведения медицинской документации, удостоверяющей случаи рождения и смерти» документами для регистрации младенческой смертности утверждены «Врачебное свидетельство о смерти» (ф. 106/у-08) и «Врачебное свидетельство перинатальной смерти» (ф. 106-2/у-08).
Рис. 2. Алгоритм вычисления коэффициента младенческой смертности, принятый в органах государственной статистики РФ
Рис. 3. Алгоритм ВОЗ вычисления коэффициента младенческой смертности по формуле Ратса
Динамика в России
В соответствии с последними данными, за первое полугодие 2015 г. показатель младенческой смертности в России достиг 6,6 на 1000 родившихся живыми. С учетом того, что данный показатель – лишь полугодовой, коэффициент действительно высок. Как отмечает глава Фонда «Здоровье» Эдуард Гаврилов, «…такого роста младенческой смертности не было даже во время экономического кризиса 2008 года и в последующие годы».
С учетом того, что данный показатель – лишь полугодовой, коэффициент действительно высок. Как отмечает глава Фонда «Здоровье» Эдуард Гаврилов, «…такого роста младенческой смертности не было даже во время экономического кризиса 2008 года и в последующие годы».
Необходимо отметить, что динамика изменения коэффициента младенческой смертности в РФ все еще не стабильна. В различные период времени ФСГС РФ отмечает как его понижения, так и повышения (рис. 4).
Рис. 4. Динамика изменения коэффициента младенческой смертности в РФ в период 2008-2014 гг.
К примеру, в 2014 г. показатель младенческой смертности составил 7,4 на 1000, что ниже показателя за 2013 г. – 8,2 на 1000 родившихся живыми. При этом, как прокомментировал эти данные заместитель директора по научной работе ФГБУ Научного Центра акушерства, гинекологии и перинатологии им. В.И. Кулакова Дмитрий Дегтярев, снижение показателей младенческой смертности никогда не бывает синхронным во всех регионах. Так, в первом полугодии 2013 г. показатели младенческой смертности выше среднероссийских наблюдались в 25 регионах (30,11%), в первом полугодии 2014 г. – в 16 (18,8%), а за первую половину 2015 г. повышение показателей младенческой смертности были выше среднероссийского уровня в 20 из 85 регионов, составив 23,5%.
Так, в первом полугодии 2013 г. показатели младенческой смертности выше среднероссийских наблюдались в 25 регионах (30,11%), в первом полугодии 2014 г. – в 16 (18,8%), а за первую половину 2015 г. повышение показателей младенческой смертности были выше среднероссийского уровня в 20 из 85 регионов, составив 23,5%.
Рис. 5. Распределение по показателям младенческой смертности в РФ в зависимости от места проживания
Различен показатель младенческой смертности и в зависимости от проживания роженицы в городе или сельской местности (рис. 5). Как и в случае со статистикой ФСГС РФ по материнской смертности, показатели смертности среди сельского населения превышают показатели среди городского.
Младенческая смертность по регионам РФ
Как было отмечено выше, различны показатели младенческой смертности и по регионам. По данным ФСГС РФ о младенческой смертности по субъектам РФ за период январь-декабрь 2015 г. , округа с наибольшим показателем младенческой смертности – Северо-Кавказский федеральный (11,9‰ за 2014 г. и 10,3‰ за 2015 г.) и Дальневосточный федеральный(9,1 ‰ за 2014 г. и 7,6‰ за 2015 г.). Округа по наименьшему показателю – Приволжский федеральный (7,2‰ за 2014 г. и 6,1‰ за 2015 г.) и Северозападный федеральный – (5,8‰ за 2014 г. и 5,3‰ за 2015 г.) (рис. 6)
, округа с наибольшим показателем младенческой смертности – Северо-Кавказский федеральный (11,9‰ за 2014 г. и 10,3‰ за 2015 г.) и Дальневосточный федеральный(9,1 ‰ за 2014 г. и 7,6‰ за 2015 г.). Округа по наименьшему показателю – Приволжский федеральный (7,2‰ за 2014 г. и 6,1‰ за 2015 г.) и Северозападный федеральный – (5,8‰ за 2014 г. и 5,3‰ за 2015 г.) (рис. 6)
Рис. 6. Младенческая смертность по субъектам РФ в 2014 и 2015 гг.
Периоды младенческой смертности
В рамках первого года человеческой жизни, который и рассматривает показатель младенческой смертности, выделяют три периода, различных как по вероятности смерти, так и по структуру доминирующей патологии.
Перинатальный период представляет собой отрезок времени от 22-й недели беременности до конца 7-х суток внеутробной жизни. Отдельно в нем выделяются интранатальный (от времени появления регулярных родовых схваток до момента перевязки пуповины – 6-8 часов) и ранний неонатальный периоды (с момента живорождения до 7х суток жизни).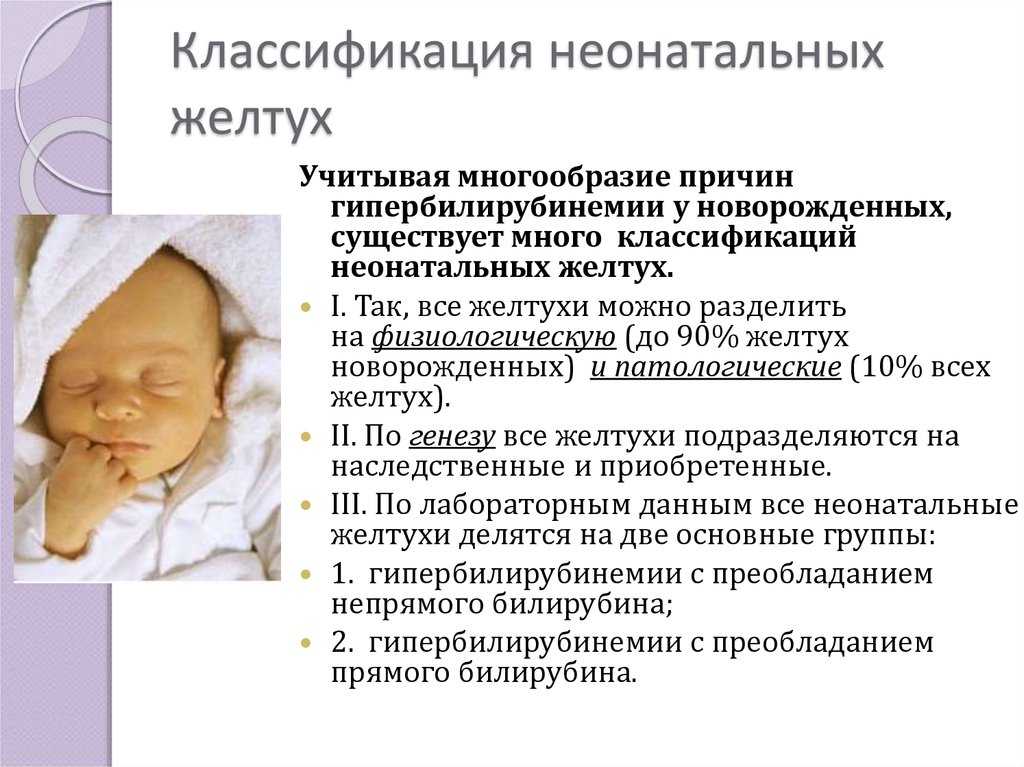
С 2012 г. Российская Федерация перешла на регистрацию рождения по критериям ВОЗ (срок беременности 22 недели и более, масса тела при рождении ребенка 500 г и более или менее 500 г при многоплодных родах; длина тела ребенка при рождении 25 см и более – в случае, если масса тела ребенка при рождении неизвестна). Выхаживание таких детей представляет собой задачи нового уровня сложности и направляет на поиск решений для снижения плодовых потерь, инвалидности новорожденных и младенческой смертности.
Выхаживание таких детей представляет собой задачи нового уровня сложности и направляет на поиск решений для снижения плодовых потерь, инвалидности новорожденных и младенческой смертности.
Причины младенческой смертности в перинатальном периоде принято разделять на две группы:
- заболевания или состояние матери или последа, патология беременности и родов;
- заболевания и состояние плода
К первой группе причин относятся осложнения со стороны плаценты, пуповины и оболочек – преждевременная отслойка плаценты, патология пуповины и т.д.; такие осложнения беременности, как токсикозы второй половины беременности, преждевременное излитие околоплодных вод; непосредственно осложнения родов и родоразрешения.
Причинами перинатальной смертности со стороны ребенка в развивающихся странах являются: по 22,5% – асфиксия и родовая травма, 12,7% – врожденные пороки развития, 1,4% – инфекции. Развитые страны имеют более высокий удельный вес врожденных аномалий и более низкий – интранатальных причин и инфекции.
Неонатальный период – период жизни ребенка от момента рождения до достижения им 28 дней. В рамках неонатального периода выделяют два: ранний (1-я неделя жизни) и поздний (2-я – 4-я недели), которым соответствуют понятия и показатели ранней и поздней неонатальной смертности.
Основными причинами неонатальной смертности являются: врожденные пороки развития, родовые травмы, пневмонии новорожденных (исключая врожденную). Соотношение этих причин различается в зависимости от уровня жизни и состояния здравоохранения в части родовспоможения. Принципиальной особенностью младенческой смертности в России, качественно отличающей ее от показателей ЕС, является устойчивая тенденция снижения доли неонатальной смертности в пользу увеличения постнеонатальной. Эта особенность динамики показателя обусловлена т.н. «недорегистрацией» умерших новорожденных. Основные способы занижения показателя младенческой смертности – «переброс» умерших детей в мертворожденные, не учитываемые в государственной статистике, или отнесение умершего ребенка к нерегистрируемым в ЗАГСе «плодам» («выкидышам», к которым в отечественной медицине – до 2011 г. включительно – относились прерывания беременности в сроке до 27 полных недель). На практике эти два «механизма» выявляются на основании очевидных структурных диспропорций числа живои мертворожденных, а также по диссоциации весовой структуры умерших – исчезновению детей пограничной массы тела (1000-1499г), «перебрасываемых» в нерегистрируемые «плоды».
включительно – относились прерывания беременности в сроке до 27 полных недель). На практике эти два «механизма» выявляются на основании очевидных структурных диспропорций числа живои мертворожденных, а также по диссоциации весовой структуры умерших – исчезновению детей пограничной массы тела (1000-1499г), «перебрасываемых» в нерегистрируемые «плоды».
Третьим периодом, который выделяется в рамках первого года жизни, является постнеонатальный – начиная с 29-го дня жизни и до достижения 1 года, для которого рассчитывается соответствующий ему показатель постнеонатальной смертности. Среди основных причин постнеонатальной смертности находятся врожденные аномалии, болезни органов дыхания, внешние причины. К последним относятся качество ухода и питания, своевременность оказания педиатрической помощи, травмы.
Динамика – исторические факты
Минувшее столетие во всем мире ознаменовалось значительным снижением младенческой смертности. Если в начале ХХ в. в Норвегии умирал, не дожив до года, каждый двенадцатый-тринадцатый новорожденный, во Франции – каждый седьмой, в Германии – каждый пятый, в России – каждый четвертый, то в период с середины до окончания ХХ в. показатели младенческой смертности небывало снизились.
Если в начале ХХ в. в Норвегии умирал, не дожив до года, каждый двенадцатый-тринадцатый новорожденный, во Франции – каждый седьмой, в Германии – каждый пятый, в России – каждый четвертый, то в период с середины до окончания ХХ в. показатели младенческой смертности небывало снизились.
Однако изменения происходили с переменным успехом. В начале XX в. показатели младенческой смертности в России были крайне высоки: в 1901 г. доля умерших в этом возрасте составляла 40,5%, постепенно снижаясь до 38% в 1910 г. В этот период российские показатели превышали соответствующие данные в развитых странах в 1,5-3 раза. Основными причинами младенческой смертности в начале XX в. были желудочно-кишечные и инфекционные заболевания, болезни органов дыхания. Во многом её столь высокий уровень был связан и с особенностями вскармливания грудных детей в русских семьях, где традиционно было принято едва ли не с первых дней жизни давать ребенку прикорм или же полностью лишать его грудного молока, оставлять без матери на попечении детей-подростков или стариков.
Также причинами высокой смертности были неразвитость системы медицинской помощи и родовспоможения, сложная санитарная обстановка труда, быта и жилищных условий, отсутствие знаний по гигиене, низкая грамотность населения. В России отсутствовало какое-либо законодательство об охране материнства и детства, существовавшее во многих европейских странах уже длительное время. В 1920х гг. в результате реформ здравоохранения по принятию и реализации законодательных актов и декретов об охране материнства и детства, по развитию системы родовспоможения и медицинской помощи матери и ребенку, по созданию инфраструктуры для ухода за детьми (молочные кухни, ясли, патронажная система, приюты для грудных детей), по проведению санитарно-просветительской работы как составной части культурной революции, было достигнуто снижение младенческой и материнской смертности. В 1926 г. российский показатель смертности детей до 1 года составил 188 на 1 000 родившихся, т. е. за первую четверть XX века сократившись почти на треть.
1930е гг. характеризуются вновь колебанием уровня младенческой смертности в силу влияющих экономических и социальных причин. Происходило свертывание НЭПа, начался процесс индустриализации и коллективизации сельского хозяйства, что способствовало росту показателей до уровня первого десятилетия XX века. В 1933 г. был достигнут высочайший уровень младенческой смертности – 295,1‰ – во многом из-за массового голода населения, и лишь к концу 1930х гг. стал вновь устойчиво сокращаться. Основной тому причиной стала реализация мер по охране материнства и детства, рост санитарной грамотности населения, улучшение качества медицинской помощи.
После Великой Отечественной войны вновь происходили улучшения показателей. В первую очередь, это связано с появлением и использованием при лечении желудочно-кишечных инфекций и пневмоний антибиотиков и сульфаниламидных препаратов, которые привели к значительному сокращению смертности детей до 1 года от болезней органов дыхания и инфекционных заболеваний. В итоге, в 1946 г. коэффициент младенческой смертности в России составил 124,0‰ по сравнению с 205,2‰ в 1940 г. А к середине 1960х гг. смертность на первом году жизни снизилась в стране еще в 5 раз: до 26,6‰ в 1965 г.
В итоге, в 1946 г. коэффициент младенческой смертности в России составил 124,0‰ по сравнению с 205,2‰ в 1940 г. А к середине 1960х гг. смертность на первом году жизни снизилась в стране еще в 5 раз: до 26,6‰ в 1965 г.
Сокращение младенческой смертности продолжалось и в дальнейшем. Начиная с 1960х гг до конца ХХ в. ее уровень снизился в 2,5 раза. Однако это снижение неоднократно прерывалось периодами возрастания: в 1971−1976, 1984, 1987, 1990−1993 и 1999 гг. Весомым был рост показателя в 1990−1993 гг. с 17,4 до 19,9‰, что связано с переходом с 1 января 1993 г. на рекомендованные ВОЗ определения живорождения.
На Всемирной встрече на высшем уровне в интересах детей, состоявшейся в 1990 г., первая из согласованных целей касалась существенного сокращения смертности младенцев и детей в возрасте до 5 лет. В дальнейшем существенный акцент на этом был сделан в обязательствах, принятых в итоговом документе «Мир, пригодный для жизни детей» в ходе специальной сессии Генеральной Ассамблеи ООН по положению детей в 2002 г. . Кроме того, начиная с 2000 г. сокращение детской смертности на 2/3 к 2015 г. входило в список Целей развития тысячелетия ООН. И, в соответствии с опубликованным докладом о ЦРТ за 2015 г., коэффициент смертности среди детей в возрасте до пяти лет во всем мире снизился более чем наполовину, сократившись с 90 до 43 смертей на 1 000 живорождений за период 1990–2015 гг.
. Кроме того, начиная с 2000 г. сокращение детской смертности на 2/3 к 2015 г. входило в список Целей развития тысячелетия ООН. И, в соответствии с опубликованным докладом о ЦРТ за 2015 г., коэффициент смертности среди детей в возрасте до пяти лет во всем мире снизился более чем наполовину, сократившись с 90 до 43 смертей на 1 000 живорождений за период 1990–2015 гг.
В настоящее время, как упоминалось в начале данной работы, показатели младенческой смертности не стабильны, но по сравнению с XX в. динамика, безусловно, положительна. По данным ФСГС РФ в 2014 г. коэффициент младенческой смертности составит 7,4, хотя показатели 2015 г., судя по данным за первое полугодие, скорее всего, будут более высоки. В соответствии с анализом существующих проблем для снижения младенческой смертности, являющегося одной из целей «Стратегии развития здравоохранения РФ до 2020 года» можно выдвинуть следующие положения:
- обеспечение равного доступа к высококвалифицированной специализированной помощи независимо от проживания в городской или сельской местности путем регионализации помощи;
- уровневая система оказания перинатальной помощи
- расширение сети перинатальных центров с возможностями оказания оптимальной помощи тяжелобольным и крайне незрелым недоношенным детям
- обеспечение равнодоступной высокотехнологичной помощи беременным и роженицам высокого риска;
- обеспечение полноценного обследования потенциальных родителей на предмет врожденных заболеваний и возможных патологий будущего плода;
- повышение качества и регулярности наблюдения беременных для своевременного направления в учреждения необходимого функционального уровня, соответствующего состоянию здоровья женщины, состоянию плода, характеру течения беременности и предполагаемым срокам родоразрешения;
- мониторинг эффективности и своевременности госпитализации с соблюдением принципов регионализации; развитие экстренной транспортной службы для беременных, рожениц и новорожденных;
- обеспечение условий для непрерывного медицинского образования и повышения квалификации кадров;
- повсеместный анализ причин перинатальной смертности (включая мертворождения) отдельно для доношенных и недоношенных детей с целью выявления существующих резервов снижения перинатальных потерь;
- повышение репродуктивного образования российской молодежи и развитие соответствующего менталитета будущих родителей, основанного на ответственном отношении к собственному здоровью.

Несомненно, строгое следование рекомендациям на всех этапах позволит снизить уровень младенческой смертности уже в обозримом будущем.
М.П. Перова
Член Ассоциации медицинских журналистов
Для отправки комментариев необходимо войти или зарегистрироваться
Неонатальный скрининг новорожденных
Неонатальный скрининг проводят в родильном доме, однако некоторым детям по разным причинам его переносят на более поздние сроки, и тогда в амбулаторных условиях необходимо довести до родителей всю важность данного обследования и провести его.
Скрининг — быстрый, доступный, приблизительный метод обследования с целью выявления нуждающихся в более точной диагностике или помощи. В соответствии с этим общим понятием скрининг может иметь разные цели, в зависимости от которых определяется контингент обследуемых, охват, методы обследования. Скрининг в период новорождённости, который проводят в родильных домах (Приказ Минздравсоцразвития РФ от 22.03.2006 г. № 185 «О массовом обследовании новорождённых детей на наследственные заболевания».), — это массовое обследование всех новорождённых с целью раннего выявления наследственных болезней для проведения их своевременного лечения.
Скрининг в период новорождённости, который проводят в родильных домах (Приказ Минздравсоцразвития РФ от 22.03.2006 г. № 185 «О массовом обследовании новорождённых детей на наследственные заболевания».), — это массовое обследование всех новорождённых с целью раннего выявления наследственных болезней для проведения их своевременного лечения.
Современный каталог болезней включает 2500 наследственных заболеваний. Среди них заметное место занимают наследственные болезни обмена веществ (800), которые, как правило, имеют тяжёлые и во многих случаях фатальные проявления, часто ведут к ранней инвалидизации детей. В то же время для многих наследственных болезней обмена веществ в настоящее время разработаны эффективные методы диагностики, а при ряде заболеваний — и лечения. В связи с этим массовое обследование детей в период новорождённости на наследственную патологию (неонатальный скрининг) имеет большое значение для раннего выявления этих болезней, своевременного лечения, профилактики инвалидности и развития тяжёлых клинических последствий, а также снижения летальности от наследственных заболеваний.
Фенилкетонурия (ФКУ) — наследственное заболевание, в основе которого лежит нарушение обмена аминокислоты фенилаланина, которая, накапливаясь в крови и спинномозговой жидкости, вызывает поражение нервной системы. Частота ФКУ среди новорождённых 1 на 5000-10 000 (в России — 1 на 6950). Отставание в развитии ребёнка выявляется во втором полугодии жизни. Примерно у 60% больных отмечают идиотию, у остальных — менее выраженные умственные нарушения. Раннее выявление заболеваний у новорождённых, своевременное и правильное лечение таких больных с первых дней жизни предупреждает задержку умственного развития детей. Диетотерапия — единственный эффективный метод лечения классической ФКУ. Она должна начинаться в течение первых трёх недель жизни ребёнка и продолжаться не менее 10 лет, если не всю жизнь.
Врождённый гипотиреоз — одно из наиболее часто встречающихся заболеваний щитовидной железы вследствие нарушения синтеза её гормонов. Его частота составляет 1 случай на 4000-5000 новорождённых. В России ежегодно рождается 400 детей с врожденным гипотиреозом. В основе заболевания лежит полная или частичная недостаточность тиреоидных гормонов, приводящая к задержке развития всех органов и систем. В первую очередь страдает ЦНС и интеллект. При поздней диагностике и несвоевременном лечении дети становятся инвалидами с полной утратой способности к обучению, трудоспособности и к социальной адаптации. Своевременно начатое лечение тиреоидными гормонами предотвращает развитие умственной отсталости. Эффективность лечения зависит от срока постановки диагноза, так как уже в первые месяцы жизни наступают необратимые изменения в умственном развитии и росте скелета.
В России ежегодно рождается 400 детей с врожденным гипотиреозом. В основе заболевания лежит полная или частичная недостаточность тиреоидных гормонов, приводящая к задержке развития всех органов и систем. В первую очередь страдает ЦНС и интеллект. При поздней диагностике и несвоевременном лечении дети становятся инвалидами с полной утратой способности к обучению, трудоспособности и к социальной адаптации. Своевременно начатое лечение тиреоидными гормонами предотвращает развитие умственной отсталости. Эффективность лечения зависит от срока постановки диагноза, так как уже в первые месяцы жизни наступают необратимые изменения в умственном развитии и росте скелета.
Адреногенитальный синдром — наследственное заболевание, обусловленное снижением активности фермента, участвующего в выработке гормонов надпочечника (кортизола и альдостерона). Распространённость, по данным разных авторов, колеблется от 1:5000 до 1:20 000 новорождённых. Клинические проявления зависят от того, на каком уровне блокируются ферменты. Наиболее тяжёлой, опасной для жизни является сольтеряющая форма, частота которой 1:27 000. Болезнь начинается в первую неделю жизни ребёнка, протекает остро, с выраженным обезвоживанием, падением артериального давления, судорогами и требует немедленного проведения реанимационных мероприятий с целью коррекции водно-электролитного баланса. При отсутствии адекватной терапии больные новорождённые умирают на 1-2-м месяце жизни. Для лечения назначают заместительную гормональную терапию (глюко- и минералкортикоиды).
Наиболее тяжёлой, опасной для жизни является сольтеряющая форма, частота которой 1:27 000. Болезнь начинается в первую неделю жизни ребёнка, протекает остро, с выраженным обезвоживанием, падением артериального давления, судорогами и требует немедленного проведения реанимационных мероприятий с целью коррекции водно-электролитного баланса. При отсутствии адекватной терапии больные новорождённые умирают на 1-2-м месяце жизни. Для лечения назначают заместительную гормональную терапию (глюко- и минералкортикоиды).
Галактоземия — наследственное заболевание, связанное с невозможностью использования организмом углевода молока — галактозы. Частота болезни — 1 случай на 15 000-20 000 новорождённых. В основе её лежит отсутствие или резкое снижение активности ферментов, которые в процессе обмена веществ превращают галактозу молока в глюкозу. Вследствие неполного расщепления промежуточные продукты обмена оказывают токсическое воздействие на организм. Болезнь проявляется в виде тяжёлого поражения печени, нервной системы, глаз и других органов. Значительная часть больных, не получающих адекватной терапии, умирает в грудном возрасте; у других уже в первом полугодии жизни формируется тяжёлая инвалидизирующая патология: катаракта, цирроз печени, задержка нервнопсихического развития. При ранней постановке диагноза и своевременно начатом лечении сохраняется нормальный интеллект, не появляются нарушения глаз и печени. В настоящее время разработано и успешно применяется патогенетическое лечение диетой. Так как молоко (материнское и коровье) содержит лактозу, которая под действием ферментов расщепляется до галактозы и глюкозы, то с первых дней жизни, с момента установления диагноза, ребёнок должен быть переведён на безмолочное питание. Следует немедленно прекратить грудное вскармливание!
Значительная часть больных, не получающих адекватной терапии, умирает в грудном возрасте; у других уже в первом полугодии жизни формируется тяжёлая инвалидизирующая патология: катаракта, цирроз печени, задержка нервнопсихического развития. При ранней постановке диагноза и своевременно начатом лечении сохраняется нормальный интеллект, не появляются нарушения глаз и печени. В настоящее время разработано и успешно применяется патогенетическое лечение диетой. Так как молоко (материнское и коровье) содержит лактозу, которая под действием ферментов расщепляется до галактозы и глюкозы, то с первых дней жизни, с момента установления диагноза, ребёнок должен быть переведён на безмолочное питание. Следует немедленно прекратить грудное вскармливание!
Коэффициент неонатальной смертности (от 0 до 27 дней) на 1000 живорождений) (ЦУР 3.2.2)
- Главная /
- Данные /
- ГХО /
- Список реестра метаданных индикатора /
×
Подпишитесь здесь, чтобы получать уведомления об изменении контента на этой странице.
Уже подписались? Чтобы отказаться от подписки, нажмите здесь.
Краткое название:
Коэффициент неонатальной смертности
Тип данных:
Рейтинг
Тема:
Смертность и бремя болезней
Обоснование:
Смертность в неонатальный период составляет значительную часть детской смертности и считается полезным показателем состояния здоровья матерей и новорожденных и ухода за ними. В целом ожидается, что доля неонатальной смертности среди детей в возрасте до пяти лет будет увеличиваться, поскольку в странах по-прежнему наблюдается снижение детской смертности.
Определение:
Число смертей в течение первых 28 полных дней жизни на 1000 живорождений в данном году или другом периоде. Неонатальную смертность (смертность среди живорожденных в течение первых 28 полных дней жизни) можно подразделить на раннюю неонатальную смертность, наступающую в течение первых 7 дней жизни, и позднюю неонатальную смертность, наступающую после 7-го дня, но до 28-го полного дня жизни. жизнь.
жизнь.
Метод измерения
Данные регистрации актов гражданского состояния: Число живорождений и число неонатальных смертей используются для расчета возрастных коэффициентов. Эта система предоставляет ежегодные данные. Данные обследований домохозяйств: расчеты основаны на полной истории рождений, в соответствии с которой женщин спрашивают о дате рождения каждого из их детей, жив ли ребенок, а если не о возрасте смерти
Структура МиО:
Воздействие
Метод оценки:
Для обеспечения согласованности показателей смертности детей в возрасте до 5 лет (U5MR), подготовленных для Организации Объединенных Наций Межведомственной группой по оценке смертности (IGME), и для учета различий в ошибках измерения между обследованиями данные по странам баллы для U5MR и коэффициент неонатальной смертности (NMR) были перемасштабированы для всех лет, чтобы соответствовать последним оценкам временных рядов U5MR, подготовленным IGME. 2)
с параметрами случайных эффектов как для параметров уровня, так и для параметров регрессии тренда, а также с параметрами случайных эффектов, зависящими от самой страны. Для стран с высококачественными данными регистрации актов гражданского состояния о неонатальной смертности, определяемыми следующим образом: i) 100% полнота для взрослых и только данные регистрации актов гражданского состояния используются для детской смертности; ii) численность населения более 800 000 человек; iii) и по крайней мере с 3 точками данных регистрации актов гражданского состояния для всех следующих календарных окон 1990-1994, 1995-1999, 2000-2004, 2005 и далее, мы использовали одно и то же основное уравнение, но с параметрами случайных эффектов для параметров регрессии уровня и тренда, а параметры случайных эффектов зависят от самой страны. Преобладающий тип статистики: скорректированные и прогнозируемые Эти неонатальные показатели являются оценочными, полученными на основе расчетных неонатальных показателей UN IGME и младенческого населения из World Population Prospects для расчета живорождений; следовательно, они не обязательно совпадают с официальной национальной статистикой.
2)
с параметрами случайных эффектов как для параметров уровня, так и для параметров регрессии тренда, а также с параметрами случайных эффектов, зависящими от самой страны. Для стран с высококачественными данными регистрации актов гражданского состояния о неонатальной смертности, определяемыми следующим образом: i) 100% полнота для взрослых и только данные регистрации актов гражданского состояния используются для детской смертности; ii) численность населения более 800 000 человек; iii) и по крайней мере с 3 точками данных регистрации актов гражданского состояния для всех следующих календарных окон 1990-1994, 1995-1999, 2000-2004, 2005 и далее, мы использовали одно и то же основное уравнение, но с параметрами случайных эффектов для параметров регрессии уровня и тренда, а параметры случайных эффектов зависят от самой страны. Преобладающий тип статистики: скорректированные и прогнозируемые Эти неонатальные показатели являются оценочными, полученными на основе расчетных неонатальных показателей UN IGME и младенческого населения из World Population Prospects для расчета живорождений; следовательно, они не обязательно совпадают с официальной национальной статистикой. См. методы оценки в разделе ссылок для получения дополнительной информации.
См. методы оценки в разделе ссылок для получения дополнительной информации.
Метод оценки глобальных и региональных агрегатов:
Средневзвешенное значение по числу живорождений
Другие возможные источники данных:
Обследования домашних хозяйств
Перепись населения
Предпочтительные источники данных:
Показатель:Смертность на 1000 живорождений
Ожидаемая частота распространения данных:
Ежегодно
Ожидаемая частота сбора данных:
Годовой
Ссылки:
Международная статистическая классификация болезней и проблем, связанных со здоровьем, 10-й пересмотр (МКБ-10) (ВОЗ, 2004 г.) || http://www.who.int/classifications/icd/en/index.html
World Population Prospects. Организация Объединенных Наций, Департамент по экономическим и социальным вопросам, Отдел народонаселения || http://esa. un.org/unpd/wpp/
un.org/unpd/wpp/
База данных ВОЗ о смертности || http://www.who.int/healthinfo/mortality_data/en/
Методы оценки детской смертности || http://www.who.int/gho/child_health/mortality/ChildCME_method.pdf
Уровни и тенденции детской смертности, отчет 2020 || https://childmortality.org/wp-content/uploads/2020/09/UNICEF-2020-Child-Mortality-Report.pdf
Если у вас есть какие-либо отзывы, вы можете написать их здесь.
Если вам нужен доступ к старым данным Глобальной обсерватории здравоохранения, вы можете сделать это здесь. Но прежде чем уйти, оставьте нам свой отзыв о нашем новом портале данных.
×
Ваше имя*
Ваш адрес электронной почты*
Формат электронной почты «[email protected]»
Комментарии*
Мертворождение и неонатальная смертность в Австралии , Определения, используемые в отчетах
Для отчетности и регистрации перинатальных смертей в Австралии используются различные определения. Национальный сбор данных о перинатальной смертности (NPMDC) собирает данные и составляет отчеты с использованием следующих определений: ребенка в возрасте 20 или более полных недель беременности или с массой тела при рождении 400 г или более.
Национальный сбор данных о перинатальной смертности (NPMDC) собирает данные и составляет отчеты с использованием следующих определений: ребенка в возрасте 20 или более полных недель беременности или с массой тела при рождении 400 г или более.
Неонатальная смерть: смерть живорожденного ребенка в возрасте 20 или более полных недель беременности или с массой тела при рождении 400 г или более в течение 28 дней после рождения.
Перинатальная смерть: мертворождение или неонатальная смерть ребенка в возрасте 20 или более полных недель беременности или с массой тела при рождении 400 г или более.
Дородовое мертворождение: внутриутробная смерть, произошедшая до родов и/или родов.
Интранатальное мертворождение: внутриутробная смерть во время родов и/или родов.
Очень ранняя неонатальная смерть: смерть живорожденного ребенка в течение первых 24 часов после рождения.
Ранняя неонатальная смерть: смерть живорожденного в течение 1–7 дней после рождения.
Поздняя неонатальная смерть: смерть живорожденного в течение 8–28 дней после рождения.
Живорождение: рождение ребенка, у которого проявляются такие признаки жизни, как произвольные движения мышц, пульсация пуповины или наличие сердцебиения при рождении, независимо от того, прикреплена ли еще плацента или оторвана пуповина. резать.
Прерывание беременности , выполненное на сроке 20 или более недель беременности, может быть включено и зарегистрировано либо как мертворождение, либо, в маловероятном случае обнаружения признаков жизни, как живорождение. Существуют различия в законодательстве в отношении прерывания беременности между штатами и территориями, и регистрация прерываний, вероятно, будет неполной.
Определения Всемирной организации здравоохранения (ВОЗ)
Для проведения международных сравнений использовалась рекомендация ВОЗ в отношении показателей перинатальной смертности, взятая из Глобального справочного списка из 100 основных показателей здоровья, 2015 года . Показатели определяют мертворождения как все внутриутробные смерти ребенка, родившегося на сроке беременности 28 недель или более и/или весом 1000 граммов или более. Показатели определяют неонатальную смертность как все зарегистрированные смерти в первые 28 дней жизни. В Австралии регистрируется смерть рожденных на сроке беременности 20 недель и более и/или с весом 400 граммов и более.
Показатели определяют мертворождения как все внутриутробные смерти ребенка, родившегося на сроке беременности 28 недель или более и/или весом 1000 граммов или более. Показатели определяют неонатальную смертность как все зарегистрированные смерти в первые 28 дней жизни. В Австралии регистрируется смерть рожденных на сроке беременности 20 недель и более и/или с весом 400 граммов и более.
Система классификации перинатальной смертности Австралии и Новой Зеландии (PSANZ) используется в Австралии и Новой Зеландии для классификации причин мертворождений и неонатальной смертности. Он включает классификацию перинатальной смерти PSANZ (PSANZ-PDC) и классификацию неонатальной смерти PSANZ (PSANZ-NDC). Система PSANZ-PDC классифицирует все перинатальные смерти по единственному наиболее важному фактору, рассматриваемому как предшествующая причина смерти. Кроме того, в случае неонатальной смертности система PSANZ-NDC используется для выявления состояний, возникших в неонатальном периоде и приведших к смерти.
Классификация перинатальной смертности PSANZ является неотъемлемой частью Руководства PSANZ по перинатальной смертности, разработанного для обеспечения оптимальных стандартов расследования, классификации и аудита перинатальной смертности.
Национальный сбор данных о перинатальной смертности (NPMDC) собирает данные о причинах смерти, которые были классифицированы в соответствии с Системой классификации перинатальной смертности PSANZ, версия 2.2. Классификация регистрируется как часть процесса рассмотрения перинатальной смертности в каждом штате и территории после завершения расследования и в конце междисциплинарного рассмотрения перинатальной смерти.
Другой системой классификации, используемой в Австралии для классификации перинатальной смерти, является Международная статистическая классификация болезней и проблем, связанных со здоровьем, Десятый пересмотр (МКБ-10). Эта система классификации основана на зарегистрированной причине (причинах) смерти в Медицинском свидетельстве о причине перинатальной смерти, выданном лечащим врачом вскоре после смерти без доступа к каким-либо последующим расследованиям.
Национальная клиническая экспертная группа по материнской и перинатальной смертности (NMPMCEG) (ранее Национальная консультативная группа по материнской и перинатальной смертности (NMPMAG)) пришла к выводу, что классификации PSANZ-PDC и PSANZ-NDC являются наиболее подходящими для национальных обзоров. Классификация причин смерти МКБ не была включена в этот отчет.
Первичные классификационные группы PSANZ-PDC:Это 11 групп высокого уровня, используемых в отчетности:
Врожденная аномалия: случаев смерти, при которых врожденная аномалия у ребенка (будь то структурная, функциональная или хромосомная) считалось, что имело большое значение в причине смерти.
Перинатальная инфекция: первичные инфекции, возникающие у доношенных и недоношенных новорожденных и внутриутробных смертей, и вторичные инфекции у доношенных детей (такие как стрептококк группы В и цитомегаловирус).
Гипертония: смертей, когда считается, что причиной смерти стало гипертензивное расстройство у матери ребенка, такое как преэклампсия или ранее существовавшее высокое кровяное давление.
Дородовое кровотечение: все перинатальные смерти, при которых основным фактором, приведшим к смерти, было кровотечение из плацентарного ложа в матке женщины.
Состояния матери: случаев смерти, причиной которых является заболевание (например, диабет) или хирургическое вмешательство (например, аппендицит) или травма матери (включая осложнения или лечение этого состояния).
Специфические перинатальные состояния: случаев смерти нормально сформированных, правильно выращенных детей, основной причиной которых было специфическое перинатальное состояние, такое как обвитие пуповины или несовместимость группы крови.
Гипоксическая перинатальная смерть: смертей от острого или хронического недостаточного поступления кислорода из плаценты у нормально сформированных детей, как правило, со сроком гестации >24 недель или массой тела при рождении >600 граммов.
Ограничение роста плода: смертей детей со значительно низкой массой тела при рождении для своего гестационного возраста или у которых повторные антенатальные ультразвуковые исследования показали плохой рост или отсутствие роста перед смертью.
Спонтанные преждевременные роды: смертей нормально сформированных, правильно выращенных недоношенных детей в результате спонтанного начала преждевременных родов или спонтанного разрыва плодных оболочек, независимо от того, были ли впоследствии вызваны роды и способ родоразрешения.
Необъяснимая дородовая смерть: смерть нормально сформировавшегося плода до начала родов, когда не считается, что предрасполагающие факторы могли вызвать смерть.
Нет акушерского прошлого: включает синдром внезапной детской смерти (СВДС), постнатальную инфекцию (например, сепсис, приобретенный в отделении интенсивной терапии новорожденных при внутривенном введении), случайную асфиксию и другие несчастные случаи, отравление или насилие.
Основные классификационные группы PSANZ-NDC:
Система классификации PSANZ-NDC применяется только к неонатальной смертности и классифицирует их по наиболее значимому состоянию ребенка в неонатальном периоде, приведшему к смерти.
Врожденная аномалия: случаев смерти, при которых считается, что врожденная аномалия у ребенка (структурная, функциональная или хромосомная) имела большое значение в причине смерти.
Экстремальная недоношенность: неонатальная смерть младенцев, признанных слишком недоношенными для реанимации или продолжения жизнеобеспечения за пределами родильного зала (как правило, младенцы с гестационным возрастом ≤24 недель или массой тела при рождении ≤600 граммов).
Сердечно-дыхательные расстройства: неонатальных смертей, при которых сердечно-респираторное заболевание (такое как респираторный дистресс-синдром или синдром аспирации мекония) считается основной причиной смерти.
Инфекция: неонатальных смертей, основной причиной которых считается инфекция (например, ранний сепсис, вызванный стрептококком группы В, пневмония).
Неврологические: смерть новорожденных, основной причиной которых считается асфиксическое поражение головного мозга (гипоксическая ишемическая энцефалопатия) или внутричерепное кровоизлияние.
