Содержание
ВОЗ не рекомендует разлучать новорожденных детей с матерями, больными коронавирусом
Подобный подход практикуется во многих странах с самого начала пандемии. Новорожденных детей забирают у зараженных COVID-19 матерей или даже у тех из них, чей диагноз еще не подтвердился, и возвращают только после того, как женщина выздоровеет.
Эксперты ВОЗ подчеркивают, что для младенцев, особенно для тех, которые родились преждевременно или с низким весом, в первые дни жизни крайне важно находиться в тесном контакте с родителями, в первую очередь – с матерью.
Специалисты, в частности, напоминают о необходимости телесного контакта и грудного вскармливания. Польза от такого взаимодействия с матерью значительно перевешивает риск развития тяжелой формы COVID-19 у маленьких детей, который крайне низок.
«Перебои в предоставлении базовых медицинских услуг во время пандемии COVID-19 сказались на качестве медицинской помощи, которую получают самые беззащитные младенцы. Они, в частности, лишились права на жизненно важный контакт с родителями», – говорит д-р Аншу Банерджи, директор Департамента ВОЗ по охране здоровья матерей, новорожденных, детей и подростков.
Как показывают научные исследования, выхаживание недоношенных малышей «методом кенгуру», когда постоянно сохраняется тесный физический контакт с матерью, позволяет сократить смертность среди них на 40 процентов, число случаев гипотермии – на 70 процентов, серьезных инфекционных заболеваний – на 65 процентов. Специалисты ВОЗ подсчитали: если не разлучать новорожденных детей с матерями, можно спасти до 125 тысяч жизней.
Выхаживание «методом кенгуру» позволяет повысить выживаемость младенцев, рождающихся преждевременно или с низкой массой тела
Согласно рекомендациям ВОЗ, даже если у матери подтверждена инфекция COVID-19, после родов она должна оставаться в одном помещении с младенцем, иметь возможность держать его на руках и кормить грудью. При этом нужно соблюдать правила профилактики инфекционных заболеваний у новорожденных детей.
«Выхаживание «методом кенгуру» позволяет повысить выживаемость младенцев, рождающихся преждевременно или с низкой массой тела, особенно в странах с низким уровнем дохода», – сказала соавтор исследования, руководитель медицинских служб при Министерстве здравоохранения Малави Куин Дьюбе.
По последним оценкам, недоношенными, то есть на сроке менее 37 недель, ежегодно рождаются 15 миллионов младенцев, а 21 миллион детей появляются на свет с низкой массой тела – менее 2,5 кг. Им может угрожать инвалидность, задержки развития, а также инфекции и осложнения, которые ведут к преждевременной смерти.
Дети-гиганты, родившиеся в России в 2007-2011 годах. Справка
2011
Январь. Мальчик весом 5,3 килограмма и ростом в 57 сантиметров родился в начале января в Приаргунском районе Забайкальского края. И ребенок, и мама чувствуют себя хорошо и уже выписаны домой, сообщил РИА Новости врач родильного отделения районной больницы.
2010
1 ноября 2010 года ребенок-богатырь весом более 5,4 килограмма и ростом 58 сантиметров родился во Владивостоке. Мальчик появился на свет в субботу в городском роддоме номер 5. Маме делали кесарево сечение. Сейчас и мама, и малыш чувствуют себя хорошо.
14 января мальчик-богатырь весом 5 кг 820 г и ростом 62 см родился в городе Находка Приморского края. Новорожденный стал первым ребенком у 30-летней Ирины Кострыгиной.
Новорожденный стал первым ребенком у 30-летней Ирины Кострыгиной.
2009
24 декабря в Находке мальчика весом 5 кг 800 г родила 32-летняя Елена Хон.
17 ноября ребенок-гигант родился в роддоме № 3 Владивостока. Рост мальчика составлял 58 см, а вес – 5,3 кг. Для мамы – 28-летней жительницы Владивостока Гурайхан Маховатовой – это уже третий ребенок.
16 сентября в Самаре в больнице имени Семашко на свет появился младенец весом 6 кг 750 г и ростом 62 см. У Светланы Таганцевой это третий ребенок. Первый ребёнок родился весом 4 кг 200 г, второй – 5 кг 250 г.
22 мая в роддоме Промышленновского района (северо-запад Кузбасса) в Кемеровской области родился мальчик весом 6 кг 170 г и ростом 65 см. Это первый ребенок в семье Линовых. Мама ребенка Марина — 25-летняя домохозяйка, отец Сергей — 27-летний частный предприниматель.
2008
1 февраля в родильном отделении Хабаровской городской больницы номер 11 появился на свет мальчик весом 6,1 кг при росте 63 см. Маме младенца было сделано кесарево сечение, у нее он — шестой ребенок.
Маме младенца было сделано кесарево сечение, у нее он — шестой ребенок.
В июне 2008 года во Владивостоке родился ребенок-гигант. Ирина Сенкевич родила мальчика весом 5,3 кг.
В январе в городе Фролово Волгоградской области у 42-летней женщины родился мальчик весом 5 кг 80 г. Это уже шестой ребенок в семье. Старшему сыну 22 года.
2007
17 сентября 2007 года в Алтайском крае 42-летняя Татьяна Халина родила девочку-гиганта весом 7,75 кг и ростом 56 см. Малышка, которую назвали Надей, стала 11 м ребенком в семье.
2 июля в городе Березовском Свердловской области на свет появился ребенок весом 5,5 кг. Ребенок-гигант, которого назвали Антоном, родился в семье Кривошеевых.
14 февраля в поселке Каминский Родниковского района Ивановской области родился мальчик весом 5 кг 15 г и ростом 60 см. Мальчика назвали Никитой в честь былинного богатыря Никиты Кожемяки. В семье Настычук это первый ребенок. До этого случая в Ивановской области новорожденные тяжелее 5 кг не появлялись уже 60 лет.
В марте в Александрове (Владимирская область) в семье Ивановых родился ребенок весом 6,45 кг. Малыша назвали Владиславом. Первый ребенок в семье 5-летняя дочь Ангелина тоже родилась «не маленькой» 5,5 кг.
Материал подготовлен на основе информации РИА Новости и открытых источников
Новое исследование убедительно свидетельствует об опасности разлучения новорожденных с матерями во время пандемии COVID-19
По данным нового исследования Всемирной организации здравоохранения (ВОЗ) и ее партнеров, пандемия COVID-19 крайне негативно сказывается на качестве помощи недоношенным и больным новорожденным, приводя к дополнительным страданиям и случаям смерти.
Результаты исследования опубликованы в журнале Lancet EclinicalMedicine и свидетельствуют о крайней важности тесного контакта между родителем и новорожденным непосредственно после родов, особенно если младенец рождается со сниженными антропометрическими показателями (низкая масса тела при рождении) или преждевременно (недоношенность). При этом во многих странах новорожденных принято содержать отдельно от матери при наличии у нее подтвержденной или подозреваемой коронавирусной инфекции, что повышает риск их смерти или пожизненных проблем со здоровьем.
При этом во многих странах новорожденных принято содержать отдельно от матери при наличии у нее подтвержденной или подозреваемой коронавирусной инфекции, что повышает риск их смерти или пожизненных проблем со здоровьем.
Такая практика особенно распространена в беднейших странах, на долю которых приходятся наибольшие показатели недоношенности и младенческой смертности. Как отмечается в публикации, связанные с этим риски часто усугубляются отказом от применения метода кенгуру, предполагающего тесный контакт между родителем (обычно матерью) и новорожденным.
Повсеместное применение метода кенгуру может способствовать выживанию до 125 000 младенцев. Метод кенгуру (немедленный и длительный контакт с родителем «кожа к коже» при исключительном грудном вскармливании) имеет особенно важное значение для младенцев, рождающихся раньше срока или с низкой массой при рождении. Установлено, что выхаживание методом кенгуру позволяет сократить случаи смерти таких младенцев на 40%, гипотермии – более чем на 70%, а серьезных инфекций – на 65%.
«Перебои в оказании основных медицинских услуг во время пандемии COVID-19 крайне негативно сказались на качестве помощи наиболее уязвимым категориям младенцев и, в частности, на соблюдении их права на жизненно необходимый контакт с родителями, – отметил директор Департамента ВОЗ по охране здоровья матерей, новорожденных, детей и подростков и вопросам старения д-р Аншу Банерджи. – Если мы не примем незамедлительных мер по поддержанию и совершенствованию качественной помощи матерям и новорожденным и расширению охвата такими жизненно необходимыми мерами, как выхаживание методом кенгуру, то десятилетия прогресса в деле сокращения детской смертности окажутся под угрозой».
Согласно рекомендациям ВОЗ, даже при наличии подозреваемой или подтвержденной инфекции COVID-19 мать должна оставаться в одном помещении с младенцем после родов и иметь возможность кормить его грудью и поддерживать с ним контакт по принципу «кожа к коже»; при этом ей следует содействовать в соблюдении правил профилактики инфекций.
«Во всем мире следует уделять гораздо больше внимания информированию медицинских работников и руководителей здравоохранения о необходимости совместного пребывания матери и младенца в эти важнейшие первые дни, особенно если ребенок рождается слишком маленьким или раньше срока, – уверена соавтор доклада, руководитель медицинских служб при Министерстве здравоохранения Малави Куин Дьюбе. – Выхаживание методом кенгуру – один из наиболее затратоэффективных методов защиты недоношенных и больных новорожденных. Как показывает проведенный нами анализ, риски для новорожденного значительно перевешивают небольшую вероятность развития тяжелой формы COVID-19».
«Выхаживание методом кенгуру являются одним из самых действенных способов повысить выживаемость младенцев, рождающихся преждевременно или с низкой массой тела, особенно в странах с низким уровнем дохода», – добавляет она.
По имеющимся данным, практика отказа от метода кенгуру уже приобретает тревожные масштабы. В ходе систематического обзора 20 клинических протоколов, принятых в период пандемии COVID-19 в 17 странах, было установлено, что треть протоколов содержит рекомендацию об изоляции матери от новорожденного при наличии у нее установленной или предполагаемой инфекции COVID-19. Как отмечается в статье на смежную тему, опубликованной сегодня в журнале British Medical Journal Global Health, по данным глобального опроса нескольких тысяч специалистов родильных отделений, две трети медицинских работников из 62 стран, как правило, не разрешают поддерживать контакт «кожа к коже» матерям с подтвержденной или подозреваемой инфекцией COVID-19, а почти каждый четвертый работник запрещает грудное вскармливание, даже при отсутствии инфекции у кормящей женщины.
В ходе систематического обзора 20 клинических протоколов, принятых в период пандемии COVID-19 в 17 странах, было установлено, что треть протоколов содержит рекомендацию об изоляции матери от новорожденного при наличии у нее установленной или предполагаемой инфекции COVID-19. Как отмечается в статье на смежную тему, опубликованной сегодня в журнале British Medical Journal Global Health, по данным глобального опроса нескольких тысяч специалистов родильных отделений, две трети медицинских работников из 62 стран, как правило, не разрешают поддерживать контакт «кожа к коже» матерям с подтвержденной или подозреваемой инфекцией COVID-19, а почти каждый четвертый работник запрещает грудное вскармливание, даже при отсутствии инфекции у кормящей женщины.
В ходе исследований, как правило, не отмечается возникновения симптомов или легкой формы COVID-19 у инфицированных новорожденных. По оценкам авторов нового исследования, риск заражения COVID-19 среди новорожденных может потенциально привести к менее чем 2 000 случаев смерти.
Вместе с тем инфицирование COVID-19 в период беременности может увеличивать риск преждевременных родов, и это повышает актуальность оказания надлежащей помощи недоношенным младенцем и их родителям в период пандемии.
По самым последним оценкам, недоношенными (на сроке менее 37 недель) ежегодно рождается 15 миллионов младенцев, а 21 миллион детей рождаются с низкой массой тела (менее 2,5 кг). Здоровью таких детей угрожают серьезные риски, в том числе риск инвалидности, задержки развития и инфекций, а обусловленные недоношенностью осложнения являются ведущей причиной смертности среди новорожденных и детей младше пяти лет.
Информация об исследовании
Сотрудники ВОЗ участвовали в подготовке статьи «Уход за недоношенными в период пандемии COVID-19: сравнительный анализ преимуществ профилактики неонатальной смертности методом кенгуру и риска смертности в результате инфицирования SARS‑CoV-2» (Preterm care during the COVID-19 pandemic: A comparative risk analysis of neonatal deaths averted by kangaroo mother care versus mortality due to SARS-CoV-2 infection), которая была опубликована в журнале Lancet EclinicalMedicine. Результаты смежного исследования опубликованы сегодня Совместной рабочей группой по вопросам ухода за недоношенными и больными новорожденными в условиях пандемии COVID-19 в журнале British Medical Journal в статье «Уход за недоношенными и больными новорожденными в период пандемии COVID-19: глобальное обследование и тематический анализ мнений и опыта медицинских работников» (Small and sick newborn care during the COVID-19 pandemic: global survey and thematic analysis of healthcare providers’ voices and experiences), BMJ GH. DOI:10.1136/bmjgh-2020-004347.
Результаты смежного исследования опубликованы сегодня Совместной рабочей группой по вопросам ухода за недоношенными и больными новорожденными в условиях пандемии COVID-19 в журнале British Medical Journal в статье «Уход за недоношенными и больными новорожденными в период пандемии COVID-19: глобальное обследование и тематический анализ мнений и опыта медицинских работников» (Small and sick newborn care during the COVID-19 pandemic: global survey and thematic analysis of healthcare providers’ voices and experiences), BMJ GH. DOI:10.1136/bmjgh-2020-004347.
Минздрав назвал условие обязательной проверки новорожденных на COVID-19 :: Общество :: РБК
Тестирование на коронавирус обязательно нужно проводить только у родившихся у больных коронавирусом матерей, сообщили в Минздраве. Ранее в ведомстве рекомендовали тестировать всех новорожденных
Ранее в ведомстве рекомендовали тестировать всех новорожденных
Фото: Сергей Мальгавко / ТАСС
Обязательное тестирование на коронавирус нужно проводить тем новорожденным, чьи матери заболели COVID-19. Об этом сообщили РБК в пресс-службе Минздрава. Ранее в ведомстве сообщили, что рекомендуют проводить тестирование у всех новорожденных.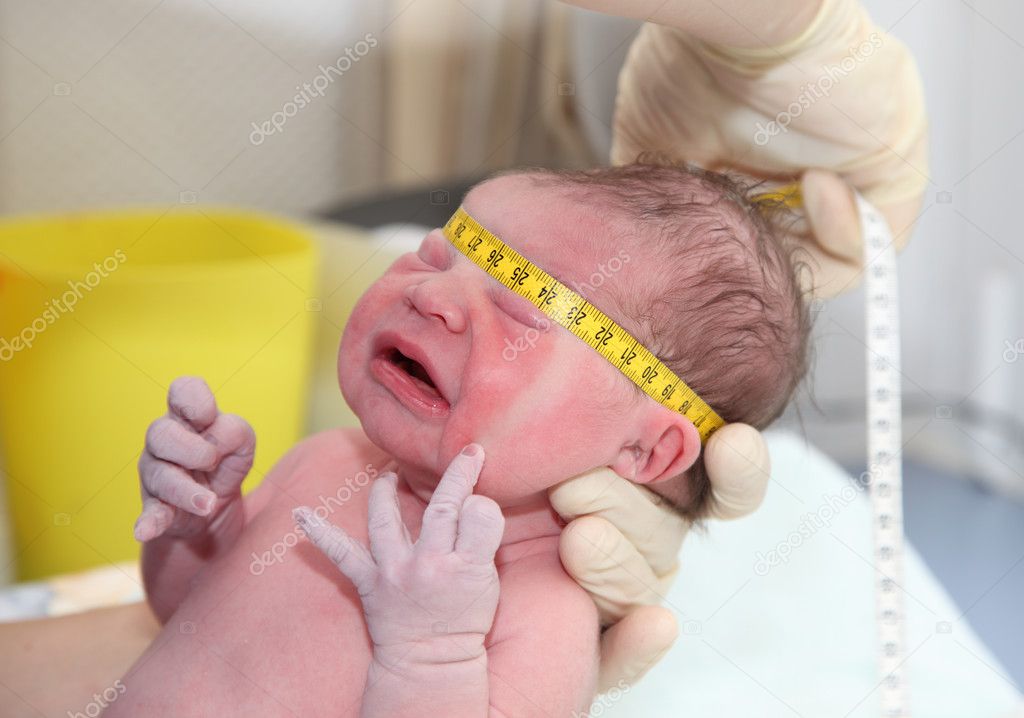
«Тестированию подлежат все новорожденные дети, родившиеся у матерей с подозреваемым или подтвержденным инфицированием COVID-19», — сказали в ведомстве.
В методических рекомендациях (*.pdf), опубликованных ранее ведомством, говорилось: «У всех новорожденных необходимо проведение тестирования на SARS-CoV-2 при рождении». В то же время в документе указывалось, что «в настоящее время неизвестно, может ли беременная женщина с COVID-19 передать вирус ребенку во время беременности или родов». Зафиксированные случаи заражения, отмечали в ведомстве, приписываются тесному контакту с больной матерью или другими лицами, обеспечивающими уход.
До получения результатов тестов мать и новорожденный должны быть разделены. Если вирус у обоих подтвердился, то они могут находиться вместе, если тест положительный только у ребенка — то вместе они могут пребывать лишь при обеспечении мер безопасности. Если вирус подтвержден только у матери, их опять-таки нужно разделить.
В начале мая министр здравоохранения Михаил Мурашко заявил, что в России есть умершие среди заразившихся коронавирусом беременных и рожениц, однако заметил, что такие случаи единичны. Главный внештатный специалист по акушерству и гинекологии Минздрава России Лейла Адамян 25 мая сообщила, что в России COVID-19 выявили у 2561 беременной.
Уход и безопасность новорожденных | Управление по женскому здоровью
Уход за новорожденными
Посещение уроков по уходу за новорожденными во время беременности может подготовить вас к настоящему. Но кормление и пеленание куклы — не одно и то же. Во время пребывания в больнице обязательно обратитесь к медсестрам за помощью в базовом уходе за ребенком. Не стесняйтесь попросить медсестру показать вам, как что-то делать, более одного раза! Помните, практика ведет к совершенству. Перед выпиской убедитесь, что вы и ваш партнер знакомы с этими основами ухода за новорожденными:
- Обращение с новорожденным, включая поддержку шеи ребенка
- Смена подгузника ребенку
- Купание малыша
- Одеваем ребенка
- Пеленание ребенка
- Кормление и отрыжка ребенка
- Очистка пуповины
- Уход за лечебным обрезанием
- Очистка носовых ходов ребенка с помощью шприца с грушей
- Измерение температуры новорожденного
- Советы по успокоению вашего ребенка
Перед тем, как выписаться из больницы, спросите о визитах на дом медсестры или медицинского работника.Многие молодые родители благодарны за то, что кто-то проверит их и их ребенка через несколько дней после возвращения домой. Если вы кормите грудью, спросите, может ли консультант по грудному вскармливанию прийти к вам домой, чтобы предоставить дополнительную поддержку, а также другие ресурсы в вашем районе, такие как группы поддержки сверстников.
Многие родители-новички также приветствуют помощь члена семьи или друга, который «побывал там». Если человек из службы поддержки останется с вами на несколько дней, это даст вам уверенность в том, что в ближайшие недели вы сможете действовать в одиночку.Постарайтесь договориться об этом до родов.
Первый визит вашего ребенка к врачу — еще одно хорошее время, чтобы задать любые вопросы по уходу за младенцем, которые могут у вас возникнуть. Спросите о причинах вызова врача. Также спросите, какие вакцины нужны вашему ребенку и когда. Младенцы и маленькие дети нуждаются в вакцинах, потому что болезни, от которых они защищают, могут поразить в раннем возрасте и могут быть очень опасными в детстве. Сюда входят как редкие, так и более распространенные заболевания, например грипп.
Преходящее тахипноэ новорожденных — StatPearls
Непрерывное образование
Преходящее тахипноэ новорожденных (TTN) — доброкачественное, самоограничивающееся состояние, которое может проявляться у младенцев любого гестационного возраста вскоре после рождения.Это вызвано задержкой выведения жидкости из легких плода после рождения, что приводит к неэффективному газообмену, респираторной недостаточности и тахипноэ. Это часто представляет собой серьезную диагностическую дилемму при лечении новорожденных с респираторной недостаточностью. В этом упражнении рассматривается оценка и лечение преходящего тахипноэ у новорожденных и подчеркивается роль членов межпрофессиональной команды в сотрудничестве для обеспечения хорошо скоординированной помощи и улучшения результатов для затронутых пациентов.
Цели:
Опишите факторы риска преходящего тахипноэ у новорожденных.
Опишите состояние младенца с преходящим тахипноэ у новорожденного.
Опишите ведение преходящего тахипноэ у новорожденного.
Объясните важность улучшения координации между межпрофессиональной командой для улучшения ухода за пациентами, страдающими преходящим тахипноэ у новорожденных.
Введение
Преходящее тахипноэ новорожденных (TTN) — доброкачественное, самоограничивающееся состояние, которое может проявляться у младенцев любого гестационного возраста вскоре после рождения.Это вызвано задержкой выведения жидкости из легких плода после рождения, что приводит к неэффективному газообмену, респираторной недостаточности и тахипноэ. В детских садах это часто представляет собой серьезную диагностическую дилемму при уходе за новорожденными с респираторным дистресс-синдромом.
Этиология
Факторы риска для матери включают роды до завершения 39 недель беременности, кесарево сечение без родов, гестационный диабет и астму у матери. [1] [2]
Факторы риска для плода включают мужской пол, перинатальную асфиксию, недоношенность, малые для гестационного возраста и большие для гестационных младенцев.[3]
Эпидемиология
Заболеваемость обратно пропорциональна сроку беременности и затрагивает примерно 10% младенцев, родившихся между 33 и 34 неделями, примерно 5% — между 35 и 36 неделями и менее 1% доношенных детей. [4] [5] [6]
Патофизиология
Легкое плода
- Легочный эпителий плода выделяет альвеолярную жидкость примерно на 6 неделе беременности. [7]
Хлорид-ионы в интерстиции проникают в легочные эпителиальные клетки посредством активного транспорта натрия, калия и хлорида в клетки (транспортер Na-K-2Cl), которые, в свою очередь, секретируются в альвеолы через различные хлоридные каналы.
- Натрий следует за ионами хлора через параклеточные пути, а вода транспортируется через клетки через аквапорин. [8] [9]
Объем легких плода поддерживается гортани, которая действует как односторонний клапан, позволяя только отток жидкости.
Легкое новорожденного
Считается, что пассивное движение натрия через эпителиальные натриевые каналы (ENaC) является основным механизмом реабсорбции жидкости в легких плода с силами скворца и сдавливанием грудной клетки, играющими второстепенную роль в клиренсе.
- С началом родов материнский адреналин [10] и глюкокортикоиды активируют ENaC на апикальных мембранах пневмоцитов II типа.
- Натрий в альвеолах пассивно транспортируется через белки ENaC, которые, в свою очередь, активно транспортируются обратно в интерстиций насосом Na + / K + -ATPase. [11]
Создается осмотический градиент, который позволяет хлориду и воде следовать и абсорбироваться в легочную циркуляцию и лимфатические сосуды.
Анамнез и физика
Состояние проявляется в течение первых нескольких минут или часов после рождения.
Результаты физикального осмотра обычно включают признаки респираторного дистресс-синдрома:
Тахипноэ (частота дыхания более 60 в минуту)
Расширение носа
Межреберные / подреберные / надрудные
- ослабленные или нормальные дыхательные шумы при аускультации
Другие случайные результаты обследования:
Оценка
Продолжительность респираторного дистресса является основным фактором, определяющим диагноз TTN.Если дистресс проходит в течение первых нескольких часов после родов, это можно обозначить как «отсроченный переход». Шесть часов — это произвольный интервал между «отложенным переходом» и TTN, потому что к этому времени у ребенка могут возникнуть проблемы с кормлением, и может потребоваться дальнейшее вмешательство. TTN обычно является диагнозом исключения, и, следовательно, любое тахипноэ, продолжающееся более 6 часов, требует обследования, чтобы исключить другие причины респираторного дистресса.
Обследование обычно включает:
Предуктальная и постдуктальная сатурация: для исключения дифференциального цианоза
Общий анализ крови (CBC), посев крови, C-реактивный белок (CRP), лактат для исключения сепсиса новорожденных
Анализ ABG может показать гипоксемию и гипокапнию из-за тахипноэ; гиперкапния — признак усталости или утечки воздуха.
- Рентген грудной клетки: может показать гиперинфляцию, заметные перихилярные сосудистые отметины, отек междолевых перегородок или жидкость в трещинах. [13] [14]
Другие исследования, которые следует рассмотреть:
Уровень аммиака в условиях летаргии и метаболического ацидоза для исключения врожденных нарушений обмена веществ
Эхокардиография для исключения врожденных пороков сердца у пациентов с дифференциальным цианозом или стойким тахипноэ при избыточном От 4 до 5 дней
Лечение / ведение
Учитывая, что TTN является саморегулируемым состоянием, поддерживающая терапия является основой лечения.
- Правило 2 часов : Через два часа после начала респираторного дистресс-синдрома, если состояние ребенка не улучшилось или ухудшилось, или если требуемый FiO2 превышает 0,4 или рентген грудной клетки не соответствует норме, рассмотрите возможность перевода ребенка в центр с более высоким уровнем неонатальной помощи. [15]
Должен быть обеспечен рутинный уход в отделении интенсивной терапии, включая постоянный сердечно-легочный мониторинг, поддержание нейтральной тепловой среды, обеспечение внутривенного (внутривенного) доступа, контроль уровня глюкозы в крови и наблюдение на предмет сепсиса.
Респираторный
Кислородная поддержка может потребоваться, если пульсоксиметрия или ABG предполагают гипоксемию.
Кислородный вытяжной шкаф является предпочтительным начальным методом; однако также можно использовать назальную канюлю, CPAP.
Концентрация должна быть отрегулирована для поддержания насыщения кислородом на низком уровне 90 секунд.
Эндотрахеальная интубация и необходимость поддержки ЭКМО обычно нечасты, но всегда должны рассматриваться у пациентов с ухудшающимся респираторным статусом.
Следует повторить анализ газов артериальной крови (ГКК) и продолжить мониторинг пульсоксиметрии до исчезновения признаков респираторного дистресс-синдрома.
Питание
Респираторный статус новорожденных обычно определяет степень необходимой нутритивной поддержки.
Тахипноэ с частотой более 80 вдохов в минуту с связанной с этим повышенной работой дыхания часто делает небезопасным для младенца кормление через рот.
У таких младенцев не должно быть приема внутрь (NPO), а внутривенное (IV) введение жидкости следует начинать с 60-80 мл на кг в день.
Если респираторный дистресс разрешается, диагноз определен и частота дыхания составляет менее 80 вдохов в минуту; можно начинать энтеральное питание.
Энтеральное кормление всегда следует начинать медленно, постепенно увеличивая объем кормления до полного исчезновения тахипноэ
Инфекционный
Лекарства
- Рандомизированные контрольные испытания, изучающие эффективность фуросемида [16] или рацемического адреналина [17] при TTN, не показали значительных различий в продолжительности тахипноэ или продолжительности пребывания в больнице по сравнению с контрольной группой.
- Было показано сальбутамол (ингаляционный бета2-агонист) для уменьшения продолжительности симптомов и пребывания в больнице; однако необходимы дополнительные исследования, основанные на доказательствах, чтобы подтвердить его эффективность и безопасность.[18] [19]
Дифференциальный диагноз
Пневмония
Респираторный дистресс-синдром
Синдромы аспирации: меконий, кровь или околоплодные воды
9-
- 0007
- пороки сердечного шунта с недостаточностью
Стойкая легочная гипертензия
Раздражение или заболевание центральной нервной системы (ЦНС): субарахноидальное кровоизлияние, гипоксико-ишемическая энцефалопатия
Врожденные аномалии обмена веществ
грыжа, кистозно-аденоматоидные мальформации
Прогноз
Общий прогноз отличный, большинство симптомов исчезают в течение 48 часов с момента появления.
В некоторых случаях сообщалось о злокачественных TTN, при которых у пораженных новорожденных развивается стойкая легочная гипертензия из-за возможного повышения легочного сосудистого сопротивления из-за задержанной легочной жидкости [20].
Осложнения
Утечки воздуха и пневмоторакс — другие редкие осложнения.
Продольные исследования показали связь между TTN и последующим развитием астмы. [21] [22]
Жемчуг и другие выпуски
Что такое преходящее тахипноэ у новорожденного?
Преходящее тахипноэ новорожденных (TTN) — это состояние, которое вызывает проблемы с дыханием у новорожденных.Перед рождением у младенцев в легких есть жидкость. Жидкость обычно уходит при рождении ребенка. У некоторых младенцев жидкость уходит не так быстро, как следовало бы. Это вызывает TTN.
Мать, у которой диабет, астма или кесарево сечение без родов, с большей вероятностью родит ребенка с TTN.
Каковы симптомы ТТН?
Быстрое дыхание, более 60 вдохов в минуту
Жесткое дыхание: ноздри, широко открывающиеся, когда ребенок делает вдох, кожа и мышцы, которые выглядят так, как будто они прогибаются; хрюканье
Как лечится ТТН?
TTN обычно исчезает к тому времени, когда ребенку исполняется 3 дня.Пока этого не произойдет, врачи могут помочь ребенку получить достаточно кислорода и питания, если ему это необходимо. Лечение может включать:
Улучшение результатов медицинской бригады
Преходящее тахипноэ новорожденных — частое заболевание, наблюдаемое у новорожденных. Медицинские работники, включая медсестер интенсивной терапии, должны знать, что причина кроется в скоплении жидкости в легких. Заболевание обычно лечит группа специалистов, поскольку существует множество заболеваний, которые могут проявляться схожими симптомами.После постановки диагноза заболевание лечится консервативно с помощью кислорода, антибиотиков, а иногда и диуретиков. Прогноз для большинства младенцев отличный.
Ссылки
- 1.
- Бадран Э.Ф., Абдалгани М.М., Аль-Лавама М.А., Аль-Аммури И.А., Баша А.С., Аль-Казале Ф.А., Салех С.С., Аль-Катиб Ф.А., Хадер Ю.С.. Влияние факторов перинатального риска на частые респираторные заболевания новорожденных после 36 недель беременности. Saudi Med J. 2012 декабрь; 33 (12): 1317-23. [PubMed: 23232680]
- 2.
- Моррисон Дж. Дж., Ренни Дж. М., Милтон П. Дж. Заболеваемость респираторными заболеваниями новорожденных и способ родоразрешения в срок: влияние сроков планового кесарева сечения. Br J Obstet Gynaecol. 1995 Февраль; 102 (2): 101-6. [PubMed: 7756199]
- 3.
- Дэни С., Реали М.Ф., Бертини Г., Вихманн Л., Спаньоло А., Тангучи М., Рубалтелли Ф.Ф. Факторы риска развития респираторного дистресс-синдрома и преходящего тахипноэ у новорожденных. Итальянская группа неонатальной пневмологии. Eur Respir J. 1999 июл; 14 (1): 155-9.[PubMed: 10489844]
- 4.
- Zanardo V, Simbi AK, Franzoi M, Soldà G, Salvadori A, Trevisanuto D. Риск неонатальной респираторной заболеваемости и способ родоразрешения в срок: влияние времени планового кесарева сечения. Acta Paediatr. 2004 Май; 93 (5): 643-7. [PubMed: 15174788]
- 5.
- Касап Б., Думан Н., Озер Э., Татли М., Кумрал А., Озкан Х. Преходящее тахипноэ у новорожденных: прогностический фактор для длительного тахипноэ. Pediatr Int. 2008 Февраль; 50 (1): 81-4. [PubMed: 18279211]
- 6.
- Jain L. Заболеваемость респираторными заболеваниями у недоношенных новорожденных: профилактика лучше лечения! Am J Perinatol. 2008 Февраль; 25 (2): 75-8. [PubMed: 18214813]
- 7.
- Гуглани Л., Лакшминрусимха С., Райан Р.М. Преходящее тахипноэ новорожденного. Pediatr Rev. Ноябрь 2008; 29 (11): e59-65. [PubMed: 18977854]
- 8.
- Strang LB. Жидкость из легких плода: секреция и реабсорбция. Physiol Rev.1991, октябрь; 71 (4): 991-1016. [PubMed: 1924552]
- 9.
- Adamson TM, Brodecky V, Lambert TF, Maloney JE, Ritchie BC, Walker AM.Производство и состав легочной жидкости у эмбриона ягненка «внутриутробно». Aust J Exp Biol Med Sci. 1975 Февраль; 53 (1): 65-75. [PubMed: 1147855]
- 10.
- Brown MJ, Olver RE, Ramsden CA, Strang LB, Walters DV. Влияние адреналина и самопроизвольных родов на секрецию и абсорбцию легочной жидкости у плодов ягненка. J Physiol. 1983 ноя; 344: 137-52. [Бесплатная статья PMC: PMC1193830] [PubMed: 6655575]
- 11.
- Джейн Л. Клиренс альвеолярной жидкости в развивающихся легких и его роль в неонатальном переходном периоде.Clin Perinatol. 1999 сентябрь; 26 (3): 585-99. [PubMed: 10494466]
- 12.
- Йост Г.С., Young PC, Buchi KF. Значение хрипящего дыхания у младенцев, поступивших в благополучные детские ясли. Arch Pediatr Adolesc Med. 2001 Март; 155 (3): 372-5. [PubMed: 11231804]
- 13.
- Cleveland RH. Обновленная радиологическая информация о медицинских заболеваниях грудной клетки новорожденного. Pediatr Radiol. 1995; 25 (8): 631-7. [PubMed: 8570317]
- 14.
- Kurl S, Heinonen KM, Kiekara O. Первая рентгенограмма грудной клетки новорожденных с респираторным дистресс-синдромом при рождении.Клиника Педиатр (Phila). 1997 Май; 36 (5): 285-9. [PubMed: 9152555]
- 15.
- Hein HA, Ely JW, Lofgren MA. Респираторный дистресс-синдром новорожденных в общественной больнице: когда транспортировать, когда оставлять. J Fam Pract. 1998 апр; 46 (4): 284-9. [PubMed: 9564369]
- 16.
- Kassab M, Khriesat WM, Anabrees J. Диуретики при преходящем тахипноэ у новорожденных. Кокрановская база данных Syst Rev.2015, 21 ноября; (11): CD003064. [Бесплатная статья PMC: PMC7144734] [PubMed: 265 ]
- 17.
- Као Б., Стюарт де Рамирес С.А., Белфорт М.Б., Хансен А. Вдыхаемый адреналин для лечения преходящего тахипноэ у новорожденных. J Perinatol. Март 2008; 28 (3): 205-10. [PubMed: 18200024]
- 18.
- Armangil D, Yurdakök M, Korkmaz A, Yiğit S., Tekinalp G. Ингаляционный бета-2 агонист сальбутамол для лечения преходящего тахипноэ у новорожденных. J Pediatr. 2011 сентябрь; 159 (3): 398-403.e1. [PubMed: 21481414]
- 19.
- Ким М.Дж., Ю Дж.Х., Юнг Дж.А., Бюн С.И. Эффекты ингаляционного альбутерола при преходящем тахипноэ у новорожденных.Allergy Asthma Immunol Res. 2014 Март; 6 (2): 126-30. [Бесплатная статья PMC: PMC3936040] [PubMed: 24587948]
- 20.
- Лакшминрусимха С., Кеслер М. Стойкая легочная гипертензия новорожденных. Neoreviews. 2015 декабрь; 16 (12): e680-e692. [Бесплатная статья PMC: PMC4714607] [PubMed: 26783388]
- 21.
- Шаубель Д., Йохансен Х., Датта М., Десмелес М., Беккер А., Мао Ю. Характеристики новорожденных как факторы риска для дошкольной астмы. J Asthma. 1996; 33 (4): 255-64. [PubMed: 8707780]
- 22.
- Birnkrant DJ, Picone C, Markowitz W, El Khwad M, Shen WH, Tafari N. Ассоциация преходящего тахипноэ у новорожденных и детской астмы. Педиатр Пульмонол. 2006 Октябрь; 41 (10): 978-84. [PubMed: 16871596]
Конечности | Ясли для новорожденных | Stanford Medicine
Конечности | Ясли для новорожденных | Стэнфордская медицинаНормальная складка для рук
У большинства новорожденных есть две большие складки на ладони, ни одна из которых полностью не простирается от одной стороны ладони до другой.
фото Janelle Aby, MD
Поперечная ладонная складка
Поперечная ладонная складка, распространенная примерно у 5% новорожденных, часто передается по наследству по наследству.Хотя единичные складки ладоней также связаны с синдромом Дауна и другими генетическими нарушениями, отсутствие других отклонений при физикальном осмотре должно убедить экзаменатора в том, что в дальнейшем обследовании нет необходимости.
фото Janelle Aby, MD
Полидактилия
Постаксиальная полидактилия — наиболее распространенная разновидность.Дополнительный палец может казаться почти полностью сформированным или прикрепляться только к тонкой мясистой ножке. Обычно это единичная находка. Часто получается положительный семейный анамнез.
фото Janelle Aby, MD
Полидактилия
В случаях, когда прикрепление дополнительного пальца очень тонкое, придаток можно успешно перевязать шелковой нитью.После некоторого времени для гемостаза под лигатурой мы обычно отрезаем придаток стерильными ножницами. Шов либо отпадет самопроизвольно, либо его можно будет снять через несколько дней.
фото Janelle Aby, MD
Постаксиальная полидактилия
Еще один пример постаксиальной полидактилии.В этом случае полидактилия двусторонняя, и лишние пальцы полностью сформированы.
фото Janelle Aby, MD
Преаксиальная полидактилия
У этого младенца полидактилия большого пальца является изолированным физическим обнаружением.Семейного анамнеза не было, и открытие было односторонним. Преаксиальная полидактилия встречается гораздо реже (и с большей вероятностью связана с основным заболеванием), чем постаксиальная разновидность. Хирургическая коррекция обычно откладывается на несколько месяцев, чтобы снизить риск общей анестезии.
фото Janelle Aby, MD
Синдактилия пальцев стопы
Этот тип легкой синдактилии иногда обнаруживается при физикальном обследовании.Опять же, это тонкий вывод. Если экзамен не будет тщательным, его можно легко пропустить, поскольку в противном случае обе цифры обычно формируются. Обычно это единичная находка, и в этом месте она не влияет на работу.
фото Дэвида Кларка, MD
Синдактилия
В этом случае синдактилия тяжелая.Все четыре пальца справа были полностью срослись (обратите внимание на четыре сросшихся ногтевых ложа). Большой палец сформирован нормально и виден справа от аномальной области. Это было одностороннее, изолированное открытие у здорового новорожденного; Считалось, что причиной этой проблемы были амниотические повязки.
фото Janelle Aby, MD
Полисиндактилия
Когда цифры сливаются, помимо того, что они слишком многочисленны, используется термин полисиндактилия.Для выявления подобных состояний важно тщательное обследование. Если носки (или варежки) не снимать, это открытие можно легко пропустить. Хотя не ожидается, что это вызовет серьезные функциональные проблемы, косметический эффект может вызывать беспокойство по мере взросления ребенка.
фото Janelle Aby, MD
Полисиндактилия
И здесь полисиндактилия присутствует.В этом случае пятая и шестая цифры полностью сливаются друг с другом. При внимательном осмотре также видна частичная синдактилия второго и третьего пальцев стопы.
фото Генри Ли, MD
клинодактилия
Небольшой изгиб пятого пальца посередине — частая находка при осмотре новорожденного.Часто наследуется по наследству. Хотя это может быть связано с несколькими генетическими нарушениями, включая синдром Дауна, отсутствие других физических данных подтвердит, что это доброкачественная, единичная находка. В этом случае дальнейшая оценка не требуется.
фото Janelle Aby, MD
клинодактилия
У этого младенца более выраженная кривизна.Опять же, это была отдельная двусторонняя физическая находка. Как видно на следующем фото, такая внешность не стала неожиданностью для матери, у которой тоже была эта черта.
фото Janelle Aby, MD
клинодактилия
Вот правая рука матери младенца на предыдущем фото.И мать, и ребенок были здоровы — это благоприятное открытие, когда они изолированы.
фото Janelle Aby, MD
При первом осмотре руки этого младенца могут показаться нормальными, но при ближайшем рассмотрении пятые пальцы с двух сторон кажутся гипопластическими, а ноготь на левой стороне младенца полностью отсутствует.
фото Пита Пеллегрино, MD
Это тот же пациент, что и на предыдущем фото.Здесь очевидна гипоплазия пятого пальца стопы (и ногтевого ложа). Это не создаст функциональной проблемы, но эти результаты действительно привели к основному диагнозу синдрома Коффина-Сириса.
фото Пита Пеллегрино, MD
Если цифры отсутствуют, следует учитывать лежащие в основе генетические или хромосомные диагнозы.Полосы околоплодных вод также могут быть причиной отсутствия пальца, но у таких детей медицинский осмотр в остальном должен быть нормальным.
фото Пита Пеллегрино, MD
У некоторых новорожденных пальцы ног, кажется, перекрывают друг друга.Иногда это связано с клинодактилией одного из пальцев; иногда это позиционная деформация. В любом случае это считается незначительной деформацией. Как единичная находка это не имеет значения.
фото Janelle Aby, MD
У этого младенца более заметное перекрытие пальцев ног.У этого ребенка действительно был основной генетический диагноз, но были и другие отклонения от нормы.
фото Пита Пеллегрино, MD
У этого младенца деформация левой стопы.Хотя могут возникать костные деформации, позиционные деформации встречаются гораздо чаще. Следующие фотографии показывают, что это положение гибкое и, следовательно, связано с положением в утробе матери. Ожидается спонтанное разрешение.
фото Janelle Aby, MD
При более близком рассмотрении видно, как подошва кажется вывернутой.
фото Janelle Aby, MD
Слегка надавив на медиальную лодыжку и боковую часть подошвы, стопу можно легко привести в нейтральное положение.
фото Janelle Aby, MD
Еще один пример позиционной деформации.В этом случае стопа сгибается до такой степени, что она почти прилегает к голени.
фото Janelle Aby, MD
Здесь снова можно легко вернуть ногу в нейтральное положение.Вблизи лодыжки можно увидеть вогнутость из-за необычного положения, но она исчезнет, когда у младенца будет полный диапазон движений стопы. в некоторых случаях физиотерапия, которая включает в себя растяжку и упражнения на диапазон движений, может помочь ускорить прогресс.
фото Janelle Aby, MD
У этого младенца отмечена двусторонняя косолапость.Стопы подошвенно-согнутые и перевернутые. Поскольку это костная деформация, это положение жесткое.
фото Janelle Aby, MD
При попытке поставить стопу в нейтральное положение становится очевидной жесткость голеностопного сустава.Хотя кожа скользит и сморщивается, фактическое положение стопы не меняется. Темные пятна вокруг щиколоток представляют собой сланцево-серые пятна (монгольские пятна), а не синяки.
фото Janelle Aby, MD
У этого младенца ступни и голени кажутся необычно опухшими.Хотя в целом отек имеет длинный список возможных причин, полезно начать с определения, является ли отек генерализованным или локализованным. Известно, что отек рук и ног, в частности, связан с синдромом Тернера в младенчестве, поэтому этот диагноз следует рассматривать у девочек с этим диагнозом. В данном случае синдром Тернера был основной этиологией.
фото Дэвида Кларка, MD
Вот еще один ребенок с отечными стопами в результате синдрома Тернера.Под этим углом можно легко увидеть чрезмерную отечность за пальцами ног.
фото Отделения медицинской генетики Стэнфордского университета
Скрининг новорожденных на МВ | CF Foundation
Важность ранней диагностики CF
Скрининг новорожденных на муковисцидоз проводится в первые несколько дней после рождения.Диагностируя CF на ранней стадии, поставщики медицинских услуг могут помочь родителям научиться поддерживать здоровье своего ребенка, насколько это возможно, и отсрочить или предотвратить серьезные пожизненные проблемы со здоровьем, связанные с CF.
Исследования показывают, что дети, получившие помощь при МВ в раннем возрасте, лучше питаются и более здоровы. чем те, кому поставлен диагноз позже. Ранняя диагностика и лечение могут:
- Улучшить рост
- Помогите сохранить легкие здоровыми
- Сокращение сроков пребывания в больнице
- Добавить годы к жизни
Как проводится скрининг новорожденных?
Несколько капель крови из укола пятки помещаются на специальную карту, называемую картой Гатри.Фото любезно предоставлено March of Dimes.
Обследование новорожденных проводится в течение первых нескольких дней жизни вашего ребенка — обычно врачом в больнице. Несколько капель крови из укола пятки помещаются на специальную карту, называемую картой Гатри.
Эта карточка с информацией о вашем ребенке отправляется по почте в специальную государственную лабораторию, которая будет проверять образец крови на определенные состояния здоровья, включая CF. В некоторых штатах скрининг новорожденных включает два образца крови: один при рождении и один. несколько недель спустя.
CF Скрининг новорожденных может отличаться в зависимости от штата
Все 50 штатов и округ Колумбия проводят скрининг новорожденных на CF, но методы скрининга могут отличаться от штата к штату.
Программа скрининга новорожденных на МВ в каждом штате начинается с анализа крови ребенка для проверки уровня химического вещества, вырабатываемого поджелудочной железой, называемого иммунореактивным трипсиногеном (IRT).
Знаете ли вы?
Все 50 штатов проводят скрининг новорожденных на муковисцидоз.
IRT обычно находится в организме в небольших количествах. У людей с МВ уровни IRT, как правило, высоки, но уровни IRT также могут быть высокими, если ребенок недоношен, у него были стрессовые роды или по другим причинам.
В некоторых штатах уровни IRT проверяются только при первом анализе крови. Эти состояния называются состояниями только для IRT. В других штатах проводится как IRT, так и ДНК-тест. Это называется состояниями IRT-ДНК. Узнайте больше об этих методах проверки.
Если у вас есть вопросы о скрининге новорожденных или генетическом тестировании на МВ, пожалуйста, обратитесь в центр обслуживания, аккредитованный CF Foundation, или поговорите со своим врачом.
На основании результатов скрининга новорожденного вас могут попросить отвезти ребенка в аккредитованный фондом CF.
Чтобы узнать больше о методе обследования новорожденных, используемом в штате, где родился ваш ребенок, свяжитесь с [email protected].
Общие сведения о результатах скрининга новорожденных
Результаты скрининга новорожденных на CF могут занять более одной недели после взятия образца крови.Спросите основного лечащего врача вашего ребенка, когда вы можете ожидать результатов.
Скрининговый тест CF проверяет наличие IRT, которая обычно в небольших количествах обнаруживается в организме.
Когда поджелудочная железа подвергается стрессу перед рождением ребенка, в кровь ребенка попадает больше IRT. Уровень IRT может быть высоким по нескольким причинам, включая преждевременные или стрессовые роды, или по другим причинам. Уровни IRT также, как правило, высоки у людей, которые есть CF. Когда в крови обнаруживается высокий уровень IRT, результаты скрининга новорожденных считаются положительными.
Посмотрите видео «Скрининг новорожденных на кистозный фиброз» от Nemours, чтобы узнать, почему отклоненный от нормы результат теста не обязательно означает, что у вашего ребенка МВ.
Что делать, если результаты скрининга новорожденных положительны на CF
Положительный результат скрининга новорожденных говорит вам, что у вашего ребенка может быть CF и потовая проба необходима для того, чтобы исключить или диагностировать CF.
Тест на пот позволяет определить, сколько соли в поту вашего ребенка.Этот тест — единственный способ диагностировать CF, хотя другие формы тестирования могут помочь подтвердить или сообщить диагноз, если результаты потового теста неубедительны.
Тест на пот должен проводиться в медицинском центре, аккредитованном CF Foundation. Персонал постарается как можно скорее назначить тест на пот.
Если у вашего ребенка был положительный результат NBS или вы получили положительный пренатальный генетический тест, важно назначить тест на пот как можно скорее, когда вашему новорожденному исполнится 10 дней.Самое позднее, младенцы с положительным результатом NBS или пренатальным генетическим тестом должны пройти тест на пот в возрасте до 4 недель, чтобы гарантировать, что любые проблемы со здоровьем или изменения могут быть обнаружены на ранней стадии и быстро вылечены. Для получения дополнительной информации о записи на прием для пробы пота обратитесь в ближайший к вам центр помощи при CF.
Послушайте других родителей, получивших положительные результаты скрининга новорожденных, в этом коротком видео от Nemours.
Когда пот-тест подтверждает диагноз CF
Прежде всего, помните, что вы не одиноки. Существует сильная и растущая сеть людей с МВ, других родителей и семей, специалистов здравоохранения и центров по уходу, которые помогут вам и вашему ребенку. Благодаря этой сети — и агрессивным исследованиям и новые методы лечения — люди с МВ живут дольше и здоровее.
Чтобы узнать больше о том, как другие семьи справились с положительным диагнозом CF, посмотрите наш видеоролик «Скрининг и диагностика CF новорожденных».
Как можно скорее вам следует связаться с центром обслуживания, аккредитованным CF Foundation. Медицинские работники этих центров помогут вам узнать больше о CF и станут вашими партнерами в разработке плана по сохранению здоровья вашего ребенка.
Посмотрите веб-трансляцию «Партнерство в сфере ухода: центры обслуживания, аккредитованные Фондом CF», чтобы узнать больше о центрах обслуживания CF.
Что я могу сделать, чтобы мой ребенок оставался здоровым?
Самым важным является тесное сотрудничество со специалистами по лечению МВ в вашем медицинском центре.Они будут работать с вами, чтобы разработать план для здоровья вашего ребенка, в том числе избегать микробов, разумно питаться и очищать легкие от слизи.
Вашему ребенку необходимо будет ежедневно соблюдать режим лечения, чтобы оставаться здоровым и поддерживать оптимальную функцию легких.
Послушайте, как другие родители детей с МВ рассказывают о том, как они заботились о своем ребенке в течение первого года жизни.
Благодаря сообществу людей, живущих с CF, и их семей, которые участвуют в исследованиях, поддерживаемых CF Foundation, и работают с группами по уходу в аккредитованных CF Foundation центрах по всей стране, существует больше возможностей для лечения CF чем когда-либо.К ним относятся препараты, которые помогают выводить слизь CF из дыхательных путей, уменьшают воспаление, борются с микробами и помогают вашему ребенку расти.
Существуют также новые лекарства, называемые модуляторами трансмембранного регулятора проводимости при муковисцидозе (CFTR), предназначенные для лечения основной причины МВ у людей с определенными мутациями гена МВ, и аналогичные методы лечения находятся в разработке для большего числа людей, живущих с МВ.
Диагноз CF может вызвать множество различных эмоций. Понимание того, как справиться с этими эмоциями, — первый шаг в обучении воспитанию счастливого и здорового ребенка.
Мой ребенок — носитель CF
Если результаты скрининга новорожденных выявили одну мутацию гена CF, а тест пота был отрицательным (нормальным), у вашего ребенка МВ нет. Результат теста на одну мутацию означает, что ваш ребенок является носителем муковисцидоза. Носитель CF здоров и не имеет болезнь.
Мы рекомендуем вам поговорить с вашим ребенком, когда он или она достаточно взрослые, чтобы понимать генетику. Вашему ребенку будет важно знать, что он или она может передать мутацию гена CF своим будущим детям.Его или ее партнер может захотеть пройти тестирование на носительство CF, если они планируют иметь детей.
Мутации гена CF являются общими в семьях. По этой причине вам следует сообщить своим кровным родственникам, что они могут быть носителями мутации гена CF, чтобы они и их партнеры могли решить, хотят ли они пройти тестирование.
Вы и ваш ребенок можете обсудить вопрос о том, кто является носителем CF, с лечащим врачом вашего ребенка, генетическим консультантом или медсестрой-генетиком, когда ваша семья будет готова к такому разговору.
Исследователи быстро продвигаются в понимании генетики МВ. Гораздо больше будет известно о генетике МВ, когда ваш ребенок будет готов иметь детей.
Детские занятия: что делать дома с новорожденным
Вы дома с новорожденным и думаете, как провести вместе эти драгоценные моменты? Наши специалисты по раннему детству предлагают идеи для детских занятий.
В эти первые дни и недели новорожденного кормление, покачивание, навигация по сну и смена подгузников занимают так много времени.Примите это как ритм жизни на данный момент. Поиск ритма может занять некоторое время, но в конце концов вы заметите закономерность в потребностях вашего ребенка и освоитесь в небольшом распорядке, основанном на расписании вашего новорожденного.
Вы и ваша семья узнаете своего ребенка, и ваш ребенок узнает вас. Ваш ребенок узнает, как вы выглядите, пахнете, чувствуете себя… что вы заслуживаете доверия и заслуживаете доверия… что о нем заботятся и его любят… что в жизни есть некоторая предсказуемость… и что другие, помимо вас, также могут быть заслуживающими доверия.
Помните, что каждый ребенок индивидуален. Если у вас есть ребенок, который мало спит, ваши дни будут сильно отличаться от дней родителей, чей ребенок много спит. Если это ваш первый ребенок, ваш день будет отличаться от того, который вы проводите по расписанию нескольких старших братьев и сестер.
Итак, когда у вас есть несколько периодов времени, когда вашего ребенка кормят, одевают подгузник и довольны, вы можете задаться вопросом, что вы можете сделать с бодрствующим новорожденным? Вот несколько идей:
- Следуй за своим ребенком .Это хорошая отправная точка. Следите за тем, что ей интересно, и следите за этим. Если ваш ребенок поворачивается и смотрит, например, когда слышит погремушку, повторите звук еще раз.
- Подражайте общению вашего ребенка . Младенцы изучают язык посредством взаимного общения. Ваш ребенок воркует, вы воркнете в ответ. Ваш ребенок машет руками, вы машете в ответ.
- Общайтесь со своим малышом . Лица вызывают у малышей большой интерес. Вашему ребенку может понравиться смотреть вам в глаза.Зрительный контакт — это ключевой способ установить контакт с вашим ребенком. Когда вы занимаетесь лицом к лицу, говорите с ребенком лицом к лицу. «Ты чувствуешь ветер? Солнце обязательно яркое. Хотя ваш ребенок изначально не понимает слов, важен ваш тон. А выслушивание ваших слов в конечном итоге поможет вашему ребенку найти связь между тем, что вы говорите, и смыслом.
- Достигните уровня вашего ребенка. Разложите одеяло и лягте на пол вместе с малышом. Подарите игрушки или зеркала, чтобы посмотреть.
- Развивайте силу шеи вашего ребенка . По мере того как ваш ребенок научится контролировать шею, давайте ему небольшие всплески времени на живот, чтобы укрепить мышцы туловища, шеи и рук ребенка. Некоторые дети не любят много времени проводить на животике. Начните с минуты или около того и увеличивайте до нескольких минут. Всегда внимательно наблюдайте, и, если ваш ребенок кажется сонным, переместите его в кроватку на спине.
- Прочтите своему новорожденному . Держите ребенка к себе на коленях и вместе смотрите в книжку.Укажите на картинки в книге и назовите их.
- Захватите чувства вашего ребенка . Предложите ребенку посмотреть, потрогать и понюхать интересные вещи. Например, обеспечьте разные поверхности для живота — иногда одеяло, иногда ковер — и позвольте вашему ребенку испытать разные текстуры. Назовите их («это одеяло мягче ковра…»). Говорите о том, что у вас есть.
- Включите ребенка в свой распорядок дня . Носите ребенка по дому и вовлекайте его в повседневные дела; покажи ему вещи и назови их.(«Здесь спит наша собака. И здесь мы храним посуду. Я вижу чашки, тарелки и миски…»). Если вы никогда не делали этого раньше, вы можете сначала почувствовать неловкость, но для вашего ребенка это отличный способ выучить свой голос и заложить основу для развития речи.
- Знайте, когда держать ребенка на руках . У каждого ребенка есть свой порог времени «удержания». Одни предпочитают больше, другие — меньше. Настройтесь на предпочтения вашего ребенка и реагируйте на его сигналы.
- Спой своему малышу . Независимо от того, считаете ли вы, что у вас приятный голос, вашему ребенку понравится слушать ваш голос, когда вы поете простые песни или читаете стихотворения, которые помните из детства.
- Привлечь братьев и сестер к участию . Включите ребенка в распорядок дня со старшими братьями и сестрами. Это дает всем уникальные впечатления. На самом деле, обычно братья и сестры получают самые лучшие реакции от младенцев!
Помните: вам не нужно особое или запланированное время, чтобы поиграть с малышом.На самом деле, лучшее время для пения, разговора и общения — это когда вы заняты самыми важными из повседневных забот, таких как держание, кормление, купание, смена подгузников.
Самое главное, что это время адаптации — как для вашего новорожденного, так и для вас. Не подвергайте себя чрезмерному давлению и постарайтесь насладиться этим уникальным временем жизни.
Учить. Играть. Любовь. Подкаст Эпизод 5: Привет, детка! Давайте поговорим
В этом выпуске Рэйчел Робертсон, вице-президент по образованию и развитию, и Рут Фидино, директор по обучению и развитию, обсуждают магию социальной активности для младенцев.
Подробнее о младенческом развитии
Комплексное обследование новорожденных: Часть I. Общие сведения, голова и шея, сердечно-легочные заболевания
1. Льюис М.Л. Комплексное обследование новорожденного: часть II. Кожа, туловище, конечности, неврологические. Ам Фам Врач . 2014; 90 (5): 297–302 ….
2. Лиссауэр Т. Физикальное обследование новорожденного. В: Martin RJ, Fanaroff AA, Walsh MC, eds. Неонатально-перинатальная медицина Фанарова и Мартина: болезни плода и младенца.9 изд. Филадельфия, Пенсильвания: Сондерс / Эльзевир; 2011: 485.
3. Снайдерман А. Аномальный рост головы. Педиатр Ред. . 2010. 31 (9): 382–384.
4. Чуды М.М., Аркара КМ; Больница Джона Хопкинса. Справочник Харриет Лейн. 19 изд. Филадельфия, Пенсильвания: Мосби Эльзевьер; 2012.
5. Баллард Дж. Л., Хури JC, Ведиг К, Ван Л, Эйлерс-Уолсман Б.Л., Липп Р. Новая оценка Балларда, расширенная за счет включения крайне недоношенных детей. Дж. Педиатр . 1991. 119 (3): 417–423.
6. Ограничение внутриутробного развития. Вашингтон, округ Колумбия: Американский колледж акушеров и гинекологов; Май 2013. Практический бюллетень ACOG № 134.
7. Адамкин Д.Х .; Комитет по плодам и новорожденным. Послеродовой гомеостаз глюкозы у недоношенных и доношенных детей. Педиатрия . 2011; 127 (3): 575–579.
8. Маршак Д., Ренье Д. Лечение краниосиностоза в младенчестве. Clin Plast Surg . 1987. 14 (1): 61–72.
9. Нагараджа S, Анслоу П, Винтер Б. Краниосиностоз. Клиника Рад . 2013. 68 (3): 284–292.
10. Джонсон Д., Wilkie AO. Краниосиностоз. евро J Hum Genet . 2011. 19 (4): 369–376.
11. Каббани Х., Raghuveer TS. Краниосиностоз. Ам Фам Врач . 2004. 69 (12): 2863–2870.
12. Ухинг MR.Ведение родовых травм. Педиатрическая клиника North Am . 2004. 51 (4): 1169–1186.
13. Фалько Н.А., Эрикссон Э. Паралич лицевого нерва у новорожденного: частота возникновения и исход. Пласт Реконстр Сург . 1990; 85 (1): 1–4.
14. Guercio JR, Martyn LJ. Врожденные пороки развития глаза и орбиты. Otolaryngol Clin North Am . 2007; 40 (1): 113–140, vii.
15. Белл А.Л., Едет МЕНЯ, Кольер Келлар Л.Обследование глаз в детстве [опубликованное исправление появляется в Am Fam Physician. 2014; 89 (2): 76]. Ам Фам Врач . 2013. 88 (4): 241–248.
16. Ченг КП, Hiles DA, Биглан А.В. Дифференциальный диагноз лейкокории. Педиатр Энн . 1990; 19 (6): 376–383, 386.
17. Американская академия педиатрии; Секция офтальмологии; Американская ассоциация детской офтальмологии и косоглазия; Американская академия офтальмологии; Американская ассоциация сертифицированных ортоптиков.Исследование красного рефлекса у новорожденных, младенцев и детей [опубликованная поправка опубликована в Pediatrics. 2009; 123 (4): 1254]. Педиатрия . 2008. 122 (6): 1401–1404.
18. Профилактика неонатальной офтальмии. В: Пикеринг Л.К., изд. Красная книга: Отчет Комитета по инфекционным болезням за 2009 год. 29 изд. Элк-Гроув-Виллидж, штат Иллинойс: Американская педиатрическая академия; 2012: 880–882.
19. Робб Р.М. Врожденная непроходимость носослезного протока. Офтальмол Clin North Am .2001; 14 (3): 443–446, viii.
20. Американская академия педиатрии, Объединенный комитет по детскому слуху. Заявление о позиции на 2007 год: принципы и рекомендации по раннему обнаружению слуха и программам вмешательства. Педиатрия . 2007. 120 (4): 898–921.
21. Харрис Дж., Кэллен Б, Роберт Э. Эпидемиология анотии и микротии. Дж. Мед Генет . 1996. 33 (10): 809–813.
22. Рот Д.А., Hildesheimer M, Bardenstein S, и другие.Предаурикулярные кожные бирки и ушные ямки связаны с необратимым нарушением слуха у новорожденных. Педиатрия . 2008; 122 (4): e884 – e890.
23. Леунг А.К., Робсон В.Л. Ассоциация преаурикулярных пазух и аномалий почек. Урология . 1992. 40 (3): 259–261.
24. Хилсон Д. Пороки развития ушей как признак пороков развития мочеполовых путей. Br Med J . 1957; 2 (5048): 785–789.
25.Ван РЫ, Эрл Д.Л., Рудер РО, Грэм Дж. М. мл. Синдромные аномалии уха и УЗИ почек. Педиатрия . 2001; 108 (2): e32.
26. Кугельман А, Туби А, Бадер Д, Chemo M, Дабба Х. Предаурикулярные метки и ямки у новорожденных: роль УЗИ почек. Дж. Педиатр . 2002. 141 (3): 388–391.
27. Ван Рю, Эрл Д.Л., Рудер РО, Грэм Дж. М. мл. Синдромные аномалии уха и УЗИ почек. Педиатрия . 2001; 108 (2): E32.
28. Дешпанде С.А., Уотсон Х. Ультрасонография почек не требуется у детей с изолированными незначительными аномалиями уха. Arch Dis Child Fetal Neonatal Ed . 2006; 91 (1): F29 – F30.
29. Myer CM III, Хлопок РТ. Обструкция носа у педиатрического пациента. Педиатрия . 1983; 72 (6): 766–777.
30. Hengerer AS, Брикман TM, Джеякумар А. Атрезия хоан: эмбриологический анализ и эволюция лечения, 30-летний опыт. Ларингоскоп . 2008. 118 (5): 862–866.
31. Мюллер Д.Т., Калланан В.П. Врожденные пороки развития ротовой полости. Otolaryngol Clin North Am . 2007; 40 (1): 141–160, vii.
32. Forlenza GP, Парадайз Блэк НМ, Макнамара Э. Г., Салливан С.Е. Анкилоглоссия, исключительно грудное вскармливание и неспособность к развитию. Педиатрия . 2010; 125 (6): e1500 – e1504.
33. Месснер А.Х., Lalakea ML.Анкилоглоссия: противоречия в управлении. Int J Педиатр Оториноларингол . 2000. 54 (2–3): 123–131.
34. Баллард JL, Ауэр CE, Хури JC. Анкилоглоссия: оценка, частота и влияние френулопластики на диаду грудного вскармливания. Педиатрия . 2002; 110 (5): e63.
35. Фишер Д.М., Sommerlad BC. Расщелина губы, неба и небно-глоточная недостаточность. Пласт Реконстр Сург .2011; 128 (4): 342e – 360e.
36. Cheng JC, Вонг MW, Тан СП, Чен TM, Шум С.Л., Вонг Э.М. Клинические детерминанты исхода ручного растяжения при лечении врожденной мышечной кривошеи у младенцев. Проспективное исследование восьмисот двадцати одного случая. J Bone Joint Surg Am . 2001; 83-A5: 679–687.
37. Hsu TY, Хунг ФК, Лу ЙДж, и другие. Перелом ключицы новорожденного: клинический анализ заболеваемости, предрасполагающие факторы, диагноз и исход. Ам Дж. Перинатол . 2002. 19 (1): 17–21.
38. Рен С, Рейнхард З., Хаваджа К. Двадцатилетние тенденции в диагностике опасных для жизни сердечно-сосудистых пороков развития новорожденных. Arch Dis Child Fetal Neonatal Ed . 2008; 93 (1): F33 – F35.
39. Долбек К, Мик Н.В. Врожденный порок сердца. Emerg Med Clin North Am . 2011; 29 (4): 811–827, vii.
40. Mahle WT, Мартин Г.Р., Бикман RH III, Morrow WR; Секция кардиологии и кардиохирургии Исполнительного комитета.Подтверждение рекомендаций служб здравоохранения и социальных служб по скринингу с помощью пульсоксиметрии при критических врожденных пороках сердца. Педиатрия . 2012. 129 (1): 190–192.
41. Центры по контролю и профилактике заболеваний. Скрининг критических врожденных пороков сердца. http://www.cdc.gov/ncbddd/pediatricgenetics/pulse.html. По состоянию на 22 апреля 2014 г.
42. Machado LU, Fiori HH, Baldisserotto M, Рамос Гарсия ПК, Vieira AC, Fiori RM.Дефицит сурфактанта при преходящем тахипноэ новорожденных. Дж. Педиатр . 2011. 159 (5): 750–754.
43. Hermansen CL, Lorah KN. Респираторный дистресс у новорожденного. Ам Фам Врач . 2007. 76 (7): 987–994.
Гемолитическая болезнь новорожденных (ГБН)
Не то, что вы ищете?Что такое гемолитическая болезнь новорожденного?
Гемолитическая болезнь новорожденных (ГБН) — это проблема крови новорожденных.Это происходит, когда красные кровяные тельца вашего ребенка быстро разрушаются. Его также называют эритробластозом плода.- Гемолитик означает разрушение красных кровяных телец.
- Эритробластоз означает образование незрелых эритроцитов.
- Fetalis означает плод.
Что вызывает ГБН у новорожденного?
У всех людей есть группа крови (A, B, AB или O). У каждого также есть резус-фактор (положительный или отрицательный). Проблема может возникнуть, если у матери и ребенка разная группа крови и резус-фактор.ГБН чаще всего возникает, когда мать с отрицательным резус-фактором рождает ребенка от отца с положительным резус-фактором. Если резус-фактор ребенка положительный, как у его или ее отца, это может быть проблемой, если красные кровяные тельца ребенка перекрещиваются с резус-отрицательной матерью.
Это часто случается при рождении, когда отрывается плацента. Но это также может произойти в любое время, когда клетки крови матери и ребенка смешиваются. Это может произойти во время выкидыша или падения. Это также может произойти во время пренатального теста. Они могут включать амниоцентез или биопсию ворсин хориона.В этих тестах для взятия образца ткани используется игла. Они могут вызвать кровотечение.
Иммунная система матери с отрицательным резус-фактором воспринимает резус-положительные эритроциты ребенка как чужеродные. Ваша иммунная система в ответ вырабатывает антитела для борьбы с этими чужеродными клетками и их уничтожения. Ваша иммунная система хранит эти антитела на случай, если эти чужеродные клетки вернутся снова. Это может произойти при будущей беременности. Теперь вы чувствительны к резусу.
Резус-сенсибилизация обычно не является проблемой при первой беременности.Большинство проблем возникает при будущих беременностях с другим резус-положительным ребенком. Во время этой беременности материнские антитела проникают через плаценту, чтобы бороться с резус-положительными клетками в организме ребенка. Поскольку антитела разрушают клетки, ребенок заболевает. Это называется эритробластозом плода при беременности. Когда ребенок рождается, его называют HDN.
Какие дети подвержены риску ГБН?
Следующее может повысить риск рождения ребенка с ГБН:- У вас отрицательный резус-фактор, и у вас есть ребенок, но вы не получали лечения.
- У вас отрицательный резус-фактор, и вы были сенсибилизированы. Это может произойти при прошлой беременности с положительным резус-фактором. Или это может произойти из-за травмы или теста на этой беременности с положительным резус-фактором ребенка.
ГБН примерно в 3 раза чаще встречается у детей европеоидной расы, чем у детей афроамериканского происхождения.
Каковы симптомы ГБН у новорожденного?
Симптомы могут проявляться немного по-разному у каждой беременности и у каждого ребенка.Во время беременности вы не заметите никаких симптомов.Но во время пренатального теста ваш лечащий врач может увидеть следующее:
- Желтая окраска околоплодных вод. Этот цвет может быть из-за билирубина. Это вещество, которое образуется при распаде клеток крови.
- У вашего ребенка может быть большая печень, селезенка или сердце. Также может быть лишняя жидкость в его или ее желудке, легких или коже черепа. Это признаки водянки плода. Это состояние вызывает сильную опухоль (отек).
После рождения симптомы у вашего ребенка могут включать:
- Бледная кожа.Это из-за недостатка эритроцитов (анемия).
- Желтый цвет пуповины, кожи и белков глаз вашего ребенка (желтуха). Ваш ребенок может не выглядеть желтым сразу после рождения. Но желтуха может возникнуть быстро. Часто это начинается в течение 24–36 часов.
- У вашего новорожденного могут быть большие печень и селезенка.
- У новорожденного с водянкой плода может быть сильное опухание всего тела. Они также могут быть очень бледными и иметь затрудненное дыхание.
Как диагностируется ГБН у новорожденного?
HDN может вызывать симптомы, похожие на те, что вызваны другими заболеваниями.Чтобы поставить диагноз, лечащий врач вашего ребенка будет искать группы крови, которые не могут работать вместе. Иногда этот диагноз ставят во время беременности. Он будет основан на результатах следующих тестов:- Анализ крови. Тестирование проводится для выявления резус-положительных антител в вашей крови.
- УЗИ. Этот тест может показать увеличенные органы или скопление жидкости у вашего ребенка.
- Амниоцентез. Этот тест проводится для проверки количества билирубина в околоплодных водах.В этом тесте игла вводится в брюшную стенку и стенку матки. Он проходит через амниотический мешок. Игла берет образец околоплодных вод.
- Чрескожный забор пуповинной крови. Этот тест также называется забором крови плода. В этом тесте кровь берется из пуповины вашего ребенка. Лечащий врач вашего ребенка проверит эту кровь на наличие антител, билирубина и анемии. Это делается, чтобы проверить, нужно ли вашему ребенку внутриматочное переливание крови.
Для диагностики ГБН после рождения ребенка используются следующие тесты:
- Тестирование пуповины вашего ребенка. Это может показать группу крови вашего ребенка, резус-фактор, количество эритроцитов и антитела.
- Исследование крови ребенка на уровень билирубина.
Как лечится ГБН у новорожденного?
Лечение будет зависеть от симптомов, возраста и общего состояния вашего ребенка. Это также будет зависеть от степени тяжести состояния.Во время беременности лечение ГБН может включать следующее.
Мониторинг
Медицинский работник проверит кровоток вашего ребенка с помощью ультразвука.
Переливание внутриматочной крови
Этот тест вводит эритроциты в кровообращение вашего ребенка. В этом тесте через матку вводится игла. Он попадает в брюшную полость вашего ребенка и попадает в вену пуповины. Вашему ребенку может потребоваться успокаивающее средство, чтобы он или она не двигались.Возможно, вам потребуется более одного переливания.
Ранняя доставка
Если у вашего ребенка возникнут определенные осложнения, возможно, ему придется родиться раньше срока. Ваш лечащий врач может вызвать роды, когда у вашего ребенка созреют легкие. Это может предотвратить ухудшение HDN.
После родов лечение может включать следующее.
Переливания крови
Это можно сделать, если у вашего ребенка тяжелая анемия.
Внутривенные жидкости
Это можно сделать, если у вашего ребенка низкое кровяное давление.
Фототерапия
В этом тесте вашего ребенка помещают под специальный свет. Это поможет вашему ребенку избавиться от лишнего билирубина.
Помощь при дыхании
Вашему ребенку может понадобиться кислород, вещество в легких, которое помогает держать крошечные воздушные мешочки открытыми (сурфактант), или механический дыхательный аппарат, чтобы лучше дышать.
Обменное переливание
Этот тест удаляет кровь вашего ребенка с высоким уровнем билирубина. Он заменяет его свежей кровью с нормальным уровнем билирубина.Это увеличивает количество красных кровяных телец вашего ребенка. Это также снижает его или ее уровень билирубина. В этом тесте ваш ребенок будет попеременно давать и получать небольшое количество крови. Это будет сделано через вену или артерию. Если уровень билирубина остается высоким, вашему ребенку может потребоваться повторная процедура.
Внутривенный иммуноглобулин (ВВИГ)
ВВИГ — это раствор из плазмы крови. Он содержит антитела, которые помогают иммунной системе ребенка. ВВИГ снижает распад красных кровяных телец у вашего ребенка.Это также может снизить его или ее уровень билирубина.
Какие возможные осложнения ГБН у новорожденного?
Когда ваши антитела атакуют эритроциты вашего ребенка, они расщепляются и разрушаются (гемолиз).Когда красные кровяные тельца вашего ребенка разрушаются, образуется билирубин. Младенцам сложно избавиться от билирубина. Он может накапливаться в их крови, тканях и жидкостях. Это называется гипербилирубинемией. Билирубин вызывает пожелтение кожи, глаз и других тканей ребенка.Это называется желтухой.
Распад эритроцитов вызывает у ребенка анемию. Анемия опасна. При анемии кровь вашего ребенка очень быстро вырабатывает больше красных кровяных телец. Это происходит в костном мозге, печени и селезенке. Это заставляет эти органы увеличиваться в размерах. Новые эритроциты часто являются незрелыми и не могут выполнять работу зрелых эритроцитов.
Осложнения ГБН могут быть легкими или тяжелыми.
Во время беременности у вашего ребенка могут быть:
- Легкая анемия, гипербилирубинемия и желтуха. Плацента избавляется от некоторого количества билирубина. Но удалить все это невозможно.
- Анемия тяжелой степени. Это может привести к тому, что печень и селезенка вашего ребенка станут слишком большими. Это также может повлиять на другие органы.
- Водянка плода. Это происходит, когда органы вашего ребенка не могут справиться с анемией. Сердце вашего ребенка начнет отказывать. Это вызовет скопление большого количества жидкости в тканях и органах вашего ребенка. Младенцы с этим заболеванием рискуют родиться мертворожденными.
После рождения у вашего ребенка может быть:
- Тяжелая гипербилирубинемия и желтуха. Печень вашего ребенка не справляется с большим количеством билирубина. Это приводит к тому, что печень вашего ребенка становится слишком большой. У него по-прежнему будет анемия.
- Kernicterus. Это самая тяжелая форма гипербилирубинемии. Это из-за накопления билирубина в мозгу вашего ребенка. Это может вызвать судороги, повреждение мозга и глухоту. Это может даже привести к смерти.
Что делать, чтобы предотвратить гемолитическую болезнь новорожденного?
HDN можно предотвратить. Почти все женщины будут сдавать анализ крови, чтобы узнать свою группу крови на ранних сроках беременности.Если у вас отрицательный резус-фактор и вы не прошли сенсибилизацию, вы получите лекарство под названием Rh-иммуноглобулин (RhoGAM). Это лекарство может остановить реакцию ваших антител на резус-положительные клетки вашего ребенка. Многие женщины получают RhoGAM примерно на 28 неделе беременности.
Если у вашего ребенка резус-положительный результат, вы получите вторую дозу лекарства в течение 72 часов после родов.Если у вашего ребенка отрицательный резус-фактор, вам не понадобится вторая доза
.Основные сведения о гемолитической болезни новорожденных
- ГБН возникает, когда красные кровяные тельца вашего ребенка разрушаются с большой скоростью.
- ГБН возникает, когда мать с отрицательным резус-фактором рождает ребенка от отца с положительным резус-фактором.
- Если мать с отрицательным резус-фактором была сенсибилизирована к резус-положительной крови, ее иммунная система вырабатывает антитела, чтобы атаковать ее ребенка.
- Когда антитела попадают в кровоток ребенка, они атакуют эритроциты.Это заставляет их ломаться. Это может вызвать проблемы.
- Это состояние можно предотвратить. Женщины с отрицательным резус-фактором и без сенсибилизации могут получать лекарства. Это лекарство может остановить реакцию ваших антител на резус-положительные клетки вашего ребенка.
Следующие шаги
Советы, которые помогут вам получить максимальную пользу от посещения лечащего врача вашего ребенка:
- Знайте причину визита и то, что вы хотите.
- Перед визитом запишите вопросы, на которые хотите получить ответы.
- Во время посещения запишите название нового диагноза и любые новые лекарства, методы лечения или тесты. Также запишите все новые инструкции, которые ваш поставщик дает вам для вашего ребенка.
- Узнайте, почему прописано новое лекарство или лечение и как они помогут вашему ребенку. Также знайте, каковы побочные эффекты.
- Спросите, можно ли вылечить состояние вашего ребенка другими способами.
- Знайте, почему рекомендуется тест или процедура и что могут означать результаты.
- Знайте, чего ожидать, если ваш ребенок не принимает лекарство, не проходит обследование или процедуру.
- Если вашему ребенку назначен повторный прием, запишите дату, время и цель этого визита.
- Узнайте, как можно связаться с лечащим врачом вашего ребенка в нерабочее время. Это важно, если ваш ребенок заболел и у вас есть вопросы или вам нужен совет.
