Содержание
Аллергия на кошек: что ее вызывает, с чем можно перепутать и как лечить
Наверняка у каждого есть знакомый или знакомый знакомого, у которого есть аллергия на кошек. Вопреки распространенному мнению о том, что организм человека реагирует на шерсть животного, это не правда. Всему виной белок, который находится в микроскопических частицах кожи, слюне и моче домашнего любимца. Поскольку кошка ходит по дому, моет свою шерстку и играет с разными предметами – частички этого белка остаются повсюду, но по большей части на шерсти. Отсюда и появился миф о том, что аллергическую реакцию вызывает шерсть кошек.
Симптомы
У разных людей могут проявляться разные симптомы и с разной силой. Чаще всего аллергическая реакция проявляется в виде:
-
Заложенности носа и/или насморка
-
Кашля, чихания, одышки
-
Зуда/жжения/отека носоглотки
Воспаление, отечность глаз, слезотечение
При непосредственном контакте на коже может возникнуть:
Если аллерген попал в желудок, что часто бывает у детей, реакция появляется в виде:
Когда признаки могут быть обманчивыми?
Симптоматика аллергии на кошек у детей и взрослых очень схожа с рядом других аллергических реакций. Поэтому не спешите отдавать своего питомца, ведь причина может быть не в нем:
Поэтому не спешите отдавать своего питомца, ведь причина может быть не в нем:
-
Реакцию может вызвать не питомец, а его принадлежности: корм, шампунь, наполнитель для туалета
-
Животные, которые гуляют на улице, могут принести на шерстке частички пыльцы растений или плесени, которые являются сильными аллергенами
-
Кот может заразить хозяина инфекцией (лишай, чесоточный клещ), которая вызывает схожие с аллергией симптомы
Поэтому не стоит заниматься самодиагностикой, а лучше обратиться к врачу. Он назначит диагностику (кожные пробы или анализ крови), которая точно определит причину аллергической реакции.
Как проводится диагностика?
Существует два способа определения аллергии – по анализу крови и путем проведения кожных проб. Кожные тесты могут быть как поверхностными: нанесение аллергена на поцарапанную кожу, так и инъекционными: введение его под кожу пациенту. Все процедуры проводятся под контролем врача-аллерголога для контроля за состоянием пациента.
Все процедуры проводятся под контролем врача-аллерголога для контроля за состоянием пациента.
Реакция на коже обычно проявляется примерно через 30 минут после начала теста. К анализу крови прибегают в том случае, когда возраст или состояние здоровья пациента не позволяют проводить кожные пробы. Это позволяет минимизировать риски. Анализ крови делается несколько дней.
Как жить с котом, если аллергия подтвердилась?
По результатам диагностики выяснилось, что реагирует ваш организм именно на кошку, но вы не хотите расставаться с питомцем. Что делать? Соблюдая ряд рекомендации, можно снизить вероятность обострения аллергии:
-
Старайтесь поменьше гладить животное, не целуйте его. После того, как его держали на руках – помойте с мылом
-
Регулярно устраивайте кошке водные процедуры и вычесывайте ее
-
Замените открытый лоток на закрытый
-
Как можно чаще проводите влажную уборку, хотя бы два раза в неделю
-
Не забывайте несколько раз за день проветривать комнаты
-
Мойки воздуха помогут очистить комнату от летающих микрочастиц
-
Уберите по возможности все ковры, подстилки, мягкие игрушки.
 Вещи сразу убирайте в шкаф
Вещи сразу убирайте в шкаф
Эти правила помогут вам ужиться с хвостатым другом в одном доме. Но их соблюдение требует внимательности и терпения.
Как избавиться от аллергии на кошек?
К сожалению, полностью вылечить это заболевание не получится. Можно лишь снизить частоту и силу проявления симптомов. И существует способ это сделать:
-
Принимать лекарства – этот вариант подходит тем, у кого дома нет кошки, но бывают контакты с животным на работе, в гостях, на улице. Антигистаминные препараты, аэрозоли и спреи для носа помогут облегчить симптомы и предотвратить приступы
Все эти способы лечения назначаются врачом после проведения диагностики. Не стоит заниматься самолечением, лучше обратиться к профессионалам. Так, в клинике «АллергоСити» ведут прием квалифицированные врачи – аллергологи-иммунологи. Прием пациентов ведется ежедневно, включая выходные и праздничные дни.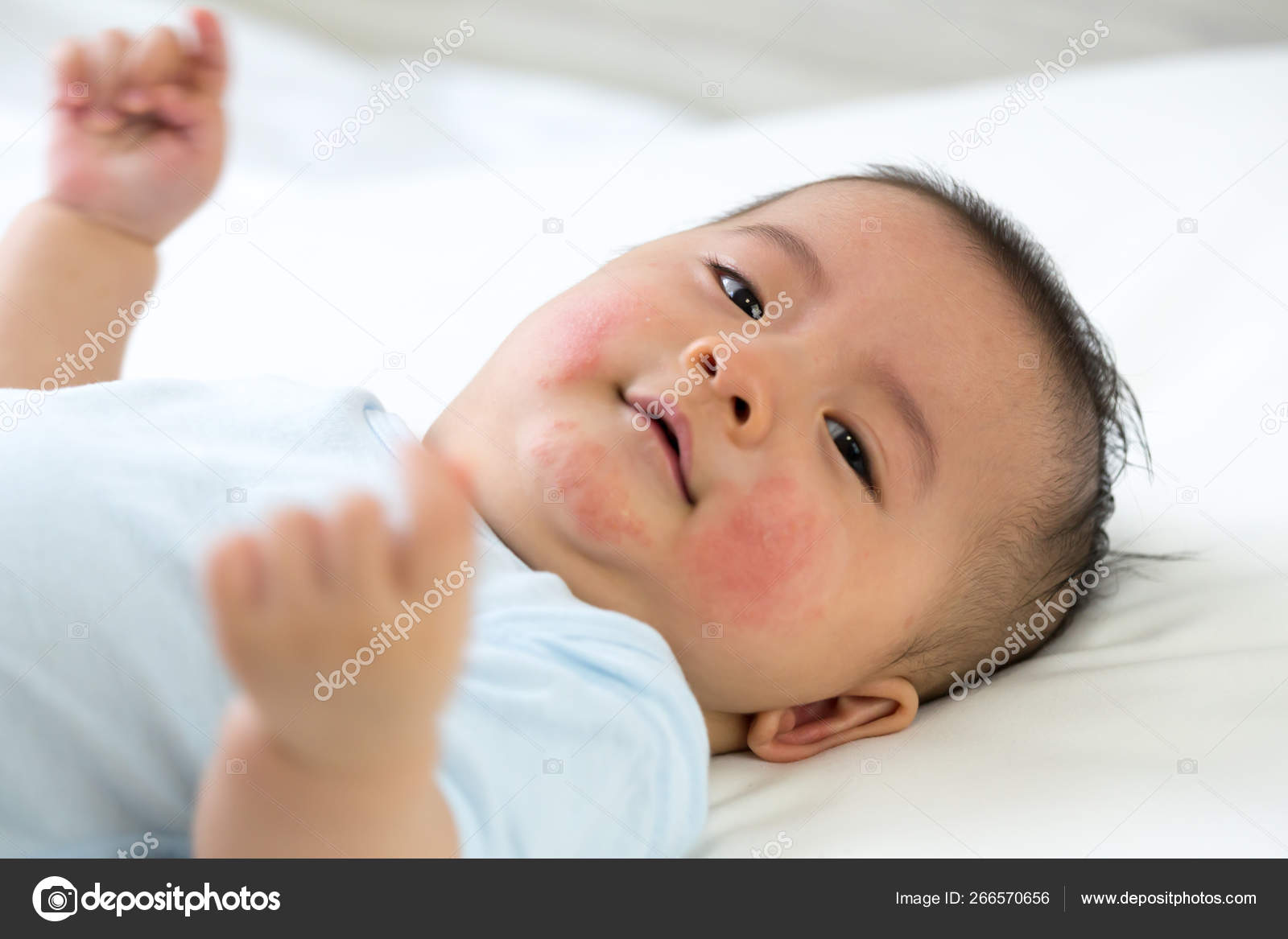
| Код услуги | Наименование | Стоимость |
| Алл 01001 | Консультация аллерголога-иммунолога первичная | 1600.00 |
| ВС 01002 | Выезд аллерголога-иммунолога на дом |
2900.00 |
|
ВС 010021 |
Выезд аллерголога-иммунолога на дом, отдаленные районы (включая Пашино, Кольцово, Академгородок, ОбьГэс, Бердск) |
3900.00 |
|
ВС 01004 |
Забор анализов на дому (Ленинский, Кировский, Октябрьский, Заельцовский, Железнодорожный, Центральный, Дзержинский районы) |
500. |
|
ВС 010041 |
Забор анализов на дому (отдаленные районы — Советский, Первомайский, Калининский, пригород) |
1200.00 |
Как распознать аллергию на пыль и можно ли её вылечить?
Симптомы
На аллерген могут реагировать глаза, дыхательная система, кожа, – по отдельности, или сразу в комплексе. То, как проявляется аллергия на пыль, зависит от индивидуальных особенностей организма и его чувствительности к различным веществам. Симптомами аллергической реакции являются:- кашель,
- насморк,
- слезотечение,
- краснота глаз, отечность,
- зуд и жжение кожи,
- сыпь.
Последствиями проявлений аллергии могут стать затруднение дыхания, изнуряющий кашель, приводящий к приступам бронхиальной астмы, болям в грудной клетке. Постоянные безуспешные попытки организма справиться с проблемой приводят к хронической усталости, снижению уровня жизни.
Постоянные безуспешные попытки организма справиться с проблемой приводят к хронической усталости, снижению уровня жизни.
Причины
Органические соединения, входящие в состав пыли, попадают в квартиру с улицы, с нашей обуви и одежды, с домашними животными. Уличная пыль – это пыльца растений, частицы земли, гравия, асфальта, микрочастицы, проникающие в окна с ветром, дымом. Бытовые загрязняющие воздух вещества – это целлюлоза от книжных страниц и обоев, плесневые грибы. Сильными аллергенами являются пылевые клещи, живущие в мебели, постельном белье. Они питаются клетками эпидермиса человека, выделяя для их расщепления специальные ферменты, которые и провоцируют аллергическую реакцию.
Виды аллергии на пыль
- При проникновении аллергена внутрь, организм пытается избавиться от чужеродного вещества, — отсюда появляются чихание и насморк. Ринит аллергической природы проявляется течением из носа, чиханием, заложенностью. Насморк и чихание обычно являются ранними проявлениями аллергии, позже к ним добавляются другие симптомы.
 Иногда к аллергическому насморку добавляется инфекция, тогда слизь меняет консистенцию и цвет.
Иногда к аллергическому насморку добавляется инфекция, тогда слизь меняет консистенцию и цвет. - Аллергический конъюнктивит проявляется слезотечением, покраснением и воспалением обоих глаз, доходящим до ангионевротического отека. Повторное инфицирование вызывает отделение гнойного секрета, склеивание ресниц, невозможность открыть глаза.
- Аллергический дерматит – это воспаление кожи, возникающее после местного контакта. Высыпания на бытовую пыль локализуются обычно на запястьях и кистях рук, шее, зоне декольте, локтевых и коленных суставов. Это могут быть сухость, шелушение кожи, покраснения, реже — мокнущие участки, язвы, трещины.
- Кожная реакция возможна также в виде крапивницы – волдырей, выступающих над поверхностью кожи и сливающихся в единое пятно, отека, сопровождающегося зудом и жжением.
- Возможны трещины в уголках губ, воспаление кожи вокруг них.
Диагностика
Для того, чтобы начать лечение, необходимо пройти диагностику, которая точно установит вид аллергена, вызывающего острую нетипичную реакцию иммунитета.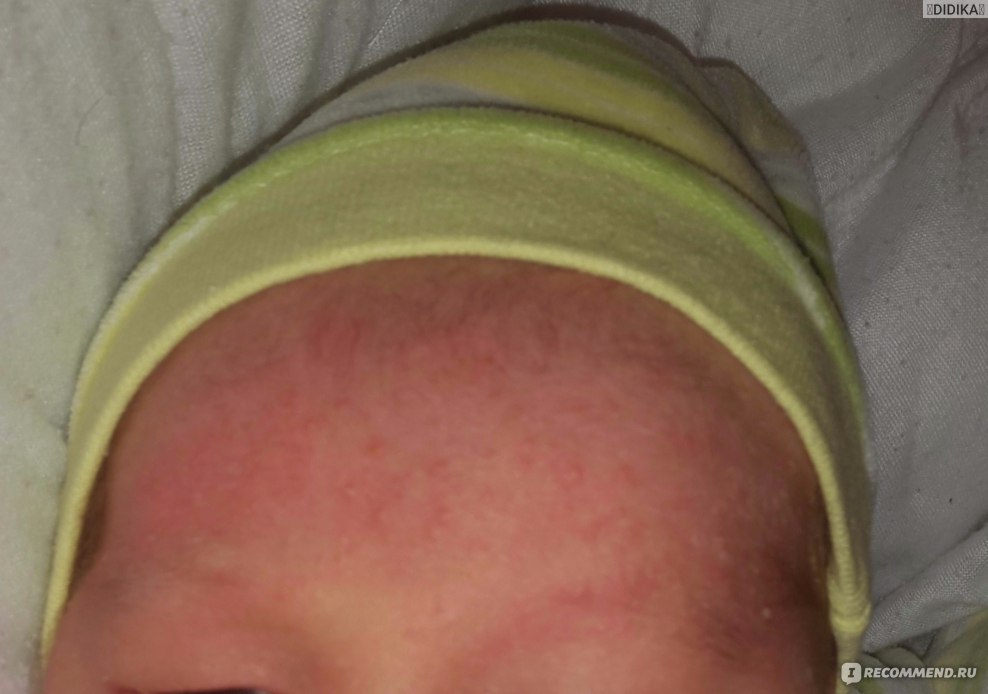 Для этого при отсутствии противопоказаний проводятся аллергопробы, – тесты, заключающиеся в контакте кожи с предполагаемым аллергеном. Пробы могут быть:
Для этого при отсутствии противопоказаний проводятся аллергопробы, – тесты, заключающиеся в контакте кожи с предполагаемым аллергеном. Пробы могут быть:- капельными,
- аппликационными, когда пропитанная веществом ткань или вата прикладывается к коже;
- скарификационными, когда на кожу в районе предплечья наносят аллерген, делая царапины при помощи иглы или ланцета;
- инъекционными, — так называемые прик-тесты.
Также пациенту аллерголога предстоит сдать иммунологический анализ крови, чтобы выявить уровень иммуноглобулинов Е, повышение которого является свидетельством происходящей в организме аллергической реакции. Изучить реакцию на определенные группы веществ позволяет тест на антитела классов IgG и IgE. Этот анализ также дает понятие об интенсивности реакции, времени ее начала.
Можно ли вылечить аллергию на пыль?
Лечение аллергии подразумевает комплексный подход. Первым делом необходимо исключить или хотя бы минимизировать контакт больного с аллергеном.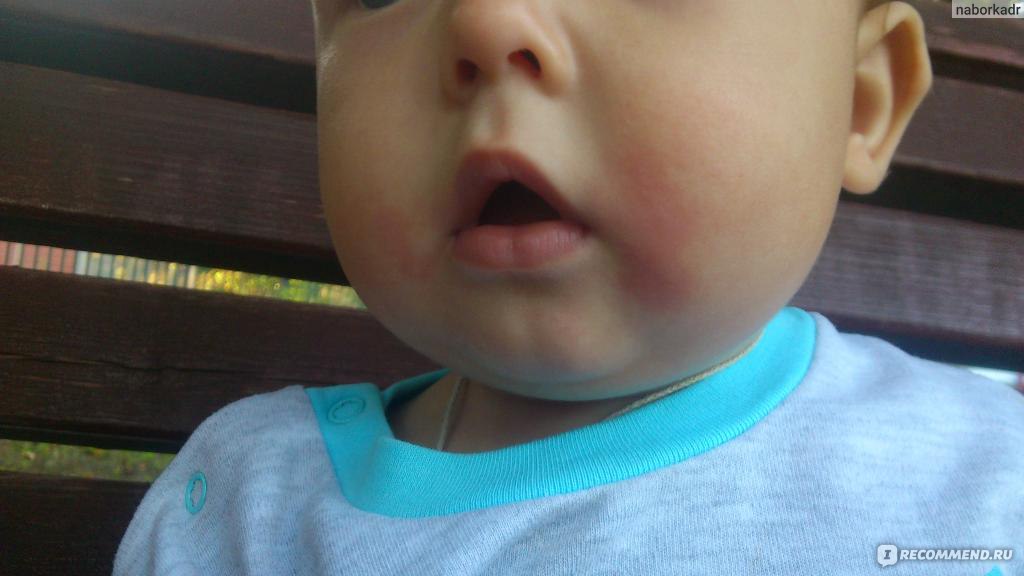 В случае с бытовой пылью это сделать непросто, но регулярная влажная уборка способна существенно облегчить состояние аллергика.
В случае с бытовой пылью это сделать непросто, но регулярная влажная уборка способна существенно облегчить состояние аллергика.
Медикаментозное лечение включает прием антигистаминных препаратов, которые дадут улучшение самочувствия, значительно или полностью снимут симптомы.
Самым эффективным на сегодняшний день способом избавления от аллергии является АСИТ-терапия. В отличие от лекарств, аллерген-специфическая иммунотерапия борется не с симптомами болезни, а с ее причинами, снижая чувствительность организма к раздражителям. Терапия заключается во введении небольших доз аллергена или нанесения его на кожу для постепенного привыкания организма. АСИТ проводится в период клинической ремиссии аллергической реакции, для бытовых аллергенов терапия возможна в любое время года.
После курса, который может длится три-пять лет, наблюдается обычно устойчивая ремиссия. Лечить аллергию необходимо под контролем врача.
Профилактика
- К методам профилактики аллергии на пыль относятся снижение контакта с раздражающими микрочастицами.

- В квартире следует делать регулярную уборку, менять постельное белье, избавиться от пылесборников – ковров, мягких игрушек.
- Одеяла и подушки лучше использовать с синтетическим наполнителем, а для очистки воздуха приобрести бытовой очиститель с функцией увлажнения.
- Перед наступлением периода, когда обычно возникает аллергия, принимать лекарственные препараты, назначенные врачом, с целью профилактики.
- При насморке использовать назальные спреи, защищающие слизистую от аллергенов.
Что предлагает «ВЕРАМЕД»?
Мы давно и успешно проводим лечение разных видов аллергии у своих пациентов. Опыт позволяет говорить об успешности терапии в большинстве случаев. В клиниках в Одинцове и Звенигороде вы можете получить помощь иммунологов, аллергологов, дерматологов и любых других профильных специалистов.
В наших центрах вы можете посетить врача, сдать анализы, пройти аллергопробы и получить назначение специфической терапии с учетом индивидуальных особенностей аллергического заболевания.
Запишитесь на прием по телефону и задайте волнующие вас вопросы квалифицированным докторам.
Потница у детей: причины и лечение
Появление потницы у детей — сыпи на лице и теле — может озадачить родителей и заставить их беспокоиться. Потница бывает и у взрослых, но особенно ей подвержены младенцы и тоддлеры. Из этой статьи вы узнаете о том, почему появляется потница у детей, как ее лечить и в какой ситуации необходимо обратиться к педиатру.
Что такое потница у новорожденных и маленьких детей
Потница — это сыпь, которая возникает в результате закупорки протоков потовых желез и в большинстве случаев связана с перегревом организма. Потница у детей представляет собой мелкие красные высыпания или мелкие прыщики, заполненные жидкостью. Провоцирующим фактором для появления потницы может быть высокая влажность и температура воздуха.
Причины потницы у детей
Причины появления потницы и провоцирующие факторы:
Незрелость протоков потовых желез.
 У новорожденных протоки потовых желез остаются незрелыми и не могут функционировать в полном объеме. Если малыш родился раньше срока и находится в инкубаторе в отделении интенсивной терапии новорожденных, у него жар или просто он слишком тепло одет, то риск развития потницы повышается.
У новорожденных протоки потовых желез остаются незрелыми и не могут функционировать в полном объеме. Если малыш родился раньше срока и находится в инкубаторе в отделении интенсивной терапии новорожденных, у него жар или просто он слишком тепло одет, то риск развития потницы повышается.Жаркая погода. Потница у детей чаще появляется в жарком и влажном климате.
Физическая активность. Активное потоотделение во время физической активности может спровоцировать появление потницы.
Укутывание. Если малыш слишком тепло одет или спит под слишком теплым одеялом, у него может появиться потница.
Как выглядит потница у ребенка
Потница у детей проявляется в виде маленьких прыщиков. Чаще всего они возникают на участках кожи, которые больше всего потеют, или в местах, где одежда создает трение: складках шеи, на верхней части груди, руках, ногах и в области подгузника.
Есть несколько типов потницы:
Кристаллическая потница. Самая легкая форма, поражающая верхний слой кожи. Высыпания представляют собой прозрачные пузырьки, наполненные жидкостью. Они достаточно легко лопаются, могут сливаться с соседними пузырьками.
Красная потница. Кроме пузырьков эта потница сопровождается выраженным покраснением, зудом и даже болевыми ощущениями.
Пустулезная потница (или инфицированная). Развивается на месте поражения красной потницей из-за присоединения бактериальной инфекции. Такая потница выглядит как множество пузырьков с гнойным содержимым внутри.
Глубокая потница. Реже встречающийся тип потницы. Глубокую потницу также называют папулезной из-за образования папул — узелков, которые формируются не на поверхности кожи, а в ее более глубоких слоях.
Как лечить потницу у детей
Потница у новорожденных и маленьких детей не считается серьезным заболеванием и обычно проходит сама по себе без специального лечения. Но вот что вы можете сделать, чтобы малышу было комфортнее:
Но вот что вы можете сделать, чтобы малышу было комфортнее:
Приложите прохладный компресс на пораженный участок.
Сполосните малыша под прохладным душем или искупайте его, но не вытирайте полотенцем, а дайте коже высохнуть на воздухе.
Настройте кондиционер или вентилятор так, чтобы несильный поток воздуха был направлен на кожу малыша.
Мази лучше не использовать, так как они могут еще сильнее заблокировать потовые протоки. Если потница не проходит, проконсультируйтесь с педиатром.
Какие есть способы профилактики
Вот что вы можете сделать, чтобы предотвратить появление потницы у новорожденного или малыша постарше:
В жаркую погоду одевайте малыша в мягкую легкую одежду из хлопка. В холодное время года старайтесь не надевать на ребенка больше слоев одежды, чем вы носите сами.
Избегайте тесной одежды, которая может вызвать трение и раздражать нежную кожу малыша.
Если на улице жарко, прячьтесь с ребенком в тени. Если жарко в помещении, для охлаждения воздуха используйте вентилятор или кондиционер.
Комната, где спит малыш, должна быть хорошо проветренной, а воздух — прохладным.
Когда стоит обратиться к врачу
Потница у детей обычно проходит сама за несколько дней при исключении перегрева. Но если сыпь не проходит или появились признаки инфекции, обратитесь к врачу. Признаки инфекции:
боль и отек в области сыпи
гной в пузырьках
увеличение лимфатических узлов
высокая температура или озноб
Переживать, если вы заметили у малыша потницу, естественно. Но хорошая новость в том, что, скорее всего, потница пройдет сама по себе за несколько дней. Полностью исключить появление потницы у детей невозможно, но можно соблюдать рекомендации, чтобы не дать малышу перегреваться — особенно в теплое время года.
Как была написана эта статья
Информация, представленная в этой статье, основана на рекомендациях специалистов, опубликованных достоверными (медицинскими и государственными) источниками, такими как Американская ассоциация педиатрии и Американский колледж акушеров и гинекологов. Полный список ссылок на источники, использованные для написания этой статьи, вы найдете в конце статьи. Информация на данной странице не заменяет профессиональной медицинской консультации. Всегда обращайтесь к врачу для постановки диагноза и назначения лечения.
Полезно знать об АЛЛЕРГИИ НА ЯЙЦА (eggallergi)
АЛЛЕРГИЯ НА ЯЙЦА (eggallergi)
Полезная информация об аллергии на яйца – Информационный лист Норвежского союза астматиков и аллергиков
Что такое аллергия на яйца?
Аллергическая реакция на яйца возникает из-за того, что организм реагирует на некоторые виды протеинов, содержащиеся в яйцах. Аллергия на яйца является одной из наиболее распространённых у маленьких детей. У одних наблюдаются сильные реакции даже при очень небольшом количестве яйца в пище, у других наступает лишь лёгкое недомогание, или реакция наступает до увеличения количества потреблённых яиц. Некоторые реагируют на прикосновение к яйцам либо на пар и запах. Аллергия на яйца чаще наблюдается у детей, чем у взрослых. У большинства аллергия на яйца пропадает с возрастом, но у кое-кого она сохраняется и во взрослой жизни.
У одних наблюдаются сильные реакции даже при очень небольшом количестве яйца в пище, у других наступает лишь лёгкое недомогание, или реакция наступает до увеличения количества потреблённых яиц. Некоторые реагируют на прикосновение к яйцам либо на пар и запах. Аллергия на яйца чаще наблюдается у детей, чем у взрослых. У большинства аллергия на яйца пропадает с возрастом, но у кое-кого она сохраняется и во взрослой жизни.
Какие реакции возникают из-за аллергии на яйца?
Реакция аллергика, употребившего продукт питания с содержанием яйца, может быть различной. В качестве примеров можно назвать жидкий стул, боли в животе, приступ астмы, обострение экземы, затруднение дыхания и анафилактический шок.
На что реагирует организм?
Реакция организма вызывается протеинами, содержащимися как в желтке, так и в белке яйца. Некоторые реагируют более сильно на яичные протеины, содержащиеся в сырых яйцах (не подогретые). У некоторых аллергиков реакция в виде приступа астмы и/или аллергического насморка может быть вызвана вдыханием паров при жарении или варке яиц. Иногда для возникновения реакции бывает достаточно запаха жареных вафель (пар, содержащий яичные и молочные аллергены).
Иногда для возникновения реакции бывает достаточно запаха жареных вафель (пар, содержащий яичные и молочные аллергены).
Как лечить аллергию на яйца?
Лечение от пищевой аллергии заключается в исключении из рациона питания
продуктов, которые не переносит организм.
Где содержится яйцо?
Указывать на содержание яйца в продуктах питания могут такие наименования как яичный белок, желток, яичный порошок. Иногда также указываются такие названия, как альбумин или яичные лизозимы.
Среди продуктов, часто содержащих яйцо, можно назвать торты, печенье, приправы, соусы, майонез и салаты с его содержанием, горчица, спагетти, макароны, вафли, блины, шоколадные кокосовые шарики с наполнителем, конфеты, блюда с панировкой и запеканки.
Важно внимательно ознакомиться с перечнем ингредиентов перед применением продукта. Согласно «Инструкции о маркировке молочных продуктов», все продукты с содержанием яйца должны иметь соответствующую маркировку в перечне ингредиентов. Это также касается неупакованных продуктов, продающихся в магазинах, ресторанах, столовых и прочих местах.
Некоторые продукты питания имеют маркировку «Возможно наличие следов яйцепродуктов». Это не означает, что яйца добавлялись в продукт, но частицы яйцепродуктов могли попасть в него в процессе изготовления. Большинство аллергиков на яйца переносит наличие следов яйцепродуктов в определённом объёме и могут употреблять в пищу продукты с вышеуказанной маркировкой.
Что можно принимать в пищу при аллергии на яйца?
Яйцо является богатым на питательные вещества продуктом, однако оно также не является обязательным для здорового способа питания. Аллергия на яйца влечет за собой прежде всего практические трудности, так как ведёт к ограничению выбора тортов, печенья, полуфабрикатов и т.п. Яйца обладают свойствами, являющимися важными для приготовления хорошей выпечки. Они являются хорошим связующим компонентом и улучшают процесс поднятия теста.
В магазинах можно найти заменители яйца, как, например, «No Egg» и «Egg Replacer», которые обладают аналогичными связующими и иными свойствами, необходимыми для выпечки, но отличаются составом питательных веществ. Перед применением заменитель яйца смешивается с водой и взбивается. Во многих случаях хорошую и дешёвую замену яйцу можно получить путём увеличения количества пекарского порошка или соды. Одно яйцо может быть заменено одной столовой ложкой пекарского порошка. Добавив 1-2 столовых ложки кукурузной муки можно получить такой же золотистый цвет теста, как при использовании яиц.
Кроме того, абсолютное большинство выпечки из дрожжевого теста, желе, шоколадных соусов, замороженного сока, щербета, фруктов и ягод не содержат яичных элементов и являются отличными десертами и праздничными блюдами.
Вакцины
Некоторые вакцины, как, например, MMR, изготовлены на основе куриного эмбриона. Такие вакцины, как правило, не приводят к реакциям у аллергиков. Другие вакцины, как, например, вакцина против гриппа, могут выращиваться таким способом, в результате которого они могут содержать достаточное количество яичного протеина. Тем не менее, в большинстве случаев содержание яичного протеина будет настолько малым, что оно не приведёт к повышенному риску для аллергиков на яйца. Вакцины, относящиеся к данным группам вакцин, могут использоваться в медицинских пунктах, но при этом рекомендуется присутствие врача. При наличии истории анафилактических шоков, связанных с аллергией на яйца, либо при внезапном неконтролируемом приступе астмы, вакцинацию необходимо проводить в больнице.
Пищевая аллергия у детей раннего возраста!
Пищевая аллергия у детей раннего возраста!
Пищевая аллергия у детей раннего возраста!
Каждая мама, вспоминает спокойные дни беременности, где можно было употреблять в рацион питания различные продукты, не придерживаясь диеты. Основной стол в период беременности, должен быть максимально сбалансированным, витаминизированным и необходимое соотношение белков, жиров, углеводов. Наступает счастливый момент в жизни, это рождение малыша. Знакомство мамы и ребенка, забота о малыше, обеспечение необходимыми условиями по уходу за младенцем, а также создать максимально благоприятные условия.
Очень часто молодые родители сталкиваются с первыми трудностями в период новорожденности (такие как кишечные колики),в раннем детском возрасте такие проявлениями как высыпания на теле, нарушение стула (жидкий стул/запор).
Самые часто задаваемые вопросы родителей мы рассмотрим в данной статье:
- Как проявляет себя пищевая аллергия?
2. Какая длительность проявления внешних признаков?
3. Стоит ли отказаться от грудного вскармливания в пользу искусственного (гидролизованные и аминокислотные смеси) или переход на козье молоко?
4. Прожилки крови в стуле: стоит ли обращаться в инфекционную больницу за стационарной помощью?
Пищевая аллергия — это вызванная приемом пищевого продукта , вызываю патологическую реакцию, в основе которой лежат иммунные механизмы (специфические IgE-опосредованные реакции, клеточный иммунный ответ (не IgE-опосредованные) или их сочетание — реакция смешенного типа).
В качестве пищевого аллергена, могут быть любые вещества, чаще всего белковой природы, стимулирующие выработку IgE.
Самые часто встречаемые продукты, которые вызывают аллергические реакции: коровье молоко, куриное яйцо, арахис, орехи, рыба, морепродукты, пшеница, соя, а также говядина.
Самый значимым аллергеном является Белок Коровьего молока у согласно клиническим рекомендациям, составляет 2-3% среди грудных детей. С возрастном развивается толерантность у 80% больных детей, к возрасту 6 лет заболеваемость снижается менее 1%.
Любой белковый компонент молока способен вызвать сенсибилизацию, но наиболее часто : бетта-лактоглобулин, альфа-лактальбумин, бычий сывороточный альбумин и гамма-глобулин, альфа — казеин и бетта-казеин.
Пищевая аллергия представляет собой симптомокомлекс заболеваний и не является нозологическим диагнозом.
Поэтому учитывают клиническую и этиологическую значимость пищевой аллергия, включают в полный клинический диагноз после обозначения нозологической формы.
- Атопический дерматит
- Аллергическая крапивница
- Аллергический гастроэнтерит и колит
Лабораторная диагностика:
- Определение уровня IgE (sIgE) — иммуноглобулин Е, специфический иммуноглобулин
Основная функция IgE – обеспечение индивидуального иммунного ответа организма на внедрение раздражителя (антигена), обладающего определенной биологической активностью
- Пищевая панель
При пищевой аллергии детям раннего возраста, чаще встречаются проявления в виде постоянного зуда (характерен для любой возрастного периода), кожный синдром. Атопический дерматит у детей раннего возраста носит младенческий период, в этот период преобладает экссудативная форма заболевания. Клиническая картина представлена эритематозными пятнами, папулами, везикулами на лбу, щеках, волосистой части головы, сопровождающимися интенсивным зудом, отечностью, мокнутьем. Выраженный красный дермографизм. Чаще всего высыпания локализуются на разгибательных и сгибательных поверхностях конечностях.
Длительность высыпаний, зависит от своевременного начала лечения, а также полного исключения аллергенов (продуктов питания). У детей первого года жизни, чаще всего высокий аллерген это на Белок коровьего молока.
У детей на грудном вскармливание развивается клинически значимая аллергия, к БКМ за счет проникновения пищевых белков в грудное молоко. Часто вижу удивление в глазах молодых мам и отказ от рекомендации исключения белка коровьего молока. Встречные вопросы: что именно употреблять в рацион питания маме ? Дорогие мамы, сбалансированное питание кормящей мамы должно быть разнообразным, полноценным и максимально натуральным. Употребление каш (рис, гречка, кукурузная, овсяная и.т.д), супы, мясные продукты (индейка, курица, свинина) , перепелиные или куриные яйца , фрукты зеленого цвета и.т.д. Поэтому отсутствие цельного коровьего молока, никаким образом не скажется на вашем разнообразии меню.
Стоит ли отказываться от грудного вскармливания?
Действительно, очень часто мамы задают такие вопросы. Мой ответ нет! Грудное вскармливание является залогом полноценного развития ребенка. Только в том случае, когда грудное вскармливание невозможно (полная гипогалактия матери, невозможность ГВ по врожденным заболеваниям (пример: врожденный порок развития расщелина верхней губы и неба), наличие хронических инфекционных заболеваний у мамы — угрожающие для жизни ребенка.
В том случае, когда невозможно сохранить ГВ. В рекомендациях используют гидролизованные смеси, либо аминокислотные!
Гипоаллергенные смеси не относятся к лечебному питанию, назначаются только для детей склонным к развитию аллергии (учитывая анамнез и наследственность).
Соевая смесь также не является лечебным питанием и может вызвать перекрестную реакцию!
Переход на козье молоко не является разумным способом. Так как в этом случае, козье молоко может выступить как перекрестный аллерген, вызывая перекрестно-аллергические реакции у больных с аллергией к БКМ, так и является самостоятельным аллергеном, вызывая тяжелые реакции у пациентов, толерантных к коровьему молоку. А также основные аллергены молока практически не теряют свою биологическую активность после кипячения, пастеризации, ультравысокой температурной обработки .
Прожилки крови в стуле: стоит ли обращаться в инфекционную больницу за стационарной помощью?
Гастроинстенальные проявления — это проявления со стороны органов пищеварения. Пищевая аллергия это нетолько, когда есть высыпания на теле. Аллерген, который проходит через ЖКТ может вызвать диспепсические проявления (срыгивания, кишечные колики, боли в животе, рвота, прожилки крови в стуле). Такие детки очень часто попадают в инфекционную больницу. Получают симптоматическую терапию, которые приносит только временное улучшение. Если вовремя не диагностировать, к сожалению это может привести к необратимым последствиям.
Если у вашего малыша отсутствует субфебрильная/фебрильная температура тела, на протяжении длительного времени не наблюдается улучшение после курса медикаментозного назначения вашим лечащем врачом, наличие в стуле прожилок крови, слизи, изменение цвета, тогда вероятнее всего у вашего ребенка Гастроинстенальная форма пищевой аллергии.
Гастроинстенальная форма пищевой аллергии может возникнуть как и на грудном вскармливание, так и на искусственном.
Для мамы соблюдения лечебной диеты с полным исключением БКМ. Детям с искусственным вскармливанием, переход на лечебное питание. Эффект при своевременном лечении наступает быстро. Соблюдение диеты в дальнейшем, приводит к быстрому восстановлению ЖКТ.
С уважением, врач педиатр ГАУЗ КО КГДКБ № 1
Рязанова Светлана Сергеевна
194
Назад
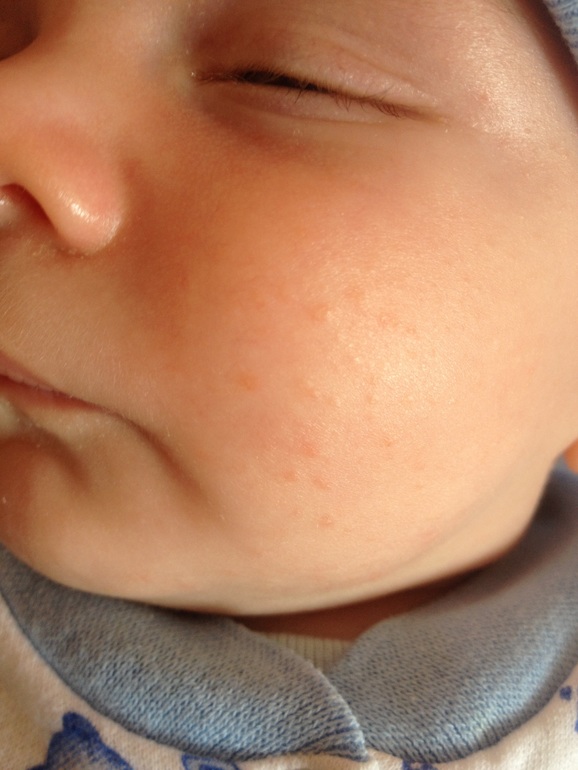
фото и описание, как лечить, при грудном вскармливании, чем мазать, причины
Аллергия на лице у грудничка – это явление с которым приходится сталкиваться многим родителям, так как неприятные симптомы у малышей до года может вызвать что угодно: начиная от применения гигиенических средств и заканчивая материнским молоком. В статье рассмотрим, от чего у младенца может появиться аллергическая сыпь и чем лечить аллергию на лице у грудничка.
Аллергия на щеках у грудничка: механизм развития реакции
У детей первого года жизни аллергические реакции на различные вещества возникают довольно часто. Это явление объясняется тем, что иммунная система ребенка является высокочувствительной и только начинает свое формирование. Вследствие этого, спровоцировать аллергию может абсолютно любое вещество, потому что воспринимается неокрепшим организмом как чужеродное.
Если родители являются аллергиками, то риск возникновения недуга у ребенка увеличивается на 50%, так как это заболевание передается на генетическом уровне.
Симптомы аллергии являются очень разнообразными: многократное чихание, заложенность носа, слезотечение, зуд, но у маленьких детей, как правило, признаки проявляются в основном в виде кожных реакций.
Аллергия у новорожденных на лице: фото
Аллергия на лице новорожденного может возникнуть косвенно, то есть по причинам, зависящим не от ребенка, а от матери. Рассмотрим их ниже.
- употребление высокоаллергенных продуктов во время беременности: клубника, цитрусы и пр.;
- различные вирусные заболевания, протекающие при беременности: простудные инфекции, бронхит и пр.;
- инфекционные заболевания: герпес, цитомегаловирус, вирус Эпштейна-Барр и пр.;
- наличие у кого-либо из родителей аллергических заболеваний: бронхиальная астма, дерматит и пр.;
- прием лекарственных средств в период беременности;
- несоблюдение гипоаллергенной диеты во время грудного вскармливания.
Аллергия у грудного ребенка на лице, вследствие реакции его иммунной системы, проявляется в основном из-за:
- аллергенов, проникающих в детский организм с молоко матери;
- неподходящей смеси, то есть из-за реакции на белок коровьего молока;
- проведения терапии с применением антибиотиков;
- отягощенного наследственного анамнеза.
Аллергия у грудничков на лице: фото и причины
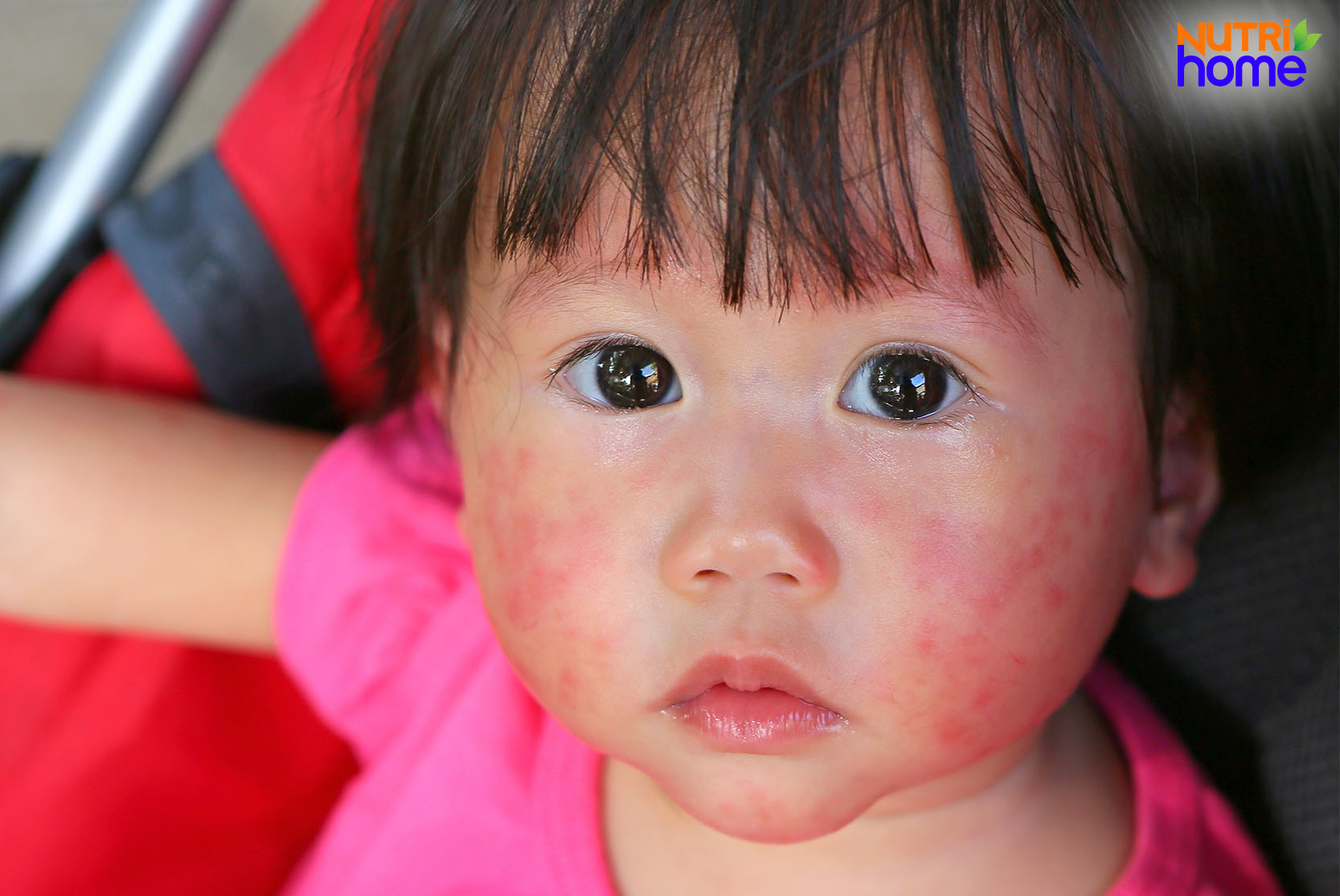
Младенцы, особенно новорожденные, обладают крайне чувствительной кожей. Поэтому всевозможные раздражители, например, грязный подгузник, пища, моющие средства и лекарственные препараты могут вызывать у них аллергические реакции. Ниже на фото рассмотрим, как выглядит аллергия на лице у грудничка и по каким причинам она может проявляться.
Экзема
Экзема является одним из наиболее распространенных аллергических состояний кожи у младенцев. Чаще всего, у детей возникает именно атопическая экзема (диатез), которая может проявляться как в виде мелкой сыпи, так и в виде сухих чешуйчатых пятен.
Стоит отметить, что обычно аллергия на щеках у грудных детей возникает до 6 месячного возраста. У малышей в возрасте от 6 месяцев до 1 года сыпь чаще всего появляется на коленях и локтях.
Аллергия у новорожденного на лице: фото
Генетика является одной из главных причин проявления экземы, однако некоторые виды тканей, различные косметические средства, повышенное потоотделение, прикорм, неадаптированная молочная смесь, также могут вызвать ее проявления.
Крапивница
Аллергия на щечках у грудничка появляется в том случае, когда иммунная система организма производит выброс гистамина в кровоток, в ответ на употребление определенных видов пищи или резкие изменения температуры.
Крапивница является незаразным заболеванием, кроме того, она может самостоятельно исчезнуть в течение нескольких часов или дней. При этом, ребенок может почувствовать зуд или жжение на пораженных участках.
Фото: пищевая аллергия на голове и лице у грудничка
Папулезная крапивница
Обычно, эта локализованная аллергическая реакция возникает в результате укусов насекомых и наблюдается на открытых областях, таких как лицо, шея, руки. Представляет собой красно-белые, не сливающиеся зудящие высыпания. В частых случаях зуд провоцирует расчесывание кожи, из-за которого присоединяется вторичная инфекция.
Блохи, обнаруженные у домашних котов, также известные как Ctenocephalides felis, являются основной причиной этой аллергии. Птицы, клопы, комары, гусеницы, жуки и прочие членистоногие также могут вызывать появление подобной сыпи.
Аллергический контактный дерматит
Контактный дерматит — это воспаление кожи, которое появляется сразу после контакта к раздражающим веществом. При данном явлении возникает зуд, жжение кожи, появляются красные чешуйчатые и растрескавшиеся пятна.
Проявляться аллергия на лице у ребенка может после контакта с шерстяной одеждой, бижутерией, влажными салфетками, косметическими средствами и пр.
Неаллергические заболевания
Ниже рассмотрим перечень заболеваний, которые, по незнанию, многие родители часто путают с аллергией.
Потница
Аллергию у грудничка на лице многие мамы часто путают именно с потницей. Главное отличие этих состояний заключается в том, что потница возникает в месте трения или перегрева кожного покрова, в то время как аллергия может распространяться на все тело, включая живот, ноги, руки и пр.
Потница может наблюдаться на лице, шее, спине, подмышках и ягодицах. Сыпь представляет собой крошечные красные шишки или волдыри, заполненные гноем, возникающие в результате блокировки потных протоков.
Чаще всего, высыпания проявляются у детей с чувствительной кожей, особенно в теплое время года, при несоблюдении температурного режима в жилом помещении, при нерегулярной смене подгузников и ношении плотной одежды.
Цветение
Под «цветением» принято понимать выведение организмом ребенка гормонов, поступающих с молоком матери. Из-за гормональной перестройки у малыша, исключительно на щечках, может возникнуть мелкая мокнущая сыпь, которая, как правило проходит самостоятельно в течении 1-3 месяцев. Чаще всего это явление наблюдается у месячных детей.
Подозреваемая аллергия у месячного ребенка на лице не редко оказывается, тем самым, «цветением».
Опрелость
Опрелость представляет собой покраснение кожи, которое в отдельных случаях может сопровождаться сильным зудом, образованием корочек, неприятным запахом. Часто встречается в складках кожи младенцев, причем чаще всего локализуется на шее.
Сыпь и покраснение кожи имеют тенденцию к распространению и могут также проявляться на щеках у грудничка или на груди.
Как правило, протекает это явление безболезненно, однако при запущенных формах может доставлять ребенку сильный дискомфорт.
Стригущий лишай
Эта грибковая инфекция поражает кожу лица, головы, ног и другие места на теле ребенка. Заболевание является заразным и может распространяться через полотенца, одежду и игрушки.
Лишай проявляется в виде зудящих красных колец на пораженной области, которые могут быть гладкими посередине, а по краям — твердыми или чешуйчатыми.
Себорея
Многие родители ошибочно полагают, что себорея – это аллергия на голове у грудничка. На самом деле, данное мнение ошибочно. Желтые сухие или влажные хлопья возникают из-за повышенной работы сальных желез. Когда они появляются на голове, за ушами, на щеках или на лбу, то могут иметь характерный чешуйчатый вид.
Это заболевание, в значительной степени, протекает безболезненно и никоим образом не раздражает ребенка. При правильном подходе к лечению его можно довольно быстро вылечить.
Аллергия у грудничка на лице: что делать?
Аллергические высыпания на лице новорожденного могут иметь различное происхождение. Поэтому первое, что стоит предпринять родителям — это навестить лечащего врача педиатра для диагностирования заболевания.
После осмотра ребенка и сбора анамнеза, врач назначит необходимые исследования, которые помогут в постановке верного диагноза и назначении грамотного лечения.
Как правило, аллергия у новорожденного на лице диагностируется при помощи аллергоскрининга. Данная процедура представляет собой сдачу крови на общий и специфический Иммуноглобулин Е.
Результаты данного анализа предоставят информацию о том, что именно вызывает негативную реакцию организма и действительно ли это заболевание имеет аллергический характер. Подробнее об анализе на аллергены вы можете прочитать в этой статье.
Лечение аллергии на лице у грудничка
Решать, чем мазать аллергию на лице у грудничка, должен квалифицированный специалист. Заниматься самолечением в таком случае не стоит, чтобы не нанести вреда чувствительной коже младенца.
Медикаментозное лечение
Как правило, если проявилась аллергия на щеке у грудничка, врач назначает антигистаминную, кортикостероидную или негормональную цинковую мазь.
Антигистаминная мазь является эффективной в том случае, когда у ребенка чешется лицо, то есть возникает зуд и только начинают проявляться различные высыпания. Таковым является Фенистил Гель.
При комплексном подходе к лечению могут использоваться комбинации антигистаминной и негормональной цинковой мази, оказывающей подсушивающий эффект. Например, Цикопласт, Цинокап, также, от аллергии на лице у грудничка эффективен Судокрем.
Судокрем от аллергии на лице у грудничка применяется с давних времен. Многие мамы отмечают его эффективность, используют в том числе, как крем под подгузник: мажут его на опрелости при пеленочном дерматите.
В более запущенных случаях, когда кожный покров уже значительно поврежден и высыпания не проходят более 7 дней, назначается гормональный (кортикостероидный) препарат. Однако его применение ограничивается несколькими днями, так как данные средства обладают широким перечнем противопоказаний, особенно при их использовании у маленьких детей. Обычно назначается Элидел, Адвантан, Локоид и пр.
Как вылечить аллергию у грудничка должен решать врач. Самостоятельно применение кремов и мазей может не дать эффективного результата и, более того, может лишь усугубить течение заболевания.
При пищевой и лекарственной аллергии у детей с 1 месяца жизни применяется антигистаминное средство в виде каплей – Фенистил, с 6 месяцев – Зиртек. Для детей старшего возраста назначаются таблетки от аллергии на лице: Зодак, Лоратадин Тева, Супрастин.
Народные средства для лечения аллергии на лице
Народная медицина применяется для устранения различных кожных высыпаний уже в течение многих лет. Как правило, применяются отвары трав, оказывающие противовоспалительный и противозудный эффект.
Для того, чтобы приготовить отвар из календулы, череды, ромашки, необходимо 30 гр. сухих листьев или цветков залить 200 мл кипятка, настоять в течение 20 минут, затем профильтровать и добавить в ванночку при купании.
Также, этим отваром можно протирать лицо и тело малыша перед сном, нанося его на ватный диск.
Аллергия у ребенка на лице: профилактика
Неблагоприятные факторы, которые могут способствовать раздражению нежной кожи младенца, могут встретиться где угодно. Для того, чтобы их избежать, необходимо придерживаться нескольких простых правил по уходу за новорожденным ребенком:
- очищать кожу ребенка необходимо мягким моющим средством, которое не содержит красителей и ароматизаторов;
- применять растительные препараты также нужно с осторожностью, так как иммунная система детей может дать негативную реакцию и на натуральные средства, включая ромашку, череду, календулу и пр.;
- при кормлении грудью, маме следует придерживаться гипоаллергенной диеты и вводить новые продукты в свой рацион постепенно, следя за реакцией организма ребенка на них;
- выбор молочной смеси следует доверить педиатру, так как только врач, с учетом индивидуальных особенностей ребенка, сможет подобрать наиболее подходящий вариант рациона, особенно для аллергиков;
- необходимо проводить регулярную уборку жилого помещения, устраняя различные аллергены: пыльцу растений, шерсть животных, пылевых клещей и пр.
Читайте также:
🧬 Сезонная аллергия: причины, лечение, профилактика
Поллиноз проявляется у детей с 3-4 лет. Об особенностях заболевания рассказывает руководитель центра педиатрии GMS Clinic Надежда Магарина дала комментарии интернет-порталу «Здоровые дети».
Сезонная аллергия — реакция организма на цветение и пыление растений. По-научному это заболевание называется «поллиноз» или «сезонный аллергический риноконъюнктивит», в народе его еще называют «сенной лихорадкой».
Наиболее частой причиной сезонной аллергии является пыльца деревьев. Объясняется это тем, что деревья растут повсеместно и пылят на более далекие расстояния. Самый распространенный аллерген среди деревьев — пыльца березы.
Первые симптомы аллергии у ребенка легко спутать с ОРВИ, особенно если до этого аллергии ни у ребенка, ни у родителей не было, и они не знакомы близко с симптомами протекания этой болезни.
Начальные проявления аллергии на пыльцу — чихание, заложенность носа, покраснение глаз, возможны сильные реакции в виде приступов бронхиальной астмы.
Как отличить аллергию от ОРВИ?
«Весной родители говорят, что ребенок простудился, потому что его рано раздели или потому что встретили болеющего друга, а на самом деле — это аллергическая реакция, и она уже запущена. Чем раньше начать компенсировать реакцию, тем выше результат. Необходимо контролировать аллергическую реакцию, чтобы ваш ребенок не сидел дома и не сопливил по ночам», — отметила Надежда Магарина.
«Чтобы держать под контролем аллергическую реакцию, необходимо следить за пылением растений, которые являются аллергенными для ребенка и заблаговременно начать прием антигистаминных средств, — продолжила доктор Магарина. — Количественное содержание пыльцы в воздухе изучается на государственном уровне. Узнать информацию о том, какие растения пылят в данный момент, можно на сайтах, которые размещают информацию о пыльцевом мониторинге, например, Пыльца CLUB. Если вы планируете поездку, например, на отдых, то можно посмотреть обстановку там».
Наследственная предрасположенность
Если в семье по материнской и по отцовской линии есть аллергики, включая второе поколение, то есть дедушек, бабушек и других родственников, то вероятность, что у ребенка будет аллергия — 70%. Если только по материнской или только по отцовской линии, то вероятность составляет 30%. При этом не имеет значения какая именно аллергия была у родственников — на пыльцу, пищевая аллергия или аллергия на кошек.
«Наследуется не конкретная аллергия, а аллергическая реакция в принципе. На что она будет реализована — зависит от жизни каждого человека. Если есть даже маленькая склонность к аллергии, появление ярко выраженной аллергической реакции может быть спровоцировано сопутствующими факторами, как то: загрязненный воздух, прием нескольких различных медикаментов во время заболеваний, употребление пищи с красителями, например, „чупа-чупсов“, а также другими факторами. При этом аллергия может вообще не реализоваться, вы можете прожить всю жизнь и не узнать, что у вас есть аллергия», — пояснила педиатр-аллерголог.
Первый период: с марта по май. Вызван цветением деревьев и кустарников.
Второй период: с июня по июль. Вызван пылением злаковых и луговых трав.
Третий период: с августа по октябрь. Вызван пылением сорных трав и спорами плесневых грибов.
Главные аллергены
Деревья и кустарники: береза, ольха, лещина или орешник, дуб, клен, тополь, ясень, вяз и другие.
Береза — наиболее частая причина появления сезонной аллергии. Имеет очень летучую пыльцу. Сезон аллергических реакций на березу начинается еще когда не сошел снег — в марте, апреле или мае, в зависимости от того, насколько холодная, долгая и снежная зима. В ветреную погоду пыльца может распространяться на десятки километров. Берез в нашей стране очень много, поэтому исключить аллерген из жизни практически не возможно.
Ольха — второй по распространённости аллерген.
Коварство кустарников заключается в том, что их сложно идентифицировать, пока не появились листики, например, трудно отличить орешник от ольхи.
Злаковые и луговые травы: рожь, пшеница, тимофеевка, овсяница, мятлик, пырей, костер, гречиха и другие.
Коварство аллергенных трав заключается в том, что не многие знают, как эти травы выглядят.
Причиной аллергии также может стать обычная газонная трава. Если вовремя не подстричь газон, то трава зацветет и начнет пылить. Газоны могут пылить несколько раз в год. Сок свежескошенной травы при попадании на кожу человека также может стать причиной аллергической реакции, которая выражается в виде крапивницы.
Сорные травы: полынь, лебеда, одуванчик, амброзия, конопля, крапива, лютик и другие.
Одуванчики — очень аллергенны. Имеют тяжелую пыльцу, поэтому чтобы началась реакция, нужен близкий контакт с аллергеном, например, надеть венок из одуванчиков себе на голову или уткнуться лицом в цветок.
Полынь — достаточно аллергенная. Растет вдоль канав и заброшенных мест.
Плесневые грибы. Водятся в прелой листве, в картофеле, во влажных помещениях. «Если у ребенка аллергическая реакция на плесневые грибы, то шуршание опавшими листиками, которое так любят дети, приведет к заложенному носу, кашлю, начнут чесаться глаза», — сообщила Надежда Магарина.
Периоды обострения заболевания
Особенно сложными для аллергиков становятся года, когда весна вначале задерживается, а потом наступает резкое потепление. Одновременно начинают пылить разные растения, накапливается большая концентрация пыльцы в воздухе, что ведет к более сильным реакциям и дает большую монологическую аллергическую память, т. е. значительно повышается вероятность того, что в следующем году аллергия повторится.
Перекрестная аллергия. Важно знать!
Перекрестная аллергия заключается в осложнении аллергической реакции при употреблении некоторых продуктов, являющихся перекрестными с аллергией на растения и грибы-микроорганизмы. В повседневной жизни эти продукты можно употреблять в привычных количествах, однако, когда начинается период пыления аллергенных растений, их стоит исключить из рациона. В противном случае может начаться сильная реакция, вплоть до отека Квинке, когда начинают отекать губы, язык, гортань, сильно раздуваются лицо и шея, иногда уши, человек опухает и начинает задыхаться. Могут начаться сильные боли в животе, вплоть до госпитализации. Самостоятельно определить, что это является следствием аллергической реакции — не просто. «Самый типичный пример — человек, который имеет небольшую аллергическую реакцию на березу, поехал на пикник, там ест, к примеру, мясо, запивает яблочным соком, ест фрукты — яблоки, персики, черешню, а потом у него, помимо кашля и соплей, возникают боли в животе. Не один раз были подобные случаи, когда к нам привозили пациентов с такими болями в животе. В данном случае необходимо использовать противоаллергические препараты и соблюдать диету», — пояснила врач-аллерголог.
Перечень продуктов, которые стоит исключить из рациона в аллергенный период можно посмотреть здесь.
Стоит отметить, что перекрестная аллергия возможна не только при наличии у человека аллергии на растения, но и при пищевой аллергии.
Аллергический марш
«Из неприятных моментов сезонной аллергии — так называемый аллергический марш. Начавшись с покраснения глаз или чихания, аллергическая реакция быстро „марширует“ по разным системам организма, и к традиционным симптомам могут добавиться покашливание, нарушение сна, неожиданные сильные отеки, также возможно появление аллергической реакции на другие травы и растения, которые начинают цвести в этот момент», — отметила Надежда Магарина.
Профилактика и лечение
Систематическая терапия — что делать, когда аллергия уже началась. Необходимо убрать аллерген или снизить контакт с ним. Начать прием антигистаминных препаратов, использовать капли в нос и глаза, спреи в горло. Такая терапия поможет снять форму остроты и тяжесть момента, но не решить проблему.
«Все зависит от конкретных случаев проявления аллергии. Одно дело, когда у ребенка только аллергия на березу, и то не ярко выраженная. И совсем другое, когда реакция на все, и у ребенка не просто заложен нос, и он чихает, а у него и конъюнктивит, и астма, и отек Квинке, и крапивница. В этом случае медицинская медикаментозная активность будет совершенно другая, вплоть до назначения гормональных препаратов, капельниц, домашнего или стационарного режима. Есть люди, у которых очень сильная реакция, и они вынуждены просто не ходить на улицу в тот момент, когда сухо, ветрено и когда теплая погода вначале задерживается, а потом резко теплеет», — сообщила руководитель центра педиатрии GMS Clinic.
Иммунотерапия — профилактика с помощью уколов, капель или капсул, содержащих аллерген. Еще когда растения не начали пылить, в организм ребенка вводится небольшое количество аллергена, например, березы. В организме образуются защитные факторы, и ребенок не проявляет аллергической реакции на данный аллерген. Считается, что три года такой терапии избавляют человека на 12 лет от сильных проявлений или, как минимум, от значимой медикаментозной агрессии.
«Если у человека не очень много аллергенов, и он в нужный момент соблюдает диету и следует рекомендациям врачей, то в скором времени он может вообще забыть, что такое аллергия, что нужно всегда носить с собой капли в нос и антигистаминные средства», — отметила педиатр-аллерголог Надежда Магарина.
Источник: healthy-kids.ru
Фотографии сыпи и состояния кожи в детстве
Редакционная группа BabyCenter стремится предоставить самую полезную и достоверную информацию о беременности и воспитании детей в мире. При создании и обновлении контента мы полагаемся на достоверные источники: уважаемые организации здравоохранения, профессиональные группы врачей и других экспертов, а также опубликованные исследования в рецензируемых журналах. Мы считаем, что вы всегда должны знать источник просматриваемой информации. Узнайте больше о наших редакционных правилах и правилах медицинского обзора.
AAD. Чесотка. Американская академия дерматологии. https://www.aad.org/public/diseases/contagious-skin-diseases/scabies [дата обращения: сентябрь 2019 г.]
AAFP. 2017. Опрелости. Американская академия семейных врачей. https://familydoctor.org/condition/diaper-rash/ [дата обращения: сентябрь 2019 г.]
AAP. 2019. Детские родинки и высыпания. Американская академия педиатрии. https://www.healthychildren.org/English/ages-stages/baby/bathing-skin-care/Pages/Your-Newborns-Skin-Birthmarks-and-Rashes.aspx [дата обращения: сентябрь 2019 г.]
AAP. 2015. Колпачок люльки. Американская академия педиатрии. https://www.healthychildren.org/English/ages-stages/baby/bathing-skin-care/Pages/Cradle-Cap.aspx [дата обращения: сентябрь 2019 г.]
Allmon, A, et al. 2015. Распространенные высыпания на коже у детей. Американский семейный врач 92 (3): 211-6. http://www.aafp.org/afp/2015/0801/p211.html [Проверено в сентябре 2019 г.]
CDC. 2019. Заболевания рук, ног и рта. Центры США по контролю и профилактике заболеваний.https://www.cdc.gov/hand-foot-mouth/ [дата обращения: сентябрь 2019 г.]
CDC. 2017. Краснуха. Центры США по контролю и профилактике заболеваний. https://www.cdc.gov/rubella/ [дата обращения: сентябрь 2019 г.]
CDC. 2019. Корь (rubeola). Центры США по контролю и профилактике заболеваний. https://www.cdc.gov/measles/ [дата обращения: сентябрь 2019 г.]
March of Dimes. 2013. Желтуха новорожденных. http://www.marchofdimes.org/baby/newborn-jaundice.aspx [дата обращения: сентябрь 2019 г.]
Mayo Clinic.2018. Детские прыщи. http://www.mayoclinic.org/diseases-conditions/baby-acne/basics/definition/con-20033932 [дата обращения: сентябрь 2019 г.]
MedlinePlus (ADAM). 2017. Ядовитый плющ, дуб и сумах. https://medlineplus.gov/poisonivyoakandsumac.html [по состоянию на сентябрь 2019 г.]
MedlinePlus (ADAM). 2018. Герпес. https://medlineplus.gov/coldsores.html [по состоянию на сентябрь 2019 г.]
MedlinePlus (ADAM). 2019. Фолликулит. https://medlineplus.gov/ency/article/000823.htm [по состоянию на сентябрь 2019 г.]
Medscape.2019. Папулезная крапивница. [Доступ в сентябре 2019 г.]
Nemours Foundation. 2019. Ветряная оспа. http://kidshealth.org/en/parents/chicken-pox.html [[дата обращения: сентябрь 2019 г.]
Nemours Foundation. 2018. Крапивница. http://kidshealth.org/en/parents/hives.html [дата обращения: сентябрь 2019 г.]
Nemours Foundation. 2019. Бородавки. http://kidshealth.org/en/parents/wart.html [Проверено в сентябре 2019 г.]
Nemours Foundation. 2019. Стригущий лишай. http://kidshealth.org/en/teens/ringworm.html [по состоянию на сентябрь 2019 г.]
Раздражающий контактный дерматит у грудного ребенка или младенца: состояние, методы лечения и фотографии для родителей — обзор
51397 32 Информация для МладенецВзрослыйДетский подпись идет сюда …Изображения дерматита, раздражающего контакта
Обзор
Дерматит — это воспаление кожи. В частности, раздражающий контактный дерматит представляет собой воспаление кожи, вызванное контактом с посторонним веществом.Это может быть любое химическое вещество, включая мыло, моющие средства и смягчители ткани. Реакция может выглядеть как ожог.
Младенцы, страдающие раздражающим контактным дерматитом, обычно суетливы. Может быть явное раздражение кожи, включая воспаление, отек и тепло. Сыпь будет ограничиваться определенной областью, которая контактировала с возбудителем. Кожная реакция при раздражающем контактном дерматите возникает немедленно, в отличие от аллергического контактного дерматита, когда возникает отсроченная реакция, при которой вызывающее нарушение вещество вызывает выработку антител, вызывающих появление сыпи.
Кто в опасности?
Самым распространенным раздражающим контактным дерматитом у младенцев является опрелость (пеленочный дерматит). В этом случае возникает кожная реакция в области подгузника, вызванная продолжительным контактом с естественными химическими веществами, содержащимися в моче и стуле.
Другой раздражающий контактный дерматит у младенцев может быть обнаружен вокруг рта из-за контакта кожи с детским питанием или слюнотечения.
Признаки и симптомы
Самым распространенным местом возникновения раздражающего контактного дерматита являются руки, хотя может поражаться любая поверхность тела, включая гениталии.
Они могут иметь вид розовато-красных поражений. На листах кожи (бляшках) возникает поверхностное упрочнение (чешуйки) и растрескивание (трещины) в областях длительного (хронического) воздействия. Если поражения появляются быстро (остро), участки пораженной кожи могут иметь резкую границу на открытых участках. На кончиках пальцев вы можете увидеть шелушение кожи, трещины и шелушение.
Рекомендации по уходу за собой
- Удалите все химические вещества или условия, вызывающие раздражение, и защитите кожу от дальнейшего воздействия.
- При раздраженной коже в складках тела попробуйте использовать защитный крем с пастой из оксида цинка, например Desitin®.
- Если область сухая и потрескавшаяся, часто увлажняйте ее, увлажняя водой, а затем нанося смягчающий крем (смягчающее средство), например, вазелин или увлажняющий крем.
- На зудящие, красные участки попробуйте наносить безрецептурный крем с гидрокортизоном (0,5–1%) два раза в день.
Когда обращаться за медицинской помощью
Обратитесь к врачу вашего ребенка или дерматологу, если сыпь не проходит с помощью мер самолечения.
Лечение, которое может назначить ваш врач
- Врач может порекомендовать нанести вазелин (вазелин®) или густой увлажняющий крем непосредственно на влажную кожу вашего ребенка после купания.
- Наносите эти кремы часто (не реже двух раз в день) для увлажнения и защиты кожи.
- Врач может назначить местные стероиды слабой или средней активности при наличии воспаления.
Надежные ссылки
Клиническая информация и дифференциальная диагностика дерматита, раздражающего контактаСписок литературы
Болонья, Жан Л., изд. Дерматология , стр 227, 241-249. Нью-Йорк: Мосби, 2003.
Фридберг, Ирвин М., изд. Дерматология Фитцпатрика в общей медицине . 6 th ed, pp.1309-1314, 2370. New York: McGraw-Hill, 2003.
Что это за сыпь ?: с картинками
Вы когда-нибудь гуглили: «Что это за сыпь?» Возможно, вы искали себя, своего ребенка или «друга».
Скорее всего, у вас в жизни была одна-две сыпи. W шляпа это сыпь? Сыпь — это временное высыпание на коже.Обычно это проявляется в виде красных пятен или покраснения. Иногда он может быть сухим, чешуйчатым или зудящим.
На самом деле ваша кожа покрыта триллионами насекомых, называемых микроорганизмами, и вместе они составляют микробиом вашей кожи. Когда они уравновешены и счастливы, ваша кожа тоже. Сыпь, такая как экзема и дерматит, возникает, когда микробиом вашей кожи не сбалансирован. Узнайте больше о микробиоме своей кожи, послушав наш подкаст «Мое удивительное тело».
Существует много типов сыпи, включая экзему, крапивницу и тепловую сыпь.Некоторые высыпания могут быть временными или хроническими. Иногда сыпь может быть признаком серьезного заболевания, например кори, поэтому важно обратиться за медицинской помощью, если вас беспокоит сыпь.
Мы перечислили некоторые распространенные высыпания, их симптомы и способы их лечения. Сыпь, о которой мы говорим, обычно возникает на вашем лице, а иногда и на других частях тела. Если у вас «внизу» сыпь, это может быть признаком ИППП, и мы рекомендуем вам поговорить с вашим терапевтом или пройти обследование сексуального здоровья.
Экзема
Экзема — это кожное заболевание, поражающее детей и взрослых. Это чаще встречается у детей, у 66 процентов больных экземой диагноз диагностируется в возрасте до двух лет. Обычно они вырастают из экземы к подростковому возрасту. Еще это можно назвать атопической экземой, атопическим дерматитом и аллергической экземой.
Мы точно не знаем, что вызывает экзему, но мы знаем, что иногда она может быть генетической. Один ген, связанный с экземой, называется филаггрин, и люди, страдающие экземой, часто имеют дефект, который снижает способность их кожи восстанавливать себя после травмы.Это также позволяет аллергенам проникать в более глубокие слои кожи. У людей с экземой могут быть и другие заболевания, например сенная лихорадка или астма.
Некоторые триггеры, которые вызывают и усугубляют экзему, включают:
- сухая кожа
- царапины в пораженной области
- вирусные или бактериальные инфекции
- химикаты из бассейнов
- песок, особенно из песочниц
- некоторые типы ковров или травы
- животные или клещи домашней пыли
- аллергены, которыми вы можете дышать, например, пыльца
- искусственные красители и консерванты
- духи, мыло и химикаты
- шерстяные или синтетические ткани
- тепло или очень жаркие помещения
- стресс
Экзема вызывает очень зудящие, чешуйчатые, красные пятна кожи, обычно на щеках, в локтевых складках и под коленями.
Ваш врач сможет диагностировать у вас экзему и посоветовать подходящий план лечения. Самый эффективный способ облегчить симптомы и вылечить экзему — поддерживать кожу хорошо увлажненной, ежедневно нанося на нее увлажняющий крем без запаха. Также лучше избегать зуда, чтобы уменьшить повреждение кожи, что может увеличить вероятность заражения.
В коже есть особые клетки, которые обладают иммунной функцией. Экзема вызывает нарушение барьерной функции кожи. Иногда дети, больные экземой, более склонны к развитию аллергии.Посторонние белки проникают через поврежденную кожу и активируют иммунные клетки.
По этой причине важно не использовать кремы, содержащие пищевые ингредиенты. например овес, козье молоко, миндальное масло. Использование кремов, содержащих пищевые ингредиенты, может вызвать развитие аллергии на эти продукты.
Контактный дерматит
Контактный дерматит — это воспаление кожи. Существует два типа контактного дерматита, который возникает, когда ваша кожа касается чего-то, от чего она становится красной и воспаленной.Аллергический контактный дерматит — это воспаление кожи после контакта с аллергеном, например, с растениями. Если ваша кожа подвергается воздействию раздражителя, например косметических средств, в течение длительного периода времени, это называется контактным дерматитом, вызывающим раздражение.
Контактный дерматит может привести к тому, что кожа станет:
- потрескавшейся
- красной
- волдырями
- утолщенной
- сухой
- зудящей
Сыпь должна исчезнуть медленно, если вы избегаете вещества, вызывающего раздражение или реакцию .Если сыпь вызывает дискомфорт или не проходит, обратитесь к врачу. Они смогут помочь вам с лечением и найти аллерген или раздражитель.
Тепловая сыпь
Тепловая сыпь часто возникает летом и обычно безвредна. Это также известно как потница или потница. Тепловая сыпь возникает из-за закупорки и воспаления потовых протоков.
Симптомы могут длиться 2–3 дня и могут включать крошечные красные точки или волдыри, ощущение зуда или покалывания, покраснение или легкую припухлость в этой области.Чаще встречается на потных участках тела. Подмышки, спина, под грудью, грудь, пах или изгибы локтей и колен — все это области, которые могут быть затронуты.
Чтобы снизить риск тепловой сыпи, вам следует сохранять прохладу в жаркие месяцы, регулярно пить воду, носить легкую одежду и держаться подальше от тепла. Тепловая сыпь иногда может быть первым признаком связанных с жарой состояний, таких как тепловой удар или истощение, которые требуют неотложной помощи.
Тепловая сыпь обычно проходит сама по себе.Вам следует обратиться к врачу, если сыпь усиливается или держится более 3 дней. Если волдыри инфицированы желтым или зеленым гноем, если у вас жар или вы чувствуете себя плохо, вам следует обратиться к врачу.
Крапивница
Крапивница, также известная как крапивница или крапивница, представляет собой кожную сыпь, которая возникает, когда организм вырабатывает гистамин. Гистамин — это белок, который ваше тело использует для борьбы с вирусами и бактериями, но когда у вас крапивница, ваше тело может реагировать на раздражитель.
Симптомы крапивницы включают бугристую красную сыпь. Иногда шишки могут больше походить на ваш нормальный цвет кожи и могут вызывать сильный зуд. Причина возникновения крапивницы иногда неизвестна, но может быть вызвана аллергической реакцией, приемом лекарств или инфекцией.
Иногда крапивница может развиться через несколько дней или недель, но настоящая крапивница может длиться от пары часов до 6 недель. Вам следует обратиться к врачу, если сыпь держится дольше 6 недель или если вас это беспокоит.
Крапивница обычно безвредна, но иногда может быть признаком анафилаксии.Анафилаксия требует неотложной медицинской помощи. Если вы или ваш ребенок испытываете затрудненное дыхание, кажется, что у вас опухший язык или горло, или если он потерял сознание, немедленно позвоните в службу «Тройной ноль» (000), чтобы вызвать скорую помощь.
Розацеа
Розацеа или розовые угри — это неинфекционное распространенное воспаление кожи, которое поражает только лицо. Это вызывает покраснение, покраснение и иногда прыщи на лице, хотя это не то же самое, что прыщи.
Первые признаки розацеа могут включать частое покраснение или покраснение кожи, и обычно проявляются в возрасте от 30 до 50 лет.Причина неизвестна и неизлечима, и, к сожалению, с возрастом симптомы ухудшаются.
Симптомы розацеа:
- частое покраснение, покраснение или покраснение на щеке, носу, подбородке или лбу
- стойкое покраснение, похожее на солнечный ожог, который не проходит
- небольшие видимые кровеносные сосуды на вашем лице
- неровности или прыщи на лице, которые могут ужалить или обжечь
- красные или раздраженные глаза или опухшие веки
У некоторых людей розацеа также может быть вызвана воздействием солнца, жаркой погоды, острой пищи, физических упражнений или определенных лекарств и средств по уходу за кожей.Поговорите со своим врачом или специалистом по коже для получения рекомендаций по контролю симптомов.
Если вас беспокоит сыпь или она связана с сильной головной болью, ригидностью шеи, лихорадкой или рвотой и тошнотой, вам следует обратиться к врачу или позвонить в 13 HEALTH (13 43 25 84) для получения медицинской консультации.
Дополнительная информация
Health Direct
Воспитание детей
Австралийская ассоциация экземы
Подкаст My Amazing Body — микробиом кожи
Экзема (атопический дерматит) (для родителей)
Что такое экзема?
Экзема — это состояние, при котором кожа становится раздраженной, красной, сухой, неровной и зудящей.Существует несколько типов экземы, но наиболее распространенным является атопический дерматит. Для многих людей «экзема» и «атопический дерматит» означают одно и то же.
Каковы признаки и симптомы экземы?
Признаки экземы (EK-zeh-ma):
- в основном сухая, зудящая кожа. Из-за сильного зуда его часто называют «зудом, вызывающим сыпь».
- включает покраснение, чешуйки и неровности, из которых может вытекать жидкость, а затем на поверхности появляется корка.
- имеют тенденцию приходить и уходить. Когда они становятся хуже, это называется обострением.
- может быть более заметным ночью
Симптомы могут различаться:
- Младенцы младше 1 года обычно имеют сыпь от экземы на щеках, лбу или коже черепа. Он может распространяться на колени, локти и туловище (но обычно не на область подгузников).
- У детей старшего возраста и подростков обычно появляется сыпь на сгибах локтей, за коленями, на шее или на внутренней стороне запястий и лодыжек.Их кожа часто более покрытая шерстью и суше, чем во время первого появления экземы. Он также может быть толще, темнее или покрыт шрамами от царапин (лихенификация , ).
Что вызывает экзему?
Доктора точно не знают, что вызывает экзему. Возможно, есть разница в том, как иммунная система человека реагирует на разные вещи. Кожная аллергия может быть причиной некоторых форм экземы.
Кто болеет экземой?
У многих детей и подростков, больных экземой, есть члены семьи.Эксперты считают, что он передается от родителей к детям через гены. Экзема встречается довольно часто.
Люди, страдающие экземой, также могут болеть астмой и некоторыми видами аллергии, например сенной лихорадкой. Экзема, астма и сенная лихорадка известны как «атопические» состояния. Они поражают людей, которые чрезмерно чувствительны к аллергенам в окружающей среде. У некоторых пищевая аллергия может вызвать их или усугубить. Для других спусковым механизмом может быть аллергия на шерсть животных, пыль, пыльцу или другие предметы.
Экзема не заразна.
Как диагностируется экзема?
Не существует специального теста для диагностики экземы. Врач осмотрит сыпь и спросит о симптомах, прошлом здоровье ребенка и здоровье семьи. Если у членов семьи есть какие-либо атопические состояния, это важный ключ к разгадке.
Врач исключит другие состояния, которые могут вызвать воспаление кожи, и может порекомендовать вашему ребенку обратиться к дерматологу или аллергологу.
Врач может попросить вас исключить некоторые продукты (например, яйца, молоко, сою или орехи) из рациона вашего ребенка, заменить моющие средства или мыло или внести другие изменения на время, чтобы увидеть, реагирует ли ваш ребенок на что-то.
Как лечится экзема?
Нет лекарства от экземы. Но лечение может помочь с симптомами. Врач порекомендует различные методы лечения в зависимости от тяжести симптомов, возраста ребенка и места появления сыпи. Некоторые из них «актуальны» и наносятся на кожу. Остальные принимают внутрь.
Увлажняющие кремы для местного применения. Кожу следует часто увлажнять (в идеале — два-три раза в день). Лучшее время для нанесения увлажняющего крема — после ванны или душа, осторожно промокнув кожу насухо.Лучше всего подходят мази (например, вазелин) и кремы, потому что они содержат много масла. В лосьонах слишком много воды, чтобы быть полезными.
Кортикостероиды для местного применения , также называемые кортизоновыми или стероидными кремами или мазями. Они снимают воспаление кожи. (Это не то же самое, что стероиды, используемые некоторыми спортсменами.) Важно не использовать стероиды для местного применения, прописанные кому-то другому. Эти кремы и мази различаются по силе, и использование неправильной силы в чувствительных областях может повредить кожу, особенно у младенцев.
Другие противовоспалительные препараты местного действия. К ним относятся лекарства, которые изменяют реакцию иммунной системы кожи.
Лекарство, принимаемое внутрь. Сюда могут входить антигистаминные препараты (противоаллергические препараты), чтобы помочь детям с зудом лучше спать по ночам, антибиотики, если сыпь инфицирована бактериями, и таблетки кортикостероидов или другие лекарства, подавляющие иммунную систему.
Другие виды лечения могут включать:
- фототерапия: лечение ультрафиолетом
- Влажные обертывания: влажные салфетки на раздраженных участках кожи
- ванны с отбеливателем: купание в очень разбавленном растворе отбеливателя
Чем могут помочь родители?
Помогите предотвратить или вылечить экзему, предохраняя кожу вашего ребенка от пересыхания или зуда и избегая триггеров, вызывающих обострения.Попробуйте эти предложения:
- Детям следует принимать короткие ванны или душ в теплой (не горячей) воде. Используйте мягкое мыло без запаха или очищающие средства без мыла и промокните кожу, прежде чем нанести крем или мазь. Подростки должны пользоваться косметикой без запаха и увлажняющими средствами для лица без масла.
- Спросите своего врача, можно ли использовать в ванне средства для замачивания овсянки, чтобы уменьшить зуд.
- Дети должны носить мягкую одежду, которая «дышит», например, из хлопка. Шерсть или полиэстер могут быть слишком жесткими или раздражающими.
- Держите ногти ребенка коротко, чтобы не поцарапать кожу. Если ребенок не царапается ночью, постарайтесь, чтобы он ложился спать в удобных легких перчатках.
- Дети не должны перегреваться, это может привести к обострениям болезни.
- Детям следует пить много воды, которая увлажняет кожу.
- Избавьтесь от известных аллергенов в вашем доме и помогите ребенку избегать других, таких как пыльца, плесень и табачный дым.
- Стресс может усугубить экзему.Помогите ребенку найти способы справиться со стрессом (например, упражнения, глубокое дыхание или поговорите с психологом).
Когда мне звонить врачу?
Дети и подростки, больные экземой, склонны к кожным инфекциям. Немедленно позвоните своему врачу, если вы заметили какие-либо ранние признаки кожной инфекции, например
.- лихорадка
- покраснение и тепло на пораженных участках или вокруг них
- Шишки с гноем на пораженных участках или вокруг них
- Участки кожи, похожие на герпес или волдыри от лихорадки
Также позвоните своему врачу, если вы заметили внезапное изменение или ухудшение экземы, или если это не соответствует рекомендациям врача.
Что еще мне нужно знать?
У многих детей экзема проходит к 5-6 годам. Иногда она проходит. У других детей это может начаться снова, когда они вступают в период полового созревания. Некоторые люди все еще болеют экземой во взрослом возрасте, когда участки зуда выглядят сухими и шелушащимися.
Сыпь от амоксициллина: настоящая аллергия?
Источник изображенияЯ имел удовольствие обследовать годовалую женщину на наличие аллергии на амоксициллин.Мама рассказала, что ее дочь простудилась неделю, но, похоже, ей стало лучше. Затем у нее поднялась температура до 102 градусов. На следующий день ее осмотрел педиатр, у нее была диагностирована первая инфекция уха, и она начала принимать амоксициллин два раза в день.
Пациентке стало лучше, но на пятый день она проснулась с сыпью по всему телу, и ее мать забеспокоилась, что у ее дочери аллергическая реакция. Амоксициллин был прекращен, и с тех пор ее мать беспокоилась о том, чтобы дать ей лекарство.
Примерно от 5 до 10 процентов детей, принимающих амоксициллин или аугментин, в какой-то момент во время курса лечения разовьется кожная сыпь. Большинство этих реакций не аллергические, и большинство из них вызвано вирусами. Итак, как вы можете отличить?
Неаллергическая сыпь, возникающая при приеме амоксициллина или аугментина:
- Выглядят как небольшие (менее полдюйма) широко распространенные розовые пятна с симметричным узором или слегка приподнятые розовые шишки
- Обычно появляются на 5-7 день после начала приема амоксициллина или аугментина, но могут возникать в любое время в течение курса лечения.
- Всегда появляется на груди, животе или спине и обычно затрагивает лицо, руки и ноги — сыпь может усилиться до того, как станет лучше
- Отличаются от крапивницы по внешнему виду (крапивница всегда поднимается, чешется и меняет место расположения)
- Обычно уходит через три дня, но может длиться от одного до шести дней
- Это не заразно, поэтому он / она может вернуться в школу
Предупреждающие знаки это настоящая аллергическая реакция: внезапное появление сыпи в течение двух часов после первой дозы, затруднение дыхания или глотания или очень зудящая крапивница.
Как и родитель в приведенном выше сценарии, даже если вы знаете, что это не аллергическая реакция, вам все равно может показаться неправильным продолжать прием лекарства или давать его снова в будущем. Есть несколько причин, по которым лучше продолжать прием амоксициллина, чем прекращать прием или переходить на другой антибиотик:
- Переход на антибиотик широкого спектра действия может не потребоваться и может вызвать другие проблемы, такие как диарея или рвота.
- Прекращение приема лекарства может привести к неправильной маркировке вашего ребенка как аллергия на антибиотики семейства пенициллинов, что ограничит выбор антибиотиков в будущем.
Если ваш ребенок принимает амоксициллин или аугментин, и у него появляется сыпь, всегда консультируйтесь с педиатром. Если ваш педиатр сочтет это целесообразным, вас может осмотреть аллерголог, чтобы оценить, нужно ли избегать в будущем.
Если вы хотите найти ближайший к вам филиал отделения детской педиатрии Техаса, нажмите здесь.
Появление кожной сыпи у детей с COVID ‐ 19: три клинических случая
Dermatol Ther. 2020 25 мая: e13594.
, 1 , 2 , 3 и 1Burcu Bursal Duramaz
1 Отделение детских инфекционных болезней, Университет Безмалема Вакифа, Стамбул Турция,
Банка Йылмаз Йозгат
2 Факультет медицины, Университет Безмалема Вакифа, Стамбул Турция,
Йылмаз Йозгат
3 Отделение детской кардиологии, Университет Безмалема Вакифа, Стамбул Турция,
Озден Турел
1 Отделение детских инфекционных болезней, Университет Безмалема Вакифа, Стамбул Турция,
1 Отделение детских инфекционных болезней, Университет Безмалема Вакифа, Стамбул Турция,
2 Факультет медицины, Университет Безмалема Вакифа, Стамбул Турция,
3 Отделение детской кардиологии, Университет Безмалема Вакифа, Стамбул Турция,
Автор, ответственный за переписку. * ПерепискаДжан Йилмаз Йозгат, медицинский факультет, бульвар Аднан Мендерес, Ватан Каддеси, Университет Безмалема Вакифа, 34093, Стамбул, Турция.
Электронная почта: moc.liamg@zamliytagzoy,
Поступила в редакцию 5 мая 2020 г .; Пересмотрено 9 мая 2020 г .; Принята к печати 11 мая 2020 г. Его можно использовать для неограниченного повторного использования в исследованиях и анализа в любой форме и любыми средствами с указанием первоисточника на время чрезвычайной ситуации в области общественного здравоохранения.
Эта статья цитируется в других статьях в PMC.Коронавирусная болезнь (COVID ‐ 19) распространяется по всему миру. 1 В литературе описано множество различных клинических проявлений COVID-19; хотя в литературе не сообщалось о случаях кожных проявлений, связанных с COVID-19, у педиатрических пациентов. Мы попытались проанализировать появление сыпи у педиатрических пациентов с и / или без использования гидроксихлорохина (HCQ) для лечения COVID ‐ 19, которые были госпитализированы в нашу больницу.
Двадцать педиатрических пациентов с COVID ‐ 19 были госпитализированы в больницу с 20 марта по 25 апреля. Из всех 20 педиатрических пациентов девять получали лечение HCQ. Точный диагноз каждого пациента подтверждался с помощью ПЦР мазков из носоглотки и ротоглотки. У трех пациентов (15%) появились кожные проявления. У двух пациентов (10%) вначале развилось поражение кожи, у одного пациента (5%) развилось поражение кожи после лечения HCQ во время госпитализации. Кожные проявления были макулопапулезными высыпаниями (у двух пациентов) и эритематозными высыпаниями (у одного пациента).У самой молодой пациентки, 8-месячной девочки, была эритематозная кожная сыпь, внешне похожая на сыпь при розеоле. Сыпь и лихорадка продолжались 2 дня, одновременно исчезли оба клинических состояния (рисунок). У второй пациентки, 11-летней девочки, при поступлении в больницу была макулопапулезная и зудящая сыпь, которая длилась 5 дней (рисунок). На четвертый день госпитализации самого старшего, 17-летнего пациента, на третий день лечения HCQ у него появилась пятнисто-папулезная легкая зудящая сыпь (рисунок).Таким образом, мы пришли к выводу, что ее кожная сыпь возникла из-за использования HCQ и ее сыпь после прекращения лечения HCQ. Как правило, у всех пациентов высыпания начинались на лицах, продолжались на конечностях и заканчивались на туловище. Мы не обнаружили корреляции между обострением сыпи и тяжестью заболевания. У трех пациентов была нормальная коагуляция. Все остальные вирусные маркеры у этих трех пациентов были нормальными.
A, B На рисунках показана эритематозная кожная сыпь, внешне похожая на сыпь при розеоле на лице и туловище у 8-месячного ребенка.C, D Рисунки, показывающие пятнисто-папулезную и зудящую сыпь на лице и плече у 11-летнего ребенка. E, F Рисунки, показывающие пятнисто-папулезную легкую зудящую сыпь на лице и конечностях после лечения HCQ у 17-летнего подростка
Первый научный отчет о связи между COVID-19 и высыпаниями был сделан в Китае и касался поражения кожи . 2 Recalcati и др. Провели исследование на 88 пациентах, у 18 из которых развились кожные проявления. Клиническими кожными проявлениями у пациентов были эритематозная сыпь, везикулы, похожие на ветряную оспу, и распространенная крапивница.Кроме того, зуд был слабым, и все поражения улучшились за последние 5 дней. 3 В нашем случае частота появления кожной сыпи у наших педиатрических пациентов с COVID-19 была намного ниже, чем в исследовании Recalcati et al. В отличие от исследования, проведенного Рекалкати и др., У одного из наших пациентов появилась кожная сыпь, вторичная по отношению к лечению HCQ. Кожные высыпания в наших двух случаях были зудящими, как и в этом исследовании.
HCQ — один из самых эффективных препаратов против COVID ‐ 19. 4 Однако было зарегистрировано несколько случаев побочного действия HCQ на кожу у пациентов с дерматомиозитом и красной волчанкой.4, 5, 6 Характерная морфология кожных высыпаний варьировала. Как правило, наблюдалась форма сильно зудящих болезненных высыпаний. Каждая реакция улучшалась после отмены режима приема лекарств. 5 Высыпания у наших пациентов были макулопапулезными. У нашего пациента появилась пятнисто-папулезная легкая зудящая сыпь на третий день лечения HCQ. Сыпь рассосалась после отмены препарата. В заключение мы пришли к выводу, что кожная сыпь может возникать у педиатрических пациентов с и / или без использования HCQ для лечения COVID-19.Насколько нам известно, это первый отчет о появлении сыпи у педиатрических пациентов с и / или без использования HCQ для лечения COVID ‐ 19.
КОНФЛИКТ ИНТЕРЕСОВ
Автор (ы) заявляют об отсутствии потенциальных конфликтов интересов в отношении исследования, авторства и / или публикации этой статьи.
ДЕКЛАРАЦИЯ СОГЛАСИЯ ПАЦИЕНТА
Авторы удостоверяют, что они получили все соответствующие формы согласия пациентов. В той форме, в которой пациент (-и) дал / дал (-а) свое согласие на публикацию его / ее / их изображений и другой клинической информации в журнале.Пациенты понимают, что их имена и инициалы не будут опубликованы, и будут предприняты соответствующие усилия, чтобы скрыть их личность, но анонимность не может быть гарантирована.
ВКЛАД АВТОРОВ
Все авторы участвовали в создании содержания рукописи, редактировании и окончательно одобрили отправку. Авторы не участвовали в написании рукописи.
БЛАГОДАРНОСТИ
Это исследование не получало специального гранта от какого-либо финансирующего агентства, коммерческого или некоммерческого секторов.
СПРАВОЧНАЯ ИНФОРМАЦИЯ
3. Рекалкати С. Кожные проявления при COVID ‐ 19: первая перспектива [опубликовано в Интернете перед печатью, 26 марта 2020 г.]. J Eur Acad Dermatol Venereol. 2020. 10.1111 / jdv.16387. [PubMed] [CrossRef] [Google Scholar] 4. Рейнсфорд К.Д., Парк А.Л., Клиффорд-Рашотт М., Кин В.Ф. Терапия и фармакологические свойства гидроксихлорохина и хлорохина в лечении системной красной волчанки, ревматоидного артрита и родственных заболеваний. Инфламмофармакология. 2015; 23 (5): 231-269.[PubMed] [Google Scholar] 5. Пелле MT, Каллен JP. Побочные кожные реакции на гидроксихлорохин чаще встречаются у пациентов с дерматомиозитом, чем у пациентов с кожной красной волчанкой. Arch Dermatol. 2002; 138 (9): 1231-1233. [PubMed] [Google Scholar] 6. Мерфи М., Кармайкл А.Дж. Смертельный токсический эпидермальный некролиз, связанный с гидроксихлорохином [исправление опубликовано в Clin Exp Dermatol 2001 Sep; 26 (6): 560]. Clin Exp Dermatol. 2001; 26 (5): 457-458. [PubMed] [Google Scholar]Как определить, может ли сыпь у вашего ребенка привести к астме
Фотография предоставлена: Goodluz / Shutterstock
Воспитание, как мы все знаем, — это процесс обучения.(К сожалению, наш мозг не снабжен инструкциями по воспитанию детей.) Таким образом, мы многому научимся в процессе воспитания малышей. Одна из вещей, которую стоит изучить, — это взаимосвязь между определенными высыпаниями и астмой.
Многие исследования показали, что примерно у половины детей с атопическим дерматитом (также известным как экзема согласно Американскому колледжу аллергии, астмы и иммунологии) развивается астма. Младенцы с атопическим дерматитом могут развиться до аллергического ринита к 18 месяцам и, если их не лечить, могут развиться до астмы к 4 годам.
Фотография предоставлена: Shutterstock
К счастью, агрессивное лечение атопического дерматита в раннем детстве оказалось чрезвычайно полезным, а методы лечения, уменьшающие тяжесть атопического дерматита у младенцев и детей младшего возраста, могут, в свою очередь, снизить риск развития атопического дерматита. развивающаяся астма. Сертифицированные аллергологи в отделении Allergy & Asthma Specialists SM могут помочь вам определить, находится ли ваш ребенок в группе риска.
Если вы считаете, что у вашего ребенка может появиться сыпь, вот что вам нужно знать: атопический дерматит — это распространенная аллергическая реакция кожи, которая часто поражает лицо, локти и колени.Симптомы включают красную чешуйчатую сыпь, крошечные бугорки на щеках (у младенцев) и зуд.
Одним из наиболее важных инструментов лечения атопического дерматита у детей является выявление аллергенных триггеров и их предотвращение. Аллергологи отдела аллергии и астмы SM являются экспертами в определении триггерных факторов аллергии с помощью безыгольной кожной пробы у детей в возрасте от нескольких месяцев. Обследование будет включать в себя серию кожных тестов, чтобы определить, вызывают ли аллергены окружающей среды или продукты питания атопический дерматит.Затем, оценив результаты, аллерголог определит лучший курс лечения.
Хотя не у всех детей, страдающих атопическим дерматитом, в конечном итоге развивается астма, многие из них заболевают. Для эффективных вмешательств и лечения проконсультируйтесь со специалистами по аллергии и астме SM .
Стажеры, сертифицированные советом аллергологов из специалистов по аллергии и астме SM являются экспертами по лечению экземы, крапивницы и других высыпаний у взрослых и детей в офисах, расположенных в центре города Филадельфия, Blue Bell, King of Пруссия, Дженкинтаун, Дойлстаун, Лэнсдейл, Поттстаун и Колледжвилл, Пенсильвания.Запишитесь на прием сегодня онлайн на сайте www.AllergyandAsthmaWellness.com или по телефону 1-800-86COUGH, доб. 2.
Это платное партнерство между специалистами по аллергии и астме ℠ и Philadelphia Magazine’s City / Studio.

 00
00