Содержание
Осложнения беременности. Что такое Осложнения беременности?
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Осложнения беременности — патологические состояния в акушерской практике, возникшие в связи с гестацией и нарушающие ее естественное течение. На начальных этапах могут не сопровождаться клинической симптоматикой, в последующем проявляются болями внизу живота, влагалищными выделениями, нарушением шевеления плода, головными болями, отеками. Для диагностики используют УЗИ матки и плода, МРТ-пельвиометрию, лабораторные тесты, инвазивные пренатальные методы, КТГ и другие методики. В зависимости от состояния женщины и будущего ребёнка лечение может быть направлено на сохранение или на прерывание беременности.
- Причины осложнений беременности
- Классификация
- Симптомы осложнений беременности
- Диагностика
- Лечение осложнений беременности
- Прогноз и профилактика
- Цены на лечение
Общие сведения
По данным специалистов в сфере акушерства и гинекологии, лишь около 30-50% беременностей протекает физиологически, и этот процент постоянно уменьшается. Наиболее распространенными осложнениями гестационного периода, не считая раннего токсикоза, являются выкидыши, которыми завершается до 15-20% беременностей, и преждевременные роды (6-10%). При этом 30-80% глубоко недоношенных детей страдают инвалидизирующими заболеваниями. Примерно у 8% беременных возникает маловодие, у 3-8% — преэклампсия и эклампсия, у 2-14% — гестационный сахарный диабет. Каждая пятидесятая беременность является внематочной, а в каждой двухсотой возникает предлежание плаценты. Остальные виды осложнений у беременных встречаются реже.
Осложнения беременности
Причины осложнений беременности
Осложненное течение гестационного периода может быть спровоцировано множеством факторов со стороны матери или плода. Наиболее распространенными причинами осложнений при беременности являются:
- Экстрагенитальная соматическая патология. При сердечно-сосудистых заболеваниях (гипертонии, пороках сердца, аритмии) и урологических болезнях (гломерулонефрите, пиелонефрите) возрастает риск возникновения позднего гестоза. Гестация также может привести к декомпенсации практически любого хронического заболевания.
- Эндокринопатии. При нарушениях гипоталамо-гипофизарной регуляции и эндокринной функции яичников страдает процесс имплантации оплодотворенной яйцеклетки, изменяется сократительная активность миометрия. Сахарный диабет провоцирует микроциркуляторные нарушения как в организме женщины, так и в фетоплацентарной системе.
- Воспалительные гинекологические заболевания.
 При сальпингитах, аднекситах, эндометритах возрастает вероятность внематочной трубной и шеечной беременности. Хронический цервицит может спровоцировать истмико-цервикальную недостаточность. При воспалении возможно внутриутробное инфицирование плода.
При сальпингитах, аднекситах, эндометритах возрастает вероятность внематочной трубной и шеечной беременности. Хронический цервицит может спровоцировать истмико-цервикальную недостаточность. При воспалении возможно внутриутробное инфицирование плода. - Аномалии развития матки. У женщин с внутриматочной перегородкой, двурогой, седловидной или инфантильной маткой чаще диагностируются самопроизвольные аборты, преждевременные роды, фетоплацентарная недостаточность, отслойка плаценты и гипоксия плода.
- Патологическая беременность и роды в прошлом. Перенесенные выкидыши и досрочные роды увеличивают вероятность привычного невынашивания плода. Рубцовая деформация шейки после ее разрыва — основная причина истмико-цервикальной недостаточности. После разрыва матки в родах вероятен ее разрыв на поздних сроках следующей беременности, особенно многоплодной.
- Многоплодная беременность. При наличии в матке двух и более плодов чаще обостряется хроническая экстрагенитальная патология, наблюдается поздний токсикоз, возникает многоводие, подтекание околоплодных вод, угроза преждевременного прерывания беременности.

- Инфекционные заболевания. Вирусные и бактериальные инфекции могут спровоцировать выкидыш, досрочные роды, усугубить течение гестоза, хронических соматических и эндокринных болезней, вызвать осложнение в виде воспаления плодных оболочек. Некоторые возбудители способны внутриутробно заражать плод.
- Иммунологические факторы. Привычное невынашивание беременности чаще наблюдается при несовместимости крови матери и плода по АВ0 системе или резус-фактору, наличии у пациентки антифосфолипидного синдрома.
- Генетические аномалии плода. Наиболее распространенная причина завершения беременности ранним выкидышем — несовместимые с жизнью дефекты развития плода.
- Ятрогенные осложнения. Выполнение амниоскопии, амниоцентеза, кордоцентеза и биопсии хориона, накладывание швов на шейку матки увеличивает риск высокого разрыва амниотического пузыря, инфицирования и досрочного прерывания беременности.
Дополнительными провоцирующими факторами, при которых чаще наблюдаются осложнения беременности, становятся зависимости (никотиновая, алкогольная, наркотическая), асоциальный образ жизни. К группе риска также принадлежат беременные младше 18 и старше 35 лет, пациентки с нерациональным питанием и ожирением, женщины, которые ведут малоактивный образ жизни, испытывают чрезмерные физические и психологические нагрузки.
К группе риска также принадлежат беременные младше 18 и старше 35 лет, пациентки с нерациональным питанием и ожирением, женщины, которые ведут малоактивный образ жизни, испытывают чрезмерные физические и психологические нагрузки.
Классификация
Клиническая классификация осложнений беременности учитывает, у кого и на каком уровне возникли патологические изменения — у матери, плода, в системе «мать-плод» или в эмбриональных структурах. Основными осложнениями у женщины являются:
- Состояния и заболевания, ассоциированные с беременностью. У больной может возникнуть ранний токсикоз, поздний гестоз, анемия, гестационные диабет и тиреотоксикоз, варикоз. Функциональные изменения в чашечно-лоханочной системе способствуют быстрому развитию воспалительных урологических болезней.
- Осложнения существующих заболеваний. Нагрузки на организм беременной провоцируют декомпенсацию хронической эндокринной и соматической патологии — тиреотоксикоза, гипотиреоза, сахарного диабета, кардиомиопатии, гипертонической болезни, заболеваний ЖКТ.
 Нарушение функции органов и систем иногда достигает степени недостаточности (сердечно-сосудистой, почечной, печеночной).
Нарушение функции органов и систем иногда достигает степени недостаточности (сердечно-сосудистой, почечной, печеночной). - Угроза прерывания и невынашивание беременности. Гестация может завершиться преждевременно ранним или поздним самопроизвольным абортом (до 22 недели включительно) или досрочными родами (с 23 по 37 полную неделю).
- Внематочная беременность. При прикреплении плодного яйца вне полости матки наблюдается эктопическая беременность. В настоящее время это состояние в 100% случаев завершается гибелью плода и возникновением тяжелых осложнений у женщины (внутреннего кровотечения, гиповолемического шока, острого болевого синдрома).
В ряде случаев основные патологические изменения происходят в организме плода. Эту группу осложнений составляют:
- Генетические аномалии. Пороки развития, вызванные генетическими дефектами, становятся причиной выкидышей, а при вынашивании беременности — тяжелых неврологических, психических и соматических расстройств у ребенка.

- Внутриутробное инфицирование. Заражение может быть вызвано бактериями, микоплазмами, хламидиями, грибами, вирусами. Его осложнениями становятся нарушение созревания плода, досрочное прерывание беременности, множественные пороки развития, гибель плода, патологическое течение родов.
- Гипоксия плода. Такое состояние отмечается при недостаточном поступлении кислорода, может вызвать ишемию и некрозы в разных органах. Результатом длительной гипоксии является врожденная патология новорожденного либо антенатальная гибель плода.
- Гипотрофия. При выраженном отставании развития плода от гестационного срока возможно возникновение родовой гипоксии, проблем с самостоятельным дыханием, аспирации мекония с последующим развитием пневмонии, нарушений терморегуляции, гипербилирубинемии, повреждений головного мозга.
- Неправильное положение и предлежание. При тазовом и косом предлежании высока вероятность осложнений в родах, при поперечном самостоятельные роды становятся невозможными.

- Замершая беременность. Внутриутробная гибель ребёнка с его сохранением в полости матки приводит к развитию тяжелых воспалительных осложнений — гнойного эндометрита, перитонита, сепсиса, представляющих угрозу здоровью и жизни женщины.
При осложнениях со стороны эмбриональных структур, обеспечивающих питание и защиту плода, чаще всего страдает будущий ребенок, у которого могут развиться воспалительные заболевания, гипоксия, гипотрофия, приводящие к возникновению врожденной патологии или антенатальной гибели. Кроме того, такие осложнения провоцируют преждевременные и патологические роды. С учётом уровня поражений различают:
- Патологию плаценты. В плацентарной ткани могут возникнуть кисты и опухоли, развиться инфекционно-воспалительные процессы (децидуит, виллит, интервиллезит). Возможны аномалии плацентарного диска, нарушения в прикреплении плаценты к маточной стенке — плотное крепление, приращение, врастание и прорастание. Серьезными осложнениями являются низкое расположение, предлежание и преждевременная отслойка плаценты.

- Патологию пуповины. При распространении воспалительного процесса на ткани пуповины возникает фуникулит. Основными аномалиями развития пуповины являются ее укорочение, удлинение, оболочечное прикрепление, образование ложных и истинных узлов, кист, гематом, тератом, гемангиом.
- Патологию оболочек. Наиболее распространенные осложнения со стороны плодного мешка — мало- и многоводие, преждевременный разрыв и подтекание вод, образование амниотических тяжей, хориоамнионит.
- Резус-конфликт. Состояние сопровождается разрушением эритроцитов плода и развитием различных осложнений, от гемолитической желтухи до гибели ребёнка.
- Фетоплацентарная недостаточность. Нарушение морфологического строения и функциональных возможностей плаценты, вызванное разными причинами, приводит к гипоксии, гипотрофии, а в особо тяжелых случаях — гибели плода.

При классификации осложнений не менее важно учитывать время их возникновения. Выделяют ранние осложнения, зачастую приводящие к прерыванию беременности, и поздние, влияющие на развитие плода и течение родов.
Симптомы осложнений беременности
Несмотря на взаимосвязь между определенными патологическими состояниями и сроком гестации, существует ряд общих признаков, свидетельствующих об осложненном течении беременности. Первый из них — боли в животе. Обычно они локализованы в нижней части брюшной полости, могут отдавать в пах и поясницу. Реже боль начинается в эпигастрии, а затем переходит в низ живота. Болевой синдром возникает при внематочной беременности, угрозе выкидыша и преждевременных родов, угрожающем разрыве матки (у беременных с рубцом на матке). В таких случаях наблюдается слабость, головокружение, иногда — потеря сознания. Боль при воспалительных заболеваниях часто сочетается с повышением температуры.
Об осложнении беременности свидетельствуют влагалищные выделения. Выкидыш, преждевременные роды, отслойка или предлежание плаценты сопровождаются кровянистыми выделениями. Гнойные и слизисто-гнойные бели наблюдаются при воспалительных процессах. Водянистый характер выделений характерен для преждевременного излития или подтекания околоплодных вод.
Выкидыш, преждевременные роды, отслойка или предлежание плаценты сопровождаются кровянистыми выделениями. Гнойные и слизисто-гнойные бели наблюдаются при воспалительных процессах. Водянистый характер выделений характерен для преждевременного излития или подтекания околоплодных вод.
Практически любые изменения в общем самочувствии женщины могут являться признаком возможных осложнений. В I триместре беременных беспокоит тошнота, рвота и другие признаки раннего токсикоза. При позднем гестозе возникают головокружения, боль в затылочной области, появление «мушек» перед глазами, отеки на ногах, тошнота, рвота. Внезапное повышение температуры может наблюдаться при развитии воспалительных осложнений или при инфекционном заболевании. Беременная может отмечать появление или усиление симптоматики, характерной для экстрагенитальной патологии, — сухости во рту, частых сердцебиений, одышки, изжоги, варикозного расширения сосудов и т. д.
Осложнения беременности со стороны плода зачастую выявляют по изменению частоты шевелений.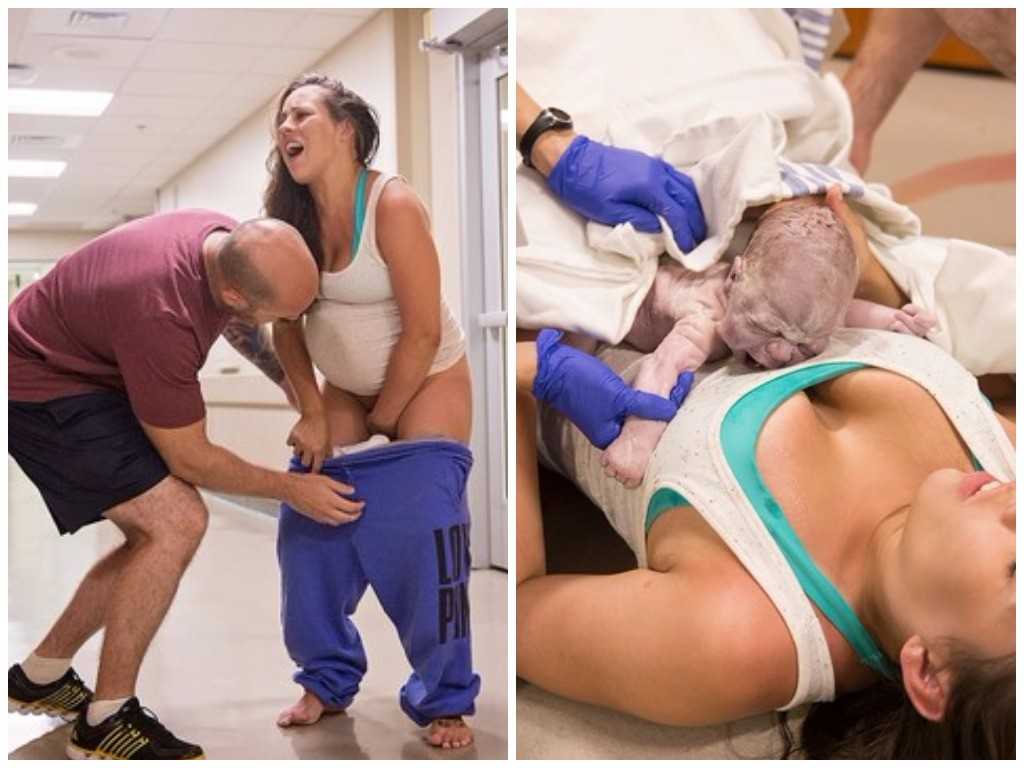 Если шевеления не чувствуются более 4 часов, отсутствует реакция на привычные раздражители (поглаживание живота, музыку, еду), стоит срочно обратиться к акушеру-гинекологу. Для гипоксии характерно активное шевеление и ощущение икания плода.
Если шевеления не чувствуются более 4 часов, отсутствует реакция на привычные раздражители (поглаживание живота, музыку, еду), стоит срочно обратиться к акушеру-гинекологу. Для гипоксии характерно активное шевеление и ощущение икания плода.
Диагностика
При подозрении на осложнение беременности в процессе сбора анамнеза выявляют провоцирующие факторы, назначают обследование для определения типа и степени нарушений. Для постановки диагноза рекомендованы:
- Наружное акушерское исследование. Определяются размеры и форма матки, тонус ее мускулатуры, участки болезненности.
- Осмотр в зеркалах. Позволяет обнаружить выделения, оценить состояние слизистой влагалища и шейки матки.
- Микроскопия и бакпосев влагалищного мазка . Показаны для оценки состояния влагалищного секрета, выявления возбудителей инфекционных заболеваний.
- УЗИ тазовых органов. Направлено на определение размеров матки, состояния ее стенки и рубца (при наличии), оценку размеров и состояния плода, плаценты, пуповины, объема околоплодных вод.

- МРТ пельвиометрия. Эффективно выявляет аномалии развития плода и эмбриональных оболочек, заподозренные при ультразвуковом исследовании.
- Инвазивная пренатальная диагностика. С помощью амниоскопии, амниоцентеза, биопсии хориона, кордоцентеза, плацентоцентеза и фетоскопии исключают врожденные хромосомные аномалии, оценивают состояние плодных оболочек, количество и цвет амниотической жидкости.
- Неинвазивные экспресс-тесты. Определение специфических маркеров позволяет в сомнительных случаях диагностировать внематочную беременность, установить подтекание амниотических вод, подтвердить преждевременное начало родов.
- Лабораторный мониторинг беременности. Определение уровня гормонов — ХГЧ, свободных бета-ХГЧ и эстриола, PAPP-A, плацентарного лактогена и альфа-фетопротеина — показательно при нарушениях со стороны плаценты, наличии патологий плода и осложнении процесса вынашивания.
- TORCH-комплекс. В ходе серологического исследования диагностируют инфекционные заболевания, внутриутробно поражающие плод, — токсоплазмоз, краснуху, цитомегаловирус, герпес, гепатиты В и С, хламидиоз, сифилис, гонорею, листериоз, ВИЧ, ветряную оспу, энтеровирус.

- Допплерография маточно-плацентарного кровотока. Обеспечивает объективную оценку трансплацентарной гемодинамики.
- Кардиотокография. Назначается для оценки сердцебиения плода, своевременного выявления брадикардии и тахикардии, свидетельствующих о гипоксии и прочих осложнениях, критических для ребенка.
Для динамического контроля над состоянием беременной и плода, выявления дополнительных факторов риска могут использоваться общие анализы крови и мочи, контроль АД и температуры, ЭКГ, другие инструментальные и лабораторные методы исследований. Дифференциальная диагностика осложнений беременности проводится с сопутствующими заболеваниями (гипертонией, почечной коликой, гломеруло- и пиелонефритом), острой хирургической патологией (аппендицитом, острым холециститом), воспалительными и невоспалительными гинекологическими болезнями. В сложных случаях к постановке диагноза привлекают уролога, хирурга, терапевта, анестезиолога-реаниматолога, инфекциониста, иммунолога и других узких специалистов.
Лечение осложнений беременности
Тактика ведения беременной при наличии осложнений зависит от их характера, выраженности, степени риска для плода и матери. При нормальном состоянии ребёнка и патологических нарушениях, не представляющих серьезной угрозы для жизни женщины, назначают медикаментозную терапию для пролонгирования беременности. В план лечения могут быть включены:
- Гормональные препараты. Нормализуют эндокринный баланс в организме.
- Токолитики. Уменьшают сократительную активность миометрия.
- Антибактериальные средства. Уничтожают патогенную флору или предупреждают развитие инфекции.
- Противовоспалительные препараты. Уменьшают выраженность воспалительного процесса и болевой синдром.
- Глюкокортикоиды. Способствуют созреванию легочной ткани и ускоряют синтез сурфактанта.
- Седативные средства. Снимают эмоциональное напряжение.
По показаниям женщине проводят симптоматическую терапию экстрагенитальной патологии, применяют витаминно-минеральные комплексы, инфузии растворов. При необходимости накладывают швы на шейку или устанавливают акушерский пессарий во влагалище. При обнаружении некоторых видов патологии плода, плаценты и околоплодных вод показаны фетальные дренирующие и фетоскопические операции, внутриутробные трансфузии и инфузии.
При необходимости накладывают швы на шейку или устанавливают акушерский пессарий во влагалище. При обнаружении некоторых видов патологии плода, плаценты и околоплодных вод показаны фетальные дренирующие и фетоскопические операции, внутриутробные трансфузии и инфузии.
Для лечения фетоплацентарной недостаточности используют препараты, улучшающие микроциркуляцию и маточно-плацентарный кровоток, — антиагреганты и антикоагулянты. При резус-конфликте эффективно введение антирезусного иммуноглобулина. Обнаружение грубых пороков развития, гибель ребёнка, начавшийся аборт и состояния, угрожающие жизни матери, служат показаниями для прерывания беременности и проведения интенсивной терапии. С учётом срока выполняют лекарственный, мини- или медицинский аборт либо искусственные роды.
Прогноз и профилактика
Прогноз осложненной беременности зависит от характера патологии. При генетических пороках, внематочной беременности и выкидыше плод невозможно сохранить. В остальных случаях вероятность донашивания беременности и рождения здорового ребенка определяется временем выявления и степенью патологических расстройств, а также правильностью акушерской тактики. Для профилактики осложнений беременности женщинам, которые планируют зачать ребенка, рекомендуется лечение сопутствующих заболеваний, отказ от вредных привычек, своевременная постановка на учет в женской консультации и регулярное посещение врача, особенно при наличии факторов риска.
В остальных случаях вероятность донашивания беременности и рождения здорового ребенка определяется временем выявления и степенью патологических расстройств, а также правильностью акушерской тактики. Для профилактики осложнений беременности женщинам, которые планируют зачать ребенка, рекомендуется лечение сопутствующих заболеваний, отказ от вредных привычек, своевременная постановка на учет в женской консультации и регулярное посещение врача, особенно при наличии факторов риска.
Вы можете поделиться своей историей болезни, что Вам помогло при лечении осложнений беременности.
Источники
- Настоящая статья подготовлена по материалам сайта: https://www.krasotaimedicina.ru/
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Первый этап родов | Беременность, роды и последующий период
Поддерживайте темп. Большинство родов длятся много часов. Первые роды часто начинаются медленно. Обычно требуется несколько часов, чтобы шейка матки истончилась (сгладилась) и открылась (расширилась) до трех сантиметров. Иногда схватки начинаются и прекращаются в течение нескольких дней. Настройтесь на длительную дистанцию.
Дайте время на адаптацию. Если ваши схватки начинаются внезапно или внезапно становятся сильнее, вы можете чувствовать себя не в своей тарелке и контролировать себя. Вам нужно будет найти ритм, чтобы справиться с этим изменением. Попробуйте изменить свое дыхание или положение. Может потребоваться несколько сокращений, прежде чем вы почувствуете, что хорошо работаете со своими сокращениями.
Разделите работу с напарником. Важно, чтобы рядом с вами был ваш партнер, член семьи, друг или партнер по работе. Они могут дать вам любящую поддержку и могут быть реальной помощью, помогая вам сосредоточиться на дыхании и расслаблении.
Кроме того, ваш компаньон в родах помогает вам с методами утешения, делится вашими пожеланиями с персоналом больницы и передает вам информацию.
Делай по-своему. Хотя вы и ваш компаньон практиковали определенные техники, вы можете использовать другие во время родов. Или вы можете даже придумать новые способы справиться с ситуацией. Делайте то, что работает лучше всего и помогает вам справляться со схватками и отдыхать между ними.
Оставайтесь дома как можно дольше. Следуйте инструкциям вашего поставщика медицинских услуг. В общем, не ходите в больницу в начале родов только потому, что у вас ранние роды. Если у вас не отошли воды, оставайтесь дома столько, сколько вам удобно. Дома легче расслабиться.
Если у вас нет изменений в шейке матки или у вас нет регулярных схваток, даже если раскрытие превышает три сантиметра, ваша медицинская бригада может порекомендовать вам отправиться домой.
Отдохни. Если вы устали или это ваше обычное время сна, попробуйте уснуть. Примите теплый душ, чтобы расслабиться. Спите между схватками, если можете. Это сбережет вашу энергию. Если вы отдохнули, чередуйте активность и отдых.
Примите теплый душ, чтобы расслабиться. Спите между схватками, если можете. Это сбережет вашу энергию. Если вы отдохнули, чередуйте активность и отдых.
Отвлеките себя, чтобы расслабиться. Прогуляйтесь в начале родов. Смотреть фильм. Читать. Поговорите с членами семьи и друзьями. Играть в игру. Примите теплый душ или ванну. Подумайте о спокойном и приятном месте. Подумайте о своем ребенке. Сохраняя расслабленность, ваше тело снабжается кислородом и позволяет матке выполнять работу по истончению и открытию шейки матки.
Накорми себя. Пейте воду, фруктовые соки или чай. Пейте по крайней мере шесть унций каждый час. Ешьте легко. Ешьте продукты, которые легко усваиваются, такие как Jell-O ® , тосты и суп.
Иди в туалет. Ходите в туалет каждые несколько часов. Не ждите, пока почувствуете, что вам нужно помочиться. Полный мочевой пузырь делает роды более неприятными. Это также может замедлить продвижение вашего ребенка через влагалище (родовые пути).
Слушайте музыку и издавайте собственные звуки. Если музыка помогает вам расслабиться или отвлечься, играйте так, как вам нравится. Обязательно возьмите с собой в больницу музыкальный плеер и любимую музыку. Пойте, воспевайте, молитесь, говорите или стенайте. Делайте то, что кажется вам правильным.
Используйте упражнения для ума и тела. Во время родов важно расслабить разум и тело. Это снижает кровяное давление и приносит больше кислорода к матке и ребенку. Используйте техники дыхания и управляемого воображения, которым вы научились.
Попробуйте ароматерапию. Расслабьтесь с помощью обоняния. Простые ароматерапевтические ароматы, такие как лаванда, вероятно, лучше всего. Роды могут сделать вас более чувствительными к запахам. Когда вы дома, зажгите ароматическую свечу или зажгите благовония. Отправляясь в больницу, возьмите с собой подушку, надушенную
вашим любимым ароматом.
В больнице у вас есть возможность использовать ингаляторы с эфирными маслами: лаванды, сладкого майорана, мандарина или имбиря. Посоветуйтесь с медсестрой, прежде чем использовать аромат, который наполняет комнату.
Посоветуйтесь с медсестрой, прежде чем использовать аромат, который наполняет комнату.
Коснитесь, чтобы расслабиться. Попросите вашего компаньона сделать вам массаж или массаж ног. Сделайте поколачивание (легкий круговой массаж кончиками пальцев) живота или бедер. Попросите их сделать то, что поможет вам расслабиться, например, погладить вас по волосам или лбу или помассировать шею и плечи.
Используйте холод, чтобы притупить боль, и тепло, чтобы способствовать расслаблению и комфорту . Попробуйте лед, пакет для заморозки или пакет с замороженными овощами, например, горохом. Для согрева используйте грелку, грелку, грелку или хлопковый носок, наполненный рисом и подогретый в микроволновой печи. В больнице можно попросить подогретое одеяло. Обязательно заворачивайте горячие или холодные предметы в полотенце, чтобы не повредить кожу.
Используйте позитивные трудовые аффирмации. Возможно, вам будет полезно и утешительно говорить себе позитивные и ободряющие слова.
