Содержание
Функциональные расстройства желудочно-кишечного тракта у детей: диагностика и возможности спазмолитической терапии | Яблокова Е.А., Горелов А.В.
Статья посвящена проблеме функциональных расстройств желудочно-кишечного тракта у детей и вопросам их диагностики и лечения
Для цитирования. Яблокова Е.А., Горелов А.В. Функциональные расстройства желудочно-кишечного тракта у детей: диагностика и возможности спазмолитической терапии // РМЖ. 2015. № 21. С. 1263–1267.
Введение
Функциональные нарушения (ФН) желудочно-кишечного тракта (ЖКТ) – одна из самых распространенных проблем в детской гастроэнтерологии. По данным различных авторов, ФН ЖКТ встречаются у 55–75% детей первых месяцев жизни [1]. По мере взросления ребенка частота функциональных расстройств нарастает, формы их становятся более разнообразными. У многих детей c возрастом наблюдается эволюция симптомов ФН, к примеру: срыгивания у детей до 1 года, циклическая рвота у детей 3–8 лет и абдоминальные боли, диспепсия у детей старше 8 лет [2]. Этому способствуют анатомо-физиологические возрастные особенности развития ЖКТ у детей, нарушения режима и техники вскармливания у младенцев, режима и характера питания – у старших детей, а также нарастающие физические и психоэмоциональные нагрузки, частая сочетанная патология ЦНС. Особенностями детского возраста являются неспецифичность жалоб, которые может предъявить маленький пациент, невозможность локализации боли у детей младшего возраста. Многочисленные жалобы ребенка вызывают значительную тревогу у родителей. На их простые вопросы «Что не так с моим ребенком? Почему такое происходит? Как долго это будет продолжаться? Можно ли это вылечить?» должен ответить педиатр.
Этому способствуют анатомо-физиологические возрастные особенности развития ЖКТ у детей, нарушения режима и техники вскармливания у младенцев, режима и характера питания – у старших детей, а также нарастающие физические и психоэмоциональные нагрузки, частая сочетанная патология ЦНС. Особенностями детского возраста являются неспецифичность жалоб, которые может предъявить маленький пациент, невозможность локализации боли у детей младшего возраста. Многочисленные жалобы ребенка вызывают значительную тревогу у родителей. На их простые вопросы «Что не так с моим ребенком? Почему такое происходит? Как долго это будет продолжаться? Можно ли это вылечить?» должен ответить педиатр.
Терминология и классификация
Согласно Римским критериям III пересмотра (РК III, 2006) [3] (табл. 1), гастроинтестинальные ФН у детей и подростков включают разнообразную комбинацию хронических или рецидивирующих симптомов без структурных или биохимических нарушений.
Задача педиатра на первичном приеме при сборе анамнеза болезни и осмотре ребенка обратить внимание на возможные «симптомы тревоги» («красные флаги») (табл.
Преимущественный симптом ФН позволяет установить диагноз и определить подходы к терапии. РК III являются важным диагностическим инструментом в ежедневной работе педиатра.
Наиболее часто среди детей и подростков выявляются следующие ФН ЖКТ: абдоминальная боль (25–40% случаев), функциональная диспепсия (ФД) (до 27% случаев), синдром раздраженного кишечника (СРК) (до 45% детей) и функциональный запор (ФЗ) (до 25% случаев). Остальные расстройства (рвота и аэрофагия, абдоминальная мигрень, детская функциональная абдоминальная боль, недержание стула) наблюдаются значительно реже [2, 3, 5, 14, 21].
h3. Функциональные расстройства ЖКТ, связанные с абдоминальной болью
 10–15% детей и подростков, не имеющих каких-либо органических заболеваний, предъявляют жалобы на боли в животе [6], т. е. имеют ФН. С другой стороны, боли в животе у ребенка в 90% случаев являются функциональными.
10–15% детей и подростков, не имеющих каких-либо органических заболеваний, предъявляют жалобы на боли в животе [6], т. е. имеют ФН. С другой стороны, боли в животе у ребенка в 90% случаев являются функциональными.Диагностические РК III [3] позволяют установить преимущественную форму ФН.
h3a. Функциональная диспепсия (табл. 3)
Диспепсия беспокоит от 3,5 до 27% детей и подростков в различных странах [2, 5]. Разграничение диспепсии на варианты – язвенноподобный и дискинетический – у младших детей не оправданно вследствие неспецифичности жалоб, невозможности разграничить чувства боли и дискомфорта в животе [3].
Обязательная необходимость эндоскопического обследования при постановке такого диагноза ставится под сомнение. Частота изменений слизистой оболочки верхних отделов ЖКТ, объясняющих диспепсические жалобы, у детей значительно меньше, чем у взрослых [7]. При «симптомах тревоги» (табл. 2) проведение эзофагогастродуоденоскопии, подтверждение ассоциации с Helicobacter pylori (H.
 При подтверждении H. pylori-этиологии функциональных расстройств показана эрадикационная терапия [13].
При подтверждении H. pylori-этиологии функциональных расстройств показана эрадикационная терапия [13].h3b. Синдром раздраженного кишечника (табл. 4)
Согласно данным западных исследователей, СРК встречается у 22–45% детей 4–18 лет [14].
Подтверждают диагноз СРК сочетание дискомфорта или боли в животе с изменениями стула: частоты (4 и более раз в день или 2 и менее раз в неделю), формы (от «овечьего»/твердого стула до неоформленного/водянистого), нарушение пассажа стула (натуживание, внезапные позывы к дефекации или ощущение неполного опорожнения прямой кишки), пассаж слизи, метеоризм [3].
В зависимости от ведущего клинического синдрома выделяют 3 варианта течения СРК: с преобладанием болей и метеоризма, с запорами, с диареей. Хотя нередки комбинации и чередование основных симптомов СРК.
Внимательное изучение анамнеза заболевания, возможных триггерных факторов возникновения СРК у пациента, отсутствие «симптомов тревоги», нормальные данные физикального обследования, неизмененные ростовые кривые ребенка позволяют избежать инвазивных процедур в большинстве случаев [17].
Принципы и подходы к терапии разнообразны: беседа с родителями и самим пациентом (снижение тревожности, объяснение причин и механизмов развития данных нарушений), психологическая коррекция, диетотерапия, фармакотерапия (в зависимости от варианта течения СРК – спазмолитики, слабительные или антидиарейные, седативные препараты, пре- и пробиотики), лечебная физкультура и физиотерапия, в т. ч. иглорефлексотерапия.
Лечение
Лечение СРК начинается с изменения стиля жизни, выработки определенного стереотипного поведения в отношении туалета: регулярное посещение туалета и ведение дневника стула, поощрение продуктивного посещения туалета.
Диетотерапия при преобладающих запорах обогащена пищевыми волокнами, включает достаточный объем жидкости, продукты, стимулирующие моторику толстой кишки (фрукты и овощи, молочнокислые продукты). При преобладании диареи включаются продукты с закрепляющим действием. При преобладании метеоризма исключают газообразующие продукты.
Фармакотерапия СРК зависит от варианта его течения [18–20, 30], общим является обязательное подключение седативных средств, адаптогенов, которые может назначить педиатр или невролог. Предпочтительны в педиатрии растительные седативные средства с доказанной эффективностью на основе мяты перечной, мяты лимонной, валерианы. Полезен их дополнительный спазмолитический эффект. Также дополнительный терапевтический эффект при любом варианте СРК дает присоединение к терапии ферментов (при запорах – желчесодержащих), пре- и пробиотиков.
При преимущественно болевом синдроме применяются спазмолитики различных групп и средства, уменьшающие метеоризм (симетикон).
При запорах показаны слабительные, увеличивающие объем каловых масс (лактулоза, макрогол и др.), короткие курсы стимулирующих слабительных, спазмолитики. При диарее применяются антидиарейные средства (лоперамид), сорбенты, спазмолитики. Интересно применение комплексного препарата, содержащего релиз-активные антитела к гистамину, фактору некроза опухоли-a, белку S-100, применяемого при различных вариантах СРК [20]. Терапия направлена не только на купирование основных симптомов СРК, но и на нормализацию моторных нарушений кишки, снижение висцеральной гиперчувствительности, коррекцию механизмов восприятия болей.
h4. Функциональный запор (табл. 5)
Каждый четвертый ребенок страдает запорами [21], более чем у 1/3 детей с этой проблемой заболевание принимает хроническое течение. Истинная частота запоров неизвестна, т. к. не все родители понимают серьезность проблемы и не обращаются за медицинской помощью, занимаясь самолечением. Кроме того, имеется множество возрастных и индивидуальных детских особенностей строения и развития толстой кишки, что обусловливает значительную вариабельность частоты стула у ребенка.
Запор (от лат. constipatio) (по W.G. Thommpson, 1999 [22]) – нарушение функции кишечника, выражающееся увеличением интервалов между актами дефекации по сравнению с индивидуальной физиологической нормой, затруднением акта дефекации, чувством неполного опорожнения кишечника, отхождением малого количества кала повышенной плотности (табл. 6).
Запоры принято подразделять на первичные (функциональные, идиопатические) либо вторичные, связанные с множеством патогенетических механизмов. Вторичные запоры чаще связаны с органическими и неврологическими причинами и очень редко – с эндокринными [23]. Хронические запоры вследствие органических причин, как правило, развиваются постепенно, утяжеляются с ростом ребенка и отражают декомпенсацию функции кишки. Большая часть детей (до 95%) страдают ФЗ [24].

Оценка комплекса данных анамнеза и специализированного физикального обследования ребенка с запором, включающего осмотр перианальной области, ягодиц, спины, оценку мышечного тонуса, силы и рефлексов в нижних конечностях, в некоторых случаях – пальцевое ректальное исследование, позволяет решить вопрос о необходимости дальнейших диагностических мероприятий. Если запор носит функциональный характер, назначается стартовая терапия. В большинстве случаев не требуется дальнейших инструментальных исследований. Обнаружение «симптомов тревоги» является показанием к дообследованию ребенка [26].
Для успешного лечения запора необходим индивидуальный подход к каждому ребенку. Нужно учитывать все возможные факторы: возраст ребенка, этиологию и длительность запора, наличие сочетанной патологии, эффективность ранее проведенного лечения. Комплексное лечение запоров включает изменение образа жизни, коррекцию питания, медикаментозные и немедикаментозные методы лечения (лечебная физкультура, физиотерапевтические процедуры, санаторно-курортное лечение, методика биологической обратной связи).
Для ребенка старшего возраста крайне важна «информационная поддержка»: в беседе с ребенком и родителями обсуждаются вопросы о частоте и качестве стула, запорах, на руки даются материал о содержании диеты, лечебной физкультуре, памятка о приеме лекарств, информация о наблюдении для участкового педиатра. В рационе ребенка старше 1 года, страдающего запором, должна быть пища с высоким содержанием пищевых волокон (отруби, овощи, фрукты), лакто- и ацидофильными бактериями.
Для профилактики запоров у детей старшего возраста необходимым условием является постоянная физическая нагрузка. Лечебная физкультура должна быть направлена на повышение давления в брюшной полости, стимуляцию кишечной моторики, укрепление мышц тазового дна. Необходимы соблюдение режима дня, профилактика острых инфекционных заболеваний.
Согласно данным большинства исследователей, даже стартовая терапия запоров не должна ограничиваться рекомендациями относительно режима и диеты (достаточный прием жидкости и пищевых волокон) [26]. Имеющиеся в арсенале педиатра слабительные средства разделяются на группы по механизму действия (табл. 7) [23].
Имеющиеся в арсенале педиатра слабительные средства разделяются на группы по механизму действия (табл. 7) [23].
Лекарственная терапия запоров для детей до 1 года: в качестве смягчителей показаны лактулоза, сорбит, кукурузный сироп, изредка стимулирующие слабительные, не показаны минеральные масла. Дети старше 1 года: возможна диетическая коррекция (фрукты, овощи, зерна), из лекарственных средств применяются минеральные масла, магния сульфат, лактулоза, сорбитол, короткие курсы стимулирующих слабительных(возможно использование пикосульфата натрия (Гуттулакс®) у детей младше 4-х лет в дозировке 1 капля на 2 кг массы тела), длительный прием полиэтиленгликоля (макрогол) в низких дозах у детей с упорным запором [3, 23–28].
Дополнительное назначение препаратов определяется преимущественным механизмом развития запора и спектром сочетанной патологии, применяются спазмолитики, прокинетики, желчегонные препараты, ферменты с желчными кислотами, пре- и пробиотики.
Правильное формирование туалетных навыков, метод биологической обратной связи высокоэффективны при аноректальной дисфункции [27, 28].
Гладкомышечный спазм часто является патогенетически последним звеном и основной причиной многих ФН ЖКТ у детей, прежде всего синдрома абдоминальной боли, СРК, большинства случаев ФЗ.
В арсенале педиатра имеется большой спектр спазмолитических препаратов, список их постоянно пополняется [29].
Регуляция активности гладкомышечных клеток осуществляется центральной и вегетативной нервными системами, а также воздействием на опиоидные и серотониновые рецепторы с помощью нейропептидов. Спазмолитические препараты можно разделить на 2 группы: нейротропные и миотропные.
Нейротропные препараты влияют на проведение импульса в вегетативной нервной системе путем действия на холино- и адренорецепторы. Наиболее известен и активно применяется в педиатрии препарат тримебутин, действующий на энкефалиновые рецепторы нервных сплетений Мейсснера и Ауэрбаха, обладающий прокинетическим и спазмолитическим действием. Показания к применению анксиолитиков и антидепрессантов, также обладающих нейротропным спазмолитическим действием, в педиатрии ограничены.
В практической педиатрии наиболее широко применяются миоспазмолитики. Возбуждение М-холинорецепторов вызывает открытие натриевых каналов, поступление ионов натрия в клетку приводит к деполяризации мембраны, открытию потенциал-зависимых кальциевых каналов и поступлению ионов кальция в клетку. Далее следует каскад биохимических реакций, приводящий к образованию актин-миозинового комплекса, сокращению миоцита. Расслабление миоцита происходит за счет накопления в клетке циклического аденозинмонофосфата (цАМФ) и циклического гуанозинмонофосфата.
В настоящее время известно несколько групп миотропных спазмолитиков, отличающихся по механизму действия.
Дротаверин и папаверин давно используются в педиатрии и доказали свою эффективность. Препараты ингибируют фосфодиэстеразу 4-го типа, что ведет к накоплению цАМФ и расслаблению миоцита. Однако системность их действия на гладкомышечные органы, наличие постспазмовой гипотонии ограничивают курсовое применение, препараты чаще применяются по требованию.
Необходимость селективного действия спазмолитиков привела к созданию новых препаратов.
Мебеверин – миотропный спазмолитик, блокирующий натриевые каналы. Эффективность препарата выше, чем у традиционных спазмолитиков, он хорошо переносится, действует длительно (до 12 ч), включен в схемы лечения заболеваний кишечника, билиарных путей, поджелудочной железы, но имеет возрастные ограничения – применяется только с 18 лет.
Сочетанное действие пинаверия бромида связано с блокадой кальциевых каналов, подавлением спазма, вызванного холецистокинином и субстанцией Р, умеренным М-холиноблокирующим эффектом. Препарат широко используется в гастроэнтерологии при многих ФН ЖКТ у взрослых больных. Опыт применения его в педиатрии ограничен, препарат не рекомендован до 18 лет.
К спазмолитикам первой ступени применяется ряд требований: высокий уровень безопасности, высокая спазмолитическая активность, длительный спазмолитический эффект, большой международный опыт применения, доступность (невысокая стоимость), возможность самолечения (безрецептурный отпуск), наличие пероральных форм.
Гиосцина бутилбромид (Бускопан®, «Берингер Ингельхайм Фарма», Германия) как медицинский препарат известен с 1950-х гг., впервые получен и применен в Германии и неоднократно доказал свою эффективность и безопасность во многих странах при различных заболеваниях, сопровождающихся болевым синдромом [30]. Гиосцина бутибромид – М-холиноблокатор на натуральной основе (получен из листа растения Datura stramonium) и является уникальным спазмолитиком направленного действия, тропным к гладкомышечным клеткам стенок внутренних органов: ЖКТ, желчевыводящих и мочевыводящих путей [31]. Бускопан® обладает также антисекреторным эффектом, снижая секрецию пищеварительных желез. Быстрый клинический эффект (через 15 мин) объясняется прямым М-холиноблокирующим действием. Действие холинолитических препаратов тем сильнее, чем выше начальный тонус блуждающего нерва, что важно при вегетативной дисфункции, являющейся фоном ФН ЖКТ.
Гиосцина бутилбромид является четвертичным аммониевым производным и не проникает через гематоэнцефалический барьер [31], поэтому не оказывает антихолинэргического влияния на ЦНС, что важно для более свободного и безопасного применения препарата Бускопан® в педиатрии. Большим преимуществом данного лекарственного средства является избирательность его спазмолитического действия – только в месте возникновения спазмов. Сохранение перистальтической активности ЖКТ при ФН способствует нормализации моторной функции толстой кишки.
Большим преимуществом данного лекарственного средства является избирательность его спазмолитического действия – только в месте возникновения спазмов. Сохранение перистальтической активности ЖКТ при ФН способствует нормализации моторной функции толстой кишки.
Бускопан® имеет широкий спектр показаний к применению: различные спастические состояния – желчные, кишечные и почечные колики, спастическая дискинезия желчевыводящих путей, пилороспазм, комплексная терапия обострений язвенной болезни желудка и двенадцатиперстной кишки, холецистита. Однозначным преимуществом для применения в педиатрии является наличие различных форм препарата: Бускопан® выпускается в виде таблеток, покрытых сахарной оболочкой, и ректальных суппозиториев по 10 мг; назначается детям старше 6 лет по 1–2 таблетке (10 мг) 3 р./сут или по 1 суппозиторию (10 мг) 3 р./сут per rectum [31].
Множество исследований [33–36] показало безопасность и эффективность применения препарата Бускопан® в педиатрии для купирования абдоминального болевого сидрома, различных диспепсических расстройств, симптомов СРК, улучшения качества жизни таких пациентов.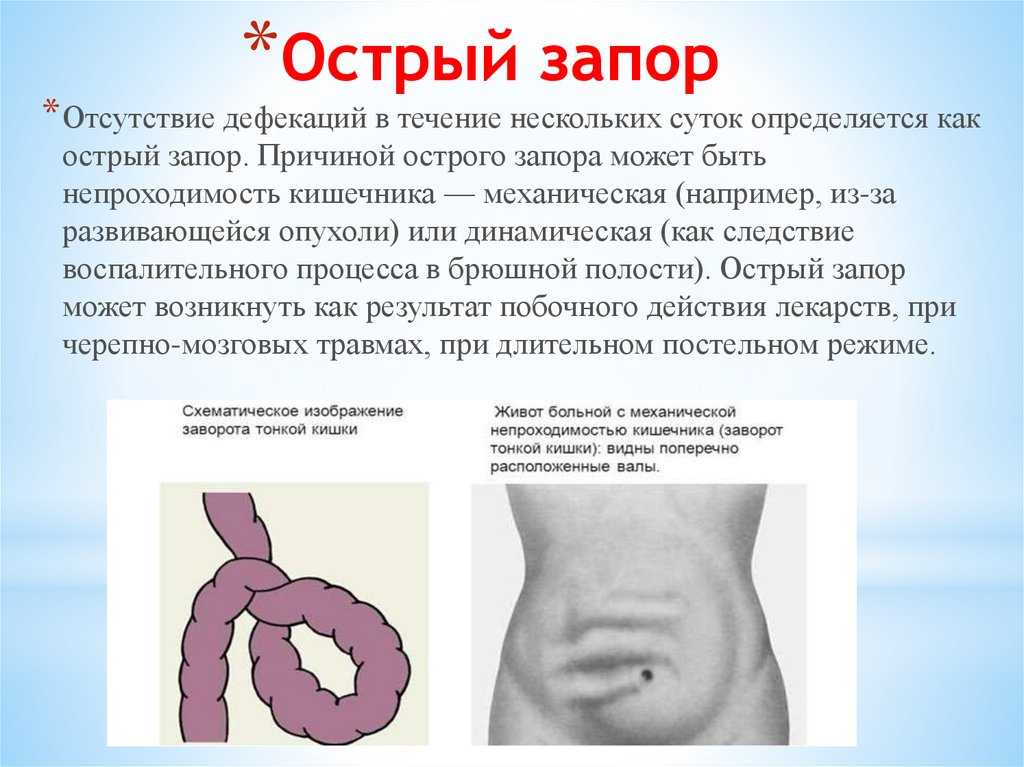 Интересно применение различных форм препарата в комплексной терапии хронических ФЗ у детей в зависимости от преимущественного механизма их возникновения [36]. Подчеркивается дополнительное преимущество ректальной формы препарата (прямое спазмолитическое на сфинктеры прямой кишки и местнораздражающее действие) при дисфункции анального сфинктера.
Интересно применение различных форм препарата в комплексной терапии хронических ФЗ у детей в зависимости от преимущественного механизма их возникновения [36]. Подчеркивается дополнительное преимущество ректальной формы препарата (прямое спазмолитическое на сфинктеры прямой кишки и местнораздражающее действие) при дисфункции анального сфинктера.
Таким образом, ФН ЖКТ – распространенная проблема среди детей различного возраста. Проявления ФН ЖКТ разнообразны, имеются определенная динамика и эволюция симптомов с возрастом. ФН любой локализации свойственны рецидивирующее течение, повышенная тревожность пациента, сочетанные нарушения со стороны других систем органов, что значительно снижает качество жизни ребенка.
Учитывая необходимость уменьшения инвазивности процедур в детском возрасте диагностика функциональных состояний ЖКТ педиатром возможна на основе РК III, но следует осуществлять обязательный динамический контроль «симптомов тревоги».
Патогенетическая терапия ФН ЖКТ может быть только комплексной с обязательной коррекцией сопутствующих нейрогенных расстройств, сочетанным применением медикаментозной и различных методов немедикаментозной терапии.
Гиосцина бутилбромид (Бускопан®) является высокоэффективным безопасным спазмолитиком для купирования спастических состояний при различных ФН ЖКТ у детей, особенно при ФН с диспепсией, абдоминальной болью, СРК, ФЗ. Наличие оральных и ректальных форм препарата удобно в педиатрии, в т. ч. при запорах с аноректальной дисфункцией.
Болезнь Гиршпрунга у детей: паниковать не стоит
Многие генетически обусловленные заболевания неизлечимы, но встречаются и счастливые исключения. Например, болезнь Гиршпрунга у детей. О том, как проявляется данный недуг, чем он опасен и как его надо лечить, рассказал Михаил Юрьевич Козлов — заведующий хирургическим отделением Морозовской детской больницы, врач-колопроктолог, детский хирург высшей квалификационной категории, кандидат медицинских наук, обладатель статуса «Московский врач».
Что необходимо знать о болезни Гиршпрунга родителям?
Это один из тяжелейших врожденных пороков толстой кишки, но он излечим. На определенных этапах эмбрионального развития стенка толстой кишки не получает нормальное строение, то есть в ней не закладываются нервные ганглии (скопления нервных клеток). В результате кишечник не выполняет свою обычную функцию. Причина возникновения заболевания — генетический сбой. Изменения в хромосомах могут быть как наследственные, так и спонтанные. К счастью, болезнь встречается довольно редко: 1 случай на 5000 новорожденных. На сегодняшний день определить вероятность рождения ребенка с болезнью Гиршпрунга можно с помощью генетического теста. Это особенно актуально, если в семье уже был случай данного заболевания.
На определенных этапах эмбрионального развития стенка толстой кишки не получает нормальное строение, то есть в ней не закладываются нервные ганглии (скопления нервных клеток). В результате кишечник не выполняет свою обычную функцию. Причина возникновения заболевания — генетический сбой. Изменения в хромосомах могут быть как наследственные, так и спонтанные. К счастью, болезнь встречается довольно редко: 1 случай на 5000 новорожденных. На сегодняшний день определить вероятность рождения ребенка с болезнью Гиршпрунга можно с помощью генетического теста. Это особенно актуально, если в семье уже был случай данного заболевания.
По каким симптомам можно заподозрить болезнь Гиршпрунга?
Отсутствие нервных ганглиев (или их дефицит) приводит к тому, что стенка кишки не перестальтирует — она не может проталкивать каловые массы по направлению к выходу. Возникает состояние, которое в народе называют запором, а мы, врачи, говорим о задержке стула. Это основное проявление болезни Гиршпрунга. Однако все индивидуально: если для одного ребенка ходить в туалет 3 раза в день считается нормой, то для другого и стул 2 раза в неделю не будет отклонением. При условии, что подобная задержка стула не сочетается с другими клиническими проявлениями. А вот прогрессирующий запор вместе с отсутствием аппетита, вздутием живота и отставанием в развитии у ребенка — уже повод незамедлительно обратиться к врачу, чтобы исключить болезнь Гиршпрунга на раннем этапе.
Однако все индивидуально: если для одного ребенка ходить в туалет 3 раза в день считается нормой, то для другого и стул 2 раза в неделю не будет отклонением. При условии, что подобная задержка стула не сочетается с другими клиническими проявлениями. А вот прогрессирующий запор вместе с отсутствием аппетита, вздутием живота и отставанием в развитии у ребенка — уже повод незамедлительно обратиться к врачу, чтобы исключить болезнь Гиршпрунга на раннем этапе.
К чему приводит болезнь Гиршпрунга, если ее не лечить?
Последствия болезни крайне тяжелые. Если вовремя не оперировать ребенка, то он перестанет ходить в туалет, у него накопится большое количество каловых масс и перерастянется толстая кишка. В результате возникнет хроническая каловая интоксикация: живот начнет раздуваться, аппетит пропадет, появится рвота. Если ребенок страдает этой проблемой давно, то на фоне интоксикации к 3–4 годам жизни у него разовьется энцефалопатия со всеми вытекающими отсюда последствиями: задержкой развития, неконтролируемым психоэмоциональным поведением, проблемами с вниманием и т. п.
п.
В настоящее время болезнь Гиршпрунга излечима?
Да, на 100%, но речь идет исключительно о хирургическом лечении. Болезнь Гиршпрунга — это не тот случай, когда помогут какие-то мифические капли, ее лечат только врачи-хирурги. Операция называется «одноэтапная лапароскопическая резекция толстой кишки». Впервые в России мы выполнили эту операцию в Измайловской детской больнице еще в 2004 году, а в Морозовской больнице уже продолжили совершенствовать данную методику. С тех пор мы успешно прооперировали более 700 детей, а наша больница — одна из самых передовых в плане лечения данного заболевания.
Суть операции предельно проста: лапароскопическим путем, т. е. через три маленьких прокола на передней брюшной стенке, иссекается аганглионарный (то есть неработающий) участок толстой кишки, ее здоровая часть опускается вниз и подшивается, грубо говоря, к попе. Затем накладывают прямой анастамоз, без всяких стом (искусственного отверстия между полостью кишки и окружающей средой). Оперативное вмешательство проходит под общим наркозом с обязательным дополнением эпидуральной анестезией, чтобы в ближайший послеоперационный период свести к минимуму использование наркотических анальгетиков у ребенка. В среднем, в стационаре маленький пациент находится не более двух недель.
Оперативное вмешательство проходит под общим наркозом с обязательным дополнением эпидуральной анестезией, чтобы в ближайший послеоперационный период свести к минимуму использование наркотических анальгетиков у ребенка. В среднем, в стационаре маленький пациент находится не более двух недель.
Всех родителей волнует вопрос, насколько безопасна такая операция для ребенка, ведь в ходе нее может быть удалено порядка 40 см толстой кишки?
Теоретически, любая операция, даже банальное удаление бородавки, может иметь осложнения для организма. Что касается одноэтапной лапароскопической резекции толстой кишки, то за 16 лет опыта в нашей клинике с применением современного оборудования мы довели технику операции до совершенства. Поэтому риск послеоперационных осложнений составляет 0,5-1%. Судите сами: если на этапе освоения методики операция длилась 3–4 часа, то сегодня она занимает не более 40 минут. При этом одновременно работают две врачебные бригады: одна со стороны брюшной полости делает лапароскопический этап, вторая — со стороны промежности выполняет промежностный этап.
После проведения лапароскопической операции болезнь Гиршпрунга излечивается навсегда или ребенку потребуется еще какое-то лечение в течение жизни?
Да, после грамотно проведенной лапароскопической резекции толстой кишки в один этап в дальнейшем ребенок уже не нуждается ни в каком хирургическом вмешательстве и ведет обычный образ жизни. Исключение составляют лишь вторичные пациенты. Наши коллеги в регионах осваивают данную методику, но не всегда уровень оборудования или опыта позволяет ее выполнить безупречно. В последнее время у нас резко возросло количество повторных операций: поступают дети, которые уже были ранее прооперированы по 2-3 раза. Но повторные реконструктивные оперативные вмешательства более опасны в плане количества осложнений и послеоперационный результат уже не такой идеальный.
Поделитесь самым интересным случаем из вашей практики, связанным с болезнью Гиршпрунга у пациента?
Для оперирующего хирурга каждый случай интересен, иначе и быть не может. Но наиболее запоминается, безусловно, самый первый пациент. Для меня таким стал мальчик по имени Илья, который был успешно прооперирован в 2004 году. Сейчас это уже взрослый молодой человек, который готовится к поступлению в ВУЗ. Он абсолютно здоров и ведет полноценный образ жизни. Поэтому всем родителям хочу дать только один совет: не надо паниковать! Просто нужно оперировать ребенка по мере выявления данного заболевания. Выявили болезнь Гиршпрунга в месяц? Значит, надо оперировать в месяц. Если диагностировали в год — надо оперировать в год. Не ждать и не бояться.
Но наиболее запоминается, безусловно, самый первый пациент. Для меня таким стал мальчик по имени Илья, который был успешно прооперирован в 2004 году. Сейчас это уже взрослый молодой человек, который готовится к поступлению в ВУЗ. Он абсолютно здоров и ведет полноценный образ жизни. Поэтому всем родителям хочу дать только один совет: не надо паниковать! Просто нужно оперировать ребенка по мере выявления данного заболевания. Выявили болезнь Гиршпрунга в месяц? Значит, надо оперировать в месяц. Если диагностировали в год — надо оперировать в год. Не ждать и не бояться.
Сделать операцию в Морозовской больнице Москвы могут только москвичи или для детей из других регионов России она также доступна?
В нашей больнице эта операция проводится бесплатно для всех жителей России по полису ОМС! Главное — своевременно обратиться к нам за помощью.
Источник: Москва — столица здоровья
Симптомы, средства правовой защиты и медицинское лечение
Если у вас во взрослом возрасте были запоры, вы знаете, насколько это неприятно. Теперь представьте, что вы младенец, малыш или маленький ребенок с запором.
Теперь представьте, что вы младенец, малыш или маленький ребенок с запором.
Они не понимают, что происходит, и в зависимости от возраста не всегда могут сообщить о своих симптомах. У вашего ребенка может быть запор в течение некоторого времени, прежде чем вы это поймете.
Запор — это нечастые испражнения, обычно менее трех раз в неделю. Во многих случаях детский запор носит кратковременный характер и проходит при лечении.
Однако, чтобы вылечить его, вы должны научиться распознавать признаки запора у вашего ребенка.
Симптомы запора у младенцев и детей мало чем отличаются от симптомов у взрослых. Основное отличие заключается в том, что младенцы и некоторые дети не могут сообщить о своих ощущениях, поэтому вам нужно обращать внимание на их испражнения, чтобы распознать нарушения.
Младенцы
У некоторых детей, находящихся на искусственном и грудном вскармливании, после введения твердой пищи возникают запоры. Симптомы запора у ребенка или младенца включают:
- стул в виде гранул
- затрудненный стул
- плач во время дефекации
- твердый, сухой стул
- менее частый стул
Частота стула может варьироваться в зависимости от активности вашего ребенка, поэтому используйте базовый уровень. Если у вашего ребенка в норме происходит одно опорожнение кишечника в день, а с момента последнего стула прошло несколько дней, это может быть признаком запора.
Если у вашего ребенка в норме происходит одно опорожнение кишечника в день, а с момента последнего стула прошло несколько дней, это может быть признаком запора.
Дети младшего возраста
Дети младшего возраста могут иметь симптомы, сходные с симптомами ребенка, перечисленные выше. У малышей вы также можете увидеть другие симптомы, такие как:
- необычно большой стул
- живот твердый на ощупь
- вздутие живота
- метеоризм
- следы крови на туалетной бумаге (из-за небольших разрывов вокруг ануса от напряжения)
- яблоки
- груши
- горох
- чернослив
- бананы
- рентгенографию брюшной полости
- рентгенографию с бариевой клизмой (фотографирует прямую кишку, толстую кишку и части тонкой кишки)
- исследование моторики (помещает катетер в прямую кишку для исследования мышц движение)
- транзитное исследование (анализирует, как фаст-фуд проходит через пищеварительный тракт)
- ректальная биопсия (удаление кусочка ткани и исследование нервных клеток в слизистой оболочке прямой кишки)
- отказ от есть
- вздутие живота
- потеря веса
- лихорадка
- боль при дефекации
- изменение режима дня или образа жизни (например, путешествие, поступление в новую школу или стресс)
- диета с низким содержанием клетчатки и недостаточное употребление жидкости
- игнорирование позывов к дефекации, возможно, потому, что они не желание пользоваться общественным туалетом
- аллергия на молочные продукты или непереносимость молочных продуктов
- семейный анамнез запоров
- синдром раздраженного кишечника
- болезнь Гиршпрунга
- гипотиреоз
- кистозный фиброз
7 вместе с детьми старшего возраста
вышеперечисленных симптомов дети старшего возраста могут жаловаться на боль в животе и наличие следов жидкости в нижнем белье из-за застоя стула в прямой кишке.
Ваш старший ребенок также может испытывать боль во время дефекации и не ходить в туалет.
Несмотря на то, что запор причиняет дискомфорт младенцам и детям ясельного возраста, он редко является признаком основного заболевания. Несколько домашних средств могут помочь смягчить стул и облегчить запор.
Несколько домашних средств могут помочь смягчить стул и облегчить запор.
Пейте больше воды
Если стул становится сухим и твердым, может развиться запор. Питьевая вода может смягчить стул, облегчив его прохождение.
Если вашему ребенку не менее 6 месяцев, вы можете предлагать ему от 2 до 3 унций воды за раз, чтобы облегчить запор. Имейте в виду, что вода не заменяет регулярное кормление.
Выпейте немного фруктового сока
Фруктовый сок также эффективен при запорах, поскольку некоторые из них содержат подсластитель сорбит, который действует как слабительное.
Если вашему ребенку не менее 6 месяцев, вы можете предложить от 2 до 4 унций фруктового сока. Это включает 100-процентный яблочный сок, сок чернослива или грушевый сок в дополнение к регулярному кормлению.
Добавьте больше продуктов с высоким содержанием клетчатки
Если ваш ребенок начал есть твердую пищу, включите в его рацион больше продуктов с высоким содержанием клетчатки. В том числе:
В том числе:
Уменьшите количество рисовой каши
Рисовая каша также может вызвать запор, поскольку она содержит мало клетчатки. Уменьшите количество рисовой каши, которой вы кормите ребенка, чтобы облегчить запор.
Другим вариантом является введение суппозитория с глицерином для младенцев в задний проход ребенка. Они безопасны для младенцев и доступны без рецепта для быстрого облегчения.
Детям в возрасте до 6 месяцев нужны только смесь и грудное молоко, никаких других жидкостей. Если вы давали ребенку до 6 месяцев твердую пищу или рисовые хлопья, прекратите давать эти продукты. Посмотрите, улучшатся ли их симптомы. Если симптомы не улучшаются, обратитесь к педиатру.
Вот несколько основных советов для детей старшего возраста, которые помогут стимулировать опорожнение кишечника.
Увеличьте потребление воды
Недостаток жидкости способствует запорам у детей старшего возраста. Убедитесь, что ваш ребенок выпивает не менее 32 унций воды каждый день, чтобы смягчить стул.
Убедитесь, что ваш ребенок выпивает не менее 32 унций воды каждый день, чтобы смягчить стул.
Дайте ребенку суппозиторий
Подобно младенцам, глицериновые суппозитории могут размягчить стул у детей старшего возраста, чтобы он легче проходил.
Увеличение потребления клетчатки
Диета с низким содержанием клетчатки является еще одним фактором, способствующим возникновению запоров у детей. Обязательно включите в их рацион больше продуктов, богатых клетчаткой. Это включает в себя больше фруктов, овощей и цельного зерна. Вы также можете давать детям добавки с клетчаткой.
Чтобы рассчитать, сколько клетчатки в день нужно вашему ребенку, возьмите его возраст и прибавьте 5. Таким образом, если вашему ребенку 8 лет, ему потребуется 13 граммов клетчатки в день.
Повышение физической активности
Малоподвижный образ жизни также может играть роль в возникновении запоров. Поощряйте физическую активность, чтобы стимулировать кишечные сокращения и дефекацию.
Слабительные средства и клизмы обеспечивают быстрое облегчение запоров у взрослых. Однако не давайте их своему младенцу или малышу. Это должен рекомендовать только врач.
Вы можете безопасно давать его детям от 4 лет и старше, чтобы смягчить стул и избавиться от запоров.
Всегда консультируйтесь с врачом, прежде чем давать детям слабительное или делать клизму. Они могут порекомендовать безопасную дозировку.
Если домашнее лечение не помогает при запорах, педиатр может поставить легкую клизму, чтобы вывести засорившиеся фекалии.
Перед началом лечения ваш педиатр проведет медицинский осмотр и проверит анус вашего ребенка на наличие застоя стула. Они могут задавать вопросы о диете и физической активности вашего ребенка, чтобы помочь диагностировать запор.
Медицинские анализы обычно не нужны. В случаях тяжелых или длительных запоров ваш педиатр может назначить анализы для выявления проблем в брюшной полости или прямой кишке вашего ребенка.
Эти тесты включают:
Обратитесь к педиатру, если запор длится более 2 недель или если у вашего ребенка появляются другие симптомы, такие как:
Понимание общих причин запоров у детей может помочь предотвратить будущие приступы. Причины включают:
Помните, что запор иногда является симптомом основного заболевания, например:
Вот несколько советов, которые помогут предотвратить запоры у младенцев, детей ясельного возраста и детей до тех пор, пока они не дадут твердую пищу:
по крайней мере 6 месяцев.
