Содержание
причины, симптомы и лечение в статье невролога Агранович А. О.
Над статьей доктора Аграновича Андрея Олеговича работали литературный редактор Вера Васина, научный редактор Татьяна Гаврилова и шеф-редактор Маргарита Тихонова
Дата публикации 23 апреля 2021Обновлено 26 апреля 2021
Определение болезни. Причины заболевания
Юношеской миоклонической эпилепсией (синдромом Янца) называют эпилептический синдром, который проявляется внезапными подёргиваниями в мышцах — миоклоническими приступами (от греч. «myos» — мышца, «klonos» — беспорядочное движение). Заболевание обычно развивается в подростковом возрасте.
Подёргивания в первую очередь возникают в мышцах верхнего плечевого пояса и рук. Сначала пациенты не обращают на них внимания, но со временем эпизоды возникают всё чаще и ухудшают качество жизни. Например, во время приступов из рук могут выпадать предметы. В дальнейшем появляются подёргивания ног, из-за которых человек может упасть.
Например, во время приступов из рук могут выпадать предметы. В дальнейшем появляются подёргивания ног, из-за которых человек может упасть.
Нередко к этим эпизодам присоединяются генерализованные судорожные приступы — судороги возникают по всему телу и пациент теряет сознание. Также возникают абсансы — бессудорожные приступы с отключением сознания и амнезией на этот период. Как правило, частота генерализованных приступов невысокая: от одного за всю жизнь до раза в месяц. Подёргивания обычно случаются утром после пробуждения. Ярким провоцирующим фактором может стать недосыпание или вынужденное пробуждение. Также в трети случаев отмечается фотосенситивность — чувствительность к ритмическим вспышкам света.
Распространённость
Юношеская миоклоническая эпилепсия составляет 5–10 % среди всех эпилепсий и чуть больше четверти среди генетических генерализованных эпилепсий [5]. Заболевание проявляется в возрасте от 7 до 21 года, чаще в 11–15 лет, и более распространено среди женщин (61 %) [2].
Причины заболевания
По классификации Международной противоэпилептической лиги за 2017 год, юношеская миоклоническая эпилепсия относится к генетическим болезням [1]. Заболевание имеет полигенное наследование, то есть контролируется двумя или более генами. Его развитие связано с локусами (участками ДНК): 6p11-12 (EJM1), 15q14 (EJM2), 6р21 (EJM3), 5q12-q14 (EJM4), 5q34-q35 (EJM5), 2q22-q23 (EJM6), 1p36 (EJM7), 3q26 (EJM8), 2q33-q36 (EJM9). Выделить ген, сильнее всего влияющий на развитие заболевание, пока не удалось [3][4].
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением — это опасно для вашего здоровья!
Симптомы юношеской миоклонической эпилепсии
Основным симптомом заболевания являются миоклонические вздрагивания (миоклонии) — патологические непроизвольные сокращения мышц или их групп [7]. Во время приступа пациенты испытывают ощущение, похожее на лёгкий удар током. В ответ на него возникают молниеносные движения в мышцах: от лёгкого подёргивания кончиков пальцев до патологического вздрагивания всего тела, которое может привести к падению.
В ответ на него возникают молниеносные движения в мышцах: от лёгкого подёргивания кончиков пальцев до патологического вздрагивания всего тела, которое может привести к падению.
Чаще всего подёргивания возникают в верхнем плечевом поясе: мышцах рук и плеч с обоих сторон. Из-за этого пациенты нередко выпускают предметы из рук, например разбивают кружки и роняют зубные щётки. Однако возможны различные вариации миоклоний.
Приступы учащаются в утренние часы, особенно при недосыпе или вынужденном пробуждении.
В 90 % случаев, помимо миоклонических эпизодов, отмечаются и генерализованные судорожные приступы [6]. После серии вздрагиваний в патологический процесс часто вовлекаются обе стороны тела.
Генерализованный тонико-клонический приступ — состояние, при котором полностью отключается сознание. Приступ начинается с тонической фазы: напряжения в мышцах и специфического вскрикивания или хрипения. Руки полусогнуты и приподняты вверх или прижаты к телу. В этот момент из-за спазма дыхательной мускулатуры меняется цвет лица: оно синеет или сереет.
В этот момент из-за спазма дыхательной мускулатуры меняется цвет лица: оно синеет или сереет.
Далее развивается клоническая фаза, которая проявляется ритмичными подёргиваниями в конечностях. Она завершается полным мышечным расслаблением.
Третий вид эпилептических приступов при юношеской миоклонической эпилепсии — это абсансы [8]. Во время эпизода больной застывает, его взгляд устремлён в одну точку, сознание отключено. Состояние длится до 15 секунд и часто воспринимается окружающими как задумчивость. Сами пациенты могут не замечать эти приступы или воспринимать их как «провалы в памяти».
Патогенез юношеской миоклонической эпилепсии
Мозг человека состоит из двух основных типов клеток: нейронов и глии. Нейроны — это электрически возбудимые клетки, которые обрабатывают, хранят и передают информацию с помощью электрических и химических сигналов. Глиальные клетки играют в этом процессе вспомогательную роль.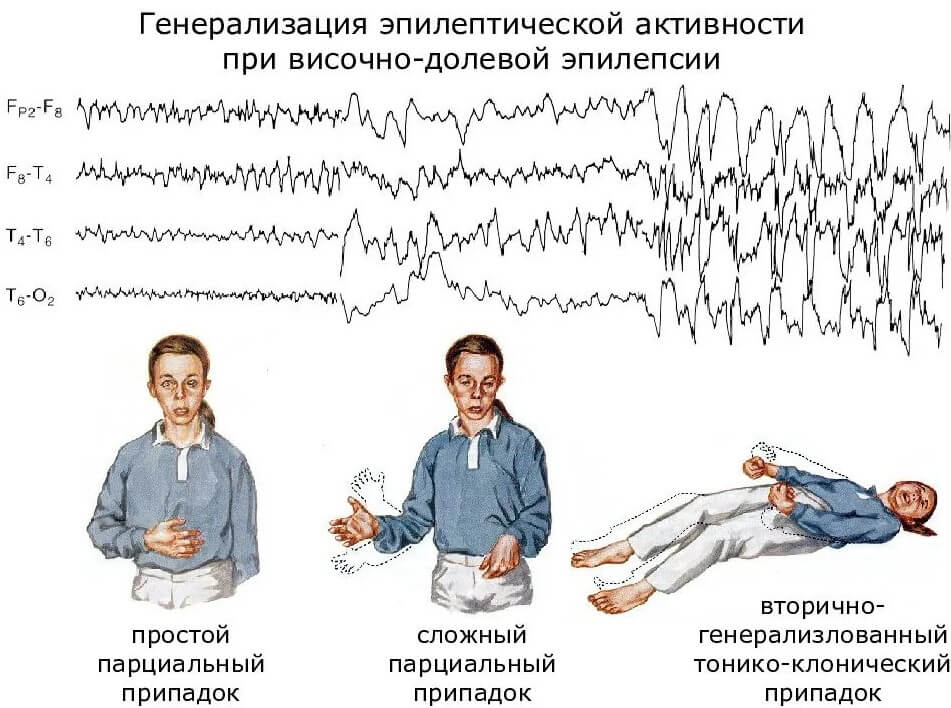
Нейроны могут соединяться друг с другом и образовывать нервные сети. В пределах одного нейрона и его отростков информация передаётся в виде электрического возбуждения. В синапсе (месте контакта между нервными клетками) оно приводит к выделению различных химических веществ — нейромедиаторов.
Нейромедиатор взаимодействует с рецепторами на мембране следующего нейрона. В результате в нём возникает электрическое возбуждение. Или не возникает — это зависит от конкретного нейромедиатора, активного в данный момент.
Чтобы заряд менялся в сторону возбуждения, в клетку должны поступать положительно и отрицательно заряженные ионы. Они проходят через ионные каналы в её мембране. Ионными каналами называют белки, образующие по́ру для обмена клетки с окружающей средой ионами K+, Na+ и другими [9].
В нервных сетях между возбуждением и торможением работы нейронов поддерживается постоянный баланс. При сдвиге равновесия в сторону возбуждения происходит эпилептический приступ.
К юношеской миоклонической эпилепсии приводят мутации в генах ионных каналов. Однако выявлены нарушения и в других генах, также влияющих на процессы возбуждения в головном мозге [4].
Классификация и стадии развития юношеской миоклонической эпилепсии
В Международной классификации болезней (МКБ-10) юношеская миоклоническая эпилепсия шифруется кодом G40.3 [10].
В 2017 году Международная лига борьбы с эпилепсией (ILAE) обновила классификацию заболевания, выделив четыре уровня диагностики:
1. Определить тип приступа: фокальный (возникающий из одного очага), генерализованный и с неизвестным началом. Миоклонические, тонико-клонические приступы и абсансы относятся к генерализованным приступам.
2. Установить тип эпилепсии: фокальная, генерализованная, сочетанная (фокальная + генерализованная) и неизвестная. Юношеская миоклоническая эпилепсия относится к генерализованной эпилепсии.
3. Определить эпилептический синдром. Юношеская миоклоническая эпилепсия как раз и является синдромом. Синдром включает типы приступов, возраст дебюта заболевания, характерные изменения на ЭЭГ, провоцирующие факторы и зачастую прогноз заболевания. Все эти факторы определяют лечебную тактику [11].
4. Выявить причины заболевания: генетические, структурные, метаболические, иммунные, инфекционные и с неизвестной этиологией. Юношеская миоклоническая эпилепсия в большинстве случаев вызвана генетическими факторами.
Классификация юношеской миоклонической эпилепсии проводится в зависимости от течения заболевания. Главный критерий — это наличие миоклонических приступов. Также выделяют варианты течения с добавлением генерализованных судорожных приступов и/или абсансов.
Осложнения юношеской миоклонической эпилепсии
Пациенты часто не обращают внимания на патологические сокращения мышц, поэтому к неврологу и эпилептологу больной зачастую обращается после появления генерализованных тонико-клонических приступов. В результате противоэпилептические препараты назначают с опозданием. На фоне этого приступы могут учащаться и угрожать здоровью и жизни пациента травмами и утоплениями.
В результате противоэпилептические препараты назначают с опозданием. На фоне этого приступы могут учащаться и угрожать здоровью и жизни пациента травмами и утоплениями.
Серьёзным осложнением эпилепсии, в том числе и юношеской миоклонической эпилепсии, является внезапная смерть (SUDEP — Sudden Unexpected Death EPilepsy). Среди людей, страдающих эпилепсией, риск внезапной смерти в 20 раз выше, чем среди населения в целом [12].
Точные причины SUDEP не установлены. Предполагается, что гибель пациентов связана с нарушением дыхания и развитием аритмии после приступа. Вероятность внезапной смерти при эпилепсии повышается при наличии генерализованных тонико-клонических приступов. Также важно, когда заболевание проявилось и сколько оно длится [12].
При наличии дневных генерализованных приступов в течение предыдущего года риск развития SUDEP возрастает в 27 раз, ночных — в 15 раз. Проживание в одиночестве повышает риск внезапной смерти в 5 раз. Также SUDEP чаще встречается при злоупотреблении психоактивными веществами и алкоголем [13].
Снизить риск внезапной смерти при эпилепсии можно, если придерживаться назначенного лечения: не пропускать приём противоэпилептических препаратов, не менять самостоятельно его частоту и дозировку [14][15].
Диагностика юношеской миоклонической эпилепсии
Основной диагностический критерий заболевания — это наличие миоклонических приступов.
Сбор анамнеза
На приёме врач спрашивает о необычных внезапных состояниях:
- вздрагиваниях в теле;
- дежавю — состоянии, при котором человек ощущает, что когда-то уже был в подобной ситуации или месте;
- потере сознания и т. д.
Пациенты могут не обращать внимания на такие симптомы и считать их своей особенностью. Абсансы и генерализованные тонико-клонические приступы с потерей сознания, особенно во сне, они могут и вовсе забывать. Поэтому при сборе анамнеза важно выяснить обстоятельства приступа не только у самих пациентов, но и у родственников и очевидцев.
Электроэнцефалограмма (ЭЭГ)
Основным способом диагностики эпилепсии является электроэнцефалограмма — метод исследования, при котором регистрируется суммарная электрическая активность клеток коры головного мозга.
Сейчас диагноз «эпилепсия» устанавливают с помощью длительного видео-ЭЭГ мониторинга — электроэнцефалограмма записывается параллельно с одной или несколькими видеокамерами, датчиком ЭКГ и при необходимости дополнительным контролем мышечной активности, частоты и глубины дыхания.
Основной фон биоэлектрической активности при юношеской миоклонической эпилепсии, как правило, соответствует возрастной норме. Патологическая активность проявляется короткими и генерализованными разрядами полиспайков (островолновых комплексов), которые регистрируются при миоклонических вздрагиваниях и полипик-волновыми комплексами между приступами.
При заболевании часто встречается феномен фотосенситивности. Для её выявления во время ЭЭГ пациента просят закрыть глаза и проводят ритмичную фотостимуляцию с частотой около 15 Гц [16].
Эпилептическая фотосенситивность — это предрасположенность к приступам под влиянием света. Может протекать бессимптомно или проявляться эпилептическими приступами под воздействием провоцирующих факторов: видеоигр, работы за компьютером, просмотра телевизора, мигающего освещения в ночных клубах и света природного происхождения.
Может протекать бессимптомно или проявляться эпилептическими приступами под воздействием провоцирующих факторов: видеоигр, работы за компьютером, просмотра телевизора, мигающего освещения в ночных клубах и света природного происхождения.
На МРТ патологические изменения в головном мозге при юношеской миоклонической эпилепсии не выявляются [17].
Интеллект и неврологический статус при заболевании находятся в норме. Выражена эмоциональная неустойчивость и признаки невротического развития личности: резкая смена настроения, вспыльчивость и повышенная тревожность
Лечение юношеской миоклонической эпилепсии
Образ жизни
При эпилепсии следует соблюдать режим сна и бодрствования, исключить алкоголь и избегать резких вспышек света. Также нужно по возможности уменьшить стрессы, переживания и тревоги [20].
Антиэпилептические препараты
Приём антиэпилептических препаратов (АЭП) позволяет устранить до 90 % приступов. Монотерапия (лечение одним препаратом) при юношеской миоклонической эпилепсии применяется в 79 % случаев, дуотерапия (двумя препаратами) — 17 %, политерапия (несколькими препаратами) — 4 % [16].
Прекращать приём лекарств рекомендуется не ранее чем через пять лет полной клинико-нейрофизиологической ремиссии. Но даже спустя 4–7 лет ремиссии рецидивы после отмены терапии возникают у 70 % больных. Поэтому пациентам с юношеской миоклонической эпилепсией может быть рекомендован пожизненный приём АЭП [21].
Ранее лидерами в лечении юношеской миоклонической эпилепсии являлись препараты вальпроевой кислоты. Они эффективны для прекращения приступов, но вызывают много побочных эффектов:
- ожирение;
- алопецию;
- дисменорею;
- синдром поликистозных яичников.
Также выявлено, что они обладают повышенным тератогенным эффектом по сравнению с другими АЭП. Тератогенное действие — это нарушение эмбрионального развития ребёнка при приёме препаратов матерью. Поэтому назначение вальпроатов, в особенности у молодых женщин, ограничено [18].
В настоящее время препаратом выбора стартовой терапии является «Леветирацетам». Он хорошо переносится и эффективно устраняет все три вида приступов, в том числе сопровождающихся фотосенситивностью [19].
Он хорошо переносится и эффективно устраняет все три вида приступов, в том числе сопровождающихся фотосенситивностью [19].
Также используется препарат «Ламотриджин». Он эффективно подавляет генерализованные тонико-клонические судороги и абсансы, но в половине случаев способствует учащению миоклоний. Его применение в монотерапии у пациентов с частыми миоклоническими приступами ограничено, но лекарство можно использовать в комбинированной терапии [21].
Помимо перечисленных препаратов, могут применяться «Топирамат», «Зонисамид», «Перампанел» и «Фенобарбитал».
Чтобы избежать учащения приступов и усиления симптомов, важно ограничить приём «Карбамазепина», «Окскарбазепина», «Фенитоина», «Габапентина» и «Вигабатрина». Эти лекарства могут повышать гипервозбудимость мембраны клеток головного мозга, что приводит к обострению состояния [21].
Прогноз. Профилактика
Прогноз определяется индивидуально в зависимости от частоты приступов, эффективности АЭП, возраста начала заболевания и т.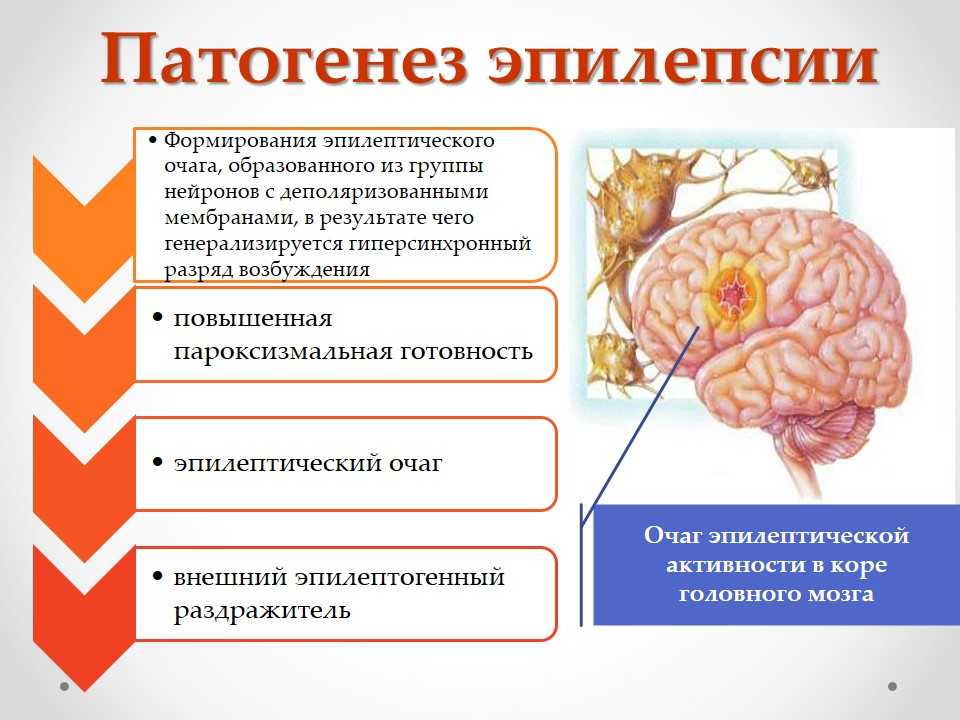 д. Лечение часто не помогает пациентами с тремя видами приступов [21].
д. Лечение часто не помогает пациентами с тремя видами приступов [21].
Без приёма противоэпилептических препаратов (АЭП) приступы могут сохраняться всю жизнь. Их частота, как правило, снижается только после 40 лет [20].
Эффективность АЭП в предотвращении приступов достигает 90 %. При отмене терапии часто возникают рецидивы, поэтому потребуется длительный приём препаратов, иногда пожизненный.
Качество жизни значительно ухудшается при частых миоклонических и генерализованных тонико-клонических приступах, при которых пациенты рискуют получить травмы.
Профилактика
Особое внимание стоит уделить образу и режиму жизни пациента. Самыми мощными провоцирующими факторами являются недосыпание и злоупотребление алкоголем. А учитывая, что дебют заболевания приходится на подростковый возраст, молодые люди часто нарушают эти рекомендации, особенно в студенческие годы.
Пациент, у которого выявили фотосенситивность, предрасположен к приступам под воздействием мерцающего света. Поэтому им необходимо ограничить просмотр телевизора и работу за компьютером, исключить видеоигры и избегать посещения ночных клубов.
Поэтому им необходимо ограничить просмотр телевизора и работу за компьютером, исключить видеоигры и избегать посещения ночных клубов.
У всех пациентов с эпилепсией имеются определённые социальные ограничения: они не могут работать в некоторых сферах, водить автомобиль и нести военную службу. Все они определяются индивидуально соответствующими комиссиями.
Ювенильная миоклоническая эпилепсия /Juvenile myoclonic epilepsy/
Ювенильная миоклоническая эпилепсия (ЮМЭ) впервые была описана как синдром Janz и Christian (1957) под названием Impulsive Petit Mai, хотя еще в 1867 г. Herpin упоминал такой тип припадков. ЮМЭ сейчас считается самым четким примером идиопатической генерализованной эпилепсии. В то же время все еще часто допускаются ошибки при диагностике, обычно связанные с тем, что миоклонические приступы остаются незамеченными.
Клиническая картина
ЮМЭ обычно начинается в пубертатном периоде у здоровых людей, и первый приступ часто провоцируется недостатком сна, иногда связанным с употреблением алкоголя.
При этом синдроме может развиваться три типа припадков.
1) Приступы, давшие название и подтверждающие диагноз, — это билатеральные миоклонические приступы. Они состоят из единичных или коротких аритмичных подергиваний рук, иногда и нижних конечностей, обычно при ясном сознании. Подергивания настолько внезапны, что пациент может ронять вещи, которые держит в руках. Пациент и его родственники часто относятся к этим приступам не как к патологии, а, скорее, как к тремору или нервозности. Если существует только такой тип приступов, то они часто остаются недиагностированными.
2) Часто диагноз устанавливается только тогда, когда у пациента развиваются генерализованные тонико-клонические судороги (ГТКС). Они настолько важны для пациентов, что они и их родственники часто вообще забывают рассказать о других, миоклонических, приступах.
3) К третьему типу приступов, относящихся к данному заболеванию, относятся абсансы. Они могут появляться как первый тип приступов при развитии заболевания или на поздних стадиях.
Редко бывает, чтобы у пациента были только абсансы или миоклонии, чаще мы сталкиваемся с комбинацией всех трех типов приступов.
Результаты обследования
В типичных случаях никаких неврологических или психиатрических отклонений не обнаруживается. Интеллектуальные способности пациента не страдают, но их индивидуальность часто оказывается незрелой.
Интеллектуальные способности пациента не страдают, но их индивидуальность часто оказывается незрелой.
Если клинический диагноз, благодаря анамнезу, типичным приступам и отсутствию физических отклонений, кажется ясным, то нет необходимости в нейровизуализации. Однако желательно, чтобы клинический диагноз был подтвержден ЭЭГ. У нелеченых пациентов интериктальная ЭЭГ должна показывать некоторую типичную генерализованную спайк-волновую активность при нормальной фоновой активности. Отличительным признаком ЮМЭ, однако, являются полиспайк-волновые паттерны, где за разрядами, состоящими из двух и более спайков, следуют медленные волны высокой амплитуды. Это можно увидеть в интериктальном периоде, но также должно быть представлено в том случае, если во время исследования были миоклонические подергивания. Миоклонии без таких паттернов не совместимы с диагнозом.
Если не обнаружено никаких отклонений в стандартном ЭЭГ, его необходимо повторить после депривации сна, и электроэнцефалография должна проводиться во сне, так как эпилептиформная активность возрастает и при засыпании, и при пробуждении.
Исследование ЭЭГ у пациентов с подозрением на эпилепсию всегда должно включать 5 минут гипервентиляции и стимуляцию мелькающим светом частотой от 4 до 40 Гц. Гипервентиляция должна усиливать спайк-волновую активность во всех случаях идиопатической генерализованной эпилепсии, а фотостимуляция положительна (спайк-волновая активность с клиническими симптомами или без них) почти у 50% пациентов с ЮМЭ. Максимальный уровень чувствительности достигается при частоте 12-30 Гц.
Эпилептические признаки
Фотосенситивность — это генетически детерминированный, зависимый от возраста признак, наиболее выраженный в возрастной группе 12-25 лет и более распространенный среди женщин (55:45). Среди всех эпилептических синдромов он больше всего связан с ЮМЭ. Не говоря о «фотопароксизмальном ответе» на ЭЭГ, у фотосенситивных пациентов существует риск развития приступов при просмотре телевизора, наблюдении отражающей водной поверхности, солнечного света сквозь листву, при свете стробоскопов на дискотеке.
В то время как фотосенситивность давно была известна, тот факт, что два других эпилептических признака связаны с ЮМЭ, был обнаружен недавно. Согласно японским исследованиям, около 40% пациентов демонстрируют феномен «индукции праксисом», который означает провокацию приступов сложными заданиями, вовлекающими и психическую, и двигательную активность. Типичны примеры игр в карты или шахматы, арифметика или компьютерные игры. В Германском исследовании у примерно 1/3 пациентов с ЮМЭ были выявлены периоральные рефлекторные миоклонии (ПОРМ), провоцируемые разговором или чтением. Они состояли из быстрых мелких миоклоний в мышцах губ, языка или гортани. Пациентов всегда необходимо напрямую спрашивать о ПОРМ, так как они обычно не подозревают, что это симптом их эпилептического состояния и никогда не сообщают о них самостоятельно.
Четвертый рефлекторный эпилептический признак — чувствительность при закрытии глаз — наблюдается у 5% пациентов с ЮМЭ. Он обычно выявляется во время ЭЭГ-исследования, когда легкие вспышки аритмичных спайк-волн, часто с преобладанием в затылке, повторяются в течение 2 (максимум 3) секунд после закрытия глаз.
Диагностика
Наиболее важная часть диагноза — тщательный сбор анамнеза заболевания, когда подростки или молодые люди с впервые появившимися приступами специально опрашиваются о миоклонических подергиваниях, их зависимости от недосыпания, связи с пробуждением, и описываются рефлекторные эпилептические признаки. Так как они достаточно частые, обычно по крайней мере один из них выявляется или клинически, или при ЭЭГ-исследовании. Если на ЭЭГ выявляются типичные межприступные, а особенно приступные признаки, диагноз становится бесспорным.
Возможна дифференциальная диагностика с прогрессивными миоклоническими эпилепсиями, такими как Унверрихта—Ландборга и болезнь Лафора. Помощниками при диагностике являются: неврологическая и когнитивная патологии, медленная фоновая активность на ЭЭГ; фотосенситивность при низкой частоте мелькания (1-4 Гц) или при единственном включении света; психическая задержка; слабый ответ на адекватное лечение. На ЭЭГ миоклонии не сопровождаются никакими отклонениями.
Лечение
Важно обучить пациентов избегать стимулов, которые могут провоцировать приступы, таких как нерегулярный сон, случаи злоупотребления алкоголем или мелькание света (если была выявлена фотосенситивность). Противоэпилептическим препаратом выбора является вальпроевая кислота. У женщин детородного возраста возможно применение ламотриджина. Оба препарата также можно принимать вместе, и была показана высокая эффективность такой комбинации. В случае неуспешного использования этих препаратов можно попробовать леветирацетам и топирамат. Из более старых препаратов этосуксимид можно комбинировать с вальпроатом или другим препаратом, применяемым для лечения ГТКС. Сообщается, что клоназепам эффективен при миоклонических приступах, но не при ГТКС.
Прогноз
При грамотном лечении полный контроль над приступами, вплоть до их полного отсутствия, может быть достигнут в 80% случаев. Многие думают, что лечение должно быть пожизненным из-за высокого уровня рецидивов при попытке отмены препарата. Но наши собственные данные показывают, что когда все виды приступов, включая рефлекторные миоклонии, находятся под контролем в течение 5 лет, очень медленная отмена с постепенным снижением дозы в течение нескольких лет возможна без высокого риска развития рецидивов.
Но наши собственные данные показывают, что когда все виды приступов, включая рефлекторные миоклонии, находятся под контролем в течение 5 лет, очень медленная отмена с постепенным снижением дозы в течение нескольких лет возможна без высокого риска развития рецидивов.
Новое… любопытно о ювенильной миоклонической эпилепсии
Элла
Новый
- #1
Эй, я новичок на этом сайте… на самом деле новичок на любом форуме по эпилепсии. Мне 24 года, у меня ювенильная миоклоническая эпилепсия.
Я присоединился к этому, потому что мне любопытно… Я никогда раньше не встречал никого с эпилепсией.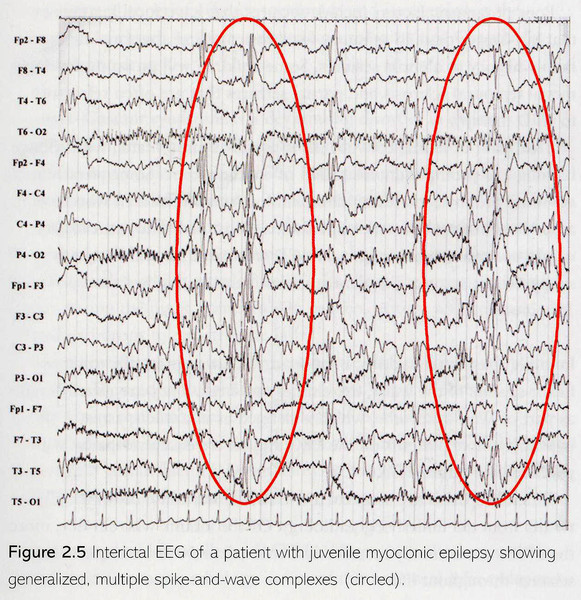 Кроме моих тетушек, у которых тоже было это. По крайней мере, я никогда не встречал никого, кто говорил бы, что у него эпилепсия.
Кроме моих тетушек, у которых тоже было это. По крайней мере, я никогда не встречал никого, кто говорил бы, что у него эпилепсия.
У кого-нибудь еще есть ювенильная миоклоническая эпилепсия, как это влияет на вашу повседневную жизнь?
Чаз1
Новый
- #2
Здравствуйте, Элла,
Добро пожаловать в CWE.
У моего 26-летнего сына эпилепсия, диагностированная 2,5 года назад, примерно вашего возраста. У него тонико-клонический синдром и все виды парциальных припадков. На данный момент лекарства не контролируются (было долгое время), поэтому мы вернулись на американские горки, чтобы вернуть их под контроль. Их вызывает стресс (может быть положительный или отрицательный стресс)
Их вызывает стресс (может быть положительный или отрицательный стресс)
Он учится на последнем курсе колледжа, работает неполный рабочий день, живет со своим партнером, и хотя припадки слишком часто сбивают его с ног, мы всегда смотрим на позитив… Он принимает добавки и находится в Терапия с обратной связью NFB / Bio (обучение Брайана) и учится распознавать все больше и больше того, что вызывает приступы, и медленно сталкиваться с этим (вы, дети, молоды, а он большой социальный чувак).
Как насчет вас, вы принимаете лекарства и контролируете свои припадки? Когда вам поставили диагноз? Хорошо справляется?
отбивная456
Новый
- #3
Здравствуйте и добро пожаловать в CWE. Около 3 месяцев назад моей дочери поставили диагноз ЮМЭ. Ей (Пейдж) 14 лет, и мы наконец достигли ее терапевтического уровня лекарств — ламиктала XR. Я нашел этот сайт, чтобы быть богатством информации и поддержки. Ты на лекарствах? Как дела? Добро пожаловать!
Около 3 месяцев назад моей дочери поставили диагноз ЮМЭ. Ей (Пейдж) 14 лет, и мы наконец достигли ее терапевтического уровня лекарств — ламиктала XR. Я нашел этот сайт, чтобы быть богатством информации и поддержки. Ты на лекарствах? Как дела? Добро пожаловать!
Элла
Новый
- #4
Я справляюсь очень хорошо, в последнее время единственными моими проблемами были трудности с концентрацией внимания несколько раз и очень легкий миоклонус. Мне поставили диагноз, когда мне было 11 лет, то есть около 13 лет назад. Мои судороги контролируются ламикталом.
Я работаю и учусь в универе. 24 года — необычный возраст для обнаружения эпилепсии. Я думаю, с чем это связано? Звучит серьезно, это влияет на его учебу или его работу?
24 года — необычный возраст для обнаружения эпилепсии. Я думаю, с чем это связано? Звучит серьезно, это влияет на его учебу или его работу?
Элла
Новый
- #5
Chop456, дела идут хорошо. Я тоже на ламиктале. На этой неделе я был у нейропсихиатра, и он сказал мне, что у меня ювенильная миоклоническая эпилепсия, о которой я не знал, хотя знал, что у меня эпилепсия много лет.
Я думаю, ламиктал — лучшее лекарство. Я принимал разные лекарства на протяжении многих лет, и у меня были серьезные побочные эффекты, но когда я перешел на ламиктал, когда мне было 22 года, моя жизнь резко улучшилась — работа, университет, друзья.
В следующем году я хочу поступить в аспирантуру по бизнесу, поэтому сейчас я как раз собираюсь немного увеличить дозу ламиктала, чтобы улучшить концентрацию. Как ваша дочь справляется?
отбивная456
Новый
- #6
Спасибо, что спросили о Пейдж. Кажется, ее тело приспосабливается к ламикталу. У нее было некоторое головокружение, когда доза была увеличена. Сейчас выровнялась — по 200 мг каждое утро. Пейдж прекрасно понимала, что что-то происходит, когда начались миоклонии, и мы отвезли ее к врачу всего через 3 недели после того, как она упомянула об утренних подергиваниях. ЭЭГ показала «классический ЮМЭ» и была начата на ламиктале. У нее не было T / C, но ЭЭГ показала 1-2-секундные всплески абсансов. Мы понятия не имели, что у нее была абсцена — никогда их не видели.
ЭЭГ показала «классический ЮМЭ» и была начата на ламиктале. У нее не было T / C, но ЭЭГ показала 1-2-секундные всплески абсансов. Мы понятия не имели, что у нее была абсцена — никогда их не видели.
Пейдж занимается бегом, играет на тубе в группе и поет в хоре. Я полна надежды, когда слышу о таких людях, как вы, которые управляют университетом, работой и жизнью в целом. Мы все еще относительно новички в этом, и я пытаюсь позволить Пейдж быть независимой, но все еще осторожничаю. Она едет в Вашингтон, округ Колумбия, на школьную экскурсию без отца и меня. Я нервничаю, но знаю, что она в надежных руках. Я рад, что вы нашли CWE и надеюсь поддерживать связь!
Накамова
Супер Модератор / Спасибо Королева
- #7
Абынорм
Новый
- #8
Пока мы обсуждали эту тему, часто ли у людей с ЮМЭ случаются простые парциальные припадки?
Элла
Новый
- #9
Я ничего не знаю о простых парциальных припадках. Так что нет, я редко знаю о
Так что нет, я редко знаю о
Чаз1
Новый
- #10
Abynorml,
«Часто ли у больных юношеской миоклонической эпилепсией случаются простые парциальные припадки?»
абсолютно — да.
Абынорм
Новый
- #11
Добро пожаловать на сайт Элла, это отличное место для информации.
Спасибо, Чез, я не смог найти информацию о том, что эти две вещи могут проявляться вместе, это все больше и больше похоже на то, что я получил, несколько лет назад я не знал, что такое миоклонус, пока невролог не заметил и не спросил, есть ли у меня много рывков, я принимаю примидон для них, с тех пор, как меня повысили до 300 мг в день, я, кажется, перестал дергаться «ДА», он также посадил меня на клонопин по мере необходимости. В прошлом месяце дозы, которую он мне дал, было недостаточно, стресс и
Недостаток сна плюс нехватка кислорода на равнине дали мне два простых парциала, на двух разных рейсах, у меня был один T/C, о котором я знаю (я живу один), очевидно, если миклония становится достаточно серьезной, они распространяются и могут генерализоваться или перейти в парциальные припадки.
Последнее редактирование:
отбивная456
Новый
- #12
Я не уверен насчет простых парциальных припадков и ЮМЭ. Что я могу вам сказать, так это то, что невролог Пейдж упомянул, что есть 3 типа припадков (потенциально), связанных с ЮМЭ — абсансы, миоклонические и тонико-клонические. Если не ошибаюсь, ЮМЭ классифицируется как генерализованная эпилепсия — поражается весь мозг. Мне было бы интересно узнать больше, могут ли парциальные припадки быть связаны с ЮМЭ.
Чаз1
Новый
- №13
Извините, я должен перефразировать.
Иногда электрические заряды распространяются, что приводит к изменению типа и частоты припадков.
Абинорм, обязательно сходите к неврологу
АндрейИрландский
Стойкий
- №14
Привет,
Мне тоже 24 года и у меня JME.
Добро пожаловать на доску. Мне поставили диагноз несколько лет назад, но я долгое время не лечился из-за плохих обстоятельств. У меня было несколько ТС, и мой миоклонус до недавнего времени был чрезвычайно тяжелым. Сейчас я на смеси вальпроевой кислоты и ативана, которая здорово помогла моим придуркам. Вальпроевая кислота вызывает у меня жуткую изжогу, а ативан в значительной степени вызывает у меня зависимость от бензо, но с положительной стороны — приступов практически нет.
Сейчас я на смеси вальпроевой кислоты и ативана, которая здорово помогла моим придуркам. Вальпроевая кислота вызывает у меня жуткую изжогу, а ативан в значительной степени вызывает у меня зависимость от бензо, но с положительной стороны — приступов практически нет.
Я также могу подтвердить шаблон JME. Всякий раз, когда у меня возникает TC, ему предшествует СЕРЬЕЗНЫЙ, ПЛОХОЙ миоклонус, который обычно распространяется по нервной системе и превращается в TC, который обычно возникает из-за недостатка сна или стресса.
Детская абсанс-эпилепсия и несчастные случаи-Ответ | JAMA Neurology
Детская абсанс-эпилепсия и несчастные случаи-Ответ | JAMA Неврология | Сеть ДЖАМА [Перейти к навигации]Эта проблема
- Скачать PDF
- Полный текст
Поделиться
Твиттер Фейсбук Эл.
 адрес
LinkedIn
адрес
LinkedIn- Процитировать это
- Разрешения
Артикул
Сентябрь 1997 г.
Элейн С. Виррелл, доктор медицины, FRCPC ; Питер Р. Кэмфилд, доктор медицины, FRCPC ; Кэрол С. Кэмфилд, доктор медицины, FRCPC ; и другие Джозеф М. Дули, доктор медицины, FRCPC ; Кевин Э. Гордон, MD, MS, FRCPC
Принадлежности автора
Отделение педиатрии Больница Королевского университета 103 Больница доктора Саскатуна, Саскачеван, Канада S7N OW8
Галифакс, Новая Шотландия
Арх Нейрол. 1997;54(9):1063. doi:10.1001/archneur.1997.00550210007003
Полный текст
Эта статья доступна только в формате PDF. Загрузите PDF-файл, чтобы просмотреть статью, а также связанные с ней рисунки и таблицы.
Загрузите PDF-файл, чтобы просмотреть статью, а также связанные с ней рисунки и таблицы.
Абстрактный
В ответ Мы не согласны с Деоной в том, что мы должны чувствовать себя очень уверенно в отношении потенциальной случайной травмы у пациентов с абсансными припадками. Наши данные показали, что травмы во время абсансного припадка имели место у значительной части наших пациентов с абсансной эпилепсией: у 20% пациентов с детской абсансной эпилепсией, у 40% с ювенильной абсансной эпилепсией и у 75% с ювенильной миоклонической эпилепсией. Поскольку многие пациенты с абсансной эпилепсией не всегда осознают каждый припадок, вполне вероятно, что эти цифры еще выше. автомобильная авария. Мы также обнаружили значительно более высокую частоту дорожно-транспортных происшествий с велосипедистами среди нашего населения. Эти данные ясно показывают, что абсансы действительно возникают при действиях, требующих высокого уровня бдительности, таких как езда на велосипеде или вождение автомобиля.
