Содержание
Особенности ультразвуковой семиотики плацентарной недостаточности у женщин после эко — Диагностическая и интервенционная радиология №01 2015
Подписаться на новые номера
Автор:*Е.А. Нагайцева – врач ультразвуковой диагностики Н.С. Серова – д.м.н., профессор Е.В. Евсеева – лаборант-исследователь
ГБОУ ВПО «Первый Московский государственный медицинский университет им. И.М. Сеченова МЗ РФ 119991 Россия, г. Москва, ул. Малая Трубецкая, 8
Номера страниц в выпуске:20-26
Цель исследования: оценить ультразвуковые признаки плацентарной недостаточности у женщин, беременность которых наступила в результате ЭКО и подсадки эмбриона.
Материалы и методы: обследовано 84 женщин, беременность которых наступила в результате ЭКО и подсадки эмбрионов. Сроки беременности составляли 18–40 недель. Возраст женщин был от 24 до 46 лет. Ультразвуковое исследование выполнялось по стандартной методике, рекомендуемой для беременных, с оценкой основных фетометрических параметров и соответствия их установленному сроку беременности, частоты сердечных сокращений у плода, степени зрелости плаценты, толщины, расположения и эхографических особенностей плаценты (кальцинаты, кисты, инфаркты, расширения межворсинчатого пространства разной степени выраженности) количества и качества околоплодных вод.
Сроки беременности составляли 18–40 недель. Возраст женщин был от 24 до 46 лет. Ультразвуковое исследование выполнялось по стандартной методике, рекомендуемой для беременных, с оценкой основных фетометрических параметров и соответствия их установленному сроку беременности, частоты сердечных сокращений у плода, степени зрелости плаценты, толщины, расположения и эхографических особенностей плаценты (кальцинаты, кисты, инфаркты, расширения межворсинчатого пространства разной степени выраженности) количества и качества околоплодных вод.
 К данным ультразвуковым признакам относятся: несоответствие степени зрелости плаценты данному гестационному сроку; толщина плаценты; нарушение маточно-плацентарного или плодово-плацентарного кровотока; задержка роста плода; количество вод.
К данным ультразвуковым признакам относятся: несоответствие степени зрелости плаценты данному гестационному сроку; толщина плаценты; нарушение маточно-плацентарного или плодово-плацентарного кровотока; задержка роста плода; количество вод. Резюме:
Цель исследования: оценить ультразвуковые признаки плацентарной недостаточности у женщин, беременность которых наступила в результате ЭКО и подсадки эмбриона.
Материалы и методы: обследовано 84 женщин, беременность которых наступила в результате ЭКО и подсадки эмбрионов. Сроки беременности составляли 18–40 недель. Возраст женщин был от 24 до 46 лет. Ультразвуковое исследование выполнялось по стандартной методике, рекомендуемой для беременных, с оценкой основных фетометрических параметров и соответствия их установленному сроку беременности, частоты сердечных сокращений у плода, степени зрелости плаценты, толщины, расположения и эхографических особенностей плаценты (кальцинаты, кисты, инфаркты, расширения межворсинчатого пространства разной степени выраженности) количества и качества околоплодных вод.
Результаты: при ультразвуковом исследовании женщин, беременность которых наступила в результате ЭКО и подсадки эмбрионов в 38(35,6%) наблюдениях были диагностированы патологические изменения в плаценте. Это проявлялось несоответствием степени зрелости плаценты для доношенного срока беременности. Сочетание 3-х и более признаков, выявленных во время ультразвукового исследования, могут свидетельствовать о развитии плацентарной недостаточности у женщин после ЭКО. К данным ультразвуковым признакам относятся: несоответствие степени зрелости плаценты данному гестационному сроку; толщина плаценты; нарушение маточно-плацентарного или плодово-плацентарного кровотока; задержка роста плода; количество вод.
Features of ultrasonic semiotics of placentary insufficiency at women after extracorporeal fertilization
*Nagaitseva E.A. – MD
Serova N.S. – MD, PhD, professor
Yevseeva E.V. – laboratory worker
ГБОУ ВПО «Первый Московский государственный медицинский университет
им.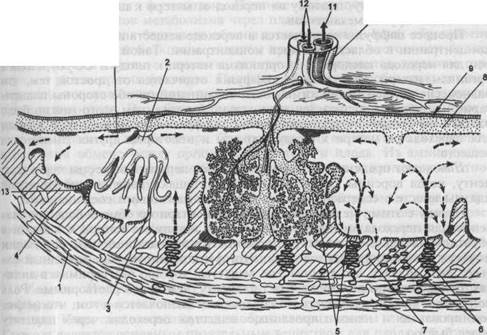 И.М. Сеченова МЗ РФ
И.М. Сеченова МЗ РФ
119991 Россия, г. Москва, ул. Малая Трубецкая, 8
ABSTRACT:
Aim: was to estimate ultrasound signs of placental insufficiency in women whose pregnancy was the result of extracorporeal fertilization (ECF) and embryo replanting.
Materials and methods: the study involved 84 women who became pregnant as a result of ECF and replanting embryos. Terms of pregnancy were 18-40 weeks. Age of women was from 24 to 46 years. Ultrasound examination was performed by standard methods recommended for pregnant women, with an estimation of basic fetal metric parameters and their compliance with the term of pregnancy, the heart rate of the fetus, the degree of maturity of the placenta, thickness, location and sonographic features of the placenta (calcifications, cysts, heart attacks, expand the intervillous space varying degrees of severity) the quantity and quality of amniotic fluid.
 6%) patients pathological changes in the placenta were diagnosed. It is evident in discrepancy of placenta maturity for a full-term pregnancy. The combination of 3 or more of features identified during the ultrasound examination may indicate the development of placental insufficiency in women after ECF. Ultrasound features include: the degree of maturity mismatch placenta given gestational age; the thickness of the placenta; violation of utero-placental or fetus-placental blood flow; fetal growth retardation; amount of water.
6%) patients pathological changes in the placenta were diagnosed. It is evident in discrepancy of placenta maturity for a full-term pregnancy. The combination of 3 or more of features identified during the ultrasound examination may indicate the development of placental insufficiency in women after ECF. Ultrasound features include: the degree of maturity mismatch placenta given gestational age; the thickness of the placenta; violation of utero-placental or fetus-placental blood flow; fetal growth retardation; amount of water.
Введение
Достижения современной медицины – вспомогательные репродуктивные технологии (ВРТ) – позволяют решить проблемы наступления беременности у женщин, страдающих различными формами бесплодия. Эффективность метода довольно высока: частота наступления беременности в расчете на одну попытку лечения колеблется около 25–38%. Для значительной части бесплодных супружеских пар ВРТ – единственная возможность иметь ребенка. Это ставит перед исследователями и клиницистами актуальную задачу: сохранение беременности, полученной в результате ВРТ, и рождение здорового ребенка [1–3].
Разработка и совершенствование вспомогательных репродуктивных технологий изменили стратегию восстановления репродуктивной функции у бесплодных супружеских пар. Эволюция этих технологий уникальна, от классического ЭКО к методам переноса гамет в фаллопиеву трубу (ГИФТ), интрацитоплазмоти-ческой инъекции сперматозоида (ИКСИ), ЭКО с использованием замороженных гамет и эмбрионов, а также донорских ооцитов и перенос эмбрионов женщин с нефункционирующими яичниками или без таковых [1, 2, 4].
Анализ течения индуцированной беременности показал высокую частоту акушерских осложнений. Этиология осложнений индуцированной беременности – в некоторой мере оборотная сторона успехов современной медицины. Все эти методы нефизиологичны. Они основаны на применении мощных гормональных средств, в связи с ростом числа идиопатического бесплодия, существенной долей женщин старшего возраста, преждевременной недостаточностью яичников, ферментативными дефектами, аутоиммунными агрессиями против антигенов яичников, которые изменяют гомеостаз и вызывают процессы дезадаптации в организме женщины [1, 4–6].
 Основными особенностями течения беременности, возникшей при использовании ВРТ, являются:
Основными особенностями течения беременности, возникшей при использовании ВРТ, являются:•склонность к невынашиванию;
•повышенная частота многоплодной беременности;
•высокая вероятность плацентарной недостаточности и преэклампсии [1–3,7,8].
Гиперстимуляция яичников в период введения индуктора овуляции приводит к высокому уровню эстрогенов при относительно низком уровне прогестерона, возникающая гиперэстрогения нарушает секреторную трасформацию эндометрия и повышает риск невынашивания у пациенток после ЭКО. Происходящие гормональные нарушения создают неблагоприятный фон для процессов инвазии цитотрофобласта, ангиогенеза и васкулогенеза. Особенно уязвима будущая плацента, так как от своевременного формирования этапов ее развития зависит исход всей беременности [3–5,9].
 На 5–6-й неделе (первая волна) процессы инвазии приобретают наиболее интенсивный характер с появлением клеток внутрисосудистого цитотрофобласта в просвете эндометриальных сегментов спиральных артерий [10–13]. Гиперкоагуляция более выражена в первые 6 недель беременности, когда еще сохраняется влияние стимуляции овуляции и остается высоким риск развития тромботических осложнений и неблагоприятного течения гестационного процесса. Стимуляция суперовуляции и последующий перенос эмбриона в полость матки сопровождается усилением прокоагулятных свойств сосудистого эндотелия, явлениями гиперкоагуляции и активации внутрисосудистого свертывания крови и играют немаловажную роль в формировании первичной плацентарной недостаточности [14,15].
На 5–6-й неделе (первая волна) процессы инвазии приобретают наиболее интенсивный характер с появлением клеток внутрисосудистого цитотрофобласта в просвете эндометриальных сегментов спиральных артерий [10–13]. Гиперкоагуляция более выражена в первые 6 недель беременности, когда еще сохраняется влияние стимуляции овуляции и остается высоким риск развития тромботических осложнений и неблагоприятного течения гестационного процесса. Стимуляция суперовуляции и последующий перенос эмбриона в полость матки сопровождается усилением прокоагулятных свойств сосудистого эндотелия, явлениями гиперкоагуляции и активации внутрисосудистого свертывания крови и играют немаловажную роль в формировании первичной плацентарной недостаточности [14,15].При тромбофилических нарушениях системы гемостаза наблюдаются нарушения слияния синцития, снижается глубина инвазии трофобласта в спиральные артерии, что в последующем приводит к сужению их просвета и развитию ишемии в плаценте [14,16]. Этот период по времени совпадает с I триместром беременности и именно этот период является наиболее чувствительным для развивающейся индуцированной беременности.
 На него приходится около 25% репродуктивных потерь, что ведет к возрастанию частоты акушерских осложнений, таких как угроза самопроизвольного выкидыша, гестозы, антифосфолипидный синдром [7,17,18].
На него приходится около 25% репродуктивных потерь, что ведет к возрастанию частоты акушерских осложнений, таких как угроза самопроизвольного выкидыша, гестозы, антифосфолипидный синдром [7,17,18].Клинические проявления первичной плацентарной недостаточности при индуцированной беременности, представляющие угрозу прерывания беременности, очень часто сопровождаются кровотечением из половых путей. По некоторым данным, причиной кровотечения в I триместре у 80% женщин с одноплодной индуцированной беременностью и 50% женщин с многоплодной является отслойка хориона и формирование ретрохориальной гематомы, которые хорошо диагностируются методом ультразвуковой диагностики [ 8,19–22] (рис.1).
 Нарушение структурной организации дифференцировки ворсин в определенные сроки беременности приводит к неполноценному формированию плацентарного ложа и возникновению хронической плацентарной недостаточности, представляющей собой длительное (месяцы) нарушение функции плаценты, нередко с компенсаторным приростом ее массы или гипоплазией, предлежанием плаценты, патологической незрелостью ворсин, очаговым или диффузным склерозом их стромы, кровоизлияниями, обширными инфарктами, множественными кистами [3, 9, 12, 13, 17, 22, 24, 25].
Нарушение структурной организации дифференцировки ворсин в определенные сроки беременности приводит к неполноценному формированию плацентарного ложа и возникновению хронической плацентарной недостаточности, представляющей собой длительное (месяцы) нарушение функции плаценты, нередко с компенсаторным приростом ее массы или гипоплазией, предлежанием плаценты, патологической незрелостью ворсин, очаговым или диффузным склерозом их стромы, кровоизлияниями, обширными инфарктами, множественными кистами [3, 9, 12, 13, 17, 22, 24, 25]. Современная клиническая медицина по праву выводит ультразвуковое исследование плода и околоплодных структур на лидирующие позиции и отводит ему, порой, доминирующую роль в комплексном обследовании беременных при подозрении на плацентарную недостаточность. Высокая информативность этого метода позволяет все чаще использовать ультразвуковую визуализацию для диагностики доклинических стадий и выбора адекватных методов лечения и родоразрешения при плацентарной недостаточности [ 9, 11, 19, 26].
 В то же время особенности ультразвуковой семиотики плацентарной недостаточности у женщин после ЭКО в настоящее время остаются малоизученными.
В то же время особенности ультразвуковой семиотики плацентарной недостаточности у женщин после ЭКО в настоящее время остаются малоизученными.Целью нашего исследования является оценка ультразвуковых признаков, характеризующих плацентарную недостаточность у женщин, беременность которых наступила в результате ЭКО и подсадки эмбриона.
Материалы и методы исследования
В анализ были включены ультразвуковые исследования 84 пациенток, беременность которых наступила в результате ЭКО и подсадки эмбрионов. Сроки беременности составляли 18-40 нед. Возраст женщин был от 24 до 46 лет.
Комплексное исследование проводилось на ультразвуковых аппаратах «Medison Sonace R-7» и «Esaot My Lab» в В- и М-режимах, датчиками конвексного сканирования с частотой 3,5 Мгц и допплерометрическим измерением.
Ультразвуковое исследование выполнялось по стандартной методике, рекомендуемой для беременных, с оценкой основных фетометрических параметров и соответствия их установленному сроку беременности, частоты сердечных сокращений у плода, степени зрелости плаценты, толщины, расположения и эхографических особенностей плаценты (кальцинаты, кисты, инфаркты, расширения межворсинчатого пространства разной степени выраженности) количества и качества околоплодных вод.
Результаты исследования
При физиологической беременности плацента претерпевает определенные изменения на уровне клеток и тканей. Различные этапы созревания ворсин соответствуют определенным степеням зрелости плаценты, которые выявляются при ультразвуковом исследовании. В нашем исследовании к моменту родов типичное эхографическое изображение плацента имела в 46(55,2 %) наблюдениях, что соответствовало III степени зрелости плаценты по классификации, разработанной P. Grannum с соавт. (1979) (рис. 2).
При ультразвуковом исследовании у 38(45,6%) пациенток нами были выявлены патологические варианты эхографического изображения плаценты.
У 22(26,4%) женщин выраженные структурные изменения плаценты проявлялись в тотальном кальцинозе всей ее поверхности, что соответствовало преждевременному созреванию. В 16(19,2%) случаях структура плаценты начала меняться еще раньше, с 30-й недели беременности. Эти изменения были обусловлены увеличением количества типичных терминальных ворсин, появляющихся ранее 32–33 недель и ускоренным темпом кальцинации в них. Большинство из этих ворсин не соответствовало специализированному типу терминальных ворсин, которые должны образовываться только в течение последнего месяца беременности. Все эти изменения приводят к снижению функциональной активности плаценты.
Большинство из этих ворсин не соответствовало специализированному типу терминальных ворсин, которые должны образовываться только в течение последнего месяца беременности. Все эти изменения приводят к снижению функциональной активности плаценты.
При этом толщина плаценты у всех исследуемых была в пределах нормальных значений и составляла 33–40 мм. Количество околоплодных вод было нормальным в 8(9,6 %) случаях, у 8(9,6 %) женщин отмечалось многоводие. У 4(4,8%) беременных женщин с маловодием в 2(2,4%) наблюдениях была выявлена задержка роста плода 1 степени, нарушения маточного кровотока отмечалось во всех 4(4,8 %) наблюдениях (рис. 3).
Несоответствие степени зрелости плаценты гестационному сроку (запоздалое созревание плаценты) было выявлено у 16(19,2%) беременных женщин. Данные изменения характеризовались чередованием участков пониженной и повышенной эхогенности или равномерно гетерогенной паренхимой плаценты, сочетающееся с гиперплазией или гипоплазией плаценты и кистозно-расширенными межворсинчатыми пространствами (т. е плацентой без определенной степени зрелости).
е плацентой без определенной степени зрелости).
При таком эхографическом строении можно было выделить несколько морфологических вариантов:
1. Варианты хаотических склерозированных ворсин (антенатальное повреждение на 25–30 неделе с нарушением формирования мелких ворсин с преобладанием стромального компонента).
2. Диссоциированное развитие котиледонов (наличие зон промежуточных дифференцированных или незрелых ворсин, а также отдельных групп эмбриональных ворсин, наряду с преобладанием нормальных терминальных ворсин данному сроку).
Первый вариант эхоструктуры встречался в 4(4,8%) наблюдениях (рис. 4). Вариант промежуточных дифференцированных ворсин был выявлен у 8(9,6%) пациенток (рис. 5).
Гипоплазия – недостаточная толщина плаценты была выявлена у 4 (4,8%) беременных пациенток. Данные изменения проявлялись в уменьшении толщины плаценты. К доношенному сроку величина плаценты составляла 27 мм, занимала небольшую площадь, с признаками запоздалого созревания, задержкой роста плода II степени, нарушением плодового кровотока 1Б степени, маловодием в 2(2,4%) случаях (рис.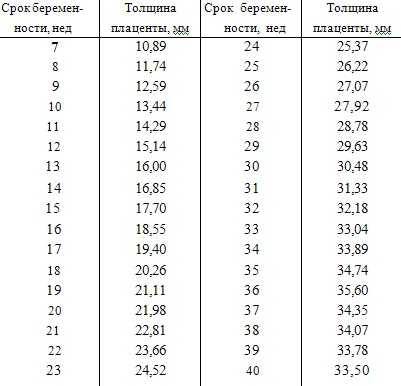 6).
6).
Расширение межворсинчатых пространств отмечалось у пациенток в 4(4,8%) наблюдениях. При эхографии расширения межворсинчатых пространств визуализировались в виде неправильной формы кистозных (внутридолевых) или сквозных участков, не соответствующих центрам котиледонов, занимающих большую часть паренхимы плаценты, с медленным током крови в них. Паренхима плаценты была представлена небольшими фрагментами, что снижало функциональные возможности самой плаценты, в связи заполнением межворсинчатого пространства некоторым объемом материнской крови, ее стазом и недостаточной зрелостью ворсин (рис. 7 а, б).
Обсуждение результатов
Плацента – уникальный орган, обладающий большими компенсаторными и защитными возможностями. Например, одним из факторов улучшающих жизнеобеспечение плода в условиях массивного поражения плаценты, является компенсаторная гиперплазия ее ворсин. Те или иные изменения в плаценте визуализируются при ультразвуковом исследовании.
В работах отечественных и зарубежных авторов была установлена зависимость между эхографической структурой плаценты и соответствием ее морфологических изменений, но остается спорным вопрос о необходимости проведения какой-либо оценки плаценты. Поскольку нет возможности прижизненного морфологического определения зрелости ворсинчатого дерева, эхографическую картину следует оценивать по совокупности данных во время исследования. Не стоит пренебрегать и не отмечать в прото-колах ультразвукового исследования тех особеннос-тей строения плаценты, которые могут иметь крити-ческое значение: дополнительные нехарактерные включения для данного срока беременности в виде расширения межворсинчатых пространств, кист, участков повышенной эхогенности. Важно измерять толщину плаценты. Заслуживают внимания все беременные женщины, а особенно те, у кого она наступила с помощью вспомогательных репродуктивных технологий.
В наших наблюдениях при ультразвуковом исследовании женщин, беременность которых наступила в результате ЭКО и подсадки эмбрионов в 38(35,6%) наблюдениях были диагностированы патологические изменения в плаценте. Это проявлялось несоответствием степени зрелости плаценты для доношенного срока беременности. Распределение ультразвуковых признаков представлено в таблице 1.
Это проявлялось несоответствием степени зрелости плаценты для доношенного срока беременности. Распределение ультразвуковых признаков представлено в таблице 1.
Как показано в данной таблице, наиболее неблагоприятным критерием по перинатальным прогнозам является запоздалое созревание плаценты во всех вышеизложенных вариантах строения плаценты.
Сочетание 3-х и более признаков, выявленных во время ультразвукового исследования, могут свидетельствовать о развитии плацентарной недостаточности у женщин после ЭКО. К данным ультразвуковым признакам относятся:
• несоответствие степени зрелости плаценты данному гестационному сроку;
• толщина плаценты;
• нарушение маточно-плацентарного или плодово-плацентарного кровотока;
• задержка роста плода;
• количество вод.
Все опубликованные исследования о диагностике плацентарной недостаточности направлены на своевременное выявление этого синдрома. Высокая частота встречаемости плацентарной недостаточности среди беременных, ее выраженное неблагоприятное влияние на развитие плода, а также серьезные перинатальные последствия данной патологии обуславливают необходимость дальнейшего поиска ее маркеров и критериев диагностики с целью своевременной профилактики и оценки качества лечения. Женщины, беременность которых наступила после ЭКО, нуждаются в тщательном ультразвуковом обследовании с учетом эхографической семиотики плацентарной недостаточности, своевременное выявление которой с помощью данной методики позволит оптимизировать комплексную диагностику и лечение и снизить риск возможных осложнений.
Высокая частота встречаемости плацентарной недостаточности среди беременных, ее выраженное неблагоприятное влияние на развитие плода, а также серьезные перинатальные последствия данной патологии обуславливают необходимость дальнейшего поиска ее маркеров и критериев диагностики с целью своевременной профилактики и оценки качества лечения. Женщины, беременность которых наступила после ЭКО, нуждаются в тщательном ультразвуковом обследовании с учетом эхографической семиотики плацентарной недостаточности, своевременное выявление которой с помощью данной методики позволит оптимизировать комплексную диагностику и лечение и снизить риск возможных осложнений.
Список исп. литературыСкрыть список
1. Назаренко Т.А., Сухих Г.Т. Бесплодный брак. Современные подходы и лечение. Библиотека врача специалиста. Москва, 2010; 11–20.
Nazarenko T.A., Suhih G.T. Besplodnyj brak. Sovremennye podhody i lechenie. Biblioteka vracha specialista [Infertility.Modern approaches and treatment. Library of doctor-specialist.]. Moskva, 2010; 11–20 [In Russ].
2. Яковенко Е.М., Яковенко С.А. Бесплодие. Москва. 2009; 197–198.
Jakovenko E.M., Jakovenko S.A. Besplodie [Infertility]. Moskva. 2009; 197–198 [ In Russ].
3. Капустина М.В., Краснопольский В.И. Оценка влияния на выбор метода разрешения при индуцированной беременности факторов, связанных с причиной и длительностью бесплодия, возрастом пациенток и количеством выполненных процедур экстракорпорального оплодотворения. Российский вестник акушера – гинеколога. 2011; 2: 44-48.
Kapustina M.V., Krasnopol’skij V.I. Ocenka vlijanija na vybor metoda razreshenija pri inducirovannoj beremennosti faktorov, svjazannyh s prichinoj i dlitel’nost’ju besplodija, vozrastom pacientok i kolichestvom vypolnennyh procedur jekstrakorporal’nogo oplodotvorenija [Estimation of influence on delivery method in case of induces pregnancy with factors, communicated with reason and duration of infertility, age of patients, and amount of proceed extracorporeal fertilization.]. Rossijskij vestnik akushera – ginekologa. 2011; 2: 44–48 [In Russ].
4. Zhou C., Knight D.C., Tyler J.P. et al. Factors affecting pregnancy outcome resulting from assisted reproductive technology (ART). J. Obstet. Gynaecol. Res. 1998; 24(5): 343–350.
5. Тоrok O., Lapinski R., Salafia C. M., Beraasko J., Berkowitz R.L. Multifetal pregnancy reduction is not associated with an increased risk of intrauterine growth restriction, except for very-high- order multiples. J. Obstet. Gynecol. 1998; 179: 221–225.
6. Tunon K., Eik-Nes S.H., Grottum P. et al. Gestational age in pregnancies conceived after in vitro fertilization: a comparison between age assessed from oocyte retrieval, crown-rump length and biparietal diameter. Ultrasound Obstet. Gynecol. 2000; 15(1): 41–47.
7. Макаров И.О. Ведение беременности после применения вспомогательных репродуктивных технологий. М: 2010; 2: 44–48.
Makarov I.O. Vedenie beremennosti posle primenenija vspomogatel’nyh reproduktivnyh tehnologij [Pregnancy supervision, after assistance of special reproductive technologies.]. M: 2010; 2: 44-48 [In Russ].
8. Wennerholm U-B., Berg C., Hagberg H. et al. Gestational age in pregnancies after in vitro fertilization: comparison between ultrasound measurements and actual age. Ultrasound Obstet. Gynecol. 1998; 12: 170–174.
9. Новикова С.В., Туманова В.А., Краснопольский В.И. Компенсаторные механизмы развития плода в условиях плацентарной недостаточности. Москва. 2008; 7–15.
Novikova S.V., Tumanova V.A., Krasnopol’skij V.I. Kompensatornye mehanizmy razvitija ploda v uslovijah placentarnoj nedostatochnosti [Compensatory mechanisms of fetal development in case of placental insufficiency]. Moskva. 2008; 7–15 [In Russ].
10. Милованова А.П., Савельева С.В. Внутриутробное развитие человека. Москва. 2006; 137–156.
Milovanova A.P., Savel’eva S.V. Vnutriutrobnoe razvitie cheloveka [Natal development of human]. Moskva. 2006; 137–156[In Russ].
11. Милованов А.П. Патология системы мать-плацента-плод. Руководство для врачей.Медицина. 2006; 7–153.
Milovanov A.P. Patologija sistemy mat’-placenta-plod. Rukovodstvo dlja vrachej [Patology of system «mother-placenta-fetus». Guide-book for doctors]. Medicina. 2006; 7–153 [In Russ].
12. Краснопольский В.И. Клиническая, ультразвуковая и морфологическая характеристика хронической плацентарной недостаточности. Акушерство и гинекология. 2006; 1: 13–16.
Krasnopol’skij V.I. Klinicheskaja, ul’trazvukovaja i morfologicheskaja harakteristika hronicheskoj placentarnoj nedostatochnosti [Clinical ultrasound and morphological characteristics of chronic placental insufficiency]. Akusherstvo i ginekologija. 2006; 1: 13–16 [In Russ].
13. Granum P.A. Ultrasound examination of the plac-tnta. Clin Obstet Gynaecol. 1983; 10(3): 459–473.
14. Иванец Т.Ю. Влияние стимуляции суперовуляции на гемостаз при экстракорпоральном оплодотворении и переносе эмбриона в полость матки: Авт.дисс. канд. мед.наук. М., 2004; 24 с.
Ivanec T.Ju. Vlijanie stimuljacii superovuljacii na gemostaz pri jekstrakorporal’nom oplodotvorenii i perenose jembriona v polost’ matki: Avt.diss. kand. med.nauk. M.[Influence of superovulation stimulation on hemostasis in case of extracorporeal fertilization and embryo replanting in uterine cavity], 2004; 24 s [In Russ].
15. Lenz S., Lauritsen J.G. Ultrasonically guided percutaneous aspiration of human follicles under local anesthesia: a new method of collecting oocytes for in vitro fertilization. Fértil. Steril. 2010; 6(2): 229–245.
16. Huisman G.J., Fauser B.C.J.M., Eijkemans M.J.C. et al. Implantation rates after in vitro fertilization and transfer of a maximum of two embryos that undergone three to five days of culture. Fert. Ster. 2000; 73(1): 117–123.
17. Коколина В.Ф., Картелишев А.Ф., Васильева О.А. Фетоплацентарная недостаточность. Руководство для врачей. Москва. 2006; 11–197.
Kokolina V.F., Kartelishev A.F., Vasil’eva O.A. Fetoplacentarnaja nedostatochnost’.Rukovodstvo dlja vrachej [Fetoplacental insufficiency]. Moskva. 2006; 11–197[In Russ].
18. Koudstaal J., Bruinse H.W., Helmerhorst F.M. et al. Obstetric outcome of twin pregnancies after in-vitro fertilization: a matched control study in four Dutch University hospitals. Hun. Reprod. 2000; 15(4): 935–940.
19. Митьков М.М., Медведев М.В. Клиническое руководство по ультразвуковой диагностике. Москва. Видар. 1996; 2: 73–75.
Mit’kov M.M., Medvedev M.V. Klinicheskoe rukovodstvo po ul’trazvukovoj diagnostike [Clinical guidebook: ultrasound diagnostics]. Moskva. Vidar. 1996; 2: 73–75 [In Russ].
20. Артур Флейшер, Роберто Ромеро, Фрэнк Меннинг, Филипп Дженти. Эхография в акушерстве и гинекологии. Москва. Видар. 2005; 1: 44–458.
Artur Flejsher, Roberto Romero, Frjenk Menning, Filipp Dzhenti. Jehografija v akusherstve i ginekologii [Echography in obstetrics and gynecology]. Moskva. Vidar. 2005; 1: 447–458 [In Russ].
21.Медведев М.В., Юдина Е.В. Дифференциальная ультразвуковая диагностика в акушерстве. Москва. Видар. 1997; 154–306.
Medvedev M.V., Judina E.V. Differencial’naja ul’trazvukovaja diagnostika v akusherstve [Differential ultrasound diagnostics in obstetrics]. Moskva. Vidar. 1997; 154–306
[In Russ].
22. Guimarilis Fitho H.A., Araujo Junior E., Mattar R., et.al. Placental blood flow measured by three-dimensional power Doppler ultrasound at 26 to 35 weeks gestation in normal pregnancies. Fetal Neonatal Med. 2010; 23(1): 69–73.
23. Bernirschke K., Kaufmann P. Pathology of the human placenta. New York: Springer-Verlag. 2000; 353–359.
24. Макаров И.О., Юдина Е.В., Боровкова Е.И. Задержка роста плода. Москва, 2012; 54.
Makarov I.O., Judina E.V., Borovkova E.I. Zaderzhka rosta ploda [Fetal growth retardation]. Moskva, 2012; 54 [In Russ].
25. Ya C.K.H., Khouri O., Onwudiwe N., et.al. Prediction of pre-eclampsia by uterine artery Doppler imaging relationship to gestation age at delivery and smallfor gestational age.Ultrasound Obstet. Gynecol. 2008; 31(3): 310–313.
26. Радзинский В.Е., Милованов А.П. Экстра-эмбриональные и околоплодные структуры при нормальной и осложненной беременности. Медицинское информационное агентство. Москва. 2004; 160–292.
Radzinskij V. E., Milovanov A. P. Jekstrajembrional’nye i okoloplodnye struktury pri normal’noj i oslozhnennoj beremennosti [Extraembryonic and amniotic structures in normal and complicated pregnancy]. Medicinskoe informacionnoe agentstvo. Moskva. 2004; 160–292 [In Russ].
1 января 2015
Количество просмотров: 3201
Предыдущая статьяИспользование чрескожного введения этанола под контролем ультразвука в лечении вторичного гиперпаратиреоза
Следующая статьяДиагностические компьютерно-томографические критерии гепатоцеллюлярного рака разной степени дифференцировки в непораженной циррозом печени
Cтепень зрелости плаценты
Важность этого органа тяжело описать словами.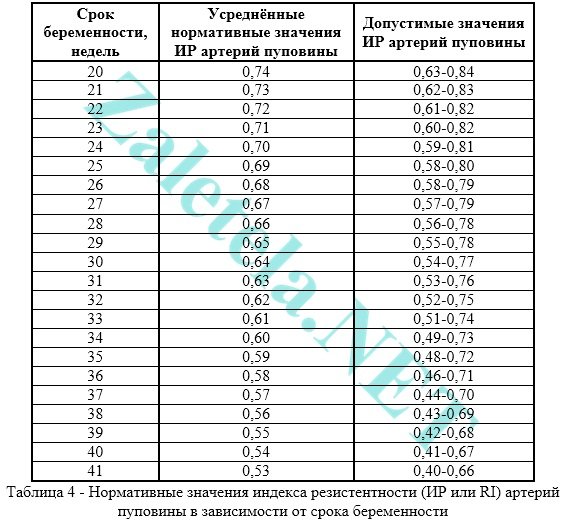 Плацента берет на себя роль почек, печени, легких и кишечника, которых еще нет у плода. Она существует всего 9 месяцев, но за этот период делает неоценимый вклад в развитие всех органов и систем малыша.
Плацента берет на себя роль почек, печени, легких и кишечника, которых еще нет у плода. Она существует всего 9 месяцев, но за этот период делает неоценимый вклад в развитие всех органов и систем малыша.
Степень зрелости плаценты по неделям является немаловажным фактором, влияющим на протекание всей беременности. Поскольку чем «взрослее» она становится, тем меньшую функциональную нагрузку может выносить. Например, если узист определил 0-ю зрелость плаценты, то это является признаком ее способности расти и удовлетворять все нужды организма плода.
Как определяется степень зрелости плаценты?
Внутриутробная оценка состояния плацентарного органа происходит путем ультразвукового исследования, проводящегося на разных этапах беременности. В зависимости от стадии зрелости плаценты, специалист отмечает на экране монитора аппарат все структурные изменения, которые имеют место в ней. Гистологическое изучение можно осуществить лишь после того, как завершился процесс родоразрешения.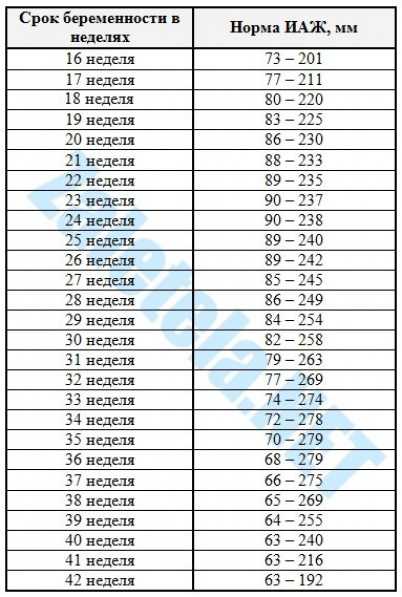
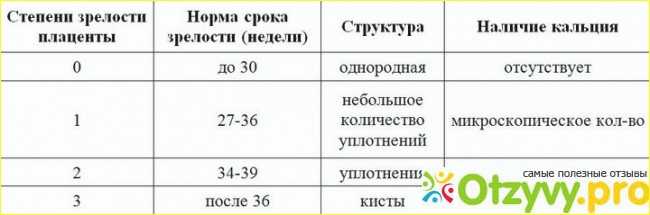
Сколько различают степеней зрелости плаценты?
В медицинской практике существует определение всего четырех возрастных уровней плацентарного органа, имеющие определенные нормы в соответствии со сроком вынашивания. Итак:
- 0-вая степень характерна до 30-й недели. Однако сейчас врачи отмечают сокращение этого диапазона уже при более ранних сроках.
- На третьем триместре беременности плацента начинаем устаревать и уплотняться. Происходит это после 30-ти недель и процессы остаются стабильными до 34-й недели. Наличие степени зрелости плаценты 1-2 может стать показанием к назначению медикаментозного и витаминного курса, направленного на улучшение процессов обращения крови.
- Вторая степень находится в рамках 35-39 недель беременности. На данном этапе плацента выполняет свое предназначение в полном объеме и не требует дополнительного врачебного вмешательства. Ее постепенное старение является нормальным природно обусловленным процессом, главное, чтобы оно не было скоропалительным.
 Так как 37 и 38 недели считаются сроком для рождения нормального ребенка, то диагноз «старение плаценты» уже не является столь устрашающим.
Так как 37 и 38 недели считаются сроком для рождения нормального ребенка, то диагноз «старение плаценты» уже не является столь устрашающим. - Непосредственно перед самим родоразрешением отмечается вторая и третья степень взросления плаценты. Наличие последнего этапа не наносит серьезного вреда ребенку, если нет опасности его внутриутробного удушья. Присутствие признаков гипоксии и степени зрелости плаценты 2-3 являются показателями к срочному кесареву сечению.
Чем грозит раннее созревание плаценты?
Скорое взросление имеет место, если свои функциональные свойства плацентарный орган начинает терять раньше 32-х недель беременности (2-я стадия) или при сроке 36 недель (3-я стадия). Причинами ускоренного созревания плаценты выступают:
- проводимые ранее аборты и пережитые сложные роды;
- патологии работы эндокринной системы;
- имеющие место хронические заболевания;
- конфликт резусов матери и ребенка;
- отслоение плаценты при беременности или ее неправильное месторасположение;
- беременность несколькими плодами и прочее.
Несоответствие степени зрелости плаценты при беременности срокам вынашивания плода, чревато нарушением его кровоснабжения, гипоксией или дефектами в работе головного мозга.
Норма степени зрелости плаценты вам будет сообщаться при каждом плановом проведении УЗИ. Вовремя выявленная недостаточность плаценты вполне может приводиться в норму медикаментозными методами. Поэтому столь важно знать, что означает степень зрелости плаценты и не пренебрегать регулярным проведением соответствующих анализов.
Статьи по теме:
Толщина плаценты по неделям Как влияет на развитие плода в утробе толщина плаценты? Какова норма толщины плацентарного органа? Что говорит этот показатель о степени зрелости плаценты и какие возможны патологии, зависящие от уровня толщины? – Ответы найдете в нашей статье. |
Функции плаценты Даже не раз рожавшие женщины не все знают о том значении, которое имеет плацента для ребенка. |
|
Развитие эмбриона по дням Развитие человеческого эмбриона – сложнейший и удивительнейший процесс, который длится не один день. И каждое мгновение этого периода развития человека наполнено значением, поскольку закладывает основы его будущей жизни. В нашей статье рассказано о самых важных вехах развития эмбриона. | 12 недель беременности – размер плода Двенадцать недель беременности: для кого-то это просто период времени, а для кого-то – порог принятия важного решения о сохранении жизни малыша. Наша статья расскажет о том, как выглядит маленький человек в 12 недель своей утробной жизни, как следует вести себя его заботливой маме. |
Плацентарная недостаточность: причины, симптомы и диагностика.
 Плацентарная недостаточность: причины, симптомы и диагностика. 8 января 2018 г.
Плацентарная недостаточность: причины, симптомы и диагностика. 8 января 2018 г.Обзор
Плацента — это орган, который растет в матке во время беременности. Плацентарная недостаточность (также называемая плацентарной дисфункцией или маточно-плацентарной сосудистой недостаточностью) является редким, но серьезным осложнением беременности. Это происходит, когда плацента не развивается должным образом или повреждена. Это нарушение кровотока характеризуется снижением кровоснабжения матери. Осложнение также может возникнуть, когда кровоснабжение матери не увеличивается должным образом к середине беременности.
При нарушении функции плаценты она не может обеспечить ребенка достаточным количеством кислорода и питательных веществ из кровотока матери. Без этой жизненно важной поддержки ребенок не может расти и развиваться. Это может привести к низкому весу при рождении, преждевременным родам и врожденным дефектам. Это также сопряжено с повышенным риском осложнений для матери.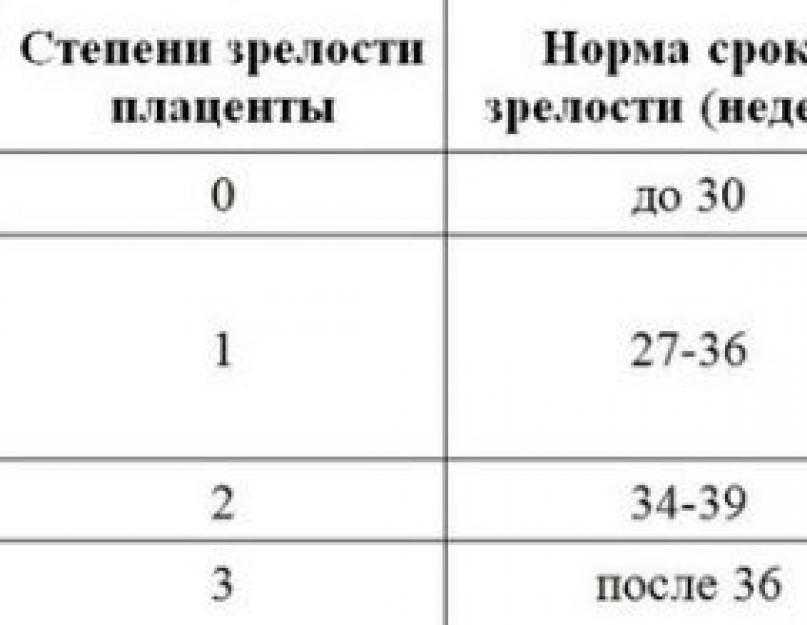 Ранняя диагностика этой проблемы имеет решающее значение для здоровья матери и ребенка.
Ранняя диагностика этой проблемы имеет решающее значение для здоровья матери и ребенка.
Жизненно важные функции плаценты
Плацента представляет собой очень сложный биологический орган. Он формируется и растет там, где оплодотворенная яйцеклетка прикрепляется к стенке матки.
Пуповина растет от плаценты до пупка ребенка. Это позволяет крови течь от матери к ребенку и обратно. Кровь матери и кровь ребенка фильтруются через плаценту, но на самом деле никогда не смешиваются.
Основными задачами плаценты являются:
- доставка кислорода в кровоток ребенка
- выведение углекислого газа
- передача питательных веществ ребенку
- передача отходов для утилизации организмом матери
Плацента также играет важную роль в производстве гормонов. Он также защищает плод от вредных бактерий и инфекций.
Здоровая плацента продолжает расти на протяжении всей беременности. По оценкам Американской ассоциации беременных, плацента весит от 1 до 2 фунтов на момент рождения.
Плацента удаляется во время родов. По данным клиники Майо, он рождается через 5-30 минут после рождения ребенка.
Причины недостаточности
Плацентарная недостаточность связана с нарушением кровотока. В то время как материнская кровь и сосудистые заболевания могут спровоцировать его, лекарственные препараты и образ жизни также являются возможными триггерами.
Наиболее распространенными заболеваниями, связанными с плацентарной недостаточностью, являются:
- диабет
- хроническое высокое кровяное давление (гипертония)
- нарушения свертываемости крови0022
- Злоупотребление наркотиками (особенно кокаином, героином и метамфетамином)
Плацентарная недостаточность может также возникнуть, если плацента не прикрепляется должным образом к стенке матки или если плацента отрывается от нее (отслойка плаценты).
Симптомы
Симптомы плацентарной недостаточности у матери отсутствуют. Тем не менее, некоторые подсказки могут привести к ранней диагностике. Мать может заметить, что размер ее матки меньше, чем при предыдущих беременностях. Плод также может двигаться меньше, чем ожидалось.
Мать может заметить, что размер ее матки меньше, чем при предыдущих беременностях. Плод также может двигаться меньше, чем ожидалось.
Если ребенок не растет должным образом, живот матери будет маленьким, и движения ребенка будут мало ощущаться.
Вагинальное кровотечение или преждевременные родовые схватки могут возникать при отслойке плаценты.
Осложнения
Мать
Плацентарная недостаточность обычно не считается опасной для жизни матери. Однако риск выше, если у матери гипертония или диабет.
Во время беременности у матери чаще возникают:
- преэклампсия (повышенное кровяное давление и дисфункция органов-мишеней)
- отслойка плаценты (плацента отходит от стенки матки)
- преждевременные роды и роды отеки), головные боли и высокое кровяное давление.
Ребенок
Чем раньше во время беременности возникает плацентарная недостаточность, тем тяжелее могут быть проблемы для ребенка. Риски для ребенка включают:
- повышенный риск кислородного голодания при рождении (может вызвать церебральный паралич и другие осложнения)
- неспособность к обучению
- низкая температура тела (гипотермия)
- низкий уровень сахара в крови (гипогликемия)
- слишком низкий уровень кальция в крови (гипокальциемия)
- 2 избыток эритроцитов (полицитемия)
- преждевременные роды
- кесарево сечение
- мертворождение
- смерть
Диагностика и лечение
Правильный дородовой уход может привести к ранней диагностике.
 Это может улучшить результаты для матери и ребенка.
Это может улучшить результаты для матери и ребенка.Анализы, позволяющие выявить плацентарную недостаточность, включают:
- УЗИ беременных для измерения размера плаценты
- УЗИ для контроля размеров плода
- Уровень альфа-фетопротеина в крови матери )
- нестрессовый тест плода (включает ношение двух ремней на животе матери и иногда тихий зуммер для пробуждения ребенка) для измерения частоты сердечных сокращений и сокращений ребенка
Лечение высокого кровяного давления или диабета у матери может помочь улучшить рост ребенка.
План охраны материнства может рекомендовать:
- обучение преэклампсии, а также самоконтроль заболевания
- более частые визиты к врачу
- постельный режим для экономии топлива и энергии для ребенка Специалист по охране материнства и плода риска
Возможно, вам потребуется вести ежедневный учет того, когда ребенок двигается или брыкается.
Если есть опасения по поводу преждевременных родов (32 недели или ранее), матери могут быть назначены инъекции стероидов.
 Стероиды растворяются через плаценту и укрепляют легкие ребенка.
Стероиды растворяются через плаценту и укрепляют легкие ребенка.Вам может потребоваться интенсивное амбулаторное или стационарное лечение, если преэклампсия или задержка внутриутробного развития (ЗВУР) становятся тяжелыми.
Outlook
Плацентарную недостаточность нельзя вылечить, но с ней можно справиться. Чрезвычайно важно получить раннюю диагностику и адекватную дородовую помощь. Это может улучшить шансы ребенка на нормальный рост и снизить риск осложнений при родах. По данным больницы Mount Sinai, наилучший прогноз возникает, когда заболевание обнаруживается между 12 и 20 неделями.
Последнее медицинское рассмотрение 9 января 2018 г. медицинские ассоциации. Мы избегаем использования третичных ссылок. Вы можете узнать больше о том, как мы обеспечиваем точность и актуальность нашего контента, прочитав нашу редакционную политику.
- Питание за двоих при избыточном или недостаточном весе. (2015).
americanpregnancy.org/pregnancy-health/eating-for-two/ - Персонал клиники Майо.
 (2015). Беременность по неделям.
(2015). Беременность по неделям.
mayoclinic.org/healthy-lifestyle/pregnancy-week-by-week/in-depth/placenta/art-20044425 - Плацентарная недостаточность. (н.д.).
mountsinai.on.ca/care/placenta-clinic/complications/placentalinsufficiency
Наши специалисты постоянно следят за состоянием здоровья и благополучия, и мы обновляем наши статьи по мере поступления новой информации.
Текущая версия
января
Написано
Sandy Calhoun Rice
под редакцией
Nizam Khan (Techspace)
Медицинский рецензии
Debra Rose Wilson, PhD, MSN, RN, IBCLC, AHN AHN. -BC, CHT
Поделиться этой статьей
Медицинский обзор Дебры Роуз Уилсон, доктора философии, MSN, RN, IBCLC, AHN-BC, CHT — Сэнди Калхун Райс, 8 января 2018 г.
связанных историй
Врожденные дефекты
Если ребенок рождается раньше срока: каков ваш риск?
Почему вы не должны беспокоиться о передней плаценте
Преэклампсия: причины, диагноз и лечение
Второе триместр.

Медицинское заключение Карен Гилл, доктора медицины.
Найдите информацию о врожденных дефектах, в том числе о том, что их вызывает, как их диагностировать и как их можно предотвратить.
ПОДРОБНЕЕ
Когда ребенок рождается рано: каков ваш риск?
Медицинское заключение Тайлера Уокера, доктора медицины
Ряд социальных факторов влияет на риск преждевременных родов у женщины. Узнайте, что они здесь.
ПОДРОБНЕЕ
Почему вам не следует беспокоиться о передней плаценте
Медицинское заключение Valinda Riggins Nwadike, MD, MPH
Переднее расположение плаценты во время беременности обычно не вызывает беспокойства. Вот за чем будет следить ваш врач перед родами и…
ПОДРОБНЕЕ
Преэклампсия: причины, диагностика и лечение
Медицинское заключение Миа Армстронг, доктор медицины
Преэклампсия — это когда у вас высокое кровяное давление и белок в моче во время беременности или после родов.
 Узнайте о симптомах, лечении и…
Узнайте о симптомах, лечении и…ПОДРОБНЕЕ
Осложнения беременности во втором триместре
Медицинский обзор Дебры Роуз Уилсон, доктора философии, MSN, RN, IBCLC, AHN-BC, CHT
Ко второму триместру беременности вы должны чувствовать себя лучше, чем в первом триместре. Однако каждая беременность индивидуальна…
ПОДРОБНЕЕ
Рождение плаценты: чего ожидать
После родов вы еще не совсем закончили. Есть еще плацента, с которой нужно бороться. Вот чего ожидать.
ПОДРОБНЕЕ
Что такое отслойка плаценты?
Медицинская экспертиза Дебры Роуз Уилсон, доктора философии, MSN, RN, IBCLC, AHN-BC, CHT
Отслойка плаценты происходит во время беременности, когда плацента слишком рано отделяется от стенки матки.
 Это может вызвать кровотечение и осложнения…
Это может вызвать кровотечение и осложнения…ПОДРОБНЕЕ
Осложнения беременности
Медицинское заключение Майкла Вебера, доктора медицины гормональный…
ПОДРОБНЕЕ
Предлежание плаценты
Медицинское заключение Фернандо Мариса, доктора медицины
Предлежание плаценты — это когда плацента закрывает отверстие шейки матки в последние месяцы беременности. Узнайте о симптомах и лечении.
ПОДРОБНЕЕ
Ваш путеводитель по безопасному для беременных уходу за кожей
Когда вы беременны, безопасный для беременных уход за кожей может помочь сохранить здоровье вам и вашему ребенку. Мы расскажем вам, чего следует избегать — и кое-что полезное…
ПОДРОБНЕЕ
Предлежание плаценты
Онтология: Предлежание плаценты (C0032046)
Определение (SNOMEDCT_US) Состояние, при котором плацента располагается над внутренним зевом шейки матки или рядом с ним, увеличивая риск кровотечения. 
Определение (SCTSPA) Trastorno en el cual la placenta está ubicada sobre o en la proximidad del orificio interno del cuello uterino, con aumento del riesgo de hemorragia. Определение (NCI) Состояние, при котором плацента покрывает или находится в пределах 1 см от зева шейки матки (НИИЗЗ). Определение (МСХ) Аномальная плацентация, при которой ПЛАЦЕНТА прикрепляется к нижнему сегменту МАТКИ (зона расширения) и может частично или полностью закрывать отверстие ШЕЙКИ МАТКИ. Это часто связано с серьезным дородовым кровотечением и ПРЕЖДЕВРЕМЕННЫМИ РОДАМИ. 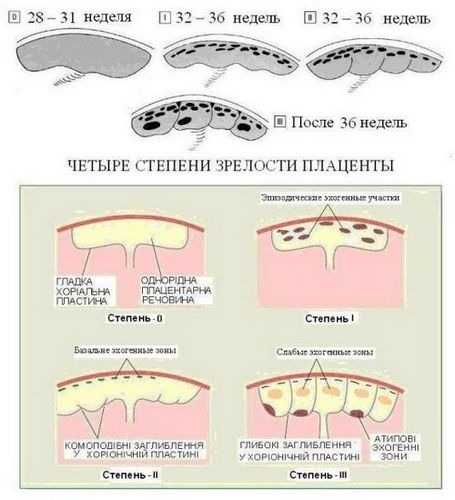

 Конечно, всем известно, что это детское место, которое его защищает. Но как именно и от чего защищает? Функциональность плацентарного органа на самом деле очень значительна, и об этом расскажет наша статья.
Конечно, всем известно, что это детское место, которое его защищает. Но как именно и от чего защищает? Функциональность плацентарного органа на самом деле очень значительна, и об этом расскажет наша статья.