Содержание
Ведение беременности, 1 триместр — основные исследования.
Становиться на учет по беременности необходимо, так как это позволяет своевременно диагностировать:
- Патологии развития плода;
- Хронические заболевания у матери, которые могут повлиять на течение и исход беременности;
- Острые патологии у матери, возникшие во время беременности, влияющие на рост и развитие плода и здоровье матери.
Беременность – сложная перестройка организма, не всегда известны заболевания у матери, если не пройдено обследование до зачатия.
Что происходит с организмом во время 1 триместра беременности
1 триместр считается от момента зачатия до 12 недель беременности.
Непосредственно оплодотворение яйцеклетки происходит в брюшной полости. После оплодотворения яйцеклетка находится в брюшной полости и активно дробится на более мелкие клетки и становится похожа на ягоду малины или тутовника, такой зародыш называется морулой. Затем она захватывается ворсинками маточных труб и перемещается в полость матки. На 7 сутки зародыш прикрепляется к стенке матки. Начинает формироваться плодное яйцо состоящее из амниотической жидкости и желточного мешка, из которого будет формироваться эмбрион. На 7-8 неделе из плодного яйца образуется плодный пузырь и плацента. С 8 по 12 неделю окончательно формируется плацента (в дальнейшем она только развивается), её становиться видно на УЗИ. На 12 неделе зародыш выглядит как полноценный ребёнок размером около 9 см, у него сформированы конечности, голова и основные внутренние органы.
На 7 сутки зародыш прикрепляется к стенке матки. Начинает формироваться плодное яйцо состоящее из амниотической жидкости и желточного мешка, из которого будет формироваться эмбрион. На 7-8 неделе из плодного яйца образуется плодный пузырь и плацента. С 8 по 12 неделю окончательно формируется плацента (в дальнейшем она только развивается), её становиться видно на УЗИ. На 12 неделе зародыш выглядит как полноценный ребёнок размером около 9 см, у него сформированы конечности, голова и основные внутренние органы.
Изменения матери. В идеале женщина никак не ощущает беременность. Единственным признаком является увеличение молочных желёз, за счёт развития железистой ткани под действием гормонов. Живот практически не увеличивается.
Во время беременности многие женщины испытывают так называемый «токсикоз» — тошноту и/или рвоту. Это связано с увеличением уровня эстрогенов (в частности прогестерона) и ХГЧ (хронического гонадотропина). Причем эти симптомы могут осложнять жизнь беременной не только по утрам, но и в любое время суток.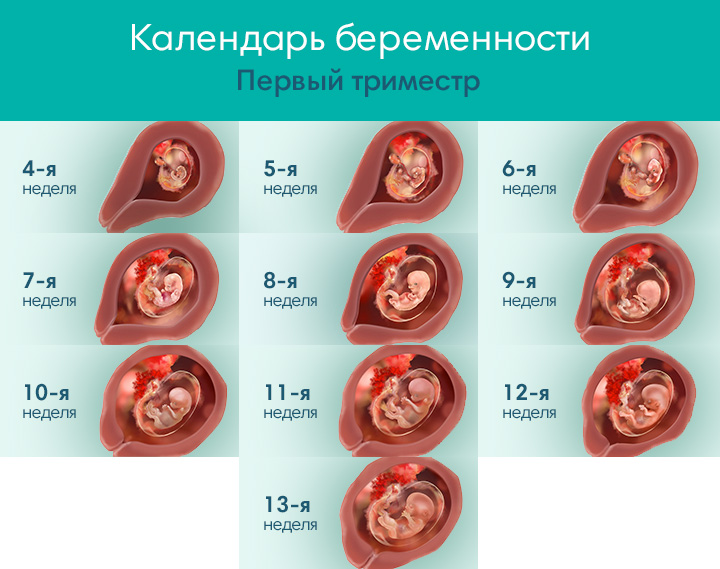 Иногда тошнота или рвота могут сохраняться на протяжении всей беременности.
Иногда тошнота или рвота могут сохраняться на протяжении всей беременности.
Существует такое грозное осложнение как чрезмерная (неконтролируемая) рвота беременных, которая приводит к обезвоживанию матери, нарушению электролитного баланса организма, нарушению работы печени и почек и энцефалопатии, требует госпитализации и лечения в стационаре.
Лучше всего питаться по аппетиту. Пища не должна вызывать негативных реакций, ешьте небольшими порциями, обратите внимание, какая пища провоцирует тошноту и старайтесь ее не употреблять некоторое время, прислушивайтесь к своему организму, обычно женщина сама чувствует, чего бы ей хотелось съесть. Не забывайте, что пища должна быть не только желанной и вкусной, но и здоровой. Идеально было бы питаться по методу «Гарвардской тарелки здорового питания», когда ½ от объема тарелки занимают овощи, ¼ белки (в том числе растительного происхождения), ¼ сложные углеводы (зерновые, картофель, крупы и т. п).
Ваше тело тоже начнет изменяться.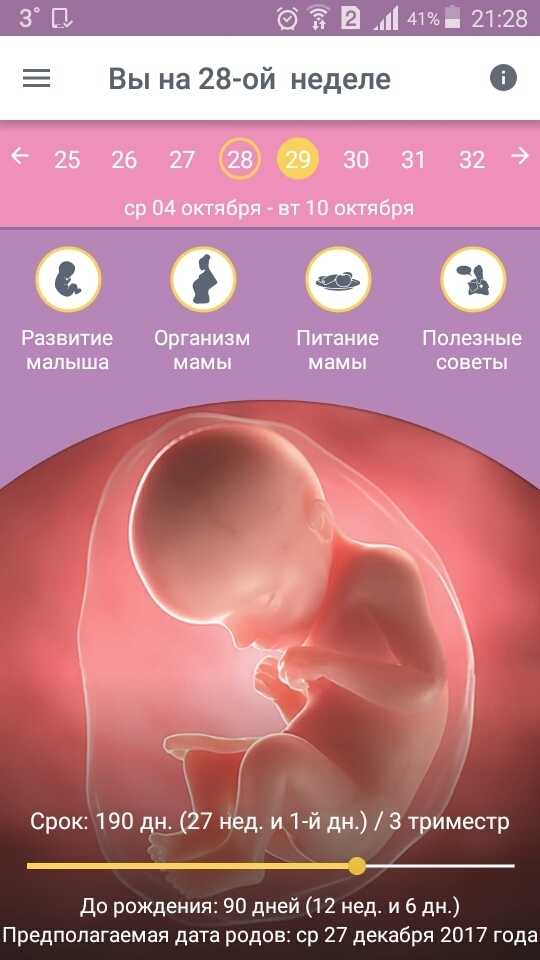 И первым, что Вы почувствуете, будет нагрубание и увеличение чувствительности молочных желез, соски немного припухают и увеличиваются в размере. Важно носить удобное, комфортное нижнее белье и одежду, чтобы минимизировать неприятные ощущения. Иногда в сосках возникает боль, Ваш гинеколог может порекомендовать мази на этот случай.
И первым, что Вы почувствуете, будет нагрубание и увеличение чувствительности молочных желез, соски немного припухают и увеличиваются в размере. Важно носить удобное, комфортное нижнее белье и одежду, чтобы минимизировать неприятные ощущения. Иногда в сосках возникает боль, Ваш гинеколог может порекомендовать мази на этот случай.
Все мы помним, что беременная женщина становится более ранимой, плаксивой и даже иногда капризной. Это также связано с ростом уровня эстрогенов и требует терпения и понимания со стороны родных и партнера. Важна спокойная обстановка дома и по возможности на работе.Можно подключать такие методы релаксации как прогулки, прослушивание любимой музыки, ароматерапию при отсутствии реакций на запахи. Подумайте, что могло бы вернуть именно вам равновесие и спокойствие?
Главный гормон беременности – прогестерон – вызывает задержку жидкости в организме. Параллельно с этим растущая матка сдавливает мочевой пузырь и появляются частые позывы к мочеиспусканию. Это нормально, важно планировать свой день так, чтобы всегда была возможность посетить туалет.
Также прогестерон снижает тонус кровеносных сосудов, что может приводить к головокружению. Минимизировать эти неприятные ощущения можно, меняя положение тела плавно, не вставайте и не садитесь резко. Еще одной причиной частых головокружений может быть снижение уровня магния в крови, в этом Вам поможет разобраться Ваш лечащий врач.
У беременных женщин часто повышена потребность в сне, что объясняется тем же действием гормонов, а также в необходимости для организма дополнительного отдыха, ведь предстоит большая работа по вынашиванию, рождению и затем вскармливанию младенца.
Под действием прогестерона расслабляется гладкая мускулатура всего организма (матка, кишечник, сосуды, желчевыводящие протоки и протоки поджелудочной железы и т.д.), работа внутренних органов замедляется, что в свою очередь приводит к запорам и изжоге. Помимо медикаментозной коррекции (назначается врачом) помогает дробное питание небольшими порциями, пища, богатая клетчаткой (наши любимые овощи), достаточное употребление жидкости, посильные физические нагрузки (ЛФК, пешие прогулки, плавание, йога, пилатес и т. п.)
п.)
К сожалению иногда беременность омрачается патологией, поговорим о самых частых проблемах первого триместра беременности.
Самые распространённые проблемы 1 триместра беременности
Кровотечения: из-за недостатка прогестерона происходит спазм и расслабление мышц матки и соответственно отслойка плодного яйца и кровотечение (в тяжёлых случаях – выкидыш). Также при гипотиреозе происходит нарушение имплантации плодного яйца, что тоже приводит к кровотечениям.
Тромбозы. При беременности повышается свёртываемость крови (это нормальное явление – организм готовится к потерям крови). Для профилактики тромбозов вен нижних конечностей необходимо отказаться от приема оральных контрацептивов за 6 месяцев до начала планирования беременности, а во время наступившей беременности сохранять по возможности достаточную физическую активность (длительные пешие прогулки, плавание) и наблюдаться у врача. При возникновении боли, отечности, «синюшности» в нижних конечностях необходимо немедленно обратиться ко врачу.
Аномалии развития и генетические патологии. В 1 триместре наиболее часто развиваются и проявляются отклонения в развитии плода, которые могут наступить вследствие ионизирующего излучения, перенесённых при беременности инфекционных заболеваний (краснуха, грипп, и т.д), приёма препаратов, запрещённых при беременности (фторхинолоны, макролиды, тетрациклины, транквилизаторы, и т.п.), генетических патологий и наследственных болезней.
Анемии. Чаще бывает вследствие дефицита железа, т.к. плод потребляет огромное его количество, отнимая запасы железа у матери, реже – вследствие кровотечений. Так же встречается В12 и фолиево-дефицитные анемии, связанные так же с повышенным расходом и недостаточным потреблением матерью. Анемия опасна хроническим недостатком кислорода, вызывающим синдром задержки роста плода. В тяжёлых случаях может приводить к внутриутробной гибели плода.
Во время беременности могут обостряться хронические заболевания.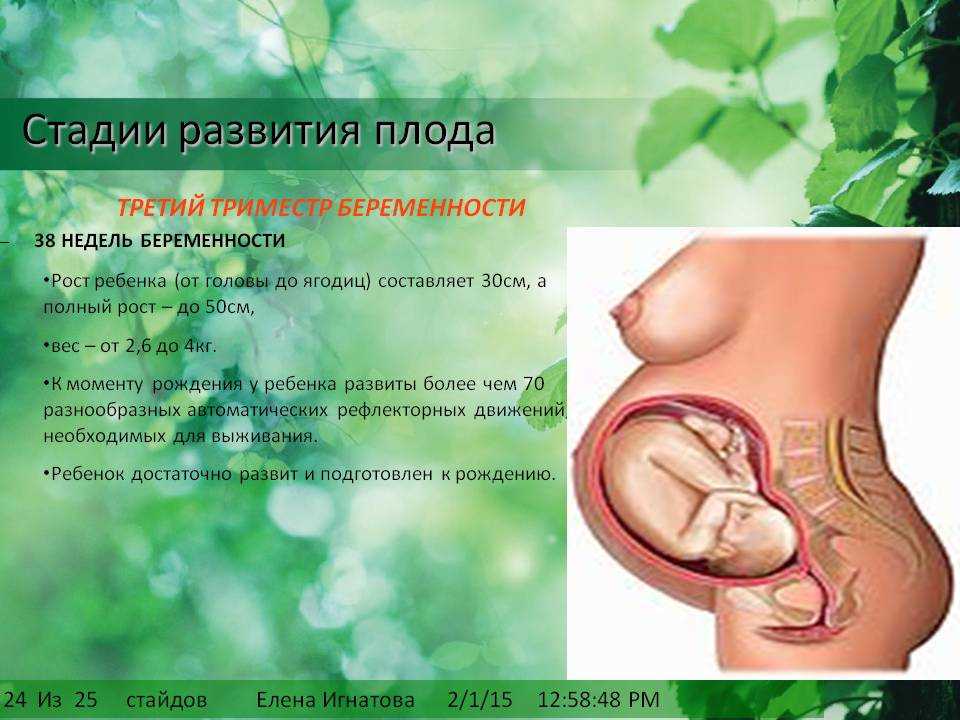 Это связано с тем, что оплодотворённая яйцеклетка несёт в себе уже часть чужеродной для матери ДНК. Чтобы не произошло отторжения яйцеклетки, организм матери подавляет свой иммунитет на протяжении всей беременности, что отражается на организме в целом. Поэтому все болезни, не выявленные на стадии подготовки к беременности следует обнаружить и вылечить. Это касается в основном инфекционных болезней. Например, обострение хронического пиелонефрита, или герпесвирусной инфекции.
Это связано с тем, что оплодотворённая яйцеклетка несёт в себе уже часть чужеродной для матери ДНК. Чтобы не произошло отторжения яйцеклетки, организм матери подавляет свой иммунитет на протяжении всей беременности, что отражается на организме в целом. Поэтому все болезни, не выявленные на стадии подготовки к беременности следует обнаружить и вылечить. Это касается в основном инфекционных болезней. Например, обострение хронического пиелонефрита, или герпесвирусной инфекции.
Также при беременности происходит резкая перестройка гормонального фона, что, в свою очередь, сказывается на соматических (не инфекционных) болезнях. Например вследствие сгущения желчи и сдавления желчного пузыря маткой может обостряться хронический холецистит. При развитии плода, островки Лангерганса (клетки, вырабатывающие инсулин в поджелудочной железе), иногда развиваются недостаточно быстро и ребёнок начинает потреблять инсулин матери. При наличии у матери диабета или нарушений толерантности к глюкозе (в т.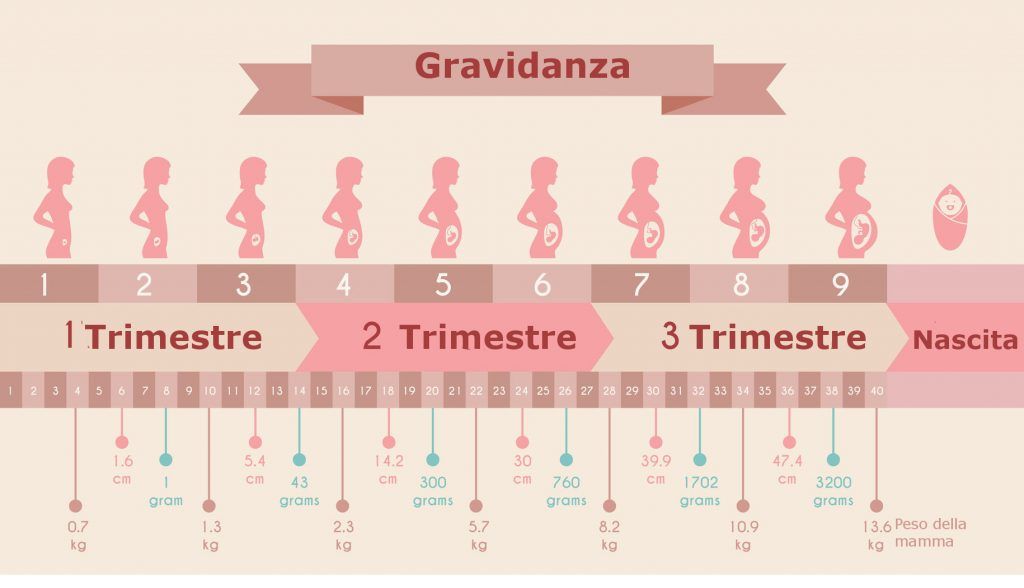 ч. скрытых), и ребёнку, и матери не хватает инсулина, что приводит к повреждению тканей как ребёнка так и матери (раннее старение плаценты, задержка развития плода, преждевременные роды, многоводие, повышение артериального давления у беременной, формирование крупного плода, риск травм женщины и ребенка в родах и самое грозное осложнение – внутриутробная гибель плода).
ч. скрытых), и ребёнку, и матери не хватает инсулина, что приводит к повреждению тканей как ребёнка так и матери (раннее старение плаценты, задержка развития плода, преждевременные роды, многоводие, повышение артериального давления у беременной, формирование крупного плода, риск травм женщины и ребенка в родах и самое грозное осложнение – внутриутробная гибель плода).
Кроме того печень плода ещё не функционирует как детоксикационный орган, и все продукты распада, вырабатываемые ребёнком, вынуждена перерабатывать печень матери. У 2% беременных женщин развивается доброкачественный холестатический гепатоз беременных – нарушение образования и оттока желчи, что вызывает:
- Кожный зуд особенно в ночное время
- Нарушение пищеварения (тк желчь участвует в эмульгировании жиров)
- Воспаление печеночной ткани вследствие токсического воздействия на клетки и желчные протоки
Исследования, проводимые на 1 триместре беременности
Обязательные исследования
Общий анализ мочи. Нужен для оценки функции почек и определения риска эклампсии – опасного состояния развивающееся при беременности, а так же для исключения бессимптомной бактериурии.
Нужен для оценки функции почек и определения риска эклампсии – опасного состояния развивающееся при беременности, а так же для исключения бессимптомной бактериурии.
Общий анализ крови. Направлен на выявление анемий, риска тромбообразования, и воспалительных реакций.
Биохимия крови – оценка функции печени и почек, выявление сахарного диабета и нарушения толерантности (невосприимчивости) к глюкозе.
Коагулограмма – выявление патологии свёртывания крови – риск тромбозов или кровотечений.
Терапевт – для исключения патологии внутренних органов, которые могут препятствовать или осложнять нормальное течение беременности и предстоящие роды. Чаще всего определяются такие заболевания как пиелонефрит, анемия, холецистит, гастрит, вегетососудистая дистония, артериальная гипертензия.
ЭКГ по направлению терапевта – выявление патологи сердечно-сосудистой системы. Косвенные признаки перикардита, расширения левого желудочка, блокад проводящей системы сердца.
Осмотр офтальмологом – для определения патологии органов зрения, в т.ч. оценка риска отслоения сетчатки в родах.
ЛОР – наличие хронических очагов инфекции (хронический тонзиллит, фарингит, гайморит) увеличивают риск выкидыша в 1 триместре беременности и развития ревматических осложнений.
На сроке 11-14 недель проводится первый УЗ- скрининг для выявления патологий у плода.
Дополнительные исследования
При постановке на учет всем беременным женщинам определяют группу крови и резус-фактор. Если резус-фактор отрицательный, определяются антитела к резус-фактору у матери и группа крови, резус-фактор отца ребенка. Иногда бывает несовместимость по группам крови, такое может случиться, если у женщины I группа, а у мужчины любая другая. Анализы проводятся 1 раз в месяц, начиная с 8 недели беременности. Все это делается, чтобы вовремя провести необходимые мероприятия для профилактики гемолитической болезни новорожденных.
Для диагностики анемии первоначально используют общий анализ крови и определение уровня гемоглобина (Hb), среднего объема эритроцитов (MCV) и среднего содержания гемоглобина в эритроцитах (MCH). Если есть снижение или увеличение данных показателей, дополнительно исследуется уровень ферритина, трансферрина, железа, фолиевой кислоты, В12.
Иногда для коррекции расстройств ЖКТ необходима консультация гастроэнтеролога. Он подберёт диетическое питание, а также выявит патологии, приводящие к нарушению всасывания питательных веществ, железа и витаминов.
2 триместр беременности.
Триместры беременности по неделям и месяцам – ROCROS
Даже мамы с опытом затрудняются с ответом на вопрос «как считать срок беременности», и вопрос «на какой вы неделе» ставит их в тупик. Так что же делать и как считать?
Сколько недель в беременности
Беременность длится 40 недель (или 280 дней). Этот срок рассматривается, как полная доношенная беременность. Однако на этой цифре не надо зацикливаться.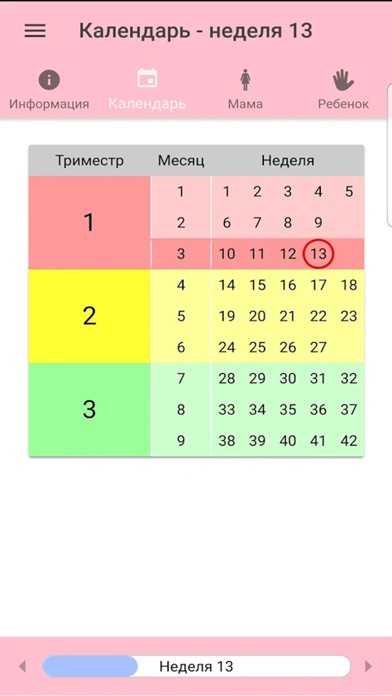 На самом деле, большинство детей рождаются между 38-й и 40-й неделями беременности.
На самом деле, большинство детей рождаются между 38-й и 40-й неделями беременности.
Врачи начинают считать беременность с первого дня вашей последней менструации, а не со дня зачатия, что не всегда можно определить с математической точностью.
Сколько триместров во время беременности
Весь период беременности делится на три триместра по три месяца каждый. Каждый триместр характеризуется новыми симптомами и изменениями для мамы, особенностями роста и развития ребенка. И классификация по триместрам помогает лучше понять, как протекает беременность.
Сколько недель в триместре
Каждый триместр длится примерно 13-14 недель (просто разделите 40 на три, и вы поймете, почему разбивка не точна). Начало и окончание даты каждого триместра может различаться в зависимости от метода определения срока беременности и даты родов. Наиболее распространенный способ деления триместров следующий:
- первый триместр — с первого дня последней менструации по 13-ю неделю;
- второй триместр — с 14-й по 27-ю неделю;
- третий триместр — с 28-й недели до 40-й (и больше) — до дня рождения ребенка.

Симптомы беременности
Первые симптомы беременности. Как определить беременность на раннем сроке
Первый триместр: с 1 по 3 месяцы
В первом триместре ваше тело претерпевает много изменений. Из-за всплеска гормонов в период беременности ваш организм начинает работать в новом для себя режиме. Если задержка менструации больше пяти дней — это может быть не просто «сбой», а явный признак того, что скоро у вас будет ребенок.
Второй триместр беременности: с 4 по 6 месяцы
Даже если у вас не первая беременность, а вторая или третья, вы можете чувствовать себя иначе. Как каждая женщина неповторима, так и каждая беременность. В любом случае, вам нужно обратиться к врачу в женскую консультацию и встать на учет по беременности, чтобы следить за своей беременностью и обсуждать с врачом, что происходит, чего следует избегать во время беременности, как питаться правильно.
2-ой триместр беременности большинство будущих мам считают более спокойным временем.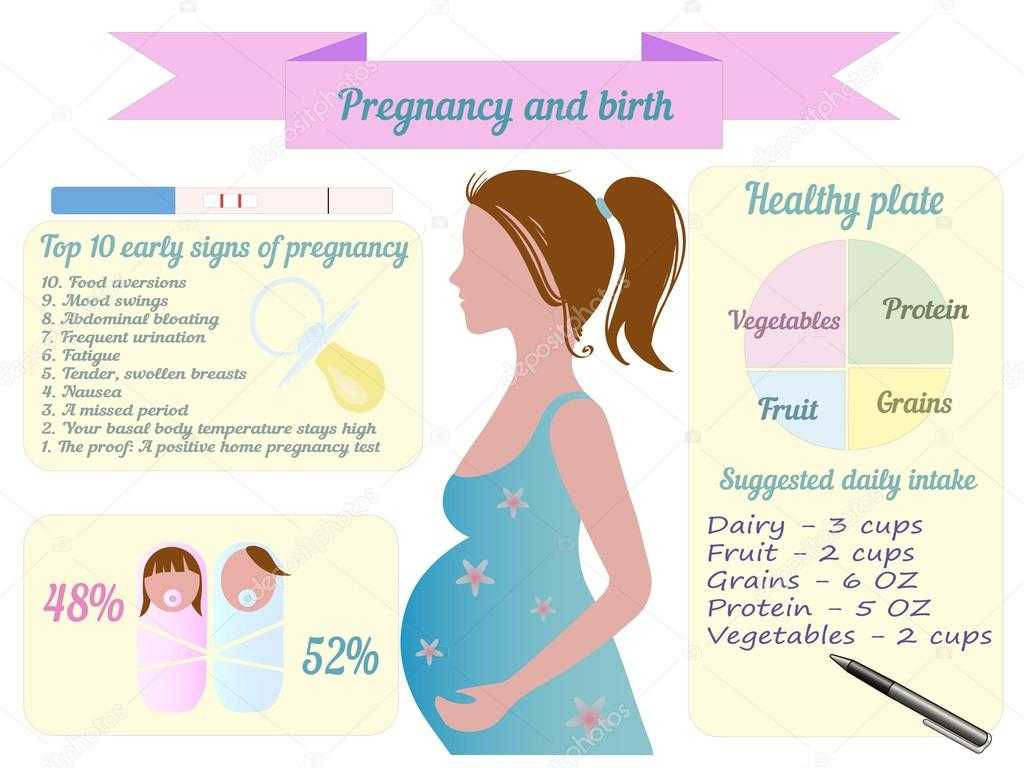 Если беременность протекает нормально, второй триместр пройдет легче, чем начало беременности. Вы можете заметить, что симптомы, возникшие в первые месяцы, либо исчезают, либо уже менее ощутимы. Но в этот период происходят новые и более явные изменения. Ваш живот будет расти из-за активного роста и развития малыша. Вы можете ощущать первые движения своего ребенка.
Если беременность протекает нормально, второй триместр пройдет легче, чем начало беременности. Вы можете заметить, что симптомы, возникшие в первые месяцы, либо исчезают, либо уже менее ощутимы. Но в этот период происходят новые и более явные изменения. Ваш живот будет расти из-за активного роста и развития малыша. Вы можете ощущать первые движения своего ребенка.
Третий триместр беременности: с 7 по 9 месяцы
С 28-й по 40-ю неделю. Вы достигли последнего третьего триместра вашей беременности — самого волнительного этапа. Ваш ребенок набирает вес и начинает больше напоминать новорожденного. С 30-й недели по российскому законодательству вы имеете право на дородовый отпуск. Последние два месяца можно посвятить подготовке к родам и задуматься о покупке первых вещей новорожденного.
Ваш путеводитель по триместрам беременности – Forbes Health
Беременность делится на три триместра, каждый из которых длится от 12 до 14 недель. Доношенная беременность длится 40 недель или около 10 месяцев. Поскольку недели отсчитываются от первого дня последнего менструального цикла беременной женщины, когда происходит зачатие, женщина фактически считается беременной примерно через две недели.
Поскольку недели отсчитываются от первого дня последнего менструального цикла беременной женщины, когда происходит зачатие, женщина фактически считается беременной примерно через две недели.
«Доношенной беременностью считается любая беременность, которая длится 37 недель и более», — говорит Лиза Вернон, доктор медицинских наук, акушер-гинеколог из Нью-Джерси. «От 37 до 38 недель считается ранним сроком, 39до 40 недель считается доношенной, от 40 до 41 недели считается поздней доношенной, а 42 недели и более считается переношенной».
Каждый триместр сопровождается различными симптомами, стадиями развития плода и гормональными изменениями. Если вы недавно беременны, вам может быть интересно, чего ожидать для себя и своего ребенка в течение каждого триместра беременности.
Найдите акушера-гинеколога — Гинекологи рядом с вами
Sesame Care поможет вам найти и забронировать лучших врачей по запросу. Запишитесь на прием к врачу, на анализ, в лабораторию или на процедуру за считанные минуты.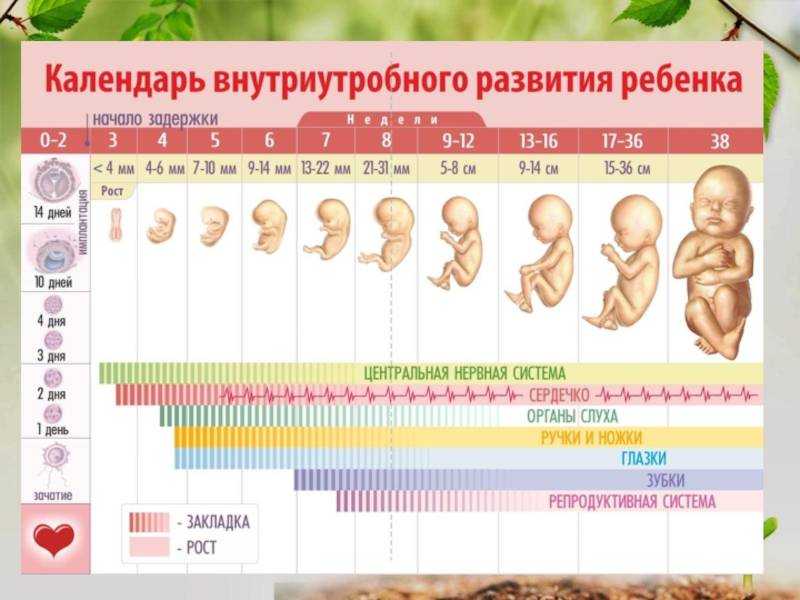 Проверьте акушеров-гинекологов в вашем районе.
Проверьте акушеров-гинекологов в вашем районе.
Найти акушера-гинеколога
Что такое триместры беременности?
Первый триместр
Первый триместр, длящийся от одной до 13 недель, начинается в начале последней менструации и заканчивается после тринадцатой недели беременности. Если происходит имплантация, вы часто можете получить положительный результат теста на беременность в день задержки менструации или примерно через 14 дней после зачатия. Однако гормон беременности хорионический гонадотропин человека (ХГЧ) иногда можно обнаружить уже через 10 дней после зачатия.
После получения положительного результата теста на беременность важно записаться на прием к акушеру-гинекологу. Примерно через семь или восемь недель ваш врач, скорее всего, встретится с вами для осмотра, УЗИ и различных пренатальных тестов. Эти тесты могут включать анализы крови, анализы мочи и генетический скрининг. Ваш врач также изучит вашу личную и семейную историю болезни, чтобы быть в курсе любых возможных генетических заболеваний.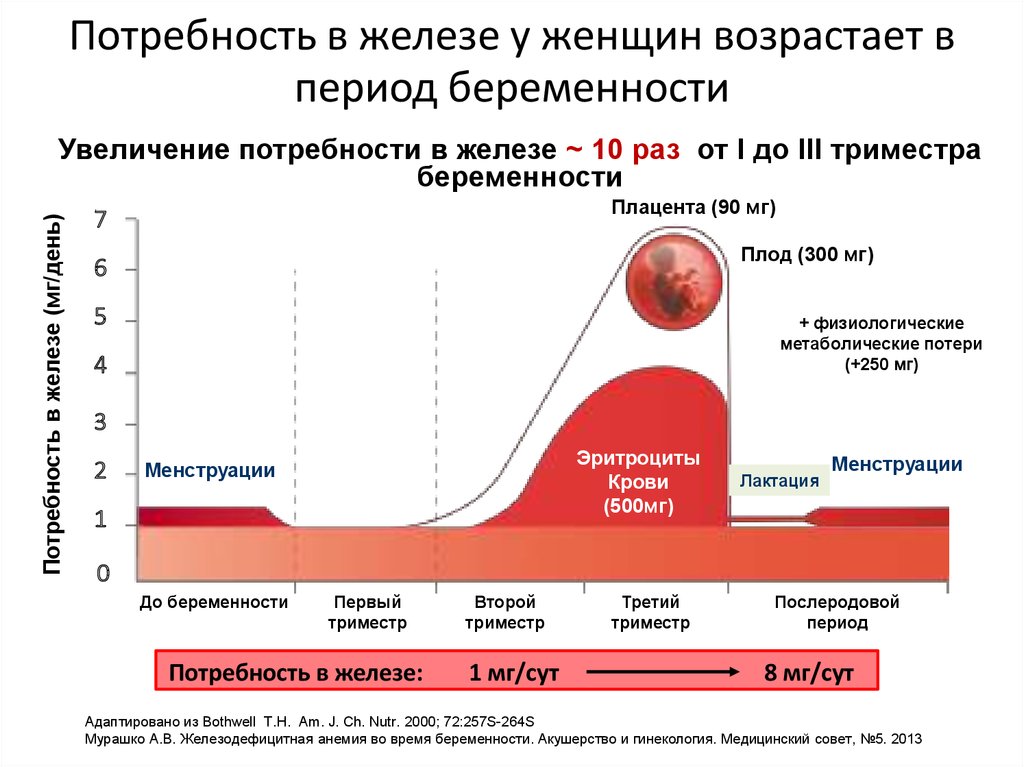 Этот первоначальный визит также установит предполагаемую дату родов.
Этот первоначальный визит также установит предполагаемую дату родов.
«Точное датирование очень важно во время беременности, — говорит доктор Вернон. «Это дает практикующему врачу возможность с уверенностью запланировать срочные тесты, такие как УЗИ воротникового пространства, скрининг расщелины позвоночника и скрининг диабета, определить, соответствует ли рост плода целевому уровню (т. сроки родов в случае возникновения осложнений или если беременность продлится дольше положенного срока».
После восьми недель беременности эмбрион называется плодом. На этой стадии у плода развиваются первичный мозг и ствол мозга, а также ранние формы носа, рта и глаз. Также начинают развиваться ключевые мышцы и кости. К концу этого триместра плод составляет от трех до четырех дюймов в длину и весит от половины унции до одной унции. К этому моменту сформировались все основные органы. Плод может двигаться, но часто еще не ощущается. Этот этап необходим для раннего развития и может обеспечить прочную основу для здоровой беременности. По завершении первого триместра вероятность выкидыша падает с 1% до 5%, по данным March of Dimes 9.0026 [1] Выкидыш. Марш десятицентовиков. По состоянию на 03.06.2022. .
По завершении первого триместра вероятность выкидыша падает с 1% до 5%, по данным March of Dimes 9.0026 [1] Выкидыш. Марш десятицентовиков. По состоянию на 03.06.2022. .
Второй триместр
Второй триместр начинается в 14 недель и заканчивается в 26 недель. В 24 недели уровень выживания вне матки составляет от 60 до 70%, согласно данным Университета штата Юта Здоровья [2] . Когда безопасно рожать ребенка? Университет здоровья штата Юта. По состоянию на 19.05.2022. .
Эксперты подчеркивают важность пренатальной помощи до зачатия, если это возможно. «Треть пациенток обращаются за дородовой помощью после 13 недель беременности», — говорит доктор Вернон. «Учитывая, что первичный период развития органов составляет от трех до 13 недель, вмешательство до зачатия для предотвращения врожденных аномалий является более существенным, чем вмешательство во время первого пренатального визита».
В течение этого периода ваш акушер-гинеколог проверяет наличие в крови белка-антигена, называемого резус-фактором. Если у вас отрицательный результат на этот белок, вам сделают инъекцию позже во время беременности, чтобы защитить плод. Без инъекции ваше тело может вырабатывать антитела, которые могут нанести вред плоду во время беременности и родов.
Во втором триместре вам также сделают УЗИ для наблюдения за развитием плода и измерения частей тела. Эта визуализация помогает врачу убедиться, что все развивается правильно. Между тем, скрининговый тест на глюкозу измеряет, насколько хорошо ваш организм перерабатывает глюкозу, чтобы выявить возможный гестационный диабет. Вам предоставляется сладкий напиток, а через час проводится анализ крови. Если первый тест дает отрицательный результат, могут потребоваться дополнительные тесты.
Во втором триместре у плода развиваются все основные органы, и пуповина продолжает утолщаться. Также полноценно развивается плацента, которая обеспечивает плод кислородом и питательными веществами.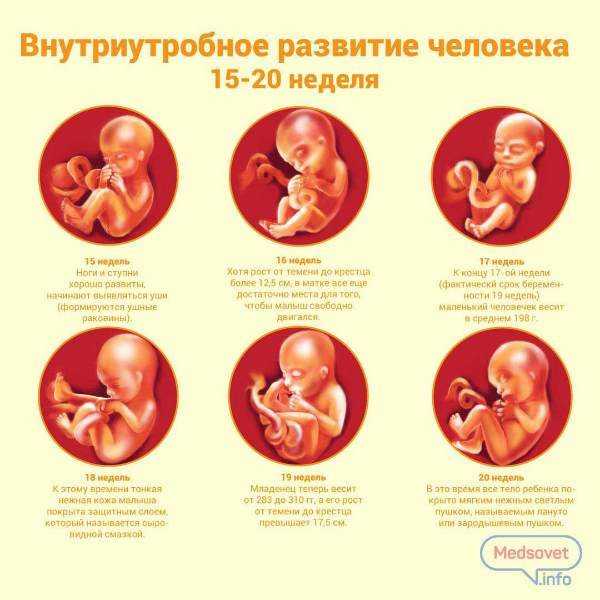 Теперь можно чувствовать движение, и плод теперь может слышать звуки вне тела. Плод также больше похож на младенца, так как глаза перемещаются к передней части головы, а уши — в стороны. К концу второго триместра плод обычно составляет от 13 до 16 дюймов в длину и весит от двух до трех фунтов.
Теперь можно чувствовать движение, и плод теперь может слышать звуки вне тела. Плод также больше похож на младенца, так как глаза перемещаются к передней части головы, а уши — в стороны. К концу второго триместра плод обычно составляет от 13 до 16 дюймов в длину и весит от двух до трех фунтов.
Вас также могут заинтересовать товары для беременных от нашего рекомендуемого партнера
Ritual Essential Мультивитамины для беременных
Учить больше
На сайте Ритуала
Стоимость
0,58 доллара США
за капсулу
Характеристики
Без глютена, без основных аллергенов, подходит для веганов, без ГМО
Основные питательные вещества
Железо, витамин D, магний, фолиевая кислота, йод
Ritual Essential Protein Daily Shake Беременность и послеродовой период
Учить больше
На сайте Ритуала
Стоимость
2,63 доллара США
на порцию
Белок на порцию
20 грамм растительного белка
Характеристики
Без ГМО, без глютена, без основных аллергенов, подходит для веганов
Ritual Essential Duo Беременность
На сайте Ритуала
Стоимость
60 долларов
включает бутылочку с мультивитаминами для беременных и белковый пакет для беременных и послеродовых.
Характеристики
Без глютена, без основных аллергенов, подходит для веганов, без ГМО
(Примечание. Информация о продукте и ценах указаны на момент публикации и могут быть изменены.)
Третий триместр
Третий триместр начинается в 27 недель и длится до рождения ребенка, около 40 недель. В 28 недель уровень выживания вне матки увеличивается с 80% до 90%, по данным Университета штата Юта Health [2] . Когда безопасно рожать ребенка? Университет здоровья штата Юта. По состоянию на 19.05.2022. . Ваш акушер-гинеколог, скорее всего, будет назначать вам более частые визиты — каждые две недели, а затем каждую неделю — для наблюдения за вами и плодом в процессе подготовки к родам. Скорее всего, вам предстоит окончательное УЗИ, и ваш врач может назначить анализ мочи, чтобы проверить преэклампсию, серьезное состояние артериального давления.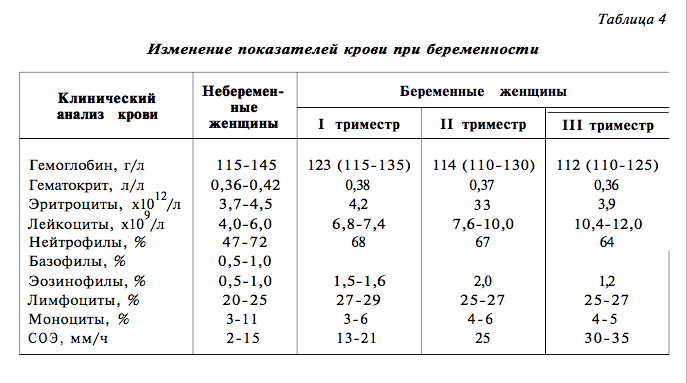
На этом заключительном этапе плод продолжает набирать вес и созревают основные органы. Ближе к родам головка может опуститься в область таза, готовясь к родам. Плод теперь покрыт первородной смазкой, белой защитной пленкой, покрывающей кожу. Кости черепа продолжают оставаться мягкими, что помогает головке проходить через таз и влагалищный канал во время родов. К концу третьего триместра плод обычно составляет от 19 до 21 дюйма в длину и весит от шести до девяти фунтов.
Чего ожидать в каждом триместре?
Первый триместр
Первый триместр может сопровождаться различными симптомами, поскольку в организме начинают происходить изменения. Некоторые беременные вообще не испытывают никаких симптомов, в то время как у других симптомы могут сохраняться на протяжении всей беременности. Важно поговорить со своим акушером-гинекологом, если какой-либо из ваших симптомов станет тревожным или будет мешать вашей повседневной деятельности. Исследование, проведенное с 2015 по 2016 год и посвященное симптомам первого триместра, показало, что наиболее распространенным симптомом ранней беременности была тошнота, о которой сообщили 88% женщин.0119 [3] Lutterodt MC, Kahler P, Kragstrup J, et al. Изучение того, в какой степени физические симптомы, связанные с беременностью, беспокоят женщин в первом триместре беременности: перекрестное исследование в общей практике. Открытие БДГП. 2019. .
Важно поговорить со своим акушером-гинекологом, если какой-либо из ваших симптомов станет тревожным или будет мешать вашей повседневной деятельности. Исследование, проведенное с 2015 по 2016 год и посвященное симптомам первого триместра, показало, что наиболее распространенным симптомом ранней беременности была тошнота, о которой сообщили 88% женщин.0119 [3] Lutterodt MC, Kahler P, Kragstrup J, et al. Изучение того, в какой степени физические симптомы, связанные с беременностью, беспокоят женщин в первом триместре беременности: перекрестное исследование в общей практике. Открытие БДГП. 2019. .
Общие симптомы первого триместра включают:
- Болезненность или опухание молочных желез
- Тошнота и рвота
- Запор
- Усталость
- Мышечные судороги
- Частое мочеиспускание
- Зрение
- Перепады настроения
- Пристрастие к еде и/или отвращение
- Головные боли
Второй триместр
Во втором триместре многие беременные жалуются на меньшую тошноту и усталость, а также на повышенный аппетит. Второй триместр часто называют самым приятным. Однако каждая беременность и индивидуальный опыт уникальны. Гормон хорионического гонадотропина человека (ХГЧ) снижается на этом этапе, в то время как уровни гормонов эстрогена и прогестерона также могут меняться. Эти гормональные изменения часто сопровождаются изменением симптомов.
Второй триместр часто называют самым приятным. Однако каждая беременность и индивидуальный опыт уникальны. Гормон хорионического гонадотропина человека (ХГЧ) снижается на этом этапе, в то время как уровни гормонов эстрогена и прогестерона также могут меняться. Эти гормональные изменения часто сопровождаются изменением симптомов.
- Боль в связках
- Заторы
- Варикозное расширение вен
- Боль в спине
- Продолжение запора
- Изменение пигментации кожи
- Изжога
- Кровоточивость десен
- Схватки Брекстона-Хикса (напряжение мышц матки)
- Продолжение мышечных спазмов
Третий триместр
Третий триместр может принести некоторые трудности, поскольку матка и плод продолжают расти. Некоторые нежелательные ранние симптомы, такие как усталость и частое мочеиспускание, могут вернуться. Хорошая новость в том, что финишная черта уже близка. Плод считается доношенным в 37 недель, и ваш врач проверит признаки родов на ваших последних посещениях.
Плод считается доношенным в 37 недель, и ваш врач проверит признаки родов на ваших последних посещениях.
Уровень преждевременных родов в США снизился с 10,23% до 10,09% в 2020 г., по данным Центров по контролю и профилактике заболеваний (CDC) [4] Рождений в США, 2020 г. CDC. По состоянию на 23.05.2022. . Тем не менее, роды не вызываются ранее 39 недель, за исключением случаев, когда это необходимо с медицинской точки зрения.
«Задержка роста плода, проблемы с плацентацией, ранее существовавшие материнские заболевания, такие как гипертония или диабет у матери, заболевания, которые проявляются во время беременности, такие как преэклампсия или внутрипеченочный холестаз, или очень низкий или очень высокий уровень жидкости — это частые причины, по которым пациенты получают рекомендации доставить до 39недель», — говорит доктор Вернон.
Общие симптомы в третьем триместре включают:
- Продолжение схваток Брэкстона-Хикса
- Частое мочеиспускание
- Продолжающаяся боль в спине
- Увеличенный размер груди
- Опухание лодыжек, стоп, рук или лица
- Одышка
- Геморрой
- Чувство дискомфорта
- Проблемы со сном
- Усталость
- Рефлюкс, изжога, расстройство желудка
Пока вы с нетерпением ждете рождения вашего ребенка, вы можете подготовиться, упаковав сумку в больницу, посетив уроки родовспоможения, посетив экскурсию по больнице и завершив свой план родов. Если вы пропустите срок родов, ваш врач может обсудить план стимуляции родов и при необходимости назначить дату. Не бойтесь задавать вопросы при встрече с врачом. Быть информированным — лучший способ подготовиться к позитивному опыту родов и приветствовать свое новое пополнение в этом мире.
Ritual Essential Мультивитамины для беременных
Мультивитамины для беременных нового поколения от Ritual включают 12 основных питательных веществ, подходят для веганов, не содержат глютена и основных аллергенов. Это пренатальный витамин для размышлений, попыток и когда придет время.
Это пренатальный витамин для размышлений, попыток и когда придет время.
Учить больше
Техническая и клиническая информация о лихорадке Зика и беременности
Поставщики медицинских услуг и департаменты здравоохранения могут использовать эти ресурсы для сбора информации для Регистра беременных и младенцев, вызванного лихорадкой Зика (Реестр). Эти технические детали помогают обеспечить согласованный сбор данных.
Отчетность в Реестр
Поставщики медицинских услуг должны сообщать информацию о беременных женщинах и младенцах, имеющих право на получение помощи, в департаменты здравоохранения штата, местные, племенные или территориальные органы. Подходящие беременные женщины и младенцы включают тех, кто соответствует критериям Реестра и завершил беременность в период с 1 декабря 2015 г. по 31 марта 2018 г. Беременности с возможным инфицированием вирусом Зика, продолжающиеся после 31 марта 2018 г., не будут включены в анализ Данные реестра. Однако департаменты здравоохранения штатов, племен, местных и территориальных органов могут продолжать безопасно отправлять медицинскую информацию сотрудникам регистратуры CDC.
Сотрудники отдела здравоохранения могут передавать информацию сотрудникам CDC по номеру
- Службы управления безопасным доступом CDC (SAMS) (например, файлы CSV, Excel, Access, Word, PDF)
- Электронная передача данных через безопасный протокол передачи файлов (sFTP) (например, файлы CSV, Excel, Access, Word, PDF)
Гестационный возраст и триместры
Предполагаемая дата родов (EDD) является ключевой информацией для Регистра беременных и младенцев, вызванного вирусом Зика, США. Для данной беременности должен быть установлен один ПДР на ранних сроках беременности, основанный либо на ультразвуковых измерениях, либо на основании первого дня последней менструации (ПМ). Оценки EDD обычно определяются на ранних сроках беременности и могут быть подтверждены ультразвуковым исследованием. Ультразвуковое исследование на ранних сроках беременности более точно подтверждает ЭДД, чем на более поздних сроках беременности. Когда возникают вопросы о наиболее точном EDD, CDC будет работать с отделом здравоохранения и/или клиницистом, чтобы определить наиболее точный EDD для Реестра. Важно указать, как была установлена ПДР, потому что эта информация помогает определить время воздействия и гестационный возраст.
Важно указать, как была установлена ПДР, потому что эта информация помогает определить время воздействия и гестационный возраст.
Реестр определяет триместры беременности, используя определения Американского конгресса акушеров и гинекологов:
- Первый триместр: Начинается через 2 недели после последней менструации (2 недели беременности) и продолжается до 13 недель плюс 6 дней
- Второй триместр: Начинается с 14 недель беременности и продолжается до 27 недель и 6 дней
- Третий триместр: Начинается на 28 неделе беременности и продолжается до родов
Условные обозначения беременности основаны на 7-дневной неделе.
Лабораторные данные о возможном заражении вирусом Зика
Ниже поясняются критерии включения в Реестр беременных и младенцев Зика США для лабораторных подтверждений заражения вирусом Зика.
- Недавняя инфекция, вызванная вирусом Зика, обнаруженная с помощью теста РНК Зика на нуклеиновую кислоту (NAT) (например, полимеразной цепной реакции с обратной транскрипцией в реальном времени [rRT-PCR]):
- РНК вируса Зика, обнаруженная с помощью NAT в любом клиническом образце матери или плода/младенца (например, сыворотке, моче, цельной крови, спинномозговой жидкости, амниотической жидкости, пуповинной крови, слюне, плаценте, ткани пуповины, плацентарных оболочках или ткани плода )
- Недавняя инфекция, вызванная вирусом Зика, или недавняя инфекция, вызванная флавивирусом, обнаруженная с помощью серологических тестов материнской или детской сыворотки или спинномозговой жидкости
- IgM к вирусу Зика положительный или сомнительный И тест нейтрализации уменьшения бляшек вируса Зика (PRNT) титр ≥10 (независимо от значения PRNT вируса денге) ИЛИ
- IgM к вирусу Зика положительный или сомнительный И PRNT вируса Зика не проводится в соответствии с протоколом департамента здравоохранения штата, племени, местного или территории, ИЛИ
- IgM вируса Зика отрицательный И IgM вируса денге положительный или сомнительный И титр PRNT вируса Зика ≥10 (независимо от титра PRNT вируса денге)
- Эти критерии включения являются преднамеренно широкими из-за известной перекрестной реактивности при тестировании на IgM и невозможности отличить вирус Зика от вируса денге с помощью PRNT.

- Если материнский IgM к вирусу Зика и IgM к вирусу денге оба отрицательны, и материнский PRNT был проведен в соответствии с протоколом юрисдикции с титром PRNT вируса Зика ≥10, необходимо дополнительное тестирование для соответствия критериям включения. Например, если тестирование матери проводится >12 недель после возможного контакта с вирусом Зика, а тестирование матери на IgM является отрицательным с титром PRNT вируса Зика ≥10, пара мать-младенец будет включена, если младенец имеет IgM к вирусу Зика положительный или сомнительный. обнаружена РНК или антиген вируса или культивирован вирус Зика.
- Вирусная инфекция Зика, подтвержденная другими тестами в любом клиническом образце матери или плода/младенца (например, сыворотка, моча, цельная кровь, спинномозговая жидкость, амниотическая жидкость, пуповинная кровь, слюна, плацента, ткань пуповины, плацентарные оболочки или ткань плода )
- Культура вируса Зика
- Обнаружение антигена вируса Зика
Стандартное определение случая CDC для поставщиков медицинских услуг
CDC использует стандартное определение случая для врожденных дефектов, потенциально связанных с инфекцией вирусом Зика. Это определение случая используется как в Регистре беременных и младенцев, инфицированных Зика, в США, так и в системе эпиднадзора за врожденными дефектами Зика. Это стандартное определение случая помогает CDC отслеживать беременности с возможным заражением вирусом Зика и неблагоприятными исходами, потенциально связанными с вирусом Зика, в Соединенных Штатах и на территории США. Неблагоприятные исходы включают аномалии головного мозга и другие врожденные дефекты, потенциально связанные с заражением вирусом Зика во время беременности. Все исходы беременности отслеживаются, но сообщаемые данные и публикации о врожденных дефектах, связанных с вирусом Зика, ограничены теми, которые соответствуют следующим критериям.
Это определение случая используется как в Регистре беременных и младенцев, инфицированных Зика, в США, так и в системе эпиднадзора за врожденными дефектами Зика. Это стандартное определение случая помогает CDC отслеживать беременности с возможным заражением вирусом Зика и неблагоприятными исходами, потенциально связанными с вирусом Зика, в Соединенных Штатах и на территории США. Неблагоприятные исходы включают аномалии головного мозга и другие врожденные дефекты, потенциально связанные с заражением вирусом Зика во время беременности. Все исходы беременности отслеживаются, но сообщаемые данные и публикации о врожденных дефектах, связанных с вирусом Зика, ограничены теми, которые соответствуют следующим критериям.
Аномалии головного мозга с микроцефалией и без нее
- Подтвержденная или возможная врожденная микроцефалия*
- Внутричерепные кальцинаты
- Церебральная атрофия
- Аномальное корковое образование (например, полимикрогирия, лиссэнцефалия, пахигирия, шизэнцефалия, гетеротопия серого вещества)
- Аномалии мозолистого тела
- Аномалии мозжечка
- Порэнцефалия
- Гидраэнцефалия
- Вентрикуломегалия/гидроцефалия (за исключением «мягкой» вентрикуломегалии без других аномалий головного мозга)
- Последовательность разрушения головного мозга плода (спадение черепа, перекрывающиеся швы, выступающая затылочная кость, морщины скальпа)
- Другие крупные аномалии головного мозга
Дефекты нервной трубки и другие ранние пороки развития головного мозга
§- Дефекты нервной трубки (ДНТ)
- Анэнцефалия / Акрания
- Энцефалоцеле
- Расщепление позвоночника
- Голопрозэнцефалия / архиэнцефалия
Структурные аномалии глаза
- Анофтальм/ микрофтальм
- Колобома
- Катаракта
- Внутриглазные кальцификации
- Хориоретинальные аномалии, затрагивающие макулу (например, хориоретинальная атрофия и рубцевание, бледность макулы, выраженная пигментная пятнистость и кровоизлияние в сетчатку), за исключением ретинопатии недоношенных
- Атрофия зрительного нерва, бледность и другие аномалии зрительного нерва
Последствия дисфункции центральной нервной системы (ЦНС)
- Врожденные контрактуры (например, артрогрипоз, косолапость, врожденная дисплазия тазобедренного сустава) с сопутствующими аномалиями головного мозга
- Врожденная глухота, подтвержденная послеродовым тестированием
* Дополнительную информацию о клинических рекомендациях по измерению окружности головы см.
