Содержание
Когда возникает резус-конфликт?
Многие женщины что-то слышали о таком печальном явлении, как резус-конфликт при беременности. Однако далеко не все из них понимают, что это такое и с чем связано это явление. А непонимание вполне естественно рождает страх, а то и панику.
Резус-конфликт — это несовместимость матери с резус-отрицательной группой крови с ребёнком, имеющим резус-положительную группу крови, а не с мужем, как многие думают.
Начать, естественно, стоит с самого понятия резус-фактор. Под этим словом понимается особый белок, который располагается на поверхности эритроцитов. Наличествует этот белок практически у всех людей, лишь у 15 процентов — отсутствует. Соответственно, первые считаются резус-положительными, а вторые — резус-отрицательными.
Фактически, резус-фактор — это всего лишь одно из иммунологических свойств крови и на здоровье человека никак не влияет.
Обнаружено это свойство крови двумя учёными — Ландштайнером и Винером в 1940 году при изучении макак-резусов, которые и дали название этому явлению. Резус-фактор обозначается двумя латинскими буквами Rp и знаками плюс и минус.
Резус-фактор обозначается двумя латинскими буквами Rp и знаками плюс и минус.
Если у матери резус-положительная кровь, при любом резусе у плода конфликта не возникает. Мирные отношения будут у резус-отрицательной женщины с резус-отрицательным плодом.
Если же у матери с отрицательным резусом ребёнок наследует положительный резус отца — может возникнуть резус-конфликт. Он возникает крайне редко, всего в 0,8 процента. Однако это явление чревато очень серьёзными последствиями, поэтому ему и уделяется так много внимания.
Почему и как развивается резус-конфликт? Кровь матери и плода встречается в промежутке между маткой и плацентой. Именно в этом месте происходит обмен: в кровь малыша поступает кислород и питательные вещества, в кровь матери — продукты жизнедеятельности плода. Носителями кислорода и углекислого газа являются эритроциты. Но эритроциты плода могут проникнуть в кровь матери только, если плацента будет повреждена. Мелкие травмы ворсин и кровоизлияния плаценты при инфекционных заболеваниях, при сахарном диабете или гестозе беременных повышают её проницаемость. Вероятность нарушения маточно-плацентарного барьера увеличивается со сроком беременности. Наибольшая она при родах или при абортах в сроке более восьми недель, когда кровеносная система плода уже успела сформироваться.
Вероятность нарушения маточно-плацентарного барьера увеличивается со сроком беременности. Наибольшая она при родах или при абортах в сроке более восьми недель, когда кровеносная система плода уже успела сформироваться.
Если резус-отрицательные эритроциты матери встречаются с резус-положительными эритроцитами плода, то происходит их слипание — агглютинация, и они перестают функционировать. Чтобы этого не произошло, иммунная система резус-отрицательной матери вырабатывает специальные белки — антитела. В крови матери они соединяются с Rp+белком эритроцитов плода, препятствуя агглютинации. Попадая в кровь плода, антитела ведут себя более агрессивно: они вступают в реакцию с эритроцитами плода и разрушают их.
Акушеры давно заметили, что резус-конфликт при первой беременности встречается очень редко. С чем это связано? Всё достаточно просто: при первой встрече разнорезусных эритроцитов у матери вырабатываются антитела типа IgM. Размер этих антител весьма велик. Редко и в очень малых количествах они попадают в кровь плода и потому не вызывают проблем.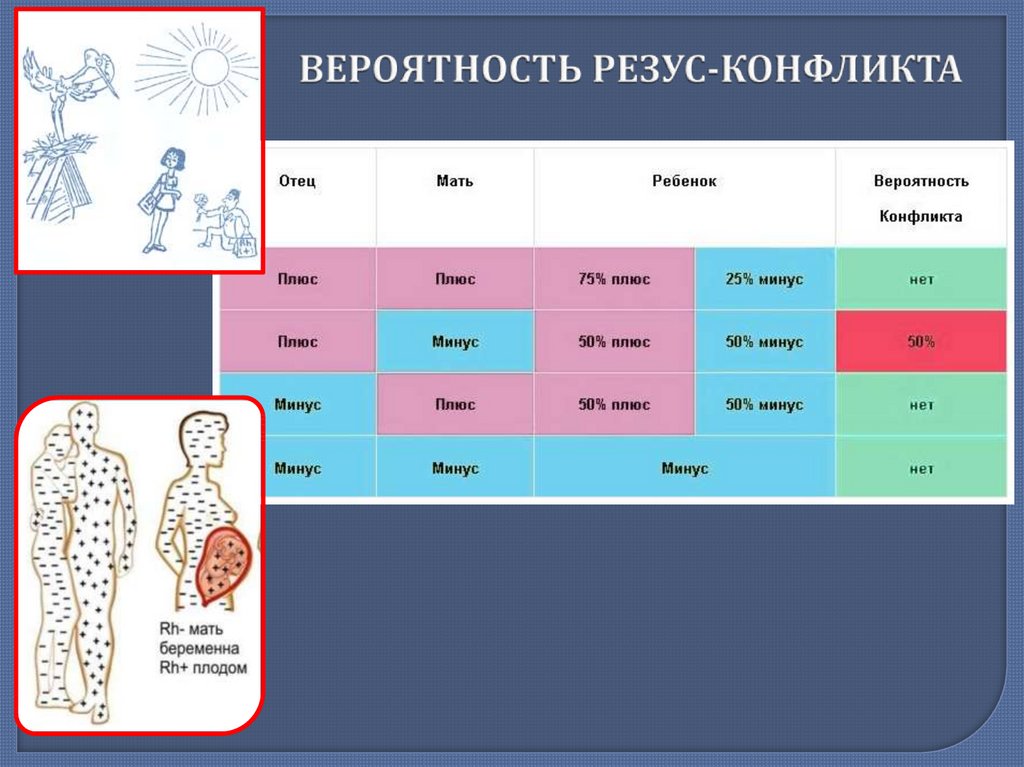
Резус-конфликт при следующей беременности куда более вероятен, так как при повторном контакте с резус-положительными эритроцитами плода организм женщины вырабатывает антитела уже другого типа — IgG. Размер позволяет им беспрепятственно попадать через плаценту в кровь малыша, где эти антитела разрушают эритроциты. Этот процесс называется гемолиз.
Течение беременности при наличии конфликта крови матери и плода отличается большим количеством осложнений: часто развивается анемия и гестоз. Роды могут сопровождаться кровотечением, а послеродовый период — гнойно-септическими осложнениями. У каждой десятой женщины беременность заканчивается самопроизвольным выкидышем или преждевременными родами.
Резус-конфликт — это несовместимость матери с резус-отрицательной группой крови с ребёнком, имеющим резус положительную группу крови, а не с мужем, как многие думают.
Но самым грозным осложнением является развитие гемолитической болезни плода и новорождённого.
При гемолизе гемоглобин, находящийся в эритроцитах, распадается, и в кровь попадает большое количество непрямого билирубина — продукта распада гемоглобина.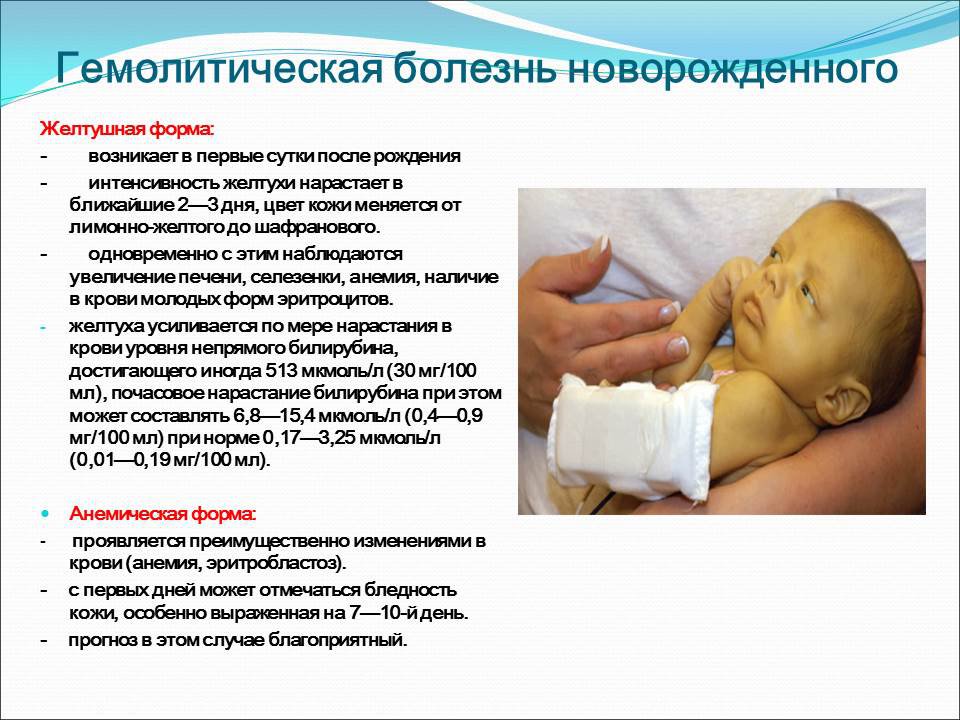 Билирубин является токсичным для организма и нарушает развитие практически всех систем организма плода. Внешним проявлением повышенного содержание билирубина в крови является желтуха: желтушное окрашивание кожи и слизистых. Желтуха у новорождённых бывает физиологической и патологической.
Билирубин является токсичным для организма и нарушает развитие практически всех систем организма плода. Внешним проявлением повышенного содержание билирубина в крови является желтуха: желтушное окрашивание кожи и слизистых. Желтуха у новорождённых бывает физиологической и патологической.
При патологической желтухе гемолиз эритроцитов начинается у плода во внутриутробном периоде. И самое печальное то, что после рождения ребёнка в его организме продолжают некоторое время функционировать антитела из крови матери, следовательно, гемолиз продолжается, состояние усугубляется. Гемолитическая болезнь плода становится гемолитической болезнью новорожденных (ГБН).
Для справки
Физиологическая желтуха встречается примерно у 70 процентов малышей, появляется на третий-четвёртый день после рождения, бесследно исчезает в течение короткого промежутка времени. Физиологическая желтуха не болезнь, а состояние. Оно связано с незрелостью некоторых систем детского организма, отвечающих за обмен билирубина.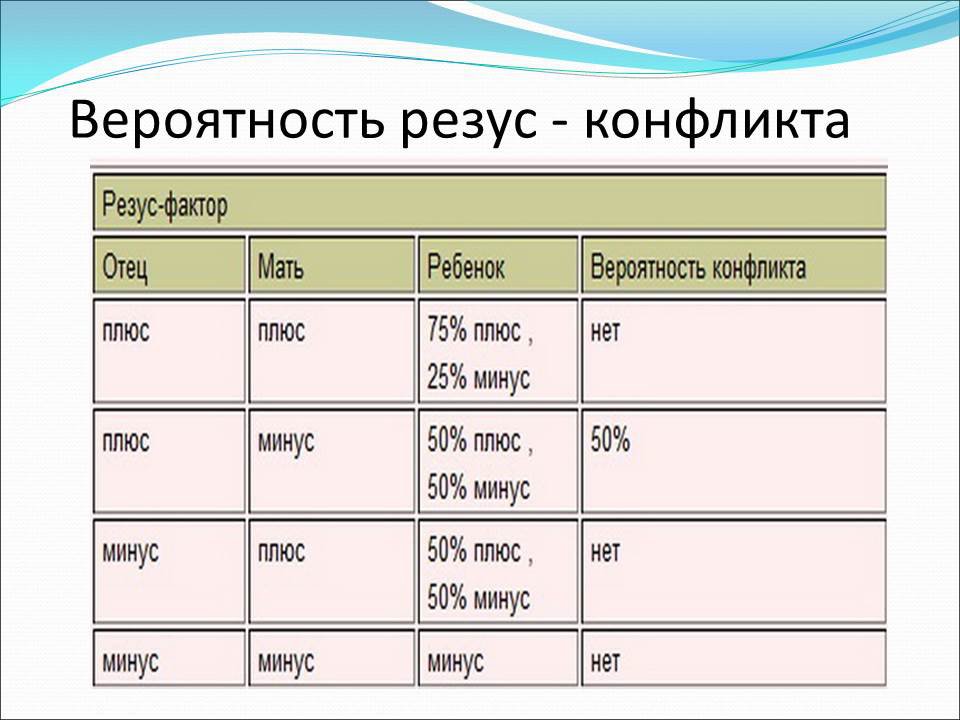 До рождения, пока кроха не дышит самостоятельно, в его организме кислород переносят эритроциты с особым фетальным гемоглобином. Эти эритроциты после рождения за ненадобностью разрушаются с образованием большого количества билирубина. Такой билирубин называют непрямым, или свободным. Он нерастворим, поэтому не может выделяться с мочой. Превращением его в растворимую форму и выведением с желчью занимается печень. Даже у здоровых детей сразу после рождения часто не хватает специального белка, который обеспечивает перенос билирубина в печёночные клетки, где он после ряда биохимических реакций соединяется с веществами, делающими его растворимым и благополучно выводящимся из организма. Обеспечивают такое превращение сразу несколько ферментных систем. У многих новорождённых эти системы заканчивают своё созревание и начинают полноценно работать только через несколько дней после рождения. Обратите внимание: гемолиз фетальных эритроцитов происходит после рождения ребёнка.
До рождения, пока кроха не дышит самостоятельно, в его организме кислород переносят эритроциты с особым фетальным гемоглобином. Эти эритроциты после рождения за ненадобностью разрушаются с образованием большого количества билирубина. Такой билирубин называют непрямым, или свободным. Он нерастворим, поэтому не может выделяться с мочой. Превращением его в растворимую форму и выведением с желчью занимается печень. Даже у здоровых детей сразу после рождения часто не хватает специального белка, который обеспечивает перенос билирубина в печёночные клетки, где он после ряда биохимических реакций соединяется с веществами, делающими его растворимым и благополучно выводящимся из организма. Обеспечивают такое превращение сразу несколько ферментных систем. У многих новорождённых эти системы заканчивают своё созревание и начинают полноценно работать только через несколько дней после рождения. Обратите внимание: гемолиз фетальных эритроцитов происходит после рождения ребёнка.
***
Гемолитическая болезнь плода и новорождённого (ГБН). Тяжесть ГБН неодинакова, зависит от количества антител, проникших от матери к плоду, от компенсаторных возможностей организма плода и от срока попадания антител в кровь плода — чем раньше, тем тяжелее ГБН и хуже прогноз. Гемолитическая болезнь новорождённых проявляется в трёх основных формах: анемической, желтушной, отёчной.
Тяжесть ГБН неодинакова, зависит от количества антител, проникших от матери к плоду, от компенсаторных возможностей организма плода и от срока попадания антител в кровь плода — чем раньше, тем тяжелее ГБН и хуже прогноз. Гемолитическая болезнь новорождённых проявляется в трёх основных формах: анемической, желтушной, отёчной.
Если антитела попадают в кровь плода в конце беременности в большом количестве — развивается желтушная форма ГБН. Ребёнок может родиться без видимых изменений цвета кожи, но уже на вторые сутки резко пожелтеть. А может уже родиться с желтушной окраской кожи, с жёлтыми околоплодными водами и жёлтой первородной смазкой. В любом случае уровень гемоглобина будет низким, а уровень билирубина в крови высоким в десятки раз от нормы, причём ежечасно увеличивающимся.
Если антитела попадают на более ранних сроках беременности, но их немного, то вероятнее всего разовьётся анемическая форма ГБН. При ней повреждения плода невелики, потому что продукты гемолиза из организма плода отводятся плацентой в организм матери и там утилизируются. После рождения функцию утилизации берёт на себя печень ребёнка. Основным признаком этой формы болезни является бледность кожных покровов в сочетании с низким количеством гемоглобина и эритроцитов, увеличением незрелых форм эритроцитов в анализе крови.
После рождения функцию утилизации берёт на себя печень ребёнка. Основным признаком этой формы болезни является бледность кожных покровов в сочетании с низким количеством гемоглобина и эритроцитов, увеличением незрелых форм эритроцитов в анализе крови.
Отёчная форма болезни развивается при длительном действии антител, то есть антитела попадают в кровь плода на раннем сроке беременности. Если их сразу много, то произойдёт выкидыш — организм матери отторгнет “чужеродное” тело. Если уровень антител не очень высок, то беременность сохраняется, но гемолиз эритроцитов приводит к резкому повышению билирубина — плацента не справляется с его утилизацией. Нарушается развитие всех систем организма плода. В первую очередь поражается ЦНС, так как билирубин хорошо растворяется в жирах, то он поражает ядра головного мозга — развивается ядерная желтуха. Снижаются все функции печени, в том числе и белковообразовательная функция, что ведёт к выраженным отёкам подкожного жирового слоя, накоплению жидкости в полостях, увеличению массы плода и плаценты почти в два раза. Отёчная форма отличается крайне тяжёлым течением и в большинстве случаев заканчивается летальным исходом. Ребёнок, родившийся живым, умирает в течение ближайших минут или часов. У выживших после активного лечения детей с отёчной формой гемолитической болезни нередко развиваются тяжёлые послеродовые инфекции, цирроз печени.
Отёчная форма отличается крайне тяжёлым течением и в большинстве случаев заканчивается летальным исходом. Ребёнок, родившийся живым, умирает в течение ближайших минут или часов. У выживших после активного лечения детей с отёчной формой гемолитической болезни нередко развиваются тяжёлые послеродовые инфекции, цирроз печени.
Диагностика резус-конфликта. При постановке на учёт по беременности показано определение группы крови, как самой беременной, так и отца ребёнка в плановом порядке. При наличии резус-отрицательной крови у матери и резус-положительной крови у отца беременным проводят анализ крови на антитела один раз в месяц, отслеживая динамику титра антител. При наличии любого титра антител беременность считается резус-сенсибилизированной. Если антитела обнаружены впервые, то определяют их класс (IgM или IgG). Далее анализ крови на антитела проводят ежемесячно. Пациенток высокой группы риска (у которых титр антител обнаружен на ранних сроках, тех, у кого титр антител 1:16 и выше, тех, у кого прошлая беременность протекала с резус-конфликтом) наблюдают в условиях женской консультации до 20 недель, а затем направляют в специализированные стационары для проведения лечения и решения вопроса о методе и сроке родоразрешения.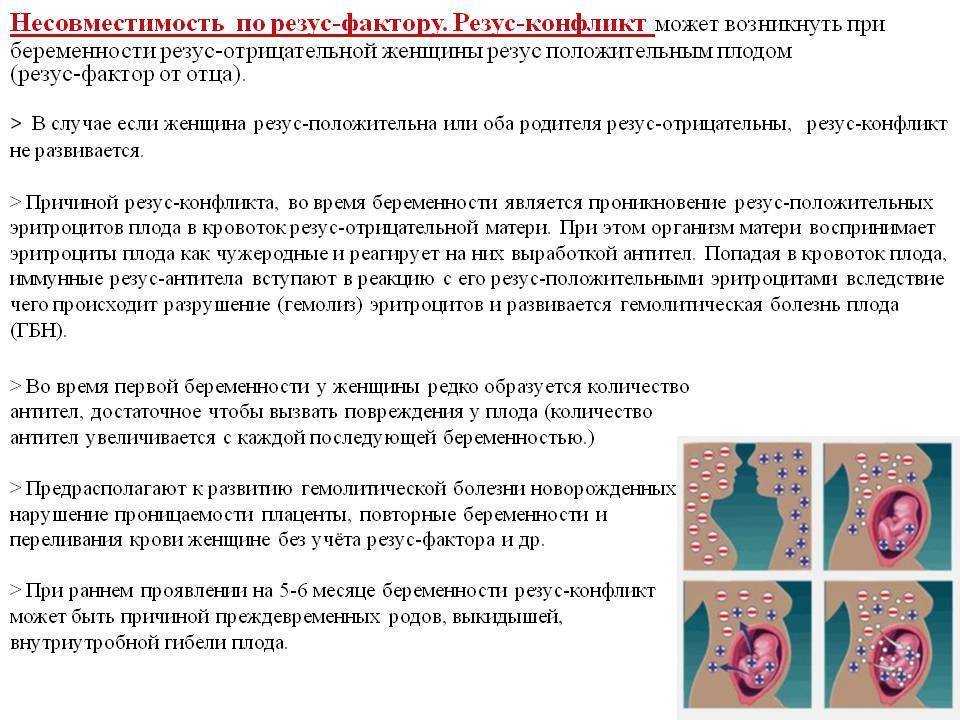
Симптомы гемолитической болезни у плода во время беременности можно обнаружить только при ультразвуковом исследовании. Оценку состояния плода проводят с 18 недель беременности. При УЗИ оценивают размеры органов плода, наличие свободной жидкости в полостях, наличие отёчности, толщину плаценты и диаметр вены пуповины. В дальнейшем УЗИ повторяют через три недели, последнее — непосредственно перед родоразрешением. В зависимости от тяжести состояния плода возможно более частое проведение этого исследования, при тяжёлых формах ГБП — каждые два-три дня.
Кроме УЗИ проводят такие исследования, как допплерометрия, которая оценивает функциональные показатели сердца, скорость кровотока в крупных сосудах плода и пуповине; и кардиотокографию, оценивающую реактивность сердечно-сосудистой системы плода, выявляющую наличие или отсутствие гипоксии — недостатка кислорода.
Если эти исследования подтверждают ГБП, для оценки тяжести гемолиза по содержанию билирубина в крови плода проводят кордоцентез — пункцию пуповины с целью забора крови или амниоцентез — пункцию плодного пузыря с целью забора околоплодных вод, где тоже исследуют количество билирубина. Это наиболее точные методы исследования, но они чреваты многими осложнениями, поэтому проводятся строго по показаниям: если титр антител 1:16 и более, если у пациентки есть дети, перенёсшие тяжёлую форму ГБН или погибшие от неё.
Это наиболее точные методы исследования, но они чреваты многими осложнениями, поэтому проводятся строго по показаниям: если титр антител 1:16 и более, если у пациентки есть дети, перенёсшие тяжёлую форму ГБН или погибшие от неё.
Как пытаются справиться с резус-конфликтом? К настоящему времени признаны неэффективными ранее используемые методы по снижению уровня титра АТ в крови матери: неспецифическая десенсибилизирующая терапия, гемосорбция, плазмоферез, пересадка кожного лоскута от мужа.
В современном акушерстве единственным методом лечения с доказанной эффективностью является внутриутробное переливание крови, которое проводится при выраженной анемии у плода. Такого рода лечение проводится только в стационаре. Данная процедура позволяет улучшить показатели крови плода, снизить риск развития отёчной формы ГБП. В Красноярске данная процедура пока не проводится, планируется начать внутриутробное переливание крови плоду в перинатальном центре.
В современном акушерстве единственным методом лечения резус-конфликта с доказанной эффективностью является внутриутробное переливание крови, которое проводится при выраженной анемии у плода.
Самым эффективным способом лечения гемолитичекой болезни плода является прекращение поступления к нему материнских антител, чего можно достигнуть только родоразрешением. К сожалению, часто приходится проводить родоразрешение досрочно, так как на поздних сроках беременности происходит увеличение количества антител, которые поступают к плоду.
В зависимости от состояния плода и срока беременности метод родоразрешения индивидуален в каждом отдельном случае. Считается, что кесарево сечение является более щадящим для плода, в тяжёлых случаях прибегают именно к нему. При удовлетворительном состоянии плода, сроках беременности свыше 36 недель, при повторных родах возможно проведение программированных родов через естественные родовые пути с тщательным контролем состояния плода, с проведением профилактики внутриутробной гипоксии плода. При ухудшении его состояния в родах, план ведения может быть пересмотрен в пользу кесарева сечения.
В тему
Как не допустить резус-конфликт?
Жизни матери резус-конфликт не угрожает. Все осложнения беременности, возникающие в данном случае, проходят тотчас же после родоразрешения. Однако происходит иммунизация женщины и вероятность повторения ситуации достаточно высока. Поэтому так важна профилактика.
Все осложнения беременности, возникающие в данном случае, проходят тотчас же после родоразрешения. Однако происходит иммунизация женщины и вероятность повторения ситуации достаточно высока. Поэтому так важна профилактика.
Женщинам с резус-сенсибилизацией и отягощённым анамнезом (смерть новорождённого от гемолитической болезни в предыдущей беременности) необходимо знать, что существует возможность наступления беременности плодом с резус-отрицательной кровью при помощи метода ЭКО.
1. Сохранение первой беременности у женщин с резус-отрицательной кровью.
2. Если возникает необходимость переливания крови, необходимо проводить эту манипуляцию только с учётом одинаковой резус-принадлежности женщины и донора.
3.С 1963 года проводится медикаментозная специфическая профилактика женщинам с резус-отрицательной кровью — своеобразная “прививка” от резус-конфликта — внутримышечно вводят антирезусный глобулин. По сути, это готовые антитела к резус-положительным эритроцитам. Если эритроциты плода попадут в кровоток матери, введённый антирезусный глобулин разрушит их прежде, чем разовьётся иммунный ответ матери — антитела не будут вырабатываться, поскольку эритроциты плода уже разрушены. Антирезусные глобулины сохраняются в организме 12 недель и вводятся после любого прерывания беременности: аборта, выкидыша, внематочной беременности, родов резус-положительным плодом.
Антирезусные глобулины сохраняются в организме 12 недель и вводятся после любого прерывания беременности: аборта, выкидыша, внематочной беременности, родов резус-положительным плодом.
При беременности всем женщинам с резус-отрицательной кровью исследуют наличие в крови антител — титр антител. Если титр не определяется, то в 28 недель беременности беременная получает антирезусный иммуноглобулин, чтобы предотвратить резус-конфликт в конце беременности.
После рождения ребёнка определяют его резус. При резус-положительной крови у ребёнка повторяют введение иммуноглобулина матери с целью предотвращения резус-конфликта в следующих беременностях.
Резус-конфликт
Гинекология
Термин «резус-фактор» происходит от названия обезьян макак-резус, у которых в крови был обнаружен особый антиген. Наличие или отсутствие резус-фактора в эритроцитах людей обуславливает их принадлежность к резус-положительной (Rh+) или резус-отрицательной (Rh-) группе крови.
Установлено, что 86% людей европеоидной расы относятся к резус-положительным (индейцев и азиатов – 99%), а 14% — к резус-отрицательным (у африканцев – 7%). Резус-принадлежность не меняется в течение жизни человека. Кровь резус-положительных и резус-отрицательных людей несовместима: при попадании в кровь резус-отрицательного человека крови с резус-фактором, последний вызывает образование антител (ответную иммунную реакцию), что обычно приводит к такому тяжелому состоянию как анафилактический шок. Поэтому резус-отрицательным пациентам можно переливать только резус-отрицательную кровь, а резус-положительным – любую.
При зачатии ребёнка очень важно, какой резус фактор у женщины. Если у неё положительный резус-фактор, а у мужчины также положительный или даже отрицательный, то это не приведёт ни к каким последствиям. Сложности возникнут только лишь в том случае, если у женщины отрицательный резус фактор, а у мужчины положительный и если ребёнок, что бывает примерно в половине случаев, унаследует резус-фактор отца, т. е. будет иметь резус-положительную кровь.
е. будет иметь резус-положительную кровь.
Именно в этой ситуации есть риск развития резус-конфликта. Его основой является то, что кровь ребёнка окажется несовместимой с кровью матери: резус-фактор, который присутствует в крови ребёнка, начинает попадать в организм матери и её организм начинает воспринимать ребёнка, как чужеродный объект и вырабатывает на него защитные антитела. Эти антитела, безвредные для матери, начинают проникать в кровь ребёнка и уничтожать его эритроциты.
Когда эритроциты разрушаются, из них выделяется билирубин. В больших количествах он вызывает повреждение печени, почек, головного мозга плода, называемое гемолитической болезнью, которая может стать причиной преждевременных родов или выкидышей и отрицательно сказаться на здоровье ребёнка – вплоть до рождения мёртвого плода. В этой связи при теоретической возможности такой непереносимости плода, женщину проверяют по этому направлению достаточно рано, уже на восьмой неделе беременности, причём особенно тщательно – если в прошлом у неё были аборты, выкидыши или ей проводилось переливание крови.
Как мы уже писали, вероятность того, что ребёнок унаследует положительный резус-фактор отца, составляет около 50%. Но даже если это случится, врачи нашей Клиники в состоянии предупредить резус-конфликт. Для этого беременной придётся чаще контролировать своё здоровье и здоровье своего ребёнка. В течение беременности женщина должна будет регулярно сдавать кровь на антитела, а врач будет анализировать, как изменяется их количество. Во время беременности, после родов или прерванной беременности женщине необходимо ввести антирезус-иммуноглобулин. Этот препарат связывает антитела в крови женщины и выводит их из её организма.
Это свидетельствует о начале резус-конфликта. В таком случае необходимо лечение в специализированном перинатальном центре, где и женщина, и ребенок будут под постоянным наблюдением. Если удастся довести беременность до 38 недель, выполняют плановое кесарево сечение. Если нет — прибегают к внутриутробному переливанию крови: через переднюю брюшную стенку матери проникают в вену пуповины и переливают плоду 20-50 мл эритроцитарной массы.

Сразу после родов определяют резус-фактор у младенца. Если он положительный, то не позднее 72 часов после родов матери вводят антирезус-D-глобулин, который предупредит развитие резус-конфликта в последующую беременность.
Такую же профилактику иммуноглобулином резус-отрицательные женщины должны проводить в течение 72 часов после:внематочной беременности
аборта
выкидыша
переливания резус-положительной крови
переливания тромбоцитарной массы
отслойки плаценты
травмы у беременной
амниоцентеза, биопсии хориона.
При первой беременности, а иногда и при второй, концентрация антител в крови матери сравнительно невелика и ребёнок развивается, не испытывая вредного влияния этих антител. При резус-несовместимой беременности многое зависит от того, чем она закончилась. После выкидыша сенсибилизация возникает в 3-4% случаев, тогда как после медицинского аборта уже в 5-6%, а после нормальных родов — в 10-15%. Риск сенсибилизации ещё более увеличивается после кесарева сечения или при отслойке плаценты, т.е. все зависит от того, сколько эритроцитов плода проникнет в кровоток матери.
Риск сенсибилизации ещё более увеличивается после кесарева сечения или при отслойке плаценты, т.е. все зависит от того, сколько эритроцитов плода проникнет в кровоток матери.
Если женщина с резус-отрицательной кровью избежала резус-иммунизации после первой беременности, то при последующей беременности резус-положительным плодом вероятность иммунизации составляет уже 20%. Поэтому после любого прерывания беременности у женщины с резус-отрицательной кровью, ей необходимо введение антирезус-иммуноглобулина с профилактической целью.
Современная медицина не стоит на месте. Врачи и учёные постоянно ищут новые пути решения такой проблемы. Не стоит расстраиваться, если у вас отрицательный резус-фактор. Выполняйте все предписания наших врачей, и у вас родится здоровый малыш.
Информация о несовместимостиRh | Гора Синай
Резус-индуцированная гемолитическая болезнь новорожденных; Эритробластоз плода
Резус-несовместимость – это состояние, которое развивается, когда у беременной женщины резус-отрицательная кровь, а у ребенка в ее утробе – резус-положительная кровь.
Антитела от резус-отрицательной матери могут попасть в кровоток ее нерожденного резус-положительного ребенка, повреждая эритроциты (эритроциты). В ответ младенец увеличивает выработку эритроцитов и выпускает незрелые эритроциты, в которых еще есть ядра. На этой фотографии показаны нормальные эритроциты, поврежденные эритроциты и незрелые эритроциты, которые все еще содержат ядра.
Желтуха новорожденных (вызывающая пожелтение кожи) может иметь множество причин, но у большинства таких младенцев наблюдается состояние, называемое физиологической желтухой, естественное явление у новорожденных из-за незрелой печени.
Антигены представляют собой большие молекулы (обычно белки) на поверхности клеток, вирусы, грибы, бактерии и некоторые неживые вещества, такие как токсины, химические вещества, лекарства и инородные частицы. Иммунная система распознает антигены и вырабатывает антитела, которые разрушают вещества, содержащие антигены.
Использование билилайтов — это терапевтическая процедура, проводимая новорожденным или недоношенным детям для снижения повышенного уровня билирубина. Если уровень билирубина в крови становится слишком высоким, билирубин начинает растворяться в тканях организма, вызывая характерную желтуху глаз и кожи. Билирубин также имеет сродство к тканям головного мозга, где он может накапливаться и вызывать необратимое повреждение головного мозга.
Резус-несовместимость возникает, когда группа крови матери имеет отрицательный резус, а группа крови плода положительная.
Причины
Во время беременности эритроциты нерожденного ребенка могут попасть в кровь матери через плаценту.
Если мать резус-отрицательна, ее иммунная система воспринимает резус-положительные клетки плода как чужеродное вещество. Организм матери вырабатывает антитела против клеток крови плода. Эти антитела могут вернуться через плаценту к развивающемуся ребенку. Они разрушают циркулирующие эритроциты ребенка.
При разрушении эритроцитов образуется билирубин. Это приводит к тому, что младенец становится желтым (желтушным). Уровень билирубина в крови младенца может колебаться от умеренного до опасно высокого.
Первенцы часто не болеют, если у матери в прошлом не было выкидышей или абортов. Это повысит чувствительность ее иммунной системы. Это связано с тем, что для выработки антител у матери требуется время. Все дети, которые у нее будут позже, также резус-положительны, могут быть затронуты.
Все дети, которые у нее будут позже, также резус-положительны, могут быть затронуты.
Резус-несовместимость развивается только тогда, когда мать резус-отрицательна, а ребенок резус-положителен. Эта проблема стала менее распространенной в местах, где предоставляется хороший дородовой уход. Это связано с тем, что обычно используются специальные иммунные глобулины, называемые RhoGAM.
Симптомы
Резус-несовместимость может вызывать симптомы от очень легких до смертельных. В самой легкой форме резус-несовместимость вызывает разрушение эритроцитов. Других эффектов нет.
После рождения у младенца могут быть:
- Пожелтение кожи и белков глаз (желтуха)
- Низкий мышечный тонус (гипотония) и вялость
Обследования и тесты
Перед родами у матери может быть больше амниотической жидкости вокруг ее будущего ребенка (многоводие).
Могут быть:
- Положительный результат прямой пробы Кумбса
- Повышение уровня билирубина в пуповинной крови ребенка
- Признаки разрушения эритроцитов в крови ребенка
Лечение
Новорожденных с легкой резус-несовместимостью можно лечить с помощью фототерапии с использованием билирубиновых ламп. Также можно использовать внутривенный иммуноглобулин. Для младенцев с тяжелым поражением может потребоваться обменное переливание крови. Это необходимо для снижения уровня билирубина в крови.
Перспективы (прогноз)
Полное выздоровление ожидается при легкой резус-несовместимости.
Возможные осложнения
Осложнения могут включать:
- Повреждение головного мозга из-за высокого уровня билирубина (ядерная желтуха)
- Скопление жидкости и отек у ребенка (водянка плода)
- Проблемы с психической функцией, движением, слухом, речью и изъятия
Когда обращаться к медицинскому работнику
Позвоните своему поставщику медицинских услуг, если вы думаете или знаете, что беременны, но еще не посещали врача.
Профилактика
Резус-несовместимость практически полностью предотвратима. Медицинские работники должны внимательно следить за резус-отрицательными матерями во время беременности.
Специальные иммунные глобулины, называемые RhoGAM, в настоящее время используются для предотвращения резус-несовместимости у матерей с отрицательным резус-фактором.
Если отец младенца является резус-положительным или его группа крови неизвестна, матери делают инъекцию RhoGAM во втором триместре. Если ребенок резус-положительный, мать получит вторую инъекцию в течение нескольких дней после родов.
Эти инъекции предотвращают выработку антител против резус-положительной крови. Тем не менее, женщины с резус-отрицательной группой крови должны получать инъекции:
- Во время каждой беременности
- После выкидыша или аборта
- После пренатальных тестов, таких как амниоцентез и биопсия ворсин хориона
- После травмы живота во время беременности
Каплан М. , Вонг Р.Дж., Бергис Дж.К., Сибли Э., Стивенсон Д.К. Желтуха новорожденных и заболевания печени. В: Мартин Р.Дж., Фанарофф А.А., Уолш М.К., ред. Неонатальная и перинатальная медицина Фанарова и Мартина . 11-е изд. Филадельфия, Пенсильвания: Elsevier; 2020: глава 91.
, Вонг Р.Дж., Бергис Дж.К., Сибли Э., Стивенсон Д.К. Желтуха новорожденных и заболевания печени. В: Мартин Р.Дж., Фанарофф А.А., Уолш М.К., ред. Неонатальная и перинатальная медицина Фанарова и Мартина . 11-е изд. Филадельфия, Пенсильвания: Elsevier; 2020: глава 91.
Клигман Р.М., Сент-Геме Дж.В., Блюм Н.Дж., Шах С.С., Таскер Р.К., Уилсон К.М. Заболевания крови. В: Kliegman RM, St. Geme JW, Blum NJ, Shah SS, Tasker RC, Wilson KM, eds. Учебник Нельсона по педиатрии . 21-е изд. Филадельфия, Пенсильвания: Elsevier; 2020: глава 124.
Мойзе К.Дж. Аллоиммунизация эритроцитов. В: Landon MB, Galan HL, Jauniaux ERM и др., ред. Акушерство Габбе: нормальная и проблемная беременность . 8-е изд. Филадельфия, Пенсильвания: Elsevier; 2021: глава 40.
Последняя проверка: 02.02.2021
Рецензию сделал: Нил К. Канеширо, доктор медицины, магистр здравоохранения, клинический профессор педиатрии Медицинской школы Вашингтонского университета, Сиэтл, Вашингтон. Также рассмотрены Дэвидом Зивом, доктором медицины, MHA, медицинским директором, Брендой Конауэй, редакционным директором, и A.D.A.M. Редакционная коллегия.
Также рассмотрены Дэвидом Зивом, доктором медицины, MHA, медицинским директором, Брендой Конауэй, редакционным директором, и A.D.A.M. Редакционная коллегия.
групп крови (для родителей) — Nemours KidsHealth
Переливание крови является спасительным методом лечения для многих американцев. Переливание крови необходимо по многим причинам, включая операции, после несчастных случаев и для пациентов с
хронические заболевания и рак. Каждые 2 секунды кому-то требуется переливание крови.
Кровь нельзя получить искусственно, поэтому врачи полагаются на донорство добровольцев. Чтобы обеспечить безопасность поставок крови, каждое донорство проверяется на группу крови и проверяется на наличие инфекционных заболеваний.
Какие компоненты крови?
Вся кровь содержит следующие основные компоненты:
- эритроциты , доставляющие кислород
- лейкоциты борются с инфекциями
- тромбоциты помогающие свертываться крови
- плазма, жидкая часть крови
Но не у всех одинаковая группа крови.
Какие группы крови?
Классификация крови по типу помогает предотвратить реакции при переливании крови. Красные кровяные тельца имеют на своей поверхности маркеры, характеризующие тип клеток. Эти маркеры (также называемые антигены ) — это белки и сахара, которые наш организм использует для идентификации клеток крови как принадлежащих нам.
Две основные группы крови: ABO и Rh.
Система крови ABO имеет четыре основных типа:
- Тип A: Эта группа крови имеет маркер, известный как A.
- Тип B: Эта группа крови имеет маркер, известный как B.
- Группа AB: Эта группа крови имеет маркеры A и B.
- Тип O: Эта группа крови не имеет маркеров ни А, ни В.
Кровь далее классифицируется как «резус-положительная» (что означает наличие резус-фактора) или «резус-отрицательная» (без резус-фактора).
Итак, возможных групп крови восемь:
- O отрицательная.
 Эта группа крови не имеет маркеров А или В и не имеет резус-фактора.
Эта группа крови не имеет маркеров А или В и не имеет резус-фактора. - O положительный. Эта группа крови не имеет маркеров А или В, но имеет резус-фактор. O-положительная кровь — одна из двух наиболее распространенных групп крови (другая — A-положительная).
- Отрицательный. Эта группа крови имеет только маркер А.
- Положительный. Эта группа крови имеет маркер А и резус-фактор, но не имеет маркера В. Наряду с О-положительным, это одна из двух наиболее распространенных групп крови.
- B отрицательный. Эта группа крови имеет только маркер B.
- B положительный. Эта группа крови имеет маркер В и резус-фактор, но не маркер А.
- АВ отрицательный. Эта группа крови имеет маркеры А и В, но не имеет резус-фактора.
- АВ положительный. Эта группа крови имеет все три типа маркеров — А, В и резус-фактор.

Наличие любого из этих маркеров (или ни одного из них) не делает кровь человека более здоровой или сильной. Это просто генетическая разница, например, зеленые глаза вместо голубых или прямые волосы вместо кудрявых.
Почему важны группы крови?
Иммунная система — это защита организма от захватчиков. Он может идентифицировать антигены как self или несобственный . Для безопасного переливания крови иммунная система человека должна распознавать донорские клетки как соответствующие его собственным клеткам. Если совпадение не распознано, ячейки отклоняются.
Иммунная система вырабатывает белки, называемые антителами , которые действуют как защитники, если чужеродные клетки попадают в организм. В зависимости от того, какая группа крови у человека, иммунная система вырабатывает антитела, чтобы реагировать на другие группы крови.
Если пациент получает неправильную группу крови, антитела немедленно начинают уничтожать вторгшиеся клетки. Эта агрессивная реакция всего тела может вызвать лихорадку, озноб и низкое кровяное давление. Это может даже привести к отказу жизненно важных систем организма, таких как дыхание или почки.
Эта агрессивная реакция всего тела может вызвать лихорадку, озноб и низкое кровяное давление. Это может даже привести к отказу жизненно важных систем организма, таких как дыхание или почки.
Вот пример того, как работает процесс определения антител группы крови:
- Допустим, у вас кровь группы А. Поскольку ваша кровь содержит маркер А, она вырабатывает антитела В.
- Если маркеры B (обнаруженные в крови группы B или группы AB) попадают в ваш организм, ваша иммунная система типа A активизируется против них.
- Это означает, что вы можете получить переливание только от человека с кровью A или O, но не от человека с кровью B или AB.
Таким же образом, если у вас есть маркер B, ваше тело вырабатывает антитела A. Итак, как человек с группой крови B, вы можете получить переливание от кого-то с кровью B или O, но не от A или AB.
Для людей с группой крови AB или группой O все немного иначе:
- Если у вас есть маркеры A и B на поверхности ваших клеток (кровь группы AB), вашему телу не нужно бороться с присутствием либо.

