Содержание
Кровь в моче (гематурия) | Симптомы, осложнения, диагностика и лечение
Кровь в моче может быть тревожным сигналом. Хотя во многих случаях причина безвредна, кровь в моче (гематурия) может указывать на серьезное расстройство. Лечение зависит от причины.
Кровь в моче может обозначаться двумя терминами. Если кровь видна глазом, то есть моча имеет розовую или бордовую окраску, то такое состояние называется макрогематурией. Если же моча имеет обычную окраску, но в анализе мочи выявлено повышенное содержание эритроцитов, то есть элементов крови, то такое состояние называется микрогематурией. В данной статье речь пойдет о видимой примеси крови в моче (макрогематурии).
Некоторые лекарства и продукты, такие как свекла, ревень и определенные виды ягод, могут приводить к покраснению мочи. Чтобы определить точно, является ли причиной этого изменения окраски мочи примесь крови или нет, необходимо сдать анализ мочи.
Симптомы
Гематурия продуцирует розовую, красную или кола-окрашенную мочу из-за присутствия эритроцитов. Моча имеет розовую окраску, либо окраску цвета «мясных помоев». В моче также могут определяться сгустки крови в виде черных «червячков», «лепешек», длинных нитей. Одновременно могут быть боль при мочеиспускании, либо боль в поясничной области.
Когда нужно обратиться к врачу
Запишитесь на прием к врачу в любое время, когда заметите кровь в моче.
Некоторые лекарства, такие как слабительное и некоторые продукты, включая свеклу, ревень и ягоды, могут привести к тому, что моча станет красной. Изменение цвета мочи, вызванное наркотиками, едой или физическими упражнениями, может исчезнуть в течение нескольких дней.
Кровавая моча выглядит по-другому, но вы не можете определить разницу. Лучше всего проконсультироваться с врачом в любое время, когда вы видите окрашенную в красное мочу.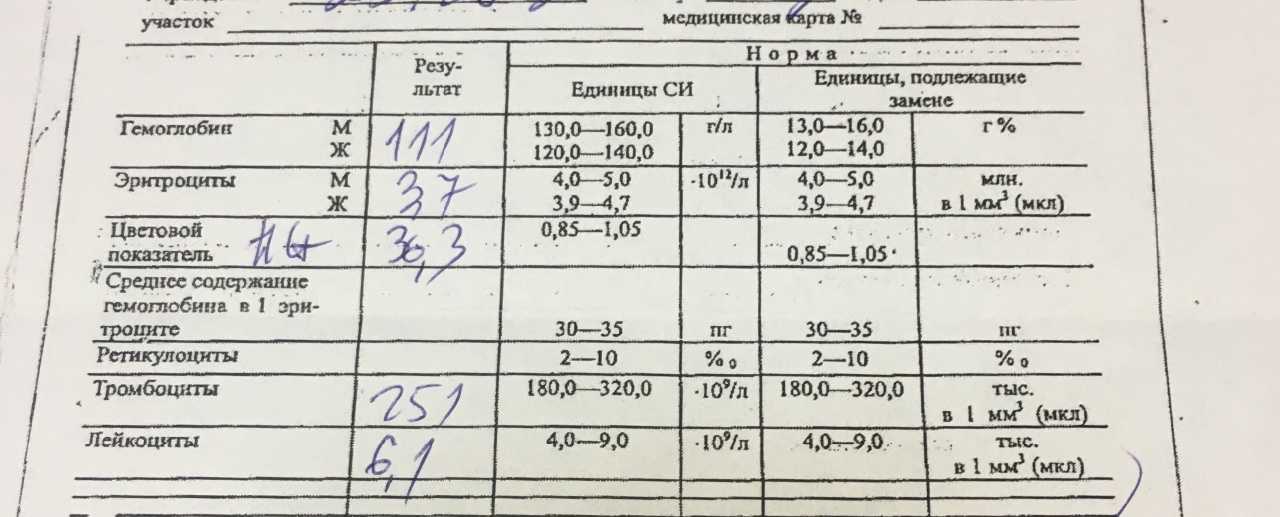
Причины гематурии.
- Инфекции мочевыводящих путей (чаще всего острый цистит)-это происходит, когда бактерии проникают в ваше тело через уретру и размножаются в мочевом пузыре. Симптомы могут включать постоянное стремление к мочеиспусканию, боль и жжение при мочеиспускании и чрезвычайно пахучую мочу.
- Инфекция почки (острый пиелонефрит)— это может произойти, когда бактерии попадают в почки из вашего кровотока или переходят из мочеточников в почки. Признаки и симптомы часто похожи на инфекции мочевого пузыря, хотя почечные инфекции чаще вызывают лихорадку и боковые боли.
- Камень мочевого пузыря, почки или мочеточника -минералы в концентрированной моче иногда образуют кристаллы на стенках почек или мочевого пузыря. Со временем кристаллы могут стать маленькими, твердыми камнями.
 Тогда обычно не происходит никаких симптомов — камни в почках, особенно, могут вызвать мучительную боль. Мочевой пузырь или камни в почках также могут вызывать как сильное, так и микроскопическое кровотечение..
Тогда обычно не происходит никаких симптомов — камни в почках, особенно, могут вызвать мучительную боль. Мочевой пузырь или камни в почках также могут вызывать как сильное, так и микроскопическое кровотечение.. - Увеличенная простата у мужчин пожилого возраста -простатическая железа, которая находится чуть ниже мочевого пузыря и окружает верхнюю часть уретры, часто увеличивается по мере приближения мужчин к среднему возрасту. Затем он сжимает уретру, частично блокируя поток мочи. Признаки и симптомы увеличенной простаты (доброкачественная гиперплазия предстательной железы) включают затруднение мочеиспускания, срочную или постоянную потребность в мочеиспускании, а также видимую или микроскопическую кровь в моче. Инфекция предстательной железы (простатит) может вызывать те же симптомы. .
- Инфекция предстательной железы (острый простатит).
- Болезни почек (гломерулонефрит) — микроскопическое мочевое кровотечение является распространенным симптомом гломерулонефрита, воспалением системы фильтрации почек.
 Гломерулонефрит может быть частью системного заболевания, такого как диабет, или он может возникать сам по себе. Вирусные или стрептококковые инфекции, заболевания кровеносных сосудов (васкулит) и иммунные проблемы, такие как нефропатия IgA, которые влияют на небольшие капилляры, которые фильтруют кровь в почках (гломерулах), могут вызвать гломерулонефрит.
Гломерулонефрит может быть частью системного заболевания, такого как диабет, или он может возникать сам по себе. Вирусные или стрептококковые инфекции, заболевания кровеносных сосудов (васкулит) и иммунные проблемы, такие как нефропатия IgA, которые влияют на небольшие капилляры, которые фильтруют кровь в почках (гломерулах), могут вызвать гломерулонефрит. - У женщин- загрязнение мочи менструальной кровью во время менструации.
- Травма почки -Удар или другая травма почек от несчастного случая или физического контакта может вызвать видимую кровь в моче. .
- Рак мочевого пузыря (чаще всего страдаю курильщики).
- Рак почки, лоханки, мочеточника -Видимое мочевое кровотечение может быть признаком рака почек, мочевого пузыря или предстательной железы. К сожалению, может не быть признаков или симптомов на ранних стадиях, когда эти раковые заболевания наболее поддаются лечению. .
- Прием лекарств (например, нестероидные противовоспалительные препараты для облегчения болей в суставах )- антираковый препарат циклофосфамид и пенициллин могут вызывать мочеиспускание.
 Видимая мочевая кровь иногда возникает, если вы принимаете антикоагулянт, такой как аспирин и более тонкий гепарин, и у вас также есть состояние, которое вызывает кровотечение мочевого пузыря..
Видимая мочевая кровь иногда возникает, если вы принимаете антикоагулянт, такой как аспирин и более тонкий гепарин, и у вас также есть состояние, которое вызывает кровотечение мочевого пузыря.. - Интенсивная физическая нагрузка -редко интенсивные упражнения могут привести к грубой гематурии, но причина неизвестна. Это может быть связано с травмой мочевого пузыря, обезвоживанием или расщеплением красных кровяных телец, которое возникает при длительном аэробном упражнении.
Когда нужно обратиться к врачу.
Примесь крови в моче может являться симптомом серьезного заболевания, поэтому необходимо обратиться к урологу. Уролог назначит обследования для поиска уточнения диагноза. В первую очередь необходимо исключить злокачественные поражения органов мочевыводящей системы, которые, хоть выявляются и не часто, могут представлять серьезную угрозу для здоровья
Почти у всех, включая детей и подростков, могут быть красные кровяные клетки в моче.
- Возраст. Многие мужчины старше 50 лет ощущают случайную гематурию из-за увеличенной предстательной железы.
- Недавняя инфекция. Воспаление почек после вирусной или бактериальной инфекции (пост-инфекционный гломерулонефрит) является одной из ведущих причин видимой мочевой крови у детей.
- Наследственность. Вы можете быть более склонны к мочеиспусканию, если у вас есть семейная история заболевания почек или камней в почках. Серповидноклеточная анемия – наследственный дефект гемоглобина в эритроцитах – вызывает кровь в моче, как видимую, так и микроскопическую гематурию. Так может возникнуть синдром Альпорта, который влияет на фильтрующие мембраны в клубочках почек.
- Некоторые лекарства. Известно, что аспирин, нестероидные противовоспалительные болеутоляющие средства и антибиотики, такие как пенициллин, повышают риск мочевого кровотечения.
- Физическая нагрузка. Бегуны на длинных дистанциях особенно подвержены физиологическому кровотечению, вызванному физическими нагрузками. На самом деле это состояние иногда называют гематурией бегунов. Но любой, кто работает усиленно, может обладать описанными симптомами.
Диагностика
Ваш уролог определит наличие факторов риска рака мочевыводящих путей и возможные другие причины примеси крови в моче. Наиболее частые факторы риска развития рака- курение, ранее пройденная лучевая или химиотерапия, воздействие неблагоприятных производственных факторов (красители, растворители). В зависимости от возраста, наличия факторов риска, симптомов уролога оценит объем необходимого обследования.
Обследование
Целью обследования является поиск источника примеси крови в моче. Для обследования мочевого пузыря обычно выполняется УЗИ и 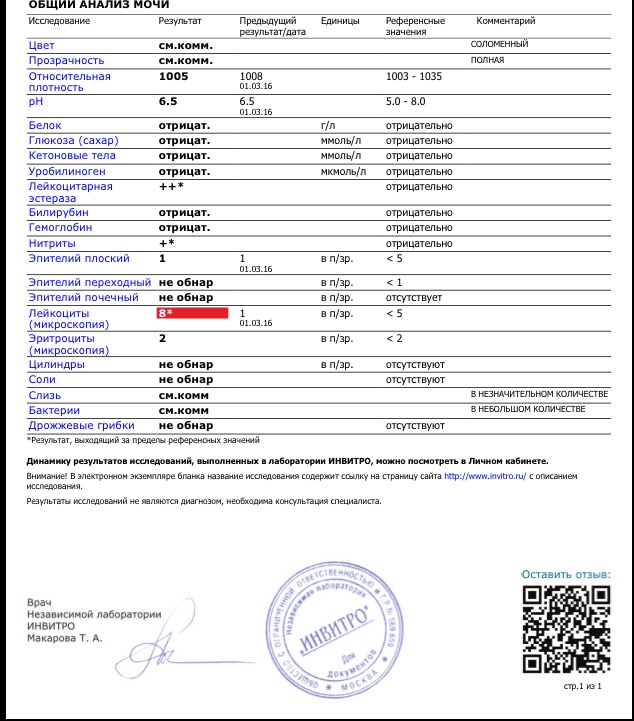 Лабораторные исследования обычно включают посев мочи для исключения инфекции, анализ крови на креатинин, клинический анализ крови.
Лабораторные исследования обычно включают посев мочи для исключения инфекции, анализ крови на креатинин, клинический анализ крови.
Лечение
Лечение зависит от причины гематурии. При наличии онкологических заболеваний или камней необходимо оперативное лечение. В большинстве остальных случаев можно обойтись медикаментами.
В урологическом отделнии ВЦЭРМ им. Никифорова МЧС России вы можете получить полный спектр необходимой помощи
Урологическое отделение занимает одно из первых мест в городе по качеству оказания медицинской помощи больным с урологической патологией, в том числе развившейся при чрезвычайных ситуациях. Столь высоких результатов удалось достигнуть благодаря постоянному повышению квалификации врачей отделения (6 человек, большая часть из которых имеет ученую степень), в том числе на базе клиник США и Германии, четкому разграничению функций, а также передовому оснащению отделения, позволяющему выполнять оперативные и лечебно-диагностические манипуляции любой категории сложности.
Вы сможете получить исчерпывающую консультацию по Вашей проблеме от высококвалифицированых врачей отделения.
Для получения более подробной информации необходимо перейти на страницу отделения.
Кровь при мочеиспускании у женщин с болью в конце мочеиспускания — причины и лечение
Основной орган, который обеспечивает фильтрацию крови и освобождает организм от вредных продуктов обмена веществ – почки. Через два мочеточника урина из них попадает в мочевой пузырь, а при мочеиспускании через мочеиспускательный канал (уретру) выводится из организма.
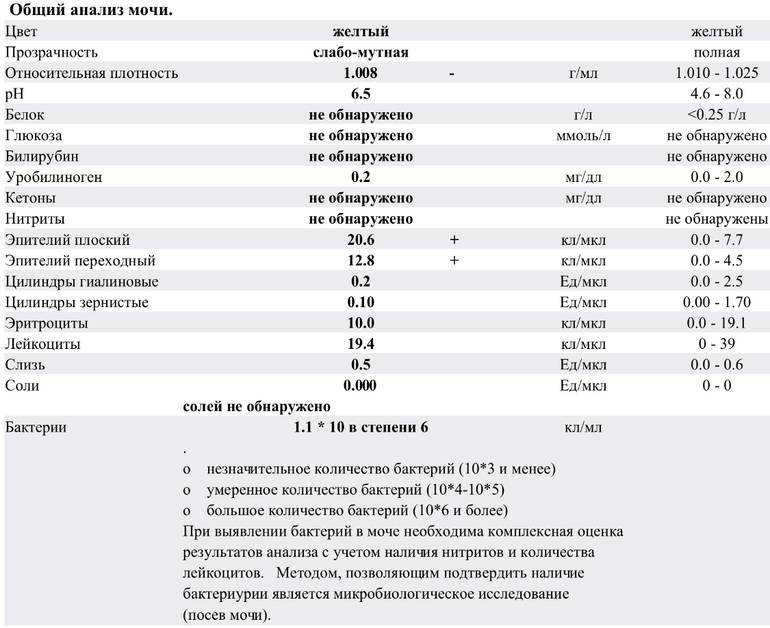
Здоровые почки при нормальном артериальном давлении не пропускают эритроциты. При некоторых почечных заболеваниях и болезнях мочевыводящих путей в урину попадает кровь – возникает гематурия. При гинекологических проблемах она попадает из половых путей женщины. Гематурия может определяться визуально, сопровождается изменением цвета мочи на розовый или красный. Это состояние называется «макрогематурией». Если примесь минимальная, цвет урины обычно не изменен и кровь определяется по наличию эритроцитов в общем анализе мочи (ОАМ).
Если примесь минимальная, цвет урины обычно не изменен и кровь определяется по наличию эритроцитов в общем анализе мочи (ОАМ).
Гематурия должна насторожить женщину и заставить обратиться к врачу, если это не касается попадания в мочу менструальной крови.
Какие болезни почек и мочевыводящих путей могут привести к появлению крови при мочеиспускании?
Существует несколько причин, из-за которых в моче может появиться кровь. Расскажем о них подробнее.
Цистит
Цистит (воспаление мочевого пузыря) – наиболее частая причина гематурии у женщин. При этом появление крови возникает чаще в конце мочеиспускания, сопровождается болью в нижней части живота. При цистите позывы к мочеиспусканию учащаются, моча выделяется малыми порциями.
Цистит может вызывать неспецифическая флора (кишечные палочки, стафилококки, стрептококки, энтерококки и другие) и возбудители половых инфекций. Чаще микроорганизмы попадают в орган «снизу вверх» (через мочеиспускательный канал): это связано с анатомическими особенностями женской уретры (короткая и относительно широкая). Возможно попадание инфекции в мочевой пузырь с током крови и лимфы при воспалительных процессах в других органах, а также с мочой из почек или мочеточников.
Возможно попадание инфекции в мочевой пузырь с током крови и лимфы при воспалительных процессах в других органах, а также с мочой из почек или мочеточников.
Уретрит
Уретрит – воспаление мочеиспускательного канала. У женщин редко приводит к появлению крови в урине. Сопровождается жжением, дискомфортом при мочеиспускании. Может быть проявлением половых инфекций – гонореи, хламидиоза, генитального герпеса. Уретрит также может возникнуть при высокой концентрации различных солей и кислот в моче, их кристаллизации и формировании «песка». В этом случае слизистая уретры раздражается и возможно появление в моче примесей крови в малых количествах.
Заболевания наружных половых органов
Различные заболевания наружных половых органов женщины – воспалительные, онкологические, особенно с формированием дефектов кожи наружных половых губ и слизистой входа во влагалище в виде язвочек и эрозий, трещин – еще одна причина. При этом в моче может появляться примесь крови в небольших количествах или регистрироваться микрогематурия – наличие эритроцитов в ОАМ.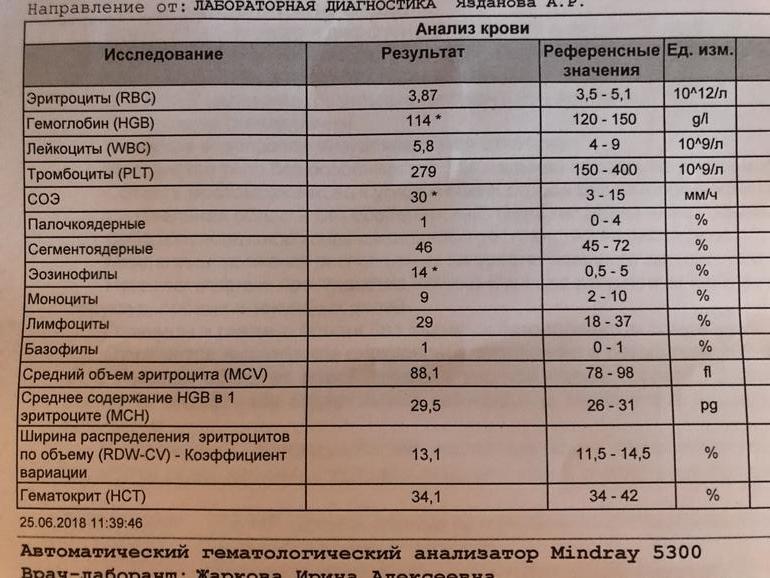
Попадание урины на область вульвы или промежности в этих случаях сопровождается временным жжением и дискомфортом.
Мочекаменная болезнь
Мочекаменная болезнь – нарушение обмена веществ, которое сопровождается образованием в почках или мочевыводящих путях камней. Предрасполагающие факторы к формированию МКБ – наследственные нарушения обмена веществ, состав воды в регионе, нарушение питьевого режима и питания.
Кровь в урине в этих случаях появляется после приступа почечной колики, когда камень «движется» по мочеточникам или уретре, вызывая травматизацию слизистых. Это состояние сопровождается выраженной болью в пояснице или внизу живота, частыми позывами к мочеиспусканию, нарушением общего состояния в виде тошноты, возможна рвота.
Поведение женщины с приступом почечной колики обычно беспокойное, требует обезболивания. Часто на фоне мочекаменной болезни развивается пиелонефрит – воспаление почек и лоханок, которые переходят в мочеточники. Для пиелонефрита характерно повышение температуры, боль в области поясницы со стороны поражения.
Важно! До определенного времени камни никак себя не проявляют. В этих случаях нет болевого синдрома, кровь при мочеиспускании отсутствует, патология в анализе мочи не определяется.
Гломерулонефрит
Гломерулонефрит – тяжелое заболевание, которое вызвано поражением структур почек, обеспечивающих фильтрацию крови. Цвет мочи обычно при этой патологии розово-красный, болезненности при мочеиспускании нет. Сопровождается выраженным повышением артериального давления, формированием отеков лица и конечностей.
Причинами гломерулонефрита могут быть переохлаждения, инфекции горла, скарлатина, аутоиммунные заболевания.
Злокачественные опухоли
Злокачественные опухоли почек, мочеточников, мочевого пузыря – причины появления гематурии. Редко сопровождаются болезненным и дискомфортным мочеиспусканием. В таких случаях возникает снижение уровня гемоглобина, из-за чего появляется общая слабость, сонливость, бледность кожных покровов и слизистых.
Доброкачественные опухоли
Доброкачественные опухоли в виде «полипов» мочеиспускательного канала или мочевого пузыря – еще одна причина.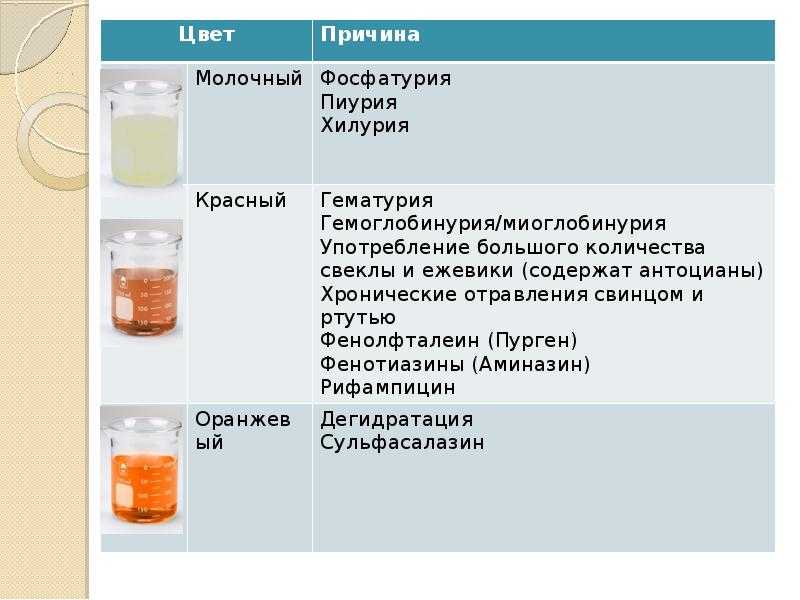 При нарушении кровообращения в области полипов, их травматизации тоже возможна примесь крови в урине.
При нарушении кровообращения в области полипов, их травматизации тоже возможна примесь крови в урине.
Травмы
Удары, падения, ушибы в зону брюшной полости и поясницы могут привести к внутреннему кровотечению.
После цистоскопии
После диагностической манипуляции по визуализации слизистых уретры и мочевого пузыря с помощью специального аппарата может появляться кровь в моче. Это связано с тем, что цистоскопия предрасполагает к травматизации слизистых.
Эта процедура назначается только при необходимости: когда с помощью других методов точный диагноз поставить невозможно.
Какая роль инфекций мочеполовой системы в появлении крови при мочеиспускании у женщин?
Инфекции мочеполовой системы могут быть вызваны неспецифической флорой и специфическими возбудителями, которые передаются половым путем. Возбудители гонореи, трихомониаза, хламидиоза, урогенитальных микоплазмозов, вирусов герпеса и папилломы человека (ВПЧ) передаются при интимных контактах и могут вызывать воспаление и половых органов женщины, и мочевыводящих путей.
Уретрит и цистит, воспаление влагалища (кольпит) и шейки матки (цервицит) – наиболее частые очаги специфического воспаления.
ИППП у женщин не так часто вызывают появление кровяных примесей при мочеиспускании, как у мужчин. Если инфекция протекает настолько активно, что при воспалении влагалища или шейки матки формируется нарушение целостности слизистых, то появление малых примесей крови в моче возможно.
Остроконечные кондиломы – проявление папилломавирусной инфекции, передающейся половым путем, с «излюбленной» локализацией в области наружных половых органов. В некоторых случаях кондиломы бывают множественными, часто подвергаются травматизации, сдавлению, отторжению при трении. В этих случаях возникает слабое контактное кровотечение, которое может вызвать появление крови при мочеиспускании.
При каких гинекологических болезнях возможно появление крови при мочеиспускании?
Любая патология, которая сопровождается кровотечением из женских половых органов, может дать кровяные примеси в моче.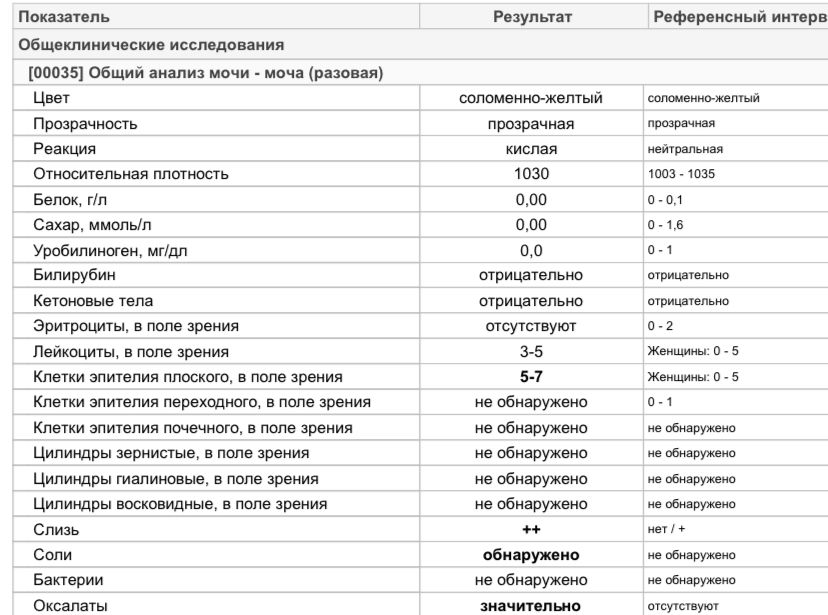
- Межменструальные кровянистые выделения как признак нарушения цикла.
- Угроза прерывания беременности.
- Эрозия шейки матки. Может быть воспалительного и гормонального характера. Наиболее частый признак эрозии шейки матки – появление примеси крови после полового контакта, но возможно и наличие минимальной гематурии.
- Вагинит и вульвит – воспаление влагалища и наружных половых органов. Могут сочетаться с уретритом и протекать изолированно. Редко выступают причинными факторами появления кровяных примесей в моче.
- Эндометриоз – гормональное заболевание женщин, которое сопровождается образованием и разрастанием особой ткани слизистой матки не только в области внутренних половых органов женщины, но и в области уретры, мочевого пузыря, влагалища, шейки матки. Основной признак очагов эндометриоза – циклические кровотечения, которые возникают в определенную фазу менструального цикла. Если очаг эндометриоза расположен на пути выделения мочи, то возможно появление гематурии.
Для гематурии при гинекологических болезнях не характерно болезненное мочеиспускание. Кровь присутствует не только в моче, но и на нижнем белье.
Таким образом, симптом появления крови при мочеиспускании может быть признаком различных заболеваний мочеполовой системы и протекать по-разному:
- в виде макро- и микрогематурии;
- сопровождаться дизурией (дискомфортом при мочеиспускании), болью и протекать без субъективных ощущений;
- вызывать нарушение общего состояния пациентки, повышение температуры и не приводить к общим симптомам.
Что такое «функциональная гематурия»?
В некоторых случаях после значительных физических нагрузок кровяные примеси могут появляться в моче в норме. Кроме эритроцитов, в ОАМ обнаруживают белок. Это состояние не сопровождается дискомфортом при мочеиспускании, изменением общего состояния и носит кратковременный характер. В повторном анализе, проведенном вне нагрузки, все показатели приходят в норму.
Цвет мочи иногда может имитировать присутствие в ней кровяных примесей. Например, при употреблении в пищу свеклы, ежевики, чернослива, некоторых препаратов (метронидазола, рифампицина).
Возможные осложнения
Осложнения гематурии связаны как с присутствием самой крови, так и с теми заболеваниями, которые привели к такому симптому.
Кровь – хорошая питательная среда для размножения микроорганизмов, поэтому воспалительный процесс в мочевых путях при гематурии присутствует очень часто.
Крайняя степень воспаления почек и исхода пиелонефрита – это гнойно-некротическое воспаление, называемое «карбункулом почки». Оно сопровождается тяжелым общим состоянием, высокой температурой и интоксикацией, возникновением уросепсиса (бактериального заражения крови с первичным очагом в почке). При этом вторичные гнойные очаги могут возникнуть в любых органах: сердце, легких, головном мозге. Это состояние угрожает жизни, требует неотложного лечения. Иногда для спасения человека приходится принять сложное решение по удалению органа.
Почечная недостаточность – состояние, когда нарушаются или прекращаются функции почек по обмену воды, электролитов и азотистых веществ. При острой почечной недостаточности прекращается выделение мочи. Это может быть связано со множеством причин, в том числе с закупоркой мочеточников камнями, кровяными сгустками, опухолью.
Хроническая почечная недостаточность формируется при различных формах гломерулонефрита, пиелонефрита, опухолях почек и мочевыводящих путей, осложненной мочекаменной болезни, сосудистых заболеваниях (системном воспалении сосудов, сахарном диабете). Все эти состояния на начальном этапе могут проявиться наличием кровяных примесей в моче.
Когда органы не обеспечивают полноценный обмен и выведение шлаков, возникает интоксикация организма продуктами азотистого обмена, показатель которой – уровень креатинина и мочевины крови. Сопровождается это состояние слабостью, кожным зудом, токсическим поражением нервной системы, органов желудочно-кишечного тракта, возникновением плеврита и поражением сердца, костей. Для снятия симптомов самоотравления организма продуктами азотистого обмена пациентка проходит процедуры гемодиализа – очищения крови с помощью аппарата «искусственной почки» и ждет трансплантации донорского органа.
Для снятия симптомов самоотравления организма продуктами азотистого обмена пациентка проходит процедуры гемодиализа – очищения крови с помощью аппарата «искусственной почки» и ждет трансплантации донорского органа.
Таким образом, кровяные примеси в моче могут быть первым признаком угрозы жизни и здоровью. В таких случаях важно своевременное обращение к специалистам, постановка точного диагноза и полноценное лечение. Врачи «МедЦентрСервис» принимают пациентов в 17 клиниках в Москве. Каждая из них расположена недалеко от метро, а записаться на прием к специалисту можно в любое удобное время.
К каким врачам нужно обращаться при появлении гематурии?
При впервые возникшем симптоме гематурии обратиться можно к терапевту. Если есть подозрения на МКБ, наличие опухоли, кровотечение в результате травмы, специализированную помощь окажет уролог или хирург.
Осмотр гинеколога необходим всем женщинам, у которых появились кровяные примеси в моче, для исключения женских заболеваний как причинных или фоновых факторов симптома.
Нефролог – специалист, который проводит лечение и наблюдение пациентов с заболеваниями почек, не требующих оперативного вмешательства.
Венеролог окажет помощь при инфекциях, которые передаются половым путем.
В любом случае необходимо выявление причинного заболевания, которое привело к появлению крови в моче.
Диагностика
Для диагностики гематурии необходимы:
- Первичная консультация специалиста с детализацией жалоб, анамнеза заболевания, клинического осмотра с проведением пальпации, перкуссии (постукивания), измерения АД, осмотра на гинекологическом кресле.
- Лабораторные анализы. Они могут включать общий и специальные анализы мочи (по Нечипоренко, Зимницкому, бакпосевы), анализ крови для оценки объема кровотечения и степени анемии, биохимический анализ крови на креатинин и мочевину (это показатели функционирования почек), исследования на неспецифические и половые инфекции различными методами (бакпосевы, микроскопия, ПЦР).
- Инструментальные методы диагностики.
 В них входит: УЗИ почек, мочевого пузыря, органов малого таза; рентген-исследования почек и мочевыводящих путей, включая КТ; МРТ органов малого таза и забрюшинного пространства; цистоскопия (исследование состояния мочевого пузыря с помощью аппарата, который вводится через уретру).
В них входит: УЗИ почек, мочевого пузыря, органов малого таза; рентген-исследования почек и мочевыводящих путей, включая КТ; МРТ органов малого таза и забрюшинного пространства; цистоскопия (исследование состояния мочевого пузыря с помощью аппарата, который вводится через уретру).
Лечение
В зависимости от причины гематурии лечение может быть консервативным и хирургическим.
Консервативное лечение назначается при воспалительных заболеваниях органов мочеполовой системы и выявлении инфекций, почечной колике. Оно включает антибактериальную терапию с учетом выявленных возбудителей и результатов анализов, назначение противовоспалительных средств, обезболивающих и спазмолитиков, в некоторых случаях – гормонов и цитостатиков (при гломерулонефритах).
При наличии камней, которые не способны выйти самостоятельно, доброкачественных и злокачественных опухолях, эндометриозе органов мочеполовой системы проводятся оперативные вмешательства с различными доступами – через открытые разрезы на коже и эндоскопическими методами через уретру. При МКБ применяется литотрипсия – дробление камней с помощью ультразвука через брюшную стенку или трансуретрально. На фоне проведенного хирургического лечения женщина получает противовоспалительную и антибактериальную терапию, кровоостанавливающие средства и восполняющие объем потерянной крови.
При МКБ применяется литотрипсия – дробление камней с помощью ультразвука через брюшную стенку или трансуретрально. На фоне проведенного хирургического лечения женщина получает противовоспалительную и антибактериальную терапию, кровоостанавливающие средства и восполняющие объем потерянной крови.
Состояния, которые приводят к появлению крови в моче у женщины, очень многогранны. Профессиональные подходы к диагностике, лечению специалистов «МедЦентрСервис» и своевременное обращение к врачам сохранят здоровье и полноценную жизнь пациенткам.
Тромбы и беременность | March of Dimes
У любого человека может образоваться тромб, но беременные женщины подвергаются более высокому риску во время беременности и после родов.
Сгустки крови могут вызвать другие проблемы со здоровьем во время беременности, но есть способы предотвратить и защитить вас и вашего ребенка.
Важно знать признаки тромба и факторы, которые могут увеличить риск образования тромба.
Сообщите своему лечащему врачу, если у вас или у кого-то из членов вашей семьи были проблемы со сгустками крови.
Сгусток крови (также называемый тромбозом) представляет собой массу или сгусток крови, который образуется при переходе крови из жидкого состояния в твердое. Организм обычно образует сгустки крови, чтобы остановить кровотечение после царапины или пореза. Но иногда сгустки крови могут частично или полностью блокировать ток крови в кровеносном сосуде, таком как вена или артерия.
У любого человека может образоваться тромб, но вы подвержены более высокому риску образования тромба во время беременности и в течение 3 месяцев после рождения ребенка. Большинство женщин с нарушениями свертываемости крови имеют здоровую беременность. Но эти условия могут вызвать проблемы у некоторых беременных женщин. В тяжелых случаях они могут стать причиной смерти как матери, так и ребенка. Но тестирование и лечение могут помочь защитить и спасти вас и вашего ребенка.
Если вы беременны или пытаетесь забеременеть и у вас в прошлом были проблемы со сгустками крови, сообщите об этом своему лечащему врачу во время осмотра перед зачатием (до беременности) или во время первого дородового осмотра.
Если у вас или у кого-то из членов вашей семьи, например у ваших родителей, брата или сестры, были проблемы со сгустками крови, поговорите со своим врачом. Сгустки крови могут быть в вашей семье. Вы также можете поговорить со своим врачом о том, чтобы сдать анализ крови, чтобы узнать, есть ли у вас тромбофилия. Это состояние здоровья, которое увеличивает ваши шансы на образование аномальных тромбов. Некоторым беременным женщинам с тромбофилией требуется лечение препаратами, называемыми антикоагулянтами. Они останавливают рост тромбов и предотвращают образование новых тромбов.
Почему у беременных повышен риск образования тромбов?
Беременные женщины в 5 раз чаще сталкиваются с образованием тромбов по сравнению с небеременными женщинами. Это может быть связано с тем, что:
Это может быть связано с тем, что:
- Когда вы беременны, ваша кровь легче свертывается, чтобы уменьшить кровопотерю во время родов.
- У беременных женщин кровь может меньше притекать к ногам на более поздних сроках беременности, потому что растущий ребенок давит на кровеносные сосуды вокруг таза.
- Во время беременности вы можете меньше двигаться или неподвижны (много двигаться), например, когда вы находитесь на постельном режиме или восстанавливаетесь после родов.
По каким другим причинам люди могут подвергаться риску образования тромбов?
Определенные вещи делают вас более склонными к образованию тромбов, чем другие. Это так называемые факторы риска. Наличие фактора риска не означает, что у вас обязательно будет тромб. Но это может повысить ваши шансы. Поговорите со своим врачом о том, что вы можете сделать, чтобы снизить риск.
Факторы риска образования тромбов включают:
- Наличие определенных заболеваний, таких как тромбофилия, высокое кровяное давление , диабет или избыточный вес Семейный анамнез проблем со свертываемостью крови также увеличивает вероятность образования тромбов.

- Прием некоторых лекарств, таких как противозачаточные таблетки таблетки или гормоны эстрогена . Эти лекарства могут увеличить риск свертывания крови. Если у вас были проблемы со сгустками крови или тромбофилией, или у вас есть семейная история этих состояний, противозачаточные таблетки могут вам помочь.0027, а не быть безопасным для вас. Поговорите со своим врачом о других вариантах контроля над рождаемостью.
- Курение . Курение повреждает слизистую оболочку кровеносных сосудов, что может привести к образованию тромбов.
- Хирургическое вмешательство, например, кесарево сечение (также называемое кесаревым сечением). Кесарево сечение — это операция, при которой ребенок рождается через надрезы, которые врач делает в животе и матке. Американский колледж акушеров и гинекологов (ACOG) рекомендует врачам предотвращать образование тромбов у женщин во время кесарева сечения.
 Это может включать в себя использование компрессионных устройств, которые оказывают давление на ваши ноги, чтобы поддерживать кровоток во время кесарева сечения.
Это может включать в себя использование компрессионных устройств, которые оказывают давление на ваши ноги, чтобы поддерживать кровоток во время кесарева сечения. - Обезвоживание . Это означает, что в вашем организме недостаточно воды. Обезвоживание вызывает сужение кровеносных сосудов и сгущение крови, что повышает вероятность образования тромбов.
- Мало двигаюсь. Это может быть связано с тем, что вы находитесь на постельном режиме во время беременности или восстанавливаетесь после операции или несчастного случая. Пребывание в неподвижном состоянии в течение длительного времени может привести к ухудшению кровотока, что повышает вероятность образования тромбов. Даже длительное сидение, например, во время путешествия на машине или самолете в течение 4 и более часов, может увеличить ваши шансы на образование тромба.
- Рождение ребенка. У вас больше шансов получить тромб в первые 6 недель после родов, чем у женщин, которые недавно не рожали.

Какие проблемы могут вызвать тромбы во время беременности?
Если у вас есть тромб или форма тромбофилии, называемая антифосфолипидным синдромом (также называемая АФС), у вас может быть больше шансов получить осложнения, которые могут повлиять на ваше здоровье и здоровье вашего ребенка, в том числе:
Сгустки крови в плацента. Плацента растет в вашей матке (матке) и снабжает ребенка пищей и кислородом через пуповину. Сгусток крови в плаценте может остановить приток крови к ребенку и нанести ему вред.
Сердечный приступ. Обычно это происходит, когда тромб блокирует поступление крови и кислорода к сердцу. Без крови и кислорода сердце не может хорошо перекачивать кровь, и пораженная сердечная мышца может умереть. Сердечный приступ может привести к длительному повреждению сердца или смерти.
Задержка внутриутробного развития (также называемая ЗВУР). Это когда ребенок плохо растет в утробе матери.
Выкидыш . Выкидыш – это смерть ребенка в утробе матери до 20 недель беременности.
Плацентарная недостаточность. Это когда плацента не работает должным образом, поэтому ваш ребенок получает меньше пищи и кислорода.
Преэклампсия . Это состояние, которое обычно возникает после 20-й недели беременности или сразу после нее. Это когда у беременной женщины есть белок в моче и высокое кровяное давление.
Преждевременные роды . Это когда ваш ребенок рождается до 37 недель беременности.
Легочная эмболия (также называемая ТЭЛА). Эмболия – это сгусток крови, перемещающийся из места своего образования в другое место в организме. Когда тромб перемещается в легкое, это ТЭЛА. ПЭ может привести к снижению уровня кислорода в крови и повреждению органов тела. Это неотложная ситуация и основная причина смерти во время беременности. Признаки и симптомы ТЭЛА могут включать:
Признаки и симптомы ТЭЛА могут включать:
- Проблемы с дыханием
- Учащенное или нерегулярное сердцебиение
- Боль в груди
- Обморок
- Кровавый кашель
Мертворождение . Это когда ребенок умирает в утробе матери до рождения, но после 20 недель беременности.
Инсульт. Это происходит, когда сгусток крови блокирует кровеносный сосуд, несущий кровь к мозгу, или когда кровеносный сосуд в мозгу разрывается. Беременность и роды вызывают инсульт примерно у 8 из 100 000 женщин. Инсульт может привести к длительному повреждению тела или смерти.
Тромбоз . Это происходит , когда тромб образуется в кровеносном сосуде и блокирует кровоток. Чаще всего это происходит в глубоких венах ног, но может быть и в других местах тела:
- Тромбоз церебральных вен (также называемый ЦВТ). Это происходит, когда в вене головного мозга образуется тромб.
 CVT может привести к инсульту. Признаки и симптомы включают головную боль, проблемы со зрением и судороги.
CVT может привести к инсульту. Признаки и симптомы включают головную боль, проблемы со зрением и судороги. - Тромбоз глубоких вен (также называемый ТГВ) . Это происходит, когда сгусток крови образуется в вене глубоко в теле, обычно в голени или бедре. ТГВ можно диагностировать с помощью УЗИ или других методов визуализации. Признаки и симптомы могут включать повышение температуры и болезненность в области вены, а также боль, отек или покраснение кожи в пораженной области.
Венозная тромбоэмболия (также называемая ВТЭ). Это происходит, когда тромб отрывается и через кровь попадает в жизненно важные органы, такие как мозг, легкие или сердце. Это состояние включает ТГВ и ТЭЛА. ВТЭ, которые блокируют кровеносные сосуды в головном мозге или сердце, могут вызвать инсульт или сердечный приступ.
Как лечат эти состояния?
Ваш поставщик услуг может использовать такие тесты, как ультразвуковое исследование или магнитно-резонансная томография (также называемая МРТ), чтобы выяснить, есть ли у вас кровяной сгусток или условия свертывания крови. Ультразвук использует звуковые волны и экран компьютера, чтобы сделать изображение ребенка в утробе матери. МРТ использует магниты и компьютеры, чтобы получить четкое изображение внутренней части тела. Эти тесты безболезненны и безопасны для вас и вашего ребенка.
Ультразвук использует звуковые волны и экран компьютера, чтобы сделать изображение ребенка в утробе матери. МРТ использует магниты и компьютеры, чтобы получить четкое изображение внутренней части тела. Эти тесты безболезненны и безопасны для вас и вашего ребенка.
Если вы беременны и у вас есть проблемы со свертываемостью крови, вам, возможно, придется проходить предродовые осмотры чаще, чем женщинам, у которых нет этих проблем со свертываемостью крови. Во время этих посещений ваш врач проверяет ваше кровяное давление и может использовать другие тесты, такие как анализы крови, для контроля вашего здоровья.
Ваш врач также проверяет здоровье вашего ребенка в утробе матери с помощью таких тестов, как:
- УЗИ для проверки роста и развития вашего ребенка. Она может использовать особый вид ультразвука, называемый доплером, чтобы проверить кровоток вашего ребенка в пупочной артерии, кровеносном сосуде в пуповине. Пуповина соединяет вашего ребенка с плацентой.
 Он переносит пищу и кислород от плаценты к ребенку.
Он переносит пищу и кислород от плаценты к ребенку. - Мониторинг сердечного ритма плода (также называемый нестрессовым тестом или НСТ). Этот тест проверяет частоту сердечных сокращений вашего ребенка в утробе матери и видит, как частота сердечных сокращений изменяется, когда ваш ребенок двигается. Ваш врач использует этот тест, чтобы убедиться, что ваш ребенок получает достаточно кислорода.
Во время беременности ваш лечащий врач может дать вам препарат для разжижения крови, называемый гепарином (низкомолекулярный гепарин или нефракционированный гепарин). Если у вас есть АФС, ваш врач может проинструктировать вас принимать гепарин вместе с низкими дозами аспирина. Ваш врач также может направить вас к гематологу. Это врач, который лечит заболевания крови.
После родов ваш врач может продолжить лечение вас гепарином. Или она может лечить вас препаратом для разжижения крови под названием варфарин. Варфарин безопасно принимать после беременности, даже если вы кормите грудью. Варфарин , а не , безопасно принимать во время беременности, поскольку он может вызвать врожденные дефекты.
Варфарин , а не , безопасно принимать во время беременности, поскольку он может вызвать врожденные дефекты.
Не применять комбинированные гормональные методы контрацепции в течение первых 21-42 дней после родов. Риск ТГВ наиболее высок в первые 21 день.
Как я могу безопасно посещать дородовые консультации во время COVID-19пандемия?
Во время пандемии коронавирусной болезни 2019 (COVID-19) количество посещений дородового ухода может измениться. Спросите своего врача, как он будет следить за вашим здоровьем и проводить необходимые вам анализы, защищая вас и вашего ребенка от COVID-19.
Поставщики принимают меры для предотвращения распространения COVID-19 с помощью телездравоохранения или телемедицины. Телемедицина или телемедицина — это визиты к врачу, когда вы разговариваете со своим поставщиком услуг по телефону или по видеосвязи, вместо того, чтобы идти в его офис. Для посещения телемедицины вам понадобится телефон, планшет или компьютер, а в некоторых случаях вам может потребоваться доступ в Интернет. Сообщите своему врачу, если вы не можете посещать телемедицину из-за отсутствия оборудования или по какой-либо другой причине. Задайте любые вопросы, которые могут у вас возникнуть о том, как не отставать от УЗИ и других тестов, избегая заражения COVID-19..
Сообщите своему врачу, если вы не можете посещать телемедицину из-за отсутствия оборудования или по какой-либо другой причине. Задайте любые вопросы, которые могут у вас возникнуть о том, как не отставать от УЗИ и других тестов, избегая заражения COVID-19..
Что я могу сделать, чтобы снизить риск образования тромбов?
- Знайте признаки и симптомы тромба. На пораженной конечности, такой как нога или рука, вы можете заметить отек, боль или чувствительность, которые не были вызваны травмой, теплую кожу при прикосновении или покраснение и изменение цвета. Обратитесь к своему поставщику, если вы испытываете какие-либо из этих симптомов.
- Поговорите со своим врачом о своем риске. Если у вас или у члена семьи, например у родителя, брата или сестры, ранее были тромбы, сообщите об этом своему врачу.
- Двигайтесь или растягивайтесь в дальних поездках. Если вы сидите в поездке более 4 часов, старайтесь чаще двигать ногами.
 Если вы можете ходить вокруг, вы можете это сделать. Если вы не можете, вы можете попробовать растянуть ноги сидя, например, выпрямить ноги и двигать лодыжками, чтобы двигать пальцами ног к себе и от себя. Вы также можете подтянуть колено к груди и удерживать его руками в течение 15 секунд.
Если вы можете ходить вокруг, вы можете это сделать. Если вы не можете, вы можете попробовать растянуть ноги сидя, например, выпрямить ноги и двигать лодыжками, чтобы двигать пальцами ног к себе и от себя. Вы также можете подтянуть колено к груди и удерживать его руками в течение 15 секунд. - Следуйте другим советам путешественников, чтобы снизить риск образования тромбов. К ним относятся употребление большого количества жидкости, такой как вода, ношение свободной одежды или специальных чулок, которые сжимают ноги ниже колена. Поговорите со своим врачом, прежде чем примерять эти чулки.
- Следуйте инструкциям своего врача во время беременности и после родов. Ваш врач может дать вам лекарства, такие как препараты для разжижения крови, или попросить вас прийти на дополнительные дородовые осмотры.
Последнее рассмотрение Сентябрь 2022 г.
Дополнительная информация
- Shane Foundation
- Остановите сгусток, кампания «Распространи слово™»
Причины болезненного мочеиспускания во время беременности
Во время беременности совершенно нормально ходить в туалет много-много раз в день. Фактически, вы, вероятно, будете испытывать частое мочеиспускание почти с самого начала беременности, но это не значит, что оно должно быть болезненным. Мы все можем согласиться с тем, что не так много вещей, которые могут быть очень комфортными во время беременности, но болезненное мочеиспускание во время беременности может сигнализировать о проблеме. К счастью, это довольно легко исправить, особенно если ваша боль при мочеиспускании во время беременности указывает на инфекцию мочевыводящих путей (с которой сталкиваются до 7 процентов беременных женщин). Продолжайте читать, чтобы узнать все, что вам нужно знать о болезненном мочеиспускании во время беременности, в том числе о том, почему это происходит, какова скрытая причина и как с этим справиться.
Фактически, вы, вероятно, будете испытывать частое мочеиспускание почти с самого начала беременности, но это не значит, что оно должно быть болезненным. Мы все можем согласиться с тем, что не так много вещей, которые могут быть очень комфортными во время беременности, но болезненное мочеиспускание во время беременности может сигнализировать о проблеме. К счастью, это довольно легко исправить, особенно если ваша боль при мочеиспускании во время беременности указывает на инфекцию мочевыводящих путей (с которой сталкиваются до 7 процентов беременных женщин). Продолжайте читать, чтобы узнать все, что вам нужно знать о болезненном мочеиспускании во время беременности, в том числе о том, почему это происходит, какова скрытая причина и как с этим справиться.
В этой статье:
Что вызывает болезненное мочеиспускание во время беременности?
Опасно ли болезненное мочеиспускание при беременности?
Как лечить болезненное мочеиспускание во время беременности
Как предотвратить болезненное мочеиспускание во время беременности
Что вызывает болезненное мочеиспускание во время беременности?
Когда дело доходит до мочеиспускания во время беременности, частое — это нормально, но боль — это проблема. «Мочеиспускание никогда не должно быть болезненным», — говорит Сара Прагер, доктор медицинских наук, профессор кафедры акушерства и гинекологии Вашингтонского университета. Хотя существует ряд причин, связанных с болью при мочеиспускании во время беременности, наиболее распространенной на сегодняшний день является инфекция мочевыводящих путей (ИМП). «ИМП чаще встречаются во время беременности из-за гормональных изменений, вызывающих расслабление мочевыводящих путей, а также из-за механических изменений, вызванных увеличением матки», — говорит Алан Фишман, доктор медицинских наук, специалист по охране материнства и плода в Медицинской группе акушеров Сан-Хосе. В Калифорнии.
«Мочеиспускание никогда не должно быть болезненным», — говорит Сара Прагер, доктор медицинских наук, профессор кафедры акушерства и гинекологии Вашингтонского университета. Хотя существует ряд причин, связанных с болью при мочеиспускании во время беременности, наиболее распространенной на сегодняшний день является инфекция мочевыводящих путей (ИМП). «ИМП чаще встречаются во время беременности из-за гормональных изменений, вызывающих расслабление мочевыводящих путей, а также из-за механических изменений, вызванных увеличением матки», — говорит Алан Фишман, доктор медицинских наук, специалист по охране материнства и плода в Медицинской группе акушеров Сан-Хосе. В Калифорнии.
Если вы испытываете болезненные ощущения при мочеиспускании во время беременности, знайте, что следующие состояния могут привести к ИМП или могут быть основной причиной боли в мочевом пузыре и болезненного мочеиспускания во время беременности.
Бактериальный вагиноз
Бактериальный вагиноз является распространенным заболеванием, вызванным дисбалансом нормальных бактерий, живущих во влагалище. Это может вызвать болезненное мочеиспускание из-за воспаления в непосредственной близости или из-за попадания бактерий в мочевыводящие пути, что может привести к ИМП.
Это может вызвать болезненное мочеиспускание из-за воспаления в непосредственной близости или из-за попадания бактерий в мочевыводящие пути, что может привести к ИМП.
Инфекции, передающиеся половым путем
Любые невыявленные инфекции, передающиеся половым путем, могут вызывать болезненное мочеиспускание во время беременности в результате воспаления. «ИППП могут вызывать боль, обычно тазовую, но иногда и вагинальную, или даже болезненное мочеиспускание. Вот почему беременных женщин обследуют на ИППП в начале беременности», — говорит Фишман.
Генитальный герпес
Герпес может вызывать болезненное мочеиспускание независимо от того, беременны вы или нет. Но, к сожалению, это болезненное состояние может вызвать дополнительные осложнения во время беременности. Если вы знаете, что у вас герпес, очень важно следовать советам вашего врача, чтобы предотвратить активные инфекции, особенно по мере приближения срока родов.
Механическая непроходимость
По мере того, как во время беременности матка увеличивается в несколько раз по сравнению с нормальным размером, она может (буквально) сжимать все остальное в ней.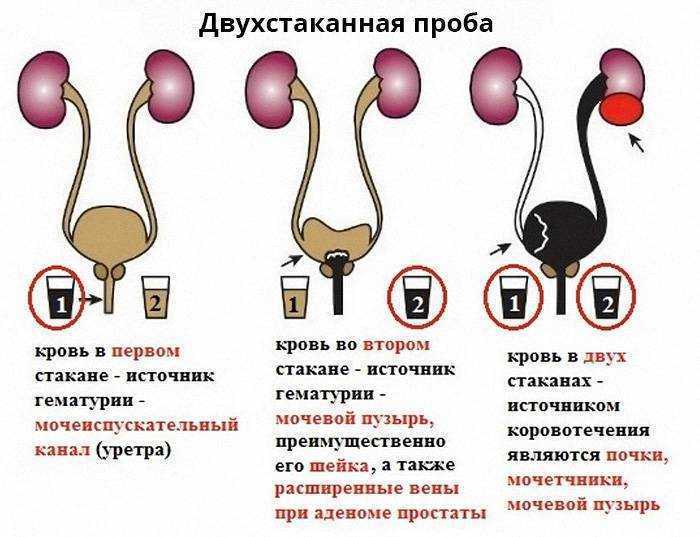 Это включает в себя мочеточники, которые являются протоками от почки к мочевому пузырю, через которые проходит моча, говорит Бриттани Роблес, доктор медицинских наук, акушер-гинеколог, который управляет PostpartumTrainer.com, сайтом о здоровье и фитнесе для беременных и послеродовых. Когда моча остается в мочеточниках из-за того, что физически трудно их правильно опорожнить, «это вызывает состояние, известное как уростаз», — говорит Роблес. «Это может привести к постоянному росту бактерий и, в конечном итоге, к инфекции мочевыводящих путей».
Это включает в себя мочеточники, которые являются протоками от почки к мочевому пузырю, через которые проходит моча, говорит Бриттани Роблес, доктор медицинских наук, акушер-гинеколог, который управляет PostpartumTrainer.com, сайтом о здоровье и фитнесе для беременных и послеродовых. Когда моча остается в мочеточниках из-за того, что физически трудно их правильно опорожнить, «это вызывает состояние, известное как уростаз», — говорит Роблес. «Это может привести к постоянному росту бактерий и, в конечном итоге, к инфекции мочевыводящих путей».
Опасно ли болезненное мочеиспускание во время беременности?
Боль при мочеиспускании во время беременности ненормальна и обычно указывает на проблему. Важно обратиться к врачу, если вы испытываете болезненное мочеиспускание или боль в мочевом пузыре во время беременности. Основные проблемы обычно быстро решаются с помощью лечения, но если их не лечить, они могут стать опасными для вас и вашего ребенка. «Невылеченные инфекции мочевыводящих путей связаны с осложнениями беременности, такими как преждевременные роды и преждевременные роды. Они также могут вызывать повреждение почек или сепсис у беременных женщин», — говорит Фишман.
Они также могут вызывать повреждение почек или сепсис у беременных женщин», — говорит Фишман.
Если причиной болезненного мочеиспускания является невыявленная или нелеченная ИППП, она также может нанести вред как вам, так и ребенку. По данным CDC, если не лечить хламидиоз и гонорею во время беременности, они могут вызвать преждевременные роды, низкий вес при рождении и быть связанными с выкидышем. Они также могут передаваться ребенку при рождении через родовые пути, что может привести к инфекциям глаз и легких. Хотя все это звучит пугающе, будьте уверены, что если вы своевременно сообщите своему врачу о любом болезненном мочеиспускании во время беременности, проблема, как правило, может быть решена быстро и безопасно.
Как лечить болезненное мочеиспускание во время беременности
Обратитесь к врачу при первых признаках болезненного мочеиспускания, говорит Прагер. Ваш врач, вероятно, назначит антибиотики, особенно если выяснится, что у вас ИМП. Причина? «ИМП могут перерасти в почечные инфекции или еще хуже, поэтому мы относительно агрессивно относимся к их лечению во время беременности», — говорит Прагер.
Это, вероятно, тот же курс действий, который предпримет ваш врач, если выяснится, что у вас ИППП: антибиотики могут довольно быстро вылечить многие инфекции, поэтому не стесняйтесь говорить об этом. Ведь нет ничего важнее здоровья вашего и малыша!
Как предотвратить болезненное мочеиспускание во время беременности
Беременность приносит много боли, и вы, вероятно, не хотите добавлять боль при мочеиспускании в список. Так как же предотвратить болезненное мочеиспускание во время беременности? «Адекватная гидратация — лучшее, что вы можете сделать, чтобы предотвратить ИМП во время беременности», — говорит Фишман. «Это благотворно влияет на увеличение производства и потока мочи, а также на промывание почек». Стремитесь удовлетворить или даже превысить рекомендуемые восемь чашек воды в день. Другие способы профилактики ИМП включают:
- Не задерживать мочу
- Всегда подтирайтесь спереди назад, чтобы предотвратить попадание бактерий во влагалище
- Опорожнить мочевой пузырь до и после секса
- Носите нижнее белье из дышащего хлопка
Для профилактики ИППП во время беременности CDC рекомендует:
- Уменьшить количество половых партнеров и регулярно проходить тестирование
- Правильное использование презервативов во время всех видов секса
Из всех болей, которые вы можете испытать, болезненное мочеиспускание во время беременности решить относительно легко. Самое главное — своевременно обратиться к врачу, если вы испытываете какую-либо боль, чтобы он мог гарантировать, что вы и ребенок будете здоровы.
Самое главное — своевременно обратиться к врачу, если вы испытываете какую-либо боль, чтобы он мог гарантировать, что вы и ребенок будете здоровы.
Об экспертах:
Сара Прагер, MD, MAS, профессор кафедры акушерства и гинекологии Вашингтонского университета и директор отдела планирования семьи. Она получила медицинскую степень в Юго-западной медицинской школе Техасского университета в 2000 году и прошла интернатуру и ординатуру в Университете Вермонта.
Алан Фишман, MD, является медицинским директором Медицинской группы акушеров в Сан-Хосе в Кэмпбелле, Калифорния, и имеет двойную сертификацию в области акушерства и гинекологии, а также медицины матери и плода. Он получил степень доктора медицины в Медицинском колледже Джефферсона в Филадельфии, штат Пенсильвания, и прошел резидентуру по акушерству и стипендию в области медицины матери и плода в Медицинской школе Университета Южной Калифорнии в Лос-Анджелесе.
