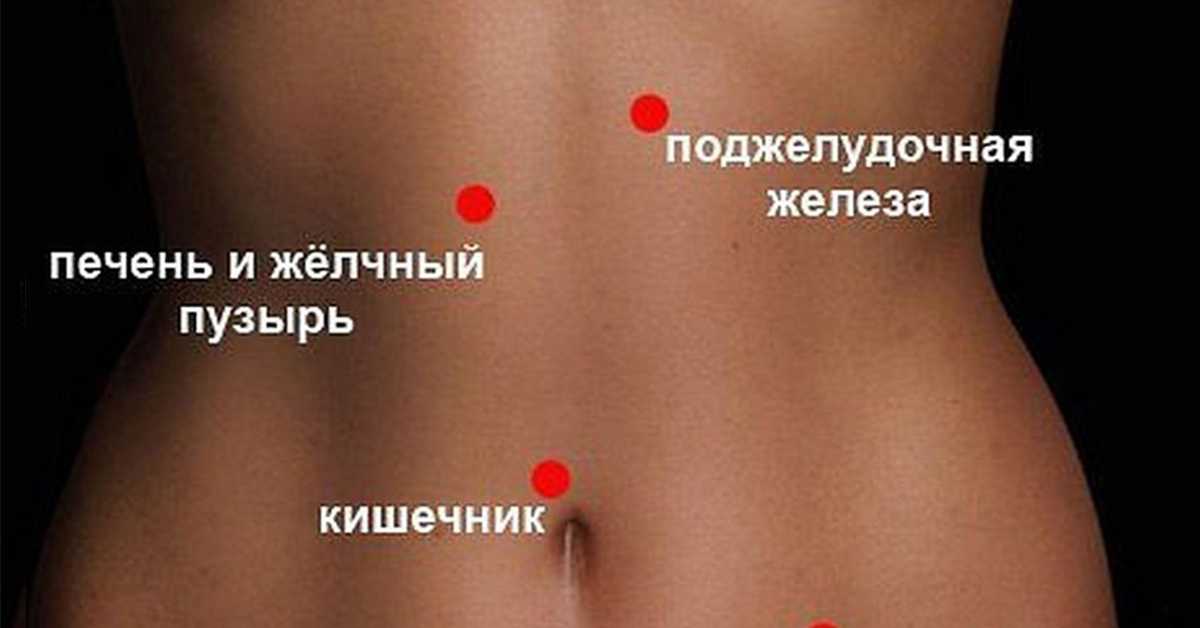
Содержание
Лечение беременных с хроническим панкреатитом
Хронический панкреатит — это группа хронических заболеваний поджелудочной железы различной этиологии, преимущественно воспалительной природы, проявляющихся различной степенью нарушения ее экзокринной и эндокринной функций. Диагноз хронического панкреатита у беременных представляет достаточно трудную задачу для врачей, работающих в акушерских клиниках. Нередко в I триместре беременности обострение хронического панкреатита проходит под маской раннего токсикоза. Принято считать рвоту беременных до 12 нед беременности симптомом раннего токсикоза [2, 9] и расценивать ее после 12 нед как обострение или манифестацию хронического заболевания гепатобилиарной системы. Во II и III триместрах беременности обострение хронического панкреатита, сопровождающееся рвотой, болями в эпигастрии, стеатореей, приходится дифференцировать с холестазом, острой жировой дистрофией печени и HELLP-синдромом [2, 8, 9].
К факторам, провоцирующим обострение панкреатита у беременных, следует отнести нарушение диеты, снижение физической активности, нарушение моторики желудочно-кишечного тракта, связанное с гормональными влияниями эстрогенов, заболевания желчного пузыря и желчевыводящих путей, белковую недостаточность, инфекции, а также полипрагмазию.
Лабораторные тесты, рекомендуемые для диагностики экзокринной недостаточности поджелудочной железы, в настоящее время недоступны в большинстве российских родовспомогательных учреждений. Так, проблематичным представляется количественное определение нейтрального жира в кале за 72 ч (более 6 г в день — патология), и определение эластазы 1 в кале (уровень менее 200 мкг в 1 г кала свидетельствует о панкреатической недостаточности) [3, 6]. Невысокая чувствительность амилазного теста (определение активности амилазы в крови и моче) связана с кратковременностью гиперамилаземии и гиперамилазурии при панкреатитах. Диагностика панкреатита проводится на основании анамнестических данных, клинической картины, результатов ультразвукового и копрологического исследований.
Для уточнения диагноза панкреатита у беременных проводились следующие исследования:
1. Общеклинические анализы крови и мочи.
2. Биохимическое исследование сыворотки крови. При обострении панкреатита у беременных определяли незначительное повышение уровня аланинаминотрансферазы и аспартатаминотрансферазы. Повышение билирубина, преимущественно прямого, холестерина и щелочной фосфатазы выявлялось при блоке общего желчного протока (холедоха), развитии реактивного гепатита. Нередко у беременных с панкреатитом была нарушена толерантность к глюкозе, что расценивалось как гестационный сахарный диабет.
3. УЗИ внутренних органов выявляло увеличение размеров и изменение структуры поджелудочной железы, неровные и нечеткие ее контуры, расширение протоков, кисты и псевдокисты, патологические изменения органов билиарного тракта, такие, как билиарный сладж, расширение холедоха, утолщение и двойной контур стенок желчного пузыря.
4. При копрологическом исследовании выявлялись стеаторея, креаторея.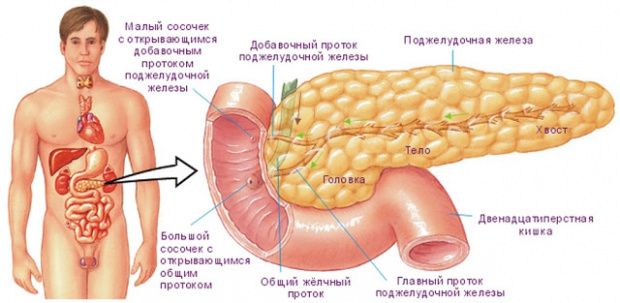
Лечение беременных с панкреатитом представляет не менее сложную задачу, чем его диагностика. Ограничение лекарственной терапии, назначение диеты с ограничением жиров, свежих овощей и фруктов является необходимым условием терапии. Рекомендуется повышение количества белков до 150 г в сутки в основном за счет животных белков, прием пищи не менее 5 раз в день малыми порциями, травяные чаи (мята, ромашка, шиповник), пищевые волокна (овсяный кисель и др.). Все блюда подаются в отварном или запеченном виде.
Панкреатические ферменты (панкреатин) назначаются за 40 мин до еды в дозе 25 000 ЕД липазы, с целью достижения обезболивающего эффекта с последующим переходом 10 000 ЕД липазы в начале каждого приема пищи в течение не менее 3-4 нед [1-3, 6]. В комбинации с панкреатическими ферментами применяются селективные спазмолитики, разрешенные к применению при беременности [10, 11].
Назначение препарата урсодезоксихолевой кислоты — урсосана, разрешенного к применению при беременности, в дозе 10-15 мг/кг в сутки является патогенетически обоснованным при наличии билиарного сладжа в желчном пузыре, при постхолецистэктомическом синдроме, при сопутствующих холестатических заболеваниях печени и желчного пузыря [4].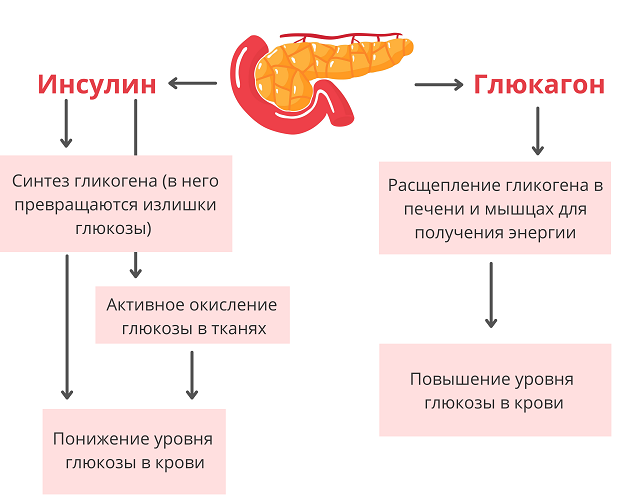
Безопасность применения ингибиторов протонной помпы и обоснование их применения при панкреатитах в последние годы широко обсуждается в медицинской печати. Со II триместра беременности возможно применение омепразола, пантопразола, эзомепразола при наличии сопутствующих эрозивно-язвенных поражений желудочно-кишечного тракта, рефлюкс-эзофагите [2, 10]. При синдроме избыточного бактериального роста в кишечнике, воспалительном процессе в кишечнике, а также при наличии системных поражений, отсутствии эффекта от терапии без применения антибактериальных средств в сроке до 18 нед беременности назначается амоксициллин по 1000 мг 2 раза в сутки или цефалоспорины II-III поколения, после 18 нед беременности возможно назначение метронидазола по 250 мг 4 раза в сутки. При отсутствии синдрома избыточного бактериального роста в кишечнике основным способом воздействия на микрофлору кишечника является применение пробиотиков и пребиотиков [5, 7].
Клинический случай. Больная С. , 32 лет, жительница Свердловской области, история родов №608, поступила в отделение реанимации НИИ ОММ 21 марта 2007 г. с диагнозом: «Беременность 31-32 недели. Двойня бихориальная, биамниотическая. Язвенно-некротический эзофагит. Эрозивный гастрит. Хронический панкреатит, обострение. Анемия беременной II степени». При расспросе больная отрицала наличие хронических заболеваний, но отмечала изжогу и метеоризм, возникавшие при погрешности в диете до и во время беременности. 13 марта, после погрешности в диете (употребляла в пищу соленую кильку с жареным картофелем) у женщины возникла рвота сначала съеденной пищей, а позднее — кофейной гущей до 20 раз в день, в связи с чем была госпитализирована по месту жительства в отделение патологии беременных. При обследовании выявлен язвенно-некротический эзофагит. При УЗИ — диффузные изменения поджелудочной железы, расширение селезеночной вены в воротах селезенки. В клинических анализах определялось снижение гемоглобина до 88 г/л, гематокрита до 25,3, гипербилирубинемия до 30,6 мкмоль/л, гипопротеинемия до 55,4 г/л.
, 32 лет, жительница Свердловской области, история родов №608, поступила в отделение реанимации НИИ ОММ 21 марта 2007 г. с диагнозом: «Беременность 31-32 недели. Двойня бихориальная, биамниотическая. Язвенно-некротический эзофагит. Эрозивный гастрит. Хронический панкреатит, обострение. Анемия беременной II степени». При расспросе больная отрицала наличие хронических заболеваний, но отмечала изжогу и метеоризм, возникавшие при погрешности в диете до и во время беременности. 13 марта, после погрешности в диете (употребляла в пищу соленую кильку с жареным картофелем) у женщины возникла рвота сначала съеденной пищей, а позднее — кофейной гущей до 20 раз в день, в связи с чем была госпитализирована по месту жительства в отделение патологии беременных. При обследовании выявлен язвенно-некротический эзофагит. При УЗИ — диффузные изменения поджелудочной железы, расширение селезеночной вены в воротах селезенки. В клинических анализах определялось снижение гемоглобина до 88 г/л, гематокрита до 25,3, гипербилирубинемия до 30,6 мкмоль/л, гипопротеинемия до 55,4 г/л.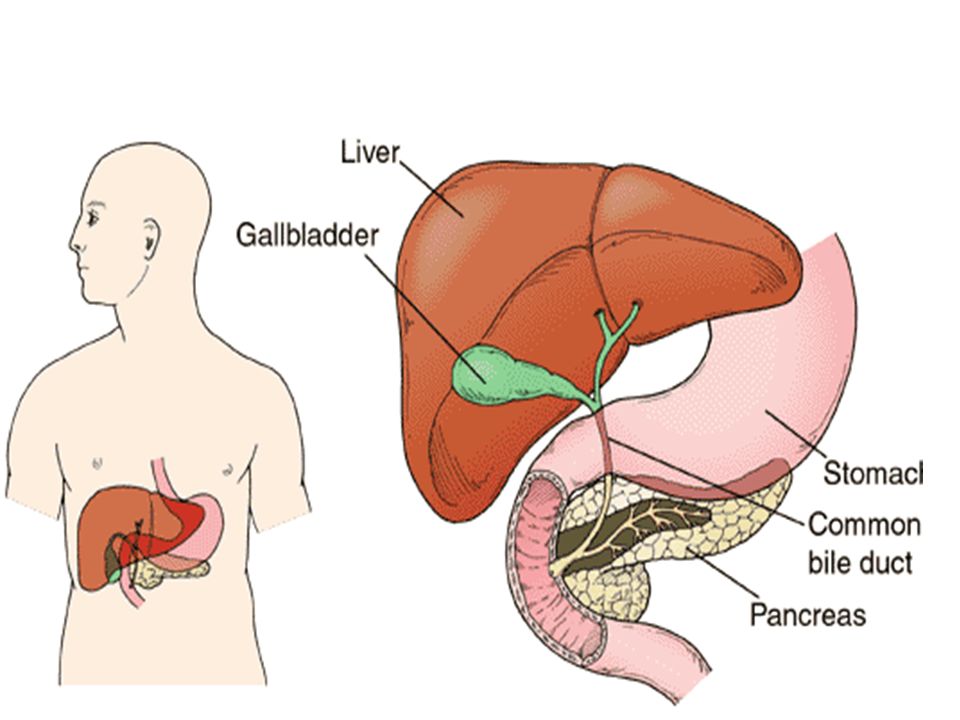
 Диагноз: «Беременность 30-31 нед. Бихориальная, биамниотическая двойня. Гастроэзофагеальная рефлюксная болезнь: скользящая грыжа пищеводного отверстия диафрагмы, рефлюкс-эзофагит III степени, острые эрозии средней и нижней трети пищевода. Хронический панкреатит, обострение. Холестатический гепатоз беременной. Анемия 2-й степени сочетанного генеза». Получала лечение: дробное питание (бульоны, протертые супы, вязкие каши). Щадящий режим. Инфузии физиологических растворов, пантопразол внутривенно перед едой и после еды, креон 25 000 ЕД за 30 мин до еды 3 раза в день, дюспаталин 1 капсула 2 раза в день, жидкие препараты железа. За время наблюдения к 26.03.07 купировались явления панкреатита и эзофагита, самочувствие больной значительно улучшилось. Родоразрешена путем кесарева сечения 27.03.07 масса плодов — 1780 г и 1770 г. В послеродовом периоде получала креон 10 000 ЕД 3 раза в день, дюспаталин 1 капсула 2 раза в день. На 7-е сутки в удовлетворительном состоянии переведена в реабилитационное отделение детской клиники для ухода за детьми.
Диагноз: «Беременность 30-31 нед. Бихориальная, биамниотическая двойня. Гастроэзофагеальная рефлюксная болезнь: скользящая грыжа пищеводного отверстия диафрагмы, рефлюкс-эзофагит III степени, острые эрозии средней и нижней трети пищевода. Хронический панкреатит, обострение. Холестатический гепатоз беременной. Анемия 2-й степени сочетанного генеза». Получала лечение: дробное питание (бульоны, протертые супы, вязкие каши). Щадящий режим. Инфузии физиологических растворов, пантопразол внутривенно перед едой и после еды, креон 25 000 ЕД за 30 мин до еды 3 раза в день, дюспаталин 1 капсула 2 раза в день, жидкие препараты железа. За время наблюдения к 26.03.07 купировались явления панкреатита и эзофагита, самочувствие больной значительно улучшилось. Родоразрешена путем кесарева сечения 27.03.07 масса плодов — 1780 г и 1770 г. В послеродовом периоде получала креон 10 000 ЕД 3 раза в день, дюспаталин 1 капсула 2 раза в день. На 7-е сутки в удовлетворительном состоянии переведена в реабилитационное отделение детской клиники для ухода за детьми.
Выводы
1. Проблема диагностики и лечения хронического панкреатита у беременных является актуальной задачей и требует взаимодействия врачей различных специальностей — акушеров, терапевтов, гастроэнтерологов, эндокринологов.
2. Обострение хронического панкреатита у беременных необходимо дифференцировать от других заболеваний желудочно-кишечного тракта, заболеваний печени, ассоциированных с беременностью.
3. Все беременные с хроническим панкреатитом должны быть отнесены к группе риска реализации гестационного сахарного диабета.
что можно и нельзя есть
Что такое панкреатит
Панкреатит — это острое или хроническое воспаление одного из главных органов эндокринной системы нашего организма — поджелудочной железы. От нормального функционирования этого органа зависит работа всего желудочно-кишечного тракта и процесс переваривания пищи.
Поджелудочная железа располагается в непосредственной близости к печени прямо за желудком. Она выполняет множество функций, главная из которых — синтез гормонов, в частности, инсулина. Также в ней вырабатываются пищеварительные ферменты, обеспечивающие процессы расщепления и усвоения жиров, белков и углеводов. Переваривание пищи происходит под действием панкреатического сока, поступающего непосредственно в двенадцатиперстную кишку.
Она выполняет множество функций, главная из которых — синтез гормонов, в частности, инсулина. Также в ней вырабатываются пищеварительные ферменты, обеспечивающие процессы расщепления и усвоения жиров, белков и углеводов. Переваривание пищи происходит под действием панкреатического сока, поступающего непосредственно в двенадцатиперстную кишку.
Ферменты и панкреатический сок начинают вырабатываться сразу после поступления любой пищи или напитков в желудок. Ферменты выполняют разные задачи:
- липаза — расщепляет жиры;
- лактаза, амилаза, мальтаза и инвертаза превращают углеводы в моносахара — глюкозу, галактозу и фруктозу;
- трипсин — обеспечивает усвоение организмом белков.
По сути, панкреатит — это самоотравление тканей поджелудочной железы продуцируемыми ею ферментами. Воспаление начинается при избыточной выработке некоторых ферментов в сочетании с повышенным давлением в протоках железы. Лишние ферменты попадают в общий кровоток, негативно влияя на работу мозга, почек и других внутренних органов.
Причины воспаления поджелудочной железы:
- Злоупотребление алкоголем. Более половины наблюдений (с.36-47) панкреатита связано с регулярным потреблением больших доз спиртного.
- Панкреатит часто развивается при желчнокаменной болезни, травмах живота, образовании кист в желчных протоках, злокачественных образованиях в железе.
- Заболевание может быть побочным эффектом приема некоторых лекарственных препаратов, например, диуретиков.
В группу риска входят диабетики, люди с другими эндокринными патологиями и гепатитом В или С. Иногда панкреатит развивается на фоне беременности или после пересадки почки.
Виды панкреатита
Самая общая классификация панкреатита опирается на характер течения заболевания: острый приступ или длительный хронический панкреатит с периодическими рецидивами. Эти две формы различаются по степени выраженности симптомов и требуют разных подходов к лечению.
Острый панкреатит
Воспалительный процесс при остром панкреатите развивается очень быстро и всегда сопровождается сильной болью. В большинстве случаев заболевание возникает на фоне злоупотребления спиртными напитками или после приема большого количества жирной пищи. Иногда обострению предшествует приступ острой печеночной колики.
В большинстве случаев заболевание возникает на фоне злоупотребления спиртными напитками или после приема большого количества жирной пищи. Иногда обострению предшествует приступ острой печеночной колики.
Симптомы острого панкреатита:
- Сильная боль в левом подреберье, отдающая в другие органы. Болевой приступ длится примерно полчаса-час. Особенно сильно боль чувствуется в положении лежа на спине. Приступ усиливается после приема пищи, особенно жареной и острой, и любых спиртных напитков.
- Рвота, часто неукротимая с примесью желчи и горьким привкусом. Постоянная тошнота, не проходящая после рвоты.
- Субфебрильная или высокая температура.
- Иногда из-за нарушения оттока желчи наблюдается пожелтение глазных белков, очень редко — желтый оттенок кожи.
- В некоторых случаях болевой синдром сопровождается изжогой и вздутием живота.
При приступе острого панкреатита требуется незамедлительная медицинская помощь. Обезболивающие препараты приносят лишь временное облегчение, но не воздействуют на причину воспаления. При отсутствии квалифицированной помощи быстро увеличивается риск тяжелых осложнений: попадания инфекции на воспаленные ткани, некроза и абсцессов.
При отсутствии квалифицированной помощи быстро увеличивается риск тяжелых осложнений: попадания инфекции на воспаленные ткани, некроза и абсцессов.
Острый панкреатит в тяжелой стадии может привести к шоку и полиорганной недостаточности.
Хронический панкреатит
Если после приступа острого панкреатита человек не соблюдает рекомендации врачей и продолжает употреблять спиртные напитки и неправильно питаться, болезнь с высокой долей вероятности переходит в хроническую стадию. Хронический панкреатит развивается при значительном характере повреждений поджелудочной железы во время первого эпизода болезни.
Заболевание характеризуется постепенными патологическими изменениями структуры клеток поджелудочной железы. Со временем она начинает терять свою основную функцию — выработку ферментов, необходимых для переваривания пищи. Внешнесекреторная недостаточность проявляется:
- диареей,
- вздутием живота,
- изменением характера каловых масс — они приобретают липкую консистенцию из-за большого количества жира в них и плохо смываются со стенок унитаза.

Хронический панкреатит может долгое время протекать бессимптомно: острая боль появляется, когда в поджелудочной железе уже произошли значительные патологические изменения. Во время приступа хронический панкреатит проявляется теми же симптомами, что и острый:
- сильная опоясывающая боль,
- тошнота,
- рвота,
- нарушения в работе кишечника.
Диагноз ставится на основании ультразвукового исследования, компьютерной или магнитно-резонансной томографии. В ходе исследования обычно обнаруживаются суженные протоки поджелудочной железы из-за образования в них камней — кальцинатов. Аппаратные методики позволяют также обнаружить кисты на месте атрофированной ткани. Лабораторные анализы крови при хроническом панкреатите мало информативны.
Недостаточность функции поджелудочной железы определяют по анализу каловых масс. При наличии в них специфического фермента — панкреатической эластазы — ставится диагноз «хронический панкреатит».
Важность ферментов при пищеварении
Функционирование человеческого организма обеспечивается сложной системой взаимосвязанных и взаимозависимых биохимических реакций. Благодаря особым белковым соединениям — ферментам или энзимам — все эти реакции ускоряются, обеспечивая быстрый обмен веществ. Действие ферментов очень избирательно: каждый из них способен инициировать, ускорять или замедлять только одну реакцию.
В основе процесса пищеварения лежит работа пищеварительных ферментов. Их главная задача — сделать процесс усвоения энергии быстрым и эффективным. Ферменты расщепляют компоненты пищи (белки, жиры и углеводы) на пригодные к всасыванию вещества. При этом количество вырабатываемых ферментов зависит от количества и качества съеденного.
Переваривание пищи начинается уже в ротовой полости. Измельченная зубами на мелкие кусочки пища смешивается со слюной, в которой содержится фермент альфа-амилаза. Чем лучше мы пережевываем пищу, тем проще ферменту слюнных желез превратить молекулы крахмала в растворимые сахара и облегчить процесс дальнейшей переработки.
После первичной обработки еда по пищеводу поступает в желудок, где начинают работу желудочный фермент пепсин и соляная кислота. Эти вещества создают желудочный сок, который:
- обеспечивает антибактериальную защиту организма;
- стимулирует выработку гормонов поджелудочной железы;
- регулирует моторику желудка;
- расщепляет жиры и выполняет ряд других функций.
Кроме пепсина, отвечающего за расщепление больших белковых молекул, в желудке производятся и другие ферменты, например:
- желатиназа — растворитель коллагена, желатина и других белков соединительной ткани;
- липаза — фермент, расщепляющий некоторые молекулы жира до жирных кислот и моноглицеридов;
- химозин — запускает процесс переваривания белка молока.
Значимую роль в процессе пищеварения играет желчь. В ее состав входят желчные кислоты, стимулирующие выработку панкреатического секрета.
Из желудка пищевой комок эвакуируется в двенадцатиперстную кишку, где и происходит основной процесс переваривания пищи. Его обеспечивают более 20 ферментов поджелудочной железы. Ферменты содержатся в панкреатическом соке, который продуцируется железой в объеме около двух литров в сутки.
Его обеспечивают более 20 ферментов поджелудочной железы. Ферменты содержатся в панкреатическом соке, который продуцируется железой в объеме около двух литров в сутки.
Функции энзимов поджелудочной железы:
- протеазы — расщепление белков до аминокислот;
- нуклеазы — воздействуют на нуклеиновые кислоты ДНК;
- амилаза — расщепляет крахмал на простые сахара;
- липазы — разлагают жиры на высшие жирные кислоты и глицерин.
Завершается процесс пищеварения под действием ферментов тонкой кишки и полезных бактерий, обитающих в кишечнике. В кишечнике происходит всасывание переработанной пищи в организм (рис. 1).
Рисунок 1. Некоторые важные ферменты пищеварения. Источник: Jason NorthwestПри нарушении функции выработки ферментов органами системы пищеварения, особенно поджелудочной железой, происходит расбалансировка всего организма. Подобный дисбаланс влечет за собой тошноту, диарею, метеоризм с последующей анемией и истощением.
Что принять во время еды при дефиците панкреатических ферментов
При панкреатите процесс выработки поджелудочной железой пищеварительных ферментов нарушается, вследствие чего человек страдает от дискомфорта и болей в желудке. В этом случае после полного обследования может быть назначена заместительная терапия.
Задача лечения ферментными препаратами — восполнить их недостаток в организме, снизив при этом нагрузку на поврежденный орган. В некоторых случаях такая терапия назначается пожизненно.
Важно! Действие всех ферментных препаратов начинается через 20-30 минут после приема пищи, поэтому пить их нужно строго перед едой в назначенной лечащим врачом дозировке!
Современная фармакология предлагает большое количество различных ферментных препаратов животного и растительного происхождения. Некоторые из них направлены только на восполнение недостатка какого-то одного энзима, например, расщепляющего лактозу или жиры. Есть и средства комплексного воздействия, назначаемые при дефиците нескольких ферментов в различных органах пищеварительной системы.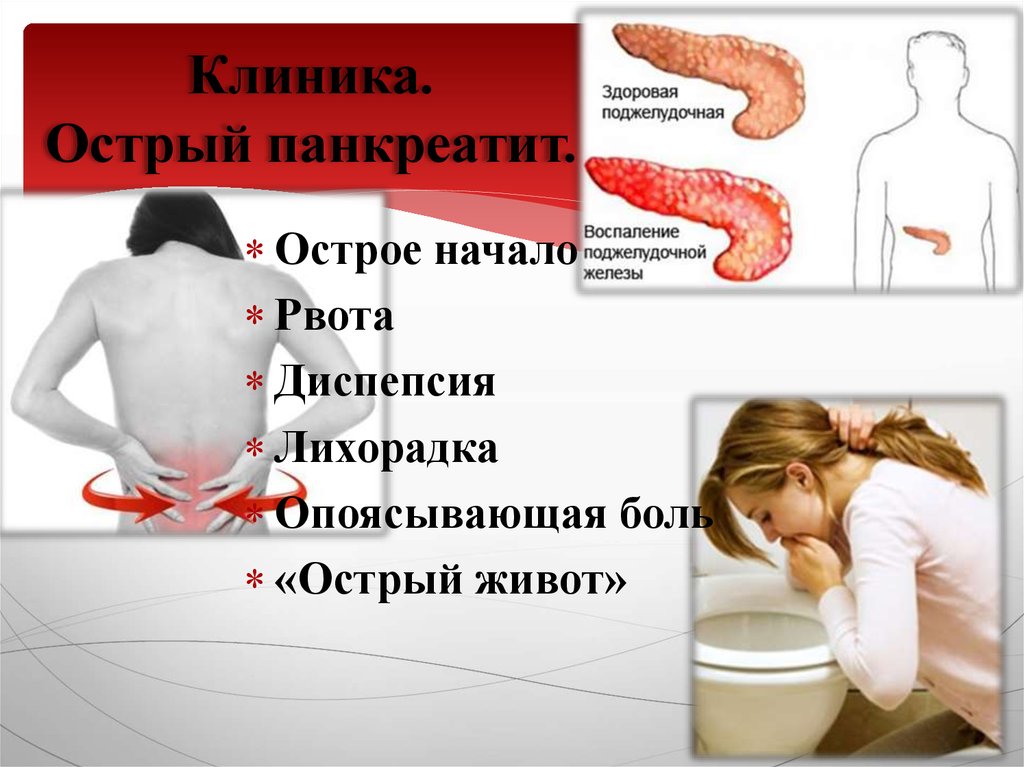
Ферменты поджелудочной железы получают из органов коров или свиней. В состав лекарственных средств входят основные панкреатические энзимы — амилаза, липаза и трипсин.Полиферментные препараты помимо чистого панкреатина могут включать желчные кислоты, адсорбенты или другие ферменты.Все препараты подбираются строго индивидуально с учетом характера течения заболевания и выраженности симптомов.
Для чего нужна диета при панкреатите
В процессе лечения панкреатита питание играет ничуть не меньшую роль, чем лекарственные препараты. Основная цель назначаемой диеты — восстановление функций поджелудочной железы и нормализация процесса выработки пищеварительных ферментов.
Тяжелые для переработки продукты увеличивают нагрузку на воспаленный орган. После обильного застолья с жирными жареными блюдами поджелудочная железа начинает усиленно вырабатывать ферменты для ее перевариваривания. Если протоки железы сужены, вырабатываемый в экстремальном режиме панкреатический сок скапливается в железе, усугубляя развитие болезни — пораженная поджелудочная железа начинает переваривать саму себя.
Сигналы о том, что железа работает в усиленном режиме, включают:
- тяжесть в животе после приема пищи,
- изжогу,
- отрыжку,
- приступы боли в области желудка.
Конечно, постоянно придерживаться строгой диеты не просто, особенно в домашних условиях. Люди со строгими ограничениями в питании вынуждены готовить себе отдельно и удерживаться от соблазнов съесть что-нибудь жареное или острое.
Важно понимать, что одно нарушение диеты может вызвать острый приступ панкреатита со всеми вытекающими последствиями: сильной болью, тошнотой, рвотой и диареей. Единственный срыв может свести на нет все усилия по поддержанию длительной ремиссии.
Правила диеты № 5: что можно и что нельзя есть при панкреатите
Диета при панкреатите имеет много ограничений и по разрешенным продуктам, и по способу их приготовления. Специально для людей, испытывающих проблемы с поджелудочной железой, одним из основоположников отечественной диетологии и гастроэнтерологии профессором И. И. Певзнером был разработан диетический стол № 5.
И. Певзнером был разработан диетический стол № 5.
Но, прежде чем знакомиться с конкретными положениями этой диеты, необходимо принять во внимание общие принципы питания при панкреатите:
- питаться нужно 5 раз в день небольшими порциями;
- исключить жареные и маринованные продукты;
- при острой стадии заболевания пищу нужно измельчать или протирать;
- в рационе должен преобладать животный белок;
- количество жиров в день не должно превышать 50 г;
- сахар также попадает под строгое ограничение — не больше 30 г в день;
- под запретом продукты, повышающие метеоризм, — сладкие газированные напитки, любые бобовые, сладкие яблоки и виноград, сладкая сдоба и некоторые другие;
- потребление соли сводится к минимуму — не больше трех-пяти граммов.
Важно! При панкреатите можно есть медленные углеводы, при этому нужно следить за соотношением нутриентов в блюдах. Не стоит себя обманывать тем, что сахар можно заменить медом, его потребление также следует контролировать.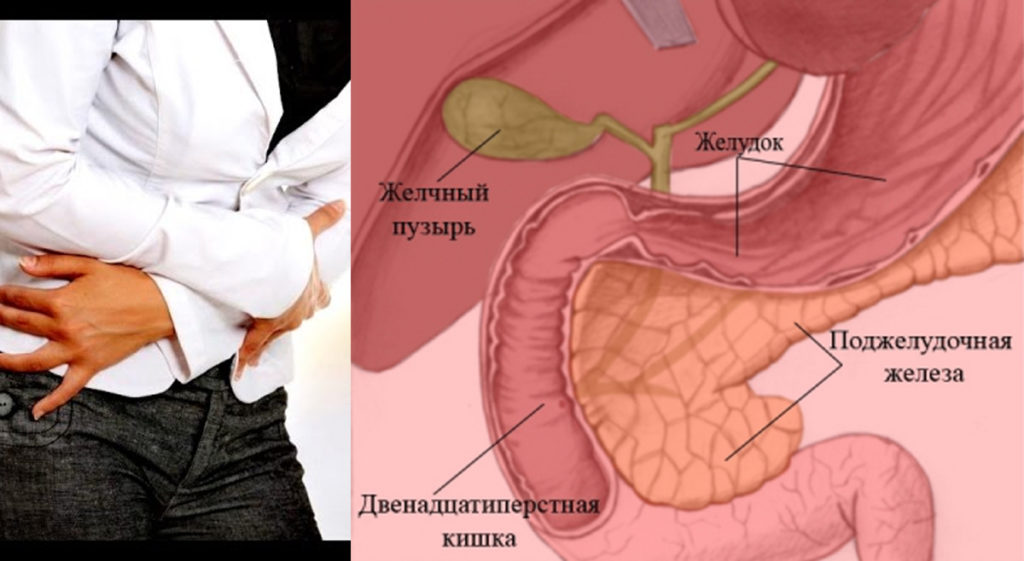 В первое время обязательно понадобится калькулятор. Необходимо сразу рассчитать норму калорий в сутки и баланс белков, жиров и углеводов исходя из индекса массы тела. Эту информацию легко найти в интернете на сайтах, посвященных правильному питанию и здоровому образу жизни. Для подсчета калорий и количества нутриентов существуют различные мобильные приложения.
В первое время обязательно понадобится калькулятор. Необходимо сразу рассчитать норму калорий в сутки и баланс белков, жиров и углеводов исходя из индекса массы тела. Эту информацию легко найти в интернете на сайтах, посвященных правильному питанию и здоровому образу жизни. Для подсчета калорий и количества нутриентов существуют различные мобильные приложения.
Все перечисленные принципы учтены в диете № 5, которая существует в базовом и расширенном вариантах.
Базовый вариант показан при рецидивах хронического панкреатита и при остром характере заболевания. В острой фазе диета более строгая со множеством ограничений. Она направлена на разгрузку поджелудочной железы и снятие симптомов острого воспаления. В первые 3 дня острой стадии пациенту рекомендуется голодание для отдыха поджелудочной железы. Далее в течение 3-7 дней разрешено питание углеводными продуктами маленькими порциями с небольшими интервалами. Калорийность рациона в эти дни должна быть пониженной, а пища употребляется только в протертом или полужидком виде.
Важно! Распространено мнение, что при любых проблемах с пищеварением хорошо помогает наваристый бульон, особенно куриный. При панкреатите, заболеваниях желчного пузыря и других патологиях ЖКТ жирные наваристые бульоны категорически противопоказаны! Излишнее количество животного жира значительно увеличивает нагрузку на поджелудочную железу и препятствует нормализации состояния.
В рацион включаются каши на воде и овощные супы с различными крупами, кроме пшенной и кукурузной, вареные или приготовленные на пару протертые овощи. Из напитков разрешены некрепкий чай, кисель, компот из сухофруктов. Хлеб разрешен только белый и слегка подсохший, можно есть сухарики и печенье типа галет.
На третий день углеводной диеты постепенно вводят белковые продукты:
- суп из постного мяса, желательно варить бульон из телятины, индейки или куриной грудки, мясо из бульона следует пропустить через мясорубку или измельчить в блендере;
- омлет, приготовленный на пару или яйца всмятку;
- паровые котлеты из постного мяса или нежирной рыбы;
- творожные запеканки и суфле из творога с минимальной жирностью.
Диета № 5 признана максимально щадить поджелудочную железу, которой в стадии обострения нужен полный покой. Разрешенные и запрещенные продукты для базовой диеты приведены в таблице 1.
Важно! Преобладание белковой пищи в рационе может привести к запорам. В этом случае нужно добавлять больше сырых овощей и фруктов из разрешенного списка. При подагре предпочтение отдается белкам растительного происхождения или морской рыбе.
| Категория | Можно | Нельзя |
|---|---|---|
| Напитки |
Некрепкий чай с добавлением лимона и небольшим количеством сахара Отвар шиповника Разбавленные водой овощные и фруктовые соки Компоты и морсы из свежих фруктов без сахара |
Крепкий кофе Шоколад и какао Газированные напитки Любой алкоголь, включая пиво Пакетированные соки Зеленый чай |
| Супы (основа рациона) |
Овощные супы без поджарки Крупяные супы или суп с лапшой Борщ на бульоне из постного мяса без поджарки Молочная лапша |
Классический борщ с поджаренными овощами Рассольник Уха Щавелевый суп или суп со шпинатом Солянка Окрошка на кефире, квасе или сыворотке |
| Каши и изделия из круп |
Гречневая, овсяная, рисовая каша на воде или на разбавленном молоке Плов с сухофруктами Льняная каша Запеканки и пудинги из круп |
Пшенная каша Гороховое пюре |
| Макаронные изделия | Любые из твердых сортов пшеницы | Паста с мясными добавками и острыми соусами, например, паста Карбонара |
| Мясо и рыба |
Говядина, телятина Индейка и курица без кожи, предпочтительно белое мясо Морепродукты – в ограниченном количестве Морская рыба (2-3 раза в неделю) Молочные сосиски – очень ограниченно |
Свинина Баранина Жирная речная рыба Субпродукты Рыбные и мясные консервы Копченые колбасы Суши, роллы Мясные полуфабрикаты Икра |
| Хлеб |
Белый вчерашний Хлеб с отрубями Сухое печенье Сухарики |
Любая сладкая выпечка Изделия из сдобного теста Оладьи, блины Свежий хлеб Жареные пирожки с любой начинкой |
| Молочные продукты |
Кисломолочные продукты низкой жирности Рассольные сыры Натуральные йогурты без добавок 10% сметана |
Жирные кисломолочные продукты Молочная сыворотка Твердые сыры Сильно соленые рассольные сыры |
| Овощи (лучше употреблять сезонные) |
Авокадо Картофель Кабачки Цветная капуста Помидоры (только в стадии ремиссии и в небольшом количестве) Морская капуста Сельдерей |
Консервированные и маринованные Грибы Лук, чеснок Кукуруза, спаржа, баклажаны, редька и редис Белокочанная капуста в сыром виде |
| Ягоды и фрукты |
Яблоки Бананы в ограниченном количестве Гранаты Чернослив Арбуз (не больше 200 г) |
Орехи Семечки Любые свежие ягоды Инжир Цитрусовые Дыня Хурма |
| Масло |
Сливочное – 30 г в день Рафинированное подсолнечное Оливковое |
Нерафинированное растительное Сало Маргарин |
| Яйца |
Паровой или приготовленный в духовке омлет, желательно белковый Крутые или всмятку |
Яичница-глазунья Яичница с помидорами Омлет на сковороде |
| Салаты и закуски |
Кабачковая икра Малосольная сельдь Овощные салаты Квашеная капуста |
Имбирь Маслины Консервированные овощи и закуски |
| Сладости и десерты |
Мармелад, леденцы Кисель, желе Карамель Сухой бисквит Галеты |
Торты, пирожные Мороженое Шоколад Ореховые десерты – козинаки и другие |
После снятия симптомов острого панкреатита диета расширяется, и в нее добавляются другие продукты, повышается количество белка в рационе и общая калорийность питания. При этом щадящий принцип питания сохраняется на длительное время для минимизации рисков рецидива болезни. Все блюда должны быть сварены или приготовлены на пару, слишком горячие или холодные продукты есть нельзя. При первых признаках обострения необходимо сразу же переходить на первый вариант диеты с меньшим калоражем и большими ограничениями.
При этом щадящий принцип питания сохраняется на длительное время для минимизации рисков рецидива болезни. Все блюда должны быть сварены или приготовлены на пару, слишком горячие или холодные продукты есть нельзя. При первых признаках обострения необходимо сразу же переходить на первый вариант диеты с меньшим калоражем и большими ограничениями.
Важно! При панкреатите особенно вредны: алкоголь, шоколад, кофе, газированные напитки.
Диета при панкреатите сбалансированная и рациональная, все ее компоненты легко усваиваются. Несмотря на значительные ограничения, из разрешенных продуктов можно приготовить вкусные и питательные блюда.
Частично ограниченные продукты
При втором варианте диеты можно иногда побаловать себя зефиром и растворенным в чае вареньем. Петрушку и другую зелень лучше использовать только для украшения блюд. Дыню и ананасы можно кушать в сушеном виде, но в небольшом количестве.
Примерное меню при панкреатите на неделю
Строгих рекомендаций по ежедневному меню при диете № 5 нет.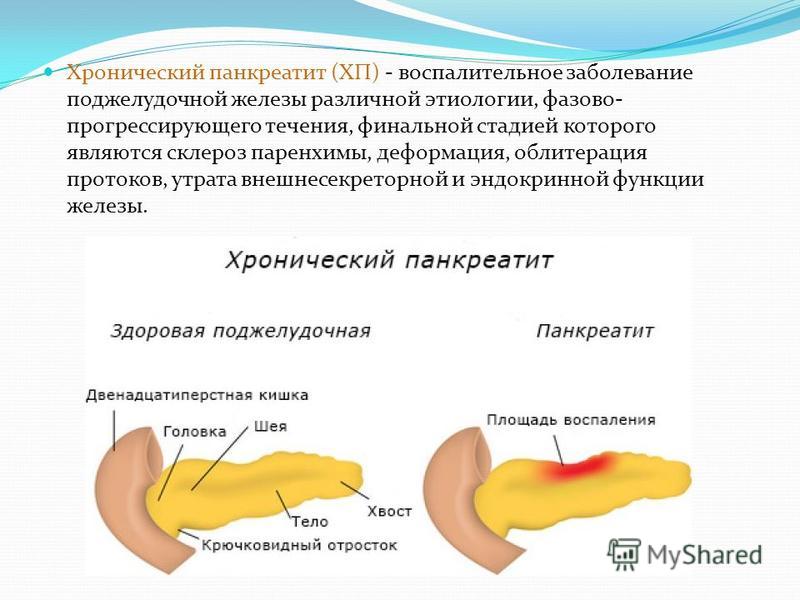 Для ориентира можно использовать меню на рисунке 2, заменяя блюда на свое усмотрение с учетом сохранения баланса белков, жиров и углеводов и общей калорийности.
Для ориентира можно использовать меню на рисунке 2, заменяя блюда на свое усмотрение с учетом сохранения баланса белков, жиров и углеводов и общей калорийности.
Предыдущая Следующая
Рисунок 2 — Меню на неделю при хроническом панкреатите (Диета № 5п). Источник: МедПортал
Заменяя блюда в меню, необходимо придерживаться рекомендаций по способу приготовления: продукты можно только варить, запекать или готовить на пару. Диета для острой стадии болезни всегда будет более строгой, чем для хронического панкреатита в стадии ремиссии (рис. 3).
Рисунок 3. Дневное меню для пациентов с острым и хроническим панкреатитом.Рецепты диетических блюд при панкреатите
На рисунке 4 мы собрали несколько простых рецептов из разрешенных продуктов. Больше рецептов для людей с хроническими заболеваниями поджелудочной железы можно найти в книге «Chronic Pancreatitis Cookbook», опубликованной на сайте Американского национального фонда по поддержке больных панкреатитом.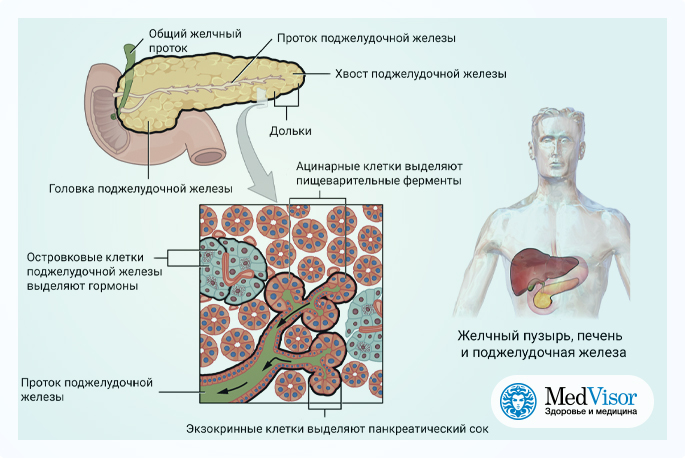 Обратите внимание, что рецепты в данной книге не в полной мере согласуются со столом № 5.
Обратите внимание, что рецепты в данной книге не в полной мере согласуются со столом № 5.
Предыдущая Следующая
Рисунок 4. Рецепты блюд для людей с заболеваниями поджелудочной железы. Источник: МедПортал
Какие травы можно пить
Для облегчения состояния после консультации с врачом можно пить отвары лекарственных трав.
Елань
«Елань» — это готовый сбор алтайских трав, продающийся в аптеках. Обладает противовоспалительным действием. Готовить отвар нужно согласно рекомендациям на упаковке.
Петрушка
Петрушка обладает выраженным противовоспалительным и антиоксидантным действием, стимулирует секрецию желудка. При хроническом панкреатите настой свежей измельченной петрушки принимают 2-3 раза день за полчаса до еды.
Травяной сбор № 213
В состав сбора входит ряд полезных при воспалениях растений: ромашка аптечная, полынь горькая, хвощ полевой и другие травы. Отвары на основе сбора готовят по рекомендациям на упаковке.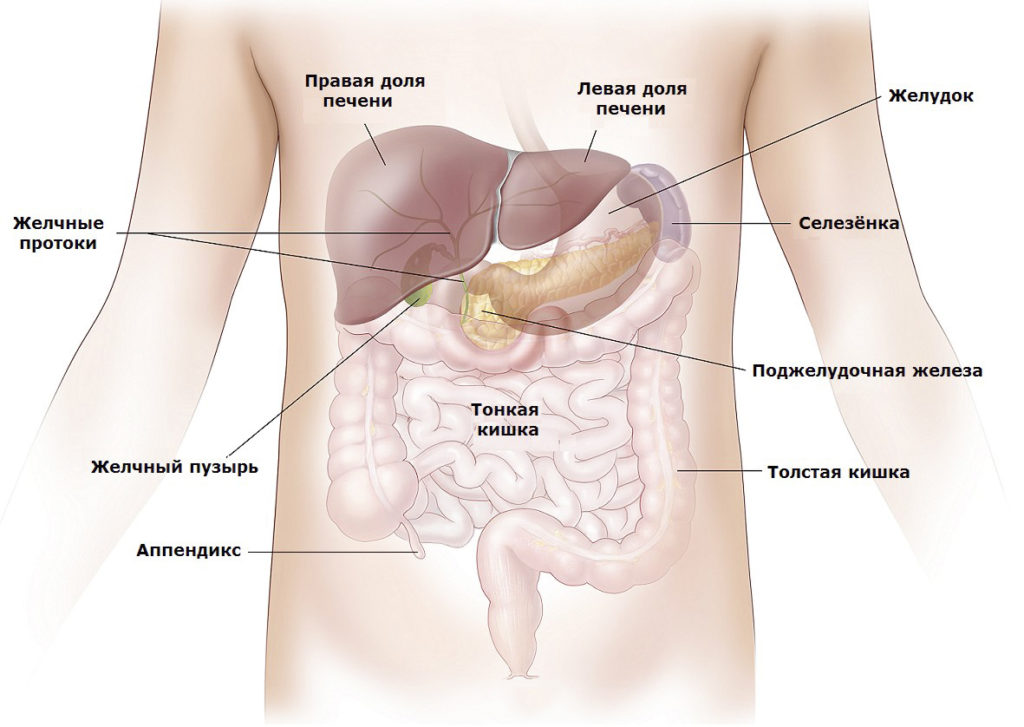
Диета для детей
У детей до 14 лет хронический панкреатит обнаруживается крайне редко. При диагностике острой формы заболевания питание организуется так же, как и у взрослых.
Диета для беременных
Беременные женщины нередко сталкиваются с проблемами, связанными с работой ЖКТ. Панкреатит может развиться из-за злоупотребления витаминными комплексами или из-за излишнего давления на поджелудочную железу со стороны матки.
Принципы диеты для беременных не отличаются от общей диеты при панкреатите. Однако при беременности крайне важно обеспечивать полноценный рацион, необходимый для развития плода. В составе пищи в достаточном количестве обязательно должны присутствовать:
- белки (нежирные мясо и рыба, молочные продукты, яйца, бобовые),
- сложные углеводы (крупы, макароны, фрукты и овощи),
- жиры (растительные масла),
- витамины и минералы.
Заключение
Соблюдение строгой диеты при панкреатите — основа успешной терапии. Эффективность диеты № 5 подтверждена многолетней клинической практикой. Правильное питание — такой же важный компонент лечения, как и лекарственные препараты, поэтому рекомендациями лечащего врача ни в коем случае нельзя пренебрегать.
Эффективность диеты № 5 подтверждена многолетней клинической практикой. Правильное питание — такой же важный компонент лечения, как и лекарственные препараты, поэтому рекомендациями лечащего врача ни в коем случае нельзя пренебрегать.
Источники
- Губергриц Н.Б., Крылова Е.А., Гайдар Ю.А., Бурка А.А. Особенности патогенеза, прогрессирования и структуры фиброза поджелудочной железы при хроническом панкреатите. Медицинский алфавит. 2019;3(20):11-15.
- E. RINNINELLA, M.G. ANNETTA, M.L. SERRICCHIO. Nutritional support in acute pancreatitis: from physiopathology to practice. An evidence-based approach [Электронный ресурс] // European Review for Medical and Pharmacological Sciences, 2017.
- Sinead N Duggan, Kevin Conlon. A Practical Guide to the Nutritional Management of Chronic Pancreatitis [Электронный ресурс] // Practical Gastroenterology, 2013.
- H. Witt, J. Henker. Pankreatitis [Электронный ресурс] // Springer-Verlag Berlin Heidelberg, 2013.

- Julia Mayerle, Albrecht Stier, Markus M Lerch. Chronische Pankreatitis: Diagnostik und Therapie [Электронный ресурс] // Der Chirurg, 2004.
Редкий случай острого идиопатического панкреатита в третьем триместре с обострением в раннем послеродовом периоде
- Статья
- Авторы и т.д.
- Метрики
- Цифры и т.д.
Вашма Амир , Марриум Наваз, Зохаиб Ахмед IV
Опубликовано: 21 марта 2020 г. (см. историю)
DOI: 10.7759/куреус.7348
Цитируйте эту статью как: Амир В., Наваз М., Ахмед З. (21 марта 2020 г.) Редкий случай острого идиопатического панкреатита в третьем триместре, который обострился в раннем послеродовом периоде. Куреус 12(3): e7348. дои: 10.7759/cureus.7348
Реферат
Острый панкреатит (ОП) при беременности и в послеродовом периоде встречается редко и может привести к летальному исходу для матери и плода. Желчнокаменная болезнь считается наиболее распространенным причинным фактором ОП; однако во многих случаях причина остается неясной. Здесь мы представляем случай тяжелого ОП, развившегося на поздних сроках беременности и усугубившегося в раннем послеродовом периоде. 32-летняя повторнородящая женщина, пара 7, поступила с сильными болями в животе, вздутием живота и многократными эпизодами рвоты. Боль локализовалась в верхних отделах живота с иррадиацией в спину, усиливалась при приеме пищи и наклонах вперед. У нее не было ни хронического алкоголизма, ни каких-либо признаков вирусной инфекции. По данным компьютерной томографии с контрастированием у пациента был диагностирован идиопатический тяжелый ОП, который лечился консервативно и выздоровел в течение нескольких дней. После этого у нее не было рецидивов, и у нее было хорошее клиническое выздоровление. Поэтому важно учитывать ОП, когда у женщины возникают боли в верхней части живота, тошнота и рвота во время беременности и в послеродовой период, чтобы улучшить материнский исход у пациентов с ОП.
Желчнокаменная болезнь считается наиболее распространенным причинным фактором ОП; однако во многих случаях причина остается неясной. Здесь мы представляем случай тяжелого ОП, развившегося на поздних сроках беременности и усугубившегося в раннем послеродовом периоде. 32-летняя повторнородящая женщина, пара 7, поступила с сильными болями в животе, вздутием живота и многократными эпизодами рвоты. Боль локализовалась в верхних отделах живота с иррадиацией в спину, усиливалась при приеме пищи и наклонах вперед. У нее не было ни хронического алкоголизма, ни каких-либо признаков вирусной инфекции. По данным компьютерной томографии с контрастированием у пациента был диагностирован идиопатический тяжелый ОП, который лечился консервативно и выздоровел в течение нескольких дней. После этого у нее не было рецидивов, и у нее было хорошее клиническое выздоровление. Поэтому важно учитывать ОП, когда у женщины возникают боли в верхней части живота, тошнота и рвота во время беременности и в послеродовой период, чтобы улучшить материнский исход у пациентов с ОП.
Введение
Острый панкреатит (ОП) является распространенной проблемой с заболеваемостью от 5 до 80 на 100 000 населения в год [1]. Однако во время беременности это происходит нечасто и имеет зарегистрированную частоту примерно от одного на 1000 до трех на 10 000 рождений. Редко встречается в первом и втором триместрах беременности (12%), обычно возникает в третьем триместре (52%) и в 30% — в послеродовом периоде [1,2]. Во время беременности этиологические ассоциации ОП сходны с таковыми в общей популяции. Наиболее частыми выявленными причинами ОП являются камни в желчном пузыре, злоупотребление алкоголем, семейный гипертриглицеридемический панкреатит и идиопатический панкреатит [1-4]. Несмотря на острое начало, спектр ОП при беременности варьирует от легкого панкреатита до осложнений, таких как некроз, абсцессы, псевдокисты и синдромы полиорганной дисфункции. В более ранних обзорах ОП во время беременности сообщалось о материнской и внутриутробной смертности, достигающей 20% и 50% соответственно, но последние достижения в диагностических технологиях позволили проводить раннюю диагностику и лечение, что сыграло важную роль в улучшении прогноза [1,2]. . Здесь мы сообщаем о редком ошибочно диагностированном случае идиопатического ОП на поздних сроках беременности с обострением в послеродовом периоде и обсуждаем его лечение.
. Здесь мы сообщаем о редком ошибочно диагностированном случае идиопатического ОП на поздних сроках беременности с обострением в послеродовом периоде и обсуждаем его лечение.
Представление клинического случая
Ранее здоровая 32-летняя повторнородящая женщина, 7 беременностей, пара 6 без известных сопутствующих заболеваний, на 36-й неделе беременности развила жалобы на гиперемезис и легкую боль в животе. Состояние было ошибочно диагностировано как следствие беременности и лечилось симптоматически в больнице третичного уровня. Позже она родила жизнеспособного здорового младенца мужского пола путем нормальных спонтанных родов через естественные родовые пути на 39 неделе беременности.
Через 10 дней после родов она была госпитализирована в связи с сильными болями в животе со вздутием живота и многократными эпизодами рвоты, что позволило нам заподозрить острый гепатит, острый холецистит и ОП в качестве дифференциальной диагностики. Боль локализовалась в верхних отделах живота с иррадиацией в спину, усиливалась при приеме пищи и наклонах вперед.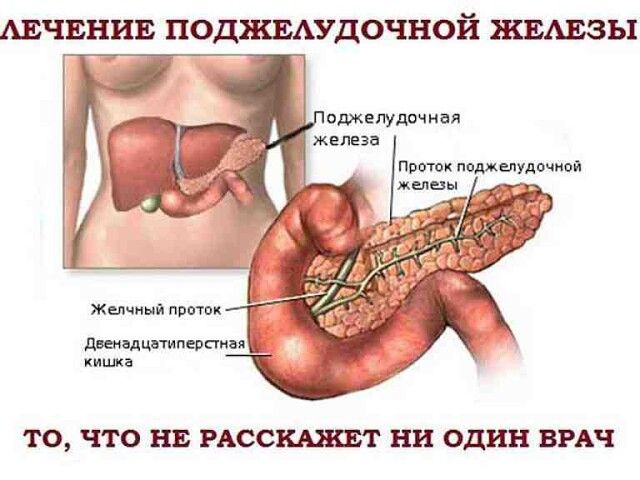 У нее не было соответствующей истории болезни или семейной истории аутоиммунных заболеваний.
У нее не было соответствующей истории болезни или семейной истории аутоиммунных заболеваний.
При осмотре живот вздут и слегка болезненный; жидкостное дрожание и меняющаяся притупленность были положительными с ослаблением кишечных шумов. При дыхательном исследовании двустороннее расширение грудной клетки также было уменьшено с притуплением голосового резонанса, а при перкуссии в нижней трети левого легкого выслушивалась каменистая тупость. На следующий день у пациентки начался респираторный дистресс, из-за которого ее перевели в отделение интенсивной терапии (HDU). Она была в сознании и ориентирована при поступлении в HDU.
Мониторинг состояния здоровья показал частоту пульса 100 ударов в минуту, кровяное давление 120/70 мм рт.ст., температуру тела 102°F и частоту дыхания 30 ударов в минуту. Газ артериальной крови был pH 7,32, PaO 2 80 мм рт.ст., PaCO 242,5 мм рт.ст. и HCO 3 22,1. Лабораторные исследования показали Hb 9,6 г/дл, ТСХ 10 600/мм 3 , тромбоциты 417 000/мм 3 , С-реактивный белок 43,7, азот мочевины крови 9 мг/дл, креатинин 0,5 мг/дл, амилаза сыворотки 418 ед/л. , липаза 178 ЕД/л и триглицерид 128 мг/дл. Были также протестированы вирусные маркеры, поверхностный антиген гепатита B (HBsAg) и антитело гепатита C (анти-HCV), которые оказались отрицательными.
, липаза 178 ЕД/л и триглицерид 128 мг/дл. Были также протестированы вирусные маркеры, поверхностный антиген гепатита B (HBsAg) и антитело гепатита C (анти-HCV), которые оказались отрицательными.
При дальнейшем обследовании компьютерная томография с контрастным усилением (CECT) брюшной полости выявила отгороженное, периферически усиливающее кистозное скопление, идентифицированное в передней перипанкреатической области, которое, по-видимому, сообщалось с протоком поджелудочной железы вместе с множественными небольшими карманами скопления в парапанкреатическом пространстве (рис. 1 ), со значительным грубым асцитом (рис. 2 ) и гладким утолщением брюшины.
Фигура 1: КТ брюшной полости, показывающая кистозное скопление
Фигура 2: КТ брюшной полости, показывающая значительный макроскопический асцит
Признаков камней в желчном пузыре или билиарного сладжа не обнаружено. Хотя причина оставалась неясной, ей был поставлен диагноз идиопатического ОП. Плевральный выпот, вызвавший ухудшение респираторной симптоматики, развился на фоне тяжелого ОП. Для решения этой проблемы была установлена плевральная плевральная дренажная трубка на шесть дней. Пациента лечили консервативно с внутривенными жидкостями, антибиотиками широкого спектра действия, анальгетиками и нулевым пероральным введением.
Плевральный выпот, вызвавший ухудшение респираторной симптоматики, развился на фоне тяжелого ОП. Для решения этой проблемы была установлена плевральная плевральная дренажная трубка на шесть дней. Пациента лечили консервативно с внутривенными жидкостями, антибиотиками широкого спектра действия, анальгетиками и нулевым пероральным введением.
Клиническое состояние больного постепенно улучшилось и переведено в палату для дальнейшего лечения. Она была гемодинамически стабильной, без лихорадки, нормально дышала, и ей рекомендовали мягкую диету. Уровни амилазы и липазы в сыворотке снизились до 96 и 62 МЕ/л соответственно. Она была выписана из отделения через 19 дней, и при последующем посещении через месяц было обнаружено отличное клиническое выздоровление.
Обсуждение
ОП редко осложняет беременность, с частотой от одного случая на 1000 до трех случаев на 10 000 родов [1,2]. Возникновение ОП увеличивается с гестационным возрастом; более половины (52%) возникает в третьем триместре, редко в первом и втором триместрах беременности (12%) и только 30% случаев возникают в послеродовом периоде [1,2,4]. Из 43 случаев ОП во время беременности, о которых сообщили Ramin et al., только один случай произошел в послеродовом периоде [5]. В нашем случае ОП возник в третьем триместре с обострением в раннем послеродовом периоде.
Из 43 случаев ОП во время беременности, о которых сообщили Ramin et al., только один случай произошел в послеродовом периоде [5]. В нашем случае ОП возник в третьем триместре с обострением в раннем послеродовом периоде.
Патогенез ОП при беременности подобен таковому в общей популяции, но из-за редкой заболеваемости связь между беременностью и панкреатитом остается неясной. По данным ряда исследований, желчные камни являются наиболее частой причиной ОП во время беременности, на которую приходится более 70% случаев [1-7]. Связь ОП с желчными камнями во время беременности и послеродового периода, скорее всего, связана с известными изменениями состава желчи, сократительной способности желчного пузыря и образованием сладжа, которые происходят во время и после беременности [1-3]. Увеличение веса и гормональные изменения также предрасполагают беременных женщин к билиарному сладжу и образованию камней в желчном пузыре [2]. Эстроген увеличивает секрецию холестерина в печеночной желчи, что приводит к ее перенасыщению, в то время как прогестерон при беременности вызывает увеличение объема желчного пузыря и замедляет опорожнение, что вызывает застой желчи и, в конечном итоге, образование желчных камней на поздних сроках беременности [1-3]. В третьем триместре повышенное внутрибрюшное давление на желчные протоки и увеличенная матка увеличивают риск ОП на поздних сроках беременности и в раннем послеродовом периоде [1,3].
В третьем триместре повышенное внутрибрюшное давление на желчные протоки и увеличенная матка увеличивают риск ОП на поздних сроках беременности и в раннем послеродовом периоде [1,3].
Гиперлипидемия является вторым наиболее частым причинным фактором ОП. Уровни триглицеридов постепенно повышаются в 2,5 раза по сравнению с уровнями до беременности, достигая своего пика в третьем триместре из-за снижения активности фермента липопротеинлипазы, а затем постепенно снижаются в послеродовой период в течение шести недель, предрасполагая женщин к повышенному риску ОП чаще во время беременности. третий триместр и послеродовой период [1-4].
Другие этиологические факторы ОП включают злоупотребление алкоголем (10% случаев), семейный гипертриглицеридемический панкреатит (5%) и идиопатический панкреатит (15%). Редко сообщалось о гиперпаратиреозе, заболеваниях соединительной ткани, абдоминальной хирургии, инфекциях или ятрогенных источниках, таких как диуретики, антибиотики и антигипертензивные препараты [1-4,6,8,9]. ].
].
Клиническая картина ОП во время беременности сходна с таковой у небеременных: симптомы включают боль в эпигастрии от легкой до умеренной, тошноту, рвоту, вздутие живота, субфебрилитет, тахикардию, гипотензию и болезненность в животе. Редко у пациентов может быть синдром системной воспалительной реакции, вызывающий острый респираторный дистресс-синдром [1,3,4,9]. Хотя некоторые другие болезненные состояния могут иметь сходные с панкреатитом проявления, такие как перфорация язвы двенадцатиперстной кишки, холецистит, гепатит, непроходимость кишечника, HELLP-синдром (гемолиз, повышение активности печеночных ферментов, низкий уровень тромбоцитов) и преэклампсия, необходимо провести различие между ними перед можно начинать соответствующее лечение.
Диагностика ОП может быть затруднена, так как гематологические и биохимические изменения, связанные с беременностью, могут влиять на интерпретацию тестов и оценку ее тяжести. Лабораторные тесты необходимы для диагностики ОП и включают сывороточную амилазу, липазу, общий анализ крови, триглицериды сыворотки, кальций и функциональные пробы печени.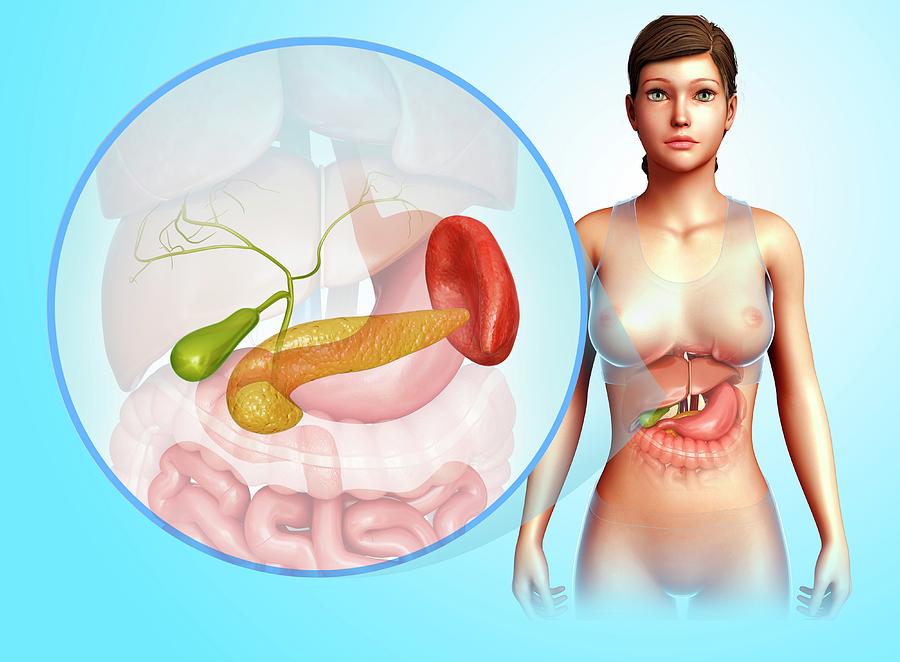 Повышенный уровень амилазы и/или липазы в сыворотке, превышающий среднее значение в три раза, имеет хорошую прогностическую ценность для диагностики ОП у беременных. У нашего пациента уровень амилазы был повышен до 418 ЕД/л и уровень липазы до 178 ЕД/л. Для исключения АП, обусловленного гипертриглицеридемией, исследовали его уровни, которые оказались в пределах нормы. Поскольку причиной ОП могут быть гепатиты В и С, также были исследованы вирусные маркеры, которые у нашего пациента оказались отрицательными. CECT обеспечивает наилучшую визуализацию поджелудочной железы и окружающих структур. Это особенно полезно при оценке осложнений [1,2,9]. В нашем случае КТ показала перипанкреатическое воспаление, искаженный контур поджелудочной железы и выраженный асцит.
Повышенный уровень амилазы и/или липазы в сыворотке, превышающий среднее значение в три раза, имеет хорошую прогностическую ценность для диагностики ОП у беременных. У нашего пациента уровень амилазы был повышен до 418 ЕД/л и уровень липазы до 178 ЕД/л. Для исключения АП, обусловленного гипертриглицеридемией, исследовали его уровни, которые оказались в пределах нормы. Поскольку причиной ОП могут быть гепатиты В и С, также были исследованы вирусные маркеры, которые у нашего пациента оказались отрицательными. CECT обеспечивает наилучшую визуализацию поджелудочной железы и окружающих структур. Это особенно полезно при оценке осложнений [1,2,9]. В нашем случае КТ показала перипанкреатическое воспаление, искаженный контур поджелудочной железы и выраженный асцит.
Учитывая эти исследования и отсутствие истории употребления алкоголя, причина ее ОП осталась неясной; таким образом, мы поставили ей диагноз идиопатический ОП. Сообщается, что 15% больных ОП имели идиопатическое заболевание [1-3,9].
Лечение ОП у беременных часто основывается на ведении ОП у небеременных. ОП обычно проходит самостоятельно, и большинство пациентов реагируют на первоначальные консервативные меры, которые включают внутривенную гидратацию, нулевую пероральную гидратацию, анальгетики, декомпрессию желудка, спазмолитические препараты и антибиотики [1,2,9].]. Хирургический подход остается спорным [1]. В большинстве случаев ОП разрешается спонтанно, и в 90% случаев воспаление стихает в течение одной недели [7,9]. Однако примерно у 10% пациентов могут развиться серьезные осложнения, которые могут проявляться некрозом и полиорганной недостаточностью, включая сердечно-сосудистую, легочную и почечную системы. У нашего пациента развилась тяжелая дыхательная недостаточность из-за плеврального выпота, которую пришлось лечить в отделении интенсивной терапии. Псевдокисты поджелудочной железы осложняют 5% случаев панкреатита и могут быть обнаружены на КТ [2,9].]. Лечение этого редкого состояния не является систематическим, и, поскольку частота спонтанного разрешения составляет 30-40%, наблюдение является рекомендуемым подходом для бессимптомных пациентов [2,10]. У нашей пациентки развились псевдокисты, которые спонтанно разрешились во время ее пребывания в больнице.
У нашей пациентки развились псевдокисты, которые спонтанно разрешились во время ее пребывания в больнице.
Хотя это редкое заболевание, его следует учитывать при обследовании женщин с болями в животе во время беременности и после родов. Должны быть проведены соответствующие лабораторные исследования, в частности, уровни амилазы и липазы. Радиологическая визуализация необходима для оценки этиологии повышенных уровней амилазы и липазы. Это может служить для усиления эффекта раннего выявления и оперативного вмешательства для его лечения.
Выводы
Мы рассмотрели случай идиопатического ОП, развившегося в третьем триместре и усугубившегося в раннем послеродовом периоде. Из-за сходства с другими заболеваниями дифференциация расстройства может вызвать недоумение. Хотя это редкость, ее следует рассматривать как дифференциальный диагноз, когда у женщины возникает острый живот во время беременности или в послеродовом периоде. Ранняя диагностика и классификация тяжести ОП при поступлении являются важным шагом для успешного лечения, поскольку отсроченное распознавание и лечение могут привести к большей распространенности сопутствующих осложнений.
Ссылки
- Pitchumoni CS, Yegneswaran B: Острый панкреатит у беременных. Мир J Гастроэнтерол. 2009, 15:5641-5646. 10.3748/wjg.15.5641
- Ducarme G, Maire F, Chatel P, Luton D, Hammel P: Острый панкреатит во время беременности: обзор. Дж. Перинатол. 2014, 34:87-94. 10.1038/jp.2013.161
- Maringhini A, Lankisch MR, Zinsmeister AR, Melton III LJ, DiMagno EP: Острый панкреатит в послеродовом периоде: популяционное исследование случай-контроль. Мэйо Клин Proc. 2000, 75:361-364. 10.4065/75.4.361
- Eddy JJ, Gideonsen MD, Song JY, Grobman WA, O’Halloran P: Панкреатит во время беременности: 10-летняя ретроспектива 15 больниц Среднего Запада. Акушерство Гинекол. 2008, 112:1075-1081. 10.1097/AOG.0b013e318185a032
- Рамин К.Д., Рамин С.М., Ричи С.Д., Каннингем Ф.Г.: Острый панкреатит при беременности. Am J Obstet Gynecol. 1995, 173:187-191. 10.1016/0002-9378(95)-4
- Kim JY, Jung SH, Choi HW и др.: Острый идиопатический панкреатит во время беременности: тематическое исследование.
 Мир J Гастроэнтерол. 2014, 20:16364-16367. 10.3748/wjg.v20.i43.16364
Мир J Гастроэнтерол. 2014, 20:16364-16367. 10.3748/wjg.v20.i43.16364 - Нанда С., Гупта А., Дора А., Гупта А.: Острый панкреатит: редкая причина острого живота при беременности. Arch Gynecol Obstet. 2009, 279:577-578. 10.1007/s00404-008-0755-8
- Шарма А., Гурджар М., Азим А., Барония А.К.: Острый панкреатит в раннем послеродовом периоде: история болезни. J Obstet Anaesth Crit Care. 2013, 3:111-113. 10.4103/2249-4472.123312
- Marshall JB: Острый панкреатит: обзор с упором на новые разработки. Arch Intern Med. 1993, 153:1185-1198. 10.1001/архинте.1993.00410100021004
- Gyang A, Kalu E, Fakokunde A, Whitlow B: Асцит в послеродовом периоде: пропущенный диагноз острого послеродового панкреатита. Arch Gynecol Obstet. 2005, 272:238-240. 10.1007/s00404-004-0717-8
Редкий случай острого идиопатического панкреатита в третьем триместре с обострением в раннем послеродовом периоде
Информация об авторе
Вашма Амир Соответствующий автор
Терапия, Университет медицинских наук Доу, Карачи, PAK
Марриум Наваз
Терапия, Университет медицинских наук Доу, Карачи, PAK
Зохаиб Ахмед IV
Терапия, Университет медицинских наук Доу, Карачи, PAK
Заявление об этике и раскрытие информации о конфликте интересов
Люди: Согласие было получено всеми участниками этого исследования. Конфликты интересов: В соответствии с единой формой раскрытия информации ICMJE все авторы заявляют следующее: Информация об оплате/услугах: Все авторы заявили, что не получали финансовой поддержки от какой-либо организации для представленной работы. Финансовые отношения: Все авторы заявили, что у них нет финансовых отношений в настоящее время или в течение предыдущих трех лет с какими-либо организациями, которые могут быть заинтересованы в представленной работе. Другие отношения: Все авторы заявили об отсутствии других отношений или действий, которые могли бы повлиять на представленную работу.
Конфликты интересов: В соответствии с единой формой раскрытия информации ICMJE все авторы заявляют следующее: Информация об оплате/услугах: Все авторы заявили, что не получали финансовой поддержки от какой-либо организации для представленной работы. Финансовые отношения: Все авторы заявили, что у них нет финансовых отношений в настоящее время или в течение предыдущих трех лет с какими-либо организациями, которые могут быть заинтересованы в представленной работе. Другие отношения: Все авторы заявили об отсутствии других отношений или действий, которые могли бы повлиять на представленную работу.
Информация о артикуле
ДОИ
10.7759/куреус.7348
Цитируйте эту статью как:
Амир В., Наваз М., Ахмед З. (21 марта 2020 г.) Редкий случай острого идиопатического панкреатита в третьем триместре, который обострился в раннем послеродовом периоде. Куреус 12(3): e7348. doi:10.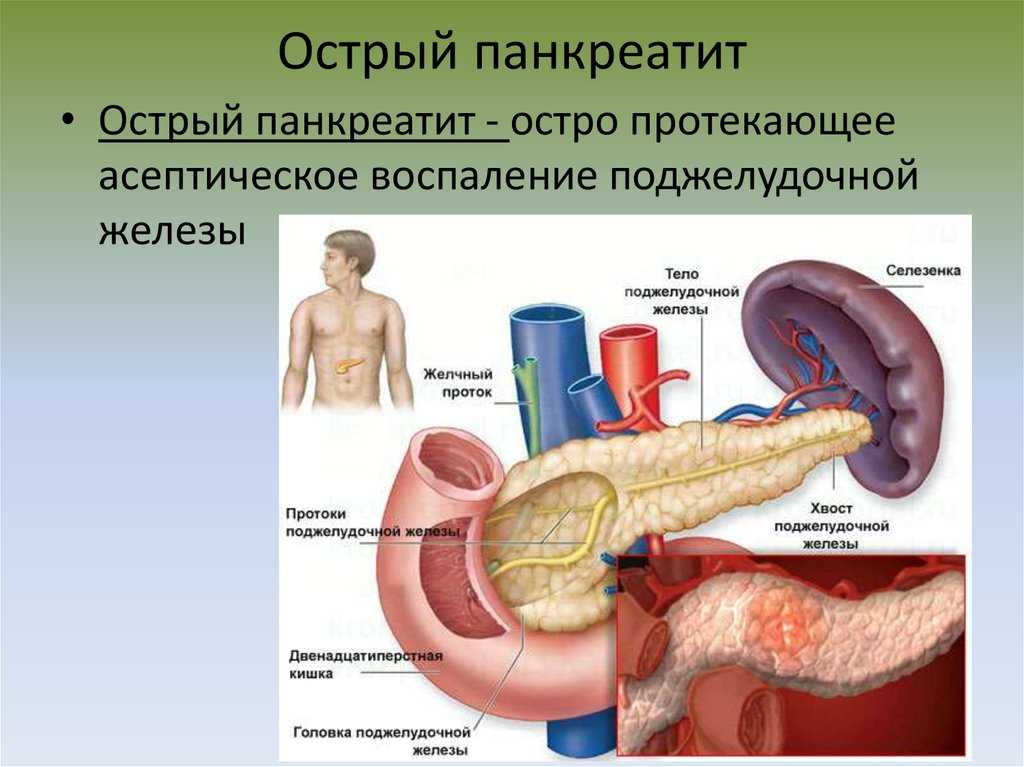 7759/cureus.7348
7759/cureus.7348
История публикаций
Получено Cureus: 09 марта 2020 г.
Рецензирование началось: 14 марта 2020 г.
Экспертная проверка завершена: 18 марта 2020 г.
Опубликовано: 21 марта 2020 г.
Авторское право
© Copyright 2020
Amir et al. Это статья с открытым доступом, распространяемая в соответствии с лицензией Creative Commons Attribution License CC-BY 4.0., которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии указания оригинального автора и источника.
Лицензия
Это статья с открытым доступом, распространяемая в соответствии с лицензией Creative Commons Attribution License, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии указания автора и источника.
Редкий случай острого идиопатического панкреатита в третьем триместре с обострением в раннем послеродовом периоде
Цифры и т.
 д.
Scholarly Impact Quotient™ (SIQ™) — это наш уникальный процесс оценки рецензирования после публикации.
Узнайте больше здесь.
д.
Scholarly Impact Quotient™ (SIQ™) — это наш уникальный процесс оценки рецензирования после публикации.
Узнайте больше здесь.Что такое SIQ™?
Scholarly Impact Quotient™ (SIQ™) — это наш уникальный процесс оценки рецензирования после публикации. SIQ™ оценивает важность и качество статей, используя коллективный разум сообщества Cureus в целом. Всем зарегистрированным пользователям предлагается внести свой вклад в SIQ™ любой опубликованной статьи. (Авторы не могут оценивать свои собственные статьи.)
Высокие рейтинги должны быть зарезервированы за работу, которая является действительно новаторской в соответствующей области. Все, что выше 5, следует считать выше среднего. Хотя все зарегистрированные пользователи Cureus могут оценивать любую опубликованную статью, мнение экспертов в предметной области имеет значительно больший вес, чем мнение неспециалистов. SIQ™ статьи будет отображаться рядом со статьей после того, как она будет дважды оценена, и пересчитывается с каждой дополнительной оценкой.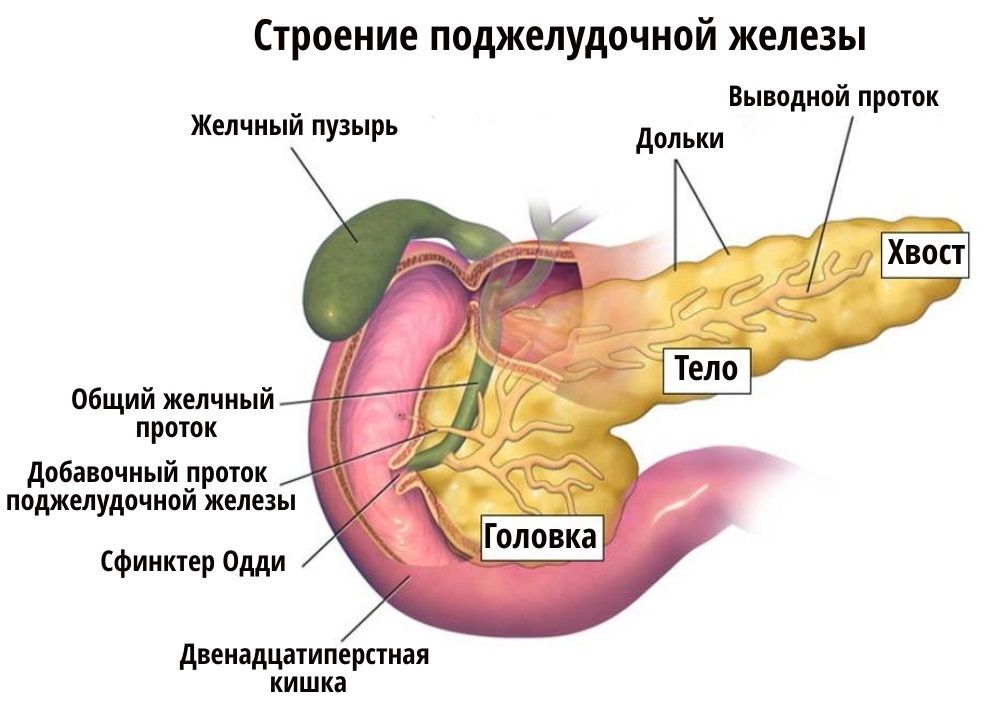
Посетите нашу страницу SIQ™, чтобы узнать больше.
Закрыть
Коэффициент научного влияния™ (SIQ™)
Scholarly Impact Quotient™ (SIQ™) — это наш уникальный процесс оценки рецензирования после публикации. SIQ™ оценивает важность и качество статей, используя коллективный разум сообщества Cureus в целом. Всем зарегистрированным пользователям предлагается внести свой вклад в SIQ™ любой опубликованной статьи. (Авторы не могут оценивать свои собственные статьи.)
У вас уже есть аккаунт? Войти.
Введите адрес электронной почты, чтобы получить бесплатную загрузку в формате PDF.
Обратите внимание, что тем самым вы соглашаетесь быть добавленным в список рассылки нашего ежемесячного информационного бюллетеня по электронной почте.
Рак поджелудочной железы обнаружен во время беременности | UCI Health
25 февраля 2020 г. | UCI Здоровье «Я не знаю, что бы я делала без UCI», — говорит Каралайн Маглинте, спортивная прическа в знак солидарности с PurpleStride (которая повышает осведомленность о раке поджелудочной железы), со своим мужем Деннисом и их детьми (слева) Ианом, 12 лет, Эмли, 5 лет, и Исаак, 7 лет.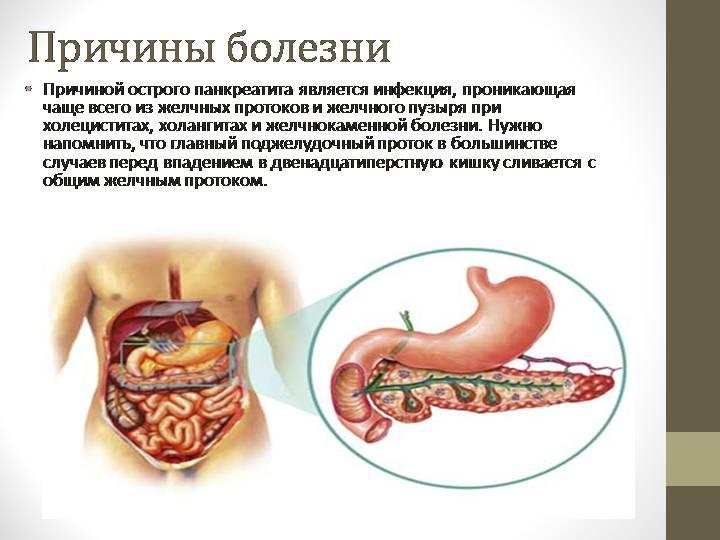 Фото: Стив Зилиус / UCI
Фото: Стив Зилиус / UCI
Пятилетняя Эмли высоко прыгает, быстро бегает и любит пируэты по гостиной в своих балетках.
Ее мама, Каралайн Маглинте, называет ее чудом. Действительно, Эмли — одна из причин, по которой Маглинте жив сегодня.
Еще одна причина: Врачи-специалисты по беременным с высоким риском и специалисты по онкологическим заболеваниям UCI Health смогли помочь женщине из Фонтаны, когда никто другой не смог.
Рак во время беременности является редким явлением, происходящим примерно один раз на 1000 беременностей ежегодно, согласно Всемирному журналу онкологии Национального института здравоохранения.
Зуд сигнализирует о проблеме
История Каралейн и Эмли Маглинте началась в 2013 году, когда Маглинте была на 15-й неделе беременности. Ей было 36 лет, и дома у нее было двое мальчиков: Йен, 6 лет, и Исаак, 18 месяцев.
«Поскольку я была беременна, я гораздо лучше осознавала сигналы своего тела о том, что что-то не так, и реагировала быстрее, чем могла бы, — говорит Маглинте.
«Руки и ноги чесались — так чесались, что хотелось их оторвать». Она консультировалась с «Dr. Google» и прочитал ее симптомы, предположившие, что это может быть проблема с печенью.
«Сначала я подумал, что, возможно, это потому, что я беременна девочкой, а двое других были мальчиками, — вспоминает Маглинте. «Но это стало настолько интенсивным, что я начал беспокоиться. Я не хотел подвергать ее опасности».
Зуд начался в пятницу. К понедельнику она была убеждена, что ей нужно позвонить своему врачу.
Ухудшение симптомов рака
Напряженный цикл тестов, визитов к врачам и госпитализаций последовал за тем, как несколько врачей Внутренней Империи безуспешно пытались диагностировать и лечить Маглинте.
Помимо зуда у нее появилась желтуха. После четырех дней в общественной больнице ее среди ночи доставили на машине скорой помощи в медицинский центр UCI в Ориндже.
Быстро собралась команда, в которую вошли эксперт по охране здоровья матери и плода доктор Джулианна Тухи, специалист по желудочно-кишечной эндоскопии доктор Джон Ли и хирурги по лечению рака поджелудочной железы под руководством доктора Дэвида Имагавы.
Они смогли предоставить специализированную диагностику и уход, доступный только в академическом медицинском центре и единственном комплексном онкологическом центре округа Ориндж, назначенном Национальным институтом рака.
Ранняя диагностика агрессивного рака поджелудочной железы
Ли – авторитет в области заболеваний печени, поджелудочной железы, желчных протоков и желчного пузыря – обследовал Маглинте с помощью эндоскопического ультразвука. Его выводы привели к биопсии ее поджелудочной железы.
Он также имплантировал стент желчного протока, чтобы облегчить ее желтуху. Несмотря на сложность, каждая процедура была минимально инвазивной и безопасной для ребенка.
Но диагноз был пугающим: у Маглинте была ранняя, но агрессивная форма рака поджелудочной железы. «Странно, что у нее был рак в таком возрасте, — отмечает Ли.
По статистике, почти все пациенты с раком поджелудочной железы старше 45 лет, при этом средний возраст на момент постановки диагноза составлял 70 лет. Маглинте было вдвое меньше.
Маглинте было вдвое меньше.
Она была опустошена. «Я все ходила по коридорам родильного дома и говорила: «Какого черта я сюда попала? Это безумие.'»
На кону две жизни
Вариантов было немного. Ранние роды «означали, что ребенок не выжил бы, поскольку я была только на 19 неделе беременности», — объясняет Маглинте.
Но у нее дома было двое детей, о которых нужно было подумать. Она и ее муж Деннис обсудили это.
«Он сказал, что это мой выбор, — рассказывает Маглинте. «Я хотел бороться за нее, но мне также нужно было бороться за себя».
Решение принято, врачи UCI работали не покладая рук, чтобы спасти и мать, и ребенка.
«Уход за онкологическим пациентом из группы высокого риска требует тщательного общения со всей командой и, конечно же, с пациентом, — говорит Тухи. «Каралейн принимала активное участие в принятии решений».
Рискованная операция Уиппла
Через одиннадцать дней после биопсии и постановки диагноза Маглинте перенесли длительную операцию Уиппла, или панкреатодуоденальную резекцию, для удаления части поджелудочной железы, где росла опухоль. Хирурги также удалили несколько других структур, переплетенных с поджелудочной железой.
Хирурги также удалили несколько других структур, переплетенных с поджелудочной железой.
Маглинте ушел домой через неделю после операции. Но ей не потребовалась химиотерапия, которая поставила бы под угрозу выживание Эмли.
«Мы наблюдали за ростом ребенка и в итоге роды были запланированы на 39 неделе», — вспоминает Тухи. «Это довольно необычно для больных раком — мы обычно рожаем на несколько недель раньше, чтобы химиотерапия или другое лечение началось как можно скорее».
К счастью, Эмли весом 7 фунтов и весом 1 унция родилась без осложнений.
‘Маленький спасатель’
Ее мама называет ее «маленькой спасительницей», потому что только 20% случаев рака поджелудочной железы диагностируются на ранней стадии, в основном потому, что симптомы — боль в животе или в средней части спины, желтуха, потеря веса и расстройство желудка — могут совпадать с симптомами других состояний.
«Без Эмли я, вероятно, не реагировал бы на свои симптомы так, как раньше, — говорит Маглинте.
На сегодняшний день она не больна раком, но требует периодических обследований на предмет рецидива болезни. «Это не что иное, как чудо», — говорит Ли.
Что касается Маглинте: «Я не знаю, что бы я делал без UCI. Мы оказались в нужном месте в нужное время с нужными командами. Просто все встало на свои места. Все, что нам было нужно, были там».
Статьи по теме
- Лечение рака молочной железы во время беременности ›
- Перед лицом проблемы выживания рака ›
- Новый взгляд на мир рака ›
Теги рак поджелудочная железа истории пациентов беременность
Оставить комментарий
Имя:
Имя: должно содержать не менее 0 и не более 256 символов.