Содержание
Причины болей в поджелудочной у будущих мам: от физиологических изменений до патологий
Беременность — удивительное время, полное перемен и новых ощущений. Но иногда эти ощущения могут быть не самыми приятными. Одна из проблем, с которой сталкиваются некоторые будущие мамы — боль в области поджелудочной железы. Что же вызывает эти неприятные ощущения? Давайте разберемся!
Поджелудочная болит у беременной — звучит пугающе, не так ли? Но не спешите паниковать. В большинстве случаев эти боли связаны с естественными изменениями в организме женщины. Растущая матка оказывает давление на внутренние органы, в том числе и на поджелудочную железу. Это может вызывать дискомфорт и болезненные ощущения. Кроме того, гормональные изменения во время беременности могут влиять на работу пищеварительной системы, что тоже может стать причиной болей.
Но что если боль становится слишком сильной или не проходит длительное время? Тут уже стоит насторожиться. Иногда боли в поджелудочной могут быть симптомом более серьезных проблем. Например, панкреатита — воспаления поджелудочной железы. Эта патология может возникнуть из-за нарушения оттока желчи или чрезмерной нагрузки на орган. А ведь во время беременности риск развития желчнокаменной болезни повышается, что в свою очередь может привести к панкреатиту.
Физиологические причины болей
Давайте копнем глубже в физиологию беременности. Знаете ли вы, что во время беременности объем крови в организме женщины увеличивается почти на 50%? Это колоссальная нагрузка на все органы, включая поджелудочную железу. Она вынуждена работать в усиленном режиме, что может вызывать болезненные ощущения.
А как насчет гормонов? Уровень прогестерона во время беременности значительно повышается. Этот гормон, помимо прочего, влияет на тонус гладкой мускулатуры, в том числе и желудочно-кишечного тракта. Результат? Замедление перистальтики кишечника и застой желчи. А это, в свою очередь, может привести к раздражению поджелудочной железы и появлению болей.

Патологические причины
Теперь давайте поговорим о более серьезных причинах. Иногда поджелудочная болит у беременной из-за развития патологических процессов. Помимо уже упомянутого панкреатита, это может быть обострение хронических заболеваний желудочно-кишечного тракта, таких как гастрит или язвенная болезнь. Беременность — это стресс для организма, который может спровоцировать обострение этих заболеваний.
Еще одна потенциальная причина — гестационный сахарный диабет. Это состояние, при котором у беременной женщины впервые выявляется повышенный уровень сахара в крови. Гестационный диабет может оказывать негативное влияние на поджелудочную железу, вызывая боли и дискомфорт.
Как отличить норму от патологии?
Как же понять, когда стоит бить тревогу? Вот несколько признаков, которые должны насторожить:
- Сильная боль, не проходящая после отдыха или приема пищи
- Боль, сопровождающаяся тошнотой и рвотой
- Желтушность кожи и склер глаз
- Темная моча и светлый стул
Если вы заметили у себя эти симптомы, немедленно обратитесь к врачу. Помните, здоровье будущей мамы — это здоровье малыша!
Профилактика и лечение
Что же делать, чтобы избежать проблем с поджелудочной во время беременности? Прежде всего, следите за своим питанием. Исключите жирную, острую и жареную пищу. Отдавайте предпочтение легким, богатым клетчаткой продуктам. Не забывайте о достаточном количестве жидкости — это поможет избежать застоя желчи.
Физическая активность также играет важную роль. Регулярные прогулки на свежем воздухе, плавание, специальная гимнастика для беременных — все это поможет улучшить кровообращение и нормализовать работу пищеварительной системы.
Если же боли все-таки возникли, не занимайтесь самолечением. Только врач может назначить правильное и безопасное для будущего малыша лечение. В зависимости от причины болей, это могут быть спазмолитики, ферментные препараты или другие средства.
Психологический аспект
Нельзя забывать и о психологической стороне вопроса. Стресс и тревога могут усугублять физические симптомы. Поэтому важно сохранять спокойствие и позитивный настрой. Методы релаксации, медитация, общение с близкими людьми — все это поможет снизить уровень стресса и улучшить самочувствие.

Помните, беременность — это не болезнь, а естественное состояние организма. Да, оно требует особого внимания к своему здоровью, но не стоит воспринимать каждое новое ощущение как угрозу. Прислушивайтесь к своему телу, но не паникуйте по каждому поводу.
В заключение хочется сказать: будущие мамы, берегите себя! Ваше здоровье и спокойствие — залог здоровья вашего малыша. Не стесняйтесь обращаться к врачу с любыми вопросами и сомнениями. Ведь лучше лишний раз проконсультироваться со специалистом, чем упустить что-то важное. Пусть ваша беременность будет счастливой и безоблачной!
Симптомы панкреатита при беременности: на что обратить внимание
Когда поджелудочная болит у беременной, это может быть симптомом панкреатита — воспалительного процесса, который способен серьезно осложнить течение беременности. Но как отличить обычный дискомфорт от опасного состояния? Давайте разберемся в деталях этого коварного заболевания и его проявлениях у будущих мам.
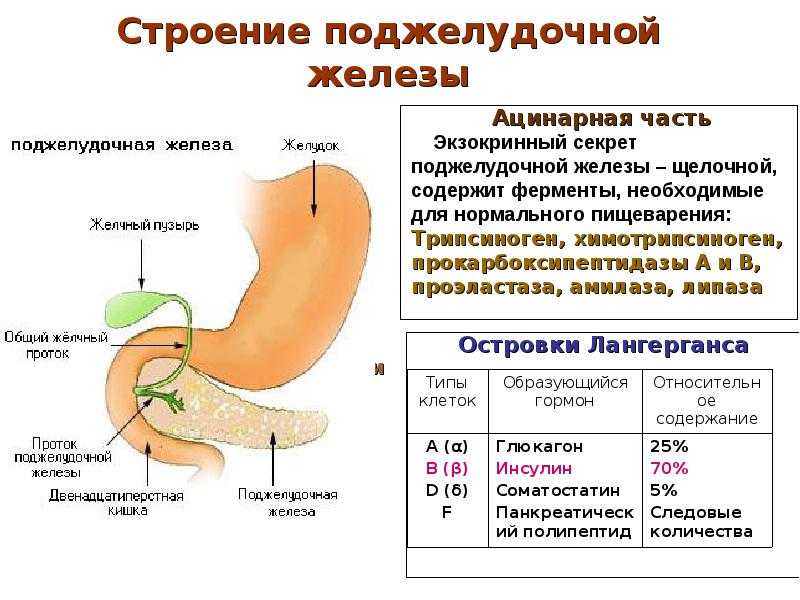
Представьте, что ваша поджелудочная железа — это миниатюрная фабрика, работающая круглосуточно. Она производит ферменты для переваривания пищи и гормоны для регуляции уровня сахара в крови. А теперь вообразите, что на этой фабрике вдруг случился пожар. Вот так можно описать то, что происходит при панкреатите — воспаление «поджигает» ткани железы, нарушая ее работу.
Ключевые симптомы: когда бить тревогу?
Итак, на что же стоит обратить внимание? Первый и самый яркий признак — это боль. Но не просто легкий дискомфорт, а острая, режущая боль в верхней части живота, которая может отдавать в спину. Эта боль часто усиливается после еды, особенно если вы полакомились чем-то жирным или острым. Представьте, что кто-то воткнул раскаленный нож вам под ребра — вот так описывают это ощущение многие пациенты.
Но боль — это еще не все. Часто к ней присоединяется тошнота и рвота, которые не приносят облегчения. И если обычное токсикоз-обусловленное недомогание проходит к концу первого триместра, то при панкреатите эти симптомы могут сохраняться и усиливаться.

Еще один важный симптом — лихорадка. Температура может подниматься до 38-39 градусов, и это уже серьезный повод для беспокойства. Ведь высокая температура сама по себе опасна для плода, не говоря уже о том, что она указывает на воспалительный процесс в организме.
Менее очевидные, но важные признаки
Кроме ярких симптомов, есть и менее заметные, но не менее важные признаки. Например, изменение цвета кожи и склер глаз. Если вы заметили, что ваша кожа приобрела желтоватый оттенок, а белки глаз стали желтыми — это может быть признаком того, что желчь не выводится должным образом из-за воспаления поджелудочной.
Еще один тревожный сигнал — изменение цвета мочи и стула. Моча может стать темной, напоминающей цвет пива или крепкого чая, а стул, наоборот, обесцвечивается, становится серым или белесым. Это происходит из-за нарушения оттока желчи и работы поджелудочной железы.
Не стоит игнорировать и общую слабость, быструю утомляемость. Конечно, усталость — частый спутник беременности, но если вы чувствуете, что сил нет совсем, даже на самые простые дела — это повод насторожиться.
Особенности течения панкреатита при беременности
Беременность вносит свои коррективы в течение любого заболевания, и панкреатит не исключение. Растущая матка меняет анатомию брюшной полости, что может маскировать или, наоборот, усиливать некоторые симптомы. Например, боль может быть менее локализованной, «размазанной» по всему животу.
Кроме того, гормональные изменения влияют на работу желудочно-кишечного тракта. Прогестерон расслабляет гладкую мускулатуру, что может приводить к застою желчи и повышать риск развития панкреатита. Это как если бы на нашей воображаемой фабрике вдруг замедлились все конвейеры — продукция накапливается, создавая проблемы.
Диагностика: как подтвердить или опровергнуть опасения?
Если вы заподозрили у себя панкреатит, не нужно заниматься самодиагностикой. Только врач может поставить точный диагноз. Для этого проводится ряд исследований:
- Анализ крови на ферменты поджелудочной железы (амилаза, липаза)
- УЗИ органов брюшной полости
- МРТ (в случае необходимости и при отсутствии противопоказаний)
Важно помнить, что некоторые диагностические процедуры, такие как КТ или ЭРХПГ, противопоказаны во время беременности из-за риска для плода. Поэтому диагностика должна проводиться с особой осторожностью и под контролем специалистов.

Лечение: что можно, а что нельзя?
Лечение панкреатита во время беременности — это всегда баланс между необходимостью помочь матери и безопасностью для плода. Основные принципы лечения включают:
- Голодание в первые дни обострения для «отдыха» поджелудочной
- Инфузионная терапия для поддержания водно-электролитного баланса
- Обезболивание (с использованием препаратов, безопасных при беременности)
- Антибиотикотерапия при необходимости (опять же, с учетом безопасности для плода)
После купирования острого состояния назначается специальная диета. Это как если бы нашу «фабрику» после пожара постепенно возвращали к работе, начиная с самых простых операций.
Профилактика: как не допустить беды?
Лучшее лечение — это профилактика. Чтобы снизить риск развития панкреатита во время беременности, следуйте простым, но эффективным правилам:
- Питайтесь дробно, небольшими порциями
- Исключите жирную, острую, жареную пищу
- Откажитесь от алкоголя и курения (что и так необходимо во время беременности)
- Поддерживайте умеренную физическую активность
- Регулярно посещайте врача и сдавайте необходимые анализы
Помните, что ваше здоровье сейчас важно вдвойне. Прислушивайтесь к своему телу, не игнорируйте тревожные симптомы. Ведь поджелудочная железа — это не просто орган, это важный участник процесса вынашивания ребенка. Она помогает регулировать уровень сахара в крови, что критически важно для правильного развития плода.
В конце концов, беременность — это не болезнь, а естественное состояние. И хотя риск развития панкреатита в этот период повышен, при правильном подходе и своевременном обращении к врачу большинство проблем можно предотвратить или успешно решить. Главное — не паниковать, а действовать грамотно и своевременно.
Так что если вдруг поджелудочная болит у беременной — не нужно сразу представлять худшее. Возможно, это просто временный дискомфорт, связанный с перестройкой организма. Но если боль сильная, длительная или сопровождается другими тревожными симптомами — не медлите с визитом к врачу. Ваше здоровье и здоровье вашего будущего малыша стоит того, чтобы отнестись к этому со всей серьезностью.

Диагностика проблем с поджелудочной железой: безопасные методы для беременных
Когда поджелудочная болит у беременной, это может вызвать панику и страх. Но не стоит сразу думать о худшем! Современная медицина предлагает ряд безопасных методов диагностики, которые помогут разобраться в ситуации, не подвергая риску ни маму, ни малыша. Давайте рассмотрим эти методы подробнее и разберемся, как они работают.
Лабораторные исследования: первая линия обороны
Начнем с самого простого и безопасного — анализов крови. Это как взять пробу воды из реки, чтобы понять, что происходит во всем водоеме. Какие же показатели могут рассказать о состоянии поджелудочной?
- Амилаза и липаза — ферменты, которые вырабатывает поджелудочная железа. Их повышение может говорить о воспалении или повреждении органа.
- С-реактивный белок — маркер воспаления в организме.
- Общий и биохимический анализ крови — помогут оценить общее состояние организма и выявить возможные нарушения.
Важно отметить, что во время беременности некоторые показатели крови могут естественным образом меняться. Поэтому интерпретировать результаты должен опытный специалист, учитывая срок беременности и индивидуальные особенности пациентки.
УЗИ: заглянуть внутрь без вреда
Ультразвуковое исследование — это как подводная лодка с сонаром, которая позволяет «увидеть» внутренние органы, не проникая внутрь тела. Этот метод абсолютно безопасен для беременных и может дать много полезной информации:
- Размеры и структуру поджелудочной железы
- Наличие воспалительных изменений
- Состояние желчного пузыря и протоков
- Возможные новообразования
УЗИ можно проводить многократно, без риска для плода. Это позволяет наблюдать динамику изменений и оценивать эффективность лечения.
МРТ: детальный взгляд в особых случаях
Магнитно-резонансная томография — это как высокоточная карта внутренних органов. Она дает более детальную картину, чем УЗИ, и при этом не использует ионизирующее излучение, что делает ее относительно безопасной для беременных. Однако МРТ назначают только в случаях, когда польза от исследования превышает потенциальные риски.
МРТ может показать:
- Мельчайшие изменения в структуре поджелудочной железы
- Состояние панкреатических протоков
- Наличие кист или опухолей
- Распространение воспалительного процесса на окружающие ткани
Важно помнить, что МРТ проводится без контрастного вещества, так как его безопасность для плода не доказана.
Эндоскопическое УЗИ: когда нужна особая точность
Представьте, что вы можете отправить миниатюрный УЗИ-аппарат прямо к поджелудочной железе. Именно так работает эндоскопическое УЗИ. Этот метод сочетает в себе эндоскопию и ультразвуковое исследование, позволяя получить очень четкое изображение поджелудочной железы.
Эндо-УЗИ может быть особенно полезно для:
- Диагностики ранних стадий панкреатита
- Выявления мелких камней в желчных протоках
- Обнаружения небольших опухолей
Однако этот метод более инвазивен, чем обычное УЗИ, и его применение у беременных ограничено. Его назначают только в случаях, когда другие методы не дают достаточной информации для постановки диагноза.
Анализ кала: неожиданный источник информации
Казалось бы, какое отношение имеет анализ кала к поджелудочной железе? Самое прямое! Этот анализ может рассказать о том, как работает наша «фабрика» по производству пищеварительных ферментов.
Что можно узнать из анализа кала:
- Уровень эластазы-1 — показатель экзокринной функции поджелудочной
- Наличие непереваренных жиров — признак нарушения работы поджелудочной
- Присутствие крови — возможный признак воспаления или повреждения ЖКТ
Этот метод абсолютно безопасен для беременных и может дать ценную информацию о работе пищеварительной системы.
Дыхательные тесты: инновационный подход
Звучит неожиданно, но по выдыхаемому воздуху можно судить о работе поджелудочной железы. Как это работает? Пациентке дают выпить раствор с определенным веществом, которое перерабатывается поджелудочной железой. Затем анализируют состав выдыхаемого воздуха.
Преимущества дыхательных тестов:
- Неинвазивность
- Безопасность для беременных
- Возможность оценить функцию поджелудочной железы в динамике
Эти тесты пока не так широко распространены, но они представляют собой перспективное направление в диагностике проблем с поджелудочной железой.

Генетическое тестирование: взгляд в будущее
Иногда проблемы с поджелудочной железой могут иметь генетическую природу. В таких случаях может быть полезно генетическое тестирование. Оно позволяет выявить мутации, связанные с повышенным риском заболеваний поджелудочной железы.
Когда может быть полезно генетическое тестирование:
- При семейной истории заболеваний поджелудочной
- При подозрении на наследственные формы панкреатита
- Для оценки риска развития рака поджелудочной железы
Этот метод безопасен для беременных, так как для анализа достаточно небольшого образца крови.
Как выбрать правильный метод диагностики?
Выбор метода диагностики — это всегда индивидуальное решение, которое принимает врач, учитывая множество факторов: симптомы, срок беременности, общее состояние здоровья пациентки, результаты предыдущих исследований. Важно помнить, что когда поджелудочная болит у беременной, это не всегда означает серьезную проблему. Иногда это может быть связано с естественными изменениями в организме.
Не стоит бояться диагностических процедур. Современные методы безопасны и эффективны. Главное — вовремя обратиться к врачу и точно следовать его рекомендациям. Помните, что ваше здоровье и здоровье вашего будущего малыша — это самое важное. Правильная и своевременная диагностика поможет вам спокойно и уверенно пройти весь путь беременности, наслаждаясь каждым моментом этого удивительного периода.
Лечение панкреатита во время беременности: медикаменты и народные средства
Когда поджелудочная болит у беременной, это не только неприятно, но и тревожно. Ведь теперь вы отвечаете не только за себя, но и за маленькую жизнь внутри вас. Как же быть? Как лечить панкреатит, не навредив малышу? Давайте разберемся в этом непростом вопросе, рассмотрев как медикаментозные, так и народные методы лечения.
Медикаментозное лечение: баланс эффективности и безопасности
Прежде всего, стоит отметить, что любое лечение во время беременности должно проводиться под строгим контролем врача. Самолечение может быть опасно как для мамы, так и для малыша. Итак, какие же препараты могут быть назначены при панкреатите у беременных?

- Спазмолитики: помогают снять боль и расслабить гладкую мускулатуру. Например, дротаверин (но-шпа) считается относительно безопасным при беременности.
- Ферментные препараты: восполняют недостаток пищеварительных ферментов. Панкреатин и его аналоги часто назначаются беременным.
- Антацидные средства: помогают нейтрализовать кислоту в желудке. Многие из них разрешены при беременности.
А как же антибиотики? Ведь при остром панкреатите их часто назначают. Тут все сложнее. Некоторые антибиотики могут быть назначены беременным, но только в случае крайней необходимости и под строгим контролем врача. Выбор препарата будет зависеть от срока беременности и тяжести состояния пациентки.
Народные средства: помощь из бабушкиного сундука
Многие беременные женщины предпочитают народные средства, считая их более безопасными. Но так ли это на самом деле? Давайте рассмотрим некоторые популярные народные методы лечения панкреатита и оценим их эффективность и безопасность для будущих мам.
- Отвар овса: считается, что он обволакивает слизистую и снимает воспаление. Относительно безопасен при беременности, но перед применением лучше посоветоваться с врачом.
- Льняное семя: богато омега-3 жирными кислотами, которые могут помочь снизить воспаление. Однако в больших количествах может вызвать расстройство желудка.
- Ромашковый чай: обладает противовоспалительным действием. Обычно безопасен при беременности, но не стоит злоупотреблять.
- Сок картофеля: народное средство от изжоги и воспаления. Однако его эффективность научно не доказана, а сырой картофель может содержать вредные вещества.
Помните, что даже народные средства могут иметь противопоказания и побочные эффекты. Поэтому перед их применением обязательно проконсультируйтесь с врачом.
Диета: краеугольный камень лечения
Когда поджелудочная болит у беременной, правильное питание становится не просто важным, а критически необходимым. Диета при панкреатите во время беременности должна быть щадящей для поджелудочной железы, но при этом обеспечивать организм всеми необходимыми питательными веществами.

Основные принципы диеты при панкреатите у беременных:
- Дробное питание: 5-6 небольших приемов пищи в день
- Исключение жирной, жареной, острой пищи
- Ограничение соли и сахара
- Достаточное количество белка (нежирное мясо, рыба, творог)
- Обилие овощей и фруктов (но не кислых)
- Исключение алкоголя и кофеина
Помните, что диета — это не краткосрочная мера, а образ жизни на время лечения панкреатита и беременности. Да, порой придется отказаться от любимых блюд, но здоровье стоит этих усилий, не так ли?
Физическая активность: движение — жизнь
Казалось бы, при болях в поджелудочной лучше лежать и не двигаться. Но это не совсем так. Умеренная физическая активность может помочь улучшить кровообращение и ускорить выздоровление. Конечно, речь не идет о интенсивных тренировках. Что же можно делать?
- Легкая ходьба: 15-20 минут в день в комфортном темпе
- Плавание: отличная нагрузка для беременных, разгружает позвоночник
- Йога для беременных: помогает расслабиться и улучшить кровообращение
- Дыхательная гимнастика: улучшает вентиляцию легких и обогащает кровь кислородом
Любые физические нагрузки должны быть согласованы с врачом и прекращены при появлении болей или дискомфорта.
Психологический аспект: спокойствие, только спокойствие
Стресс — враг здоровья, особенно во время беременности. Он может усугубить течение панкреатита и негативно повлиять на развитие плода. Поэтому важно уделять внимание не только физическому, но и психологическому состоянию.
Методы борьбы со стрессом при панкреатите у беременных:
- Медитация: помогает успокоить ум и снизить уровень стресса
- Арт-терапия: рисование, лепка, вязание — любое творчество отвлекает от тревожных мыслей
- Общение с близкими: поддержка родных важна как никогда
- Консультация психолога: если тревога не отпускает, не стесняйтесь обратиться к специалисту
Помните, что ваше эмоциональное состояние напрямую влияет на малыша. Старайтесь окружать себя позитивом и верить в лучшее.
Альтернативные методы: за и против
В поисках облегчения многие обращаются к альтернативной медицине. Но насколько это безопасно при беременности? Давайте рассмотрим некоторые популярные методы:

- Акупунктура: может помочь снять боль и улучшить пищеварение. Относительно безопасна при выполнении квалифицированным специалистом.
- Гомеопатия: научных доказательств эффективности нет, но многие верят в ее силу. Важно помнить, что даже гомеопатические средства могут иметь побочные эффекты.
- Остеопатия: может помочь улучшить кровообращение и снять спазмы. Но важно выбирать специалиста, имеющего опыт работы с беременными.
- Ароматерапия: некоторые эфирные масла могут помочь расслабиться и снять стресс. Но многие из них противопоказаны при беременности, поэтому будьте осторожны.
Помните, что альтернативные методы лечения должны дополнять, а не заменять традиционную медицину. Всегда консультируйтесь с врачом перед их применением.
Профилактика обострений: лучше предупредить, чем лечить
Когда острая фаза панкреатита позади, важно не допустить повторного обострения. Как же этого добиться? Вот несколько ключевых моментов:
- Строгое соблюдение диеты: даже если вы чувствуете себя лучше, не спешите возвращаться к прежнему рациону
- Регулярные осмотры у врача: не пропускайте плановые визиты к гастроэнтерологу и гинекологу
- Контроль веса: избыточный вес повышает риск обострения панкреатита
- Отказ от вредных привычек: алкоголь и курение абсолютно исключены
- Умеренная физическая активность: поддерживайте себя в форме, но не перегружайтесь
Помните, что беременность — это не болезнь, а естественное состояние организма. Даже если поджелудочная болит у беременной, это не приговор. При правильном подходе к лечению и профилактике вы сможете наслаждаться этим прекрасным периодом жизни и готовиться к встрече с малышом.
В заключение хочется сказать: берегите себя и прислушивайтесь к своему организму. Ваше здоровье сейчас важно вдвойне. Не стесняйтесь обращаться за помощью к специалистам и близким людям. Помните, что панкреатит при беременности — это состояние, которое можно и нужно лечить. С правильным подходом и позитивным настроем вы обязательно справитесь с этой проблемой и подарите своему малышу счастливое и здоровое начало жизни.
Диета при болях в поджелудочной: что можно и нельзя есть будущей маме
Когда поджелудочная болит у беременной, вопрос питания становится не просто важным, а жизненно необходимым. Ведь теперь вы отвечаете не только за себя, но и за маленькую жизнь внутри. Как же составить меню, которое поможет успокоить разбушевавшуюся железу и при этом обеспечит малыша всем необходимым? Давайте разберемся в этом кулинарном квесте!
Основные принципы диеты: держим курс на здоровье
Прежде чем мы нырнем в мир разрешенных и запрещенных продуктов, давайте уясним главные правила игры. Диета при панкреатите у беременных — это не краткосрочная мера, а образ жизни на ближайшие месяцы. Вот ключевые моменты, которые нужно запомнить:
- Дробное питание: 5-6 небольших приемов пищи в день
- Щадящая термическая обработка: варка, запекание, приготовление на пару
- Исключение раздражающих продуктов: острого, жирного, жареного
- Умеренная температура блюд: ни слишком горячо, ни слишком холодно
- Достаточное количество жидкости: но не газированной и не сладкой
Звучит как список строгих правил? Не спешите расстраиваться! В рамках этих ограничений можно составить вкусное и разнообразное меню. Главное — подойти к вопросу творчески!
Зеленый свет: продукты, которые помогут
Итак, что же можно есть, когда поджелудочная болит у беременной? Список разрешенных продуктов на самом деле довольно широк. Вот некоторые из них:
- Нежирное мясо: курица, индейка, кролик. Эти продукты богаты белком, который необходим для роста и развития малыша.
- Рыба нежирных сортов: треска, хек, судак. Источник омега-3 жирных кислот, важных для развития мозга ребенка.
- Молочные продукты низкой жирности: творог, кефир, йогурт без добавок. Кальций и пробиотики в одном флаконе!
- Крупы: овсянка, гречка, рис. Медленные углеводы дадут энергию и помогут работе кишечника.
- Овощи: морковь, кабачки, тыква, свекла. Кладезь витаминов и клетчатки.
- Фрукты: яблоки, груши, бананы (в умеренных количествах). Природные витамины и минералы.
Помните, что даже разрешенные продукты нужно употреблять в умеренных количествах. Переедание — враг здоровой поджелудочной!

Красный свет: продукты-табу
А теперь давайте поговорим о том, что категорически нельзя есть при панкреатите во время беременности. Этот список нужно знать наизусть и держаться от этих продуктов подальше:
- Жирное мясо и рыба: свинина, баранина, семга, скумбрия
- Копчености и колбасы: даже если очень хочется!
- Жареные блюда: картошка фри, чипсы, любые продукты во фритюре
- Острые приправы и соусы: перец, хрен, горчица
- Алкоголь: это табу не только из-за панкреатита, но и из-за беременности
- Газированные напитки: даже минеральная вода должна быть без газа
- Кофе и крепкий чай: кофеин может спровоцировать обострение
Кажется, что список запретов длиннее, чем список разрешенных продуктов? Не отчаивайтесь! Помните, что эти ограничения временны, и они помогут вам и вашему малышу оставаться здоровыми.
Особенности меню по триместрам
Интересный факт: потребности организма беременной женщины меняются в зависимости от срока. Давайте рассмотрим, как может выглядеть диета при панкреатите в разные периоды беременности:
Первый триместр:
В это время многие женщины страдают от токсикоза, и поджелудочная болит у беременной чаще всего именно в этот период. Ключевые моменты диеты:
- Частое дробное питание маленькими порциями
- Нежирные бульоны и супы-пюре
- Сухарики из белого хлеба (помогают от тошноты)
- Некрепкий зеленый чай или отвар шиповника
Второй триместр:
Обычно в это время самочувствие улучшается, но расслабляться не стоит. Рацион можно немного расширить:
- Больше белковой пищи: нежирное мясо, рыба, творог
- Овощные рагу и запеканки
- Фруктовые пюре и муссы
- Цельнозерновой хлеб в небольших количествах
Третий триместр:
На последнем этапе беременности важно не допустить обострения панкреатита. Диета должна быть особенно сбалансированной:
- Нежирные сорта рыбы (важно для развития мозга малыша)
- Кисломолочные продукты (для укрепления костной системы)
- Овощи и фрукты, богатые клетчаткой (для профилактики запоров)
- Продукты, богатые железом: гречка, яблоки, гранаты
Кулинарные хитрости: как сделать диету вкусной
Кажется, что диета при панкреатите — это сплошные ограничения и невкусная еда? Ничего подобного! Вот несколько кулинарных трюков, которые помогут разнообразить меню:
- Экспериментируйте с зеленью: укроп, петрушка, базилик добавят вкуса и аромата даже самым простым блюдам
- Используйте натуральные подсластители: стевия или фруктоза (в умеренных количествах) помогут удовлетворить тягу к сладкому
- Готовьте на пару в мультиварке: так блюда получаются сочными и ароматными
- Экспериментируйте с текстурами: пюре, суфле, муссы — все это можно приготовить из разрешенных продуктов
- Используйте специи, которые улучшают пищеварение: куркума, имбирь (в небольших количествах), корица
Помните, что даже строгая диета может быть вкусной и разнообразной. Главное — подойти к вопросу творчески!
Питьевой режим: что и сколько пить
Когда поджелудочная болит у беременной, важно не только то, что вы едите, но и то, что пьете. Правильный питьевой режим поможет снизить нагрузку на поджелудочную железу и обеспечит организм необходимой жидкостью. Вот несколько рекомендаций:
- Чистая негазированная вода: основа питьевого рациона
- Слабые травяные чаи: ромашка, мята, мелисса (но не увлекайтесь!)
- Компоты из сухофруктов без сахара
- Отвар шиповника: богат витамином C
- Свежевыжатые соки (разбавленные водой 1:1): яблочный, морковный, тыквенный
Сколько же нужно пить? В среднем, беременной женщине рекомендуется выпивать около 2 литров жидкости в день. Но помните, что этот объем включает в себя и супы, и фрукты, и другие продукты, содержащие жидкость.
Психологический аспект диеты: как не сорваться
Соблюдение строгой диеты во время беременности может быть эмоционально сложным. Как же справиться с искушениями и сохранить позитивный настрой? Вот несколько советов:
- Ведите дневник питания: это поможет отслеживать прогресс и замечать улучшения в самочувствии
- Устраивайте «праздники живота» в рамках разрешенных продуктов: например, приготовьте красивый фруктовый салат или нарядно украсьте паровую котлетку
- Не держите дома запрещенные продукты: с глаз долой — из сердца вон
- Находите поддержку: объясните близким, почему для вас так важно соблюдать диету
- Помните о цели: вы делаете это ради здоровья своего малыша
Помните, что каждый день соблюдения диеты — это маленькая победа. Вы справитесь!

Мифы о питании при панкреатите во время беременности
В мире диет существует множество мифов, и питание при панкреатите у беременных не исключение. Давайте развенчаем некоторые из них:
- Миф 1: «Нужно голодать, чтобы успокоить поджелудочную». Это опасно как для мамы, так и для малыша. Питание должно быть регулярным и сбалансированным.
- Миф 2: «Можно есть все, главное — маленькими порциями». Увы, но некоторые продукты действительно противопоказаны, независимо от размера порции.
- Миф 3: «Диета при панкреатите лишает ребенка питательных веществ». При правильно составленном рационе малыш получит все необходимое.
- Миф 4: «После улучшения самочувствия можно вернуться к обычному питанию». Это может привести к рецидиву. Диету нужно соблюдать до конца беременности и некоторое время после родов.
Помните, что всегда лучше консультироваться с врачом, а не доверять слухам и мифам.
В заключение хочется сказать: да, диета при панкреатите во время беременности может показаться сложной и ограничивающей. Но помните, что это временные меры, которые помогут вам и вашему малышу оставаться здоровыми. Каждый правильно съеденный кусочек — это инвестиция в ваше здоровье и здоровье вашего будущего ребенка. Будьте терпеливы, прислушивайтесь к своему организму и не стесняйтесь обращаться за поддержкой к близким и специалистам. Вы справитесь, и совсем скоро сможете наслаждаться материнством в полной мере!
Профилактика обострений: как избежать болей в поджелудочной во время беременности
Беременность — удивительное время в жизни женщины, но оно может принести и неожиданные сюрпризы. Одним из таких неприятных «подарков» может стать боль в поджелудочной железе. Что же делать, если поджелудочная болит у беременной? Как справиться с этой проблемой и не дать ей омрачить радость ожидания малыша?
Представьте себе, что ваша поджелудочная железа — это маленькая фабрика внутри вашего тела. Обычно она тихонько работает, производя важные ферменты и гормоны. Но иногда эта фабрика может начать барахлить, особенно во время беременности, когда весь организм работает на повышенных оборотах. И тогда появляются эти коварные боли, от которых хочется лезть на стенку.

Почему же поджелудочная вдруг решает устроить забастовку именно сейчас? Дело в том, что во время беременности организм женщины претерпевает множество изменений. Гормональные перестройки, увеличение размеров матки, изменение пищевых привычек — все это может повлиять на работу поджелудочной железы. Она становится более чувствительной и раздражительной, как капризный ребенок.
Симптомы, которые нельзя игнорировать
Как же понять, что именно поджелудочная решила напомнить о себе? Вот несколько признаков, на которые стоит обратить внимание:
- Тупая или острая боль в верхней части живота, которая может отдавать в спину
- Тошнота и рвота, не связанные с обычным токсикозом
- Вздутие живота и газообразование
- Потеря аппетита
- Повышение температуры тела
Если вы заметили у себя эти симптомы, не стоит паниковать, но и игнорировать их тоже нельзя. Помните, что ваше здоровье сейчас вдвойне важно!
Диета — ваш верный союзник
Что же делать, если поджелудочная болит у беременной? Первое, на что стоит обратить внимание — это диета. Правильное питание может стать настоящим спасательным кругом в этой ситуации. Представьте, что вы кормите не только себя, но и свою капризную поджелудочную железу. Она, как избалованная принцесса, требует особого меню.
Забудьте о жирной, острой и жареной пище — это настоящий яд для вашей поджелудочной. Вместо этого сделайте ставку на легкие, но питательные блюда. Отварное нежирное мясо, рыба на пару, овощные супы — вот ваши новые лучшие друзья. Не забывайте о кашах — они не только полезны, но и помогут насытиться без лишней нагрузки на пищеварительную систему.
А как насчет перекусов? Ведь во время беременности так часто хочется чего-нибудь вкусненького! Не отказывайте себе в этом удовольствии, но выбирайте правильные snacks. Свежие фрукты, йогурт без добавок, горсть орехов — все это поможет утолить голод и не навредит вашей поджелудочной.
Режим дня — ключ к успеху
Помните, как в детстве родители заставляли вас соблюдать режим дня? Оказывается, они были правы! Регулярное питание небольшими порциями 5-6 раз в день поможет снизить нагрузку на поджелудочную железу и избежать обострений. Представьте, что вы кормите маленького зверька — он не сможет съесть много за раз, но нуждается в постоянном питании.
Кроме того, не забывайте о важности отдыха. Стресс — один из главных врагов здоровой поджелудочной. Найдите время для расслабления, послушайте спокойную музыку, почитайте любимую книгу. Помните, что ваше спокойствие сейчас важно не только для вас, но и для вашего будущего малыша.
Движение — жизнь
Кажется парадоксальным, но умеренная физическая активность может помочь в борьбе с болями в поджелудочной железе. Нет, речь не идет о марафонских забегах или силовых тренировках. Легкая прогулка на свежем воздухе, плавание, специальная гимнастика для беременных — вот что поможет улучшить кровообращение и нормализовать работу всех органов, включая нашу капризную поджелудочную.
Представьте, что ваше тело — это сложный механизм, который нуждается в постоянной «смазке». Движение как раз и является той самой «смазкой», которая поможет всем шестеренкам работать слаженно и без сбоев.
Когда нужна помощь специалиста
Несмотря на все ваши усилия, бывают ситуации, когда без помощи врача не обойтись. Если боли становятся сильнее, не проходят в течение нескольких дней или сопровождаются другими тревожными симптомами — немедленно обратитесь к специалисту. Помните, что ваше здоровье и здоровье будущего малыша — это не та сфера, где стоит заниматься самолечением.
Врач может назначить дополнительные обследования, скорректировать диету или даже прописать специальные препараты, безопасные для применения во время беременности. Не бойтесь задавать вопросы и уточнять все, что вас беспокоит — хороший специалист всегда найдет время, чтобы все подробно объяснить.
Народные средства: помощь или вред?
В интернете можно найти множество «проверенных» народных рецептов от болей в поджелудочной. Но стоит ли им доверять? С одной стороны, многие травяные сборы действительно могут оказать легкое успокаивающее действие. С другой — во время беременности организм становится особенно чувствительным, и то, что раньше помогало, может неожиданно навредить.
Если вы все же решили попробовать какое-то народное средство, обязательно посоветуйтесь с врачом. Он поможет выбрать безопасный вариант и подскажет правильную дозировку. Помните, что даже самый безобидный на первый взгляд травяной чай может оказаться не таким уж безвредным для вашего будущего малыша.

Профилактика — лучшее лечение
Как говорится, лучше предупредить, чем лечить. Это особенно актуально, когда речь идет о здоровье во время беременности. Соблюдение простых правил поможет значительно снизить риск возникновения проблем с поджелудочной железой:
- Следите за своим питанием. Исключите из рациона вредные продукты, отдавайте предпочтение свежим овощам и фруктам, нежирному мясу и рыбе.
- Пейте достаточно воды. Обезвоживание может стать причиной проблем с пищеварением.
- Старайтесь избегать стрессовых ситуаций. Если полностью исключить их невозможно, научитесь техникам релаксации.
- Регулярно посещайте врача и сдавайте необходимые анализы. Это поможет вовремя выявить возможные проблемы.
- Не пренебрегайте умеренной физической активностью. Движение — это жизнь, особенно во время беременности.
Помните, что беременность — это не болезнь, а естественное состояние организма. Да, она может принести некоторые неудобства, но с большинством из них можно справиться, если подойти к вопросу грамотно и с умом. Ваша поджелудочная железа — не исключение. Относитесь к ней с заботой и вниманием, и она ответит вам тем же, позволив наслаждаться каждым днем этого удивительного периода вашей жизни.
Когда срочно обращаться к врачу: тревожные сигналы для беременных с болями в поджелудочной
Беременность — это время, когда женщина должна быть особенно внимательна к своему здоровью. Поджелудочная железа, эта маленькая, но невероятно важная «фабрика» в нашем организме, может иногда преподносить неприятные сюрпризы. Но как понять, когда обычный дискомфорт превращается в серьезную проблему? Когда поджелудочная болит у беременной настолько сильно, что пора бить тревогу?
Представьте, что ваш организм — это сложный механизм, а поджелудочная железа — один из его ключевых компонентов. Когда этот компонент начинает барахлить, весь механизм может дать сбой. И если в обычной ситуации мы можем позволить себе немного подождать и понаблюдать, то во время беременности каждая минута на счету.
Красные флажки: когда медлить нельзя
Итак, какие же симптомы должны заставить вас немедленно набрать номер врача или даже вызвать скорую? Вот список тревожных сигналов, игнорировать которые категорически нельзя:

- Острая, режущая боль в верхней части живота, которая не проходит или усиливается
- Сильная тошнота и рвота, не приносящая облегчения
- Лихорадка, сопровождающаяся ознобом
- Желтушность кожи или белков глаз
- Учащенное сердцебиение и затрудненное дыхание
Эти симптомы могут указывать на развитие острого панкреатита — воспаления поджелудочной железы, которое требует немедленного медицинского вмешательства. В случае с беременными женщинами риски возрастают многократно, ведь на кону здоровье не только будущей мамы, но и малыша.
Острый панкреатит: враг, которого нужно знать в лицо
Что же такое этот пресловутый острый панкреатит и почему он так опасен? Представьте, что в вашей поджелудочной железе вдруг начался пожар. Ферменты, которые обычно спокойно делают свою работу, вдруг выходят из-под контроля и начинают «пожирать» саму железу. Звучит жутковато, не правда ли?
У беременных женщин риск развития острого панкреатита выше, чем у обычных людей. Это связано с гормональными изменениями, увеличением внутрибрюшного давления и изменением рациона питания. Кроме того, некоторые осложнения беременности, такие как преэклампсия, могут повышать риск развития панкреатита.
Исследования показывают, что острый панкреатит встречается примерно у 1 из 1000-3000 беременных женщин. И хотя это может показаться редким явлением, последствия могут быть очень серьезными как для матери, так и для плода. Вот почему так важно знать симптомы и вовремя обратиться за помощью.
Диагностика: что ждет вас в больнице
Итак, вы заподозрили неладное и обратились к врачу. Что дальше? Будьте готовы к тому, что вам предстоит пройти ряд обследований. Не пугайтесь — все они безопасны для вашего малыша и необходимы для постановки точного диагноза.
Вот что может включать в себя диагностика:
- Анализ крови на уровень ферментов поджелудочной железы (амилаза, липаза)
- УЗИ брюшной полости
- МРТ (в некоторых случаях)
- Анализ мочи
Врачи будут стараться избегать рентгеновских исследований, чтобы не подвергать плод воздействию радиации. Вместо этого они полагаются на более безопасные методы визуализации, такие как УЗИ и МРТ.
Лечение: что можно, а что нельзя
Если диагноз подтвердился, не паникуйте. Современная медицина имеет в своем арсенале множество методов лечения острого панкреатита у беременных. Основная цель — снять воспаление и предотвратить осложнения.
Лечение обычно включает:
- Голодание в течение нескольких дней для «отдыха» поджелудочной железы
- Внутривенное введение жидкостей и питательных веществ
- Обезболивающие препараты, безопасные для беременных
- Антибиотики (если есть риск инфекции)
В тяжелых случаях может потребоваться хирургическое вмешательство, но врачи всегда стараются избежать этого, особенно во время беременности. Помните, что ваше здоровье и здоровье малыша — главный приоритет для медицинского персонала.
Жизнь после диагноза: как не наступить на те же грабли
Допустим, вы успешно прошли лечение и вернулись домой. Что дальше? Как предотвратить повторное обострение? Вот несколько золотых правил, которые помогут вам сохранить здоровье поджелудочной железы:
- Строго соблюдайте диету, рекомендованную врачом. Обычно это означает отказ от жирной, жареной и острой пищи.
- Ешьте часто, но небольшими порциями. Представьте, что вы кормите маленького зверька — ему нужно много маленьких «перекусов» в течение дня.
- Пейте достаточно воды. Обезвоживание — враг здоровой поджелудочной.
- Исключите алкоголь и курение (что, впрочем, и так запрещено во время беременности).
- Регулярно посещайте врача для контрольных осмотров.
Помните, что ваша поджелудочная железа — это не просто орган, это ваш верный помощник в вынашивании здорового малыша. Относитесь к ней с уважением, и она ответит вам взаимностью.
Мифы и реальность: что нужно знать каждой будущей маме
Вокруг темы болей в поджелудочной во время беременности ходит немало мифов. Некоторые считают, что это «нормально» и нужно просто потерпеть. Другие, наоборот, впадают в панику при малейшем дискомфорте. Где же золотая середина?
Вот несколько фактов, которые помогут вам отделить зерна от плевел:
- Миф: Боли в поджелудочной — это нормальное явление при беременности. Реальность: Хотя легкий дискомфорт может быть связан с растущей маткой, острая или постоянная боль — это повод для беспокойства.
- Миф: Если поджелудочная болит у беременной, нужно просто больше отдыхать. Реальность: Отдых важен, но он не заменит квалифицированной медицинской помощи.
- Миф: Лечение панкреатита всегда вредно для плода. Реальность: Современные методы лечения разработаны с учетом безопасности как матери, так и ребенка.
Знание — сила. Вооружившись правильной информацией, вы сможете принимать взвешенные решения о своем здоровье и здоровье будущего малыша.
Психологический аспект: как справиться со стрессом
Диагноз «острый панкреатит» во время беременности может стать серьезным стрессом для будущей мамы. Как же справиться с этой ситуацией и не дать тревоге взять верх?
Вот несколько советов, которые помогут вам сохранить душевное равновесие:
- Не держите эмоции в себе. Поговорите с близкими, расскажите им о своих страхах и сомнениях.
- Займитесь медитацией или йогой для беременных. Это поможет снизить уровень стресса.
- Ведите дневник. Запись мыслей и чувств может оказать терапевтический эффект.
- Найдите группу поддержки. Общение с женщинами, которые прошли через подобный опыт, может быть очень полезным.
- Не стесняйтесь обратиться к психологу. Профессиональная помощь может быть неоценимой в такой ситуации.
Помните, что ваше психологическое состояние напрямую влияет на физическое здоровье. Заботясь о душевном равновесии, вы заботитесь и о своем малыше.
Жизнь после выздоровления: новая нормальность
Итак, вы успешно справились с острым панкреатитом. Что дальше? Как вернуться к нормальной жизни и наслаждаться беременностью?
Первое, что нужно понять — ваша «нормальность» теперь будет немного другой. И это нормально! Вот несколько изменений, к которым стоит быть готовой:
- Более частые визиты к врачу. Это не повод для беспокойства, а просто дополнительная мера предосторожности.
- Изменение пищевых привычек. Возможно, придется отказаться от некоторых любимых блюд, но здоровье стоит этой жертвы.
- Новый режим дня. Частое дробное питание и регулярный отдых станут вашими новыми спутниками.
- Повышенное внимание к своему телу. Вы научитесь лучше «слушать» свой организм и распознавать тревожные сигналы.
Помните, что эти изменения временны. После родов многие ограничения будут сняты, и вы сможете вернуться к привычному образу жизни. А пока наслаждайтесь каждым моментом своей беременности, ведь это уникальное и волшебное время в жизни каждой женщины.
