Содержание
Почки «распускаются» при беременности | 63.ru
Поделиться
Поделиться
«Когда-то из-за больных почек мне многое было нельзя, и во взрослой жизни они покоя не дают, – переживает Ольга Слепцова. – Недавно с мужем решили планировать беременность, так врачи строго-настрого запретили! Я просто в отчаянии, хочу попробовать – вдруг получится, и ничего дурного не случится. Чувствую я себя лучше некуда. С другой стороны, очень страшно: вдруг что-то пойдет не так?» «Не понимаю, что произошло, – делится будущая мама Нина Серегина. – У меня с почками всегда был полный порядок! А на 32 неделе внезапно наметилось ухудшение, теперь вот сижу, как на иголках: если придет плохой анализ, то собираются преждевременные вызывать, я очень переживаю».
Что ни говори, природа создала человеческий организм так, что «слов из песни не выкинешь»: стоит одному органу заработать плохо – сбой дает вся система. Почки – не исключение, тем более во время беременности. С какими заболеваниями почек быть мамой «разрешается», а какие недуги могут появиться во время беременности и почему? Какие симптомы могут рассказать о проблемах в этой области? Спросим специалистов.
Совсем не вовремя
Роль почек невозможно переоценить: во время беременности они выполняют огромный объем работы. Кровеносная система человека содержит около 5,5 л крови. При этом через почки взрослого человека ежесуточно проходит около 1700 л крови (примерно четвертая часть крови, проходящей через сердце)! Получается, что каждая капля крови проходит через почки почти 500 раз за сутки, причем всякий раз ее состав контролируется и изменяется. Ежесуточно в почках образуется 1-1,5 л мочи. Моча примерно на 96% состоит из воды; остальные 4% – это разные (в большинстве своем токсичные) соли и продукты обмена. Здоровые почки – главный щит организма против токсинов.
Но кроме очистительной функции существует еще одна, крайне важная для беременной женщины: почки активно участвуют в регуляции кровяного давления, вырабатывая особое вещество – ренин, которое, попадая в кровь, поддерживает, в конечном итоге, этот хрупкий баланс.
«Теперь, когда роль почек ясна, поговорим о тех заболеваниях, с которыми беременеть можно или – напротив – не рекомендуется, – вводит в курс дела врач-нефролог Татьяна Нефедова.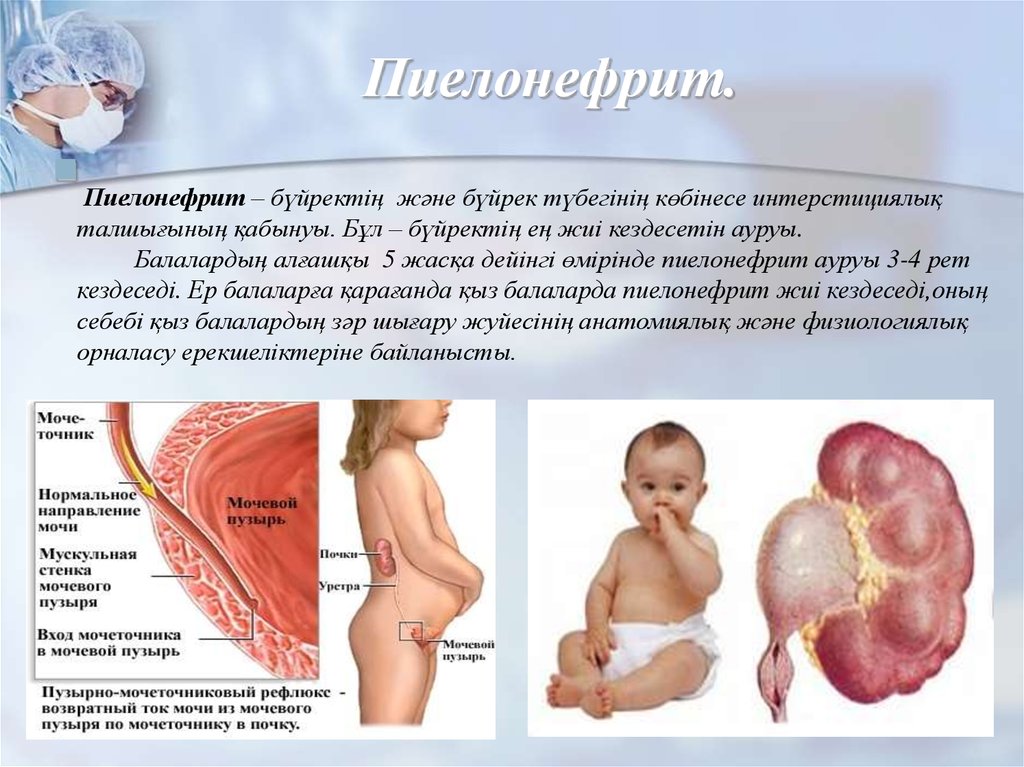 – Поскольку во время вынашивания ребенка задача почек многократно усложняется, и к привычной нагрузке плюсуется необходимость переработки и вывода из материнского организма продуктов жизнедеятельности плода, поступающих в кровь матери через плаценту, то заболевания почек – это очень веский аргумент против планирования беременности. Хотя, разумеется, все зависит от конкретного заболевания».
– Поскольку во время вынашивания ребенка задача почек многократно усложняется, и к привычной нагрузке плюсуется необходимость переработки и вывода из материнского организма продуктов жизнедеятельности плода, поступающих в кровь матери через плаценту, то заболевания почек – это очень веский аргумент против планирования беременности. Хотя, разумеется, все зависит от конкретного заболевания».
Пиелонефрит – воспаление почек – довольно серьезное, и, к сожалению, очень распространенное заболевание.
«Женщины относятся к трем группам по степени риска, – объясняет специалист. – Первая – имеющие неосложненный пиелонефрит, возникший во время беременности впервые. Вторая – те, у кого в анамнезе хронический пиелонефрит, возникший до беременности. И, наконец, третья – хронический пиелонефрит, выявленный до беременности, с гипертонией (повышенное АД) или пиелонефрит единственной почки. При первой-второй степени беременность можно разрешить, при этом женщина должна находиться на диспансерном учете у уролога-нефролога и акушера-гинеколога, а также проходить регулярный контроль мочи: каждые две недели общий анализ мочи, а в период с 22-28 недель ежедневно».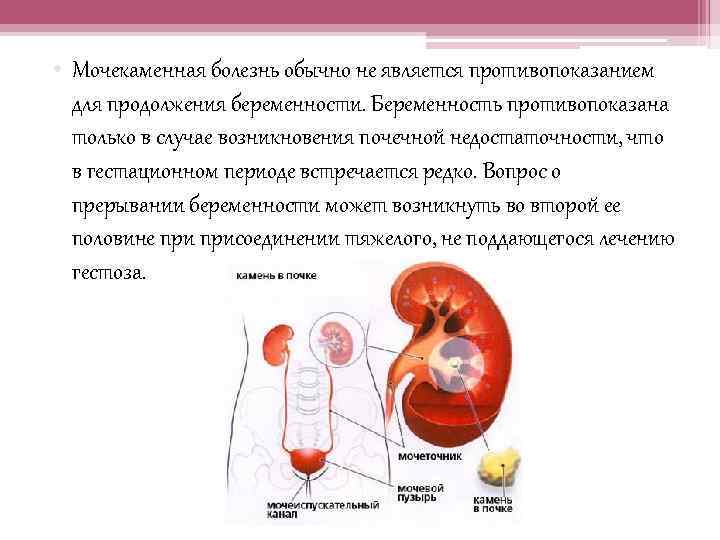
При третьей степени беременность, по словам нефролога, противопоказана: состояние почек угрожает здоровью и жизни женщины и плода.
Среди малоприятных последствий воспаления почек – угроза преждевременных родов, которую провоцирует болевой синдром, преждевременная отслойка нормально расположенной плаценты, гестоз – чрезвычайно частое осложнение беременности при пиелонефрите. До 80% случаев пиелонефрита сочетается с гестозом, в 90% случаев сопровождаясь отеками, повышением АД, появлением белка в моче, ухудшением зрения.
«Если больная не наблюдается по этому поводу, пиелонефрит может стать причиной выкидыша, гипоксии (нехватки кислорода) и гипотрофии (отставания массы тела от роста) плода, его гибели во время беременности и при родах, – предупреждает врач акушер-гинеколог Инна Левина. – Дело в том, что увеличивающаяся с каждым месяцем матка сдавливает мочевые пути, затрудняя отток жидкости. Меняется естественное направление движения мочи, происходит ее забрасывание из нижележащих отделов мочевого тракта в вышележащие. Все это приводит к обострению заболевания и даже может вызвать пиелонефрит у ранее не болевшей женщины. Из-за нарушения функции почек при почечной недостаточности в организме накапливаются токсичные продукты обмена, смертельно опасные как для матери, так и для плода».
Все это приводит к обострению заболевания и даже может вызвать пиелонефрит у ранее не болевшей женщины. Из-за нарушения функции почек при почечной недостаточности в организме накапливаются токсичные продукты обмена, смертельно опасные как для матери, так и для плода».
«Беременность при пиелонефрите, как правило, может быть сохранена, – обнадеживает гинеколог, – однако хочу предостеречь тех, у кого пиелонефрит сопровождается повышенным артериальным давлением (артериальной гипертензией или гипертонией) или почечной недостаточностью (уремией). Им, к сожалению, беременность противопоказана, и я бы настоятельно рекомендовала не заниматься самодеятельностью в этом смысле».
В некоторых случаях имеет место «гестационный пиелонефрит» или «пиелонефрит беременных». Встречается он у 6-7% будущих мам, чаще во второй половине беременности. Существующий до беременности пиелонефрит может обостриться на ее фоне или протекать в хронической и стертой форме. Чаще всего острый пиелонефрит возникает в 22-28 недель беременности (а также на определенных сроках беременности: 12-15 недель, 32-34 недели, 39-40 недель) или на 2-5-й день послеродового периода (эти сроки связаны с особенностями гормонального фона и повышением функциональной нагрузки на почки, поздние сроки – с ухудшением оттока мочи).
При острой форме пиелонефрита состояние беременной резко ухудшается – повышается температура, появляется слабость, вялость, озноб, сильные головные боли, мышечные боли, тошнота, рвота, снижение аппетита. Очень показательно появление болей в поясничной области. В зависимости от того, какая именно почка поражена, болезненные ощущения могут быть справа или слева в пояснице. При двустороннем пиелонефрите, то есть при поражении обоих почек, боли будут с двух сторон.
При хронической форме пиелонефрита симптомы мало выражены. Беспокоят тупые ноющие боли в поясничной области, слабость, вялость, головная боль.
Лечить острое воспаление почек обязательно: инфицирование, вызванное токсинами, для ребенка куда опаснее, чем антибиотики. Если болезнь зашла далеко, а лечение гнойного пиелонефрита медикаментами не принесло нужного результата, применяется хирургическое лечение. Беременность при этом, конечно, стараются сохранить. Но важно знать, что прерывание беременности не ликвидирует воспалительный процесс в почке и не может заменить операцию.
Как в целях профилактики, так и лечения нефрологи советуют беременным «позиционную терапию». Будущую маму укладывают на противоположный больной почке бок в согнутом коленно-локтевом положении. Ножный конец кровати приподнимают. Такая позиция помогает отклонить беременную матку и давление на мочеточники уменьшается.
Тяжкое «послевкусие»
Гломерулонефрит – еще одно воспалительное заболевание почек, вызываемое болезнетворными бактериями – стрептококками. Что примечательно, чаще всего этот недуг возникает после ангины или гриппа. Основная опасность воспалительного процесса в том, что, когда прекращается нормальное выделение мочи, начинается заражение крови или часто повторяются приступы почечной колики.
«Гломерулонефрит беременных проявляется болью в почках и пояснице, головными болями, снижением работоспособности, – рассказывает нефролог Татьяна Нефедова. – Основной симптом при беременности – отеки на лице под глазами, на нижних конечностях, передней брюшной стенке, повышение артериального давления.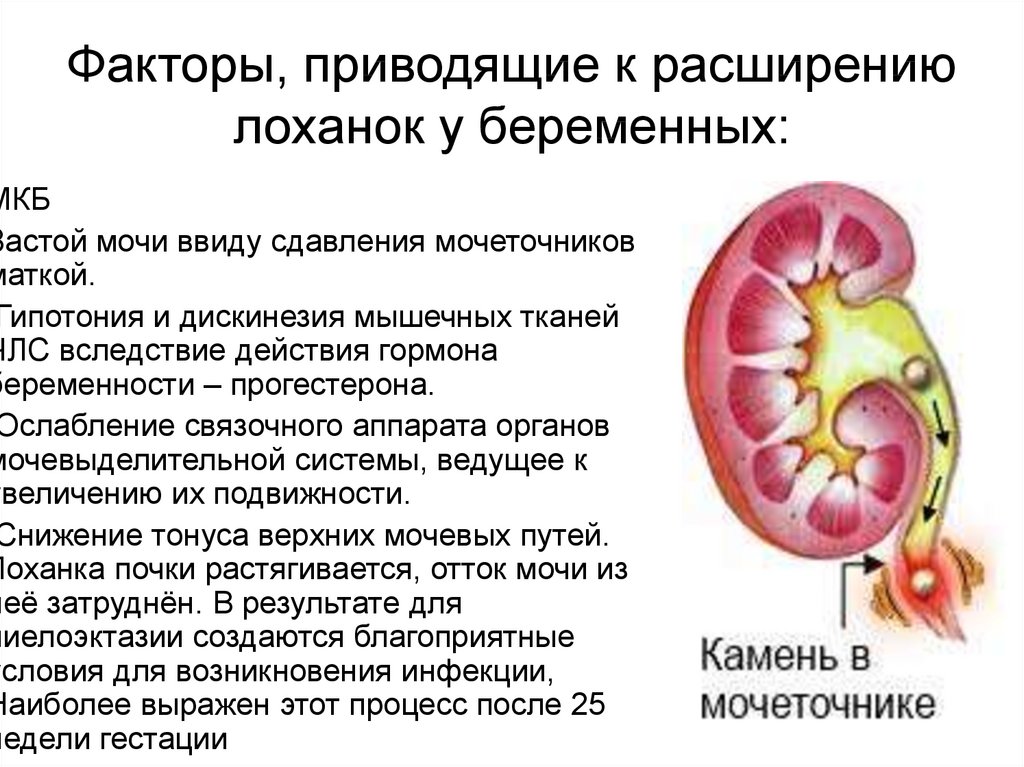 Роды у мам с почечными заболеваниями проходят естественным путем, необходимость в кесаревом сечении возникает лишь при опущении почки в область таза, при сращениях почек («подковообразная почка»), после пластической операции по восстановлению отсутствующей стенки мочевого пузыря, при отслойке плаценты из-за высокого артериального давления, гипоксии плода и в некоторых других случаях».
Роды у мам с почечными заболеваниями проходят естественным путем, необходимость в кесаревом сечении возникает лишь при опущении почки в область таза, при сращениях почек («подковообразная почка»), после пластической операции по восстановлению отсутствующей стенки мочевого пузыря, при отслойке плаценты из-за высокого артериального давления, гипоксии плода и в некоторых других случаях».
Один в поле – воин?
«Очень много обстоятельств учитывают врачи, прежде чем разрешить рожать женщине, у которой удалена одна почка, – задумывается акушер-гинеколог Инна Левина. – Этот вопрос решается положительно, если оставшаяся почка абсолютно здорова и компенсирует работу удаленной и если после операции прошло не менее двух лет».
Только пять лет назад российские исследователи показали, что это возможно – выносить и родить малыша с одной почкой. Прогноз для женщины и плода в большинстве случаев благоприятен, конечно, при условии регулярного наблюдения у врача.
«Единственная почка может быть следствием врожденного дефекта развития или остаться после удаления второй почки по поводу какого-либо заболевания: пиелонефрита, почечнокаменной болезни, опухоли, травмы и т. п. – рассказывает врач-нефролог Татьяна Нефедова. – Резервные возможности почки достаточно велики. В норме одновременно функционирует лишь четверть почечной ткани. После удаления почки кровоснабжение оставшейся увеличивается почти вдвое, постепенно начинает функционировать почти вся почечная ткань, и функциональная способность ее приближается к нормальному уровню, существовавшему при двух почках. Процесс компенсации функций утраченной почки длительный. Он завершается лишь через полтора-два года после операции».
п. – рассказывает врач-нефролог Татьяна Нефедова. – Резервные возможности почки достаточно велики. В норме одновременно функционирует лишь четверть почечной ткани. После удаления почки кровоснабжение оставшейся увеличивается почти вдвое, постепенно начинает функционировать почти вся почечная ткань, и функциональная способность ее приближается к нормальному уровню, существовавшему при двух почках. Процесс компенсации функций утраченной почки длительный. Он завершается лишь через полтора-два года после операции».
После операции оставшаяся почка работает с двойной нагрузкой, ее напряженная деятельность постепенно приводит к некоторому истощению. Поэтому нельзя считать мам, перенесших когда-то нефрэктомию (удаление почки), абсолютно здоровыми даже в том случае, если второй орган кажется вполне здоровым. Поскольку возможности одной почки ограничены, она чутко реагирует на различные воздействия, такие как беременность, инфекция и прочее.
Наиболее благоприятное для возникновения беременности время – от двух до четырех лет после нефрэктомии, когда завершена функциональная перестройка органа.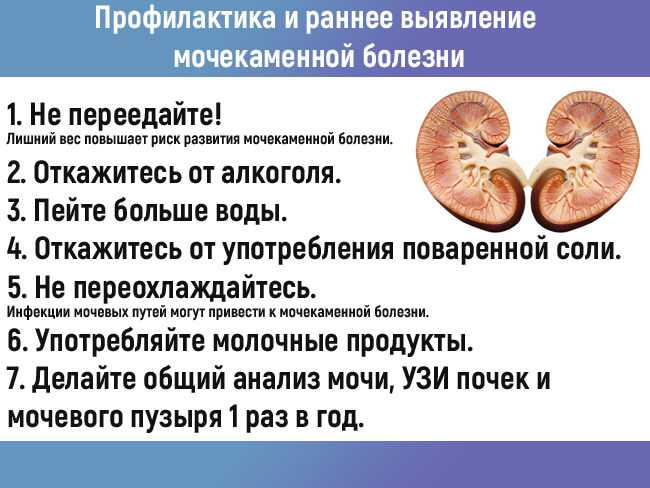 Физиологические функции оставшейся почки во время беременности обычно нормальны, мочевыделение не нарушается. Белок в моче у беременных после нефрэктомии такой же незначительный, как и у здоровых.
Физиологические функции оставшейся почки во время беременности обычно нормальны, мочевыделение не нарушается. Белок в моче у беременных после нефрэктомии такой же незначительный, как и у здоровых.
«Хочется предупредить, что у женщин, перенесших нефрэктомию, во время беременности часто возникает инфекция мочевыводящих путей (например, цистит), – рассказывает врач-нефролог Татьяна Нефедова. – Это осложнение встречается более чем у половины беременных. Однако работа почки при этом страдает мало: она не ухудшается существенно ни во время беременности, ни после родов».
«Хочу успокоить будущих мамочек, перенесших ранее эту непростую операцию, – успокаивает акушер-гинеколог Инна Левина. – Отсутствие одной почки не влияет на продолжительность беременности, не является причиной преждевременных родов или невынашивания. Послеродовой период в большинстве случаев протекает вполне благополучно: акушерские осложнения и ухудшение состояния органов мочевыделения наблюдаются редко и, как правило, не связаны с предшествовавшим вмешательством».
Сила стереотипов
«К сожалению, часто встречаются ситуации, когда, увидев в карточке серьезный «почечный» диагноз, женщинам часто предлагают прервать беременность. Такой совет нередко можно услышать от акушера-гинеколога, наблюдающего «проблемную» мамочку, – сожалеет акушер-гинеколог Анна Скоробогатова. – Это довольно стереотипный и неправильный подход. Как будто воспроизводить потомство могут лишь здоровые женщины, которых, кстати, становится все меньше. Только сама беременная и еще, может быть, ее ближайшие родственники, вправе решать, быть ли ей матерью. А вот насколько это возможно, должен определить консилиум специалистов, состоящий, кроме гинеколога, как минимум из опытного терапевта и, когда речь идет о почках, нефролога».
Прерывание беременности показано при:
- сочетании пиелонефрита с тяжелыми формами гестоза;
- отсутствие эффекта от проводимого лечения;
- острой почечной недостаточности;
- гипоксии (нехватке кислорода) у плода.

«Самый оптимальный вариант, в случае, если вас направляют на прерывание, посетить еще одного, или нескольких специалистов и еще раз тщательно обсудить ситуацию, – призывает специалист. – Не отчаивайтесь раньше времени, помните, вам нельзя волноваться. Обязательно сходите к нефрологу. Сейчас уровень медицины позволяет решать весьма сложные проблемы. Вырабатывается тактика наблюдения за беременностью, и подбираются необходимые способы лечения. Они нередко позволяют улучшить положение и свести к минимуму последствия от заболеваний почек как для самой матери, так и для ребенка».
Доктора рекомендуют
«Будущая мама с любой патологией почек должна быть окружена вниманием не только гинеколога, но и нефролога, – настаивает врач-нефролог Татьяна Нефедова.–- Беременность, конечно, не болезнь, но беречься в этой ситуации придется особенно тщательно. Вот несколько моментов: много ходить не возбраняется, но делать это нужно не торопясь. Ни в коем случае не участвовать в марафонских забегах (заплывах и прочих спортивных соревнованиях – шучу!). А если серьезно, образ жизни такой женщины должен быть во всем более спокойным. Не пренебрегайте дневным отдыхом, самое время осуществить мечту отоспаться вдоволь! Старайтесь максимально оградить себя от нервных перегрузок, как бы это ни было трудно порой. Чтобы поменьше волноваться, можно воспользоваться успокаивающими средствами, разрешенными при беременности (валериана, например)».
А если серьезно, образ жизни такой женщины должен быть во всем более спокойным. Не пренебрегайте дневным отдыхом, самое время осуществить мечту отоспаться вдоволь! Старайтесь максимально оградить себя от нервных перегрузок, как бы это ни было трудно порой. Чтобы поменьше волноваться, можно воспользоваться успокаивающими средствами, разрешенными при беременности (валериана, например)».
Если не удалось избежать отеков и белка в моче, вам придется перейти на низкосолевую диету: она не требует полного отказа от соли, но если вкусовые качества любимого блюда не слишком пострадают, то лучше обойтись без нее. И, конечно, о типично «беременных» вкусностях, таких, как солености, копчености и маринады, мамам с болезнями почек на время ожидания рекомендуется вспоминать пореже.
«Однако не стоит, стремясь во что бы то ни стало родить ребенка, пренебрегать опасностью для здоровья и жизни его и своей, – настоятельно рекомендует акушер-гинеколог Инна Левина. – Ведь если весомые противопоказания для вынашивания малыша обнаружатся уже во время беременности, придется ее прерывать. Если беременность не противопоказана, сразу же после ее обнаружения обратитесь в женскую консультацию. Так как акушеру-гинекологу, нефрологу и урологу важно знать, кокой функция почек была в начале первого триместра, чтобы правильно судить о ее изменении по мере развития беременности. Будущая мама должна постоянно находиться под контролем, неоднократно ложиться в стационар для обследования и лечения. Помните, госпитализация обязательна, и ни в коем случае не занимайтесь самолечением!».
Если беременность не противопоказана, сразу же после ее обнаружения обратитесь в женскую консультацию. Так как акушеру-гинекологу, нефрологу и урологу важно знать, кокой функция почек была в начале первого триместра, чтобы правильно судить о ее изменении по мере развития беременности. Будущая мама должна постоянно находиться под контролем, неоднократно ложиться в стационар для обследования и лечения. Помните, госпитализация обязательна, и ни в коем случае не занимайтесь самолечением!».
В медицинской практике, к сожалению, встречаются настолько серьезные изменения функции почек, что беременность становится для них непосильной нагрузкой. Невозможность выносить и родить здорового ребенка – один из самых страшных приговоров для большинства женщин. Однако последствия беременности при некоторых (далеко не всех, заметьте!) болезнях почек столь грозны, что при зрелом размышлении любая женщина поймет: медицинские противопоказания – не каприз врачей и не «перестраховка»! Знание, даже горькое, всегда лучше неведения, которое способно привести к самым печальным последствиям.
От себя добавлю только, что любой здравый смысл я бы настоятельно рекомендовала разбавить изрядной долей оптимизма: все-таки возможности медицины сейчас очень велики.
Что такое пиелонефрит?
Пиелонефрит — это воспалительное заболевание почек и почечных лоханок, которое может подорвать здоровье любого, не взирая, на пол и возраст. Пиелонефрит начинается при попадании в почечную ткань бактерий, живущих в нашем организме или окружающей среде. Возбудитель может быть перенесен в почку с током крови или лимфы, например, из дыхательных путей при ангине, пневмонии, или может попасть по так называемому восходящему пути, по мочеточнику при цистите, уретрите, простатите или болезнях передающихся половым путем. Необходимо помнить, что пиелонефрит чаще возникает при снижении защитных возможностей мочевой системы и всего организма. Такие хронические заболевания как сахарный диабет, воспаления урогенитального тракта, дисбактериоз кишечника и др, а также переохлаждения, авитаминозы, переутомления — ослабляют иммунитет, способствуя развитию пиелонефрита.
Пиелонефритом может заболеть человек любого возраста, но женщины 18-30 лет, болеют в 5 раз чаще мужчин, также часто болеют дети до 7 лет.
Как проявляется пиелонефрит?
Различают пиелонефрит острый и хронический. Хронический, как правило, является следствием «недолеченного» острого. Острый пиелонефрит сразу же дает о себе знать: болезненное, частое мочеиспускание, боли в поясничной области, повышение температуры тела до 38-39°С, сопровождающееся ознобом, слабостью.Хронический пиелонефрит может протекать незаметно. Нередко единственными симптомами становятся постоянная слабость, быстрая утомляемость, периодически могут беспокоить тупая ноющая боль в пояснице, особенно в сырую холодную погоду или длительное повышение температуры тела до 37,0-37,5°С. В периоды обострений появляются все признаки острого заболевания.
Как установить диагноз?
При возникновении:
•Болезненного и учащенного мочеиспускания,
•Постоянной боли в поясничной области, сопровождающейся ознобом, повышением температуры тела,
•Длительном повышении температуры тела до субфебрильных цифр (37,0-37,5°С)
необходимо сразу же обратиться к нефрологу для исключения пиелонефрита! Правильная и своевременная диагностика — самое важное, с чего стоит начинать борьбу с недугом.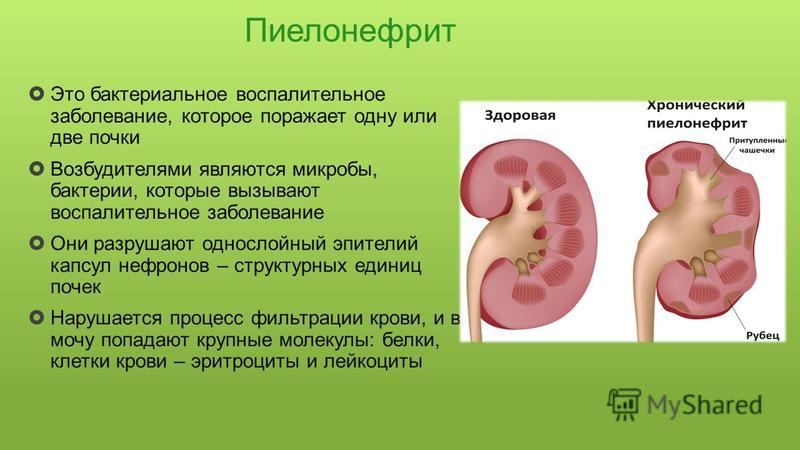 Главное значение в постановке диагноза имеют врачебный осмотр, результаты клинических анализов крови и мочи, данные УЗИ и рентгенографических исследований.
Главное значение в постановке диагноза имеют врачебный осмотр, результаты клинических анализов крови и мочи, данные УЗИ и рентгенографических исследований.
Что будет, если не обращаться к доктору? Если отнестись к своему состоянию легкомысленно и не начать лечения во время, пиелонефрит может обернуться грозными гнойными осложнениями — абсцессом или карбункулом почки, развитием сепсиса. Опасность хронического пиелонефрита заключается в том, что каждое очередное обострение сопровождается вовлечением в воспалительный процесс все новых участков почечной ткани, в конечном итоге повторные атаки воспаления приводят к сморщиванию почки.
Как лечиться?
Лечение пиелонефрита всегда комплексное и индивидуальное. Выбор наиболее эффективной антибактериальной терапии осуществляется по результатам микробиологического исследования мочи.
Подобрать необходимые препараты в каждом конкретном случае может только врач! Принимать антибиотики самостоятельно, без специального назначения доктора не только нецелесообразно, но даже вредно. Это приводит к формированию нечувствительности микроорганизмов к дальнейшей терапии, а, кроме того, губит кишечную флору и провоцирует тяжелейшие дисбактериозы.
Это приводит к формированию нечувствительности микроорганизмов к дальнейшей терапии, а, кроме того, губит кишечную флору и провоцирует тяжелейшие дисбактериозы.
Профилактика пиелонефрита
В профилактике развития воспалительных заболеваний мочевыводящей системы огромное значение имеют: своевременно начатое лечение и соблюдение принципов здорового образа жизни: занятия спортом, полноценный отдых, соблюдение диеты с ограничением вредного действия на организм алкоголя, острой, соленой или жирной пищи, употребление овощей, фруктов, натуральных соков и минеральной воды. Желаем Вам крепкого здоровья!
По вопросам заболеваний почек и мочевыводящей системы Вы можете обратиться на прием к нефрологу.
Поделиться информацией
Социальные кнопки для Joomla
Инфекции при беременности: острый пиелонефрит
Что такое острый пиелонефрит?
Острый пиелонефрит — бактериальная инфекция почек, поражающая до 2% беременных женщин. В большинстве случаев инфекция сначала развивается в нижних мочевых путях. Если ее не диагностировать и не лечить должным образом, инфекция может распространиться из уретры и половых органов в мочевой пузырь, а затем в одну или обе почки.
В большинстве случаев инфекция сначала развивается в нижних мочевых путях. Если ее не диагностировать и не лечить должным образом, инфекция может распространиться из уретры и половых органов в мочевой пузырь, а затем в одну или обе почки.
Беременные женщины более склонны к развитию пиелонефрита, чем небеременные женщины. Это связано с физиологическими изменениями во время беременности, которые могут препятствовать оттоку мочи.
В норме мочеточники отводят мочу из почек в мочевой пузырь и выводят из организма через мочеиспускательный канал. Во время беременности высокая концентрация гормона прогестерона может препятствовать сокращению этих дренажных протоков. Кроме того, по мере увеличения матки во время беременности она может сдавливать мочеточники.
Эти изменения могут привести к проблемам с правильным оттоком мочи из почек, вызывая застой мочи. В результате бактерии из мочевого пузыря могут мигрировать в почки, а не вымываться из системы. Это вызывает инфекцию. Бактерии Escherichia coli ( E. coli ) является обычной причиной. Другие бактерии, такие как Klebsiella pneumoniae , виды Proteus и Staphylococcus, , также могут вызывать инфекции почек.
Бактерии Escherichia coli ( E. coli ) является обычной причиной. Другие бактерии, такие как Klebsiella pneumoniae , виды Proteus и Staphylococcus, , также могут вызывать инфекции почек.
Каковы симптомы пиелонефрита?
Обычно первыми симптомами пиелонефрита являются высокая температура, озноб и боль в пояснице с обеих сторон.
В некоторых случаях эта инфекция вызывает тошноту и рвоту. Мочевые симптомы также распространены, в том числе:
- учащенное мочеиспускание или потребность в частом мочеиспускании
- императивные позывы к мочеиспусканию или потребность в немедленном мочеиспускании
- дизурия или болезненное мочеиспускание
- гематурия или кровь в моче
Каковы осложнения пиелонефрита?
Правильное лечение пиелонефрита может предотвратить серьезные проблемы. Если его не лечить, это может привести к бактериальной инфекции в кровотоке, называемой сепсисом. Затем это может распространиться на другие части тела и вызвать серьезные состояния, требующие неотложной помощи.
Затем это может распространиться на другие части тела и вызвать серьезные состояния, требующие неотложной помощи.
Невылеченный пиелонефрит также может привести к острой дыхательной недостаточности из-за скопления жидкости в легких.
Пиелонефрит во время беременности является ведущей причиной преждевременных родов, которые подвергают ребенка высокому риску серьезных осложнений и даже смерти.
Как диагностируется пиелонефрит?
Анализ мочи может помочь вашему врачу определить, являются ли ваши симптомы результатом почечной инфекции. Присутствие лейкоцитов и бактерий в моче, которые можно увидеть под микроскопом, являются признаками инфекции. Ваш врач может поставить окончательный диагноз, взяв бактериальные культуры вашей мочи.
Как лечить пиелонефрит?
Как правило, при развитии пиелонефрита во время беременности вас госпитализируют для лечения. Вам дадут внутривенные антибиотики, возможно, цефалоспориновые препараты, такие как цефазолин (Анцеф) или цефтриаксон (Роцефин).
Если ваши симптомы не улучшаются, возможно, бактерии, вызывающие инфекцию, устойчивы к антибиотику, который вы принимаете. Если ваш врач подозревает, что антибиотик не способен убить бактерии, он может добавить к вашему лечению очень сильный антибиотик под названием гентамицин (гарамицин).
Другой основной причиной неэффективности лечения является закупорка мочевыводящих путей. Обычно это вызвано камнем в почках или физическим сдавлением мочеточника растущей маткой во время беременности. Обструкцию мочевыводящих путей лучше всего диагностировать с помощью рентгена или УЗИ почек.
Как только ваше состояние начнет улучшаться, вам может быть разрешено покинуть больницу. Вам будут давать пероральные антибиотики в течение 7–10 дней. Ваш врач подберет вам лекарство на основе его эффективности, токсичности и стоимости. Часто назначают такие препараты, как триметоприм-сульфаметоксазол (Септра, Бактрим) или нитрофурантоин (Макробид).
Рецидивирующие инфекции на более поздних сроках беременности не редкость. Самый экономичный способ снизить риск рецидива — принимать суточную дозу антибиотика, такого как сульфизоксазол (Гантрисин) или макрокристаллы моногидрата нитрофурантоина (Макробид), в качестве профилактической меры. Помните, что дозировки препаратов могут варьироваться. Ваш врач назначит то, что подходит именно вам.
Самый экономичный способ снизить риск рецидива — принимать суточную дозу антибиотика, такого как сульфизоксазол (Гантрисин) или макрокристаллы моногидрата нитрофурантоина (Макробид), в качестве профилактической меры. Помните, что дозировки препаратов могут варьироваться. Ваш врач назначит то, что подходит именно вам.
Если вы принимаете профилактические лекарства, вам также следует каждый раз при посещении врача проверять мочу на наличие бактерий. Кроме того, обязательно сообщите своему врачу, если какие-либо симптомы вернутся. Если симптомы возвращаются или если анализ мочи показывает наличие бактерий или лейкоцитов, врач может порекомендовать другой посев мочи, чтобы определить, необходимо ли лечение.
Инфекции при беременности: острый пиелонефрит
Что такое острый пиелонефрит?
Острый пиелонефрит — бактериальная инфекция почек, поражающая до 2% беременных женщин. В большинстве случаев инфекция сначала развивается в нижних мочевых путях. Если ее не диагностировать и не лечить должным образом, инфекция может распространиться из уретры и половых органов в мочевой пузырь, а затем в одну или обе почки.
Беременные женщины более склонны к развитию пиелонефрита, чем небеременные женщины. Это связано с физиологическими изменениями во время беременности, которые могут препятствовать оттоку мочи.
В норме мочеточники отводят мочу из почек в мочевой пузырь и выводят из организма через мочеиспускательный канал. Во время беременности высокая концентрация гормона прогестерона может препятствовать сокращению этих дренажных протоков. Кроме того, по мере увеличения матки во время беременности она может сдавливать мочеточники.
Эти изменения могут привести к проблемам с правильным оттоком мочи из почек, вызывая застой мочи. В результате бактерии из мочевого пузыря могут мигрировать в почки, а не вымываться из системы. Это вызывает инфекцию. Бактерии Escherichia coli ( E. coli ) является обычной причиной. Другие бактерии, такие как Klebsiella pneumoniae , виды Proteus и Staphylococcus, , также могут вызывать инфекции почек.
Каковы симптомы пиелонефрита?
Обычно первыми симптомами пиелонефрита являются высокая температура, озноб и боль в пояснице с обеих сторон.
В некоторых случаях эта инфекция вызывает тошноту и рвоту. Мочевые симптомы также распространены, в том числе:
- учащенное мочеиспускание или потребность в частом мочеиспускании
- императивные позывы к мочеиспусканию или потребность в немедленном мочеиспускании
- дизурия или болезненное мочеиспускание
- гематурия или кровь в моче
Каковы осложнения пиелонефрита?
Правильное лечение пиелонефрита может предотвратить серьезные проблемы. Если его не лечить, это может привести к бактериальной инфекции в кровотоке, называемой сепсисом. Затем это может распространиться на другие части тела и вызвать серьезные состояния, требующие неотложной помощи.
Невылеченный пиелонефрит также может привести к острой дыхательной недостаточности из-за скопления жидкости в легких.
Пиелонефрит во время беременности является ведущей причиной преждевременных родов, которые подвергают ребенка высокому риску серьезных осложнений и даже смерти.
Как диагностируется пиелонефрит?
Анализ мочи может помочь вашему врачу определить, являются ли ваши симптомы результатом почечной инфекции. Присутствие лейкоцитов и бактерий в моче, которые можно увидеть под микроскопом, являются признаками инфекции. Ваш врач может поставить окончательный диагноз, взяв бактериальные культуры вашей мочи.
Как лечить пиелонефрит?
Как правило, при развитии пиелонефрита во время беременности вас госпитализируют для лечения. Вам дадут внутривенные антибиотики, возможно, цефалоспориновые препараты, такие как цефазолин (Анцеф) или цефтриаксон (Роцефин).
Если ваши симптомы не улучшаются, возможно, бактерии, вызывающие инфекцию, устойчивы к антибиотику, который вы принимаете. Если ваш врач подозревает, что антибиотик не способен убить бактерии, он может добавить к вашему лечению очень сильный антибиотик под названием гентамицин (гарамицин).
Другой основной причиной неэффективности лечения является закупорка мочевыводящих путей. Обычно это вызвано камнем в почках или физическим сдавлением мочеточника растущей маткой во время беременности. Обструкцию мочевыводящих путей лучше всего диагностировать с помощью рентгена или УЗИ почек.
Как только ваше состояние начнет улучшаться, вам может быть разрешено покинуть больницу. Вам будут давать пероральные антибиотики в течение 7–10 дней. Ваш врач подберет вам лекарство на основе его эффективности, токсичности и стоимости. Часто назначают такие препараты, как триметоприм-сульфаметоксазол (Септра, Бактрим) или нитрофурантоин (Макробид).
Рецидивирующие инфекции на более поздних сроках беременности не редкость. Самый экономичный способ снизить риск рецидива — принимать суточную дозу антибиотика, такого как сульфизоксазол (Гантрисин) или макрокристаллы моногидрата нитрофурантоина (Макробид), в качестве профилактической меры. Помните, что дозировки препаратов могут варьироваться.
