Содержание
Ретрохориальная гематома при беременности, выделения, гематома в матке, размер, лечение и причины
Ретрохориальная гематома при беременности, выделения, гематома в матке, размер, лечение и причины Поиск по сайтуФОРУМ:
- Протеинурия
- Понижение фибриногена
- Замена дюфастон на утрожестан
- Дисфункция имплантации
- Помогите пожалуйста разобраться в результатах скринингов
- Вопрос врачу Семеновой Ю.И.
- АГП на 36 неделе из-за кишечной палочки
- Беременность
- Миома и леченее
- Анализы на этапе планирования Беременности
- Антиовариальные антитела
- X-сцепленное заболевание
- Диагноз пузырчатка можно ли планировать беременность
- Потеря веса
- Низкие лейкоциты
- Витамин Д3
- Целесообразность приёма гормонального препарата Лактинет
- Целесообразность приёма гормонального препарата Лактинет
- Скиининг 1 триместра
- Уход за собой, при ИЦН
- Ведение беременности
- Бесплодие в семье
- Невынашивание беременности
- Беременность после ЭКО
- Подготовка к ЭКО
- Неудачные попытки ЭКО
- Эндокринные нарушения у женщин
- Андрологические проблемы
- Ведение беременности высокого риска
- Лаборатория репродукции
- УЗИ при беременности
- Собственная лаборатория
- Отделение экспертного УЗИ
- Для специалистов
- Обучение
- Презентации
- Онлайн-сервисы
- Календарь беременности
- Калькулятор ХГЧ
- Онлайн диагностика
- Акции
- Статьи
- Юридическая поддержка
ЦИР
в СМИ
Наши врачи
Все врачи
Отзывы
28.
 11.2022
11.2022Благодарность Дюльгер В П
01.11.2022
Отзыв
28.10.2022
Благодарность
22.10.2022
Отзыв на Федорову М.С.
18.10.2022
Благодарность Семеновой Юлии Игоревне
Все отзывы / Добавить
13 февраля 2019
Теги: ЭКО, гемостаз, клексан, аспирин, фраксипарин, гепарин, гематома, ретрохориальная гематома, беременность, 1 триместр беременности, ранние сроки беременности, узи при беременности, акушер-гинеколог, гемостазиограмма
Прогностические маркеры ранних репродуктивных потерь у пациенток с ретрохориальной гематомой » Акушерство и Гинекология
Ранняя угроза выкидыша с образованием ретрохориальной гематомы (РХГ) может быть предиктором ранних и поздних осложнений.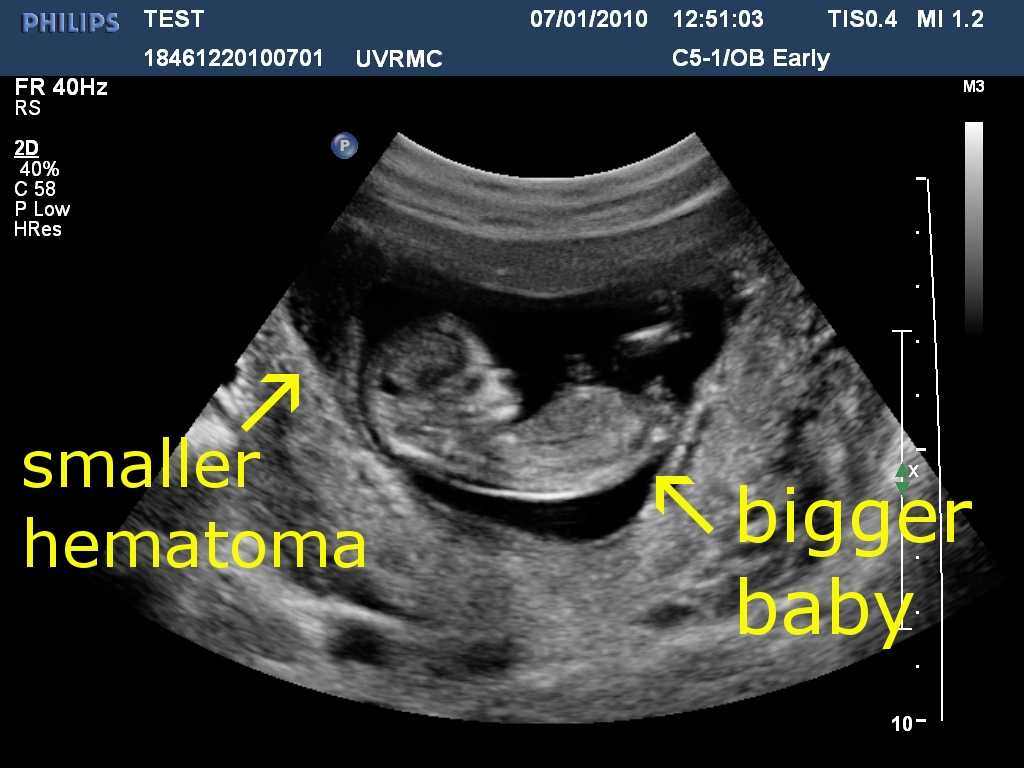
Цель исследования. Определить значимость эхографических параметров эмбриона и экстраэмбриональных структур в I триместре при обнаружении РХГ.
Материал и методы. Обследованы 163 беременные женщины в сроках 6-12 недель: 90 – с РХГ (основная группа), 73 условно здоровых беременных (группа контроля).
Результаты. Объем РХГ у пациенток основной группы составил 0,027–3,68 см3. Неблагоприятный исход первого триместра (неразвивающаяся беременность) отмечен у 27 (30%) пациенток с РХГ; при этом отставание копчико-теменного размера эмбриона (КТР) от срока гестации более 7 дней у этой категории пациенток встречалось достоверно чаще по сравнению с пациентками, у которых беременность пролонгировалась.
Заключение. Прогностически неблагоприятным эхографическим признаком у беременных с РХГ в I триметре является отставание КТР от срока гестации более 7 дней и корпоральная локализация гематомы.
Ретрохориальная гематома (РХГ), диагностируемая при ультразвуковом исследовании в первом триместре, встречается в 4–22% от числа всех беременностей, в 70% сопровождается наружным кровотечением, но в 30% – бессимптомна и является ультразвуковой находкой [1, 2].
Ряд исследователей сходятся во мнении, что небольшие, бессимптомные субхорионические гематомы не ухудшают прогноз пациента; по мнению других, беременность с РХГ завершается выкидышем в высоком проценте случаев [3]. В случае же пролонгирования беременности, пациентки с РХГ имеют более высокий риск развития материнских и неонатальных осложнений: гипертензии беременных, преэклампсии, отслойки плаценты, задержки роста плода, дистресса плода и др. [4–6].
Таким образом, контраверсии вокруг РХГ и ее роли в гестационном процессе оставляют вопрос открытым для обсуждения.
Цель исследования: определить эхографические особенности эмбриона, хориона, экстраэмбриональных структур у пациенток с РХГ, являющиеся предикторами ранних репродуктивных потерь.
Материал и методы исследования
Исследование проведено в Государственном бюджетном учреждении Ростовской области «Перинатальный центр» за период с 1 января 2013 года по 1 января 2015 года. Критерием включения в исследование явилось наличие РХГ по данным ультразвукового исследования в сроки беременности 6–12 недель и наличие жизнеспособного эмбриона при первичном ультразвуковом исследовании.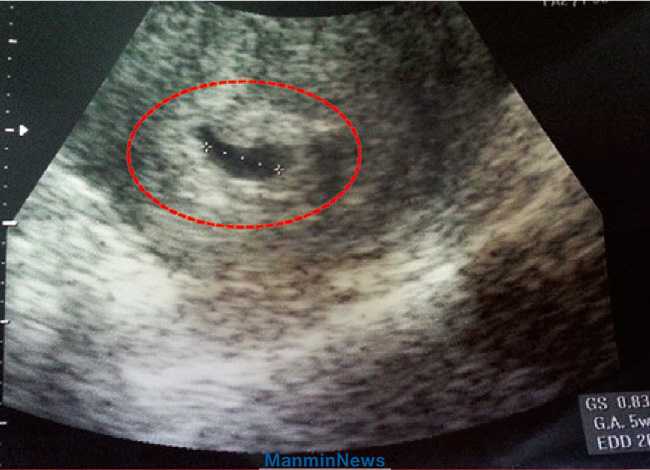 Критерии исключения: беременность, наступившая после вспомогательных репродуктивных технологий, многоплодная беременность, случаи выявленных врожденных аномалий.
Критерии исключения: беременность, наступившая после вспомогательных репродуктивных технологий, многоплодная беременность, случаи выявленных врожденных аномалий.
Ультразвуковое исследование выполнено на аппарате Philips HD 11, оценивали копчико-теменной размер (КТР), частоту сердцебиений, желточный мешок, его средне-внутренний диаметр, локализацию хориона, его расположение, структуру, особенности строения стенок матки и придатков матки. Прицельно оценивали размер, объем РХГ, ее локализацию, стадию развития.
Частота сердцебиений менее 110 ударов в минуту оценивалась как брадикардия, более 180 ударов в минуту – тахикардия [7].
При определении локализации хориона выделяли следующие варианты: дно матки, задняя, передняя стенка матки, перекрывает область внутреннего зева.
По локализации РХГ классифицировали, как корпоральную (расположенную вдоль стенки матки, дна) и супрацервикальную (над внутренним зевом).
Размер гематомы определяли с помощью измерения поперечного, передне – заднего, продольного размеров с последующим автоматическим вычислением объема.
По стадиям развития выделяли организованную, с признаками организации и неорганизованную РХГ.
Для сравнения групп пациентов по количественным или порядковым показателям использовались U-критерий Манна–Уитни (далее М-У) и критерий χ2 Пирсона, по качественному бинарному признаку – точный критерий Фишера. Межгрупповые различия считали статистически достоверными при значении р<0,05. Для определения параметров многофакторной модели строились парные регрессии. Качество статистически значимых моделей определялось на основе анализа ROC кривой.
Результаты исследования и обсуждение
В исследование были включены 163 беременные в сроках от 6 до 12 недель. В основную группу вошли 90 беременных с РХГ (I группа). Группу контроля (II группа) составили 73 условно здоровых беременных (без РХГ). Средний возраст беременных основной группы составил 29,7±4,3 года, контрольной группы – 29,4±5,4 года, группы сопоставимы по возрасту (рис. 1). Соматический статус у пациенток в I и II группе не различался; хронический пиелонефрит, хронический гастрит, хронический панкреатит, артериальная гипертензия, хронический тонзиллит были отмечены в равном проценте случаев.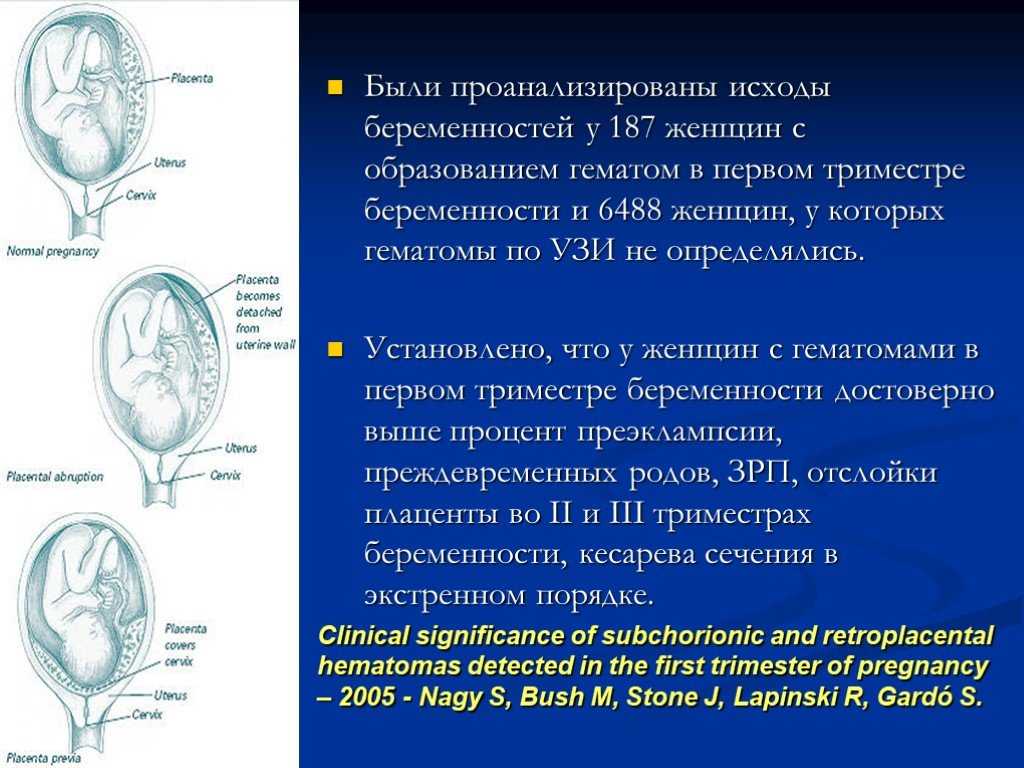
Основным эхографическим признаком, сопровождающим физиологическое течение беременности в I триместре, является визуализация эмбриона внутри плодного яйца. КТР продолжает оставаться основным ориентиром для оценки гестационного возраста в ранние сроки беременности. В нашем исследовании при проведении биометрии эмбриона было выявлено, что отставание КТР от срока беременности более 7 дней наблюдалось у 26 (29%) беременных с РХГ, в то время как в контрольной группе этот признак не встречался (р<0,001) (табл. 1). Оценка размеров и структуры хориона при ультразвуковом исследовании не представляет сложности и возможна у всех беременных. В нашей работе, фрагментарный хорион был отмечен лишь у двух женщин (2%), у 98% беременных хорион был без особенностей (табл. 1). При эхографическом описании РХГ оценивали локализацию, структуру, размеры и объем гематомы. С локализацией гематомы некоторые авторы связывают исходы беременности. В работе S. Nagy и соавт., 2005 [1] было показано, что корпоральная локализация гематомы не коррелирует с риском самопроизвольного аборта, в то время, как в случае с цервикальной локализацией риск самопроизвольного аборта значительно выше. В исследовании И.В. Игнатко, Н.Т. Мартиросян (2009) [8] у пациенток с РХГ в 4,76% беременность закончилась самопроизвольным прерыванием беременности, при этом гематома локализовалась в области одной из стенок полости матки. В нашем исследовании у беременных в основной группе корпоральная локализация гематомы встречалась чаще, чем супрацервикальная – у 71 (79%) и у 19 (21%) соответственно (табл. 1).
В исследовании И.В. Игнатко, Н.Т. Мартиросян (2009) [8] у пациенток с РХГ в 4,76% беременность закончилась самопроизвольным прерыванием беременности, при этом гематома локализовалась в области одной из стенок полости матки. В нашем исследовании у беременных в основной группе корпоральная локализация гематомы встречалась чаще, чем супрацервикальная – у 71 (79%) и у 19 (21%) соответственно (табл. 1).
При этом отставание КТР от срока более 7 дней при корпоральной локализации гематомы встречалось у 18 (22%) пациенток, при супрацервикальной локализации гематомы – у 8 (42%) пациенток.
Объем гематомы, ее размеры – это одни из ключевых характеристик, с которыми большинство авторов связывают прогноз беременности. В нашем исследовании объем РХГ у пациенток основной группы составил 0,027– 3,68см3, медиана (Ме) – 0,605 см3, интерквартильный размах (25-й и 75-й процентили) от 0,225 до 1,254 см3. Время образования РХГ оценивали по эхографическим признакам организации гематомы; у 19 (21%) отмечены не организованные гематомы, у 30 (33%) – с признаками организации, у 41(46%) – организованные гематомы. При исследовании желточного мешка оценивали его размеры; средне-внутренний диаметр желточного мешка у женщин в группе с РХГ был достоверно ниже по сравнению с беременными в группе контроля (р<0,0015) (табл. 1).
При исследовании желточного мешка оценивали его размеры; средне-внутренний диаметр желточного мешка у женщин в группе с РХГ был достоверно ниже по сравнению с беременными в группе контроля (р<0,0015) (табл. 1).
Неразвивающейся беременностью в сроки до 12 недель завершилось 27 (30%) беременностей в основной группе, при этом отставание КТР более 7 дней у этой категории пациенток встречалось достоверно чаще по сравнению с пациентками, у которых беременность пролонгировалась.
С целью определения прогностически неблагоприятных маркеров развития беременности в I триместре у пациенток с РХГ были построены парные регрессии. Качество статистически значимых моделей определялось на основе анализа ROC кривой. В качестве регрессоров были использованы параметры первого ультразвукового сканирования: срок беременности, при котором по УЗИ была впервые выявлена ретрохориальная гематома, КТР, отставание КТР более 7 дней, частота сердцебиений, средне-внутренний диаметр желточного мешка, локализация хориона, особенности строения стенок матки и придатков матки; объем РХГ, ее локализация, стадии развития. Многофакторной регрессией с наибольшим количеством статистически значимых переменных является представленная ниже регрессия (табл. 2). Наличие значимой связи было обнаружено между отставанием КТР от срока беременности более 7 дней и неразвивающейся беременностью до 12 недель; между корпоральным расположением РХГ и неразвивающейся беременностью до 12 недель (табл. 2).
Многофакторной регрессией с наибольшим количеством статистически значимых переменных является представленная ниже регрессия (табл. 2). Наличие значимой связи было обнаружено между отставанием КТР от срока беременности более 7 дней и неразвивающейся беременностью до 12 недель; между корпоральным расположением РХГ и неразвивающейся беременностью до 12 недель (табл. 2).
Качество статистически значимых моделей определялось на основе анализа ROC кривой (рис. 2), при этом площадь под ROC-кривой составила 0,7727, что свидетельствует о хорошем качестве регрессионной модели.
Как уже упоминалось выше, у 27 пациенток основной группы беременность не развивалась в сроки до 12 недель; соответственно, дальнейшему анализу подверглись 53 беременные женщины (группа I). Из группы контроля 10 пациенток прервали беременность по желанию до 12 недель; таким образом, в группе контроля для дальнейшего наблюдения осталось 63 женщины.
Анализировали метод родоразрешения (вагинальные роды, кесарево сечение) и частоту перинатальных осложнений (преждевременных родов, задержки роста плода, предлежания и врастания плаценты, преждевременной отслойки нормально расположенной плаценты, преждевременного разрыва плодных оболочек, патологии отделения последа, гипотонического кровотечения).
Кесарево сечение и вагинальные роды в основной группе отмечались у 34 (64%) и 19 (36%) женщин, в группе контроля – у 24 (38%) и у 39 (62%) женщин соответственно. Преждевременные роды в основной группе наблюдались у 7 (13%) женщин, в группе контроля – у 1 (2%).
Шанс родоразрешения путем кесарева сечения в основной группе статистически значимо был повышен по сравнению с группой контроля (относительный риск (ОР) – 1,7884, доверительный интервал (95% ДИ) – 1,1741, 2,7240; отношение шансов (ОШ) – 3,0694, 95% ДИ – 1,4285, 6,5952; р=0,00357). Риск развития преждевременных родов также был статистически значимо повышен в группе пациенток с РХГ по сравнению с пациентками без РХГ (ОР – 1,1339, 95% ДИ – 1,0162, 1,2652; ОШ – 9,4348, 95% ДИ – 1,1215, 79,3733; р=0,01033).
Синдром задержки роста плода (СЗРП) в основной группе наблюдался у 6 (12%) беременных, в группе контроля – у 1 (2%) (р=0,0172). При этом, риск развития СЗРП в основной группе статистически значимо был выше по сравнению с группой контроля (относительный риск (ОР) – 8,9222, доверительный интервал (95% ДИ) – 1,1792, 67,5107; отношение шансов (ОШ) – 10,0253, 95% ДИ – 1,2626, 79,6009; р=0,00369).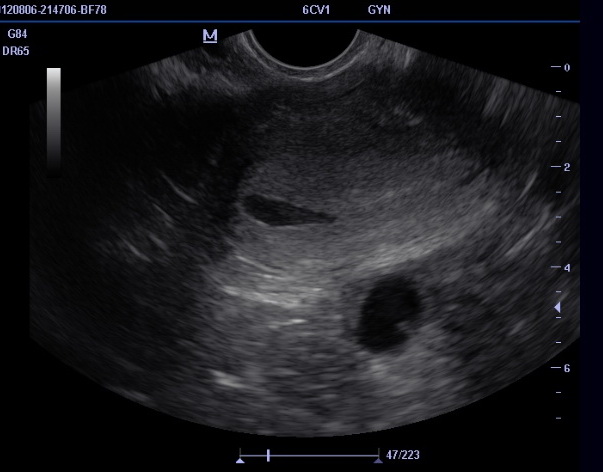
Для определения наличия связи между ультразвуковыми параметрами в I триместре у пациенток с РХГ и риском развития СЗРП были построены регрессионные модели (метод линейного регрессионного анализа). При этом было выявлено, что у беременных с корпоральной локализацией гематомы (р=0,037) и отставанием КТР более 7 дней (р=0,0088) риск развития СЗРП был достоверно выше.
Заключение
Анализ перинатальных исходов у пациенток с РХГ показал, что у данной группы беременных риск преждевременных родов и развития СЗРП выше по сравнению с беременными без РХГ.
Ультразвуковое исследование в I триместре при наличии РХГ является ценным инструментом для прогнозирования исходов беременности. Оно позволяет оценить не только жизнеспособность плода и выявить анэмбрионию, но и конкретизировать ряд параметров: КТР, частоту сердечных сокращений, локализацию и объем РХГ. Прогностически неблагоприятным эхографическим признаком у беременных с РХГ в I триместре является отставание КТР от срока гестации более 7 дней и корпоральная локализация гематомы. Корпоральная локализация гематомы и отставание КТР более 7 дней имеют прогностическое значение в отношении риска развития СЗРП.
Корпоральная локализация гематомы и отставание КТР более 7 дней имеют прогностическое значение в отношении риска развития СЗРП.
Буштырева Ирина Олеговна, д.м.н., профессор, зав. кафедрой акушерства, гинекологии, перинатологии и репродуктивной медицины № 4, Ростовский государственный медицинский университет Минздрава России, ведущий научный сотрудник отдела медико-социальных исследований ФГБУ НЦАГиП им. академика В.И. Кулакова Минздрава России. Адрес: 344022, Россия, г. Ростов-на-Дону, Нахичеванский пер., д. 29. Телефон: 8 (928) 770-97-62. E-mail: [email protected]
Кузнецова Наталья Борисовна, к.м.н., доцент кафедры акушерства, гинекологии, перинатологии и репродуктивной медицины № 4, Ростовский государственный медицинский университет Минздрава России. Адрес: 344022, Россия, г. Ростов-на-Дону, Нахичеванский пер., д. 29. Телефон: 8 (928) 770-97-62. E-mail: [email protected]
Заманская Татьяна Андреевна, д.м.н., профессор кафедры акушерства, гинекологии, перинатологии и репродуктивной медицины № 4, Ростовский государственный медицинский университет Минздрава России. Адрес: 344022, Россия, г. Ростов-на-Дону, Нахичеванский пер., д. 29. Телефон: 8 (918) 554-21-09
Адрес: 344022, Россия, г. Ростов-на-Дону, Нахичеванский пер., д. 29. Телефон: 8 (918) 554-21-09
Мария Петровна Дмитриева, врач акушер-гинеколог, ГБУ Ростовской области Перинатальный центр. Адрес: 344068, Россия, г. Ростов-на-Дону, ул. Бодрая, д. 90. Телефон: 8 (951) 830-65-06. E-mail: [email protected]
Левченко Марина Владимировна, к.м.н., врач ультразвуковой диагностики, ГБУ Ростовской области Перинатальный центр. Адрес: 344068, Россия, г. Ростов-на-Дону, ул. Бодрая, д. 90. Телефон: 8 (928) 175-59-52
Шмакова Кристина Петровна, врач ультразвуковой диагностики, ГБУ Ростовской области Перинатальный центр. Адрес: 344068, Россия, г. Ростов-на-Дону, ул. Бодрая, д. 90. Телефон: 8 (928) 766-66-77
Center, Rostov-on-Don. 344068, Russia, Rostov-on-Don, Bodraya str. 90. Tel.: +79287666677
Для цитирования: Буштырева И.О., Кузнецова Н.Б., Заманская Т.А., Дмитриева М.П., Левченко М.В., Шмакова К.П. Прогностические маркеры ранних репродуктивных потерь у пациенток с ретрохориальной гематомой. Акушерство и гинекология. 2016; 1: 28-32.
Акушерство и гинекология. 2016; 1: 28-32.
http://dx.doi.org/10.18565/aig.2016.1.28-32
Может ли субхориальная гематома привести к невынашиванию беременности?
Кровотечение на ранних сроках беременности может вызвать беспокойство. Хотя кровотечение на ранних сроках беременности может быть истолковано как признак надвигающегося выкидыша и о нем следует сообщить своему врачу, на самом деле оно часто происходит во время беременности (почти в 20% случаев) и часто проходит без какого-либо лечения. Если вы испытываете кровотечение на ранних сроках беременности, оно может быть результатом субхориальной гематомы (СХГ). SCH представляет собой скопление крови под хорионом или плацентой, где эмбрион имплантируется в слизистую оболочку матки.
Почему субхориальная гематома вызывает кровотечение?
Доктор Алан Копперман, медицинский директор Progyny и соучредитель Reproductive Medicine Associates в Нью-Йорке, объясняет: «Когда эмбрион имплантируется в матку, плацента начинает расти и обеспечивает богатое кровоснабжение для обмена питательными веществами и газами. например, кислород между мамой и плодом. Даже небольшое нарушение в богатой капиллярной сети может со временем вызвать кровотечение, достаточное для того, чтобы его можно было заметить на УЗИ или клинически через вагинальное кровотечение».
например, кислород между мамой и плодом. Даже небольшое нарушение в богатой капиллярной сети может со временем вызвать кровотечение, достаточное для того, чтобы его можно было заметить на УЗИ или клинически через вагинальное кровотечение».
Может ли субхориальная гематома вызвать выкидыш?
Хотя гематомы часто рассасываются спонтанно, в некоторых случаях они могут увеличиваться и приводить к выкидышу
Увеличивается ли вероятность развития субхориальной гематомы при лечении бесплодия?
Заболеваемость SCH почти одинакова между пациентами с бесплодием и теми, кто зачал без медицинской помощи. Тем не менее, пациент с бесплодием, который принимает препараты для разжижения крови, такие как аспирин или гепарин , может быть немного более склонен к субхорионическому кровотечению. В исследовании 2016 года исследователи действительно обнаружили увеличение субхориальных гематом на ранних сроках беременности у женщин, принимающих низкие дозы аспирина.
Д-р Копперман считает, что пациентов следует информировать о риске SCH и заверить, что кровянистые выделения и даже легкое кровотечение не являются редкостью и не обязательно проблематичны.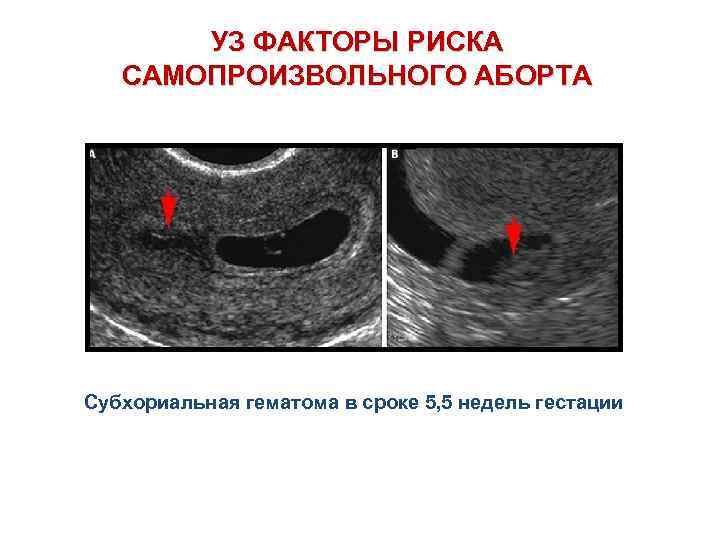
В случае кровотечения он обычно рекомендует пациентам прийти в кабинет на следующее утро для УЗИ и определения уровня гормонов, а также рекомендует тазовый покой (без полового акта или тампонов) до прекращения кровотечения.
Доктор Алан Копперман – сертифицированный репродуктолог-эндокринолог и специалист по бесплодию с большим опытом лечения бесплодия и применения технологий сохранения фертильности. Он является медицинским директором Progyny, ведущей компании по управлению пособиями на фертильность, а также соучредителем и служит медицинским директором RMA в Нью-Йорке, одного из крупнейших и самых престижных центров ЭКО в стране. Доктор Копперман также является заместителем председателя и директором по бесплодию Медицинской школы Икана на горе Синай и главным врачом Sema4, компании, предоставляющей информацию о здоровье. Доктор Копперман входит в список лучших врачей журнала New York Magazine 17 лет подряд. Его коллеги и организации, защищающие интересы пациентов, признали его за его приверженность лечению, ориентированному на пациента и основанному на данных.
Он опубликовал более 100 оригинальных рукописей и глав в книгах по репродуктивной медицине и является соавтором более 300 научных рефератов по бесплодию, экстракорпоральному оплодотворению, замораживанию яйцеклеток, донорству яйцеклеток и репродуктивной генетике.
Угроза выкидыша, субхориальная гематома и то, как United Airlines (почти) съели моего ребенка — наука в ожидании
Три года назад сидели с моим 15-месячным сыном и мужем во время долгой стоянки в пути Вернувшись домой из Норвегии, я почувствовал внезапный прилив теплой крови.
Вот и моя чудо-беременность, подумала я. Мне было всего шесть недель, и я была уверена, что у меня выкидыш.
Наш обратный путь начался плохо. United Airlines отменила наш первоначальный рейс из Ньюарка домой в Сан-Франциско. Потом, чтобы сыпать соль на рану, нам отказали в возврате билетов первого класса.
Мы никогда не летаем первым классом, но для этой поездки сделали исключение. Мы путешествовали за границу с моим 15-месячным сыном и столкнулись с 9-часовой сменой часовых поясов.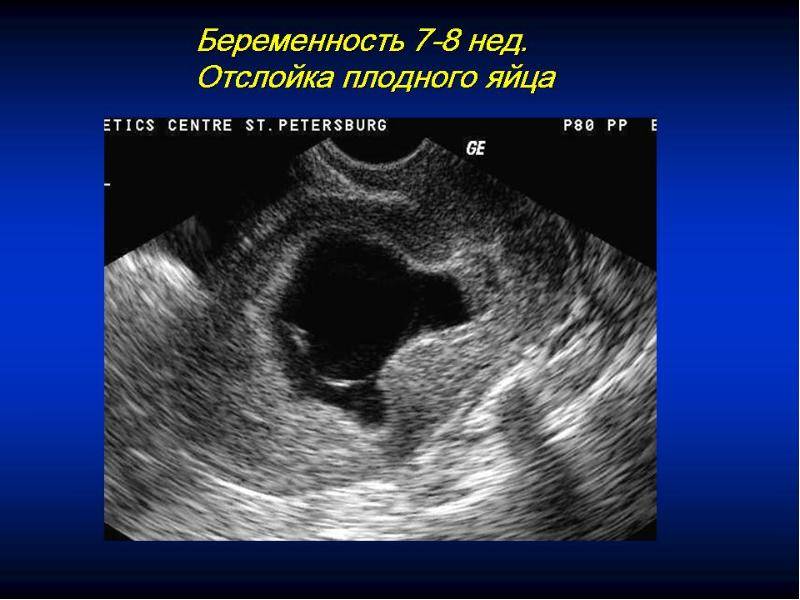
Но United, будучи United, сказала нам, что мы должны будем запросить возмещение, а затем возможно они его предоставят. И — возможно, просто так — они отказали нам в доступе в зал ожидания первого класса в Ньюарке, потому что наши билеты на замену теперь были в эконом-классе.
Мой муж, который никогда ни с кем не спорит за прилавком и ненавидит, когда это делаю я, провел полчаса, споря с их «обслуживанием клиентов», чтобы они дали нам пропуск в зал ожидания первого класса. В конце концов, у нас было , уплаченных за билеты первого класса, даже если у нас их больше не было. Но без игральных костей.
Итак, мы были измученными и разъяренными. Я не спал более 24 часов. Мой сын, болевший последние 3 дня с высокой температурой, постоянно находился на грудном вскармливании весь перелет из Осло в Ньюарк.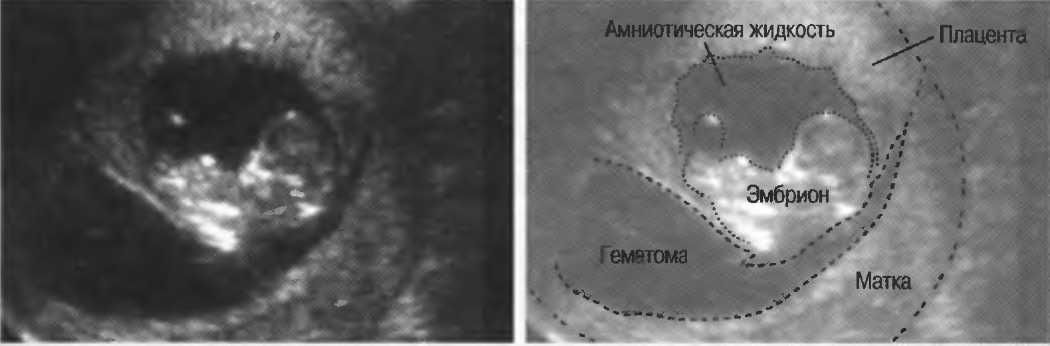
В тот момент я подумывала написать в Твиттере: «Юнайтед, вы съели моего ребенка», но решила не рассказывать публично о своей беременности или том, что, как я полагала, было надвигающимся выкидышем.
Беременность была неожиданностью, но долгожданной. Нам потребовалось больше года, чтобы зачать моего сына. На этот раз мы не пытались. Я все еще кормила грудью, и мои циклы возобновились только месяцем ранее. Мы планировали подождать еще несколько месяцев, а затем начать попытки № 2, ожидая, что до зачатия может пройти еще от 6 до 12 месяцев.
Кровотечение прекратилось на следующее утро. У меня не было ни боли, ни спазмов, так что я почти не боялся внематочной беременности. И я все еще чувствовала себя беременной: тошнота, усталость и головокружение.
Я позвонил своему акушеру, но они не могли принять меня еще 5 недель. А пока, сказали мне, просто сиди спокойно. О, и предположим, что я все еще беременна, потому что выкидыш вызвал бы сильное кровотечение в течение нескольких дней.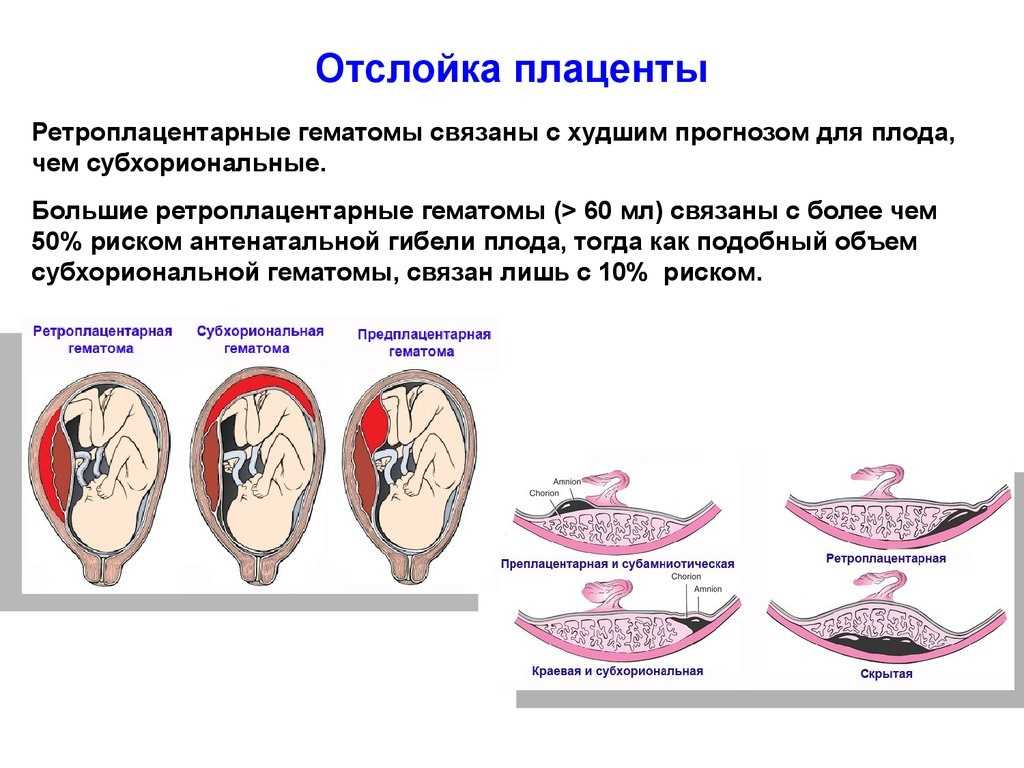
Я нашел еще один OB.
Мой новый акушерский тест. Уровень ХГЧ у меня был в норме, но уровень прогестерона был низким, возможно, из-за почти постоянного грудного вскармливания, недосыпа и стресса. Она не могла сказать наверняка. Она прописала добавки с прогестероном до конца моего первого триместра.
Прогестерон помогает формировать и поддерживать слизистую оболочку матки для имплантации оплодотворенной яйцеклетки. Высокий уровень прогестерона необходим для поддержания ранней беременности. Но прием добавок прогестерона в первом триместре для предотвращения выкидыша вызывает споры.
Более половины выкидышей происходят из-за хромосомных аномалий, и никакое количество прогестерона не спасет эти беременности. Однако обзор рандомизированных исследований 2013 года показал, что, хотя добавки прогестерона не изменяют риск выкидыша для беременных женщин в целом, они значительно снижают вероятность выкидыша для женщин с 3 или более предыдущими выкидышами.
А для таких женщин, как я, с угрозой выкидыша (определяемой как любое кровотечение в течение первых 20 недель беременности), у которых вероятность выкидыша более чем в два раза превышает нормальную*, добавки прогестерона, по-видимому, снижают риск выкидыша вдвое , и пероральный прогестерон, в отличие от суппозиториев, может быть особенно эффективным.
Итак, хотя я никогда не узнаю наверняка, акушерство могло спасти мою беременность.
Субхориальная гематома
Во время первого визита она также сделала УЗИ. Сердцебиение плода было громким и ясным, быстрым и обнадеживающим, мчащимся, как у кролика. Когда я услышала сердцебиение моего ребенка, я впервые за несколько дней полностью выдохнула.
Менее обнадеживающе, УЗИ выявило субхориальную гематому — сгусток крови рядом с плацентой и причину моего кровотечения.
Беременность с субхориальной гематомой считается высоким риском. У них более высокий риск выкидыша (17,6% против 8,9%), мертворождения (1,9% против 0,9%) и отслойки плаценты (3,6% против 0,7%). У них немного выше риск преждевременных родов (13 % против 10 %) и отхождения вод до начала родов (роды в телевизионном стиле).
Риск зависит от расположения гематомы. Беременности с рецидивирующим кровотечением или гематомами, расположенными между плацентой и стенкой матки (ретроплацентарные гематомы), имеют более высокий риск выкидыша и других осложнений беременности, таких как отслойка плаценты.
Как бы тревожно ни звучала эта статистика, большинство субхориальных гематом рассасываются сами по себе, как в конце концов и у меня. К 11 неделе мы уже не могли видеть гематому на УЗИ. И, к счастью, остальная часть моей беременности протекала без происшествий. Я родила здоровую девочку, которой через несколько месяцев исполнится 3 года.
Были ли у вас кровотечения на ранних сроках беременности? Была ли обнаружена причина, и как все обернулось?
Сноска
*Около 20% женщин испытывают кровотечения на ранних сроках беременности. Выяснить их шансы на выкидыш далеко не просто.
Одна из часто цитируемых статистических данных гласит, что примерно у 50% этих женщин в конечном итоге случается выкидыш. Некоторые исследования показывают, что это утверждение взято из учебника по акушерству 1981 года, а не из недавних исследований.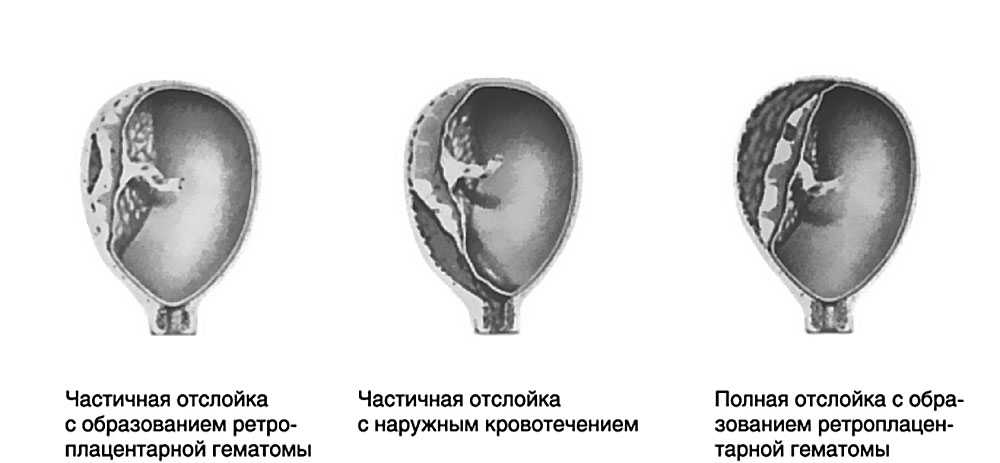
Если кровотечение начинается после обнаружения нормального сердцебиения плода, большинство проспективных исследований показывают гораздо более низкую частоту выкидышей, 3,4-5,5%.
Ссылки
Haas DM, Ramsey PS. Прогестоген для предотвращения выкидыша. Кокрановская база данных систематических обзоров, 2013 г., выпуск 10. Ст. №: CD003511. DOI: 10.1002/14651858.CD003511.pub3.
Надь С., Буш М., Стоун Дж., Лапински Р.Х., Гардо С. Клиническое значение субхориальных и ретроплацентарных гематом, обнаруженных в первом триместре беременности.
Сотириадис А., Папатеодору С., Макридимас Г. Угроза выкидыша: оценка и лечение. BMJ: Британский медицинский журнал . 2004;329(7458):152-155.

 11.2022
11.2022