Содержание
Если вы планируете беременность после 35 лет – блог «ВитроКлиник»
С каждым годом все больше женщин стали рожать детей после 35 лет. И во многом это благодаря успехам современной медицины и положительным изменениям в социальной жизни.
Сегодня представительницы прекрасного пола зачастую сначала строят карьеру, и только после этого задумываются о продолжении рода. В результате они затягивают с первой беременностью.
Кроме того, существуют и другие причины, которые заставляют женщин рожать после 35 лет. К наиболее распространенным относят:
- Развод и желание родить малыша от второго мужа.
- Одиночество, которое испытывают родители, когда взрослеют их старшие дети. Появляется желание забеременеть еще раз.
- Заболевания репродуктивной системы и длительное лечение.
Записаться на прием
После 35 лет планирование семьи имеет ряд своих особенностей. Далеко не всем женщинам в старшем возрасте удаётся сразу же забеременеть, как только они это для себя решили.
Порой на это уходит несколько месяцев и больше. А во время беременности и родов может присутствовать риск осложнений, как со стороны матери, так и со стороны плода.
Планирование беременности после 35 лет
Беременность после 35 лет – очень важный и ответственный шаг в жизни женщины. Ее тело уже подверглось ряду некоторых изменений, поэтому нужно хорошо подготовиться к вынашиванию ребенка. Правильное планирование беременности – залог ее успешного протекания и завершения.
Для начала необходимо пройти ряд стандартных обследований и диагностических процедур для установления состояния здоровья. Следует оценить не только репродуктивную функцию, но и работу организма в целом, чтобы выяснить, готов ли он к беременности.
Список диагностических процедур включает: анализы крови, мочи, мазки с шейки матки на цитологическое исследование, кольпоскопию. Желательно пройти флюорографию и сделать эхокардиографию. А также УЗИ органов малого таза и молочных желёз.
Из специалистов рекомендовано посетить гинеколога, маммолога, терапевта. В случае обнаружения каких-то отклонений при обследовании может понадобиться консультация узкопрофильного специалиста, например, эндокринолога.
В случае обнаружения каких-то отклонений при обследовании может понадобиться консультация узкопрофильного специалиста, например, эндокринолога.
Особенно тщательно нужно следить за здоровьем женщин, которые после 35 рожают впервые. У них вероятность осложнений во время беременности может быть выше. Кроме того, в группу риска попадают пациентки, которые имели проблемы с предыдущей беременностью (замершие беременности, самопроизвольные прерывания, преждевременные роды и др.).
Подготовка
Основная задача женщин, при желании забеременеть после 35 — добиться сохранения качества яйцеклеток и повысить вероятность зачатия с помощью грамотного планирования. Нужно придерживаться нескольких рекомендаций по подготовке:
- Избавиться от вредных привычек.
- Скорректировать массу тела.
- Вылечить хронические заболевания.
- Не допускать стрессов.
Это справедливо для беременности и первым, и вторым ребенком.
Также при планировании беременности после 35 лет, позднего рождения ребенка, показано комплексное обследование:
- Анализы крови, мочи.
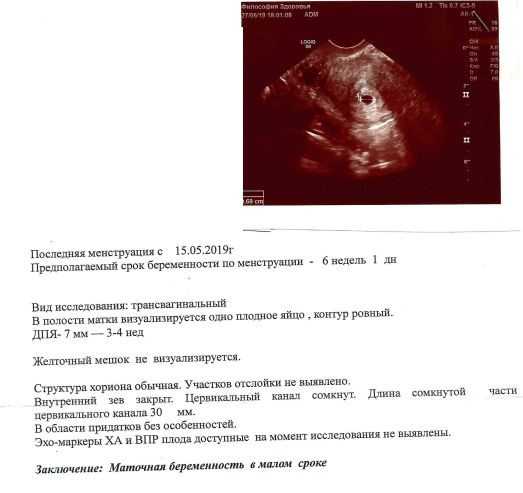
- УЗИ органов малого таза.
- ЭКГ.
- Мазки.
Перечень диагностических процедур определяет врач.
Потенциальные риски
Риски беременности после 35 лет. Организм женщины со временем подвергается определенным возрастным изменениям. Врачи считают, что оптимальным временем для зачатия и вынашивания детей является период от 18 до 25-27 лет.
Тело представительницы прекрасного пола пребывает на пике своих физических возможностей и беременность его не так сильно отягощает.
В то же время вынашивание ребенка после 35 лет таит в себе ряд нюансов и потенциальных рисков, о которых стоит помнить:
- Снижение фертильности. Репродуктивная система подчиняется влиянию половых гормонов и общему состоянию организма. Нередко в этот период наблюдается некий спад гормональной активности. Результатом может стать нарушение репродуктивной функции и невозможность зачатия ребенка без помощи врачей.
- Наличие «букета» хронических заболеваний.
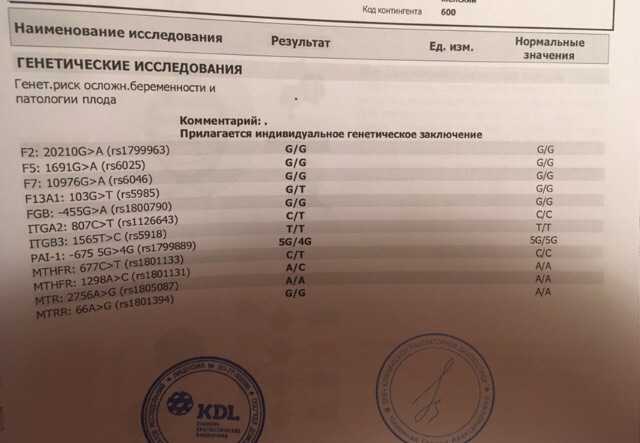
- Гинекологические патологии. Многие заболевания половых органов могут стать причиной невынашивания или повышают риск осложнений в период беременности и во время родов. Поэтому так важно сделать все необходимые исследования на этапе планирования семьи. Вполне вероятно, что женщине нужно пролечиться, перед тем как беременеть.
Все эти факторы стоит учитывать, но не нужно из-за них отказывать себе в радости материнства. Даже если в организме обнаружены какие-то проблемы, современная медицина вполне успешно решает большинство из них.
Роль мужчины в данном вопросе
Когда речь идет о беременности после 35, в большинстве случаев говорят о женщине. Однако важно понимать, что роль мужчины в этом процессе нельзя недооценивать.
Однако важно понимать, что роль мужчины в этом процессе нельзя недооценивать.
Его организм тоже подвергается возрастным изменениям. В зависимости от общего состояния здоровья и от того, какой образ жизни ведет мужчина, напрямую будет зависеть качество его спермы и соответственно шансы наступления беременности.
Желательно, чтобы на этапе планирования семьи мужчина тоже пошел к врачу и сдал некоторые анализы. Необходимый минимум – это спермограмма. По анализу эякулята доктор оценит, пригодна ли сперма к оплодотворению яйцеклетки. Если будут обнаружены какие-то проблемы, возможно, потребуются дополнительные исследования для установления первопричины патологического процесса или назначены лечебные мероприятия по улучшению качества спермы.
Потенциальные опасности во время самой беременности
Если зачатие произошло, можно сказать, что многое уже сделано. Тем не менее, для организма женщины вынашивание ребенка в возрасте после 35 лет является достаточно серьезной нагрузкой. Согласно статистики, с каждым годом шанс на развитие проблем во время беременности возрастает. Это не повод отчаиваться, но подобная ситуация требует большей внимательности к своему здоровью.
Согласно статистики, с каждым годом шанс на развитие проблем во время беременности возрастает. Это не повод отчаиваться, но подобная ситуация требует большей внимательности к своему здоровью.Главными проблемами, которые могут стать препятствием на пути рождения здорового ребенка после 35 лет, являются:
-
Хромосомные мутации. Это одна из причин, по которой у возрастных женщин больше риск невынашивания беременности или рождения детей с пороками развития, чем у молодых мам. Для их предотвращения обоим супругам желательно заранее (ещё на этапе планирования) сдать анализы крови на наличие генетических патологий.
- Самопроизвольное прерывание беременности. Для снижения этих рисков очень важно как можно раньше обратиться к врачу для наблюдения беременности. Выполнять все назначения врача и, при необходимости, лечь в стационар для сохранения беременности.
- Вторичные заболевания. Во время беременности повышается риск возникновения некоторых заболеваний (сахарный диабет, гипертоническая болезнь, варикозное расширение вен).
 Некоторые из них влияют не только на качество жизни матери, но и на жизнедеятельность плода.
Некоторые из них влияют не только на качество жизни матери, но и на жизнедеятельность плода. - Патология плаценты. Учитывая ухудшение кровоснабжения матки, возрастает риск неправильной фиксации плаценты, ее недостаточности или преждевременной отслойки.
- Преждевременные роды или низкая масса плода. Это обусловлено слабым обеспечением малыша питательными веществами.
Очевидно, что потенциальных проблем существует много. Поэтому весь период беременности нужно наблюдаться у специалистов, не пренебрегая врачебными рекомендациями.
Благодаря успехам современной медицины у женщин появилась возможность предотвратить массу проблем. Достаточно обратиться к грамотному специалисту, чтобы получить необходимую поддержку, в том числе информационную. В женской консультации или в центре репродукции будущей маме разъяснят, как она должна себя вести, чем питаться и какие медикаменты принимать.
Бесплодие и методы его преодоления
Иногда после 35 лет женщине не удается забеременеть. Молодым девушкам обычно рекомендуют в таких случаях обращаться к врачу спустя год безрезультатных попыток. Но после 35 лет ждать некогда, а риск бесплодия значительно выше. Поэтому пойти к репродуктологу нужно, если зачать ребенка не получается в течение 6 месяцев.
Молодым девушкам обычно рекомендуют в таких случаях обращаться к врачу спустя год безрезультатных попыток. Но после 35 лет ждать некогда, а риск бесплодия значительно выше. Поэтому пойти к репродуктологу нужно, если зачать ребенка не получается в течение 6 месяцев.
В клинике врач назначит сдать некоторые анализы и проведёт инструментальные исследования (УЗИ, гистероскопия). Они необходимы, чтобы выяснить причину невозможности зачатия ребенка. Далее, как только причина будет установлена, репродуктолог начнёт работать над ее устранением. Зачастую для этого достаточно пройти курс медикаментозной терапии (противовоспалительное, гормональное) или хирургическое лечение (гистерорезектоскопия, лапароскопия).
Если же в ходе обследования будет установлено, что причину бесплодия устранить нельзя, шанс на наступление здоровой беременности всё равно есть. Для этого придется применить вспомогательные репродуктивные технологии. Сделав искусственную инсеминацию или ЭКО, можно добиться наступления беременности даже в зрелом возрасте, при нарушенной репродуктивной функции.
В любом случае благополучная беременность в возрасте после 35 лет возможна. Не стоит акцентироваться на негативных ее сторонах. Ничто в мире не заменит счастье материнства и полноценной семьи. Хотя беременность после 35 лет сопряжена с определенными рисками, у большинства женщин она проходит без осложнений и завершается рождением здорового малыша.
Возможна ли естественная беременность?
Естественная беременность по достижении рубежа в 35 лет возможна и первым, и вторым, и третьим ребенком. Вопрос в овариальном резерве и качестве яйцеклеток. Климакс с полным истощением резерва наступает к 45, поэтому имеется запас. Главное подойти к вопросу планирования беременности грамотно. Не оставлять ситуацию бесконтрольной.
Беременность и роды, особенно в позднем возрасте, требуют комплексного медицинского обеспечения.
Беременность после замершей беременности — восстановление и планирование
Вторая беременность не связана с такими психологическими проблемами, как неуверенность в своей репродуктивной способности, страхи, отсутствие опыта, но и она может вызвать особое состояние нестабильности, когда вопрос стоит о том, как быстро можно заводить второго ребенка, если первая беременность была прервана естественным или оперативным путем.
Дело в том, что организм женщины требует определенного периода для полного восстановления после первых родов. А на это обычно уходит 1,5–2 года. За это время восстанавливается эндометрий – внутренняя слизистая оболочка матки, гормональный фон, нарушенный первой беременностью, родами и кормлением. Поэтому планирование беременности после беременности лучше отложить на указанный срок. В это время лучше использовать контрацепцию.
Последствия замершей беременности
Развитие плода может остановиться у совершенно здоровой женщины. И только если эта ситуация повторилась, следует обратиться к врачу, чтобы выяснить причину. Для этого придется пройти обследование и сдать следующие виды анализов:
- общие анализы крови и мочи;
- гормональные анализы на гормоны щитовидной железы, тестостерон, прогестерон, пролактин и другие;
- мазок на флору;
- на инфекционные заболевания, такие как: хламидиоз, уреаплазмоз, трихомоноз, микоплазмоз, гонорея и другие;
- анализы на TORCH инфекции.

А также пройти УЗИ матки и ее придатков.
Только после полного обследования можно назначить правильное лечение, в течение которого планирование беременности после замершей беременности следует отложить.
Нередко требуется время и для того, чтобы организм женщины восстановился после выскабливания с целью удаления погибшего эмбриона и полного восстановления внутреннего слоя слизистой матки (эндометрия).
Через какой срок после замершей беременности можно планировать вторую беременность?
Этим вопросом задаются практически все молодые пары. Однако однозначного ответа нет и быть не может – все зависит от общего состояния здоровья, наличия или отсутствия инфекций и заболеваний, требующих лечения, индивидуальных особенностей организма, иммунной системы и гормонального здоровья.
Обычно при отсутствии осложнений можно рассчитать день овуляции и планировать беременность после замершей беременности уже через 3-6 месяцев. Этого времени вполне достаточно, чтобы восстановился гормональный фон, а организм подготовился к повторной беременности.
Однако эти сроки очень условны, каждая женщина должна обратиться к врачу, который решит, когда можно планировать рождение ребенка после замершей беременности.
Обычно в этот период врачи назначают препараты, которые готовят организм к новой беременности.
Кроме того, по прошествии 3-месячного срока после замершей беременности, следует начать принимать фолиевую кислоту, которая чрезвычайно важна для восстановления нормального состояния матки.
Часто после первой неудачной беременности женщинам назначаются оральные контрацептивы, прекращение приема которых само по себе является мощным стимулом для зачатия. Кроме того, прием оральных противозачаточных средств позволит избежать незапланированного зачатия и восстановиться после замершей беременности.
Что поможет избежать повторной трагедии?
Нередко после пережитой трагедии молодые женщины впадают в панику. Гинекологи в таких случаях говорят, что для этого нет никаких причин, что вторая беременность может наступить и привести к рождению здорового ребенка. Но при этом дают некоторые рекомендации, выполнение которых значительно снижает риск повторной трагедии.
Но при этом дают некоторые рекомендации, выполнение которых значительно снижает риск повторной трагедии.
В период планирования беременности после замершей беременности следует отказаться от курения и спиртного, продуктов, содержащих кофеин, а именно: крепкого чая, кофе, некоторых газированных напитков. Не стоит злоупотреблять жирной и острой пищей, лучше перейти на здоровое и правильное питание.
Занятия физическими упражнениями и активный образ жизни, будут способствовать общему укреплению здоровья женщины, собравшейся рожать.
И следует помнить, что некоторые медицинские препараты во время беременности запрещено употреблять. Это аспирин и аспириносодержащие препараты.
НЕ ЯВЛЯЕТСЯ РЕКЛАМОЙ. МАТЕРИАЛ ПОДГОТОВЛЕН ПРИ УЧАСТИИ ЭКСПЕРТОВ.
После 3 лет попыток и ЭКО я наконец беременна
Как будто я жил в мире последовательных неудач. Месяц за месяцем, измеряемый моей неспособностью забеременеть. Я ломалась при каждом объявлении о беременности.
От Эми Тейлор 28 ноября 2018 г.
«Ваши шансы примерно 5-7%», — категорически сказал доктор. После встречи с двумя специалистами по бесплодию я узнала, что мои шансы на биологическую беременность при ЭКО ничтожно малы.
Мы с Джоном, моим мужем, пытались зачать ребенка почти три года. Мы выбрали имена для детей перед медовым месяцем. В течение первого года попыток врачи сказали нам: «Наберитесь терпения, к Рождеству вы забеременеете». Ну, Рождество пришло и прошло, а я не была беременна.
Я отслеживала свою овуляцию, базальную температуру, принимала Pregnitude, ела маточное молочко и любые другие возможные рекомендации, но так и не увидела положительный тест на беременность. Мы купили дом с четырьмя спальнями, надеясь, что со временем у нас будут бегать дети. Друзья объявили о своей третьей, четвертой и пятой беременности. Решили отправиться в путешествие по Европе.
Как будто я жил в мире последовательных неудач.
Хотя я был счастлив, что они смогли создать семью, это всегда напоминало мне о том, чего я не мог сделать. Джон каждый раз успокаивал меня и слушал мои иррациональные разглагольствования, обычно включая любимый фильм, чтобы отвлечь меня от боли.
Я перешла к новому акушеру-гинекологу, который порекомендовал быстрое обследование на фертильность, прежде чем потенциально прописать кломид, чтобы помочь нам забеременеть. Мы с мужем пошли вместе на полный просмотр. Через два дня мне позвонил врач с результатами. Мой уровень АМГ был тревожно низким.
Уровни АМГ определяются с помощью анализа крови и представляют овариальный резерв женщины или количество доступных яйцеклеток. Это редко проверяется вне скрининга фертильности. Нормальный уровень АМГ колеблется от двух до семи. У меня было 0,17.
«Я , так что извините», — неоднократно повторял он.
Врач хотел провести дополнительные анализы моей щитовидной железы, поскольку считал, что это может объяснить низкий уровень АМГ. Я немедленно пошел для анализа крови, который определил бы мои уровни щитовидной железы. Конечно же, у меня был гипотиреоз в дополнение к антителам, которые привели к аутоиммунному заболеванию Хашимото. Согласно его теории, моя щитовидная железа атаковала мои яичники, что привело к низкому овариальному резерву.
В этот момент врач сказал, что ЭКО было единственным доступным методом лечения бесплодия в нашей ситуации. Они сказали, что мой овариальный резерв был настолько низким, что в 31 год я фактически бежала наперегонки со временем.
Мы провели выходные, поглощая шок от нашей новой реальности.
Хотя врач рекомендовал начать лечение как можно скорее, мне понадобился месяц гормональной терапии, чтобы ускорить процесс. В течение следующих 30 дней я ускользал в туалет на работе, чтобы наносить гель тестостерона на предплечья и принимать таблетки эстрогена и прогестерона, чтобы повысить уровень гормонов. Яичники вырабатывают гормоны, и, поскольку у меня был уменьшенный запас яичников, уровень всех моих гормонов был чрезвычайно низким.
Яичники вырабатывают гормоны, и, поскольку у меня был уменьшенный запас яичников, уровень всех моих гормонов был чрезвычайно низким.
К счастью, мой организм правильно отреагировал на гормональную терапию, и мне разрешили начать цикл ЭКО.
На мой 32-й день рождения пришла большая коробка инъекций с моим именем. Мы выгрузили мини-аптеку в свою ванную и стали ждать указаний, которые мы получим на следующем приеме у врача.
Мне назначили максимальное количество стимулирующих препаратов, а муж стал моим домашним доктором. Концепция ЭКО настолько отличается от реальности ЭКО. Есть по крайней мере три укола в день, визиты к врачу почти ежедневно, сопровождаемые эмоциональными американскими горками потенциального создания семьи или полного закрытия этой главы.
«Если ваше тело не отреагирует через несколько дней, мы отменим цикл», — сказала медсестра ЭКО.
Так что вся эта подготовка могла буквально ничего не значить, но мы должны были попытаться. Мой муж обратился к друзьям и семье, чтобы помолиться за нас, потому что он действительно чувствовал, что нам нужно чудо.
Мой муж обратился к друзьям и семье, чтобы помолиться за нас, потому что он действительно чувствовал, что нам нужно чудо.
После девяти дней стимулирующих инъекций было восемь фолликулов с потенциальными яйцеклетками желаемого размера, поэтому мне разрешили операцию по извлечению яйцеклеток. И впервые за три года мы услышали положительные новости от доктора, сказав, что он был «осторожно оптимистичен».
Им удалось получить семь яиц, но из этих семи яиц только два оплодотворились. Ночью наши шансы упали до двух. Однако было трудно не чувствовать себя опустошенной, но через пять дней мне позвонил эмбриолог и сообщил, что оба эмбриона добрались до 5-дневной бластоцисты. Итак, два наших маленьких эмбриона были заморожены и готовы к переносу.
Противоречит здравому смыслу неустанно работать над чем-то таким всепоглощающим образом, а затем, когда дело доходит до результата, замораживать его. Пересадка замороженных эмбрионов имеет более высокий уровень успеха, поэтому мы последовали рекомендации нашего врача, но было странно проезжать мимо больницы и думать о двух наших потенциальных детях, замороженных там.
Был еще месяц подготовки, и вот, наконец, я был готов к переводу. Я решила перенести оба эмбриона и следовала всем суевериям, связанным с ЭКО. Я ела сердцевину ананаса до и после переноса, носила носки 24/7 (нелегкий подвиг в разгар лета в Техасе), пила электролитную воду, ела картофель фри сразу после процедуры и оставалась в постели почти два дня. .
Ровно через две недели я пошла в кабинет врача, чтобы сдать анализ крови на ХГЧ. Когда позже позвонили с результатами, я узнал. Я была беременна! Я помню, как подумал, что все это было так сюрреалистично.
Мы ждали еще две недели, чтобы пройти УЗИ, которое зафиксировало сердцебиение, а затем, через две недели после этого, мы перешли от специалиста по бесплодию к обычному акушеру-гинекологу. Я была (наконец-то!) официально на восьмой неделе беременности и не могла быть счастливее.
Ваш перенос эмбриона: советы по максимальному успеху
Автор: Лора Шахин, доктор медицины
Каждый путь к переносу эмбриона уникален, но все они включают планирование, инъекции, встречи и, как правило, некоторые взлеты и падения на американские горки бесплодия. Перенос эмбрионов — это последний шаг на долгом пути к созданию семьи. Подготовка к этому дню и знание того, чего ожидать, может уменьшить беспокойство и увеличить ваши шансы на успех.
Перенос эмбрионов — это последний шаг на долгом пути к созданию семьи. Подготовка к этому дню и знание того, чего ожидать, может уменьшить беспокойство и увеличить ваши шансы на успех.
Подготовка к переносу эмбрионов
Лучший способ подготовиться к переносу эмбрионов — это следовать всем указаниям вашей клиники и узнать больше о том, чего ожидать в день переноса.
1) Следуйте инструкциям по приему лекарств. Независимо от того, делаете ли вы перенос свежего эмбриона или перенос замороженного эмбриона, вы, вероятно, будете принимать прогестерон и другие поддерживающие препараты, поэтому убедитесь, что у вас их достаточно, и что вы следуете указаниям своей клиники о том, как их принимать. Путешествие? Обязательно держите их при себе (не упаковывайте в зарегистрированные сумки из-за нестабильной температуры в грузовом отсеке самолета) и возьмите записку из вашей клиники, объясняющую, почему вам нужно принимать лекарства (в том числе иглы) в самолете. В некоторых клиниках во время процедуры назначают валиум, поэтому при наличии рецепта заполните его.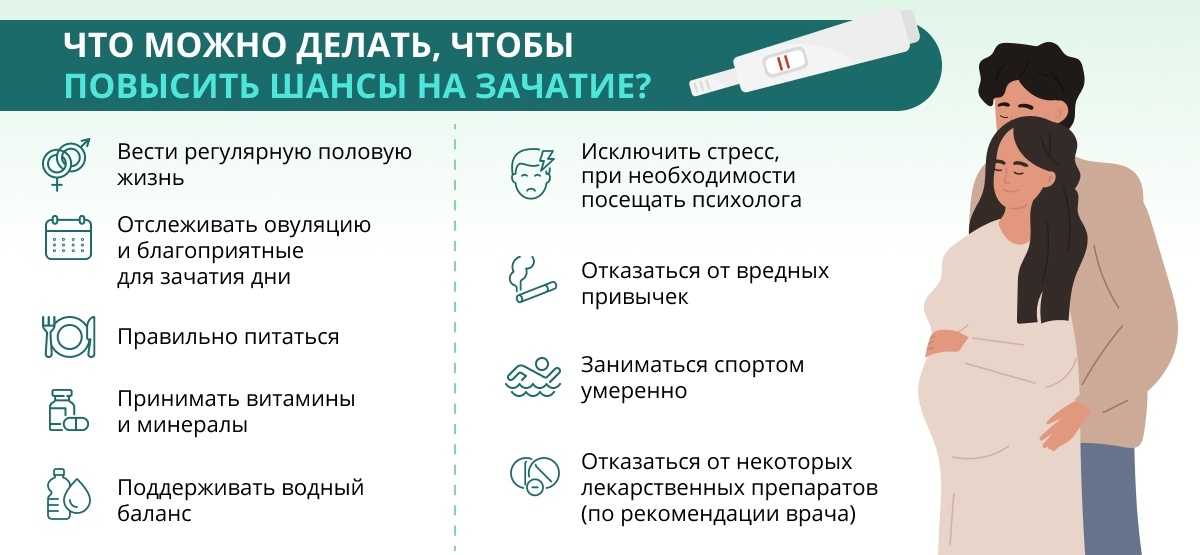
2) Заранее планируйте своевременную доставку в клинику – подумайте о пробках, погоде и других проблемах, которые могут вызвать задержку. Если вам предстоит долгая дорога в клинику, подумайте о том, чтобы остановиться в отеле рядом с клиникой за ночь до трансфера, чтобы снизить риск опоздания.
3) Спросите о логистике в день процедуры – во сколько вы должны прибыть, кого вы можете взять с собой на прием (обычно это один взрослый в палате за раз), и как долго вы должны ожидать. в клинике. Старайтесь задавать вопросы заранее — день трансфера волнующий и эмоциональный, и вы можете забыть спросить, что хотели, если будете ждать до дня трансфера, чтобы задать вопрос.
4) Еще раз прочитайте указания из клиники – легко запутаться и сделать предположения, поэтому будьте осторожны и попросите своего партнера или друга тоже прочитать их.
5) Подготовьтесь к расслабляющему вечеру после переезда – приготовьте любимую еду (или запланируйте доставку), возьмите новую книгу, выберите несколько фильмов, которые вы хотели посмотреть, и вообще, просто план для баловства. (Подробнее об инструкциях после переноса позже).
(Подробнее об инструкциях после переноса позже).
День переноса эмбрионов
1) Продолжайте принимать поддерживающие препараты, такие как эстроген и прогестерон, в соответствии с инструкциями.
2) Приходите с полным мочевым пузырем – заранее следуйте инструкциям по питью воды; в противном случае вы можете ждать, пока ваш мочевой пузырь наполнится. Полный мочевой пузырь помогает изменить угол матки, чтобы облегчить перенос, и помогает врачу четко видеть катетер с помощью трансабдоминального УЗИ для идеального размещения эмбриона.
3) Вам могут прописать валиум во время процедуры – его прием делает полный мочевой пузырь более комфортным и теоретически расслабляет матку, но не было доказано, что он повышает вероятность успеха.
4) В транспортной палате разденьтесь по пояс, накройтесь простыней или теплым одеялом и лягте на смотровой стол. Перенос осуществляется в положении гинекологического осмотра – ступни на подставках для ног и бедра на краю смотрового стола. Может играть музыка (заранее спросите, можете ли вы принести свою музыку), и комната может быть слабо освещена, чтобы помочь вам расслабиться. Обычно партнер, друг или член семьи присутствует и сидит рядом с вами. Теперь вы готовы встретиться с командой и приступить к работе!
Может играть музыка (заранее спросите, можете ли вы принести свою музыку), и комната может быть слабо освещена, чтобы помочь вам расслабиться. Обычно партнер, друг или член семьи присутствует и сидит рядом с вами. Теперь вы готовы встретиться с командой и приступить к работе!
5) Встретьтесь с эмбриологом, который обсудит эмбрион(ы) и ответит на вопросы. Многие клиники предоставляют фотографию эмбриона, сделанную в день переноса.
6) Познакомьтесь с врачом УЗИ, который сделает трансабдоминальное УЗИ для подтверждения отличной визуализации. Матка находится под мочевым пузырем, а полный мочевой пузырь представляет собой окно, через которое ультразвуковые волны могут показать четкий обзор полости матки.
7) Врач рассмотрит ход процедуры и ответит на все ваши дополнительные вопросы до начала процедуры.
8) Каждая клиника уникальна, но в моей клинике Pacific NW Fertility мы делаем переносы в два этапа: сначала осторожно помещаем подготовительный катетер через шейку матки под контролем УЗИ (ультразвуковое исследование проводится на животе, а пациенты могут вместе с командой наблюдать за установкой катетера на экране УЗИ).
9) Как только препаративный катетер будет готов, эмбриолог поместит эмбрион(ы) в катетер меньшего размера, и пациенты смогут наблюдать! У нас есть камера на микроскопе в эмбриологической лаборатории с прямой трансляцией в комнату для переноса, чтобы пациенты могли видеть эмбрион до переноса и наблюдать, как его загружают в катетер — каждый раз это невероятно!
10) Эмбриолог приносит катетер с эмбрионом (эмбрионами) в палату, и врач пропускает этот катетер через препаровочный катетер.
11) Когда катетер находится в нужном месте, эмбрион(ы) помещаются, и мы все наблюдаем вспышку на экране УЗИ внутри слизистой оболочки матки. Эмбрион слишком мал, чтобы его можно было увидеть на экране — вспышка, которую мы наблюдаем, представляет собой смесь небольшого пузырька воздуха и среды, которая помогает протолкнуть эмбрион через катетер и безопасно поместить его в матку. Это когда я хотел бы, чтобы на экране УЗИ загорался фейерверк, чтобы пациенты могли его увидеть — на самом деле это просто черно-белое изображение, а вспышка временами настолько тонкая, что пациенты могут ее не заметить, но это действительно волшебно.
12) Когда катетер находится в нужном месте, эмбрион(ы) помещаются, и мы все наблюдаем вспышку на экране УЗИ внутри слизистой оболочки матки. Эмбрион слишком мал, чтобы его можно было увидеть на экране — вспышка, которую мы наблюдаем, представляет собой смесь небольшого пузырька воздуха и среды, которая помогает протолкнуть эмбрион через катетер и безопасно поместить его в матку. Это когда я хотел бы, чтобы на экране УЗИ загорался фейерверк, чтобы пациенты могли его увидеть — на самом деле это просто черно-белое изображение, а вспышка временами настолько тонкая, что пациенты могут ее не заметить, но это действительно волшебно.
Сразу после переноса
1) Эмбрион не может выпасть! Пациенты часто предпочитают расслабиться через несколько минут после переноса эмбриона, но исследования показывают, что продолжительность лежания после процедуры не влияет на успех.
2) В моей клинике мы просматриваем лекарства и инструкции, а затем даем пациенту или паре несколько минут подумать о переводе наедине — это такой особенный день. Затем мы рекомендуем пациенту одеться, воспользоваться ванной (пациенты в восторге от опорожнения мочевого пузыря, и вы не сможете помочиться на эмбрион — обещаю!), и пойти домой, чтобы расслабиться.
Затем мы рекомендуем пациенту одеться, воспользоваться ванной (пациенты в восторге от опорожнения мочевого пузыря, и вы не сможете помочиться на эмбрион — обещаю!), и пойти домой, чтобы расслабиться.
Инструкции после перевода
Инструкции о том, что делать после перевода, сильно различаются в разных клиниках и, конечно же, в Dr. Google, поэтому легко запутаться. Пациенты вкладывают так много, чтобы получить перевод, и ставки настолько высоки, что многие готовы сделать все, чтобы повысить свои шансы на положительный результат теста на беременность. Моя личная философия и личные рекомендации таковы:
1) Мы считаем, что имплантация происходит в день или на следующий день после переноса эмбриона, так что это два дня, чтобы расслабиться и побаловать себя. Перевозки обычно осуществляются в нашей клинике во второй половине дня, поэтому пациенты идут домой, отдыхают и высыпаются.
2) Некоторые берут выходной после перевода, но это не обязательно. Если это возможно или вы можете работать из дома, считайте это днем заботы о себе. Но если вы не можете взять выходной, не беспокойтесь, что вы ставите под угрозу свой результат.
Но если вы не можете взять выходной, не беспокойтесь, что вы ставите под угрозу свой результат.
3) Держитесь подальше от строгих списков того, сколько вы можете поднимать, скручивать и т. д. Медицинские работники могут думать, что они помогают с этими строгими правилами, но я думаю, что это вызывает у пациентов больше беспокойства и беспокойства.
4) Успокойтесь, позаботьтесь о себе и используйте дни после перевода, чтобы НЕ делать ничего, что вам не нравится, работа по дому, стирка и т. д.
Когда в течение двухнедельного ожидания закрадываются эти мысли и беспокойства, напомните себе, что люди беременеют все время, не меняя своей активности.
В течение двухнедельного ожидания
Мучительно ждать теста на беременность после всех усилий, которые потребовались для переноса эмбриона, но в это время:
1) Продолжайте принимать поддерживающие препараты в соответствии с указаниями вашей клиники .
2) Планируйте, как расслабиться или отвлечься — вы знаете, что лучше всего подходит для вас.
