Содержание
Боль и тяжесть в левом подреберье
Боль и тяжесть в левом подреберье: причины появления, при каких заболеваниях возникает, диагностика и способы лечения.
Определение
Левым подреберьем называют область передней брюшной стенки, находящуюся ниже левой реберной дуги. Для понимания причин развития боли в левом подреберье необходимо знать, какие органы проецируются на область передней брюшной стенки.
Желудок – отдел желудочно-кишечного тракта, представляющий собой мышечный мешок. Здесь вырабатывается желудочный сок, основными компонентами которого являются соляная кислота, пепсин (фермент, расщепляющий белки) и муцин (слизь, защищающая стенки желудка от агрессивного воздействия соляной кислоты). Попадая в желудок, белковая пища подвергается денатурации (процессу изменения структуры, который можно представить как изменение яичного белка при термической обработке, – загустеванию, вследствие чего белки становятся нерастворимыми в воде) благодаря присутствию соляной кислоты, а денатурированный белок, в свою очередь, переваривается под действием пепсина.
Селезенка – это орган иммунной системы. Содержание лимфоцитов в селезенке достигает 85% общего числа клеток, что составляет почти 25% всех лимфоцитов в организме. Порядка 50% лимфоцитов селезенки представлены B-клетками – от них и зависит гуморальный иммунитет. Таким образом, именно селезенка наряду с лимфатическими узлами является органом, обеспечивающим гуморальный иммунитет. Кроме того, в селезенке происходит разрушение старых и аномальных эритроцитов, тромбоцитов, что способствует обновлению клеточного состава крови.
У новорожденных детей в область левого подреберья, помимо желудка и селезенки, может проецироваться левая доля печени. Это связано с тем, что печень занимает у младенцев практически весь эпигастрий.
Разновидности боли и тяжести в левом подреберьеБоль и тяжесть в левом подреберье может носить острый или хронический характер.
 Выделяют боли тянущие, тупые, распирающие, спастические, «кинжальные», стреляющие.
Выделяют боли тянущие, тупые, распирающие, спастические, «кинжальные», стреляющие.В зависимости от наличия провоцирующего фактора боль может быть спонтанной, а может развиваться во время приема пищи или в результате голода, физической нагрузки, перенесенного эмоционального стресса.
По механизму развития выделяют боли спастические, дистензионные, перитонеальные и сосудистые.
Возможные причины боли и тяжести в левом подреберье
Причиной появления боли является раздражение болевых рецепторов, располагающихся в органах брюшной полости, в брюшине (серозной оболочке, выстилающей полость живота изнутри и переходящей на органы брюшной полости), в стенке брюшной полости. Спастические боли возникают по причине неконтролируемого стойкого напряжения гладкой мускулатуры стенки полого органа, например, желудка.
Спазм мышц может быть спровоцирован воздействием агрессивной среды желудочного содержимого на стенку органа, активацией структур вегетативной нервной системы.
Причиной развития дистензионной боли становится чрезмерное растяжение полого органа изнутри его содержимым, что может случиться при употреблении избыточного количества пищи или нарушении эвакуации содержимого из желудка по причине нарушения моторики или какого-либо механического препятствия в выходном отделе желудка.
Перитонеальные боли появляются вследствие раздражения брюшины. Брюшина – это тонкая пленка, покрывающая изнутри стенки брюшной полости и располагающиеся в ней органы (часть – полностью, другие – с нескольких сторон). В результате воспалительного процесса в стенке органа развивается местный перитонит – воспаление брюшины, что сопровождается болевым синдромом.
Наконец, причиной сосудистой боли становится гибель клеток из-за недостаточного кровотока в каком-либо органе. Нарушение кровотока чаще всего обусловлено закупоркой сосуда (артерии или вены) сгустком крови (тромбом).
Заболевания, приводящие к боли и тяжести в левом подреберье
Одной из наиболее частых причин развития боли в левом подреберье является патология желудка.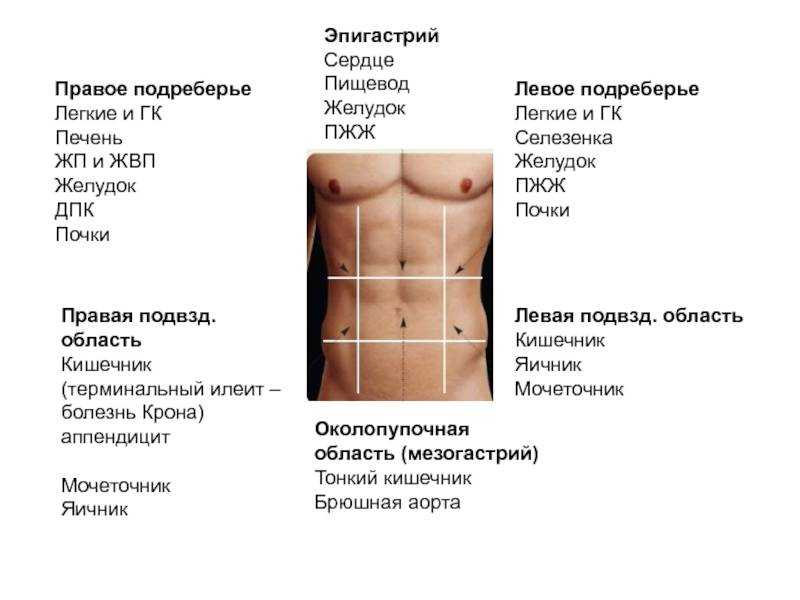 Гастрит – это воспаление слизистой оболочки, выстилающей желудок изнутри. Гастрит может быть ассоциирован с поступлением в желудок каких-либо агрессивных химических веществ, с аутоиммунным воспалением, но чаще всего заболевание связано с инфекцией, вызванной Helicobacter pylori.
Гастрит – это воспаление слизистой оболочки, выстилающей желудок изнутри. Гастрит может быть ассоциирован с поступлением в желудок каких-либо агрессивных химических веществ, с аутоиммунным воспалением, но чаще всего заболевание связано с инфекцией, вызванной Helicobacter pylori.
Бактерия
Тяжесть и боль в области левого подреберья, часто в сочетании с болью за грудиной, могут свидетельствовать о наличии гастроэзофагеального рефлюкса (забросе желудочного содержимого обратно в вышележащий пищевод).
Нарушение эвакуации пищи из желудка чаще встречается у детей на первом году жизни по причине пилороспазма и пилоростеноза (преходящего или постоянного органического нарушения проходимости пилорического – выходного – отдела желудка).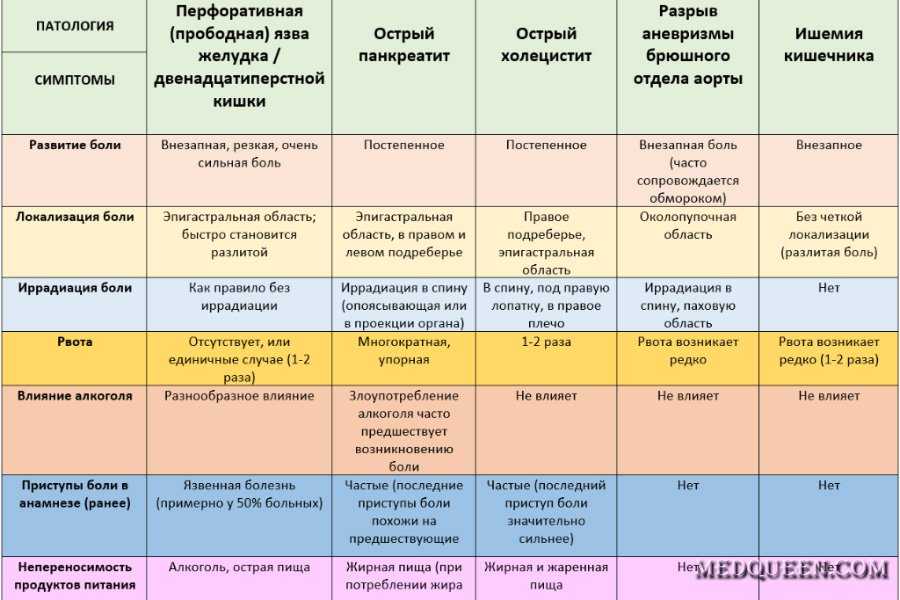 У взрослых это состояние может быть вызвано новообразованиями, которые становятся механическим препятствием для пищи как в желудке, так и в кишечнике.
У взрослых это состояние может быть вызвано новообразованиями, которые становятся механическим препятствием для пищи как в желудке, так и в кишечнике.
Среди патологических состояний селезенки, которые могут приводить к появлению боли в левом подреберье, стоит выделить ее увеличение (спленомегалию) и нарушение кровоснабжения (инфаркт селезенки).
Спленомегалия развивается при различных инфекционных заболеваниях, болезнях системы крови, в т.ч. лейкозах, а также при циррозе печени. Причиной инфаркта селезенки является тромбоз ее сосудов, который возникает на фоне состояний, характеризующихся повышением свертываемости крови. Отдельно стоит сказать о травматических разрывах селезенки, которые также приводят к развитию болевого синдрома, однако врача в первую очередь будет волновать массивное жизнеугрожающее внутрибрюшное кровотечение из поврежденного органа.
Важно помнить о том, что из-за близости расположения сердца к данной области боль в левом подреберье может развиваться по причине поражения сердечной мышцы – инфаркта миокарда

К каким врачам обращаться при боли и тяжести в левом подреберье
При появлении боли и чувства тяжести в области левого подреберья следует обратиться к
терапевту
или
педиатру
. После опроса, клинического осмотра и назначения ряда лабораторно-инструментальных исследований пациент может быть направлен к узким специалистам —
гастроэнтерологу
, гематологу, диетологу.
Следует помнить, что остро возникшая интенсивная боль в левом подреберье, особенно при наличии предшествующей травмы или язвенной болезни, может быть симптомом острой хирургической патологии.
В этом случае показана экстренная консультация
хирурга
или вызов бригады скорой помощи.
Диагностика и обследования при боли и тяжести в левом подреберье
Выявление причины боли и тяжести в области левого подреберья основывается на данных объективного врачебного осмотра и вспомогательных данных лабораторно-инструментальных исследований. К ним относятся:
- клинический анализ крови с определением лейкоцитарной формулы, необходимый для исключения анемии, болезней крови, а также воспалительных процессов в организме;
Что делать при появлении боли и тяжести в левом подреберье
Состояние, когда пациент испытывает боль и тяжесть в левом подреберье, требует обращения за медицинской помощью. До установления диагноза рекомендуется придерживаться диеты, которая должна включать механически (пюре, суфле), химически (исключить чересчур острую, соленую, пряную пищу) и термически щадящую пищу.
В случае развития острого болевого синдрома (часто описываемого пациентом как «кинжальная» боль) выраженной интенсивности следует незамедлительно вызвать скорую помощь для доставки пациента в ближайший хирургический стационар.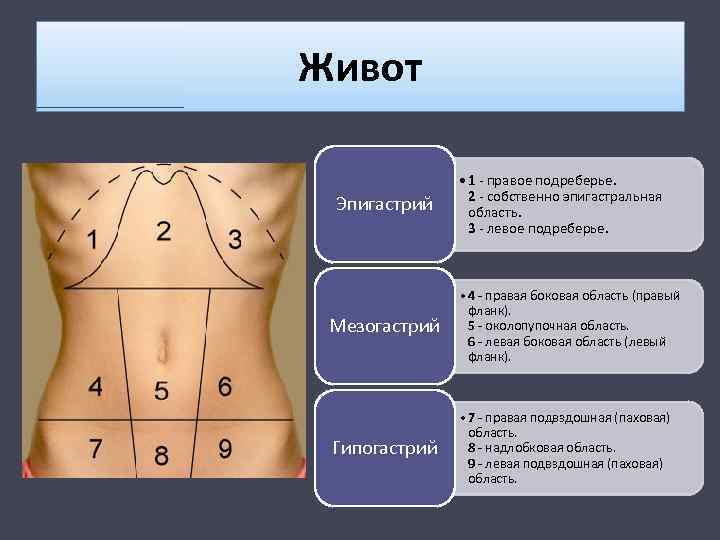
Лечение при боли и тяжести в левом подреберье
Лечение направлено на подавление основного патологического процесса. В случае заболеваний желудка крайне важна достаточно строгая диета с обязательным соблюдением режима питания. Если повышена кислотность желудочного сока, применяют лекарственные препараты, подавляющие выработку соляной кислоты, защищающие слизистую желудка. При выявлении инфекции Helicobacter pylori пациенту назначается антимикробная терапия. В случае перфорации желудка, разрыва селезенки требуется экстренное хирургическое вмешательство.
Источники:
- Струтынский А.В., Баранов А.П., Ройтберг Г.Е., Гапоненков Ю.П. Основы семиотики заболеваний внутренних органов (+ DVD-ROM)
-
Клинические рекомендации Российской гастроэнтерологической ассоциации по диагностике и лечению инфекции Helicobacter pylori у взрослых / под ред. В.Т. Ивашкина, И.В. Маева, Т.
 Л. Лапина и др. // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. Т. 28, № 1, 2018.
Л. Лапина и др. // Российский журнал гастроэнтерологии, гепатологии, колопроктологии. Т. 28, № 1, 2018. - Чулкова С.В., Стилиди И.С., Глухов Е.В., Гривцова Л.Ю., Неред С.Н., Тупицын Н.Н. Селезенка — периферический орган иммунной системы. Влияние спленэктомии на иммунный статус. Вестник РОНЦ им. Н.Н. Блохина РАМН. Т. 25, № 1-2, 2014. С. 21-25.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Боль и тяжесть в левом подреберье — что делать, методы диагностики
На болезненные ощущения в левом подреберье жалуются многие люди. У одних — недолгий приступ, у других — постоянный симптом, мешающий работать и отдыхать. Факторов, провоцирующих боли, множество — от простого переедания до острых состояний, требующих экстренной госпитализации. Мультифакторная этиология болевого синдрома затрудняет выбор метода и тактики лечения, поэтому пациенту рекомендовано тщательное обследование.
У одних — недолгий приступ, у других — постоянный симптом, мешающий работать и отдыхать. Факторов, провоцирующих боли, множество — от простого переедания до острых состояний, требующих экстренной госпитализации. Мультифакторная этиология болевого синдрома затрудняет выбор метода и тактики лечения, поэтому пациенту рекомендовано тщательное обследование.
Левое подреберье: краткая анатомия
Ребра — система из 24 плоских костей, которая поддерживает позвоночник, защищает внутренние органы. В левостороннем подреберье с лицевой стороны сосредоточены функционально значимые висцелярные органы:
- селезенка — отвечает за гемопоэз (кроветворение), утилизацию «отработавших» кровяных клеток, хранение и фильтрацию крови, синтез иммуноглобулинов;
- свод желудка — принимает активное участие в пищеварении, поскольку содержит железы, продуцирующие желудочный сок;
- отрезок диафрагмы — главной дыхательной мышцы, функционально связанной с легкими;
- поджелудочная железа — выполняет одновременно выработку гормонов (инсулина, глюкагона, соматостатина и др.
 ) и секрецию панкреатического сока.
) и секрецию панкреатического сока.
Чуть выше располагается сердце, чуть ниже — фрагмент тонкой кишки, а также нисходящая и сигмовидная кишки. Приблизительно на этом же уровне находится левая почка с мочеточником.
Виды и характер болевого синдрома
Висцеральные боли проводят вегетативные симпатические и парасимпатические нервные волокна, иннервирующие миокард, органы брюшной полости, мочеполовой системы. При возбуждении болевых рецепторов сигнал поступает к центральной нервной системе.
По патогенезу болевой синдром в левом подреберье может быть:
- Спастическим. Возникает при повреждении, переутомлении, дистрофии мышечной ткани или при устойчивом напряжении гладкой мускулатуры висцелярных органов.
- Вертеброгенным. Вызывается неврологическими нарушениями, повреждением корешков спинномозговых нервов.
- Дистензионным. Провоцируется растяжением фиброзных капсул, высоким давлением в полых абдоминальных органах.
- Перитонеальным. Обуславливается раздражением брюшины в ответ на развитие воспалительных заболеваний.

- Сосудистым. Связан с нарушениями гемодинамики и трофики тканей.
Дифференцировать патогенез часто удается по характеру ощущений. Например, дистензионный синдром проявляется ноющей и низкоинтенсивной болью, вертеброгенному свойственны резкие простреливающие боли, спастическому — распирающие и напряженные. Для перитонеального синдрома характерны острые боли, отдающие в соседние органы. Сосудистый может возникнуть внезапно или длительное время беспокоить регулярными болевыми ощущениями, не сопровождаемыми другими симптомами.
Возможные причины
Болезненные ощущения под левыми ребрами вызывают любые значимые структурные изменения и функциональные сбои, происходящие в абдоминальных органах. Нередко появляются отраженные (иррадиирующие) боли, связанные с повреждением или нарушением работы смежных с ЖКТ систем организма.
Не считается патологией пульсация под левым ребром в последнем триместре беременности. Такая симптоматика вызвана сжатием магистрального венозного ствола из-за давления, которое оказывает плод.
Проблемы с позвоночником
Ключевые причины отраженных вертеброгенных болей в левом подреберье — прогрессирующие дегенеративные изменения суставов, хрящей и костных тканей грудного отдела позвоночного столба. Самая частая патология — остеохондроз и его осложнения — протрузии, грыжи межпозвонковых дисков. Изменения характеризуются деструкцией оболочки межпозвонковых дисков. Из-за ее разрушения смещается баланс гелеобразной внутридисковой жидкости (пульпозного ядра), а также сужается пространство, разделяющее соседние позвонки. Сдвигаясь со своих физиологических позиций, они пережимают корешки спинальных нервов. Компрессия отражается болезненностью, ограничивает двигательную активность.
Межреберная невралгия
Боль возникает внезапно, опоясывая торс по проекции межреберных нервов. Она усиливается при попытке покашлять, глубоко вдохнуть, сменить положение тела. Триггером может стать сжатие (защемление) спинномозговых корешков или воспалительная реакция на «проснувшийся» герпес. Попав в организм однажды, вирус остается в нем до конца жизни. После курсового лечения исчезают только симптомы, но не сама болезнь. Реактивацию герпетической инфекции запускают снижение иммунитета, респираторные инфекции, общее или локальное переохлаждение.
Попав в организм однажды, вирус остается в нем до конца жизни. После курсового лечения исчезают только симптомы, но не сама болезнь. Реактивацию герпетической инфекции запускают снижение иммунитета, респираторные инфекции, общее или локальное переохлаждение.
Заболевания поджелудочной железы
Болезненно протекают:
- Панкреатит — воспаление, сопряженное с деструкцией тканей поджелудочной железы. При острой форме болезни перитонеальные боли сосредоточены в эпигастрии, левом подреберье, иррадиируют под лопатку, в руку, сопровождаются гипертермией до 38-39℃, метеоризмом, диареей, тошнотой, рвотой (часто с желчью). Хронический панкреатит протекает волнообразно. В периоды ремиссии беспокоят тяжесть, болезненность после еды. Симптомы рецидива практически идентичны проявлениям острой формы воспаления. Обострение провоцируют погрешности в диете, особенно употребление спиртных напитков. Опасным осложнением панкреатита является панкреонекроз — отмирание клеток железы.
- Злокачественная опухоль, локализованная в протоках поджелудочной железы.
 Разрастаясь, она пережимает нервные волокна, вызывая боли в левой верхней части живота.
Разрастаясь, она пережимает нервные волокна, вызывая боли в левой верхней части живота. - Панкреолитиаз — кальцинаты в протоках и паренхиме железы. Пациенты жалуются на жгучие опоясывающие боли в животе, иррадиирующие под лопатку.
Доброкачественные опухоли поджелудочной — гастринома, инсулинома, глюкагонома — обычно формируются безболезненно. Дискомфорт появляется при разрастании новообразования до крупных размеров.
Болезни желудочно-кишечного тракта
Раздражение нервных волокон, иннервирующих ЖКТ, вызывают острые и хронические воспаления, а также дефекты слизистой оболочки.
Вероятные причины болезненности слева под ребрами:
- Диспепсия — расстройство пищеварения. Связано с неправильным питанием, стрессами, приемом лекарств и другими причинами, в результате которых повышается чувствительность висцеральных рецепторов. Диспепсия проявляется затруднительным болезненным перевариванием еды, частыми приступами тошноты, тяжестью в левостороннем подреберье и под ложечкой.

- Гастрит — острое или хроническое воспаление желудочного эпителия с нарушением кислотопродуцирующей функции. Развивается под воздействием инфекционных, химико-токсических, психоневрологических, аутоиммунных факторов. Пациентов регулярно беспокоят подреберные, эпигастральные боли, тошнота, изжога, отрыжка.
- Гастроэзофагеальный рефлюкс — обратное движение пищи (заброс) из желудка в пищевод. Причинами являются несостоятельность кардиального сфинктера, нарушение перистальтики. Проявляется диспепсией, тяжестью, горько-кислым привкусом во рту, болью в левом подреберье. Симптоматика обостряется после еды и физических нагрузок.
- Язвенная болезнь желудка и двенадцатиперстной кишки — глубокий локальный дефект слизистого слоя. В большинстве случаев возникает из-за заражения бактериями Helicobacter pylori. Неинфекционными причинами могут стать стрессы, запущенный гиперацидный гастрит, алкоголизм, нездоровое питание. В периоды обострения болезнь проявляется острой и режущей болью в подложечной зоне.
 Усиление перитонеального болевого синдрома отмечается после еды или в голодном состоянии. Особенно интенсивную болезненность вызывают прободная язва с перфорацией желудочной стенки и пенетрирующая язва, захватывающая смежные ткани.
Усиление перитонеального болевого синдрома отмечается после еды или в голодном состоянии. Особенно интенсивную болезненность вызывают прободная язва с перфорацией желудочной стенки и пенетрирующая язва, захватывающая смежные ткани.
Подреберные боли, чувство тяжести после еды, прогрессирующая потеря веса, извращение вкуса могут указывать на рак желудка, болезнь Менетрие, доброкачественные опухоли — лейомиому, липому, ангиому, невриному, фиброму.
Терапевтические и хирургические патологии селезенки
Появление дистензионного, перитонеального или сосудистого болевого синдрома инициируют:
- Спленомегалия — вторичная патология, выраженная разрастанием паренхимы селезенки. Структурным изменениям сопутствуют метаболические расстройства, гематобластозы, аутоиммунные болезни, вирусные, бактериальные, протозойные инфекции. При хронических патологиях печени распространенным симптомом является гепатоспленомегалия — синхронное увеличение селезеночных и печеночных размеров.
 В зависимости от основного заболевания боли могут быть сильными приступообразными или умеренными ноющими.
В зависимости от основного заболевания боли могут быть сильными приступообразными или умеренными ноющими. - Травма. Механическому повреждению брюшной полости часто сопутствует разрыв селезенки вместе с капсулой (или без нее). Состояние характеризуется внутрибрюшным кровотечением, сильнейшими болями под левыми ребрами, кратковременной потерей сознания. Незначительное облегчение пациент испытывает лежа на левом боку с поджатыми ногами.
- Тромбоз (закупорка тромбом) селезеночной вены. Патогенетически он связан с циррозом печени, новообразованиями и воспалениями поджелудочной, системным тромбофлебитом. Основные симптомы венозной патологии — острые боли в боку слева, кровавая рвота, дегтеобразный стул.
- Инфаркт — некроз (отмирание) тканей селезенки вследствие закупорки селезеночной вены. Состояние характеризуется яркой болевой симптоматикой в левом подреберье, обильной рвотой, гипертермией.
- Абсцесс — формирование внутри селезенки полости с гнойным содержимым. Сопровождается нарастающей слабостью, высокой температурой, интенсивной болезненностью слева, усиливающейся при движении и дыхании.

- Врожденная анатомическая аномалия — синдром селезеночного угла (болезнь Пайра). Проявляется тяжестью, давлением, чувством переполненности в левой верхней части живота, болями в области сердца, отдающими в плечо, руку, под лопатку.
- Периспленит — воспаление селезеночной соединительнотканной капсулы. Интенсивные левосторонние боли отдают в лопатку, позвоночник, солнечное сплетение.
Болезни легких
В передние ребра слева может отдавать боль, сопровождающая левосторонние воспаления:
- одной или нескольких долей легкого и его оболочки — плевропневмония;
- плевральных легочных листков с отложением фибрина или скоплением выпота в плевральной полости — плеврит.
При острой пневмонии надрывный кашель травмирует альвеолы, вызывает мышечное напряжение, раздражает нервные волокна. При плеврите, пытаясь глубоко вдохнуть, человек ощущает резкие кинжальные боли в боку и спине, которые слабеют, если пациент ложится на левый бок. Самый частый триггер легочных воспалительных патологий — инфицирование респираторными вирусами или бактериями (стрептококком, стафилококком, пневмококком, клебсиеллой и т. д.).
д.).
Более серьезной причиной болезненности могут быть метастатические очаги в легких, возникающие при перемещении злокачественных клеток из другого органа.
Кардиологические нарушения
Торакалгия (острая боль в грудной клетке) и жжение — верные признаки инфаркта миокарда. Нарастающая торакалгия иррадиирует в шею, брюшное нервное сплетение, левое подреберье. Параллельно появляются экстремальная слабость, одышка, потливость с ознобом, нарушение координации, головокружение. Стремительно учащается сердцебиение, появляется тревожность, вызванная страхом смерти. 85% некроза связано с закупоркой коронарных артерий холестериновыми наростами — коронарным атеросклерозом, препятствующим кровоснабжению миокарда. Это приводит к замене функциональной ткани соединительнотканными волокнами, не несущими рабочей нагрузки. При полной непроходимости артерии работа сердца останавливается. Некротические изменения миокарда угрожают пациентам с хроническими кардиологическими патологиями — сердечной недостаточностью, стенокардией, ишемической болезнью сердца.
Поддиафрагмальный абсцесс
Гнойное образование, сформировавшееся между куполом диафрагмы и смежными с ней органами брюшной полости. Кроме интенсивного болевого синдрома в подреберье и эпигастрии проявляется одышкой, слабостью, кашлем. Нагноение вызывают внутрибрюшные инфекционно-воспалительные процессы, ятрогенная инфекция, постоперационные осложнения.
Дополнительные причины
Отраженные боли в подреберной области могут быть спутниками патологий почек. Нестерпимые рези называют почечной коликой. Она возникает во время движения камней при почечнокаменной болезни. Иногда болезненность слева под ребрами появляется после спортивных тренировок. Из-за перегрузок межлопаточной мускулатуры в тканях накапливается молочная кислота, которая при распаде вызывает чувство жжения.
К каким врачам обращаться?
Острые нестерпимые боли в левом подреберье требуют экстренного врачебного вмешательства, поэтому лучше вызвать Скорую помощь. Жизнеугрожающими состояниями считаются:
- инфаркт миокарда;
- прободение язвы;
- абсцесс селезенки;
- почечные колики;
- открытые и закрытые травмы абдоминальной области;
- тромбоз селезеночной вены.

При регулярных болевых приступах нужно записаться на прием к терапевту. В стандартное первичное обследование входят:
- Сбор симптоматических жалоб, данных о состоянии преморбидного фона.
- Физикальный осмотр — пальпация, аускультация, перкуссия.
- Анализы крови — общий клинический, биохимический. Внимание уделяют значениям амилазы, липазы, С-реактивного белка, глюкозы, СОЭ, лейкоцитов.
- Общий анализ мочи, копрограмма.
По результатам первичной диагностики могут потребоваться дополнительные исследования, а также консультации узких специалистов — кардиолога, гастроэнтеролога, вертебролога, невролога, диетолога и др.
Методы диагностики
В общий диагностический комплекс могут входить:
- УЗИ брюшной полости и забрюшинного пространства. Врач оценивает структуру, расположение, размеры, контуры, эхогенность, морфологию абдоминальных органов. Исследование хорошо выявляет воспаление, гнойные и полые новообразования, участки некроза паренхимы, спленомегалию.

- ФГДС (фиброгастродуоденоскопия). Определит язвы, эрозии, воспаление слизистой желудка, злокачественные или доброкачественные опухоли, дисфункцию сфинктеров.
- Лучевая диагностика. Для исключения/подтверждения патологического состояния диафрагмы, легочных болезней, а также оценки состояния грудного отдела позвоночника выполняют рентген грудной клетки. Для диагностики прободной и пенетрирующей язв, опухолевых образований назначают рентген желудка с контрастом. Более информативным методом является томография (КТ или МРТ) брюшной полости.
- ЭКГ, ЭхоКГ. Оценивают функциональные возможности сердца.
- Сцинтиграфия селезенки — метод радионуклидной диагностики, основанный на считывании излучения, исходящего из органа. Определяет абсцессы, гематомы, некоторые виды новообразований, функциональные и структурные изменения селезенки.
- Электронейромиография (ЭНМГ). Применяют для диагностики неврологических нарушений.
При сомнительных результатах проводят лапароскопию. Малоинвазивная операция позволяет хирургу тщательно осмотреть внутренние органы, обеспечивает доступ для забора тканей на гистологическое исследование.
Малоинвазивная операция позволяет хирургу тщательно осмотреть внутренние органы, обеспечивает доступ для забора тканей на гистологическое исследование.
Что делать при появлении боли и тяжести?
Попытки самостоятельно справиться с болевыми ощущениями — неоправданный риск для жизни. При наличии температуры, рвоты, одышки, чувства нехватки воздуха отказ от медицинской помощи может привести к фатальным последствиям.
При удовлетворительном состоянии доврачебная помощь заключается в коррекции рациона. Пока не поставлен диагноз, не назначено лечение, пациенту следует придерживаться щадящей диеты: отказаться от жирного мяса, консервов, острых, соленых, копченых продуктов, алкогольных напитков. За основу можно взять лечебное питание «Стол №5».
Лечение при боли и тяжести в левом подреберье
Терапия зависит от диагностированного заболевания (нарушения).
Для снятия болевой симптоматики могут быть назначены спазмолитики, нестероидные противовоспалительные препараты.
Инфекционно-воспалительные процессы лечат антибиотиками разных фармакологических групп. Нестерпимые боли при межреберной невралгии купируют, проводя паравертебральную медикаментозную блокаду анестетиками и кортикостероидами.
При гастритах, рефлюксе, язве важно снизить кислотность желудочного сока и уничтожить бактерий Helicobacter pylori. Эффективно работают антациды, ингибиторы протонной помпы (ИПП), медикаменты, содержащие висмут.
При обострении панкреатита применяют комбинацию панкреатических энзимов с пробиотиками, диетотерапию.
При острых состояниях показано хирургическое вмешательство:
- эндоскопическое дренирование, некрэктомия, резекция тканей, эндоскопическое удаление конкрементов — операции, выполняемые при заболеваниях поджелудочной железы;
- резекция паренхимы или спленэктомия (полное удаление) — требуется при патологиях селезенки;
- плевральная пункция (торакоцентез) или дренирование — при экссудативном плеврите;
- коронарная ангиопластика, аортокоронарное шунтирование — для восстановления кровоснабжения миокарда;
- хирургическое вскрытие и дренирование гнойника — выполняют при поддиафрагмальном абсцессе;
- закрытие перфорации (тампонада, прикрытие сальником, ушивание), иссечение язвы, резекция желудка — показаны при прободной язве.

Прогноз зависит от своевременного обращения за медицинской помощью. Не нужно терпеть боль, затягивать с визитом к врачу.
Боль в животе слева вверху | Что вам нужно знать
Лекарства и лекарства
Многие лекарства могут вызывать боль в левом верхнем квадранте и связанные с этим повреждения при хроническом употреблении. Вот некоторые из них:
- Аспирин: Высокие дозы могут вызвать желудочное кровотечение и боль.
- НПВП: Это нестероидные противовоспалительные препараты, такие как ибупрофен.
- Пероральные антибиотики
- Опиоиды: Боль может быть вызвана побочным эффектом хронического запора.
- Химиотерапевтические препараты
- Кокаин
Рак
Рак считается редкой причиной боли в верхней левой части живота.
- Локализованная опухоль: Раковое образование в любом месте левого подреберья может вызывать боль.
 Рядом с болью может быть или не быть припухлости.
Рядом с болью может быть или не быть припухлости. - Рак крови: Они поражают все тело и вызывают симптомы в органах левого подреберья.
Хронический панкреатит
Хронический панкреатит — это воспаление поджелудочной железы, которое не улучшается, а со временем медленно ухудшается.
Причины включают алкоголизм; закупоренный проток поджелудочной железы; аутоиммунное заболевание, при котором естественные защитные силы организма обращаются против самого себя; и возможные генетические факторы.
Хронический панкреатит чаще всего встречается у мужчин в возрасте от 30 до 40 лет с алкоголизмом в анамнезе и семейным анамнезом заболевания, но любой может быть затронут.
Симптомы включают сильную боль в спине и животе, особенно во время еды; потеря веса; тошнота и рвота; диарея с маслянистым бледным стулом.
Поджелудочная железа жизненно важна для контроля уровня сахара в крови и для секреции некоторых пищеварительных ферментов. Если не лечить, хронический панкреатит может привести к необратимому повреждению поджелудочной железы, диабету, недоеданию и хронической боли.
Если не лечить, хронический панкреатит может привести к необратимому повреждению поджелудочной железы, диабету, недоеданию и хронической боли.
Диагноз ставится на основании анамнеза пациента, физического осмотра и изображений, таких как рентген, компьютерная томография или ультразвук.
Лечение включает обезболивание с помощью лекарств и хирургических процедур. Улучшение образа жизни с помощью диеты, физических упражнений и управления стрессом также может быть очень полезным.
Редкость: Редкость
Основные симптомы: утомляемость, боль в животе (боль в животе), тошнота или рвота, потеря аппетита, постоянная боль в животе
Срочность: Врач первичной медико-санитарной помощи
Пептическая язва или язва желудка — это открытая язва, которая образуется при воспалении слизистой оболочки желудка.
Это воспаление желудка вызывается бактериями Helicobacter pylori (H. pylori) и длительным приемом болеутоляющих средств, таких как ибупрофен или аспирин. Хроническое воспаление позволяет кислоте повреждать слизистую оболочку желудка, что может привести к образованию язвы.
Хроническое воспаление позволяет кислоте повреждать слизистую оболочку желудка, что может привести к образованию язвы.
Курение, употребление алкоголя, стресс и острая пища могут усугубить язву, но не вызывают ее.
Симптомы включают жгучую боль в желудке; изжога; тошнота; и вздутие живота.
Боль может усиливаться между приемами пищи или ночью. Антациды будут работать только в течение короткого времени. В рвотных массах или стуле может быть темно-красная кровь.
При отсутствии лечения язвы могут кровоточить и вызывать анемию. Они могут перфорировать желудок и вызвать перитонит (тяжелую инфекцию брюшной полости).
Диагноз ставится на основании физического осмотра и исследования дыхания и стула на H. pylori. Иногда используется эндоскопия.
Лечение включает в себя курс антибиотиков для уничтожения бактерий и лекарств, блокирующих избыток кислоты и излечивающих желудок.
Редкость: Необычный
Основные симптомы: утомляемость, тошнота, потеря аппетита, умеренная боль в животе, спазмы в животе (спазмы желудка)
Симптомы, которые никогда не возникают при язве желудка: боль в нижней левой части живота
Неотложные состояния: Врач первичной медико-санитарной помощи
Нормальная брюшная полость боль
Жалоба на боль и дискомфорт в животе без видимой причины — одна из самых распространенных в медицине. Это основная причина, по которой пациенты обращаются к врачу или в отделение неотложной помощи.
Это основная причина, по которой пациенты обращаются к врачу или в отделение неотложной помощи.
Причину боли в животе бывает трудно найти, потому что это может быть совершенно нормальная боль в животе или исходить из разных источников: желудочно-кишечного тракта, мочевыводящих путей, поджелудочной железы, желчного пузыря или гинекологических органов.
Боль может быть просто вызвана слишком чувствительными нервами в кишечнике. Эта гиперчувствительность может возникать после повторных травм живота и/или иметь эмоциональную причину из-за страха перед самой болью.
Диагноз ставится на основании физического осмотра, сбора анамнеза и простого исключения любого другого заболевания. Часто требуется компьютерная томография, но редко удается найти конкретную причину. Преимущества должны быть сопоставлены с рисками радиации.
Лечение в первую очередь включает все необходимые улучшения образа жизни, касающиеся диеты, физических упражнений, работы и сна, чтобы уменьшить стресс. В некоторых случаях помогают консультации, гипноз, легкие обезболивающие и антидепрессанты.
В некоторых случаях помогают консультации, гипноз, легкие обезболивающие и антидепрессанты.
Редкость: Обычный
Основные симптомы: боль в животе (боль в животе), выделения из влагалища, лихорадка, тошнота
Симптомы, которые всегда сопровождают нормальную боль в животе: боль в животе (боль в животе)
Симптомы, которые никогда не проявляются при обычной боли в животе: лихорадка, рвота, диарея, тошнота, сильная боль в животе, непреднамеренная потеря веса, выделения из влагалища называется почечнокаменной болезнью или нефролитиазом, представляет собой твердое отложение, которое образуется внутри почки. Камни могут образовываться, если моча по какой-либо причине становится слишком концентрированной, позволяя кристаллизоваться содержащимся в ней минералам.
Возможных причин несколько:
- Недостаточное потребление воды.
- Камни в почках в семейном или личном анамнезе.

- Диета с высоким содержанием белка, соли или сахара.
- Ожирение.
- Заболевания и состояния органов пищеварения, включая шунтирование желудка.
- Инфекции мочевыводящих путей.
- Нарушения обмена веществ и/или наследственные нарушения.
Симптомы включают сильную боль в боку, спине и животе; боль при мочеиспускании; моча розового, красного, коричневого цвета и/или с неприятным запахом; тошнота и рвота; и иногда лихорадка и озноб.
Диагноз ставится на основании анализа крови, мочи и визуализации.
При камнях меньшего размера пациенту может потребоваться только пить больше воды и принимать безрецептурные обезболивающие. Лекарства могут быть даны, чтобы помочь выходу камня. Большие камни могут потребовать госпитализации пациента для проведения хирургических процедур.
Профилактика включает употребление большего количества воды и ограничение определенных продуктов, включая животный белок, кальций и соль. Иногда будут использоваться лекарства, отпускаемые по рецепту.
Нарушение пищеварения (диспепсия)
Нарушение пищеварения, также называемое расстройством желудка, диспепсией или функциональной диспепсией, представляет собой не заболевание, а набор очень распространенных симптомов. Примечание. Изжога — это отдельное состояние.
Общие причины: слишком много или слишком быстро едят; жирная или острая пища; злоупотребление кофеином, алкоголем или газированными напитками; курение; и беспокойство. Некоторые антибиотики, обезболивающие и витаминно-минеральные добавки могут вызывать расстройство желудка.
Наиболее распространенными симптомами являются боль, дискомфорт и вздутие живота вскоре после еды.
Расстройство желудка, которое длится более двух недель и не поддается простому лечению, может указывать на более серьезное заболевание. Боль в верхней части живота, которая иррадиирует в челюсть, шею или руку, требует неотложной медицинской помощи.
Диагноз ставится на основании истории болезни и физического осмотра. Если симптомы появились внезапно, могут быть назначены лабораторные анализы крови, дыхания и стула. Может быть выполнена верхняя эндоскопия или рентген брюшной полости.
Если симптомы появились внезапно, могут быть назначены лабораторные анализы крови, дыхания и стула. Может быть выполнена верхняя эндоскопия или рентген брюшной полости.
При функциональной диспепсии – «обычном» расстройстве желудка – лечение и профилактика такие же. Ешьте пять или шесть раз в день небольшими порциями с более легкой и простой пищей; управление стрессом; и поиск альтернатив некоторым лекарствам принесет облегчение.
Редкость: Распространенные
Верхние симптомы: тошнота, вздутие живота, диспептические явления, вздутие живота после еды, рвота при несварении желудка (диспепсии): рвота (старая) кровью или дегтеобразный стул, ректальное кровотечение, кровавый понос, лихорадка
Ургентность: Самолечение
Сердечный приступ у женщины
Большинство сердечных приступов происходит, когда тромб в коронарной артерии блокирует поступление крови и кислорода к сердцу. Часто это приводит к нерегулярному сердцебиению, называемому аритмией, что вызывает серьезное снижение насосной функции сердца.
Позвоните по номеру 911 и немедленно обратитесь за неотложной помощью
Острый панкреатит
Острый панкреатит — это воспаление поджелудочной железы, которое вырабатывает и выделяет инсулин и глюкагон для поддержания стабильного уровня сахара в крови. Он также создает ферменты, которые переваривают пищу в тонком кишечнике. Когда эти ферменты случайно активируются в поджелудочной железе, они переваривают саму поджелудочную железу, вызывая боль и воспаление.
Вам следует обратиться в отделение неотложной помощи. Там диагноз ставится на основе физического осмотра, визуализации и анализов крови. Лечение обычно включает внутривенное (в/в) введение жидкостей и лекарств для снятия боли.
Редкость: Редкость
Основные симптомы: постоянная боль в животе, тошнота или рвота, тяжелое недомогание, сильная боль в животе, лихорадка
Симптомы, которые всегда возникают при остром панкреатите: постоянная боль в животе : Отделение неотложной помощи больницы
Острый гастрит
Гастрит означает воспаление или раздражение слизистой оболочки желудка и является «острым», когда он возникает внезапно и сильно.
Распространенными причинами являются инфицирование бактериями H. pylori в желудке, которое также вызывает язву; регулярное использование обезболивающих средств; и злоупотребление алкоголем. Курение, стресс и аутоиммунные заболевания, такие как болезнь Крона, болезнь Хашимото и диабет 1 типа, могут способствовать развитию острого гастрита.
Симптомы острого гастрита включают внезапную переполненность и жгучую боль в верхней части живота, иногда тошноту и рвоту. Если симптомы длятся более недели или есть признаки крови в рвоте или кале, следует обратиться за медицинской помощью.
Без лечения гастрит может привести к язве желудка из-за присутствия H. pylori.
Диагноз H. pylori ставится с помощью анализов крови, дыхательных тестов и анализов образцов кала. Также можно использовать верхнюю эндоскопию и/или рентгенографию с проглатыванием бария.
Лечение включает изменение образа жизни с использованием болеутоляющих средств, алкоголя и других раздражителей желудка; антибиотики для лечения H. pylori; и лекарства для уменьшения и/или нейтрализации желудочной кислоты.
pylori; и лекарства для уменьшения и/или нейтрализации желудочной кислоты.
- Испытывали ли Вы тошноту?
- Была ли лихорадка сегодня или в течение последней недели?
- Чувствуете ли вы себя более уставшим, чем обычно, вялым или утомленным, несмотря на нормальное количество сна?
- Как бы вы описали характер болей в животе?
Проведите самодиагностику с помощью нашего бесплатного помощника по буям, если вы ответите «да» на любой из этих вопросов.
Клинический обзор. Боль в животе при беременности
Раздел 1. Частота и диагностика
Боль в животе является одним из наиболее распространенных симптомов при беременности. Почти все беременные женщины испытывают некоторую боль на разных стадиях перед началом родов.
Это варьируется от доброкачественных симптомов, которые могут исчезнуть спонтанно или при простом обезболивании, до острого живота.
Заболеваемость острой патологией или острым животом во время беременности составляет 1 случай на 500-6351,2, а частота хирургических вмешательств высока.
Боль в животе при беременности может быть обусловлена физиологическими изменениями или может быть патологической; беспокойство за плод может усилить боль.
Различие между физиологическими и патологическими причинами может быть дилеммой диагностики и лечения.
Трудности, связанные с диагностикой, например, предотвращение облучения плода высокими дозами радиации, могут задержать инвазивные диагностические и терапевтические процедуры и окончательное лечение, что может привести к увеличению заболеваемости и смертности.
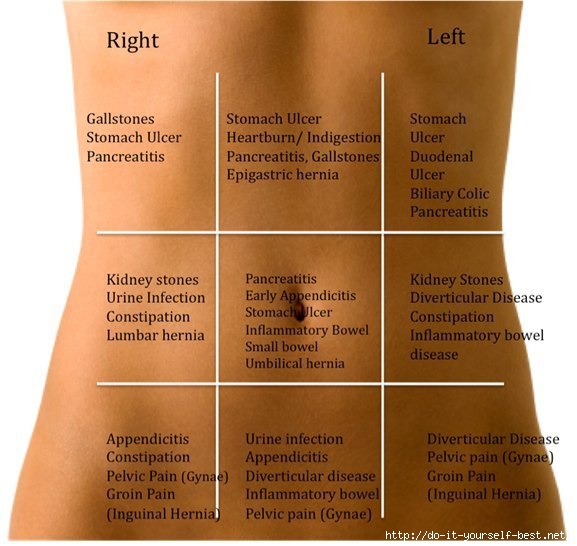
Целесообразно разделить потенциальные причины на связанные и не связанные с беременностью (см. рамки).
| NON-PREGNANCY RELATED CAUSES OF ABDOMINAL PAIN |
|---|
|
| PREGNANCY-RELATED CAUSES OF ABDOMINAL PAIN |
|---|
Physiological
|
Раздел 2: Физиологические причины
Боль в круглой связке чаще встречается в конце первого триместра и во втором триместре. Боль возникает из-за растяжения круглой связки, когда беременная матка увеличивается из таза в брюшную полость.
Боль возникает из-за растяжения круглой связки, когда беременная матка увеличивается из таза в брюшную полость.
Диагноз ставится путем исключения других причин болей внизу живота; Лечение в основном заключается в успокоении и простых анальгетиках, таких как парацетамол. Если боль настолько сильна, что требует более сильного обезболивания, целесообразна госпитализация для исключения других причин.
Брэкстон-Хикс
Схватки Брэкстона-Хикса периодически возникают на протяжении всей беременности и подготавливают матку и шейку матки к родам. Они становятся более явными и частыми по мере развития беременности, повторяясь несколько раз в час или несколько раз в день.
Некоторые исследователи предположили, что эти сокращения не приводят к изменениям шейки матки и что созревание происходит только перед родами, когда начинаются первые координированные родовые схватки. 3,4
Хотя у большинства женщин эти схватки безболезненны, в некоторых случаях сообщалось о болезненных схватках Брэкстона-Хикса.
Они обычно возникают в течение последних трех месяцев беременности и описываются как неопределенные боли в спине, которые доставляют минимальный дискомфорт и не требуют обезболивания. После исключения других причин единственным действием, которое требуется, является простое заверение.
Раздел 3: Патологические причины
Ранняя беременность
Выкидыш может произойти на раннем сроке (до 12 недель) или на позднем сроке. Это влияет на 10-20 процентов подтвержденных беременностей, большинство из которых на ранних сроках.
Наиболее распространенными симптомами являются вагинальное кровотечение и боль в животе.
До 85 процентов выкидышей имеют генетическую природу. 5 Другие причины включают аномалии матки (перегородки матки, миомы или несостоятельность шейки матки), состояния матери (диабет, заболевания щитовидной железы и тромбофилии), инфекцию матки, курение, употребление алкоголя и наркотиков.
Перекрут придатков, скручивание яичника, а иногда и фаллопиевой трубы, препятствует артериальному кровоснабжению, вызывая ишемию. Яичник может содержать кисту. Миомы на ножке также могут подвергаться перекруту.
Яичник может содержать кисту. Миомы на ножке также могут подвергаться перекруту.
Перекрут придатков проявляется перемежающейся болью в животе, которая становится постоянной. Может быть субфебрильная гипертермия; FBC продемонстрирует лейкоцитоз. Диагноз ставится клинически, при ультразвуковом обнаружении кист или при лапароскопии.
Внематочная беременность чаще всего возникает в маточной трубе. В редких случаях он может возникать в шейке матки и кишечнике и даже в червеобразном отростке.
Зарегистрированная частота внематочной беременности составляет 1 случай на 60-250 беременностей, в зависимости от патологии половых путей и методов контрацепции. 6
Наиболее частыми клиническими проявлениями являются аменорея и боль в животе с вагинальным кровотечением или без него. Факторы риска включают воспалительные заболевания органов малого таза, операции на маточных трубах, внематочную беременность в анамнезе, прерывание беременности в анамнезе, ЭКО и индукцию овуляции.
Клиницисты должны иметь высокий индекс подозрения у женщины с болью в животе, с кровотечением или без него, на очень ранних сроках беременности.
Острая задержка мочи в основном возникает во втором триместре в результате переворота матки, растягивающего уретру, что препятствует оттоку мочи. У пациента отмечаются боли в животе и задержка мочи.
Поздняя беременность
Миома матки — это доброкачественная опухоль, содержащая рецепторы эстрогена и прогестерона. По мере увеличения миомы во время беременности центральные области могут страдать относительной ишемией (красная дегенерация), которая обычно проявляется постоянной болью, локализованной на той стороне матки, где находится миома. Успокоение и адекватная анальгезия являются основой лечения.
Перекрут матки во время беременности, редкое осложнение, относится к повороту матки более чем на 45 градусов относительно ее длинной оси. Может протекать бессимптомно, в зависимости от степени перекрута. Наиболее частым симптомом является боль в животе, варьирующая от неспецифического легкого дискомфорта до симптомов острого живота с шоком.
Наиболее частым симптомом является боль в животе, варьирующая от неспецифического легкого дискомфорта до симптомов острого живота с шоком.
Разрыв матки может возникнуть у женщин, перенесших ранее кесарево сечение, гистеротомию или миомэктомию, или матку, которая ранее была перфорирована, например, при аборте.
Это должно быть дифференциальной диагностикой у женщин с острой болью в животе на поздних сроках беременности или в начале родов. Лечение — срочная лапаротомия.
Отслойка плаценты обычно проявляется после второго триместра острой болью в животе с вагинальным кровотечением или без него. Это может проявляться только легкой болью, что делает необходимым высокий индекс подозрения.
Факторы риска включают отслойку плаценты в анамнезе во время предыдущей беременности, высокое АД, многоплодную беременность, злоупотребление алкоголем или кокаином или травму живота.
Преждевременный разрыв плодных оболочек возникает до 37 недель беременности и предрасполагает пациентку к восходящей инфекции (хориоамнионит). Это может ускорить преждевременные роды. У пациентки отмечаются выделения из влагалища, боль в животе и тахикардия у матери. Осложнения включают гибель плода и септицемию у матери, а также существует риск материнской смертности.
Это может ускорить преждевременные роды. У пациентки отмечаются выделения из влагалища, боль в животе и тахикардия у матери. Осложнения включают гибель плода и септицемию у матери, а также существует риск материнской смертности.
Раздел 4: Боль, не связанная с беременностью
Рефлюкс-эзофагит часто встречается на поздних сроках беременности и проявляется жгучей болью в верхней части эпигастрия, которая усиливается в положении лежа или при наклонах.
Это происходит из-за расслабления нижнего пищеводного сфинктера, вызванного прогестероном, и когда беременная матка выталкивает дистальный отдел пищевода вверх. Лечение заключается в рекомендации более частого приема пищи меньшими порциями и приема антацидов.
Аппендицит является частой причиной острого живота во время беременности (примерно одна из 1500 беременностей).7 Симптомы включают анорексию, тошноту, рвоту и лихорадку, а также боль.
Пациенты могут также иметь диарею и схватки.
На более поздних сроках беременности боль может нетипично локализоваться в правом подреберье (из-за смещения слепой кишки беременной маткой). Обычно имеется лейкоцитоз; однако требуется серийный подсчет лейкоцитов, поскольку умеренный лейкоцитоз является нормальным явлением при беременности. Запоздалая диагностика связана с повышенным риском осложнений.8
Обычно имеется лейкоцитоз; однако требуется серийный подсчет лейкоцитов, поскольку умеренный лейкоцитоз является нормальным явлением при беременности. Запоздалая диагностика связана с повышенным риском осложнений.8
Лечение — аппендэктомия при высоком клиническом подозрении. Преждевременные роды являются признанным осложнением операции.
Желчнокаменная болезнь и ИМП
Застой желчи, замедленное опорожнение и повышенный уровень холестерина во время беременности предрасполагают к желчнокаменной болезни. Это проявляется тошнотой, рвотой и коликообразными болями в животе в правом подреберье и усиливается при употреблении жирной пищи.
Клинические признаки включают болезненность; УЗИ показывает увеличенный желчный пузырь с камнями в желчном протоке.
Лечение по возможности консервативное, но может потребоваться хирургическое вмешательство. Лапароскопическая холецистэктомия безопасна и эффективна. 9 Острый холецистит имеет аналогичные проявления, но сопровождается лихорадкой. Холецистит уступает только аппендициту как наиболее распространенное хирургическое заболевание при беременности. 9
Холецистит уступает только аппендициту как наиболее распространенное хирургическое заболевание при беременности. 9
ИМП обычно проявляются болью в надлобковой области и в поясничной области. Симптомы могут включать рвоту, гипертермию и озноб. Симптоматическая бактериурия встречается у 17–20% беременных и связана с преждевременным преждевременным излитием плодных оболочек и преждевременными родами; это увеличивает риск заболеваемости и смертности женщины.
Анализ с помощью тест-полоски недостаточно чувствителен, поэтому предпочтительным исследованием является посев. Симптоматические и бессимптомные инфекции следует лечить антибиотиками и хорошей гидратацией, чтобы снизить частоту пиелонефрита и преждевременных родов.
- Эта статья была первоначально опубликована в MIMS Women’s Health. Посетите www.healthcarerepublic.com/wh
Ссылки
1. Coleman MT, Trianfo VA, Rund DA. Неакушерские неотложные состояния при беременности: травмы и хирургические состояния.
