Содержание
Узнавай все о седьмой неделе беременности на сайте Nutricia club
Прошло уже почти два месяца с того момента, как вы стали будущей мамой. Уверены, что у вас есть много вопросов о течении и особенностях 7 недели беременности. Мы собрали самые распространенные вопросы и подготовили на них ответы. Давайте подробно разберемся, какие изменения нам приготовила седьмая неделя беременности и что изменится в ближайшее время.
Структура статьи
Ощущения характерные для 7 недели беременности
Отсутствие менструации
Гипофиз, который управляет различными веществами в вашем теле, снизил образование гормонов, регулирующих менструальную функцию. А за счет беременности новые яйцеклетки не готовятся к оплодотворению. Но одного лишь отсутствия менструации будет недостаточно, чтобы убедиться в своей беременности. Это лишь одно из проявлений, которое может быть вызвано различными причинами.
Утренняя тошнота
Достаточно типичным проявлением первого триместра беременности является ощущение тошноты, возникающее чаще всего утром. Важно, чтобы это не стало причиной нарушения рационального питания и не портило вам настроение! Свежий воздух и переключение внимания на что-то приятное помогут преодолеть эпизоды утренней тошноты. Как только она пройдет – отправляйтесь с малышом на завтрак.
Важно, чтобы это не стало причиной нарушения рационального питания и не портило вам настроение! Свежий воздух и переключение внимания на что-то приятное помогут преодолеть эпизоды утренней тошноты. Как только она пройдет – отправляйтесь с малышом на завтрак.
Слабость и головокружение
На данном этапе ваш организм тратит много энергии на обеспечение роста и развития малыша. Вполне нормальными являются эпизоды легкого головокружения и желание спать. Больше отдыхайте и набирайтесь сил – дела подождут. Если вы чувствуете головокружение постоянно – обязательно проконсультируйтесь с врачом-гинекологом.
Перепады настроения и эмоциональность
В течение 7 недели беременности происходит гормональная перестройка организма. Эти изменения влияют почти на все системы органов, а также на ваше настроение. Ничего страшного, если вам хочется плакать или, наоборот, смеяться либо одновременно и то и другое. Не бойтесь своих эмоций и давайте им свободу.
Увеличение веса тела
Пожалуй, это то, чего боятся почти все женщины. Иногда случается так, что формы увеличиваются и могут появиться растяжки. Но если придерживаться всех рекомендаций (которые будут приведены в статье), этого можно избежать. А после родов вес вернется в ваши обычные пределы.
Иногда случается так, что формы увеличиваются и могут появиться растяжки. Но если придерживаться всех рекомендаций (которые будут приведены в статье), этого можно избежать. А после родов вес вернется в ваши обычные пределы.
Эндокринная система
На седьмой неделе беременности происходит перестройка обменных процессов, а также эндокринной системы. В этот период может слегка увеличиться щитовидная железа, что является нормальным физиологическим процессом. Но регулярно проходите осмотр у врача-гинеколога и эндокринолога, ваша безопасность сейчас – главное в семье.
Ручки и ножки
Хрящевая ткань дала начало костно-мышечной системе. Ножки сейчас похожи на короткие плавники, а руки уже разделились на плечо и предплечье. На концах рук и ног появились кистевые перепонки, именно из них скоро сформируются пальцы малыша. Он сможет сжать свой кулачок и слегка постучать вам – поздороваться с мамой!
Это орган, который развивается всю жизнь, с эмбрионального периода и после рождения. В этот период сформировались его базовые структуры. Развитие мозга продолжается в течение долгого времени, даже после рождения. Но базовые его структуры уже сформированы. В течение 7 недели беременности он разделится на переднюю, среднюю и заднюю части. Передняя будет отвечать за мышление вашего будущего гения и выполнение логических задач, формировать и хранить воспоминания. Средняя – за передачу нервных сигналов в организме. А задняя будет контролировать дыхание и пульс.
В этот период сформировались его базовые структуры. Развитие мозга продолжается в течение долгого времени, даже после рождения. Но базовые его структуры уже сформированы. В течение 7 недели беременности он разделится на переднюю, среднюю и заднюю части. Передняя будет отвечать за мышление вашего будущего гения и выполнение логических задач, формировать и хранить воспоминания. Средняя – за передачу нервных сигналов в организме. А задняя будет контролировать дыхание и пульс.
Дыхательная система
В этот период активно развиваются легкие. В них появляются зачатки бронхов и продолжает формироваться трахея.
Половая система
Именно на этапе беременности 7 недель начинают формироваться и развиваться яичники у девочек или яички у мальчиков. Еще немного, и вы сможете устроить Gender Reveal Party – вечеринку по поводу определения пола будущего ребенка!
Характерные для 7 недели признаки:
Может ухудшиться состояние кожи и волос
Появление пигментации или увеличение пор свидетельствует о недостаточности для матери питательных веществ, витаминов и минералов.
Увеличение матки в размерах
Этот процесс происходит для того, чтобы растущий малыш чувствовал себя комфортно. На седьмой неделе беременности матка по размерам сравнима с апельсином. Из-за увеличения она может давить на окружающие органы. Именно поэтому вы чувствуете тягу к частому мочеиспусканию.
Увеличивается в размерах грудь и темнеют ареолы
На молочных железах может появиться венозная сеточка. Для этого периода характерны болезненность и неприятные покалывания в грудях. Скажите об этом мужу – он поймет.
Изменения гормонального фона
Большинство изменений, происходящих в вашем организме, вызваны эстрогеном и прогестероном. Они влияют на матку, способствуют ее росту и улучшают кровоснабжение. Именно прогестерон не дает матке чрезмерно сокращаться, потому что внутри нее находится плод.
Общая слабость и постоянное желание поспать
Это типичные проявления беременности, между которыми часто наблюдаются перепады настроения и эмоций.
Тошнота и расстройства пищеварения
Тошнота, которая чаще возникает утром или под влиянием резких запахов. Также у некоторых женщин наблюдаются расстройства пищеварения и может тянуть низ живота. Если эти симптомы ярко выражены, следует обязательно обратиться к вашему врачу-гинекологу.
Своевременные и регулярные обследования в свою очередь способствуют своевременному выявлению и лечению осложнений, которые могут случиться на 7 неделе беременности.
Категорически нужно отказаться от употребления спиртных напитков и курения, поскольку это может привести к развитию внутриутробных патологий и прерыванию беременности.
Источники
ПродолжитьПопулярные
публикации
первые признаки, фото живота, тесты и узи плода
Первые признаки беременности — срок 1 неделя
Будущим мамам сразу нужно запомнить, что существует два взгляда на срок беременности: акушерский и эмбриональный. Мы говорим о 1 неделе беременности после зачатия, то есть об эмбриональном сроке. Врачи обычно оперируют акушерским, где за точку отсчета берется последний день месячных. Чтобы получить из эмбрионального срока акушерский, нужно прибавить две недели. То есть первая неделя беременности после зачатия соответствует третьей акушерской неделе.
Врачи обычно оперируют акушерским, где за точку отсчета берется последний день месячных. Чтобы получить из эмбрионального срока акушерский, нужно прибавить две недели. То есть первая неделя беременности после зачатия соответствует третьей акушерской неделе.
На этом сроке перестройка организма женщины только-только началась. Первые признаки беременности в этот период замечают очень немногие.
— Некоторые женщины могут ощущать себя беременными даже на первой неделе после зачатия, но таких обычно мало, — объясняет врач акушер-гинеколог Дина Абсалямова. — Я склонна полагать, что тут играет роль больше психологический фактор, хотя может иметь влияние и гормон беременности — хорионический гонадотропин (ХГЧ). Он вырабатывается оплодотворенной яйцеклеткой.
Он вырабатывается оплодотворенной яйцеклеткой.
Чувствительные женщины могут заметить, что у них меняется настроение, вкусовые пристрастия. Среди признаков беременности на первой неделе некоторые отмечают даже токсикоз, но обычно он появляется спустя пару недель.
Фото живота
Живот на 1 неделе беременности. Фото: Andrey Arkusha, globallookpress.comНа первой неделе беременности (от зачатия) фигура остается прежней. Зародыш еще слишком мал, чтобы живот стал заметен. Зигота, образованная яйцеклеткой и сперматозоидом, делится быстро, но недостаточно: на 2 клетки, на 4, на 8 и так до 32 клеток. Соответственно, фото живота на 1 неделе беременности не показательно.
Плод на первой неделе беременности называют эмбрионом, собственно плодом он становится только на шестой неделе.
Пока эмбрион находится в маленьком мешочке с жидкостью и питается не от мамы, а от желточного мешка. Размер будущего малыша на этом сроке равен примерно 0,1–0,2 мм. Учитывая, как он мал, по фото живота на 1 неделе беременности никто не сможет догадаться об интересном положении женщины.
Как проверить беременность на 1 неделе
Проверить беременность на 1 неделе практически невозможно. Изменения в организме слишком незначительны, чтобы тесты или аппарат УЗИ могли их уловить. Чтобы получить убедительные доказательства того, что вы находитесь в положении, нужно дождаться как минимум 7-го, а лучше 10-го дня беременности, когда особо чувствительные тесты уже могут показать заветные две полоски.
Тесты
На 1 неделе беременности тест может показать сомнительный результатФото: Bernhard Classen, globallookpress.com
Тест на первой неделе беременности либо ничего не даст, либо покажет сомнительный результат. Слишком мало времени прошло от зачатия, чтобы изменения стали заметны.
— Если на первой неделе беременности сдать обычный аптечный тест, где требуется помочиться на полоску, он наверняка покажет отрицательный результат – срок слишком мал, — объясняет гинеколог Дина Абсалямова. — Та же проблема будет с анализом на ХГЧ. Колебания уровня хорионического гонадотропина настолько незначительны, что результаты будут расценены как сомнительные.
Получается, будущей маме остается только ждать, когда срок беременности превысит 10 дней и анализы станут более достоверными.
УЗИ
На 1 неделе беременности УЗИ не показательно. Фото: Ottfried Schreiter, globallookpress.comНе торопитесь бежать на ультразвуковую диагностику. На первой неделе беременности УЗИ не показательно, даже самое современное оборудование не способно визуализировать зародыша.
Как правило, УЗИ на столь ранних сроках рекомендуют тем женщинам, у которых наблюдаются симптомы, специфические для внематочной беременности. Она может быть опасна, поэтому для исключения такого диагноза врач-гинеколог может назначить УЗ-диагностику.
Тем же девушкам, которые надеются получить первые снимки будущего ребенка, придется повременить до 2-3 недели.
Какие ощущения вы можете испытывать на 1 неделе
— Во время первой недели беременности мама чувствует себя хорошо и редко замечает, что в ее организме что-то изменилось. Встречаются особо чувствительные женщины, которые уже на 3-4 день беременности замечают, что у них меняется настроение и вкусовые пристрастия: внезапно начинают есть продукты, которые раньше не любили, или наоборот, отказываются от прежних предпочтений. У некоторых на таком раннем сроке даже начинается токсикоз, но таких женщин очень мало, — объясняет акушер-гинеколог Дина Абсалямова.
У некоторых на таком раннем сроке даже начинается токсикоз, но таких женщин очень мало, — объясняет акушер-гинеколог Дина Абсалямова.
Большинство ощущений, которые может испытывать на 1 неделе беременности женщина, похожи на те, что обычно предшествуют критическим дням. Например, характерные боли внизу живота, причем примерно за неделю до начала цикла.
Часть девушек в положении отмечают, что их грудь становится более чувствительной, даже болезненной. У некоторых усиливается пигментация сосков и появляются веснушки. В целом, признаки беременности на 1 неделе почти незаметны.
Месячные
Так как зачатие происходит в середине менструального цикла – примерно на 13-14 день при стандартном 28-дневном цикле – женщина может и не подозревать, что беременна. Месячные-то еще впереди. Первая неделя беременности после зачатия заканчивается примерно на 21-25 день, так что говорить о менструации и задержке пока не приходится.
Когда придет срок, а месячные не появились, станет ясно, что женщина ждет ребенка.
Боли в животе
Будущие мамы часто отмечают, что боли внизу живота стали для них первым признаком беременности. Фото: Andrey Arkusha, globallookpress.comЭто обманчивый признак беременности на ранних сроках. Многие женщины сталкиваются с болями перед критическими днями, поэтому не придают значения неприятным ощущениям в середине и второй половине цикла. Однако будущие мамы часто отмечают, что именно боли внизу живота стали для них первым признаком беременности. Их обычно ощущают за 5-7 дней до цикла, то есть в конце первой недели беременности.
Однако боли могут быть вызваны и другими причинами, например, дисбактериозом кишечника или нарушением его функций. Часто боли в малом тазу провоцирует позвоночник. К примеру, при остеохондрозе болевые ощущения могут отдаваться как раз в область внизу живота. Они также могут связаны со спаечными явлениями в малом тазу от предыдущих гинекологических операций или кесарева сечения.
Обычно боли внизу живота рассматривают как возможный симптом внематочной беременности, когда оплодотворенная яйцеклетка прикрепляется не в полости матки, а в маточной трубе, шейке матки или на яичнике. Однако на первой неделе беременности неприятных ощущений может и не быть. Чаще они возникают по мере роста эмбриона, к 3-4 неделе.
Однако на первой неделе беременности неприятных ощущений может и не быть. Чаще они возникают по мере роста эмбриона, к 3-4 неделе.
Что делать, если вы забеременели
Будь то желанная беременность или незапланированная, поход к гинекологу необходимФото: Jeremy Maude, globallookpress.com
Для начала: не нервничайте и записывайтесь к врачу. Будь то желанная беременность или незапланированная, поход к гинекологу необходим. Врач поставит вас на учет, даст рекомендации по анализам, которые нужно будет сдать в ближайшее время, назначит витамины и распишет план действий на все 9 месяцев.
Иногда возможности пойти на осмотр к гинекологу нет, тогда запомните несколько простых правил и постарайтесь следовать им до ближайшего визита к врачу.
На первой неделе беременности не употребляйте алкоголь, антибиотики, избегайте горячих ванн и стрессов, не поднимайте тяжести и постарайтесь отказаться от сигарет и от общества курящих людей. Берегите свое здоровье: даже простужаться на таких ранних сроках нежелательно.
Старайтесь больше отдыхать, гулять на свежем воздухе, укреплять иммунитет и заниматься вещами, которые доставляют вам удовольствие.
Популярные вопросы и ответы
На вопросы об особенностях первой недели беременности отвечает акушер-гинеколог Елена Коллерова.
Что нужно изменить в своей жизни с первой недели беременности?
Узнать о беременности на 1 неделе (3-й акушерской) практически невозможно: женщина еще не чувствуют изменений и пока даже не догадывается, что организм готовится к вынашиванию ребенка. Единственное, что может вызывать вопросы — имплантационное кровотечение: женщина может заметить небольшие капельки крови на нижнем белье.
На 1 неделе беременности происходит оплодотворение и имплантация бластоцисты (оплодотворенной яйцеклетки) в слизистую оболочку матки. Будущий плод маленького размера: разглядеть его на УЗИ практически невозможно. Тесты на беременность тоже скорее всего будут показывать отрицательный или сомнительный результат. Уровень ХГЧ в это время незначительно колеблется, так что выявить по анализу беременность на таком раннем сроке почти невозможно.
Уровень ХГЧ в это время незначительно колеблется, так что выявить по анализу беременность на таком раннем сроке почти невозможно.
В то же время организм начинает перестраиваться, поэтому беременная женщина может чувствовать симптомы, которые легко спутать с ПМС: сонливость, слабость, небольшую тяжесть и тянущие боли внизу живота. Иногда — изменение вкусовых предпочтений. Обычно этому не придают значения.
Если женщина планировала беременность и надеется на ее наступление, то стоит исключить курение, алкоголь, большие физические нагрузки и подъем тяжестей. Будущей маме необходимо с самого начала беременности правильно питаться и пить много воды, чаще гулять и дышать свежим воздухом, ограничить стрессы, заниматься любимыми хобби и больше отдыхать.
Что делать, если случайно выпила алкоголь в первую неделю беременности?
Алкоголь разрушительно действует на развитие плода: этанол и другие вредные вещества мешают прикреплению эмбриона и вредят развитию мозга будущего ребенка. Если женщина употребляет алкоголь на ранних сроках (и далее), это может привести к умственной отсталости, олигофрении и гидроцефалии у ребенка.
Если женщина употребляет алкоголь на ранних сроках (и далее), это может привести к умственной отсталости, олигофрении и гидроцефалии у ребенка.
Если женщина выпила «случайно» и однократно в небольшом количестве (например, бокал вина), скорее всего, существенного вреда это не нанесет. Более опасную угрозу несет прием лекарственных препаратов в самом начале беременности. Они могут повредить развитию плода. Поэтому женщине стоит проконсультироваться с врачом-генетиком, если она принимала лекарства в начале беременности.
Нужно ли предохраняться в первую неделю беременности?
Предохраняться на ранних сроках беременности не нужно, потому что беременность уже наступила. Второму оплодотворению мешают гормоны, которые вырабатываются после зачатия.
Однако в крайне редких случаях женщина все же может забеременеть повторно. Второе зачатие может произойти и в том случае, если у женщины сразу созрели две яйцеклетки, и были оплодотворены разными сперматозоидами с небольшой разницей во времени.
Но нужно понимать: такие случаи происходят редко. Поэтому необходимости в контрацепции после наступления беременности нет. Исключение — если женщина продолжает заниматься сексом с разными партнерами. В таком случае ей необходимо пользоваться презервативами, чтобы в организм не попали вредные бактерии (возбудители ЗППП). Они могут вызвать осложнения в развитии плода.
Если при обследовании во время беременности в ПЦР-анализе обнаружатся ЗППП, их следует обязательно пролечить после 12 недель, чтобы избежать инфицирования плода.
Определение нормального и аномального роста плода: перспективы и проблемы
1. Gluckman PD, Hanson MA, Cooper C, Thornburg KL. Влияние условий внутриутробного развития и раннего периода жизни на здоровье и болезни взрослых. N Engl J Med. 2008; 359: 61–73. [PMC free article] [PubMed] [Google Scholar]
2. Американский колледж акушеров и гинекологов. Дресслер М., Бойд Э. Внутриутробный рост, оцененный на основе данных о массе тела при рождении на сроке от 24 до 42 недель беременности.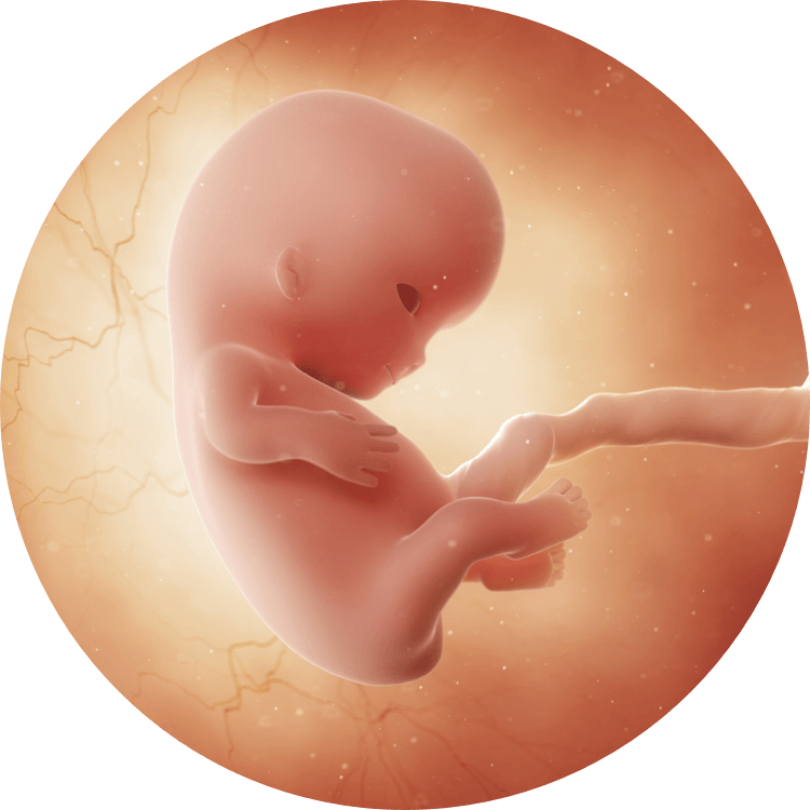 Педиатр. 1963;32:793–800. [PubMed] [Google Scholar]
Педиатр. 1963;32:793–800. [PubMed] [Google Scholar]
4. Brenner WE, Edeman DA, Hendricks CH. Стандарт роста плода для Соединенных Штатов Америки. Am J Obstet Gynecol. 1976; 126: 555–564. [PubMed] [Google Scholar]
5. Williams RL, Creasy RK, Cunninghaqm GC, Hawes WE, Norris FD, Tashiro M. Рост плода и перинатальная жизнеспособность в Калифорнии. Акушерство Гинекол. 1982; 59: 624–632. [PubMed] [Google Scholar]
6. Чжан Дж., Боуз В.А., мл. Модели соотношения массы тела и гестационного возраста в Великобритании в зависимости от расы, пола и паритета населения США. Акушерство Гинекол. 1995;86:200–208. [PubMed] [Google Scholar]
7. Александр Г.Р., Хаймс Дж.Х., Кауфман Р.Б., Мор Дж., Коган М. Национальный справочник США по внутриутробному развитию. Акушерство Гинекол. 1996; 87: 163–168. [PubMed] [Google Scholar]
8. Крамер М.С., Платт Р.В., Вен С.В., Джозеф К.С., Аллен А., Абрахамович М., Блондель Б., Бреарт Г. для Исследовательской группы здоровья плода/младенца Канадской системы перинатального наблюдения. Новый и улучшенный популяционный канадский эталон массы тела при рождении для гестационного возраста. Педиатрия. 2001;108(2):e35. [PubMed] [Академия Google]
Новый и улучшенный популяционный канадский эталон массы тела при рождении для гестационного возраста. Педиатрия. 2001;108(2):e35. [PubMed] [Академия Google]
9. Weiner CP, Sabbagha RE, Vaisrub N, Depp R. Гипотетическая модель, предполагающая субоптимальный внутриутробный рост у недоношенных детей. Акушерство Гинекол. 1985; 65: 323–326. [PubMed] [Google Scholar]
10. Secher NJ, Hansen PK, Thomsen BL, Keiding N. Задержка роста у недоношенных детей. Br J Obstet Gynecol. 1987; 94: 115–120. [PubMed] [Google Scholar]
11. Ott WJ. Задержка внутриутробного развития и преждевременные роды. Am J Obstet Gynecol. 1993; 168:1710–1717. [PubMed] [Академия Google]
12. Hediger ML, Scholl TO, Schall JI, Miller LW, Fischer RL. Рост плода и этиология преждевременных родов. Акушерство Гинекол. 1995; 85: 175–182. [PubMed] [Google Scholar]
13. Zeitlin J, Ancel PY, Saurel-Cubizolles MJ, Papiernik E. Связь между задержкой внутриутробного развития и преждевременными родами: эмпирический подход с использованием данных европейского исследования случай-контроль. Br J Obstet Gynaecol. 2000; 107: 750–758. [PubMed] [Google Scholar]
Br J Obstet Gynaecol. 2000; 107: 750–758. [PubMed] [Google Scholar]
14. Буковски Р., Ган Д., Деннинг Дж., Сааде Г. Нарушение роста плода, предназначенного для преждевременных родов. Am J Obstet Gynecol. 2001; 185: 463–467. [PubMed] [Академия Google]
15. Гардоси Д.О. Недоношенность и задержка роста плода. Ранний Хам Дев. 2005; 81: 43–49. [PubMed] [Google Scholar]
16. Моркен Н.Х., Каллен К., Якобссон Б. Рост плода и начало родов: общенациональное популяционное исследование недоношенных детей. Am J Obstet Gynecol. 2006; 195:154–161. [PubMed] [Google Scholar]
17. Hutcheon JA, Zhang X, Cnattingius S, Kramer MS, Platt RW. Индивидуальные процентили веса при рождении: имеет ли значение поправка на материнские характеристики? БЖОГ. 2008;115:1397–1404. [PubMed] [Google Scholar]
18. Ott WJ, Doyle S. Нормальная кривая веса плода при УЗИ. Акушерство Гинекол. 1982; 59: 603–606. [PubMed] [Google Scholar]
19. Marsal K, Persson PH, Larsen T, Lilja H, Selbing A, Sultan B. Кривые внутриутробного роста на основе ультразвуковой оценки веса плода. Акта Педиатр. 1996; 85: 843–848. [PubMed] [Google Scholar]
Кривые внутриутробного роста на основе ультразвуковой оценки веса плода. Акта Педиатр. 1996; 85: 843–848. [PubMed] [Google Scholar]
20. Cooke RWI. Обычные нормы массы тела при рождении скрывают задержку роста плода у недоношенных детей. Arch Dis Child Fetal Neonatal Ed. 2007;92: F189–F192. [Бесплатная статья PMC] [PubMed] [Google Scholar]
21. Zhang X, Platt RW, Cnattingius S, Joseph KS, Kramer MS. Использование индивидуальных стандартов массы тела при рождении в сравнении с популяционными стандартами для прогнозирования перинатальной смертности. БЖОГ. 2007; 114: 474–477. [PubMed] [Google Scholar]
22. Детер Р.Л., Харрист Р.Б., Хэдлок Ф.П., Пойндекстер А.Н. Продольные исследования роста плода с использованием УЗИ с динамическим изображением. Am J Obstet Gynecol. 1982; 143: 545–554. [PubMed] [Академия Google]
23. Джинти П., Кантрен Ф., Ромеро Р., Кусарт Э., Хоббинс Дж. К. Продольное исследование роста массы тела плода. J УЗИ Мед. 1984; 3: 321–328. [PubMed] [Google Scholar]
24. Hadlock FP, Harrist RB, Martinez-Poyer J. Внутриутробный анализ роста плода: сонографический стандарт веса. Радиология. 1991; 181: 129–133. [PubMed] [Google Scholar]
Hadlock FP, Harrist RB, Martinez-Poyer J. Внутриутробный анализ роста плода: сонографический стандарт веса. Радиология. 1991; 181: 129–133. [PubMed] [Google Scholar]
25. Gallivan S, Robson SC, Chang TC, Vaughan J, Spencer JAD. Исследование роста плода с использованием серийных данных УЗИ. УЗИ Акушерство Гинекол. 1993;3:109–114. [PubMed] [Google Scholar]
26. Альтман Д.Г., Читти Л.С. Таблицы размеров плода: 1. Методика. Br J Obstet Gynaecol. 1994; 101: 29–34. [PubMed] [Google Scholar]
27. Snijders RJM, Nicolaides KH. Биометрия плода в сроке беременности 14-40 недель. УЗИ Акушерство Гинекол. 1994; 4:34–48. [PubMed] [Google Scholar]
28. Mongelli M, Gardosi J. Продольное исследование роста плода в подгруппах населения с низким уровнем риска. Ультразвуковая акушерка Gyencol. 1995; 106: 126–135. [PubMed] [Академия Google]
29. Kurmanavicius J, Wright EM, Royston P, Wisser J, Huch R, Huch A, Zimmermann R. Ультразвуковая биометрия плода: 1. Контрольные значения головы. БЖОГ. 1999; 106: 126–135. [PubMed] [Google Scholar]
БЖОГ. 1999; 106: 126–135. [PubMed] [Google Scholar]
30. Kurmanavicius J, Wright EM, Royston P, Zimmermann R, Huch R, Huch A, Wisser J. Ультразвуковая биометрия плода: 2. Референтные значения длины живота и бедра. БЖОГ. 1999; 106: 136–143. [PubMed] [Google Scholar]
31. Di Battista E, Bertino E, Benso L, Fabris C, Aicardi G, Pagliano M, et al. Стандарты продольного расстояния роста плода. Acta Obstet Gynecol Scand. 2000;79: 165–173. [PubMed] [Google Scholar]
32. Jacquemyn Y, Sys SU, Verdonk P. Биометрия плода в разных этнических группах. Раннее развитие гула. 2000;57:1–13. [PubMed] [Google Scholar]
33. Nascrat H, Bondagji NS. Ультразвуковая биометрия арабских плодов. Intl J Gynecol Obstet. 2005; 88: 173–178. [PubMed] [Google Scholar]
34. Джонсен С.Л., Расмуссен С., Уилсгаард Т., Соллиен Р., Кисеруд Т. Продольные референтные диапазоны для расчетной массы плода. Acta осбстет Gynecol Scand. 2006; 85: 286–29.7. [PubMed] [Google Scholar]
35. Джонсен С.Л., Уилсгаард Т., Расмуссен С., Соллиен Р., Кисеруд Т. Продольные справочные диаграммы для роста головы, живота и бедра плода. Eur J Obstet Gynecol Reprod Bio. 2006; 127:172–185. [PubMed] [Google Scholar]
Джонсен С.Л., Уилсгаард Т., Расмуссен С., Соллиен Р., Кисеруд Т. Продольные справочные диаграммы для роста головы, живота и бедра плода. Eur J Obstet Gynecol Reprod Bio. 2006; 127:172–185. [PubMed] [Google Scholar]
36. Salomon LJ, Duyme M, Crequat J, Brodaty G, Talmant C, Fries N, Althuser M. Французская биометрия плода: эталонные уравнения и сравнение с другими диаграммами. УЗИ Акушерство Гинекол. 2006; 28: 193–198. [PubMed] [Академия Google]
37. Юнг С.И., Ли Ю.Х., Мун М.Х. и др. Справочные таблицы и уравнения корейской биометрии плода. Пренат Диагн. 2007; 27: 545–551. [PubMed] [Google Scholar]
38. Leung TN, Pang MW, Daljit SS, et al. Биометрия плода у этнических китайцев: бипариетальный диаметр, окружность головы, окружность живота и длина бедра. УЗИ Акушерство Гинекол. 2008; 31: 321–327. [PubMed] [Google Scholar]
39. Оуэн П., Доннет М.Л., Огстон С.А., Кристи А.Д., Хоуи П.В., Патель Н.Б. Нормы ультразвуковой скорости роста плода. БЖОГ. 1996;103:60–69. [PubMed] [Google Scholar]
[PubMed] [Google Scholar]
40. Merialdi M, Caulfield LE, Zavaleta N, Figueroa A, Costigan KA, Dominici F, Dipietro JA. Рост плода в Перу: сравнение с международными таблицами размеров плода и последствия для оценки роста плода. УЗИ Акушерство Гинекол. 2005; 26: 123–128. [PubMed] [Google Scholar]
41. Stratton JF, Scanaill SN, Stuart B, Turner MJ. Подвержены ли дети с нормальным весом при рождении, не достигшие своего потенциала роста, установленного ультразвуковым исследованием, повышенному риску? УЗИ Акушерство Гинекол. 1995;5:114–118. [PubMed] [Google Scholar]
42. Оуэн П., Харролд А.Дж., Фаррелл Т. Размер плода и скорость роста в прогнозировании интранатального кесарева сечения при дистрессе плода. Br J Obstet Gynecol. 1997; 104:445–449. [PubMed] [Google Scholar]
43. Overpeck MD, Hediger ML, Zhang J, Trumble AC, Klebanoff MA. Масса тела при рождении для гестационного возраста мексиканских американских младенцев, родившихся в Соединенных Штатах. Акушерство Гинекол. 1999; 93: 943–947. [PubMed] [Google Scholar]
1999; 93: 943–947. [PubMed] [Google Scholar]
44. Россавик И.К., Детер Р.Л. Математическое моделирование роста плода: I. Основные принципы. Дж. Клин Ультразвук. 1984;12:529–533. [PubMed] [Google Scholar]
45. Россавик И.К., Детер Р.Л. Математическое моделирование роста плода: II. Головной куб (A), брюшной куб (B) и их соотношение (A/B) J Clin УЗИ. 1984; 12: 535–545. [PubMed] [Google Scholar]
46. Россавик И.К., Детер Р.Л. Математическое моделирование роста плода: III. Оценка роста головы по площади профиля головы. Дж. Клин Ультразвук. 1987; 15: 23–30. [PubMed] [Google Scholar]
47. Россавик И.К., Детер Р.Л. Математическое моделирование роста плода: IV. Оценка роста туловища по площади брюшного профиля. Дж. Клин Ультразвук. 1987;15:31–35. [PubMed] [Google Scholar]
48. Детер Р.Л., Россавик И.К., Харрист Р.Б., Хэдлок Ф.П. Математическое моделирование роста плода: разработка эталонов индивидуальных кривых роста. Акушерство Гинекол. 1986; 68: 156–161. [PubMed] [Google Scholar]
[PubMed] [Google Scholar]
49. Детер Р.Л., Россавик И.К. Упрощенный метод определения индивидуальных стандартов кривой роста. Акушерство Гинекол. 1987; 70: 801–806. [PubMed] [Google Scholar]
50. Smith GCS, Smith MFS, McNay MB, Fleming JEE. Рост в первом триместре и риск низкой массы тела при рождении. N Engl J Med. 1998;339:1817–1822. [PubMed] [Google Scholar]
51. Bukowski R, Smith GCS, Malone FD, et al. Рост плода на ранних сроках беременности и риск рождения ребенка с низкой массой тела при рождении: проспективное когортное исследование. БМЖ. 2007; 334:836. [Бесплатная статья PMC] [PubMed] [Google Scholar]
52. Педерсен Н.Г., Фигерас Ф., Войдеманн К.Р., Табор А., Гардози Дж. Ранний размер плода и рост как предикторы неблагоприятного исхода. Акушерство Гинекол. 2008; 112: 765–771. [PubMed] [Google Scholar]
53. Gardosi J, Mongelli M, Wilcox M, Chang A. Регулируемый стандарт веса плода. УЗИ Акушерство Гинекол. 1995;6:168–174. [PubMed] [Google Scholar]
54. Шилдс Л.Э., Хафф Р.В., Джексон Г.М., Олив Д.Л., Паттерсон Р.М. Рост плода: сравнение кривых роста с математическим моделированием. J УЗИ Мед. 1993; 5: 271–274. [PubMed] [Google Scholar]
Шилдс Л.Э., Хафф Р.В., Джексон Г.М., Олив Д.Л., Паттерсон Р.М. Рост плода: сравнение кривых роста с математическим моделированием. J УЗИ Мед. 1993; 5: 271–274. [PubMed] [Google Scholar]
55. Pineau JC, Thiebaugeorges O, Guihard-Costa AM. Оптимальные стандарты биометрии плода: каждому измерению соответствует своя модель. Диагностика плода Тер. 2006; 21: 396–399. [PubMed] [Google Scholar]
56. Gardosi J, Chang A, Kalyan B, Sahota D, Symonds EM. Индивидуальные графики антенатального роста. Ланцет. 1992;339:283–287. [PubMed] [Google Scholar]
57. Ариюки Ю., Хата Т., Китао М. Оценка перинатального исхода с помощью индивидуальной оценки роста: сравнение с традиционными методами. Педиатрия. 1995; 96: 36–42. [PubMed] [Google Scholar]
58. Клауссон Б., Гардози Дж., Фрэнсис А., Кнаттингиус С. Перинатальные исходы при родах SGA, определяемые индивидуальными стандартами массы тела при рождении по сравнению с популяционными. Br J Obstet Gynecol. 2001; 108: 830–834. [PubMed] [Google Scholar]
59. Оуэн П., Фаррелл Т., Хардвик Дж. К., Хан К. С. Взаимосвязь между индивидуальными процентилями массы тела при рождении и неонатальными антропометрическими характеристиками ограничения роста. БЖОГ. 2002;109: 658–662. [PubMed] [Google Scholar]
Оуэн П., Фаррелл Т., Хардвик Дж. К., Хан К. С. Взаимосвязь между индивидуальными процентилями массы тела при рождении и неонатальными антропометрическими характеристиками ограничения роста. БЖОГ. 2002;109: 658–662. [PubMed] [Google Scholar]
60. Буковски Р. Потенциал роста плода и исход беременности. Семин Перинатол. 2004; 28:51–58. [PubMed] [Google Scholar]
61. Groom KM, Poppe KK, North RA, McCowan LME. Младенцы с малым весом для гестационного возраста, классифицированные по индивидуальным или популяционным центилям массы тела при рождении: влияние гестационного возраста на момент родов. Am J Obstet Gynecol. 2007;197:239.e1–239.e5. [PubMed] [Google Scholar]
62. Лайон В., Ховатсон А., Хан К.С., Оуэн П. Нескорректированные и индивидуальные процентили веса при выявлении ограничения роста среди мертворожденных. БЖОГ. 2004; 111:1460–1463. [PubMed] [Академия Google]
63. Даниелян П.Дж., Оллман А.К.Дж., Стир П.Дж. Ухудшаются ли акушерские и неонатальные исходы у плодов, не достигших собственного потенциала роста? БЖОГ. 1992; 99: 452–454. [PubMed] [Google Scholar]
1992; 99: 452–454. [PubMed] [Google Scholar]
64. Сандерсон Д.А., Уилкокс М.А., Джонсон И.Р. Индивидуальный коэффициент массы тела при рождении: новый метод выявления задержки внутриутробного развития. БЖОГ. 1994; 101:310–314. [PubMed] [Google Scholar]
65. Бернстайн И.Н., Мохс Г., Рукуа М., Бэджер Г.Дж. Случай гибридных «кривых роста плода»: популяционная оценка нормального размера плода в зависимости от гестационного возраста. J Matern Fetal Med. 1996;5:124–127. [PubMed] [Google Scholar]
66. Sciscione AC, Gorman R, Callan NA. Корректировка стандартов массы тела при рождении с учетом характеристик матери и младенца улучшает прогнозирование исхода у младенцев с малым весом для гестационного возраста. Am J Obstet Gynecol. 1996; 175: 544–547. [PubMed] [Google Scholar]
67. Bukowski R, Uchida T, Smith GCS, et al. Индивидуальные нормы оптимального роста плода: потенциал роста плода. Акушерство Гинекол. 2008; 111:1065–1076. [PubMed] [Академия Google]
68. Wilcox AJ, Skjaerven R. Масса тела при рождении и перинатальная смертность: влияние гестационного возраста. Am J Общественное здравоохранение. 1992; 82: 378–382. [Бесплатная статья PMC] [PubMed] [Google Scholar]
Wilcox AJ, Skjaerven R. Масса тела при рождении и перинатальная смертность: влияние гестационного возраста. Am J Общественное здравоохранение. 1992; 82: 378–382. [Бесплатная статья PMC] [PubMed] [Google Scholar]
69. Туран С., Миллер Дж., Башат А.А. Комплексное тестирование и лечение при задержке роста плода. Семин Перинатол. 2008; 32: 194–200. [PubMed] [Google Scholar]
70. Ott WJ. Ограничение внутриутробного развития и ультразвуковая допплерография. J УЗИ Мед. 2000;19:661–665. [PubMed] [Академия Google]
71. Башат А.А., Вайнер С.П. Допплерография пупочной артерии для выявления маловесного плода, нуждающегося в дородовом наблюдении. Am J Obstet Gynecol. 2000; 182: 154–158. [PubMed] [Google Scholar]
72. Ott WJ. Диагностика задержки внутриутробного развития плода: сравнение показателей УЗИ. Ам Дж. Перинатол. 2002; 19: 133–137. [PubMed] [Google Scholar]
73. Башат А.А. Комплексное тестирование плода при задержке роста: сочетание многососудистого допплеровского и биофизического параметров.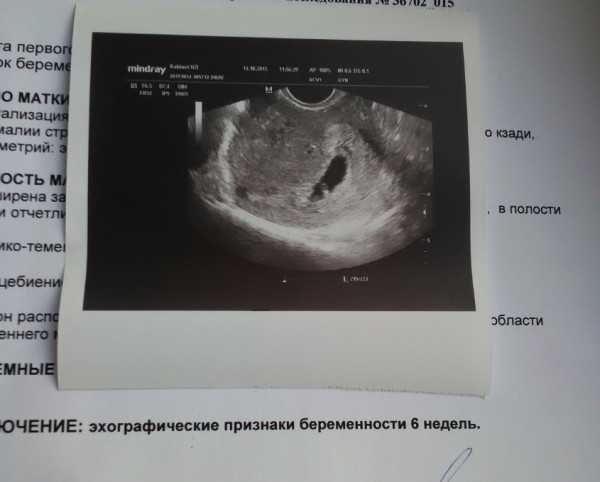 УЗИ Акушерство Гинекол. 2003; 21:1–8. [PubMed] [Академия Google]
УЗИ Акушерство Гинекол. 2003; 21:1–8. [PubMed] [Академия Google]
74. Baschat AA, Galan HL, Bhide A, et al. Допплеровская и биофизическая оценка плода с задержкой роста: распределение результатов тестов. УЗИ Акушерство Гинекол. 2006; 27:41–47. [PubMed] [Google Scholar]
75. Salafia CM, Minior VK, Pezzullo JC, Popek EJ, Rosenkrantz TS, Vintzileos AM. Задержка внутриутробного развития у младенцев со сроком гестации менее тридцати двух недель: сопутствующие плацентарные патологические признаки. Am J Obstet Gynecol. 1995; 173:1049–1057. [PubMed] [Академия Google]
76. Baschat AA, Hecher K. Ограничение роста плода из-за плацентарной болезни. Семин Перинатол. 2004; 28: 67–80. [PubMed] [Google Scholar]
77. Baschat AA, Gembruch U, Harman CR. Последовательность изменений допплеровских и биофизических параметров по мере усугубления выраженной задержки роста плода. УЗИ Акушерство Гинекол. 2001; 18: 571–577. [PubMed] [Google Scholar]
78. Harman CR, Baschat AA. Комплексная оценка состояния плода: какие допплеровские исследования следует проводить? Curr Opin Obstet Gynecol. 2003; 15: 147–157. [PubMed] [Академия Google]
Комплексная оценка состояния плода: какие допплеровские исследования следует проводить? Curr Opin Obstet Gynecol. 2003; 15: 147–157. [PubMed] [Академия Google]
79. Cnossen JS, Morris RK, ter Riet G, et al. Использование ультразвуковой допплерографии маточных артерий для прогнозирования преэклампсии и задержки внутриутробного развития: систематический обзор и двусторонний метаанализ. CMAJ. 2008; 178: 701–711. [Бесплатная статья PMC] [PubMed] [Google Scholar]
80. Westergaard HB, Langhoff-Roos J, Lingman G, Marsal K, Kreiner S. Критическая оценка использования ультразвуковой допплерографии пупочной артерии при беременности с высоким риском: использование мета-анализов в доказательном акушерстве. УЗИ Акушерство Гинекол. 2001; 17: 466–476. [PubMed] [Академия Google]
81. Fong KW, Ohlsson A, Hannah ME, et al. Прогнозирование перинатального исхода у плодов с подозрением на задержку внутриутробного развития: допплерографическое исследование мозговых, почечных и пупочных артерий плода.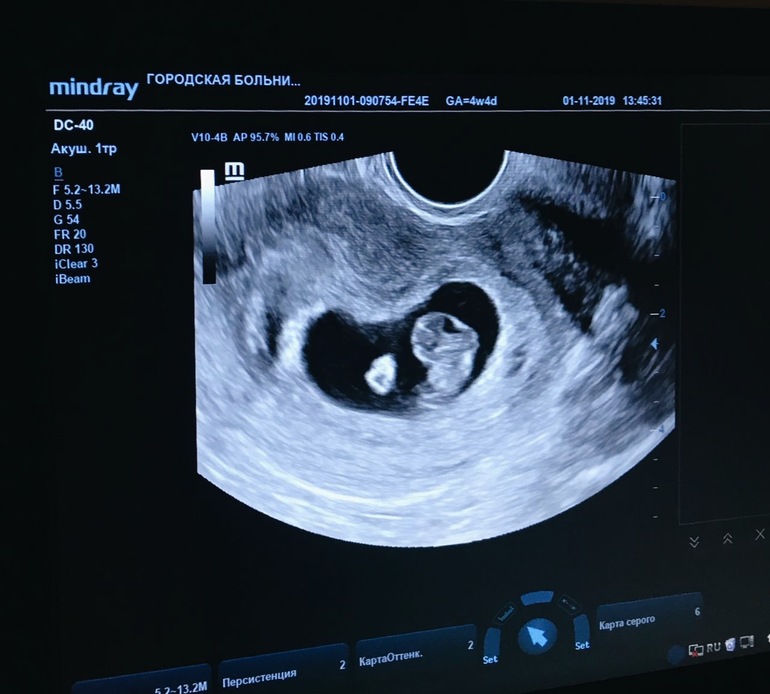 Радиология. 1999; 213: 681–689. [PubMed] [Google Scholar]
Радиология. 1999; 213: 681–689. [PubMed] [Google Scholar]
82. Джорн Х., Рат В. Сравнение допплеровских сонографических исследований пупочных и маточных артерий при беременности с высоким риском. Диагностика плода Тер. 1998; 13: 150–153. [PubMed] [Google Scholar]
83. Kofinas AD, Penry M, Hatjis CG. Индекс соответствия-дефицита веса: сочетание сопротивления пупочной артерии и дефицита роста для прогнозирования задержки внутриутробного развития и неблагоприятного перинатального исхода. J Reprod Med. 1994;39:595–600. [PubMed] [Google Scholar]
84. Маулик Д., Фрэнсис Эванс Дж., Раголия Л. Ограничение роста плода: патогенные механизмы. Клин Обстет Гинекол. 2006; 49: 219–227. [PubMed] [Google Scholar]
85. Gagnon A, Wilson RD, Audibert F, et al. Акушерские осложнения, связанные с аномальными маркерами анализов материнской сыворотки. J Obstet Gynaecol Can. 2008; 30: 918–932. [PubMed] [Google Scholar]
86. Crispi F, Dominguez C, Llurba E, Martin-Gallan P, Cabero L, Gratacos E.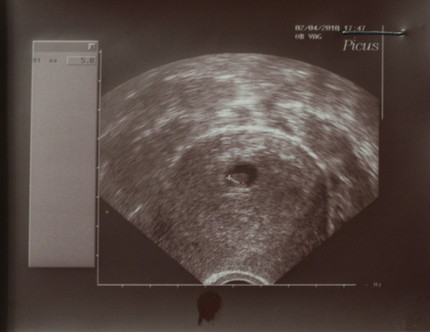 Плацентарные ангиогенные факторы роста и результаты допплерографии маточных артерий для характеристики различных подмножеств при преэклампсии и изолированных задержка внутриутробного развития. Am J Obstet Gynecol. 2006;195: 201–207. [PubMed] [Google Scholar]
Плацентарные ангиогенные факторы роста и результаты допплерографии маточных артерий для характеристики различных подмножеств при преэклампсии и изолированных задержка внутриутробного развития. Am J Obstet Gynecol. 2006;195: 201–207. [PubMed] [Google Scholar]
87. Romero R, Nien JK, Espinoza J, et al. Продольное исследование ангиогенных (плацентарный фактор роста) и антиангиогенных (растворимый эндоглин и растворимый рецептор сосудистого эндотелиального фактора роста-1) факторов при нормальной беременности и у пациенток с предрасположенностью к развитию преэклампсии и рождению новорожденного с малым весом для гестационного возраста. J Материнско-плодный ненатальный мед. 2008; 21:9–23. [Бесплатная статья PMC] [PubMed] [Google Scholar]
88. Chaiworapongsa T, Espinoza J, Gotsch F, et al. Концентрация рецептора-1 растворимого сосудистого эндотелиального фактора роста в материнской плазме повышена при SGA, и величина увеличения связана с допплеровскими аномалиями в кровообращении матери и плода.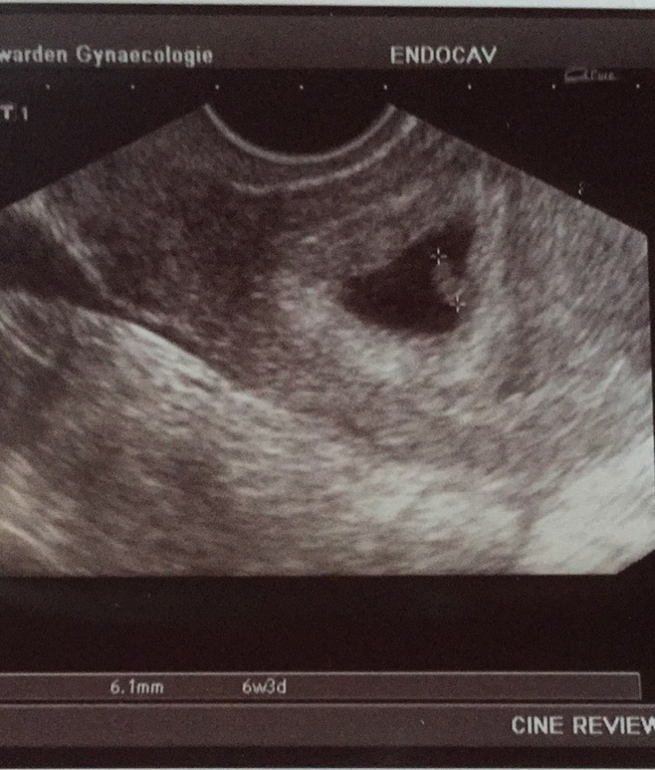 J Материнско-плодовая неонатальная медицина. 2008; 21:25–40. [Бесплатная статья PMC] [PubMed] [Google Scholar]
J Материнско-плодовая неонатальная медицина. 2008; 21:25–40. [Бесплатная статья PMC] [PubMed] [Google Scholar]
89. Папагеоргиу А.Т., Лесли К. Доплерография маточных артерий в прогнозировании неблагоприятного исхода беременности. Текущее мнение Obstet Gynecol. 2007; 19: 103–109. [PubMed] [Google Scholar]
90. Espinoza J, Romero R, Nien JK, et al. Выявление пациенток с риском раннего развития и/или тяжелой преэклампсии с использованием допплеровской велосиметрии маточных артерий и плацентарного фактора роста. Am J Obstet Gynecol. 2007;196:326.e1–326.e13. [Бесплатная статья PMC] [PubMed] [Google Scholar]
91. Берсингер Н.А., Опдегард Р.А. Уровни плацентарных белков в сыворотке крови во втором и третьем триместрах беременности при преэклампсии и малоплодных беременностях. Acta Obstet Gynecol Scand. 2004; 83: 37–45. [PubMed] [Google Scholar]
92. Пек Дж. Д., Халка Б. С., Савиц Д. А., Бэрд Д., Пул С., Ричардсон Б. Э. Точность показателей роста плода как суррогатных показателей уровня стероидных гормонов во время беременности. Am J Эпидемиол. 2003; 157: 258–266. [PubMed] [Google Scholar]
Am J Эпидемиол. 2003; 157: 258–266. [PubMed] [Google Scholar]
93. Dunger DB, Petry CJ, Ong KK. Генетические вариации и нормальный рост плода. 1: Горм.рез. 2006; 65: 34–40. [PubMed] [Академия Google]
94. Kaku K, Osada H, Seki K, Sekiya S. Инсулиноподобный фактор роста 2 (IGF2) и варианты гена рецептора IGF2 связаны с ростом плода. Акта Педиатр. 2007; 96: 363–367. [PubMed] [Google Scholar]
95. Osada H, Seki K, Sekiya S. Генетические вариации в области гена инсулина связаны с ускоренным ростом плода. Тохоку J Exp Med. 2007; 212:27–34. [PubMed] [Google Scholar]
96. Комбс К.А., Розенн Б., Миодовник М., Сиддики Т.А. Сонографическая EFW и макросомия: существует ли оптимальная формула для прогнозирования диабетической макросомии плода? J Matern-Fetal Med. 2000;9: 55–61. [PubMed] [Google Scholar]
97. Catalano PM, Tyzbir ED, Allen SR, McBean JH, McAuliffe TL. Оценка роста плода по оценке состава тела новорожденного. Акушерство Гинекол. 1992; 79: 46–50. [PubMed] [Google Scholar]
[PubMed] [Google Scholar]
98. Андерсон Н.Г., Джолли И.Дж., Уэллс Дж.Е. Сонографическая оценка веса плода: сравнение систематической ошибки, точности и согласованности с использованием 12 различных формул. УЗИ Акушерство Гинекол. 2007; 30: 173–179. [PubMed] [Google Scholar]
99. Scioscia M, Vimercati A, Ceci O, Vicino M, Selvaggi LE. Оценка массы тела при рождении с помощью двухмерного УЗИ. Акушерство Гинекол. 2008; 111: 57–65. [PubMed] [Академия Google]
100. O’Reilly-Green C, Divon M. Сонографические и клинические методы диагностики макросомии. Клин Обстет Гинекол. 2000;43:309–320. [PubMed] [Google Scholar]
101. Chauhan SP, Lutton PM, Bailey KJ, Guerrier JP, Morrison JC. Интранатальные клинические, сонографические и рожавшие пациентки оценивают вес новорожденного при рождении. Акушерство Гинекол. 1992; 79: 956–958. [PubMed] [Google Scholar]
102. Hendrix NW, Grady CS, Chauhan SP. Клиническая и сонографическая оценка массы тела при рождении у доношенных рожениц: рандомизированное клиническое исследование. J Reprod Med. 2000;45:317–322. [PubMed] [Академия Google]
J Reprod Med. 2000;45:317–322. [PubMed] [Академия Google]
103. Mintz MC, Landon MB, Gabbe SG, et al. Ширина мягких тканей плеча как предиктор макросомии при диабетической беременности. Ам Дж. Перинатол. 1989;6:240. [PubMed] [Google Scholar]
104. Суд А.К., Янси М., Ричардс Д. Прогноз макросомии плода по толщине мягких тканей плечевой кости. Акушерство Гинекол. 1995; 85: 937–940. [PubMed] [Google Scholar]
105. Abramowicz JS, Robischon K, Cox C. Включение сонографического диаметра щеки к щеке, бипариетального диаметра и окружности живота улучшает оценку веса макросомного плода. УЗИ Акушерство Гинекол. 1997;9:409–413. [PubMed] [Google Scholar]
106. Петриковский Б.М., Олещук С., Лессер М., Гелертнер Н., Гросс Б. Прогноз макросомии плода с использованием сонографически измеренной толщины подкожной клетчатки брюшной полости. Дж. Клин Ультразвук. 1997; 25: 378–382. [PubMed] [Google Scholar]
107. Гардейл Ф., Грин Р., Стюарт Б., Тернер М.Дж. Подкожный жир в брюшной полости плода как предиктор ограничения роста. Акушерство Гинекол. 1999; 94: 209–212. [PubMed] [Google Scholar]
Акушерство Гинекол. 1999; 94: 209–212. [PubMed] [Google Scholar]
108. Larciprete G, Di Pierro G, Barbati G, et al. Можно ли улучшить модели прогнозирования массы тела при рождении, добавив толщину подкожной ткани плода? J Obstet Gynecol Res. 2008; 34:18–26. [PubMed] [Академия Google]
109. Sabbagha RE, Minogue J, Tamura RK, Hungerford SA. Оценка массы тела при рождении с использованием ультразвуковых формул, ориентированных на крупные, соответствующие и малые для гестационного возраста плоды. Am J Obstet Gynecol. 1989; 160: 854–862. [PubMed] [Google Scholar]
110. Robson SC, Gallivan S, Walkinshaw SA, Vaughan J, Rodeck CH. Ультразвуковая оценка массы плода: использование целевых смесей у плодов с маленьким размером плода для гестационного возраста. Акушерство Гинекол. 1993; 82: 359–364. [PubMed] [Академия Google]
111. Фавр Р., Бадер А.М., Нисанд Г. Проспективное исследование оценки веса плода с использованием окружностей конечностей, полученных с помощью трехмерного УЗИ. УЗИ Акушерство Гинекол. 1996; 6: 140–144. [PubMed] [Google Scholar]
УЗИ Акушерство Гинекол. 1996; 6: 140–144. [PubMed] [Google Scholar]
112. Chang FM, Liang RI, Ko HC, Yao BL, Chang CH, Yu CH. Трехмерная ультразвуковая оценка объема бедер плода для прогнозирования массы тела при рождении. Акушерство Гинекол. 1997; 90: 331–339. [PubMed] [Google Scholar]
113. Lee W, Comstock CH, Kirk JS, et al. Прогнозирование массы тела при рождении по трехмерным ультразвуковым изображениям бедра и живота плода. J УЗИ Мед. 1997;16:799–805. [PubMed] [Google Scholar]
114. Лян Р.И., Чанг Ф.М., Яо Б.Л., Чанг Ч., Ю Ч., Ко Х.К. Прогнозирование массы тела при рождении по объему плеча плода с использованием трехмерной ультрасонографии. Am J Obstet Gynecol. 1997; 177: 632–638. [PubMed] [Google Scholar]
15. Schild RL, Fimmers R, Hansmann M. Оценка веса плода с помощью трехмерного УЗИ. УЗИ Акушерство Гинекол. 2000; 16: 445–452. [PubMed] [Google Scholar]
116. Zelop CM. Прогноз веса плода с использованием трехмерного УЗИ. Клин Обстет Гинекол.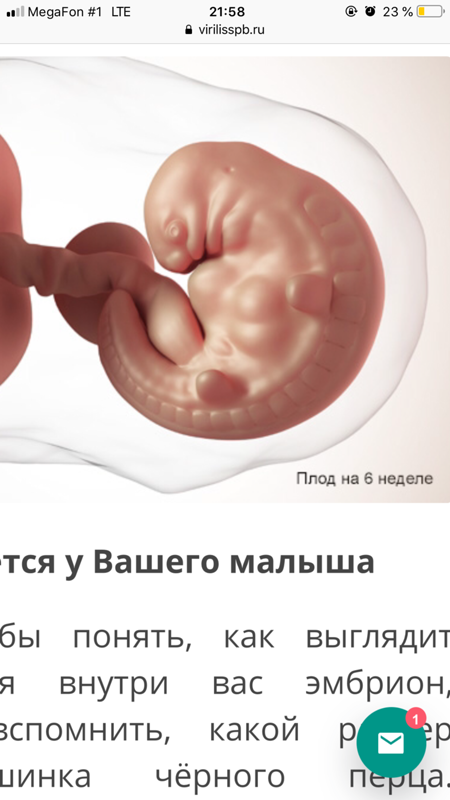 2000;43:321–325. [PubMed] [Академия Google]
2000;43:321–325. [PubMed] [Академия Google]
117. Сонг Т.Б., Мур Т.Р., Ли Дж.И., Ким Ю.Х., Ким Э.К. Прогнозирование веса плода по измерению объема бедер с помощью трехмерной ультрасонографии. Акушерство Гинекол. 2000; 96: 157–161. [PubMed] [Google Scholar]
118. Lee W, Deter RL, Ebersole JD, Huang R, Blanckaert K, Romero R. Прогноз веса при рождении с помощью трехмерного УЗИ: фракционный объем конечностей. J УЗИ Мед. 2001; 20:1283–1292. [PubMed] [Google Scholar]
119. Сокол Р.Ю., Чик Л., Домбровский М.П., Задор И.Е. Правильная идентификация макросомного плода: улучшение прогноза на основе ультразвукового исследования. Am J Obstet Gynecol. 2000;182:1489–1495. [PubMed] [Google Scholar]
120. Нахум Г.Г., Станислав Х., Хаффакер Б.Дж. Точное предсказание массы тела при рождении на основании потенциально измеримых материнских характеристик. J Reprod Med. 1999; 44: 705–712. [PubMed] [Google Scholar]
121. Макинтайр Д.Д., Блум С.Л., Кейси Б.М., Левено К. Дж. Масса тела при рождении в связи с заболеваемостью и смертностью среди новорожденных. N Engl J Med. 1999; 340:1234–1238. [PubMed] [Google Scholar]
Дж. Масса тела при рождении в связи с заболеваемостью и смертностью среди новорожденных. N Engl J Med. 1999; 340:1234–1238. [PubMed] [Google Scholar]
Опасности употребления кокаина во время беременности
Когда беременная женщина употребляет кокаин, это может оказаться очень вредным для нее и ее будущего ребенка. Воздействие кокаина на плод связано с несколькими серьезными рисками, включая преждевременные роды и когнитивные проблемы, которые могут сохраняться в подростковом возрасте. 1 Однако получение соответствующего лечения может помочь улучшить здоровье и качество жизни как женщины, так и ее ребенка. Если вы или ваш близкий человек беременны и боретесь с употреблением кокаина, вам не нужно проходить через это в одиночку.
Хотя многие факторы (например, окружение человека, его система социальной поддержки и употребление им других веществ вместе с кокаином) играют роль в потенциальном воздействии употребления наркотиков на мать и ее будущего ребенка, воздействие на плод употребление кокаина связано с серьезными проблемами со здоровьем, в том числе с несколькими типами нарушений развития и поведения. 1
1
Здесь мы поможем вам понять, как кокаин может повлиять на беременную женщину и ее будущего ребенка, а также насколько важно правильное лечение для здоровья и безопасности матери и ее ребенка. Беременные женщины, борющиеся с кокаиновой зависимостью, имеют доступ к значительному количеству профессиональных методов лечения расстройств, связанных с употреблением психоактивных веществ, и правильная помощь может предотвратить или снизить многие риски, связанные с употреблением кокаина во время беременности.
Что такое кокаин?
Кокаин является наркотиком Списка II и мощным стимулятором с высоким потенциалом злоупотребления. Хотя фармацевтический кокаин по-прежнему имеет ограниченное применение в качестве местного анестетика и сосудосуживающего средства, большая часть кокаина употребляется незаконно. Стимуляторы, такие как кокаин, могут использоваться, чтобы вызвать чувство бодрости и повысить самооценку человека. 2
Стимуляторы, такие как кокаин, могут использоваться для возбуждения чувства возбуждения и повышения самооценки человека. Некоторые люди могут использовать стимуляторы, включая кокаин, в попытке повысить умственную и физическую работоспособность и подавить аппетит. 3
Некоторые люди могут использовать стимуляторы, включая кокаин, в попытке повысить умственную и физическую работоспособность и подавить аппетит. 3
Незаконные источники кокаина часто встречаются в виде мелкодисперсного белого порошка. Чистота всегда является проблемой для уличных наркотиков, и кокаин иногда разбавляют другими потенциально вредными для приема внутрь веществами, такими как тальк или даже другие стимуляторы, такие как амфетамин. Свободное основание, кристаллическая горная форма, известная как крэк-кокаин, по-прежнему является проблематичным веществом для злоупотребления. 3 Люди могут употреблять кокаин в его различных формах путем вдыхания, инъекции или курения. 4
Как употребление кокаина влияет на организм?
Когда кто-то употребляет кокаин, время, необходимое для того, чтобы почувствовать его действие, зависит от способа приема внутрь. Инъекционное введение и курение кокаина дают самый быстрый кайф, поскольку они обеспечивают самую быструю доставку наркотика в мозг. Однако это также означает, что кайф от инъекций или курения кокаина проходит быстрее. Например, кайф от вдыхания кокаина может длиться в среднем от 15 до 20 минут, в отличие от кайфа от курения кокаина, который может длиться всего от 5 до 10 минут. 4
Однако это также означает, что кайф от инъекций или курения кокаина проходит быстрее. Например, кайф от вдыхания кокаина может длиться в среднем от 15 до 20 минут, в отличие от кайфа от курения кокаина, который может длиться всего от 5 до 10 минут. 4
Наиболее часто сообщаемые субъективные эффекты кокаина включают повышение бдительности и энергии и снижение утомляемости. Субъективные стимулирующие эффекты и усиливающие поведенческие качества кокаина являются результатом повышенной активности в нескольких системах нейротрансмиттеров, включая дофамин, сигнальную молекулу мозга, обычно связанную с уровнями удовольствия в мозге и движениями тела. 5
Человеческое тело обычно выделяет дофамин в ответ на приятные ощущения, такие как прием пищи, физические упражнения или секс. Эти приятные ощущения постепенно стихают по мере того, как дофамин реабсорбируется клетками организма. Кокаин предотвращает эту реабсорбцию, оставляя больше дофамина вне клеток на более длительные периоды времени, что способствует эйфорическому кайфу, связанному с употреблением кокаина. 4
4
Независимо от того, употребляет ли кто-то кокаин в течение короткого или длительного периода времени, он подвергается риску развития неблагоприятных проблем со здоровьем в целом ряде жизненно важных систем организма. Например, употребление кокаина вызывает немедленные изменения в сердечно-сосудистой системе, повышая кровяное давление, частоту сердечных сокращений и температуру тела. Это может увеличить риск сердечно-сосудистых заболеваний, таких как инсульт или сердечный приступ. 4
Риски и опасности употребления кокаина во время беременности
Употребление кокаина во время беременности может создать проблемы как для женщины, так и для ее будущего ребенка. Некоторые из этих проблем могут быть разрушительными. Беременной женщине, борющейся с кокаиновой зависимостью, или человеку, знающему беременную женщину, борющуюся с кокаиновой зависимостью, может быть нелегко читать на эту тему. Тем не менее, очень важно узнать об опасностях употребления кокаина во время беременности, чтобы вы могли сделать лучший и наиболее осознанный выбор для себя, своего ребенка или любимого человека.
Негативное воздействие кокаина на плод во многом связано со способностью препарата легко проникать через плаценту и проникать в организм будущего ребенка, нарушая работу центральной нервной системы в критические периоды развития плода и препятствуя здоровому притоку крови к мозгу ребенка. 5
Некоторые последствия употребления наркотиков во время беременности могут сохраняться еще долгое время после рождения ребенка. Степень этих негативных последствий зависит от дозировки, времени и продолжительности употребления кокаина матерью, и все это влияет на то, как долго ребенок подвергался воздействию наркотика. 5
Ниже приведены лишь некоторые из серьезных последствий употребления кокаина беременной женщиной. Помните: если кто-то обращается за помощью в связи со злоупотреблением кокаином, многие из этих эффектов можно свести к минимуму или предотвратить, в зависимости от степени его употребления.
Преждевременные роды
Употребление кокаина во время беременности значительно увеличивает риск преждевременных родов, то есть считается, что ребенок родился слишком рано (до 37 недель). 7 У недоношенных детей может быть более высокий риск серьезных проблем со здоровьем. После рождения у них могут возникнуть проблемы с познанием, а также проблемы с сердцем, глазами и другими органами. В более позднем возрасте у них может быть более высокий риск умственной отсталости или нарушений развития. 8
7 У недоношенных детей может быть более высокий риск серьезных проблем со здоровьем. После рождения у них могут возникнуть проблемы с познанием, а также проблемы с сердцем, глазами и другими органами. В более позднем возрасте у них может быть более высокий риск умственной отсталости или нарушений развития. 8
Низкий вес при рождении
Низкий вес при рождении (менее 5 фунтов 8 унций) — еще один серьезный риск, связанный с употреблением кокаина во время беременности. Некоторые дети с низким весом при рождении могут быть здоровыми, но другие могут страдать от проблем со здоровьем, таких как проблемы с приемом пищи, хронические инфекции и проблемы с набором веса — проблемы, которые могут потребовать медицинского вмешательства. 9
Выкидыш
Употребление кокаина может увеличить риск выкидыша у женщины, то есть ее ребенок умрет до 20 недель беременности. 7 Одно исследование сообщает, что риск выкидыша увеличивается на 40%, когда женщина употребляет кокаин во время беременности. 1o Обычно это зависит от количества кокаина, которое употребляет женщина. Однако если у женщины случился выкидыш из-за кокаина, употребления других наркотиков или по естественным причинам, позже все еще возможно иметь здоровую беременность.
1o Обычно это зависит от количества кокаина, которое употребляет женщина. Однако если у женщины случился выкидыш из-за кокаина, употребления других наркотиков или по естественным причинам, позже все еще возможно иметь здоровую беременность.
Отслойка плаценты
Отслойка плаценты представляет собой очень серьезный риск употребления кокаина во время беременности. Без немедленной медицинской помощи это может привести к смерти матери и ее ребенка.
Обычно плацента растет в верхней части матки женщины и остается на месте до рождения ребенка. Плацентарная абсорбция происходит, когда плацента преждевременно отделяется от матки, уменьшая количество кислорода и питательных веществ, доступных ребенку, и вызывая сильное кровотечение у матери. 7
Легкая отслойка плаценты может вызывать незначительные симптомы, и может потребоваться наблюдение в больнице до остановки кровотечения. Однако умеренная или сильная отслойка может привести к сильному вагинальному кровотечению, проблемам роста у ребенка, преждевременным родам и мертворождению. Если кровотечение не поддается контролю, женщине может потребоваться гистерэктомия. 7
Если кровотечение не поддается контролю, женщине может потребоваться гистерэктомия. 7
Дополнительные риски кокаиновой зависимости
Злоупотребление кокаином может вызвать проблемы у беременной матери, такие как сужение материнских кровеносных сосудов, повышенное кровяное давление, учащенное сердцебиение и повышенный риск аритмии — все проблемы, которые могут вторично вызвать проблемы для развивающегося малыша. Например, ограничение притока крови к плоду и высокое кровяное давление у матери могут привести к нарушению доставки кислорода к плоду и внутричерепному кровоизлиянию (кровотечению) в череп ребенка. 12
Лечение беременных женщин с кокаиновой зависимостью
Всегда есть надежда в самых болезненных и сложных жизненных ситуациях, какими бы ужасными они ни казались в данный момент. Женщина и ее ребенок не должны страдать от последствий кокаиновой зависимости. Вы или ваш близкий человек можете получить профессиональную помощь, чтобы бросить употреблять кокаин и начать путь к полноценной жизни без наркотиков.
Американские наркологические центры предлагают специальное лечение зависимости для беременных женщин. Такие программы, как стационарное лечение или амбулаторная реабилитация, предлагают специальные условия для беременных женщин. Эти программы могут предоставить вам или вашему близкому руководство, мониторинг и поддержку, необходимые вам, чтобы прекратить употребление наркотиков и сохранить трезвость.
Обратившись за профессиональной помощью в связи со злоупотреблением кокаином, женщина может вернуть контроль над своей жизнью и помочь обеспечить здоровье, безопасность и благополучие своего будущего ребенка.
Ссылки
- Национальный институт по борьбе со злоупотреблением наркотиками. (2016). Отчет об исследовании кокаина: каковы последствия употребления кокаина матерью?
- Министерство юстиции США, Управление по борьбе с наркотиками. (2017). Наркотики.
- Национальный институт по борьбе со злоупотреблением наркотиками.
 (2016). Отчет об исследовании кокаина: что такое кокаин?
(2016). Отчет об исследовании кокаина: что такое кокаин? - Центр интегрированного здравоохранения. (2013). Кокаин .
- Ламберт, Б.Л., и Бауэр, Ч.Р. (2012). Последствия пренатального воздействия кокаина на развитие и поведение: обзор. Журнал перинатологии: Официальный журнал Калифорнийской перинатальной ассоциации , 32 ( 11), 819–828.
- Гуэн, К., Мерфи, К., и Шах, П.С. (2011). Влияние употребления кокаина во время беременности на низкий вес при рождении и преждевременные роды: систематический обзор и метаанализ.
- Марш Десяти центов. (2013). Кокаин и беременность .
- Мо, Т. (1999). Исследование связывает выкидыш с употреблением табака и, возможно, кокаина .
- МедлайнПлюс. (2019). Неонатальный абстинентный синдром .
- Марш Десяти центов.