Содержание
УЗИ плода, профилактика и диагностика
От того как расположен плод в утробе матери, зависит то, как будет протекать родовая деятельность. На протяжении всего срока беременности ребенок не только активно растет, но и часто меняет положение своего тела. Особенно подвижен малыш бывает в первых двух триместрах беременности, потом же ему остается все меньше места в матке матери и смена позы становится для него проблематичной. Предлежание плода — крайне важный фактор, от которого будет зависеть то, каким образом будет рожать женщина – естественным путем или при помощи кесарева сечения.
Достоверной можно считать информацию, полученную не ранее 32 недели, до этого времени ситуация может поменяться и не один раз. Для того, чтобы узнать в каком месте находится головка малыша, врач-гинеколог при каждом плановом посещении проводит осмотр и методом пальпации определяет положение плода. Для более точных результатов проводится УЗИ плода.
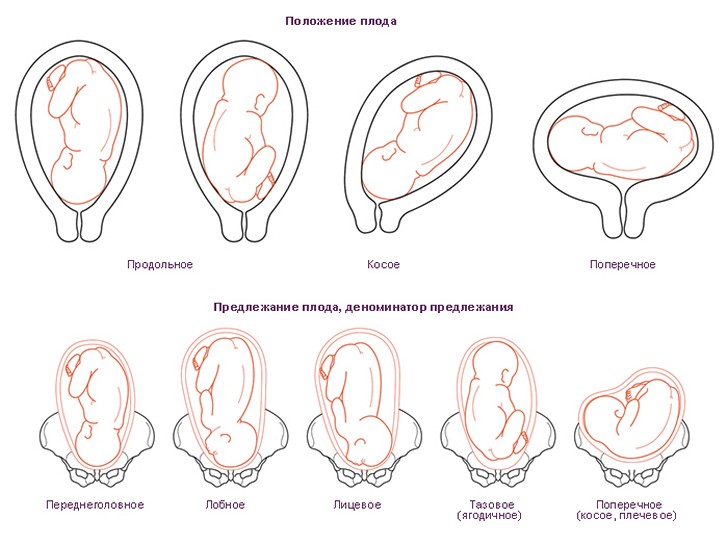
Виды предлежания плода
Существуют следующие виды предлежания плода.
- Затылком вперед. В этом случае, первой на свет появляется эта часть головы – этот вариант считается самым удачным, как для матери, так и для малыша.
- Лобное – ребенок будет рождаться лбом вперед.
- Лицевое – этот вариант предполагает появление ребенка затылком назад.
Тазовое положение – у входа в малый таз находится нижняя часть тела малыша:
- Ягодицами вперед. Ребенок располагается в матке таким образом, что его ножки находятся, примерно на одном уровне с головой, они вытянуты вдоль тела, а к основанию матки направлены ягодицы.
- Ножное предлежание представляет собой вариант, при котором одна или две ноги ребенка направлены к входу в малый таз.
- Смешанное положение – это тот случай, когда и ножки и ягодицы плода находятся у основания матки.

Головное предлежание считается лучшим вариантом, как для матери, так и для плода. В этом положении ребенку будет проще проходить по родовым путям, а женщине легче родить. К тому же, это самый безопасный вариант для естественных родов.
Тазовое положение плода: возможные причины и признаки
Такое предлежание плода не считается патологией, но оно является крайне нежелательным. Существует ряд факторов, которые могут спровоцировать это явление, главными из которых является снижение тонуса матки или ее крайней возбудимости.
Помимо этого, причинами такого положения малыша в утробе матери может стать количество околоплодных вод (многоводье или маловодье). Аномальные изменения матки, предлежание плаценты и некоторые пороки развития плода могут спровоцировать то, что малыш примет неправильное положение. Сама женщина, практически не ощущает то, что ребенок принял тазовое предлежание – это не вызывает дискомфорта или болевых ощущений.
Этот факт может выявить только специалист, на основании проведения обследований, самым точным из которых является УЗИ. Считается, что малыш не меняет положения, начиная с 22 недели, но это не является непреложной истиной – наиболее точные данные можно получить только после 32 недели.
Считается, что малыш не меняет положения, начиная с 22 недели, но это не является непреложной истиной – наиболее точные данные можно получить только после 32 недели.
Роды при тазовом предлежание плода
Если женщина имеет противопоказания к проведению процедуры кесарева сечения, то ей разрешают родить самостоятельно. Такой вариант возможен и в том случае, когда роженица настаивает на том, чтобы малыш появился на свет естественным путем.
Есть ряд ограничений, при которых кесарево сечение не подлежит обсуждению: крупный плод, наличие рубцов на матке роженицы, узкий таз беременной, предлежание плаценты.
Строение и разнообразие плодов — что это, определение и ответ
В результате двойного оплодотворения у покрытосеменных из семязачатка образуется семя.
Плод – вместилище семян цветкового растения.
Важно! Виды плодов тоже необходимо знать для экзамена.
Одновременно с развитием семени завязь цветка разрастается и превращается в плод.
Плод состоит из околоплодника и одного или многих семян. Околоплодник защищает семена от повреждений и во многих случаях способствует их распространению.
Строение плода
Типы плодов
Кроме завязи в образовании плода могут принимать участие и другие части цветка.
Ложные плоды – образованы из основания околоцветника, тычинок, цветоложе.
Плоды могут быть простыми, образовавшимися из одного пестика в цветке, и сложными – из нескольких пестиков одного цветка.
Группы плодов, образовавшихся из соцветия и сросшихся как бы в один плод, называют соплодием (ананас, свёкла).
Виды плодов
Плоды очень разнообразны по происхождению и строению околоплодника, размерам, форме, окраске. Классификация плодов основывается на строении околоплодника, его консистенции, числе семян. На основе этих признаков плоды делят на:
Сухие, многосемянные, вскрывающиеся плоды – листовка, боб, стручочек, коробочка.
Листовка – образована одним плодолистиком и раскрывается одним швом (живокость). Если в цветке много пестиков, то тогда листовки из одного пестика составляют единый плод – многолистовку (купальница, калужница).
Боб – одногнездный плод, образован одним плодолистиком, раскрывается двумя створками (горох, фасоль, акация).
Стручок – двугнездный плод, образован двумя плодолистиками, раскрывается двумя створками, между которыми имеется перегородка, к которой прикрепляются семена (редька, капуста, горчица).
Стручочек – отличается от стручка тем, что длина его не превышает ширину более чем в 2 раза (пастушья сумка, ярутка).
Коробочка – многосемянной плод, образованный несколькими плодолистиками, раскрывается разнообразными способами: створками, дырочками, крышечкой и т.д. (мак, ива, тополь).
Плоды сухие, односемянные, невскрывающиеся – орех, орешек, зерновка, семянка, жёлудь.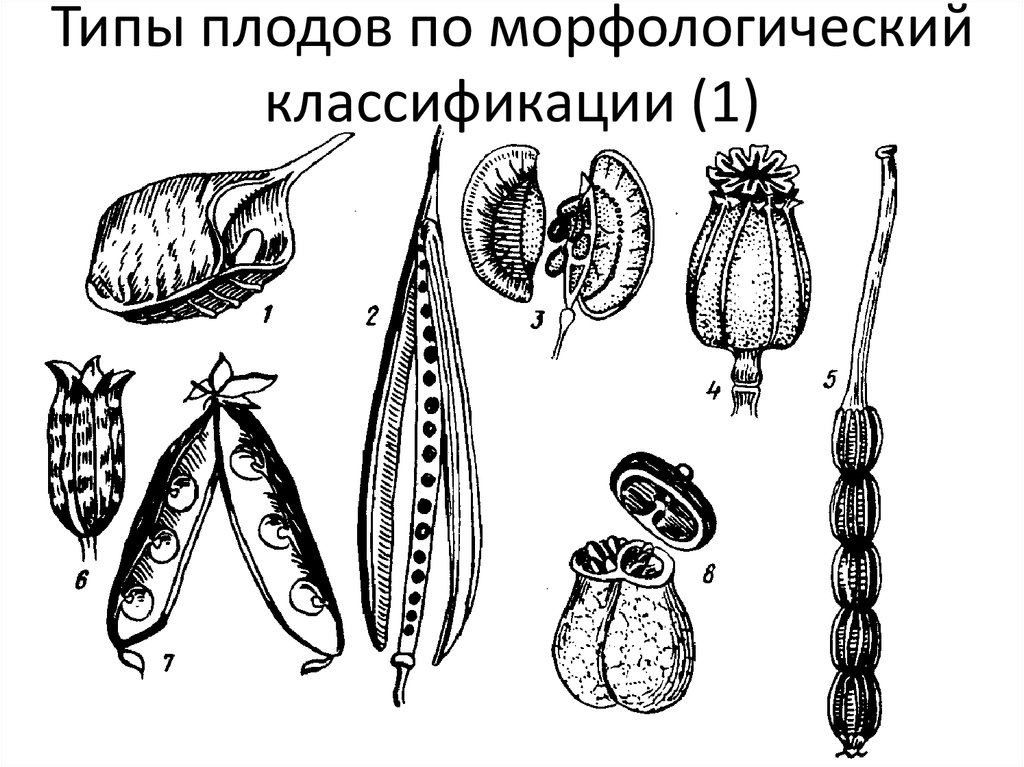
Орех – околоплодник деревянистый или плотно кожистый, не срастается с семенем. Пестик образован несколькими плодолистиками (лещина, липа).
Орешек – образуется из пестика, который состоит из одного плодолистика. Околоплодник сухой, деревянистый (рогоз). Если пестиков в цветке много, образуется многоорешек (лютик, лапчатки).
Семянка – имеет кожистый околоплодник, не срастающийся с семенем (одуванчик, ромашка, василёк).
Зерновка – имеет плёнчатый околоплодник, срастающийся с семенем. Характерна для злаков.
Жёлудь – имеет плотно-кожистый околоплодник; при плодах есть плюска, образованная срастанием деревянистых прицветных чешуй (каштан, дуб).
Плоды сочные, одно- и многосемянные, невскрывающиеся – костянка, ягода, земляника, яблоко, тыквина, померанец.
Костянка – односемянной плод с чётко различимыми слоями околоплодника: наружный слой плёнчатый; срединный – сочный, мясистый; внутренний деревянистый, образующий косточку (слива, вишня, черешня). Если в цветке несколько пестиков, развивается многокостянка (у ежевики, малины).
Ягода – плод многосемянный, с плёнчатым или плёнчато-кожистым наружным слоем околоплодника, сочным срединным и плёнчатым внутренним слоем. Образуется в цветках с верхней (виноград, ландыш) и нижней (черника, смородина) завязью. Пестик состоит из нескольких плодолистиков.
Яблоко – многосемянный, многогнёздный плод с кожистым наружным слоем околоплодника, сочным и мясистым срединным и хрящеватым внутренним слоем. Образуется из цветков с нижней завязью (рябина, айва, яблоня).
Тыквина – многосемянный плод с твёрдым, иногда деревянистым наружным слоем околоплодника и сочными, мясистыми срединным и внутренним слоями.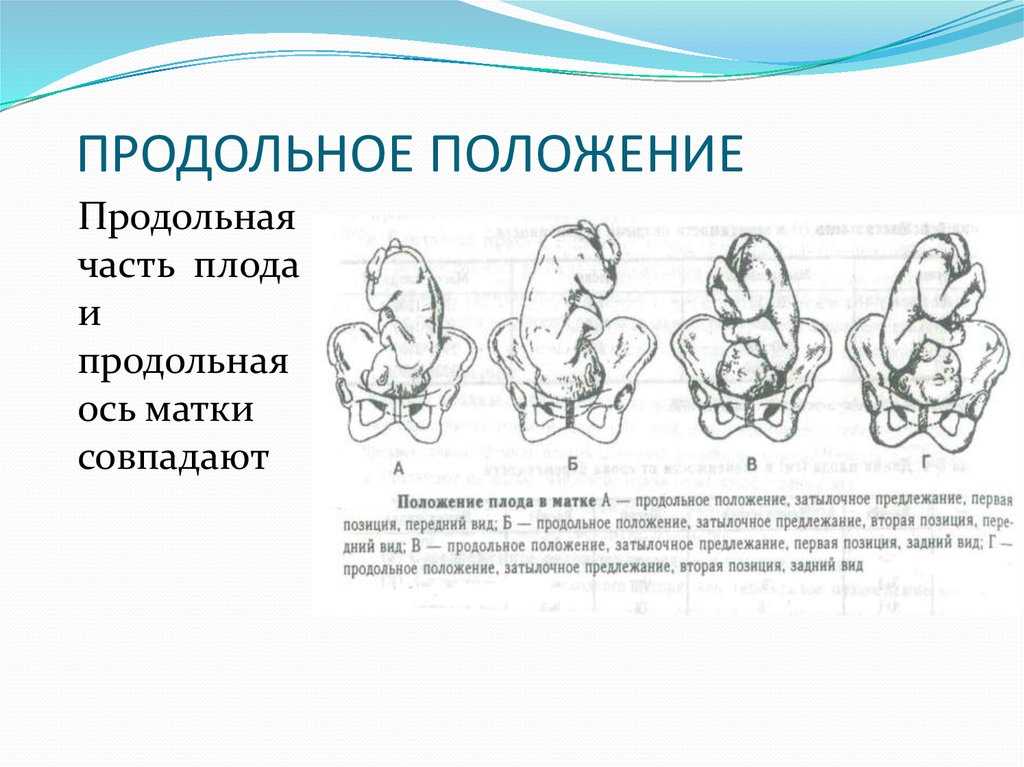 Образуется тыквина в цветках с нижней завязью из пестиков, состоящих из нескольких плодолистиков.
Образуется тыквина в цветках с нижней завязью из пестиков, состоящих из нескольких плодолистиков.
Померанец – многосемянный, многогнёздный плод, образуется в цветках с верхней завязью из пестика, который состоит из нескольких плодолистиков. Наружный слой околоплодника кожистый, с эфиромасличными желёзками, срединный – губчатый, белый; внутренний – мясистый, сочный (апельсин, лимон).
Гемолитическая болезнь новорожденных – Группы крови и антигены эритроцитов
Гемолитическая болезнь новорожденных (ГБН) раньше была основной причиной потери плода и смертность среди новорожденных. Считается, что первое описание HDN датируется 1609 годом. французская акушерка, которая родила близнецов — один ребенок распух и вскоре умер после рождения у другого ребенка развилась желтуха, и через несколько дней он умер. Для последующие 300 лет было описано множество подобных случаев, когда новорожденные не выживать. Только в 1950-х годах была выяснена основная причина ГБН; а именно,
красные кровяные тельца (эритроциты) новорожденного подвергаются атаке антител из
мать. Приступ начинается, когда ребенок еще находится в утробе матери, и вызван
несовместимость крови матери и ребенка.
Приступ начинается, когда ребенок еще находится в утробе матери, и вызван
несовместимость крови матери и ребенка.
К 1960-м годам испытания в США и Великобритании проверили использование терапевтические антитела, которые могли бы удалить антитела, вызывающие ГБН, из кровообращение матери. Испытания показали, что введение терапевтических антител женщинам во время их беременности в значительной степени предотвратили развитие ГБН (1). К 1970-е годы, рутинная дородовая помощь включена скрининг всех будущих матерей для выявления тех, чья беременность может быть под угрозой ГБН и соответствующее профилактическое лечение. Это привело к драматическому снижение частоты ГБН, особенно тяжелых случаев, которые были причиной для мертворождения и неонатальной смерти.
В этой главе обсуждаются причины ГБН и методы лечения или свести к минимуму, если не предотвратить полностью.
Материнские антитела проникают через плаценту и атакуют эритроциты плода
Во время беременности некоторые антитела матери переносятся через плаценту
и попадают в кровоток плода. Это необходимо, потому что к моменту рождения
новорожденные имеют только примитивную иммунную систему, и постоянное присутствие
материнские антитела помогают им выжить, пока их иммунная система
созревает. Недостатком этой защиты является то, что, воздействуя на фетальные эритроциты, материнские
антитела также могут вызывать ГБН.
Это необходимо, потому что к моменту рождения
новорожденные имеют только примитивную иммунную систему, и постоянное присутствие
материнские антитела помогают им выжить, пока их иммунная система
созревает. Недостатком этой защиты является то, что, воздействуя на фетальные эритроциты, материнские
антитела также могут вызывать ГБН.
Основной причиной ГБН является несовместимость резус-группы крови матери и плод. Чаще всего гемолитическая болезнь вызывается антигеном D, хотя другие антигены Rh, такие как c, C, E и e, также могут вызывать проблемы.
Беременность с риском HND – это беременность, при которой резус-отрицательная мать становится беременных резус-положительным ребенком (ребенок, унаследовавший антиген D от отец). Иммунный ответ матери на антиген D плода должен сформироваться антитела к нему (анти-D). Эти антитела обычно относятся к типу IgG. тип, который транспортируется через плаценту и, следовательно, доставляется к плоду обращение.
ГБН также может быть вызвана несовместимостью группы крови ABO. Оно возникает, когда
мать с группой крови 0 беременеет плодом с другой группой крови
(тип А, В или АВ). Сыворотка матери содержит встречающиеся в природе анти-А и
анти-В, которые, как правило, относятся к классу IgG и поэтому могут проникать через плаценту и
гемолиз фетальных эритроцитов.
Оно возникает, когда
мать с группой крови 0 беременеет плодом с другой группой крови
(тип А, В или АВ). Сыворотка матери содержит встречающиеся в природе анти-А и
анти-В, которые, как правило, относятся к классу IgG и поэтому могут проникать через плаценту и
гемолиз фетальных эритроцитов.
ГБН из-за несовместимости по системе ABO обычно менее тяжелая, чем резус-несовместимость. Один Причина в том, что эритроциты плода экспрессируют меньше антигенов групп крови системы АВО по сравнению с взрослые уровни. Кроме того, в отличие от резус-антигенов группа крови АВО антигены экспрессируются различными тканями плода (и взрослого человека), уменьшая вероятность связывания анти-А и анти-В антигенов-мишеней на эритроцитах плода.
Менее распространенные причины ГБН включают антитела, направленные против антигенов Келл
группа крови (например, анти-K и анти-k), группа крови по Кидду (например, анти-Jka и анти-K
анти-Jkb), группу крови Даффи (например, анти-Fya) и антитела MNS и s группы крови.
Сенсибилизация происходит во время первой беременности
Сенсибилизация к антигену возникает, когда иммунная система сталкивается с антигеном для первый раз и вызывает иммунный ответ. В случае ГБН, вызванной Rh несовместимости, резус-D-отрицательная мать может сначала столкнуться с D-антигеном, в то время как при беременности резус-положительным ребенком или при переливании крови Резус-положительная кровь. После сенсибилизации матери к D-антигену ее сыворотка будет содержать анти-D. Прямой тест Кумбса (см. ниже) подтверждает наличие анти-D и, следовательно, мать была сенсибилизирована.
Лишь небольшое количество крови плода должно попасть в кровоток матери для
иметь место сенсибилизация. Как правило, это происходит во время родов первенца.
Rh D-положительный ребенок. Кровотечение у плода и матери часто встречается во время родов и
увеличивается во время затяжных или осложненных родов, что, в свою очередь, увеличивает риск
сенсибилизации.
Риск сенсибилизации к антигену Rh D снижается, если плод относится к группе ABO несовместимый. Это связано с тем, что любые эмбриональные клетки, попадающие в материнскую быстро разрушаются мощными материнскими анти-А и/или анти-В, уменьшая вероятность контакта матери с антигеном D.
ГБН возникает при последующих беременностях
Первоначально материнские анти-D, которые образуются во время сенсибилизации
IgM типа, которые не могут проникать через плаценту. При последующих беременностях повтор
встреча с антигеном Rh D стимулирует быструю выработку анти-D типа IgG,
которые могут транспортироваться через плаценту и попадать в кровоток плода. Один раз
в кровотоке плода анти-D прикрепляются к антигенам RhD, обнаруженным на плодах.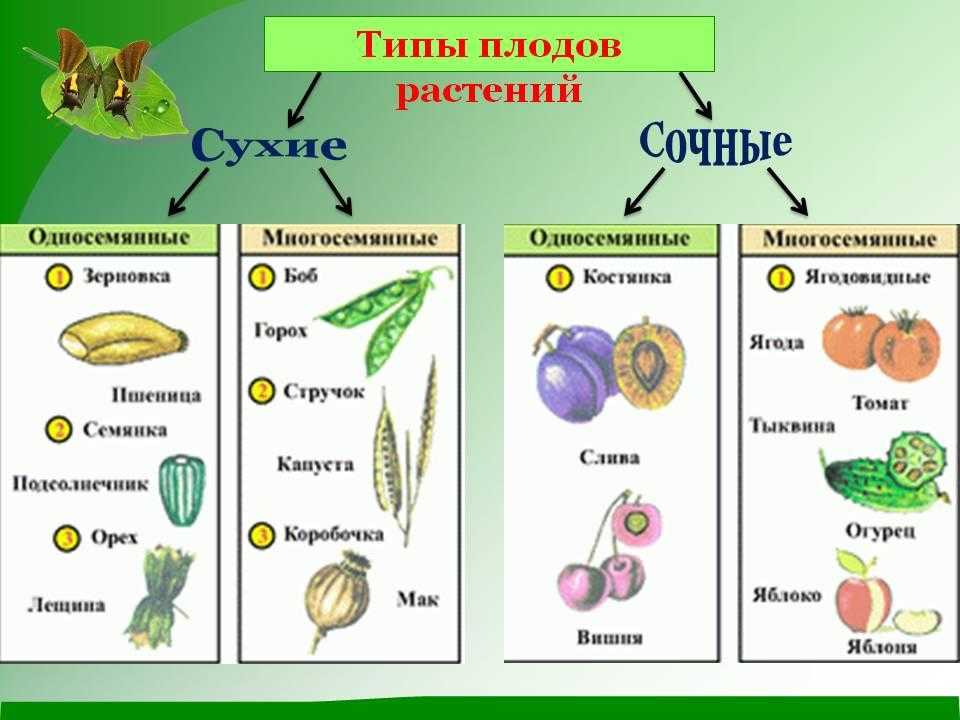
Скорость гемолиза определяет, является ли характер ГБН легкой, умеренной или серьезный. В легких случаях небольшое увеличение скорости гемолиза переносится больными. плод. При рождении и в период новорожденности симптомы включают легкую анемию. и желтуха, которые могут пройти без лечения.
В случаях, когда имеется большее увеличение скорости гемолиза, уровень
билирубин может оставаться низким во время беременности из-за способности
плаценты для выведения билирубина из кровотока плода. Однако после рождения
незрелая печень новорожденного не способна метаболизировать повышенное количество билирубина
который вместо этого накапливается в его или ее крови. В течение 24 часов после рождения уровень
билирубин может резко возрасти. Если уровень продолжает повышаться, билирубин может попасть в
головного мозга, чтобы вызвать ядерную желтуху, потенциально смертельное состояние, которое оставляет навсегда
неврологические нарушения у выживших детей.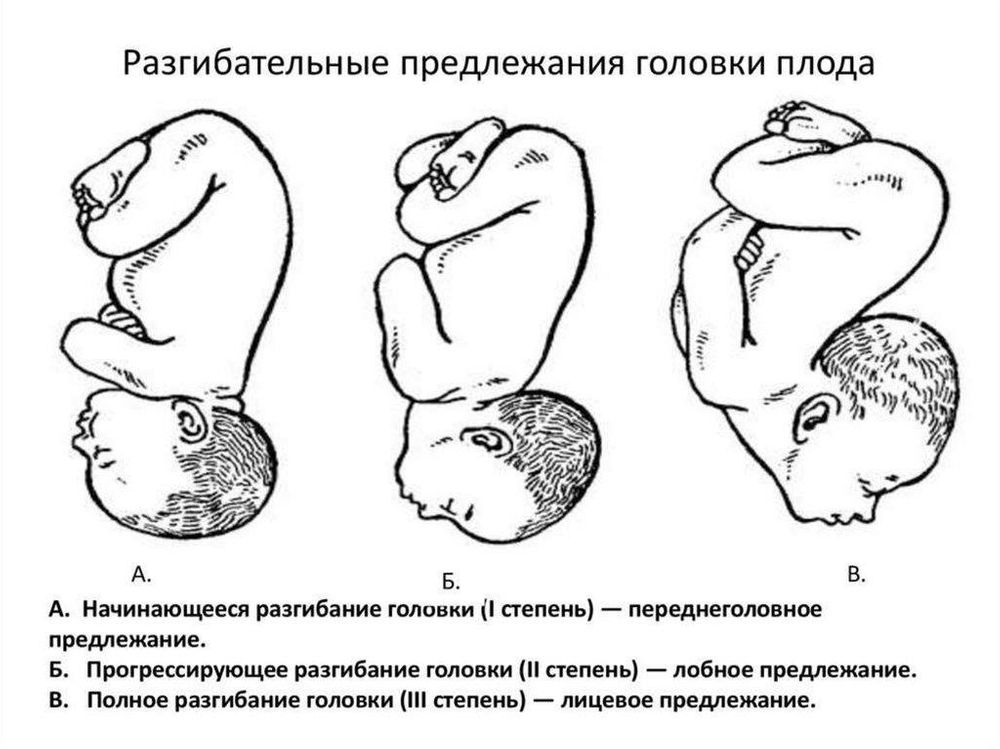
Еще более быстрое и продолжительное разрушение эритроцитов приводит к тяжелой анемии в плод. Печень, селезенка и другие органы увеличивают выработку эритроцитов до компенсировать их потерю. Стремление производить эритроциты заставляет печень и селезенку увеличение размеров (гепатоспленомегалия) и нарушение функции печени. Незрелый Эритроциты (эритробласты) попадают в кровоток, отсюда и альтернативное название этого заболевания, эритробластоз плода. Осложнением тяжелой ГБН является водянка. fetalis, при котором ткани плода становятся отечными (отечными). Это условие обычно фатально, либо внутриутробно или вскоре после рождения.
Реакция Кумбса для выявления резус-несовместимости между матерью и плодом
Для выявления ГБН необходимо определить наличие у матери анти-Rh IgG. В
vivo эти антитела разрушают Rh D-положительные эритроциты плода, но в
vitro , они не лизируют клетки и даже не вызывают агглютинацию, делая их
трудно определить. Поэтому используется тест Кумбса. В этом тесте используются антитела
которые связываются с анти-D-антителами. Тест назван в честь Робина Кумбса, который первым
разработали методику использования антител, направленных против других
антитела.
В этом тесте используются антитела
которые связываются с анти-D-антителами. Тест назван в честь Робина Кумбса, который первым
разработали методику использования антител, направленных против других
антитела.
Прямой тест Кумбса: диагностика ГБН
Прямой тест Кумбса выявляет материнские анти-D-антитела, которые уже связались к эритроцитам плода.
Сначала образец фетальных эритроцитов промывают для удаления любых несвязанных антител (Ig). Когда добавляют тестовые антитела (анти-Ig), они агглютинируют любые эритроциты плода до какие материнские антитела уже связаны.
Этот тест называется прямым тестом Кумбса, поскольку анти-Ig связывается «напрямую» с материнские анти-D Ig, покрывающие эритроциты плода при ГБН.
Непрямой тест Кумбса: используется для профилактики ГБН
Непрямой тест Кумбса обнаруживает анти-D-антитела в сыворотке крови матери. Если эти
должны были вступить в контакт с эритроцитами плода, они вызывали их гемолиз и, следовательно,
вызвать ГБН. Обнаружив материнский анти-D до того, как эритроциты плода подверглись атаке,
Лечение может быть назначено для предотвращения или ограничения тяжести ГБН.
Обнаружив материнский анти-D до того, как эритроциты плода подверглись атаке,
Лечение может быть назначено для предотвращения или ограничения тяжести ГБН.
Для этого теста сыворотку матери инкубируют с Rh D-положительными эритроцитами. Если есть анти-D присутствуют в сыворотке матери, они будут связываться с клетками. Клетки затем промывают для удаления всех свободных антител. Когда анти-Ig антитела Кроме того, они будут агглютинировать любые эритроциты, с которыми связаны материнские антитела.
Это называется непрямым тестом Кумбса, потому что анти-Ig находит «непрямой» наличие вредных материнских антител, требующих добавления фетальных эритроцитов к показывают способность материнского анти-D связываться с эритроцитами плода.
См. схему прямого и непрямого тестов Кумбса в Janeway & Траверс Иммунобиология
Профилактика ГБН
Определение резус-статуса матери
В рамках плановой дородовой или дородовой помощи определяется группа крови матери (система ABO
и Rh) определяется по анализу крови.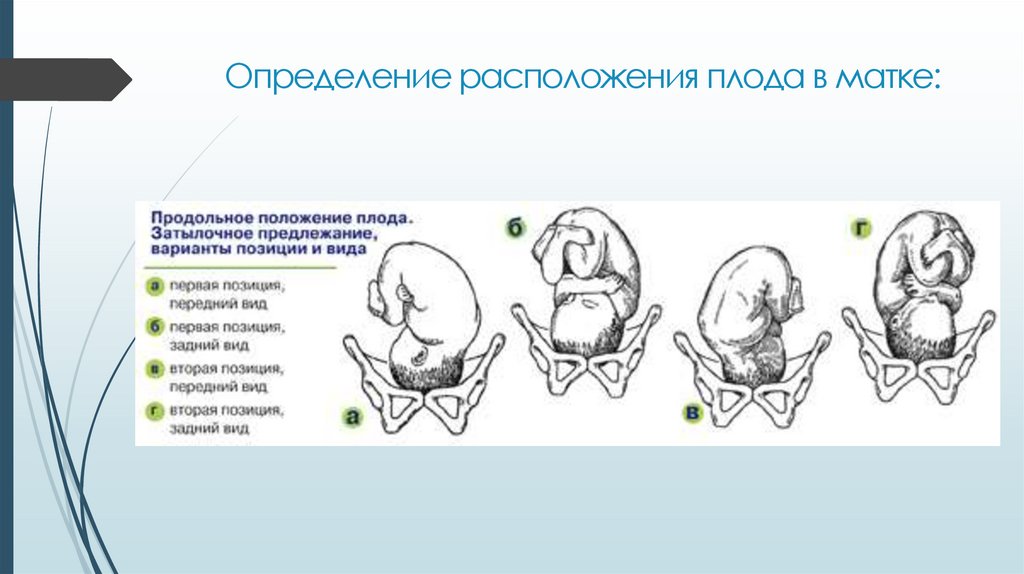 Тест на наличие атипичных
антител в сыворотке крови матери. В настоящее время RhD
несовместимость является единственной причиной ГБН, для которой скрининг является рутинным.
Тест на наличие атипичных
антител в сыворотке крови матери. В настоящее время RhD
несовместимость является единственной причиной ГБН, для которой скрининг является рутинным.
В США частота Rh D-отрицательного статуса колеблется примерно от 17% у европеоидов примерно до 7% у латиноамериканцев и чернокожих. Частота намного ниже у лиц азиатского происхождения (включая выходцев из Китая, Индии и Японии), в среднем около 2% (2).
Если мать не сенсибилизирована, снизить риск сенсибилизации в будущем D проводится непрямой тест Кумбса (см. выше). Если анти-D не обнаружен в сыворотке матери вполне вероятно, что она не была сенсибилизирована к резус-фактору D. антиген.
Риск будущей сенсибилизации может быть значительно снижен, если несенсибилизированные матери анти-D Ig, которые «вытирают» любые фетальные эритроциты, которые могут иметь просачивается в материнский кровоток, снижая риск первого контакта к антигену D.
Обычно резус-отрицательные матери получают инъекцию анти-D Ig примерно в 28 лет.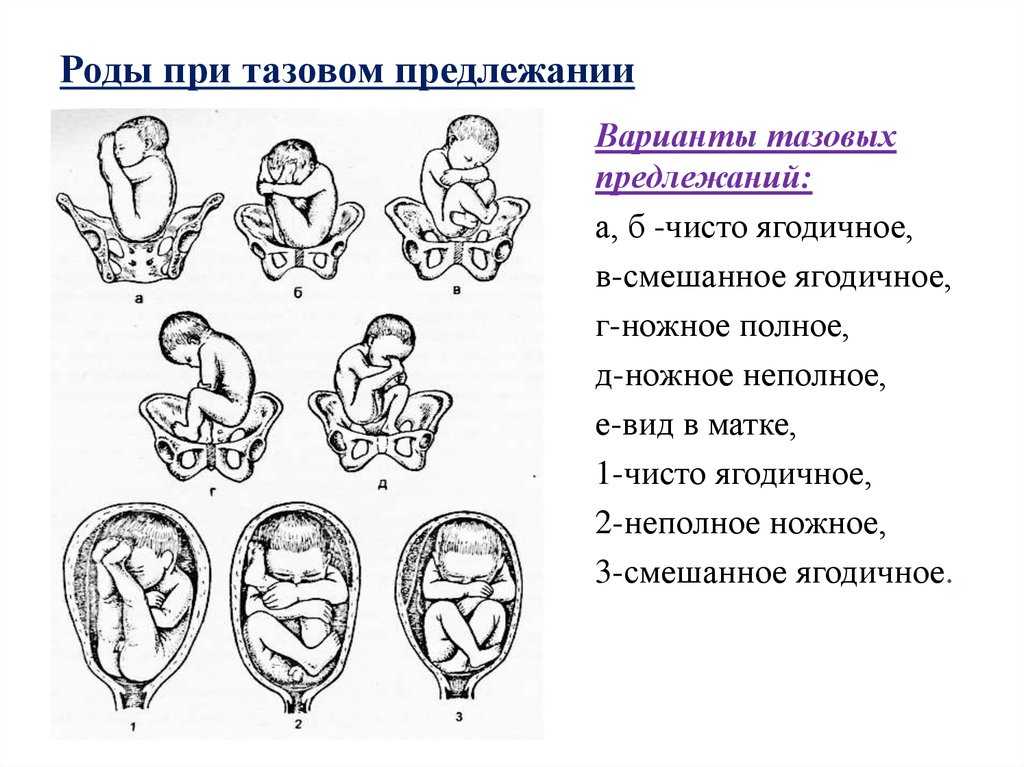 недель беременности, то есть примерно в то время, когда эритроциты плода начинают экспрессировать D
антиген, и матери получают еще одну дозу примерно в 34 недели, за несколько недель до
начинаются роды, во время которых высок риск фетоматеринского кровотечения. Финал
доза анти-D Ig вводится после родов. Кроме того,
анти-D Ig назначают для покрытия других событий во время беременности, которые могут привести к
сенсибилизация, например, дородовые кровотечения и преэклампсия.
недель беременности, то есть примерно в то время, когда эритроциты плода начинают экспрессировать D
антиген, и матери получают еще одну дозу примерно в 34 недели, за несколько недель до
начинаются роды, во время которых высок риск фетоматеринского кровотечения. Финал
доза анти-D Ig вводится после родов. Кроме того,
анти-D Ig назначают для покрытия других событий во время беременности, которые могут привести к
сенсибилизация, например, дородовые кровотечения и преэклампсия.
Этот профилактический режим против резус-сенсибилизации эффективен. Однако, в настоящее время не существует рутинной профилактики ГБН, вызванной несовместимостью антигены других групп крови.
Если мать сенсибилизирована, определите, находится ли плод в группе риска, и контролировать соответственно
Как только наличие материнского анти-D было подтверждено, следующим шагом будет
определить, являются ли эритроциты плода мишенью, т. е. подтвердить резус-статус
плод. Если отец гомозиготен по аллелю D (D/D), плод будет
Д положительный.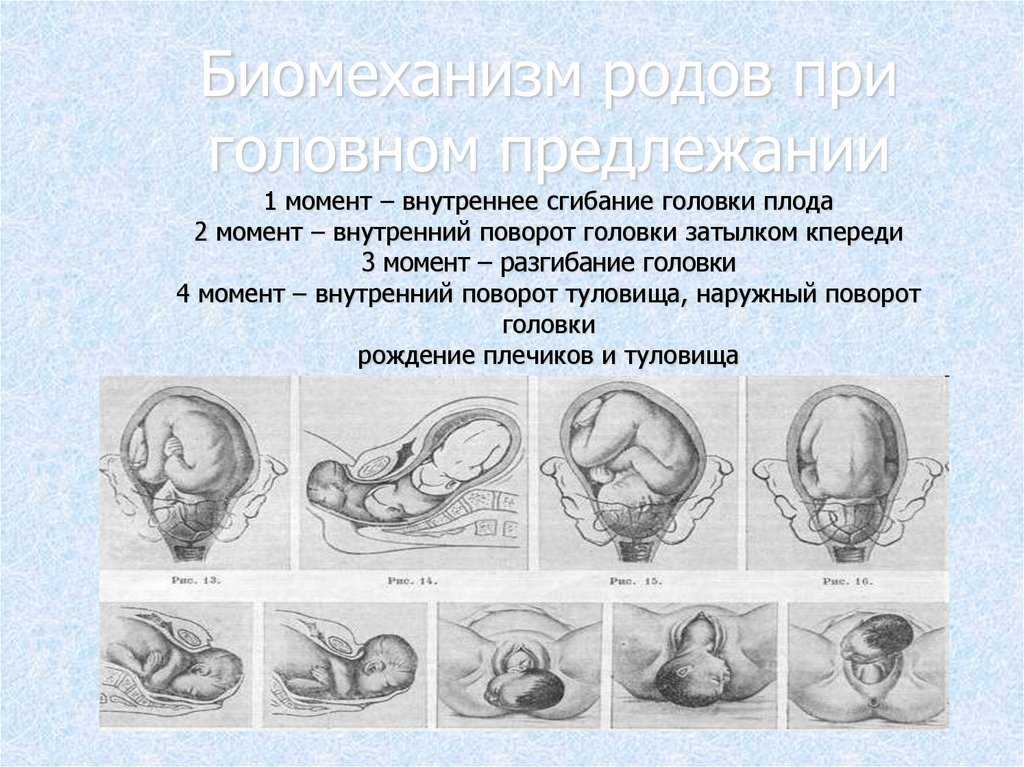 Однако, если отец гетерозиготен (D/d), вероятность 50:50
что плод D-положительный, и единственный способ точно узнать группу крови
заключается в тестировании образца клеток плода, взятого из амниотической жидкости или пуповины.
шнур.
Однако, если отец гетерозиготен (D/d), вероятность 50:50
что плод D-положительный, и единственный способ точно узнать группу крови
заключается в тестировании образца клеток плода, взятого из амниотической жидкости или пуповины.
шнур.
Если плод резус-положительный, беременность тщательно контролируется на наличие признаков HDN. Мониторинг включает регулярное УЗИ плода и мониторинг количество анти-D в сыворотке крови матери. На активный гемолиз указывает рост анти-D. Если анализ крови плода подтверждает анемию плода, в зависимости от ее степени тяжести можно сделать переливание крови внутриутробно для замены лизированные фетальные эритроциты.
Переливание крови также может потребоваться для коррекции анемии в период новорожденности. В этот период также может наблюдаться резкий подъем уровня билирубина в у новорожденных, который можно снизить с помощью фототерапии и обменных трансфузий.
Ссылки
- 1.
Урбаниак С.Дж., Грейсс М.А.
 RhD-гемолитическая болезнь плода и новорожденного. Blood Rev. 2000; 14:44–61. [PubMed: 10805260]
RhD-гемолитическая болезнь плода и новорожденного. Blood Rev. 2000; 14:44–61. [PubMed: 10805260]- 2.
Гарратти Г., Глинн С.А., Макинтайр Р. Частоты фенотипов ABO и Rh(D) разных расовые/этнические группы в США. Переливание. 2004;44:703–6. [PubMed: 15104651]
Эхокардиография плода | Лечение и процедуры
Что такое эхокардиограмма плода?
Эхокардиография плода — это тип визуализирующего исследования, которое позволяет врачам осмотреть сердце будущего ребенка до его рождения.
- Эхокардиография плода означает использование ультразвука для исследования структур и функций сердца.
- Эхокардиограмма плода — это сам тест.
- Эхокардиография плода — сокращенный термин, который чаще всего используется для этого теста.
Во время эхокардиографии плода ультразвуковой датчик используется для передачи и приема звуковых волн. Это похоже на то, как делается акушерское УЗИ. Тест создает движущиеся изображения сердца плода в режиме реального времени. Он позволяет врачам просматривать сердце, его кровеносные сосуды и кровоток через сосуды и четыре камеры сердца.
Зачем мне нужна эхокардиограмма плода?
Эхокардиограмма плода обычно проводится, когда есть подозрение, что у ребенка может быть заболевание сердца или что он находится в группе повышенного риска.
Общие причины для проведения эхокардиографии плода включают:
- Опасения по поводу порока сердца при акушерском УЗИ
- Родитель или другой ребенок, родившийся с врожденным пороком сердца. (Это болезнь сердца, присутствующая при рождении.)
- Подозрение на хромосомные аномалии при пренатальном генетическом тестировании (генетическое тестирование до рождения)
- Другие пороки развития плода, выявляемые при акушерском УЗИ
- Диабет у матери
- Нарушения сердцебиения плода (так называемые аритмии)
Как выполняется эхокардиограмма плода?
Эхокардиография плода безболезненна. Это делается как обычное акушерское УЗИ. Беременная женщина должна лежать ровно или на боку. Это иногда неудобно для мам на поздних сроках беременности.
Это делается как обычное акушерское УЗИ. Беременная женщина должна лежать ровно или на боку. Это иногда неудобно для мам на поздних сроках беременности.
Вам не нужно делать никаких специальных приготовлений перед фетальным эхо. Тест занимает от 30 до 45 минут. Проводится амбулаторно. Вам не нужно оставаться на ночь для этого теста.
В детской больнице Цинциннати зарегистрированный специалист по УЗИ плода делает эхо. Интерпретирует исследование детский кардиолог. Эти кардиологи прошли углубленную подготовку по визуализации плода и УЗИ сердца.
Тест проводится в наших амбулаторных детских кардиологических клиниках. В случае отклонения от нормы мы поделимся с вами результатами сразу после завершения эхокардиографии плода.
На каком сроке беременности следует проводить эхокардиографию плода?
Идеально подходит для проведения эхокардиографии плода между 18-24 неделями беременности (примерно в середине беременности). Но они могут быть выполнены в любое время после этого периода.
До 18 недель беременности малый размер плода затрудняет визуализацию сердца. Однако при некоторых беременностях с высоким риском можно завершить эхокардиографию плода уже на 12-14 неделе беременности.
Что можно узнать из эхокардиограммы плода?
Тщательная эхокардиография плода показывает нам полную анатомию сердца плода. Мы можем использовать его для оценки функции сердца и выявления нормальных или аномальных сердечных ритмов.
Как будет использоваться информация из теста?
Информация о проблемах с сердцем плода будет отправлена вашему акушеру и педиатру или неонатологу, которые, скорее всего, примут вашего ребенка сразу после рождения.
Некоторые проблемы с сердцем могут потребовать внимания сразу же после родов. Информация, полученная с помощью эхокардиографии плода, может повлиять на выбор места рождения вашего ребенка (акушерский центр высокого риска или общественное учреждение). Эти результаты анализов также помогают нам подготовиться к тому, как ухаживать за ребенком сразу после рождения.
