Содержание
Что такое темечко у новорожденного: анатомия и функции
У младенца темечко — это не просто забавная особенность, а настоящее чудо природы! Эта мягкая область на макушке головы малыша играет crucial role в развитии мозга и черепа. Но почему же природа создала такую, казалось бы, уязвимую зону? Давайте разберемся в этом увлекательном вопросе!
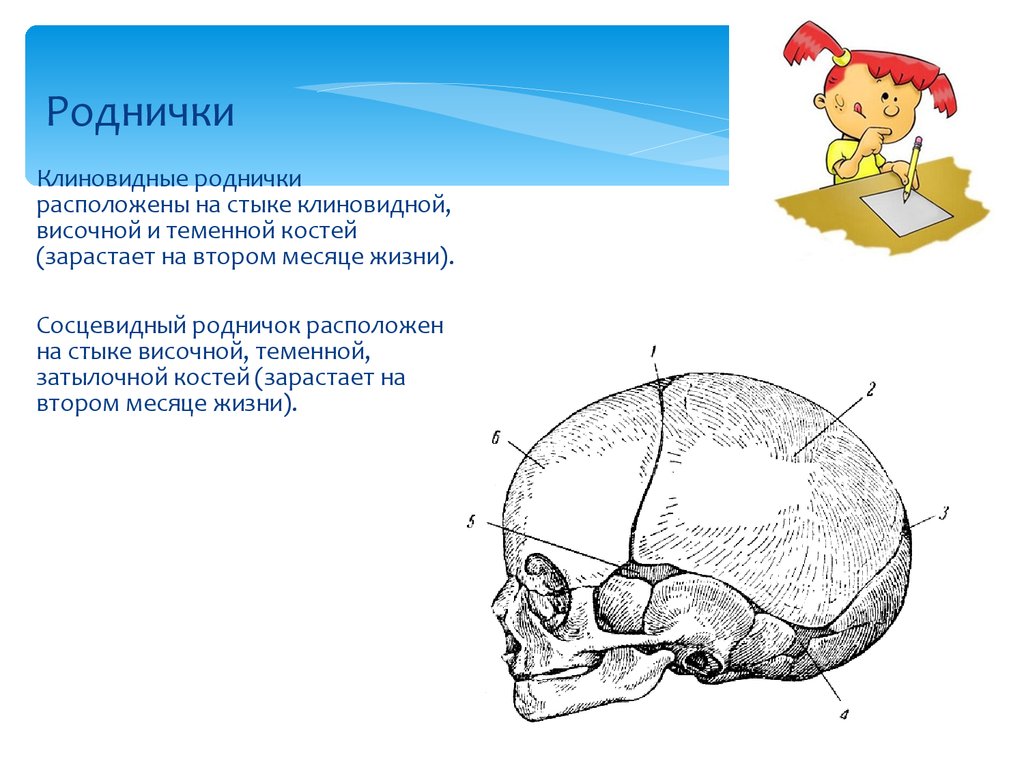
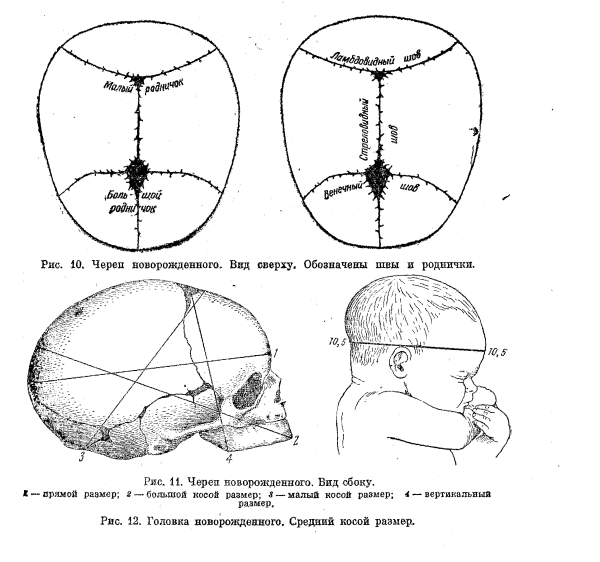
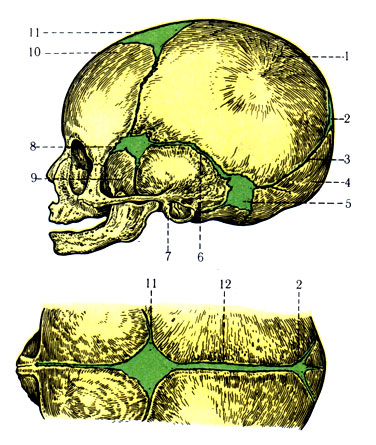
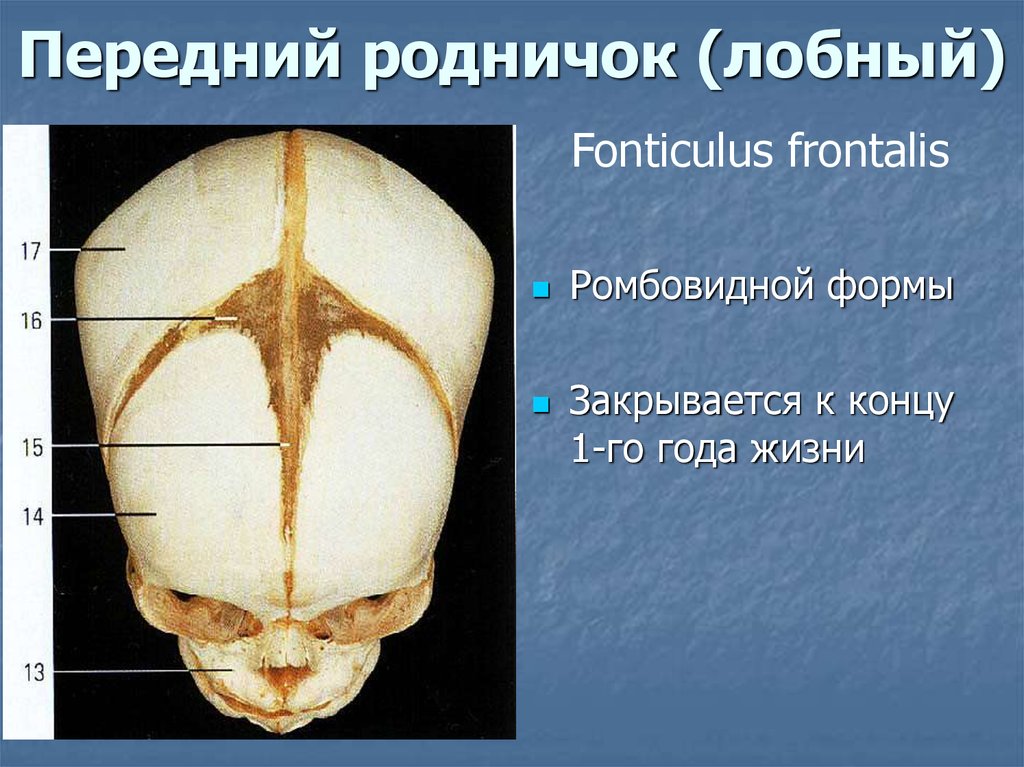
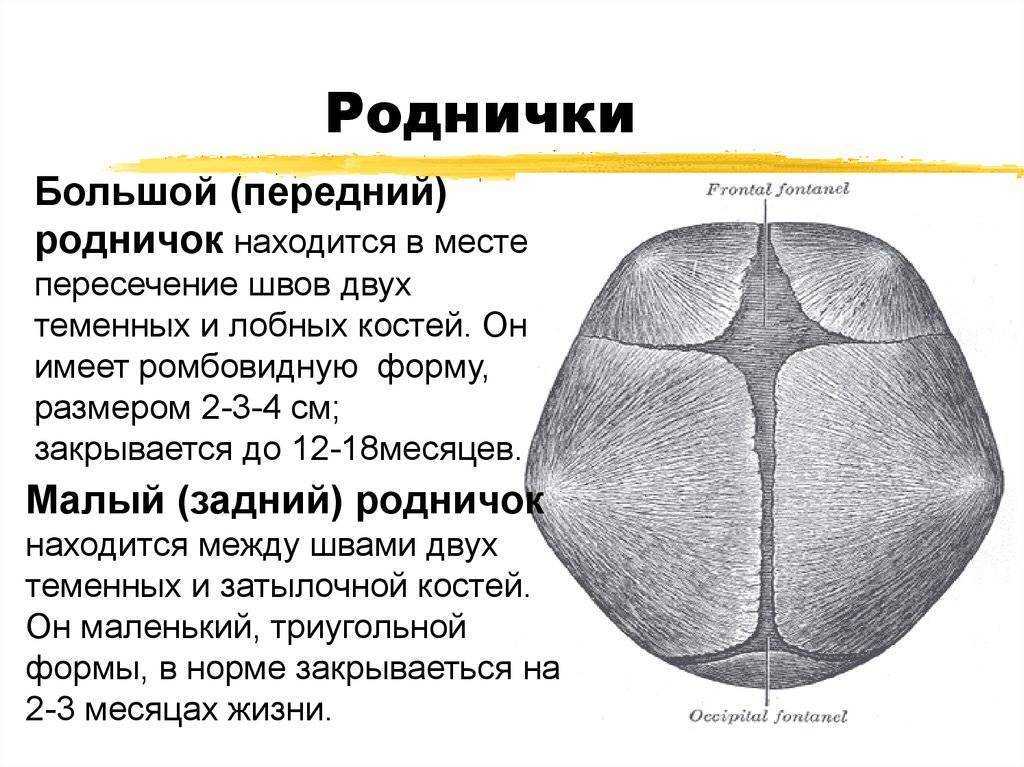
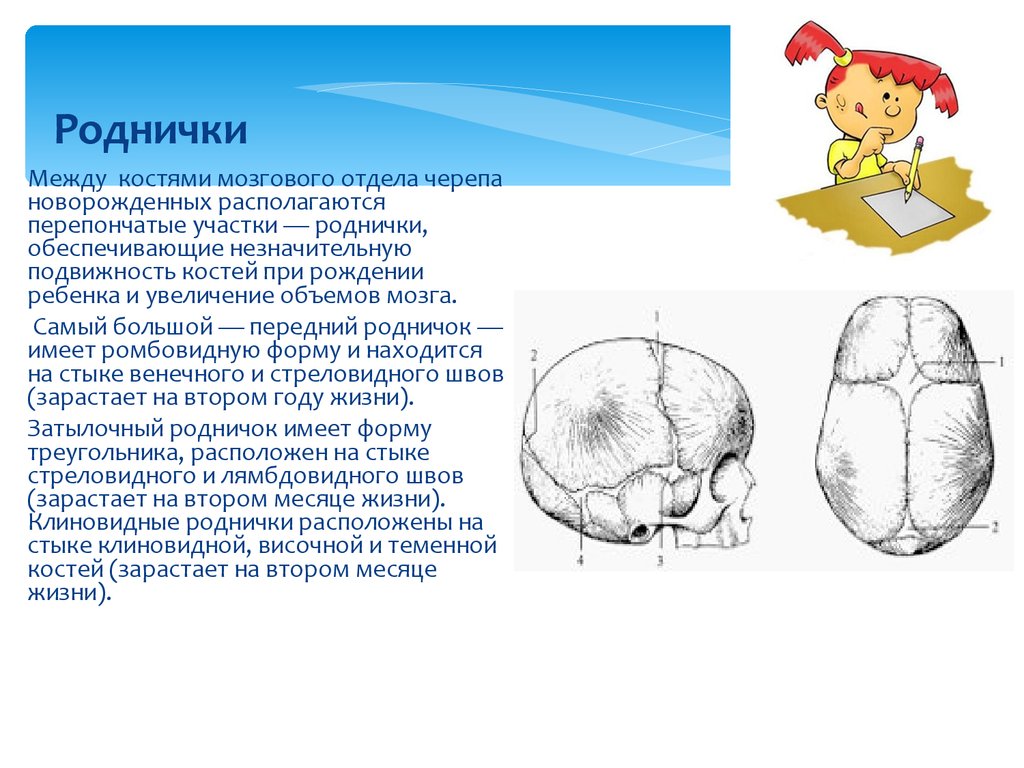
Прежде всего, стоит отметить, что у новорожденного не одно, а целых шесть темечек! Однако самые заметные — это переднее (лобное) и заднее (затылочное). Переднее темечко, которое обычно и называют «родничком», имеет форму ромба и располагается на стыке лобных и теменных костей. Оно самое крупное и закрывается позже всех — обычно к 18 месяцам. Заднее темечко, треугольной формы, находится между теменными и затылочной костями и зарастает гораздо раньше — уже к 2-3 месяцам.
Но зачем же нужны эти «дырочки» в черепе? Ответ прост и гениален одновременно! Темечки позволяют костям черепа немного двигаться во время родов, что облегчает прохождение головки малыша через родовые пути. Представьте себе, если бы череп был полностью твердым — роды стали бы настоящим испытанием как для мамы, так и для крохи!
Функции темечка: почему оно так важно?
Темечко у младенца выполняет несколько важнейших функций:
- Обеспечивает быстрый рост мозга. В первый год жизни мозг ребенка увеличивается почти вдвое! Мягкие участки черепа позволяют ему расти без ограничений.
- Служит своеобразным «барометром» состояния малыша. По состоянию темечка врачи могут судить о внутричерепном давлении и общем самочувствии ребенка.
- Помогает регулировать температуру головного мозга. Через тонкую кожу темечка происходит теплообмен.
- Участвует в выработке спинномозговой жидкости, которая «омывает» мозг, защищая его от повреждений.
Интересно, что у некоторых животных, например у птиц, темечко остается открытым всю жизнь! А вот у человека оно постепенно зарастает, превращаясь в прочную кость.
Мифы и реальность: чего не стоит бояться?
Вокруг темечка у младенца ходит немало мифов. Например, многие родители панически боятся дотронуться до этой области. На самом деле, темечко защищено прочной мембраной и кожей, и легкие прикосновения ему не страшны. Однако, конечно, не стоит надавливать на него или подвергать ударам.
Другое распространенное заблуждение — что через открытое темечко ребенок может простудиться. Это не так! Температура регулируется всей поверхностью головы, а не только темечком. Тем не менее, в холодную погоду голову малыша лучше прикрывать — но не из-за темечка, а для общего комфорта.
Как ухаживать за темечком?
Особого ухода темечко не требует. Достаточно поддерживать чистоту кожи головы при купании малыша. Некоторые педиатры рекомендуют легкий массаж вокруг темечка для улучшения кровообращения, но делать это нужно очень осторожно и только после консультации с врачом.
А вот на что действительно стоит обратить внимание — это на форму темечка. В норме оно должно быть плоским или слегка вогнутым. Если вы заметили, что темечко у младенца выпуклое или, наоборот, сильно западает, стоит немедленно обратиться к педиатру. Это может быть признаком повышенного внутричерепного давления или обезвоживания.
Когда темечко закрывается?
Процесс закрытия темечка — это настоящее волшебство природы! Постепенно, по мере роста костей черепа, оно становится все меньше и меньше. Обычно переднее темечко полностью зарастает к 12-18 месяцам, но у некоторых детей этот процесс может завершиться и позже — до 2 лет. Это индивидуально и не является поводом для беспокойства, если педиатр не видит других проблем.
Интересно, что у девочек темечко обычно закрывается немного раньше, чем у мальчиков. А у недоношенных детей этот процесс может затянуться дольше обычного.
Темечко и развитие ребенка: есть ли связь?
Некоторые родители беспокоятся, что открытое темечко может как-то влиять на развитие малыша. Спешим успокоить: прямой связи между сроками закрытия темечка и интеллектуальным или физическим развитием ребенка нет. Каждый малыш развивается в своем темпе, и наличие открытого темечка — это абсолютно нормальное явление в первые месяцы и даже годы жизни.
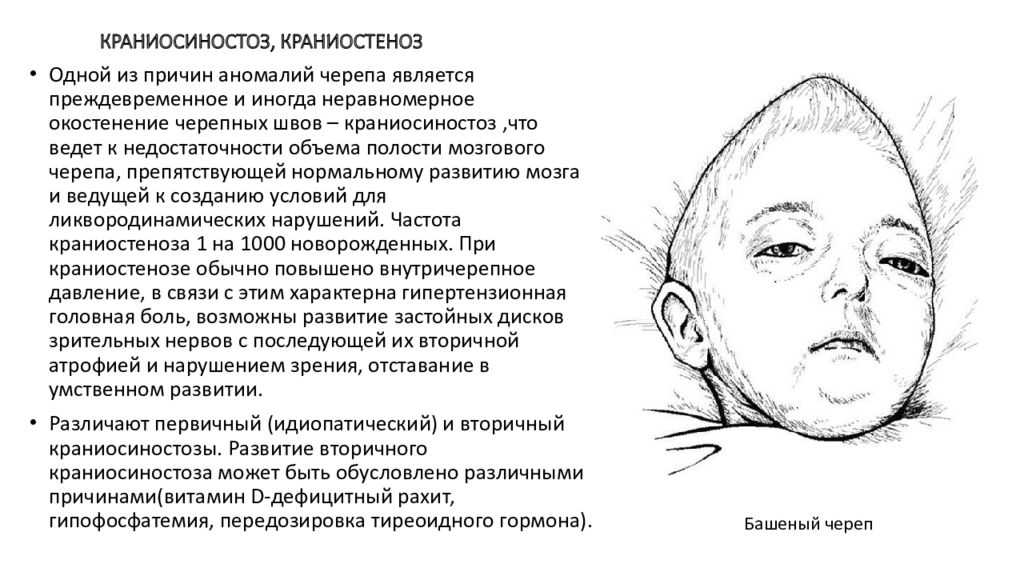
Однако стоит помнить, что слишком раннее закрытие темечка (до 6 месяцев) может быть признаком краниосиностоза — преждевременного сращения костей черепа. Это серьезное состояние, которое требует медицинского вмешательства. Поэтому регулярные осмотры у педиатра так важны в первый год жизни малыша.
Интересные факты о темечке
А знаете ли вы, что:
- У некоторых детей можно увидеть пульсацию темечка — это нормальное явление, связанное с пульсацией сосудов мозга.
- В древности считалось, что через темечко в тело ребенка входит душа.
- У взрослых людей на месте темечка остается небольшое углубление, которое можно нащупать пальцами.
- Размер темечка у новорожденного может варьироваться от 1 до 4,5 см — и это норма!
Темечко у младенца — это удивительное творение природы, которое играет важнейшую роль в развитии малыша. Оно позволяет мозгу расти и развиваться, защищает его во время родов и служит своеобразным «окошком» в состояние здоровья ребенка. Так что не стоит бояться этой особенности — лучше восхищаться тем, как мудро устроен организм новорожденного!
Роль родничка в развитии мозга и черепа младенца
У младенца темечко — это не просто мягкий участок на головке, а настоящий природный феномен, играющий ключевую роль в развитии малыша. Этот удивительный механизм, созданный природой, напоминает мне своеобразный «люк» в космическом корабле — он позволяет «пассажиру» (мозгу) расти и развиваться, не ограничивая его «жилое пространство» (череп). Но давайте копнем глубже и разберемся, почему этот «люк» так важен для нашего маленького космонавта.
Прежде всего, стоит отметить, что родничок — это не одно, а несколько «окошек» в черепе новорожденного. Самое заметное из них — переднее темечко, расположенное на макушке, где сходятся лобная и теменные кости. Оно имеет форму ромба и обычно закрывается к 18 месяцам. Но есть еще и заднее темечко — треугольной формы, между затылочной и теменными костями. Оно меньше и зарастает быстрее — уже к 2-3 месяцам. А знаете ли вы, что у новорожденного есть еще четыре маленьких темечка по бокам головы? Они настолько крошечные, что их редко замечают, и закрываются практически сразу после рождения.
Почему природа создала эти «окошки»?
Представьте себе, что вы пытаетесь надеть свитер через узкое горлышко. Сложно, правда? А теперь представьте, что горлышко немного растягивается — задача сразу становится проще. Примерно так же работает и темечко у младенца во время родов. Оно позволяет костям черепа слегка сдвигаться и накладываться друг на друга, облегчая прохождение головки через родовые пути. Это настоящее чудо биомеханики!
Но роль родничка не ограничивается только родами. После появления малыша на свет темечко продолжает выполнять важнейшие функции:
- Обеспечивает быстрый рост мозга. В первый год жизни мозг ребенка увеличивается почти вдвое! Без гибкости, которую обеспечивает родничок, такой стремительный рост был бы невозможен.
- Служит «барометром» здоровья. По состоянию темечка врачи могут судить о внутричерепном давлении и общем самочувствии крохи.
- Участвует в терморегуляции. Тонкая кожа над родничком помогает отводить лишнее тепло от мозга.
- Способствует циркуляции спинномозговой жидкости. Эта жидкость играет crucial role в защите и питании мозга.
Мифы и реальность: чего не стоит бояться?
Вокруг темечка у младенца ходит немало мифов. Например, многие родители боятся даже дотронуться до этой области, словно она защищена лишь тонкой пленкой. На самом деле, родничок прикрыт прочной мембраной и кожей. Конечно, не стоит использовать его как кнопку звонка, но легкие прикосновения при мытье головы или расчесывании волос абсолютно безопасны.
Еще одно распространенное заблуждение — что через открытое темечко ребенок может простудиться. Это все равно что утверждать, будто мы простужаемся через макушку! Температура тела регулируется всей поверхностью кожи, а не только этим участком. Тем не менее, в холодную погоду голову малыша лучше прикрывать — но не из-за родничка, а для общего комфорта.
Как «читать» темечко?
Родничок — это своеобразное «окно» в состояние здоровья малыша. Но как же его «прочитать»? Вот несколько ключевых моментов:
- Нормальное темечко слегка пульсирует в такт сердцебиению. Это завораживающее зрелище напоминает мне танец морских волн — спокойный и ритмичный.
- В норме родничок должен быть плоским или слегка вогнутым. Если он выпуклый и напряженный, это может указывать на повышенное внутричерепное давление.
- Сильно запавшее темечко может быть признаком обезвоживания. Представьте себе, что родничок — это индикатор уровня жидкости в организме малыша.
- Размер родничка у новорожденного может варьироваться от 1 до 4,5 см — и это норма! Не стоит сравнивать своего кроху с соседским — каждый ребенок уникален.
Когда же закроется это «окошко»?
Процесс закрытия родничка — это настоящее волшебство природы! Постепенно, словно кусочки пазла, кости черепа сближаются и срастаются. Обычно переднее темечко полностью зарастает к 12-18 месяцам, но у некоторых детей этот процесс может завершиться и позже — до 2 лет. Это так же индивидуально, как и возраст, в котором ребенок начинает ходить или говорить.
Интересно, что у девочек родничок обычно закрывается немного раньше, чем у мальчиков. А у недоношенных детей этот процесс может затянуться дольше обычного. Природа мудра — она дает каждому малышу столько времени, сколько ему необходимо.
Темечко и развитие ребенка: есть ли связь?
Многие родители волнуются, что открытое темечко может как-то влиять на развитие малыша. Спешу успокоить: прямой связи между сроками закрытия родничка и интеллектуальным или физическим развитием ребенка нет. Это все равно что пытаться судить о содержимом подарка по скорости, с которой развязывается бант! Каждый ребенок развивается в своем темпе, и наличие открытого темечка — это абсолютно нормальное явление в первые месяцы и даже годы жизни.Однако есть одно «но»: слишком раннее закрытие родничка (до 6 месяцев) может быть признаком краниосиностоза — преждевременного сращения костей черепа. Это серьезное состояние, которое требует медицинского вмешательства. Представьте, что мозг ребенка — это растущее дерево, а череп — горшок. Если горшок станет слишком тесным слишком рано, дерево не сможет нормально развиваться. Вот почему регулярные осмотры у педиатра так важны в первый год жизни малыша.
Уход за родничком: что нужно знать?
Хорошая новость: темечко не требует какого-то особого ухода. Достаточно поддерживать чистоту кожи головы при купании малыша. Некоторые педиатры рекомендуют легкий массаж вокруг родничка для улучшения кровообращения, но делать это нужно очень осторожно и только после консультации с врачом. Представьте, что вы гладите крылышки бабочки — вот с такой нежностью стоит относиться к этой области.
А вот чего делать точно не стоит, так это пытаться «помочь» родничку закрыться, надавливая на него или накладывая повязки. Природа сама знает, когда и как завершить этот процесс. Наша задача — просто наблюдать за этим чудом и наслаждаться каждым этапом развития малыша.
Интересные факты о темечке
Напоследок хочу поделиться несколькими любопытными фактами о родничке:
- У некоторых детей можно увидеть пульсацию темечка — это нормальное явление, связанное с пульсацией сосудов мозга. Выглядит это так, словно под кожей бьется крошечное сердечко.
- В некоторых культурах считалось, что через темечко в тело ребенка входит душа. Может быть, именно поэтому многие интуитивно относятся к этой области с таким трепетом?
- У взрослых людей на месте родничка остается небольшое углубление, которое можно нащупать пальцами. Это своеобразное напоминание о том удивительном периоде, когда наш мозг рос так стремительно.
- Темечко есть не только у человеческих детенышей, но и у многих других млекопитающих. У некоторых животных, например у птиц, оно остается открытым всю жизнь!
Темечко у младенца — это не просто анатомическая особенность, а настоящее чудо природы. Оно позволяет мозгу расти и развиваться, защищает его во время родов и служит своеобразным «окошком» в состояние здоровья ребенка. Так что не стоит бояться этой особенности — лучше восхищаться тем, как мудро устроен организм новорожденного! Каждый раз, когда вы прикасаетесь к родничку своего малыша, помните: вы буквально прикасаетесь к будущему — к растущему и развивающемуся мозгу, который однажды, возможно, изменит мир.
Как правильно ухаживать за темечком: советы молодым родителям
У младенца темечко – это не просто занятная особенность, а настоящий природный феномен, требующий особого внимания и заботы. Но не стоит паниковать! Уход за родничком не так сложен, как может показаться на первый взгляд. Давайте разберемся, что нужно знать молодым родителям, чтобы обеспечить правильный уход за этой важной областью головы малыша.
Почему так важно следить за темечком?
Прежде чем погрузиться в тонкости ухода, давайте вспомним, зачем вообще нужно это самое темечко. Представьте себе, что череп вашего малыша – это космический корабль, а мозг – стремительно растущий экипаж. Родничок в этой аналогии играет роль шлюза, позволяющего кораблю расширяться по мере роста команды. Без этого «шлюза» рост мозга был бы ограничен, что могло бы привести к серьезным проблемам в развитии.
Кроме того, родничок – это своеобразное окно в состояние здоровья ребенка. По его внешнему виду врачи могут судить о внутричерепном давлении, уровне гидратации организма и даже о некоторых неврологических проблемах. Вот почему так важно знать, как правильно за ним ухаживать и на что обращать внимание.
Основные правила ухода за темечком
- Нежность превыше всего. Помните, что под тонкой кожей родничка находится незащищенный участок мозга. Обращайтесь с этой областью так, словно гладите крылышки бабочки – нежно и осторожно.
- Чистота – залог здоровья. При купании малыша не бойтесь мыть область темечка. Используйте мягкую губку или салфетку и детское мыло. Аккуратно промывайте эту зону, не оказывая сильного давления.
- Защита от холода и жары. В прохладную погоду обязательно надевайте на ребенка шапочку, а в жаркий день защищайте голову от прямых солнечных лучей. Темечко играет важную роль в терморегуляции мозга, поэтому его защита критически важна.
- Регулярный осмотр. Ежедневно осматривайте родничок. В норме он должен быть плоским или слегка вогнутым, с легкой пульсацией. Если заметите выпуклость или сильное западение – немедленно обратитесь к педиатру.
- Правильное положение при кормлении. Когда кормите малыша, следите, чтобы его голова была слегка приподнята. Это поможет избежать повышенного давления на область темечка.
Мифы об уходе за родничком: развенчиваем заблуждения
Вокруг ухода за темечком существует немало мифов. Давайте разберем самые распространенные из них:

- Миф 1: Нельзя касаться родничка. На самом деле, легкие прикосновения безопасны. Родничок защищен прочной мембраной и кожей.
- Миф 2: Через темечко ребенок может простудиться. Это все равно что утверждать, будто мы простужаемся через макушку! Температура тела регулируется всей поверхностью кожи, а не только этим участком.
- Миф 3: Нужно массировать родничок для лучшего закрытия. Ни в коем случае! Природа сама знает, когда закрыть это «окошко». Любое вмешательство может быть опасным.
- Миф 4: Если родничок долго не закрывается, это признак отставания в развитии. На самом деле, сроки закрытия темечка индивидуальны и не связаны напрямую с интеллектуальным развитием ребенка.
Что делать, если заметили что-то необычное?
Родничок – это своеобразный индикатор здоровья малыша. Но как понять, когда пора бить тревогу? Вот несколько признаков, требующих немедленного обращения к врачу:
- Выпуклый, напряженный родничок. Это может быть признаком повышенного внутричерепного давления.
- Сильно запавший родничок. Возможный признак обезвоживания организма.
- Отсутствие пульсации. В норме родничок слегка пульсирует в такт сердцебиению.
- Преждевременное закрытие (до 6 месяцев). Может указывать на краниосиностоз – серьезное состояние, требующее медицинского вмешательства.
- Увеличение размера родничка. Если вам кажется, что темечко стало больше – это повод для консультации с педиатром.
Помните, что лучше лишний раз показаться мнительным родителем, чем пропустить что-то важное. В конце концов, речь идет о здоровье вашего малыша!
Особенности ухода в разные сезоны
Уход за родничком может немного отличаться в зависимости от времени года. Давайте рассмотрим сезонные особенности:
Лето: В жаркую погоду особенно важно защищать голову малыша от перегрева. Используйте легкие шапочки из натуральных материалов. При выходе на улицу обязательно надевайте ребенку панамку или шляпку с широкими полями. Помните, что через родничок происходит активное испарение, поэтому следите за уровнем гидратации малыша.
Зима: В холодное время года важно защитить нежную кожу темечка от переохлаждения. Выбирайте шапочки из мягких, теплых материалов, но не перегревайте ребенка. Если у малыша вспотела головка, обязательно смените шапочку на сухую.

Весна и осень: В межсезонье погода может быть очень переменчивой. Всегда имейте при себе шапочку для ребенка. Если на улице ветрено, отдавайте предпочтение моделям, закрывающим ушки.
Гигиена родничка: основные правила
Поддержание чистоты области темечка – важная часть ухода за малышом. Вот несколько ключевых моментов:
- Мойте голову ребенка каждый день, используя детское мыло или специальный шампунь для новорожденных.
- При купании используйте мягкую губку или салфетку. Движения должны быть легкими, без нажима.
- После купания аккуратно промокните область родничка мягким полотенцем. Не трите кожу, чтобы не вызвать раздражение.
- Если заметили шелушение кожи в области темечка, можно использовать детское масло. Наносите его очень тонким слоем, не допуская попадания в глаза малышу.
- При появлении себорейных корочек (молочных корочек) не пытайтесь их удалить самостоятельно. Проконсультируйтесь с педиатром о безопасных методах лечения.
Массаж головы: можно или нельзя?
Вопрос о массаже головы новорожденного часто вызывает споры. С одной стороны, легкий массаж может улучшить кровообращение и успокоить ребенка. С другой – неправильные действия могут навредить. Как быть?
Если вы хотите делать массаж головы малышу, соблюдайте следующие правила:
- Никогда не массируйте сам родничок. Ваши движения должны быть направлены от краев темечка к периферии.
- Используйте только кончики пальцев, движения должны быть очень легкими, словно вы гладите лепестки цветка.
- Начинайте с легких поглаживаний, постепенно переходя к круговым движениям.
- Если ребенок проявляет беспокойство – немедленно прекратите массаж.
- Перед тем как начать делать массаж, обязательно проконсультируйтесь с педиатром.
Помните, что массаж – это не обязательная процедура. Если вы сомневаетесь в своих навыках или просто боитесь – лучше воздержитесь.
Когда можно не беспокоиться о родничке?
Забота о темечке – важная часть ухода за новорожденным, но она не должна превращаться в манию. Так когда же можно вздохнуть спокойно? Обычно переднее темечко полностью закрывается к 12-18 месяцам, но у некоторых детей этот процесс может завершиться и позже – до 2 лет. После закрытия родничка уход за этой областью не отличается от ухода за остальной поверхностью головы.

Однако даже после закрытия темечка продолжайте внимательно следить за развитием ребенка. Если вас что-то беспокоит – не стесняйтесь обращаться к педиатру. Лучше лишний раз проконсультироваться, чем упустить что-то важное.
В заключение хочется сказать: уход за родничком может казаться сложным и пугающим, особенно для молодых родителей. Но помните, что природа мудра – она создала этот механизм для защиты и правильного развития вашего малыша. Ваша задача – просто помочь природе, обеспечив правильный уход и внимательное наблюдение. И тогда это удивительное «окошко» в мир развития вашего ребенка станет не источником тревог, а поводом для восхищения чудесами природы.
Когда закрывается родничок: нормы и отклонения
У младенца темечко — это не просто забавная особенность, а важнейший элемент развития. Но сколько же времени это «окошко» в череп малыша остается открытым? И когда родителям стоит начать волноваться? Давайте разберемся в этом вопросе, который так часто вызывает беспокойство у молодых мам и пап.
Прежде всего, стоит отметить, что процесс закрытия родничка — это не внезапное событие, а постепенный процесс. Представьте себе, что череп вашего малыша — это пазл, а родничок — последний кусочек, который встает на место медленно и аккуратно. Но когда же этот пазл должен быть полностью собран?
Нормы закрытия родничка: что говорят эксперты?
Согласно общепринятым медицинским нормам, переднее темечко (то самое «окошко» на макушке) обычно закрывается в период от 12 до 18 месяцев. Однако, как и во многих аспектах развития ребенка, здесь существует довольно широкий диапазон нормы. У некоторых детей родничок может закрыться уже к 9 месяцам, а у других оставаться открытым до 2 лет!
Интересный факт: у девочек родничок обычно закрывается немного раньше, чем у мальчиков. Природа, похоже, решила дать маленьким джентльменам чуть больше времени на размышления!
Факторы, влияющие на скорость закрытия родничка
Что же определяет, когда у вашего малыша закроется темечко? На это влияет целый ряд факторов:

- Генетика: Если у родителей родничок закрылся позже или раньше среднего срока, есть вероятность, что у ребенка будет так же.
- Питание: Правильное питание, особенно достаточное количество кальция и витамина D, играет важную роль в формировании костей, в том числе и черепа.
- Общее состояние здоровья: Некоторые заболевания могут замедлить процесс закрытия родничка.
- Преждевременные роды: У недоношенных детей родничок может закрываться позже, чем у доношенных.
Признаки того, что родничок начинает закрываться
Как же понять, что процесс закрытия родничка уже начался? Вот несколько признаков, на которые стоит обратить внимание:
- Уменьшение размера: Родничок постепенно становится меньше. Если раньше он был размером с монетку, то теперь может быть едва заметен.
- Изменение формы: Из ромбовидной формы родничок может стать более округлым или треугольным.
- Уплотнение краев: Края родничка становятся более твердыми на ощупь.
- Менее заметная пульсация: По мере закрытия родничка его пульсация становится менее заметной.
Когда стоит беспокоиться?
Хотя широкий диапазон нормы позволяет не паниковать раньше времени, есть ситуации, когда стоит обратиться к педиатру:
- Слишком раннее закрытие (до 6 месяцев): Это может указывать на краниосиностоз — преждевременное сращение костей черепа, которое может помешать нормальному росту мозга.
- Очень позднее закрытие (после 2 лет): Может быть признаком различных заболеваний, включая рахит или гидроцефалию.
- Внезапное изменение размера или формы: Если родничок вдруг стал заметно больше или выпуклым, это может указывать на повышенное внутричерепное давление.
- Западение родничка: Может быть признаком обезвоживания.
Мифы о закрытии родничка: развенчиваем заблуждения
Вокруг процесса закрытия родничка существует немало мифов. Давайте разберем самые распространенные из них:
Миф 1: Чем раньше закроется родничок, тем лучше. Реальность: Преждевременное закрытие родничка может быть опасно для развития мозга ребенка. Природа знает, сколько времени нужно для правильного формирования черепа.
Миф 2: Если массировать родничок, он быстрее закроется. Реальность: Ни в коем случае не пытайтесь ускорить процесс закрытия родничка! Это может навредить ребенку. Родничок закроется сам, когда придет время.
Миф 3: Открытый родничок — признак отставания в развитии. Реальность: Сроки закрытия родничка не связаны напрямую с интеллектуальным или физическим развитием ребенка. Каждый малыш развивается в своем темпе.
Миф 4: После закрытия родничка ребенок перестает расти. Реальность: Рост ребенка продолжается и после закрытия родничка. Кости черепа продолжают расти и формироваться еще долгое время.
Что происходит после закрытия родничка?
Многие родители думают, что после закрытия родничка «миссия выполнена», и можно забыть об этой области навсегда. Но это не совсем так! Даже после того, как родничок закрылся, процесс формирования черепа продолжается. В течение следующих нескольких лет кости черепа будут укрепляться и срастаться более плотно.
Интересный факт: у взрослого человека на месте родничка остается небольшое углубление, которое можно нащупать пальцами. Это своеобразное напоминание о том удивительном периоде, когда наш мозг рос так стремительно!
Как ухаживать за областью родничка после его закрытия?
После закрытия родничка особый уход за этой областью не требуется. Однако есть несколько моментов, о которых стоит помнить:
- Защита от травм: Хотя родничок закрылся, кости черепа все еще находятся в процессе укрепления. Берегите голову малыша от ударов.
- Уход за волосами: Мойте волосы ребенка мягким детским шампунем, избегая сильного трения в области бывшего родничка.
- Наблюдение: Продолжайте следить за формой головы ребенка. Если заметите асимметрию или другие необычные изменения, обратитесь к педиатру.
Исследования и статистика
Согласно исследованию, опубликованному в журнале «Pediatrics» в 2019 году, у 95% детей родничок закрывается к 18 месяцам. Однако это же исследование показало, что у 5% здоровых детей родничок может оставаться открытым до 24 месяцев без каких-либо негативных последствий для развития.
Другое интересное исследование, проведенное в Швеции, выявило связь между размером родничка при рождении и скоростью его закрытия. Оказалось, что дети с более крупным родничком при рождении имели тенденцию к более позднему его закрытию. Это еще раз подтверждает, что природа мудра и дает каждому ребенку столько времени, сколько ему необходимо.
Культурные особенности и отношение к родничку
Интересно, что в разных культурах отношение к родничку и его закрытию может сильно отличаться. Например, в некоторых африканских племенах считается, что через родничок ребенок общается с духами предков. А в Индии существует специальная церемония, посвященная закрытию родничка, которая символизирует переход ребенка на новый этап развития.
В нашей культуре родничок часто воспринимается как источник тревоги для родителей. Но может быть, стоит взглянуть на него иначе? Ведь это удивительное «окошко» позволяет нам буквально наблюдать за ростом и развитием мозга нашего малыша. Это ли не чудо?
В заключение хочется сказать: процесс закрытия родничка — это естественный и важный этап развития вашего малыша. Не стоит торопить события или, наоборот, слишком переживать, если этот процесс затягивается. Природа мудра, и она дала каждому ребенку свой собственный график развития. Наша задача как родителей — поддерживать этот процесс правильным питанием, заботой и, конечно же, любовью. И помните: если у вас есть сомнения или вопросы, всегда можно обратиться к педиатру. Ведь здоровье и спокойствие вашего малыша — это самое главное!
Мифы и заблуждения о темечке: развенчиваем популярные страхи
У младенца темечко часто становится источником тревог и опасений для молодых родителей. Эта мягкая область на макушке головы малыша порождает множество мифов и заблуждений. Давайте разберемся, что из этого правда, а что – всего лишь выдумки, и развеем самые распространенные страхи.
Миф 1: Темечко – это дыра в голове ребенка
Многие родители представляют темечко как некую «дыру» в черепе малыша. На самом деле, это не так! Родничок – это область, где кости черепа еще не срослись, но она защищена прочной мембраной и кожей. Представьте себе, что череп вашего малыша – это купол цирка-шапито, а родничок – это место, где полотнища ткани еще не полностью сшиты, но надежно скреплены. Никакой «дыры» там нет!
Миф 2: Через темечко можно повредить мозг ребенка
Этот миф заставляет родителей панически бояться даже легких прикосновений к голове малыша. Но давайте подумаем логически: если бы темечко было настолько уязвимым, как бы дети выживали до изобретения современной медицины? Природа позаботилась о защите: мембрана, покрывающая родничок, достаточно прочная, чтобы защитить мозг от легких повреждений. Конечно, это не значит, что можно быть неосторожным, но и паниковать из-за каждого прикосновения не стоит.
Миф 3: Если темечко пульсирует, это признак болезни
Увидев пульсацию родничка, многие родители впадают в панику. На самом деле, легкая пульсация – это совершенно нормальное явление. Она связана с пульсацией кровеносных сосудов мозга и часто совпадает с сердцебиением малыша. Это как если бы вы видели, как бьется сердце вашего ребенка – завораживающе и абсолютно естественно!
Миф 4: Через открытое темечко ребенок может простудиться
Этот миф заставляет родителей кутать голову малыша даже в теплую погоду. Но подумайте: разве мы простужаемся через макушку? Темечко не влияет на теплорегуляцию организма больше, чем любая другая часть кожи. Конечно, в холодную погоду голову ребенка нужно защищать, но не из-за родничка, а потому что через голову теряется много тепла в целом.
Миф 5: Нужно массировать родничок, чтобы он быстрее закрылся
Этот опасный миф может привести к серьезным проблемам. Родничок закрывается естественным образом, когда организм ребенка готов к этому. Попытки ускорить этот процесс могут навредить. Это как если бы вы пытались заставить бутон распуститься, разворачивая лепестки руками – ничего хорошего из этого не выйдет!
Миф 6: Если родничок долго не закрывается, ребенок отстает в развитии
Этот миф заставляет родителей нервничать, если темечко не закрылось к «положенному» сроку. На самом деле, сроки закрытия родничка могут сильно варьироваться – от 9 месяцев до 2 лет, и это нормально! Скорость закрытия родничка не связана напрямую с интеллектуальным или физическим развитием ребенка. Каждый малыш развивается в своем темпе, и родничок – не исключение.

Миф 7: После закрытия родничка ребенок перестает расти
Некоторые родители опасаются, что закрытие родничка остановит рост ребенка. Это не так! Рост и развитие продолжаются и после закрытия темечка. Кости черепа продолжают расти и формироваться еще долгое время. Это как строительство дома: крыша уже установлена, но внутренняя отделка и обустройство продолжаются!
Миф 8: Выпуклый родничок – всегда признак серьезной проблемы
Хотя выпуклый родничок может быть признаком повышенного внутричерепного давления, не стоит сразу паниковать. Родничок может немного выпячиваться, когда ребенок плачет, напрягается или лежит горизонтально. Это нормально, если выпуклость исчезает, когда малыш успокаивается или его берут на руки. Только постоянно выпуклый родничок – повод для беспокойства.
Миф 9: Родничок нельзя мочить
Этот миф заставляет родителей изобретать сложные способы мытья головы малыша, избегая попадания воды на темечко. На самом деле, родничок можно и нужно мыть так же, как и остальную часть головы. Вода не проникнет через мембрану в мозг – природа предусмотрела надежную защиту.
Миф 10: Если ребенок ударился головой, родничок может «разойтись»
Этот страх заставляет родителей паниковать при каждом падении малыша. Но родничок – это не застежка-молния, которая может разойтись от удара. Мембрана, защищающая его, достаточно прочная. Конечно, удары по голове опасны, но не из-за родничка, а из-за риска сотрясения мозга, как у любого человека.
Почему возникают эти мифы?
Откуда же берутся все эти заблуждения? Главная причина – недостаток информации и естественное беспокойство родителей о здоровье своего малыша. Когда мы видим что-то необычное, например, мягкий участок на голове ребенка, наш мозг сразу начинает искать объяснения и потенциальные угрозы. Это нормальный защитный механизм, который помогал нашим предкам выживать. Но в современном мире он часто приводит к ненужным страхам.
Как бороться с мифами?
Лучший способ развеять мифы – это получение достоверной информации. Вот несколько советов:
- Консультируйтесь с педиатром. Не стесняйтесь задавать вопросы о родничке во время регулярных осмотров.
- Читайте проверенные медицинские источники. Избегайте сомнительных форумов и групп в соцсетях, где часто распространяются мифы.
- Помните о вариативности нормы. У каждого ребенка свой темп развития, и это нормально.
- Делитесь знаниями с другими родителями. Помогая развеять чужие страхи, вы укрепляете и свои знания.
Реальные факты о родничке
Теперь, когда мы развенчали основные мифы, давайте посмотрим на реальные, научно подтвержденные факты о родничке:
- У новорожденного не один, а несколько родничков. Самый заметный – передний (лобный), но есть еще задний (затылочный) и боковые.
- Родничок играет важную роль во время родов, позволяя костям черепа немного сдвигаться и облегчая прохождение головки через родовые пути.
- Через родничок врачи могут оценивать внутричерепное давление у младенца.
- Родничок участвует в терморегуляции мозга, помогая отводить лишнее тепло.
- Сроки закрытия родничка индивидуальны и могут варьироваться от 9 месяцев до 2 лет.
Заключение: почему важно развеивать мифы?
Мифы о родничке могут привести к ненужному стрессу у родителей и даже к неправильному уходу за ребенком. Понимание реальных фактов помогает не только избежать лишних волнений, но и лучше заботиться о здоровье малыша. Помните: природа мудра, и родничок – это не ошибка или недоработка, а важный и нужный элемент развития вашего ребенка. Относитесь к нему с уважением и пониманием, и пусть он будет для вас не источником страха, а поводом для восхищения чудесами природы!
Диагностика состояния родничка: на что обратить внимание
Родничок, это маленькое «окошко» в череп младенца, часто вызывает массу вопросов у молодых родителей. Почему у малыша на макушке мягкий участок? Не опасно ли это? Как долго он будет открытым? Давайте разберемся в этих вопросах и поговорим о том, почему у младенца темечко открыто и какую важную роль оно играет в развитии крохи.
Представьте себе, что череп новорожденного — это как конструктор Лего, где отдельные детальки еще не до конца соединились. Родничок — это как раз те промежутки между этими деталями, которые позволяют черепу быть гибким и расти вместе с мозгом малыша. Удивительно, правда? Природа создала такой хитрый механизм, чтобы обеспечить комфортное развитие нашим крохам.
Анатомия родничка: что скрывается под кожей?
У младенца темечко — это не просто мягкий участок на голове. Это сложная анатомическая структура, состоящая из нескольких элементов. Основу родничка составляет соединительная ткань, покрытая тонким слоем кожи. Под этой тканью находится твердая мозговая оболочка, которая защищает мозг от повреждений. Интересно, что у новорожденного обычно имеется несколько родничков, но самый заметный и крупный — это передний, или лобный родничок.
Размер родничка может варьироваться у разных малышей. В среднем, его диаметр составляет от 2 до 3 см. Но не пугайтесь, если у вашего крохи он немного больше или меньше — это вполне нормально и зависит от индивидуальных особенностей развития. Главное, чтобы родничок был мягким на ощупь и слегка пульсировал в такт сердцебиению малыша.
Функции родничка: зачем он нужен?
Теперь давайте разберемся, почему природа создала эту особенность у младенцев. У родничка есть несколько важных функций:
- Облегчение процесса родов. Благодаря родничкам, кости черепа новорожденного могут немного смещаться, что позволяет головке малыша легче проходить через родовые пути.
- Обеспечение роста мозга. Мозг ребенка в первый год жизни растет с невероятной скоростью. Родничок позволяет черепу увеличиваться вместе с мозгом, не сдавливая его.
- Регуляция внутричерепного давления. Родничок работает как своеобразный клапан, помогая регулировать давление внутри черепа.
- Индикатор здоровья. Состояние родничка может многое рассказать о самочувствии малыша. Например, западение родничка может указывать на обезвоживание.
Интересно, что у некоторых животных, например у собак, родничок также присутствует при рождении, но закрывается гораздо быстрее, чем у человеческих детенышей. Это связано с тем, что наш мозг продолжает активно расти и после рождения, в то время как у животных этот процесс замедляется раньше.
Сроки закрытия родничка: когда ждать «твердой головы»?
Многих родителей волнует вопрос: когда же наконец родничок закроется? Тут нет универсального ответа, ведь каждый ребенок развивается по-своему. Однако есть некоторые ориентиры. Обычно передний родничок начинает закрываться к 6-8 месяцам и полностью зарастает к 12-18 месяцам. Но не паникуйте, если у вашего карапуза этот процесс идет немного медленнее — некоторым детям требуется до 2 лет, чтобы родничок полностью закрылся.
А вы знали, что процесс закрытия родничка можно сравнить с ремонтом дороги? Представьте, что кости черепа — это плиты асфальта, а родничок — это яма между ними. Постепенно, клетка за клеткой (как рабочие с лопатами), организм заполняет эту «яму», пока она полностью не исчезнет. Забавное сравнение, не правда ли?
Уход за родничком: мифы и реальность
Вокруг ухода за родничком ходит множество мифов. Давайте развеем некоторые из них:
- Миф: Родничок нужно особенно беречь и не трогать. Реальность: Конечно, нужно быть осторожным, но не стоит бояться прикасаться к этой области при купании или расчесывании волос.
- Миф: Через родничок можно повредить мозг. Реальность: Под родничком находится плотная мембрана, которая надежно защищает мозг.
- Миф: Если ребенок упадет на родничок, это обязательно приведет к серьезным последствиям. Реальность: Родничок достаточно эластичен и способен выдержать небольшие удары. Однако, конечно, лучше беречь малыша от падений.
На самом деле, уход за родничком не требует каких-то особых мер. Достаточно соблюдать обычные правила гигиены и быть немного внимательнее при купании и одевании малыша.
Родничок как индикатор здоровья: что должно насторожить?
У младенца темечко может многое рассказать о его самочувствии. Вот на что стоит обратить внимание:
- Выпуклость родничка. Если родничок заметно выпуклый и пульсирует сильнее обычного, это может быть признаком повышенного внутричерепного давления.
- Западение родничка. Сильно впалый родничок может указывать на обезвоживание организма.
- Асимметрия. Если форма родничка стала неправильной или асимметричной, это повод обратиться к врачу.
- Преждевременное закрытие. Если родничок закрылся слишком рано (до 6 месяцев), это может свидетельствовать о нарушениях развития черепа.
Помните, что родничок — это не повод для постоянного беспокойства, а естественная особенность развития малыша. Просто будьте внимательны и при любых сомнениях консультируйтесь с педиатром.
Интересные факты о родничке
А теперь немного любопытных фактов, которые помогут вам блеснуть эрудицией на детской площадке:
- У новорожденного обычно есть шесть родничков, но большинство из них закрываются в первые месяцы жизни.
- В некоторых культурах родничок считался «окном в душу» ребенка.
- Древние греки верили, что через родничок боги посылают детям мудрость.
- У недоношенных детей родничок обычно больше, чем у доношенных.
- В редких случаях родничок может оставаться открытым до 3 лет, и это не всегда является патологией.
Удивительно, как много интересного скрывается за этим маленьким мягким участком на голове малыша, правда? Природа действительно мудра, создавая такие хитроумные механизмы для развития наших детей.
В заключение хочется сказать: не бойтесь родничка, наблюдайте за ним с любопытством и нежностью. Ведь это уникальная особенность вашего малыша, которая исчезнет, когда он подрастет. Наслаждайтесь каждым моментом развития вашего крохи, включая эту интересную анатомическую деталь. И помните, что родничок — это не проблема, а чудесное приспособление природы для роста и развития вашего любимого малыша.
Влияние темечка на здоровье и развитие ребенка в первый год жизни
Первый год жизни малыша — это настоящий марафон роста и развития. И одним из ключевых участников этого захватывающего процесса является родничок, или, как его еще называют, темечко. У младенца темечко — это не просто анатомическая особенность, а настоящий индикатор здоровья и правильного развития. Давайте же погрузимся в увлекательный мир детского развития и разберемся, какую роль играет этот загадочный участок на макушке крохи.
Темечко как барометр внутричерепного давления
Представьте себе, что череп малыша — это герметичная камера, а родничок — своеобразный клапан. Этот «клапан» помогает регулировать давление внутри черепа, реагируя на малейшие его изменения. Когда педиатр осматривает младенца и нежно ощупывает родничок, он словно считывает показания этого природного барометра. Выпуклый, напряженный родничок может сигнализировать о повышенном внутричерепном давлении, что требует немедленного внимания. С другой стороны, сильно западающий родничок может указывать на обезвоживание организма. Таким образом, у младенца темечко служит своеобразным окошком, через которое врачи могут «заглянуть» внутрь черепа, не прибегая к сложным исследованиям.
Роль родничка в развитии мозга
Мозг новорожденного — это настоящая фабрика нейронных связей, работающая в режиме сверхурочных. За первый год жизни масса мозга малыша увеличивается почти вдвое! И вот тут-то родничок играет роль своеобразного буфера. Он позволяет костям черепа слегка раздвигаться, давая место растущему мозгу. Это похоже на то, как расстегивают пуговицу на брюках после сытного обеда — появляется дополнительное пространство для комфорта. Без этой удивительной особенности рост мозга мог бы быть затруднен, что негативно сказалось бы на общем развитии ребенка.
Темечко и физическое развитие
Кто бы мог подумать, что маленькое мягкое пятнышко на макушке может влиять на физическое развитие малыша? А ведь это действительно так! Благодаря родничку, кости черепа обладают определенной подвижностью. Это позволяет ребенку спокойно лежать на спине или животе, не испытывая дискомфорта. Кроме того, эта подвижность важна при освоении новых двигательных навыков. Когда малыш учится держать головку, сидеть или ползать, его череп испытывает различные нагрузки. Родничок помогает «амортизировать» эти нагрузки, делая процесс освоения новых навыков более комфортным и безопасным.
Влияние на иммунную систему
Мало кто знает, но у младенца темечко играет определенную роль и в формировании иммунной системы. Дело в том, что под родничком находится особая ткань — красный костный мозг. Именно здесь производятся клетки крови, в том числе и лейкоциты — наши защитники от инфекций. Открытый родничок обеспечивает оптимальные условия для функционирования этой «фабрики» иммунных клеток. По мере закрытия родничка красный костный мозг в этой области постепенно заменяется желтым, менее активным. Но к этому моменту производство кровяных клеток уже налажено в других костях тела.
Темечко и терморегуляция
А вы когда-нибудь задумывались, почему у младенцев такая чувствительная терморегуляция? Отчасти это связано с наличием открытого родничка. Эта область, не защищенная костной тканью, позволяет более интенсивно отдавать тепло при перегреве. С другой стороны, именно поэтому так важно защищать головку малыша от переохлаждения. Родничок в этом смысле можно сравнить с форточкой в доме — через него происходит активный теплообмен с окружающей средой.
Влияние на эмоциональное развитие
Казалось бы, какая связь между родничком и эмоциональным развитием? А она есть, и весьма любопытная! Благодаря подвижности костей черепа, обеспеченной родничком, мимические мышцы малыша имеют большую свободу движений. Это позволяет ребенку более ярко выражать свои эмоции, что крайне важно для формирования эмоционального интеллекта и навыков общения. Кроме того, эта подвижность важна при сосании — важнейшем процессе не только для питания, но и для эмоционального комфорта младенца.
Родничок и сенсорное развитие
Интересно, что у младенца темечко играет роль и в сенсорном развитии. Через эту область малыш получает дополнительную тактильную информацию. Нежные прикосновения к родничку во время купания или массажа стимулируют развитие нервных окончаний, способствуя формированию более богатой карты сенсорных ощущений в мозге ребенка. Это как дополнительный канал связи с окружающим миром, который постепенно «закрывается» по мере взросления.
Влияние на развитие речи
Удивительно, но родничок косвенно влияет и на развитие речевых навыков. Как? Все дело в том, что подвижность костей черепа, обеспеченная родничком, важна для правильного формирования лицевого скелета. А это, в свою очередь, влияет на формирование речевого аппарата. Конечно, прямой связи между размером родничка и скоростью освоения речи нет, но его наличие создает оптимальные условия для гармоничного развития всех структур головы и лица.
Темечко и когнитивное развитие
Говоря о влиянии родничка на развитие ребенка, нельзя не упомянуть о его роли в когнитивном развитии. Благодаря тому, что череп может «подстраиваться» под растущий мозг, создаются идеальные условия для формирования новых нейронных связей. Это как если бы у вас был компьютер, который мог бы сам увеличивать свой корпус по мере добавления новых компонентов. Такая гибкость особенно важна в первые месяцы жизни, когда мозг ребенка особенно активно развивается, формируя основу для будущих интеллектуальных способностей.
Родничок и адаптация к гравитации
Мало кто задумывается, но у младенца темечко играет важную роль в адаптации к земной гравитации. После девяти месяцев пребывания в невесомости материнской утробы, малышу предстоит привыкнуть к совершенно новым условиям. Подвижность костей черепа помогает смягчить воздействие гравитации на мозг в первые месяцы жизни. Это можно сравнить с амортизаторами в автомобиле, которые делают езду более комфортной. Постепенно, по мере того как мышцы шеи и спины укрепляются, необходимость в такой «амортизации» уменьшается, и родничок начинает закрываться.
Итак, мы видим, что маленькое мягкое пятнышко на макушке младенца — это настоящее чудо природы, играющее множество важных ролей в развитии малыша. От регуляции внутричерепного давления до влияния на эмоциональное и когнитивное развитие — родничок участвует во всех аспектах роста и формирования ребенка в первый год жизни. Понимание этих процессов помогает родителям не только избавиться от необоснованных страхов, но и более внимательно относиться к развитию своего малыша, замечая и ценя каждый этап этого удивительного путешествия под названием «взросление».
