Содержание
Ихтиоз как одна из форм наследственной патологии плода и новорожденного | Борщева
Приоритетным направлением отечественного здравоохранения является охрана материнства и детства. Поэтому первоочередной задачей акушера должна быть оценка состояния плода на доклиническом этапе. К сожалению, в последние годы отмечается тенденция к увеличению аномальных состояний плода, таких как синдром задержки развития плода, аномалии строения различных органов плода, а стало быть, и новорожденного. В структуре общей перинатальной патологии врожденные пороки развития плода с каждым годом занимают все более лидирующую позицию. Данные статистики свидетельствует о том, что в России 35 % детей рождается с врожденной патологией. Среди многообразия врожденных пороков следует отметить такой порок, как ихтиоз. Частота данного заболевания зависит от многих причин и колеблется в пределах 1:250 — 1:1000 новорожденных детей [1][2]. Ихтиоз — это синоним таких патологий, как диффузная кератома, наследственный дерматоз, диффузные нарушения ороговения по типу «рыбьей чешуи». Ихтиоз — генетически обусловленное заболевание, которое наследуется аутосомно-рецессивным и аутосомно-доминантным путем [3][4]. Таким образом, это различные клинические формы генерализированного нарушения кератинизации, что сопровождается ксерозом, эритемой, появлением трещин, зуда. Существует как наследственные, так и приобретенные формы ихтиоза. Этиология и патогенез ихтиоза еще недостаточно изучены. Однако имеется мнение, что определенную роль в развитии данного заболевания играет снижение концентрации витаминов группы А и Е. Ряд авторов [2][3] считает, что происходит нарушение белкового обмена и, как следствие, накапливаются аминокислоты, повышается уровень холестерина, увеличивается избыточный вес.
Ихтиоз — генетически обусловленное заболевание, которое наследуется аутосомно-рецессивным и аутосомно-доминантным путем [3][4]. Таким образом, это различные клинические формы генерализированного нарушения кератинизации, что сопровождается ксерозом, эритемой, появлением трещин, зуда. Существует как наследственные, так и приобретенные формы ихтиоза. Этиология и патогенез ихтиоза еще недостаточно изучены. Однако имеется мнение, что определенную роль в развитии данного заболевания играет снижение концентрации витаминов группы А и Е. Ряд авторов [2][3] считает, что происходит нарушение белкового обмена и, как следствие, накапливаются аминокислоты, повышается уровень холестерина, увеличивается избыточный вес.
Врожденный ихтиоз возникает вследствие генных мутаций, ответственных за нормальное развитие эпителия. Вследствие генных мутаций в поколениях заболевание имеет способность наследоваться. Изначальные причины данных мутаций точно не изучены, но могут быть связаны с факторами внешней среды и другими тератогенными факторами.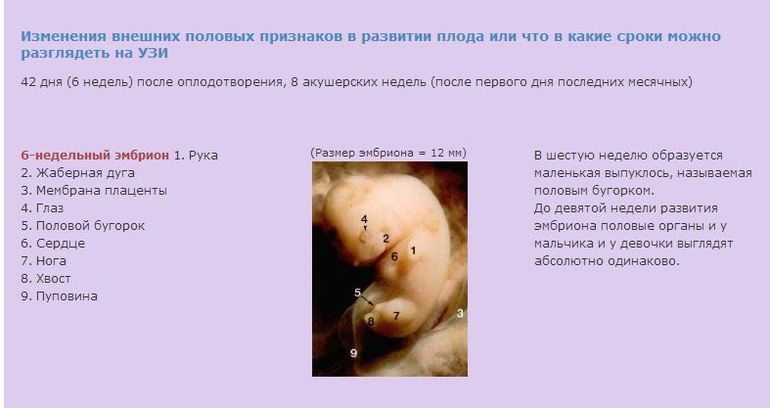 По аутосомно-доминантному типу наследуется эпидермолитический ихтиоз и простой, по аутосомно-рецессивному типу — ламеллярный. При Х-сцепленном ихтиозе мутация происходит в гене, сцепленном с половой хромосомой, механизм наследования рецессивный.
По аутосомно-доминантному типу наследуется эпидермолитический ихтиоз и простой, по аутосомно-рецессивному типу — ламеллярный. При Х-сцепленном ихтиозе мутация происходит в гене, сцепленном с половой хромосомой, механизм наследования рецессивный.
В случае простого ихтиоза нарушен синтез филаггрина — белка, отвечающего за соединение нитей кератина между собой. Кератин участвует в удержании влаги кожей, в этом случае указанная функция нарушена. Врожденный Х-сцепленный ихтиоз проявляет себя недостаточностью стеролсульфатазы, поэтому кератиноциты прочно связаны с подлежащими слоями кожи и их своевременное отторжение нарушено. Ламеллярный ихтиоз обусловлен недостаточностью трансглутаминазы-1, которая задействована в ороговении клеточных оболочек кожи и способствует быстрому продвижению кератиноцитов к верхнему слою кожи, то есть наблюдается быстрая ее смена. В результате образуются выраженные воспалительные процессы, ухудшается терморегуляция, что способствует присоединению на этом фоне вторичной инфекции.
Основа эпидермолитического ихтиоза — нарушение синтеза кератина, а как результат — нестабильность клеток кожи. Это определяет появление буллезных пузырей, специфичных именно для этого типа врожденного ихтиоза. Данная форма ихтиоза плода развивается в утробе матери, связана она с проблемами транспорта липидов, что приводит к нарушению барьерной фикции кожи [5][6].
Диагностика ихтиоза плода затруднена. Во время беременности с целью диагностики можно использовать амниоцентез с последующим анализом амниотической жидкости, а также биопсию ворсин хориона. Однако инвазивные методы повышают риск самопроизвольного прерывания беременности, поэтому на практике используются крайне редко. Показанием для пренатальной биопсии является отягощенный анамнез по врожденному ихтиозу. УЗИ позволяет диагностировать ихтиоз плода в III триместре. Можно определить фиксированное положение рук, открытый рот плода, в ряде случаев можно увидеть гипоплазию носовых хрящей. Многоводие и повышенная эхогенность амниотической жидкости также могут определяться у этих пациенток. Однако эти признаки не являются специфическими. Остальные формы врожденного ихтиоза можно лишь заподозрить [5][6][7]. После рождения диагноз ихтиоза, как правило, не вызывает затруднения и ставится неонатологом на основании всех проявлений болезней. Это специфическое шелушение кожи, кожные покровы новорожденных покрыты толстыми чешуйками серого цвета. Ротовая полость не открывается, губы сморщены, склеротические изменения на конечностях [4][6][8]. Изменения в анализах неспецифичны, но может быть выявлено повышение холестерина, снижение уровня эстриола [9]. У нашей пациентки ни анамнез, ни данные обследования в период беременности не указывали на наличие у плода ихтиоза, а ребенок родился со всеми проявлениями данного заболевания.
Однако эти признаки не являются специфическими. Остальные формы врожденного ихтиоза можно лишь заподозрить [5][6][7]. После рождения диагноз ихтиоза, как правило, не вызывает затруднения и ставится неонатологом на основании всех проявлений болезней. Это специфическое шелушение кожи, кожные покровы новорожденных покрыты толстыми чешуйками серого цвета. Ротовая полость не открывается, губы сморщены, склеротические изменения на конечностях [4][6][8]. Изменения в анализах неспецифичны, но может быть выявлено повышение холестерина, снижение уровня эстриола [9]. У нашей пациентки ни анамнез, ни данные обследования в период беременности не указывали на наличие у плода ихтиоза, а ребенок родился со всеми проявлениями данного заболевания.
Основной профилактический метод — проведение предварительного медико-генетического консультирования, однако проводится оно в случаях неблагоприятной наследственности со стороны супругов [9]. При высокой степени риска рождения больного ребенка родителям предлагают отказаться от планирования беременности. При антенатальном выявлении ихтиоза беременность рекомендуот прервать [7].
При антенатальном выявлении ихтиоза беременность рекомендуот прервать [7].
Редкая встречаемость данной врожденной патологии и трудность ее диагностики во время беременности побудили к публикации данного случая.
Цель исследования — представить клинический случай рождения ребенка с не диагностированным внутриутробно врожденным ихтиозом, а также проиллюстрировать возможность его выживания, продления и улучшения качества жизни при своевременно начатом лечении.
Материалы и методы
Изучены анамнестические данные (общий и акушерско-гинекологический анамнез), течение беременности и исход родов у женщины, родившей ребенка с признаками ихтиоза. Исследование проведено по материалам обменной карты, истории родов и истории развития новорожденного родильного отделения городской больницы г. Ростова-на Дону. В каждом из изученных документов имелось подписанное женщиной информированное согласие на обработку персональных данных.
Клинический случай
Повторнородящая, 31 года, наблюдалась в женской консультации с девятинедельного срока беременности. Наследственный анамнез благоприятный, признаков ихтиоза ни у кого из родственников как со стороны женщины, так и со стороны ее мужа не было. Ни нарушений менструальной функции, ни наличия гинекологических заболеваний в анамнезе женщина не отмечала. В 2008 г. были первые роды в срок, родился живой доношенный мальчик, массой 3600 г., длиной 53 см. В 2009 г. вторая беременность закончилась самопроизвольным абортом в сроке 4 — 5 недель, причина не установлена, вне беременности не обследовалась. В 2013 г. произошли вторые роды в сроке 40 недель беременности. Родился живой доношенный мальчик, вес при рождении составил 3200 г., длина — 52 см. В 2014 г. — медицинский аборт. Данная беременность — пятая. При обследовании параметры костного таза в пределах нормы. Артериальное давление на протяжении всей беременности на обеих руках колебалось в пределах 120/80 — 110/70 мм.рт.ст. У женщины первая группа крови, резус-фактор — положительный, у мужа вторая группа крови, резус-фактор также положительный.
Наследственный анамнез благоприятный, признаков ихтиоза ни у кого из родственников как со стороны женщины, так и со стороны ее мужа не было. Ни нарушений менструальной функции, ни наличия гинекологических заболеваний в анамнезе женщина не отмечала. В 2008 г. были первые роды в срок, родился живой доношенный мальчик, массой 3600 г., длиной 53 см. В 2009 г. вторая беременность закончилась самопроизвольным абортом в сроке 4 — 5 недель, причина не установлена, вне беременности не обследовалась. В 2013 г. произошли вторые роды в сроке 40 недель беременности. Родился живой доношенный мальчик, вес при рождении составил 3200 г., длина — 52 см. В 2014 г. — медицинский аборт. Данная беременность — пятая. При обследовании параметры костного таза в пределах нормы. Артериальное давление на протяжении всей беременности на обеих руках колебалось в пределах 120/80 — 110/70 мм.рт.ст. У женщины первая группа крови, резус-фактор — положительный, у мужа вторая группа крови, резус-фактор также положительный. У беременной групповые антитела на протяжении всей беременности не обнаруживались. У женщины имелась сопутствующая патология — ВСД (вегетососудистая дистония) смешанного типа. Беременность осложнилась в 12 недель признаками угрожающего прерывания беременности, проведено амбулаторное лечение (дюфастон). Во второй половине имела место гестационная железодефицитная анемия средней степени тяжести, также проводилось амбулаторное лечение препаратами железа. Скрининговые и динамические УЗ (ультразвуковое) и ДПМ (допплерометрическое) исследования выявили в 23 недели ФПН (фето-плацентарная недостаточность), в 36 недель — многоводие. В 38 — 39 недель при ДПМ и КТГ (кардиотокографическом) исследованиях обнаружены признаки гипоксии плода. Ни при одном из УЗИ при данной беременности признаки ихтиоза плода не были обнаружены. 28 сентября, в 10:00 часов, пациентка поступила в родильное отделение с регулярной родовой деятельностью, начавшейся с 9:00 часов и отошедшими водами с 8:00 часов. Срок беременности в момент начала родовой деятельности составил 40 недель.
У беременной групповые антитела на протяжении всей беременности не обнаруживались. У женщины имелась сопутствующая патология — ВСД (вегетососудистая дистония) смешанного типа. Беременность осложнилась в 12 недель признаками угрожающего прерывания беременности, проведено амбулаторное лечение (дюфастон). Во второй половине имела место гестационная железодефицитная анемия средней степени тяжести, также проводилось амбулаторное лечение препаратами железа. Скрининговые и динамические УЗ (ультразвуковое) и ДПМ (допплерометрическое) исследования выявили в 23 недели ФПН (фето-плацентарная недостаточность), в 36 недель — многоводие. В 38 — 39 недель при ДПМ и КТГ (кардиотокографическом) исследованиях обнаружены признаки гипоксии плода. Ни при одном из УЗИ при данной беременности признаки ихтиоза плода не были обнаружены. 28 сентября, в 10:00 часов, пациентка поступила в родильное отделение с регулярной родовой деятельностью, начавшейся с 9:00 часов и отошедшими водами с 8:00 часов. Срок беременности в момент начала родовой деятельности составил 40 недель. При поступлении схватки регулярные, по 30 секунд, через 4 — 5 минут. Плод расположен в продольном положении, позиция первая, вид передний. Над входом в малый таз расположена предлежащая часть — головка. Слева, ниже пупка, прослушиваются четкие, ритмичные сердечные тона плода, с частотой до 146 уд. в минуту. Для уточнения акушерской ситуации произведено влагалищное исследование. При осмотре наружных половых органов особенностей их развития не выявлено. Шейка матки укорочена, мягкой консистенции, расположена по проводной оси таза, открытие маточного зева — 3,0 — 3,5 см, плодный пузырь определить не удается, околоплодные воды светлые, прозрачные, подтекают в умеренном количестве. На первой плоскости малого таза определяется предлежащая часть — головка, — на которой пальпируется стреловидный шов, расположенный в поперечном размере первой плоскости, слева пальпируется малый родничок. При поступлении был поставлен диагноз: Роды 3-и, в срок, первый период, несвоевременное отхождение околоплодных вод, анемия средней степени тяжести, ФПН, ВСД по смешанному типу.
При поступлении схватки регулярные, по 30 секунд, через 4 — 5 минут. Плод расположен в продольном положении, позиция первая, вид передний. Над входом в малый таз расположена предлежащая часть — головка. Слева, ниже пупка, прослушиваются четкие, ритмичные сердечные тона плода, с частотой до 146 уд. в минуту. Для уточнения акушерской ситуации произведено влагалищное исследование. При осмотре наружных половых органов особенностей их развития не выявлено. Шейка матки укорочена, мягкой консистенции, расположена по проводной оси таза, открытие маточного зева — 3,0 — 3,5 см, плодный пузырь определить не удается, околоплодные воды светлые, прозрачные, подтекают в умеренном количестве. На первой плоскости малого таза определяется предлежащая часть — головка, — на которой пальпируется стреловидный шов, расположенный в поперечном размере первой плоскости, слева пальпируется малый родничок. При поступлении был поставлен диагноз: Роды 3-и, в срок, первый период, несвоевременное отхождение околоплодных вод, анемия средней степени тяжести, ФПН, ВСД по смешанному типу. В 13 часов схватки стали более редкие и слабые, по 15 — 20 секунд, через 7 — 8 минут. По данным повторного влагалищного исследования, за три часа раскрытие шейки матки произошло на 0,5 см. Был поставлен диагноз — вторичная слабость родовой деятельности, назначена медикаментозная коррекция введением окситоцина. 28 сентября, в 21 ч. 25 мин., родился ребенок женского пола, живой, с признаками доношенности и зрелости, массой 3300 г, длиной 53 см, с окружностью головки 36 см, грудной клетки — 35 см. Имело место нетугое однократное обвитие пуповины вокруг шеи плода, на коже определялись выраженные признаки ихтиоза. По шкале Апгар ребенок оценен на 6 — 7 баллов.
В 13 часов схватки стали более редкие и слабые, по 15 — 20 секунд, через 7 — 8 минут. По данным повторного влагалищного исследования, за три часа раскрытие шейки матки произошло на 0,5 см. Был поставлен диагноз — вторичная слабость родовой деятельности, назначена медикаментозная коррекция введением окситоцина. 28 сентября, в 21 ч. 25 мин., родился ребенок женского пола, живой, с признаками доношенности и зрелости, массой 3300 г, длиной 53 см, с окружностью головки 36 см, грудной клетки — 35 см. Имело место нетугое однократное обвитие пуповины вокруг шеи плода, на коже определялись выраженные признаки ихтиоза. По шкале Апгар ребенок оценен на 6 — 7 баллов.
Новорожденная девочка осмотрена неонатологом. Состояние оценено как средней тяжести за счет умеренной неврологической симптоматики и тяжелого основного заболевания (рис. 1).
Рисунок 1. Ребенок с врожденным ихтиозом (1-е сутки жизни).
Figure 1. Child with a congenital ichthyosis (1st day of life).
У ребенка выраженная гиперемия кожи, которая покрыта твердым панцирем, в складках кожи и на туловище места шелушений, определяются мелкие трещинки, форма рта зияющая («рыбий рот»), отмечена незначительная деформация ушных раковин. Носик заполнен корочками. Выявлено снижение мышечного тонуса и рефлексов. Некоторые рефлексы вызывались с трудом. Ребенок двигал конечностями хаотично. При рождении выставлен диагноз: Врожденный ихтиоз, коллоидная форма, тяжелое течение. Перинатальная гипоксия. После проведения первичных мероприятий в родильном зале, девочка переведена в детское отделение, где проведено первичное обследование и назначено лечение. В ОАК имел место лейкоцитоз (14,9*107/л). При биохимическом анализе крови выявлено повышение уровня креатинина и билирубина. Большое количество лейкоцитов было и в ОАМ. С первых суток начата антибактериальная терапия, гормональная терапия (преднизолон), а также местное лечение с целью предупреждения присоединения вторичной инфекции и улучшения состояние кожи. Однако для более углубленного комплексного обследования и лечения, консультаций узких специалистов, на 2-е сутки после рождения ребенок был переведен в отделение патологии новорождённых городской больницы. После проведенной терапии в указанном отделении ребенок выписан домой, в удовлетворительном состоянии и с изменениями внешнего вида в лучшую сторону. Это наглядно видно на представленном рисунке (рис. 2).
Однако для более углубленного комплексного обследования и лечения, консультаций узких специалистов, на 2-е сутки после рождения ребенок был переведен в отделение патологии новорождённых городской больницы. После проведенной терапии в указанном отделении ребенок выписан домой, в удовлетворительном состоянии и с изменениями внешнего вида в лучшую сторону. Это наглядно видно на представленном рисунке (рис. 2).
Рисунок 2. Ребенок с врожденным ихтиозом перед выпиской из детского отделения.
Figure 2. A child with congenital ichthyosis before discharge from the children’s Department.
У матери последовый и ранний послеродовый периоды протекали без особенностей. Кровопотеря в родах составила 250 мл. Осложнений в позднем послеродовом периоде у родильницы также не отмечалось. Выписана из отделения на 4-е сутки после родов, в удовлетворительном состоянии, под наблюдение участкового врача акушера-гинеколога.
Выводы
Диагностика внутриутробного ихтиоза плода представляет определенную трудность. В данном случае ультразвуковое исследование не выявило никаких признаков, позволяющих внутриутробно выявить ихтиоз. Отсутствовали и специфические анамнестические данные. Все это привело к выявлению данной патологии лишь после рождения плода. Следовательно, ихтиоз может появляться даже в тех случаях, когда ничего не предвещало наличие этой патологии. Своевременно же начатая терапия ихтиоза у новорожденной девочки, способствовала благоприятному течению заболевания.
В данном случае ультразвуковое исследование не выявило никаких признаков, позволяющих внутриутробно выявить ихтиоз. Отсутствовали и специфические анамнестические данные. Все это привело к выявлению данной патологии лишь после рождения плода. Следовательно, ихтиоз может появляться даже в тех случаях, когда ничего не предвещало наличие этой патологии. Своевременно же начатая терапия ихтиоза у новорожденной девочки, способствовала благоприятному течению заболевания.
Таким образом, тяжесть данной патологии и трудность пренатальной ее диагностики требуют изыскания новых не инвазивных, но высоко достоверных методов исследования, которые можно было бы использовать у всех беременных в качестве скрининговых.
Финансирование. Исследование не имело спонсорской поддержки.
Finansing. The study did not have sponsorship.
Конфликт интересов. Авторы заявляют об отсутствии конфликта интересов.
Conflict of interest. Authors declares no conflict of interest.
Authors declares no conflict of interest.
1. Дворянкова Е.В., Мельниченко О.О., Красникова В.Н., Корсунская И.М. Ихтиоз. Что важно знать специалисту. // Русский Медицинский Журнал. Дерматология. Медицинское обозрение. — 2019. – Т.3, № 12. — С. 25 – 30. eLIBRARY ID: 41492808
2. Кошкин С.В., Чермных Т.В. Евсеева А.Л., Рябова В.В., Рябов А.Н. Ламеллярный врожденный ихтиоз. // Вестник дерматологии и венерологии. — 2016. — № 5. — С 44 – 50. eLIBRARY ID: 27314558
3. Орловская И.В., Рюмина И.И., Перепелкина А.Е. Врожденный ихтиоз. // Российский вестник перинатологии и педиатрии. — 2016 – Т. 54, № 6. — С. 22-25. eLIBRARY ID: 13065979
4. Кондратьева Ю.С., Сафонов Н.Е., Клеймуш В.А. Шипилов А. А. Семейный случай ихтиоза. // Вестник дерматологии и венерологии. — 2017. — № 4. — С.73 – 79. eLIBRARY ID: 16824806
5. Харитонова Н.А., Яцык Г. В., Беляева И. А., Кондакова О. Б. Врожденный ихтиоз в практике неонатолога. // Педиатрия. Журнал им. Г.Н. Сперанского.– 2014. – T. 93, №1. – С.25-33. eLIBRARY ID: 21071414
93, №1. – С.25-33. eLIBRARY ID: 21071414
6. Васильченко Т.С., Габдракипова А.А. Врожденный ихтиоз. // Вестник науки и образования. — 2019. — №24(78). — С. 50 – 52.
7. Сукало А.В., Жидко Л.Б., Лазарь Е.А. Врожденный ихтиоз у детей. // Медицинский журнал. – 2011. — №1 – C.16- 19. eLIBRARY ID: 21039223
8. Бакулев А.Л., Платонова А.И. Болезни ороговения. В кн. Дерматология и венерология. — Саратов: изд-во СГМУ, 2015.
9. Ефанова Е.Н., Улитина И.В., Иванникова Е.Н., Русак Ю.Э., Лакомова И.Н., Васильева Е.А. Врожденный ихтиоз у новорожденного по типу «коллоидный плод». // Российский журнал кожных и венерических болезней. – 2015. – Т.18, №6. – C. 26-28. eLIBRARY ID: 25127177
Выкидыш. Что делать после выкидыша?
Когда женщина узнает о своей наступившей беременности, она меняет свой ритм жизни, особенно если беременность желанная. Однако в зависимости от многих обстоятельств, может произойти выкидыш, то есть естественное прерывание беременности. Статистика говорит, что до 20 процентов беременностей заканчиваются патологическими абортами. Зачастую женщина может не знать, что была беременна, так как выкидыш иногда проходит на совсем ранних стадиях и кажется просто обычной задержкой месячных с последующими обильными выделениями.
Статистика говорит, что до 20 процентов беременностей заканчиваются патологическими абортами. Зачастую женщина может не знать, что была беременна, так как выкидыш иногда проходит на совсем ранних стадиях и кажется просто обычной задержкой месячных с последующими обильными выделениями.
В случае, если женщина узнала о том, что беременна и хочет стать матерью, ей следует быть очень внимательной к своему состоянию. Угроза выкидыша часто возникает на ранних стадиях беременности и поэтому надо знать, какие симптомы и признаки предшествуют внезапному выкидышу.
Основной признак предполагаемого выкидыша – кровотечения из матки. Они случаются необильные, бледного алого или серо-бурого цвета. Выделения чаще всего постепенно усиливаются и характеризуются внезапными спазмами или тянущими болями внизу живота. Такие симптомы могут длиться некоторое время.
Боли зачастую бывают такими слабыми, что женщина просто не обращает на них внимания. Они способны прерываться, и женщина про них просто забывает, особенно если выделения тоже прекратились, а до этого были незначительными. Между тем, первые же симптомы должны насторожить и надо срочно отправляться к гинекологу для обследования и консультации. Даже если процесс прекратился, спустя несколько дней можно почувствовать резкое ухудшение здоровья, и тогда можно уже не спасти жизнь будущего ребенка. Обязательно нужно обратить внимание на то, что именно выходит вместе с выделениями, если есть фрагменты тканей, значит, что выкидыш уже произошел. Поэтому с походом к врачу нельзя медлить, плод может выйти, целиком или частями, могут встречаться белые частички либо округлый пузырь серого цвета. Когда организм полностью очистится, боли утихнут, но до этого могут какое-то время продолжаться.
Они способны прерываться, и женщина про них просто забывает, особенно если выделения тоже прекратились, а до этого были незначительными. Между тем, первые же симптомы должны насторожить и надо срочно отправляться к гинекологу для обследования и консультации. Даже если процесс прекратился, спустя несколько дней можно почувствовать резкое ухудшение здоровья, и тогда можно уже не спасти жизнь будущего ребенка. Обязательно нужно обратить внимание на то, что именно выходит вместе с выделениями, если есть фрагменты тканей, значит, что выкидыш уже произошел. Поэтому с походом к врачу нельзя медлить, плод может выйти, целиком или частями, могут встречаться белые частички либо округлый пузырь серого цвета. Когда организм полностью очистится, боли утихнут, но до этого могут какое-то время продолжаться.
Сроки выкидышей
Выкидыш относятся к ранним, если он произошел до двенадцати недель от начавшейся беременности. Начиная с 22 недели, если самопроизвольный выкидыш случился, он считается поздним. Если прерывание беременности произошло до тридцати семи недель, то это уже называют преждевременными родами. Все последующие отторжения плода называются срочными родами и в целом считаются нормальными, так как в этот срок рождаются в основном способные выжить дети. В современной медицине дети, рожденные после 22 недель, выхаживаются и впоследствии ничем не отличаются от родившихся в срок с нормальным весом.
Если прерывание беременности произошло до тридцати семи недель, то это уже называют преждевременными родами. Все последующие отторжения плода называются срочными родами и в целом считаются нормальными, так как в этот срок рождаются в основном способные выжить дети. В современной медицине дети, рожденные после 22 недель, выхаживаются и впоследствии ничем не отличаются от родившихся в срок с нормальным весом.
Типы выкидышей
Специалисты выявили несколько видов выкидышей.
- Полный или неизбежный – характеризуется болью в пояснице и раскрытием шейки матки, кровоизлияниями из нее. Плодная оболочка обязательно лопается, и беременность прерывается. Плод выходит из матки, и все неприятные ощущения в виде боли и кровотечений прекращаются.
- Несостоявшийся выкидыш отличается тем, что плод погиб, но остался в организме матери. Обнаружить это может врач при осмотре женщины и при прослушивании сердцебиения плода.
- Повторный выкидыш случается редко, он происходит лишь спустя некоторое время после первого и может происходить до трех раз подряд на ранних сроках.
Причины самопроизвольного прерывания беременности
Подавляющая часть женщин, узнав о своей беременности, желает родить здорового малыша. И если происходит самопроизвольный выкидыш, то для несостоявшейся матери это – подлинная трагедия. Многие, пережив прерывание беременности, стараются быстрее снова зачать ребенка, но для начала следует знать причины произошедшего, чтобы в последующем сохранить плод. По статистике наибольшее число выкидышей происходит именно на ранних сроках.
Причин тому несколько:
- Нарушения в генетике.
Чаще всего именно по этой причине происходит выкидыш. Это не связано с наследственностью, это следствие мутации родительских половых клеток, которые случайно оказались в неблагополучных условиях. Это также влияние радиации, отравления, вирусы, то есть временные ситуации, которые повлияли на качество половых клеток. Организм таким образом избавляется от слабого нежизнеспособного плода. Предотвратить такой самопроизвольный аборт невозможно и не нужно. Стоит лишь, решив забеременеть, постараться очистить свой организм от возможных вредных влияний.
Это также влияние радиации, отравления, вирусы, то есть временные ситуации, которые повлияли на качество половых клеток. Организм таким образом избавляется от слабого нежизнеспособного плода. Предотвратить такой самопроизвольный аборт невозможно и не нужно. Стоит лишь, решив забеременеть, постараться очистить свой организм от возможных вредных влияний.
- Гормональные нарушения
Причина выкидыша на очень ранней стадии также заключается в нехватке гормона прогестерона, либо в том, что у женщины переизбыток мужских половых гормонов, подавляющих выработку в ее организме эстрогенов и прогестеронов. В данном случае плод можно спасти медикаментозно, вводя женщине необходимые лекарства. Работа надпочечников, также щитовидной железы влияет на выработку гормонов, поэтому от работы этих желез многое зависит на протяжении процесса беременности.
- Иммунологические причины.
В данном случае на жизнестойкость плода напрямую влияет резус-конфликт.
Большую опасность представляют собой инфекции, которые передаюся половыми путями, такие как: токсоплазмоз, сифилис, трихомониаз, хламидиоз и другие. Инфекция извне: бактерии и вирусы поражают плодные оболочки, и организм неизбежно эмбрион отторгнет. Поэтому прежде чем забеременеть, следует обследоваться, чтобы точно знать, что нет инфекций, и если результат будет положительным – пройти лечение.
Кроме этого, все воспалительные процессы, различные заболевания внутренних органов, которые сопровождаются устойчивой высокой температурой, также могут привести к неожиданному отторжению плода. Особенно опасны краснуха, часто встречается вирусный гепатит. Но даже ангина, легкая пневмония, аппендицит иногда играют ключевую роль и приводят к выкидышу, поэтому будущей матери надо пройти внимательное обследование еще до начала зачатия ребенка, а затем беречься от всевозможных инфекций и ослаблений организма.
- Медицинский аборт.
Если женщина делала аборт в больнице, а затем забеременела и решила рожать, то есть опасность, что у нее произойдет выкидыш. Аборт является стрессовым фактором для организма, часто наблюдается дисфункция яичников, могут начаться воспалительные процессы в женских половых органах, и все это приведет в лучшем случае к выкидышу и последующим неоднократным выкидышам, в худшем – к бесплодию. Поэтому надо очень серьезно подумать, прежде чем идти на аборт.
- Лекарственные препараты и некоторые травы.
Беременной женщине желательно не принимать совсем никаких лекарств, особенно в первые три календарных месяца. Лекарства и травы могут вызвать различные дефекты плода, что в свою очередь приведет к его отторжению. Особенно опасны анальгетики и бесконтрольные гормональные контрацептивы. С осторожностью надо употреблять в пищу петрушку, крапиву – они вызывают высокий тонус матки, что в свою очередь может отторгнуть плод.
- Стрессы.
Неслучайно в древности беременных оберегали от волнений, создавали им комфортные условия, старались дарить как можно больше положительных эмоций. Сейчас уже доказана прямая зависимость здоровья будущего малыша от психического состояния в период беременности. Любой стресс, испуг и перенапряжение могут вызвать непредвиденное прерывание беременности. Если у вас возникла проблема (смерть близкого человека, развод и т.д.) надо при помощи врача найти седативные препараты, они помогут справиться с этим периодом.
- Нездоровый образ жизни.
Разумеется, прием алкогольных напитков, неправильный образ жизни, курение, даже употребление кофе в больших количествах, неправильное питание – все это может привести к скоротечному выкидышу. Поэтому будущей матери следует заранее расставить приоритеты и сменить свой ритм жизни, чтобы родить здорового ребенка.
- Половой акт, падение, подъем тяжестей.
Все эти факторы могут оказать влияние на состояние плода, поэтому вам следует оберегать себя и своего малыша, избегая перечисленных действий.
Что делать после выкидыша?
Пережив трагедию потери ребенка, родители часто намерены сразу же зачать нового малыша, но они боятся, что все повторится. В данном случае не нужно принимать самостоятельные решения, а посоветоваться с врачом. И прежде всего, необходимо выявить причину, которая привела к выкидышу. Для этого будущей матери нужно пройти как можно более внимательное обследование.
Если не выявлено никаких очевидных причин, то, скорее всего, произошла хромосомная аномалия плода. В этом случае не стоит переживать, так как следующее зачатие произойдет с другим набором хромосом, а значит, повторного выкидыша не будет. Если же выкидыш был повторный, необходимо обратиться к специалисту-генетику и провести исследования набора хромосом обоих родителей. Если выяснится, что причиной были инфекции, то надо полностью вылечиться. Если речь идет о половых инфекциях, то проходить терапию надо обоим родителям. Следует сдать анализы на гормональные исследования, системы гемостаза и определить иммунный статус.
Если речь идет о половых инфекциях, то проходить терапию надо обоим родителям. Следует сдать анализы на гормональные исследования, системы гемостаза и определить иммунный статус.
После выкидыша надо провести лечение, в случае необходимости, и сделать паузу между зачатиями. При беременности не следует принимать лекарства, чтобы не допустить повторного самопроизвольного патологического прерывания беременности. Следовательно, вы можете забеременеть только по окончанию курса лечения. Если причиной были гормональные отклонения, то будущая мама должна принимать специальные препараты для стабилизации фона, и в это время ей ни в коем случае нельзя беременеть. Во время паузы надо подобрать противозачаточные средства с помощью врача. Можно обратиться в специализированную клинику, где вам назначат полный курс реабилитации.
Первую неделю после выкидыша у женщин часто бывают боли в нижней части живота, обильное кровотечение, поэтому следует воздержаться от половой близости с мужчиной. Если наблюдаются сильное кровотечение, острые боли внизу живота, судороги, высокая температура, сердцебиение, тошнота, рвота, то надо срочно обратиться к врачу, чтобы выявить причину такого состояния. Планировать последующую беременность надо не раньше, чем через три месяца после данной ситуации, а лучше через полгода. До этого времени стоит пересмотреть взгляды на жизнь, отказаться от трудной работы, правильно и грамотно питаться, принимать витамины, заниматься физкультурой, похудеть в случае, если есть лишний вес, перестать курить, употреблять алкоголь, продумать свой режим дня.
Если наблюдаются сильное кровотечение, острые боли внизу живота, судороги, высокая температура, сердцебиение, тошнота, рвота, то надо срочно обратиться к врачу, чтобы выявить причину такого состояния. Планировать последующую беременность надо не раньше, чем через три месяца после данной ситуации, а лучше через полгода. До этого времени стоит пересмотреть взгляды на жизнь, отказаться от трудной работы, правильно и грамотно питаться, принимать витамины, заниматься физкультурой, похудеть в случае, если есть лишний вес, перестать курить, употреблять алкоголь, продумать свой режим дня.
Очень важно в этот восстановительный период иметь позитивный настрой и уверенность в том, что следующая попытка будет успешной. Сделать это сложнее, чем сказать, потому что после выкидыша женщина находится в подавленном состоянии и боится повторения ситуации. Нельзя зацикливаться на своей проблеме, в этот период лучше заниматься каким-то любимым делом, отдохнуть, сменить обстановку, попутешествовать, чаще бывать за городом. Современная экологическая обстановка в городах плохо влияет на женское здоровье, поэтому частные выезды на природу, поездка на море, к друзьям в другой город может отвлечь от тягостных раздумий. Большую роль в этом случае играют родственники женщины и прежде всего муж, который может окружить ее заботой и вниманием, создавая душевный комфорт.
Современная экологическая обстановка в городах плохо влияет на женское здоровье, поэтому частные выезды на природу, поездка на море, к друзьям в другой город может отвлечь от тягостных раздумий. Большую роль в этом случае играют родственники женщины и прежде всего муж, который может окружить ее заботой и вниманием, создавая душевный комфорт.
Возможно, следует обратиться к психологу-консультанту или психотерапевту. Занятия йогой, самообразованием, посещение театров, выставок и храмов очень благотворно влияет на психику женщины и поможет отвлечься от своих проблем. Помощь другим, у кого сложилась тяжелая жизненная ситуация, уход за больным также может оказать благотворное психологическое влияние и помочь взглянуть на свои проблемы со стороны.
Помните, человеческий организм – самовосстанавливающаяся система, ему надо просто немного помочь.
признаков беременности | Ранние симптомы беременности
Чем раньше вы узнаете, что беременны, тем раньше вы сможете начать принимать меры по уходу за собой и своим ребенком. Если вы пытаетесь забеременеть или думаете, что можете забеременеть, найдите десять наиболее распространенных признаков ранней беременности ниже и узнайте, что вам следует делать, если вы их обнаружите.
Если вы пытаетесь забеременеть или думаете, что можете забеременеть, найдите десять наиболее распространенных признаков ранней беременности ниже и узнайте, что вам следует делать, если вы их обнаружите.
Если у вас есть вопросы или опасения, которые вы хотели бы обсудить со специалистом, запросите встречу с одним из наших акушеров-гинекологов.
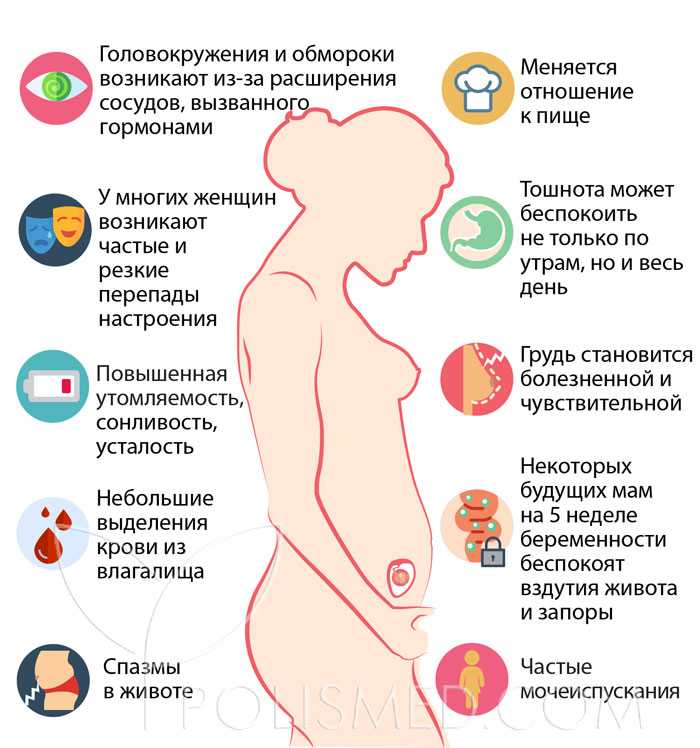
1. Задержка менструации
Для большинства женщин задержка менструации часто является первым признаком того, что они вступили в ранние сроки беременности. Если прошла неделя или более, а менструация не началась, особенно если цикл регулярный, возможно, вы беременны.
2. Частое мочеиспускание
Когда вы забеременеете, количество крови в вашем теле увеличится. По мере того, как ваши почки перерабатывают увеличенное количество жидкости, вы будете испытывать более частые позывы к мочеиспусканию.
3. Опухание или болезненность молочных желез
Гормоны ранней беременности могут вызывать повышенную чувствительность и болезненность молочных желез. Этот дискомфорт не является постоянным и обычно исчезает через несколько недель беременности, когда ваше тело приспосабливается к беременности.
Этот дискомфорт не является постоянным и обычно исчезает через несколько недель беременности, когда ваше тело приспосабливается к беременности.
4. Усталость
Уровень прогестерона повышается после наступления беременности, что часто приводит к сонливости и повышенной утомляемости.
5. Тошнота с рвотой или без нее
Повышение уровня гормонов может вызвать тошноту на ранних сроках беременности. Хотя тошноту при беременности часто называют «утренним недомоганием», она может возникнуть в любое время суток.
6. Легкие кровянистые выделения и спазмы
Легкие кровянистые выделения, также известные как имплантационное кровотечение, могут возникать, когда оплодотворенная яйцеклетка прикрепляется к слизистой оболочке матки. Это может произойти примерно через 10–14 дней после зачатия, примерно в то же время, когда у вас должна начаться менструация. Легкие кровянистые выделения также могут сопровождаться спазмами, которые могут ощущаться как менструальные спазмы.
7. Вздутие живота
Повышенный уровень гормонов в организме может вызвать вздутие живота, подобное тому, что вы можете чувствовать в начале менструации.
8. Перепады настроения
Как только уровень гормонов начнет расти, вы можете почувствовать себя более эмоциональным и подверженным перепадам настроения.
9. Запор
Приток прогестерона во время беременности может замедлить работу пищеварительной системы, вызывая запор.
10. Пищевые отвращения и чувствительность к запахам
Чувствительность к определенным запахам — распространенный симптом у беременных. Вы также можете обнаружить, что ваши вкусы изменились в отношении определенных видов пищи.
Любой из вышеперечисленных признаков может означать, что вы беременны, но есть женщины, которые не зачинают и не испытывают ни одного из них. Точно так же вы можете испытать все десять и не забеременеть. Лучший способ подтвердить беременность — записаться на прием к врачу, предпочтительно к гинекологу.
Если вы заметили некоторые из перечисленных выше ранних симптомов беременности и думаете, что можете быть беременны, подождите один или два дня после задержки менструации и сделайте тест на беременность. Если тест отрицательный, подождите еще несколько дней и сделайте еще один на тот случай, если первый был ложноотрицательным. Если тест положительный, запишитесь на прием к своему акушеру-гинекологу.
В Baptist Health мы стремимся помогать женщинам на каждом этапе их пути к здоровью. Если вы пытаетесь забеременеть или думаете о том, чтобы забеременеть, прочитайте наш список дел перед зачатием, или если вам предстоит предстоящая встреча с акушером-гинекологом, узнайте, как вы можете получить максимальную отдачу от своего визита.
Беременность | Я беременна? 12 признаков и симптомов, на которые стоит обратить внимание
Были ли у вас телесные изменения? Как вы думаете, вы можете быть беременны? Это может быть загадочным временем, как оно есть. Чтобы добавить путаницы, многие признаки и симптомы беременности могут иметь причины, не связанные с беременностью.
Вы должны знать, что ранние признаки беременности, как правило, отличаются от одной женщины к другой. Конечно, лучше всего сделать тест на беременность как можно скорее. Но также важно обращать внимание на ранние симптомы беременности. Имея это в виду, рассмотрите эти 12 ранних признаков беременности.
Чтобы добавить путаницы, многие признаки и симптомы беременности могут иметь причины, не связанные с беременностью.
Вы должны знать, что ранние признаки беременности, как правило, отличаются от одной женщины к другой. Конечно, лучше всего сделать тест на беременность как можно скорее. Но также важно обращать внимание на ранние симптомы беременности. Имея это в виду, рассмотрите эти 12 ранних признаков беременности.
Симптомы беременности, неделя 1
Американская ассоциация беременных (APA) провела исследование первых признаков беременности. Из опрошенных женщин 29% сообщили о задержке менструации, а 25% назвали тошноту первым симптомом беременности. Сначала мы рассмотрим эти два, а затем сосредоточимся на 10 дополнительных показателях.
- Пропущенный период. Задержка менструации часто является первым признаком того, что женщина может быть беременна. Многие женщины начинают искать ответы, потому что знают, что опаздывают на следующую менструацию.
 Если у вас была задержка около одной недели, вы можете рассматривать это как возможный признак беременности. Однако сам по себе этот симптом может быть неточным, если у вас были нерегулярные менструальные циклы.
Если у вас была задержка около одной недели, вы можете рассматривать это как возможный признак беременности. Однако сам по себе этот симптом может быть неточным, если у вас были нерегулярные менструальные циклы.
- Тошнота/рвота. Тошнота довольно часто встречается в первом триместре и может сопровождаться или не сопровождаться рвотой. Это известно как утреннее недомогание, хотя оно может возникнуть и позже в течение дня. Тяжесть может варьироваться от человека к человеку. Не совсем ясно, в чем причина утренней тошноты, но это может быть связано с гормональными изменениями.
Другие признаки и симптомы беременности
- Болезненная/опухшая грудь. В упомянутом выше опросе АРА около 17% опрошенных женщин назвали это первым признаком беременности. Однако это может произойти между четырьмя и шестью неделями беременности. Вы можете испытывать покалывание, боль и отек/увеличение ткани молочной железы.
 Вы также можете заметить потемнение областей вокруг сосков. Как только ваше тело приспособится к новым гормональным изменениям, эти чувства должны исчезнуть.
Вы также можете заметить потемнение областей вокруг сосков. Как только ваше тело приспособится к новым гормональным изменениям, эти чувства должны исчезнуть.
- Легкие кровянистые выделения/кровотечения/выделения из влагалища. Это известно как имплантационное кровотечение и возникает после прикрепления оплодотворенной яйцеклетки к стенке матки. Имплантационное кровотечение можно ошибочно принять за менструальный период, но есть некоторые отличия. Некоторые из ключевых отличий включают меньшее количество, более короткое время, более светлый цвет и отсутствие свертывания крови.
- Спазмы и боль. Судороги, которые испытывают женщины во время беременности, могут показаться похожими на судороги во время ПМС. Но так же, как мы упоминали выше об имплантационном кровотечении, имплантационные спазмы бывают разными.
 Эти судороги будут присутствовать даже после того, как вы пропустили менструацию. Другие признаки и симптомы беременности включают судороги в ногах и болезненность в нижней части спины.
Эти судороги будут присутствовать даже после того, как вы пропустили менструацию. Другие признаки и симптомы беременности включают судороги в ногах и болезненность в нижней части спины.
- Головные боли настолько распространены, что нельзя полагаться только на этот. В этом случае вы также можете испытывать дурноту или головокружение. Эти симптомы могут быть связаны с гормональными изменениями в организме. Вы должны рассматривать их в сочетании с другими симптомами беременности, которые вы испытываете.
- Чувствительность к запаху. Несмотря на то, что по этому поводу нет единого мнения ученых, о нем до сих пор часто сообщают. Чувствительность к запахам — это то, о чем многие женщины сообщают, особенно на ранних сроках беременности. Это также может быть одной из причин тошноты в это время.
- Изменение аппетита.
 Салат Цезарь, который вы обычно любите, кажется вам немного отталкивающим? Или ваша тяга к картофельным чипсам и острой сальсе кажется нехарактерной? Изменение аппетита часто является ранним признаком беременности. Часто продукты, которые вы обычно любите, не кажутся вам хорошими. Это также может быть связано с гормональными изменениями и изменениями в ваших чувствах.
Салат Цезарь, который вы обычно любите, кажется вам немного отталкивающим? Или ваша тяга к картофельным чипсам и острой сальсе кажется нехарактерной? Изменение аппетита часто является ранним признаком беременности. Часто продукты, которые вы обычно любите, не кажутся вам хорошими. Это также может быть связано с гормональными изменениями и изменениями в ваших чувствах.
- Частое мочеиспускание. Нужно вскакивать и бежать в ванную посреди ночи? Если вы не увлажняетесь как сумасшедший, это также может быть одним из признаков и симптомов беременности, на которые следует обратить внимание. Кроме того, из-за гормональных изменений вы можете испытать это даже до того, как у вас пропадут месячные.
- Запоры и вздутие живота. Говоря о гидратации, это неплохая идея, учитывая, что этот симптом может быть очень неприятным! Если у вас было менее трех опорожнений кишечника в течение данной недели, возможно, вы имеете дело с запорами во время беременности.
 Гормональные изменения могут быть причиной вздутия живота и запоров.
Гормональные изменения могут быть причиной вздутия живота и запоров.
- Перепады настроения/усталость. Перепады настроения и усталость также связаны с гормональными изменениями. Это потому, что ваше тело вырабатывает гормон под названием прогестерон. Этот гормон поддерживает беременность, а также отвечает за выработку молока в груди. Уже через неделю после зачатия вы можете почувствовать усталость из-за того, что ваше тело усердно работает, чтобы перекачивать дополнительную кровь для поддержки этой новой жизни.
- Изжога или расстройство желудка может затронуть больше женщин во втором и третьем триместрах. Однако обычно считается, что это связано с повышением уровня прогестерона, поэтому не исключайте этого. Особенно, если это не то, что вы обычно испытываете.
Я беременна? Узнайте наверняка
Если вы столкнулись с какими-либо из этих признаков и симптомов беременности и хотите получить дополнительную информацию, позвоните нам.
