Допплерометрия при беременности | Медицинский центр «Астория»
Допплерометрия при беременности
Комплексное исследование сосудов и кровотока организма плода
Записаться на консультацию к врачу
Нажимая на кнопку «Отправить», Вы соглашаетесь с политикой конфиденциальности и обработкой персональных данных
Смотреть подробный прейскурант
ДОППЛЕРОМЕТРИЯ ПРИ БЕРЕМЕННОСТИ ВО ВСЕВОЛОЖСКЕ
Допплерометрией называется ультразвуковой способ исследования, благодаря которому можно оценивать интенсивность кровотока в сосудах пуповины, среднемозговых и матки. Обычно исследование с помощью допплера назначается в третьем триместре беременности ( 32 и 36 недель, при физиологической беременности). Именно в этот период тест считается наиболее информативным. Однако при некоторых патологиях (например, задержке роста плода) обследования с использованием допплера могут назначаться уже с 20 недели.
Адекватный кровоток в плаценте обеспечивает течение беременности без осложнений. Если имеются нарушения, то такое состояние может вести к задержке внутриутробного развития плода. Это является главной причиной, по которой назначается обследование при помощи допплера. Несоответствие размеров плода и срока беременности — тоже повод пройти допплерометрическое исследование.
Если имеются нарушения, то такое состояние может вести к задержке внутриутробного развития плода. Это является главной причиной, по которой назначается обследование при помощи допплера. Несоответствие размеров плода и срока беременности — тоже повод пройти допплерометрическое исследование.
В центре Здоровья «Астория» прием пациентов осуществляется по предварительной записи.
Записаться на консультацию к акушеру-гинекологу можно по телефону: +7 (931) 390-94-96 или заполните форму online — администратор свяжется с Вами для подтверждения записи.
Причины по которым назначается допплерометрия:
• преждевременное старение плаценты;
• задержка роста плода(СЗРП),
• маловодие или многоводие,
• аномалии пуповины;
• резус-конфликт;
• наличие гестоза
• проблемы с почками у беременной, гипертония или сахарный диабет;
• неимунная водянка плода;
• многоплодная беременность,
• нарушение гемостаза.
Помимо этого, допплерометрия маточно плацентарного кровотока может помочь выявить нарушение кровообращения и определить степень этого отклонения на определенном этапе в системе «плод-плацента-мать», а также установить ее уровень. В зависимости от выявления низкой или высокой степени развития патологий маточно-плодово-плацентарного кровоснабжения и в соответствии с этим может назначаться как обязательное лечение медикаментами или родоразрешение в экстренном порядке.
Вследствие этого допплер для беременных — достаточно информативный и объективный метод диагностики. Он может помочь не только вовремя установить патологию в сосудах плода, матки и плаценты, но и составить прогноз дальнейшего хода беременности, дать оценку степени нарушений кровотока.
Записаться на консультацию к врачу
Нажимая на кнопку «Отправить», Вы соглашаетесь с политикой конфиденциальности и обработкой персональных данных
ПОЧЕМУ НАС ВЫБИРАЮТ?
НОВОЕ СОВРЕМЕННОЕ ОБОРУДОВАНИЕ
СТРАТЕГИЯ ГИБКИХ ЦЕН
СТАЖ РАБОТЫ МЕД. ПЕРСОНАЛА БОЛЕЕ 15 ЛЕТ
ПЕРСОНАЛА БОЛЕЕ 15 ЛЕТ
СТАНДАРТ МЕД. ОБСЛУЖИВАНИЯ
ИНДИВИДУАЛИЗАЦИЯ ЛЕЧЕНИЯ
ВРАЧИ УЛЬТРАЗВУКОВОЙ ДИАГНОСТИКИ
ВРАЧ АКУШЕР-ГИНЕКОЛОГ,
УЗИ-ДИАГНОСТИКА
Сакалян Роберт
Ервандович
ВРАЧ АКУШЕР-ГИНЕКОЛОГ,
УЗИ ПЕРВОЙ КАТЕГОРИИ
Бабарыкина Наталья Владимировна
ЗАПИШИТЕСЬ СЕЙЧАС
Записаться на консультацию к врачу
Нажимая на кнопку «Отправить», Вы соглашаетесь с политикой конфиденциальности и обработкой персональных данных
И ПОЛУЧИТЕ РЕЗУЛЬТАТЫ УЖЕ
СЕГОДНЯ
СВЯЗЬ ПАРАМЕТРОВ ДОППЛЕРА С ПРИЗНАКАМИ ПЛАЦЕНТАРНОЙ ГИПОПЕРФУЗИИ ПРИ БЕРЕМЕННОСТИ МАЛЫМ ДЛЯ ГЕСТАЦИОННОГО ВОЗРАСТА ПЛОДОМ, ПОЗДНЯЯ МАНИФЕСТАЦИЯ
АВТОРЫ: М.Parra-Saavedra, F.Crovetto, S.Triunfo, S.Savchev, A.Peguero, A.Nadal, E.Gratacós, F.Figueras
ВВЕДЕНИЕ
Дети, рожденные малыми для гестационного возраста и с отсутствием допплеровских признаков плацентарной патологии, как правило, рассматриваются как конституционно малые новорожденные с удовлетворительными перинатальными последствиями.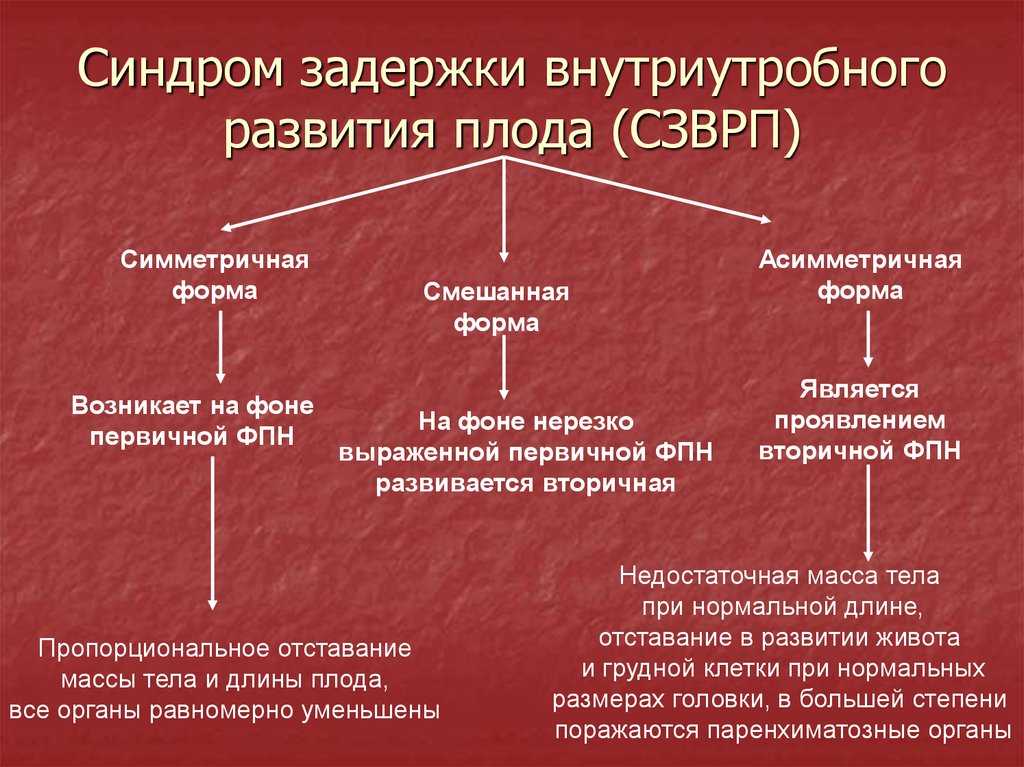 Однако, недавние исследования сообщают о плохих перинатальных исходах с поражением нервной системы и более высоким риском сердечно-сосудистых заболеваний в послеродовом периоде у таких новорожденных. Эти данные подтверждают гипотезу о том, что маловесные плоды имеют позднее начало синдрома задержки роста плода (СЗРП), в котором плацентарная недостаточность не отображается в показателях допплера артерии пуповины. Таким образом, скрытая плацентарная недостаточность является ключевым аспектом в дифференциации истинного СЗРП от конституционно малого плода.
Однако, недавние исследования сообщают о плохих перинатальных исходах с поражением нервной системы и более высоким риском сердечно-сосудистых заболеваний в послеродовом периоде у таких новорожденных. Эти данные подтверждают гипотезу о том, что маловесные плоды имеют позднее начало синдрома задержки роста плода (СЗРП), в котором плацентарная недостаточность не отображается в показателях допплера артерии пуповины. Таким образом, скрытая плацентарная недостаточность является ключевым аспектом в дифференциации истинного СЗРП от конституционно малого плода.
Идентификация маловесного плода для срока гестации с поздним началом и с латентной плацентарной недостаточностью не может определяться только на основе допплерографии артерии пуповины, должны быть включены и другие маркеры. До 20% случаев маловесных плодов с нормальными результатами допплера в артерии пуповины, имеют нарушения гемодинамики в средней мозговой артерии, что связано с плохими последствиями со стороны ЦНС в перинатальном, неонатальном и младенческом периодах. Кроме того, доказано, что данные церебро-плацентарного соотношения являются более чувствительным показателем для выявления гипоксии, и лучше коррелируют с неблагоприятным исходом, чем показатели допплера в средней мозговой артерии. Аномальный допплер в маточных артериях также показывает высокий риск развития антенатального дистресса плода, как следствие экстренного кесарева сечения и лечения в отделении интенсивной терапии новорожденных. Изучение кровотока в вене пуповины, который служит в качестве более прямого показателя для определения количества кислорода и питательных веществ, поступающих к плоду, также может помочь в прогнозировании неблагоприятных последствий в этой группе.
Кроме того, доказано, что данные церебро-плацентарного соотношения являются более чувствительным показателем для выявления гипоксии, и лучше коррелируют с неблагоприятным исходом, чем показатели допплера в средней мозговой артерии. Аномальный допплер в маточных артериях также показывает высокий риск развития антенатального дистресса плода, как следствие экстренного кесарева сечения и лечения в отделении интенсивной терапии новорожденных. Изучение кровотока в вене пуповины, который служит в качестве более прямого показателя для определения количества кислорода и питательных веществ, поступающих к плоду, также может помочь в прогнозировании неблагоприятных последствий в этой группе.
МЕТОДЫ
Нами была исследована когорта беременных в период с января 2011 по январь 2012 года в одной университетской больнице. Критериями включения были: (1) одноплодная беременность; (2) оценка предполагаемой массы плода ниже 10-го перцентиля в рутинном УЗ-исследовании в третьем триместре беременности (гестационный срок 30-34 недель) и (3) нормальный допплер в артериях пуповины (ПИ ≤ 95 перцентиля) в момент постановки диагноза маловесного плода для срока гестации. Критерии исключения: (1) врожденные или хромосомные аномалии; (2) гестационный срок <34 недель (3) развитие патологического допплера в артерии пуповины во время наблюдения; (4) вес при рождении ≥ 10 перцентиля. Определение срока гестации проводилось по данным первого триместра, а именно измерение копчико-теменного размера и массы плода по формуле Hadlock.
Критерии исключения: (1) врожденные или хромосомные аномалии; (2) гестационный срок <34 недель (3) развитие патологического допплера в артерии пуповины во время наблюдения; (4) вес при рождении ≥ 10 перцентиля. Определение срока гестации проводилось по данным первого триместра, а именно измерение копчико-теменного размера и массы плода по формуле Hadlock.
Пренатальное допплеровское ультразвуковое исследование было проведено одним из трех опытных операторов на ультразвуковом аппарате Siemens Sonoline Antares или GE Voluson E8, оснащенным датчиком 6-2-МГц. Допплеровские записи были выполнены в состоянии покоя плода и во время задержки дыхания беременной. Спектральные параметры допплера определялись автоматически из трех или более последовательных сигналов, с углом инсонации как можно ближе к 0°. Средний ПИ в маточной артерии просчитывали путем определения среднего ПИ в правой и левой маточной артерии (Рис.1). ПИ в средней мозговой артерии измеряли в поперечном срезе головки плода на уровне разветвления СМА с Виллизиева круга. Церебро-плацентарное соотношение рассчитывалось как отношение между ПИ в средней мозговой артерии и ПИ в артерии пуповины.
Церебро-плацентарное соотношение рассчитывалось как отношение между ПИ в средней мозговой артерии и ПИ в артерии пуповины.
Рис.1. Допплеровское исследование правой (а) и левой (b) маточных артерий, методика определения среднего ПИ (в данном случае 0,64), путем добавления ПИ в правой и левой маточных артериях.
Показатели кровотока в вене пуповины проводились в свободной части пуповины в продольном срезе (Рис.2). Измеряли среднюю максимальную скорость кровотока в той же самой части свободно плавающей петли пуповины, после регулировки угла инсонации ближе к 0° и всегда ниже 30°. Кровоток в вене пуповины (мл/мин) рассчитывали как: кровоток в ОП = площа ВП (см2) × 60 × средняя Vmax (см/сек) × 0,5.
Рис.2. Допплерография вены пуповины, проведенная в свободной петле пуповины. В левом верхнем углу: изображена пуповина на цветном допплере, которая демонстрирует направление кровотока в вене пуповины (синий) и артерии (красный). Импульсный допплер выполняется в направлении тока крови (сохраняя угол инсонации близкий к нулю) с использованием большого объема образца, охватывающего сосуд, который обозначен двумя параллельными белыми линиями. В правом верхнем углу: визуализируем измерение внутреннего диаметра вены пуповины (калиперы выставляются на уровне со стенкой сосуда) перпендикулярно к оси сосуда. Нижнее изображение: определение средней скорости кровотока в вене пуповины.
В правом верхнем углу: визуализируем измерение внутреннего диаметра вены пуповины (калиперы выставляются на уровне со стенкой сосуда) перпендикулярно к оси сосуда. Нижнее изображение: определение средней скорости кровотока в вене пуповины.
Оптимальный кровоток в вене пуповины рассчитывали как кровоток в вене пуповины на килограмм предполагаемой массы тела плода. Замедленный кровоток в вене пуповины определялся показателями менее 5-го перцентиля для данного срока гестации. Допплеровское обследование проводилось в течение 7 дней до родов, и только последний допплер рассматривался для данного исследования.
Показания к индукции родовой деятельности следующие: постоянные показатели ПИ в средней мозговой артерии или церебро-плацентарное соотношение <5 перцентиля после 34 недель беременности; ПИ в вене пуповины> 95 перцентиля после 39 недель беременности или в сроке беременности 40 недель, если фетальные параметры допплера были в пределах нормы. Индукция выполнялась путем подготовки шейки матки с помощью вагинального пессария, который медленно высвобождал простагландин-Е2 (10 мг). Если начало родовой деятельности не происходило в течение 12 часов, начиналась индукция окситоцином. Показаниями к кесареву сечению были основаны на нарушениях сердечного ритма плода и аномальном рН крови во время интранатального мониторинга. Проводился непрерывный мониторинг сердцебиения плода, результаты были классифицированы следующим образом: (1) нормальное сердцебиение: средний показатель 110-160 уд/мин., вариабельность> 5 уд/мин, а также отсутствие децелераций; (2) “подозрительное” сердцебиение: средний показатель 100-109 или 161-180 уд/мин, вариабельность <5 уд/мин за последние 90 мин, рецидивирующие децелерации за 90 мин и одноразовое появление пролонгированной децелерации продолжительностью 3 мин; (3) патологическое сердцебиение: средний показатель <100 или >180 уд/мин, вариабельность <5 уд/мин в течение 90 мин, рецидивирующие атипичные вариабельные децелерации в течение 30 мин, поздние децелерации в течение 30 мин то одна длительная децелерация продолжительностью 3 мин.
Если начало родовой деятельности не происходило в течение 12 часов, начиналась индукция окситоцином. Показаниями к кесареву сечению были основаны на нарушениях сердечного ритма плода и аномальном рН крови во время интранатального мониторинга. Проводился непрерывный мониторинг сердцебиения плода, результаты были классифицированы следующим образом: (1) нормальное сердцебиение: средний показатель 110-160 уд/мин., вариабельность> 5 уд/мин, а также отсутствие децелераций; (2) “подозрительное” сердцебиение: средний показатель 100-109 или 161-180 уд/мин, вариабельность <5 уд/мин за последние 90 мин, рецидивирующие децелерации за 90 мин и одноразовое появление пролонгированной децелерации продолжительностью 3 мин; (3) патологическое сердцебиение: средний показатель <100 или >180 уд/мин, вариабельность <5 уд/мин в течение 90 мин, рецидивирующие атипичные вариабельные децелерации в течение 30 мин, поздние децелерации в течение 30 мин то одна длительная децелерация продолжительностью 3 мин.
В случаях с патологическим сердцебиением плода или отсутствием ускорения сердечного ритма после пальцевой стимуляции головки плода выполняли исследование крови, отобранной из кожи головы плода интранатально для исследования рН, и обнаружили, что показатель ниже 7,15 считается патологическим или если показатель между 7,15 и 7.20 был получен в двух случаях в течение 30 минут.
Данные о беременной включали возраст, этническую принадлежность, индекс массы тела, паритет, статус курения, известные хронические заболевания (такие как гипертония, сахарный диабет, болезни почек и аутоиммунные заболевания). Этот предварительный акушерский анамнез был занесен в базу данных больницы при включении в исследование. Кроме того, данные о беременности в дальнейшем, осложнения во время беременности, ультразвуковые обследования и перинатальные данные были собраны перспективно.
Неблагоприятный перинатальный результат был определен, как наличие состояния плода, которое требует экстренного родоразрешения, или неонатальный метаболический ацидоз при рождении, который определяется как наличие рН ≤ 7. 15 в артерии пуповины и базового избытка> 12 мэкв/л при рождении.
15 в артерии пуповины и базового избытка> 12 мэкв/л при рождении.
Исследование плаценты проводили в соответствии с стандартным лабораторным протоколом. Свежие и обработанные (после удаления оболочек, пуповины и сгустков крови) плаценты были взвешены. Оценка веса плаценты проводилась на основе специфических плацентарных весовых диаграмм согласно гестационного срока.
Плаценту хранили в 10% формалине. После общей экспертизы макропрепарата были получены следующие образцы для исследования: один поперечный срез пуповины, одна свернутая полоска оболочек и три образца ворсинок паренхимы. Со всех макроскопических повреждений были также отобраны пробы для исследования. Готовые срезы были окрашены гематоксилином и эозином.
Все гистологические выводы были разделены на изменения материнского или плодотворного происхождения. Среди материнских сосудистых патологий были специфические сосудистые изменения, классифицированные как аномалии развития сосудов беременной: поверхностная имплантация/децидуальная артериопатия, дистальная ворсинчатая гипоплазия, чрезмерное количество межворсинчатого фибрина и нарушения миграции. Следующие специфические сосудистые изменения классифицированы, как обструкция сосудов: синцитиальные узлы терминальных ворсин (охватывают> 50% терминальных ворсинок), агглютинация ворсин (> 50%), межворсинчатые отложения фибрина (межворсинчатый фибрин закупоривает проксимальные и дистальные ворсинки> 50%) и ворсинчатые инфаркты ( > 30% от потерь ворсинок). Следующие специфические сосудистые изменения классифицированы как потеря целостности сосудов: артериальный разрыв (отслойка плаценты) и венозный разрыв (острое или хроническое краевое отслоение).
Следующие специфические сосудистые изменения классифицированы, как обструкция сосудов: синцитиальные узлы терминальных ворсин (охватывают> 50% терминальных ворсинок), агглютинация ворсин (> 50%), межворсинчатые отложения фибрина (межворсинчатый фибрин закупоривает проксимальные и дистальные ворсинки> 50%) и ворсинчатые инфаркты ( > 30% от потерь ворсинок). Следующие специфические сосудистые изменения классифицированы как потеря целостности сосудов: артериальный разрыв (отслойка плаценты) и венозный разрыв (острое или хроническое краевое отслоение).
Сосудистые патологии, связанные с плодом, классифицируются как аномалии развития: хориоангиома, хориоангиоз и незрелость дистальных ворсинок. Обструкция ворсин рассматривалась как вторичное осложнение тромбоцитопении. Определение любого из поражений, описанных выше, классифицирует данный случай, как плацентарную гипоперфузию.
ПРАВИЛЬНО ЛИ ВЫ УХАЖИВАЕТЕ ЗА УЗ-АППАРАТОМ?
Скачайте руководство по уходу прямо сейчас
РЕЗУЛЬТАТЫВ целом 104 беременности сначала отвечали критериям исследования. Впоследствии три беременные были исключены из-за преждевременных родов на сроке беременности 34 недель. Один из этих случаев имел клинические и гистологические признаки хориоамнионита. Кроме того, три случая были исключены из-за обнаружения массы тела при рождении выше 10-го перцентиля, еще три случая исключены в связи с развитием аномального допплера в артерии пуповины перед родами.
Впоследствии три беременные были исключены из-за преждевременных родов на сроке беременности 34 недель. Один из этих случаев имел клинические и гистологические признаки хориоамнионита. Кроме того, три случая были исключены из-за обнаружения массы тела при рождении выше 10-го перцентиля, еще три случая исключены в связи с развитием аномального допплера в артерии пуповины перед родами.
Плановое кесарево сечение было выполнено в пяти случаях (два случая тазового предлежания, два случая с более чем одним предыдущим кесаревым сечением и один случай с предыдущими вагинальными родами с повреждением анального сфинктера). Восьмидесяти трем женщинам (87,3%) было проведено индукцию родов.
В 51 случае (53,7%) мы обнаружили 61 параметр, свидетельствующий о плацентарной гипоперфузии. Подкатегории, которые соответствуют этим поражением, описаны в таблице 1.
Таб.1. Акушерские и перинатальные параметры исследуемой группы согласно плацентарным результатам.
Плацента с или без признаков гипоперфузии существенно не отличалась по весу (406г против 397г; P = 0,63) или в фетоплацентарном соотношении веса (17,5 против 16,5; P = 0,14).
Важными признаками плацентарной гипоперфузии оказались: повышения среднего пульсационного индекса в маточной артерии и снижение фетального кровотока в вене пуповины у плодов с нормальной предполагаемой массой тела (Таб.2).
Таб.2. Допплеровские параметры гипоперфузии плаценты.
ОБСУЖДЕНИЕЭто исследование определяет набор параметров допплера, которые показывают плацентарную недостаточность в случае определения маловесного плода для срока гестации с манифестацией на поздних сроках беременности, для которых мы ранее сообщали, что степень этого повреждения плаценты не отображается на результатах допплера в артерии пуповины. Среди случаев с маловесным плодом для срока гестации с поздней манифестацией и с гистологически подтвержденными признаками плацентарной гипоперфузии образуют подгруппу плодов с повышенным риском неблагоприятного перинатального исхода и может быть идентифицирована пренатально с помощью параметров допплера.
В этом исследовании примерно четверть случаев плацентарной гипоперфузии были вызваны вследствие патологии сосудов матери, в первую очередь гипоплазии дистальных ворсин. Большинство из этих поражений могут быть определены до начала развития плаценты, причем патологическое трофобластическое вторжение приводит к аномальному ремоделированию сосудов. Около половины случаев гипоперфузии были обусловлены, главным образом, обструкцией сосудов, которая происходит в конце беременности. Эти нарушения в плацентарном кровообращении могут объяснить связь с аномальными показателями допплера.
В ходе исследования мы обнаружили, что плацентарная гипоперфузия приводит к снижению плацентарной функции. Это, в свою очередь, приводит к замедлению кровотока в вене пуповины. Плацентарная гипоперфузия, вероятно, приведет к изменениям венозного тонуса с целью поддержания водного баланса. Замедление кровотока в вене пуповины происходит за несколько недель до значительных изменений в допплеровских показателях кровотока в артерии пуповины. Таким образом, этот показатель может быть более прямым и физиологическим в определении плацентарной функции, чем допплер в артерии пуповины, и может быть суррогатным маркером определения количества кислорода и питательных веществ, которые поступают к плоду. Это понятие указывает на связь между замедлением кровотока в вене пуповины и неблагоприятным перинатальным исходом у маловесных плодов до срока гестации с поздней манифестацией и с нормальными результатами допплера в артерии пуповины.
Таким образом, этот показатель может быть более прямым и физиологическим в определении плацентарной функции, чем допплер в артерии пуповины, и может быть суррогатным маркером определения количества кислорода и питательных веществ, которые поступают к плоду. Это понятие указывает на связь между замедлением кровотока в вене пуповины и неблагоприятным перинатальным исходом у маловесных плодов до срока гестации с поздней манифестацией и с нормальными результатами допплера в артерии пуповины.
Четыре из пяти смертей, связанных с беременностью, в США можно предотвратить | CDC Online Newsroom
Более 80% смертей, связанных с беременностью, можно было предотвратить, согласно данным за 2017–2019 гг. Комитетов по обзору материнской смертности (MMRC), которые представляют различные клинические и неклинические организации и анализируют обстоятельства, связанные с беременностью. связанных смертей, чтобы определить рекомендации по предотвращению будущих смертей. Информация от центров MMRC в 36 штатах США об основных причинах смерти в разбивке по расе и этническому происхождению может быть использована для определения приоритетности вмешательств, которые могут спасти жизни и уменьшить неравенство в отношении здоровья.
«Отчет рисует гораздо более четкую картину смертности, связанной с беременностью, в этой стране», — сказала Ванда Барфилд, доктор медицинских наук, директор отдела репродуктивного здоровья CDC в Национальном центре профилактики хронических заболеваний и укрепления здоровья. «Большинство смертей, связанных с беременностью, можно было предотвратить, что подчеркивает необходимость инициатив по повышению качества в штатах, больницах и сообществах, которые гарантируют, что все беременные или родильницы получат необходимую помощь в нужное время».
Основные выводы:
Среди смертей, связанных с беременностью, с информацией о сроках, 22% смертей произошли во время беременности, 25% произошли в день родов или в течение 7 дней после, и 53% произошли в период от 7 до 1 дня. год после беременности.
Основные основные причины смерти, связанной с беременностью, включают:
- Психические расстройства (включая суицид и передозировку/отравление, связанное с расстройством, связанным с употреблением психоактивных веществ) (23%)
- Чрезмерное кровотечение (кровоизлияние) (14%)
- Сердечные и коронарные заболевания (относящиеся к сердцу) (13%)
- Инфекция (9%)
- Тромботическая эмболия (разновидность тромба) (9%)
- Кардиомиопатия (заболевание сердечной мышцы) (9%)
- Гипертонические расстройства беременных (связанные с высоким кровяным давлением) (7%)
Основная причина смерти зависит от расы и этнической принадлежности. Сердечные и коронарные заболевания были основной причиной смерти, связанной с беременностью, среди неиспаноязычных чернокожих, психические расстройства были основной причиной смерти испаноязычных и неиспаноязычных белых людей, а кровотечение было основной причиной смерти неиспаноязычного населения Азии. люди.
Сердечные и коронарные заболевания были основной причиной смерти, связанной с беременностью, среди неиспаноязычных чернокожих, психические расстройства были основной причиной смерти испаноязычных и неиспаноязычных белых людей, а кровотечение было основной причиной смерти неиспаноязычного населения Азии. люди.
Данные американских индейцев или коренных жителей Аляски выделены
Американские индейцы или коренные жители Аляски (AI/AN) несоразмерно подвержены риску смерти, связанной с беременностью. Во втором отчете используется подход к классификации населения AI/AN, который включает тех, кто также идентифицирует себя как многорасовое или латиноамериканское этническое происхождение.
Согласно обзору смертей, связанных с беременностью, среди людей с AI/AN, психические расстройства и кровотечения были наиболее распространенными основными причинами смерти, составляя 50% смертей с известной основной причиной. Большинство смертей, связанных с беременностью, у людей с AI/AN (93%) были определены как предотвратимые. Около 64% смертей произошли в период от 7 дней до 1 года после беременности.
Около 64% смертей произошли в период от 7 дней до 1 года после беременности.
Каждый может помочь предотвратить смертность, связанную с беременностью
Более половины (53%) смертей, связанных с беременностью, происходит в течение года после родов. Для всех медицинских работников крайне важно спросить, беременна ли их пациентка или была ли она беременна в течение последнего года, чтобы сообщить о диагнозе и принятии решения о лечении. Системы здравоохранения, сообщества, семьи и другие системы поддержки должны быть осведомлены о серьезных осложнениях, связанных с беременностью, которые могут возникнуть во время и после беременности. Выслушайте опасения беременных и беременных в течение последнего года и помогите им получить необходимую помощь.
Примеры рекомендаций по профилактике от MMRC включают более широкий доступ к страховому покрытию для улучшения начала дородового ухода и последующего наблюдения после беременности, предоставление возможностей для предотвращения препятствий на пути к транспортировке для лечения, а также необходимость систем направления и координации.
Комитеты по анализу материнской смертности являются лучшим источником информации о стратегиях профилактики
MMRC представляют собой междисциплинарные комитеты, которые собираются на уровне штата или на местном уровне для всестороннего анализа случаев смерти во время или в течение одного года беременности. Их цель — понять обстоятельства каждой смерти и разработать рекомендации по предотвращению смертей в будущем.
Это первая информация, которая будет опубликована в рамках программы «Расширение обзоров и эпиднадзора для ликвидации материнской смертности», финансируемой CDC для поддержки агентств и организаций, которые управляют MMRC. CDC также поддерживает Информационное приложение для обзора материнской смертности (MMRIA) для стандартизации отчетности по данным из MMRC. В этом отчете отражены усилия, предпринятые юрисдикциями для улучшения процессов MMRC и использования MMRIA для документирования и распространения информации.
