Содержание
перивентрикулярная лейкомаляция — 17 рекомендаций на Babyblog.ru
Причина ДЦП и других повреждений ЦНС в индукции и стимуляции родов.
Индукция и стимуляция родов – угроза повреждения ЦНС рождающегося ребёнка.
Никольский А.В.,
кандидат медицинских наук,
невролог
«Плод как пациент»
(Девиз Всемирного конгресса перинатологов, Амстердам, 1998г.)
В 21 век акушеры нашей страны вошли без общепризнанной, научно доказанной теории родового процесса (1*, с.3). Можно ли принимать роды, не зная, почему и за счёт каких процессов в организме беременной и плода они происходят?
В 20 веке до 50-х годов за границей и до начала 60-х годов в нашей стране акушеры использовали практический опыт, накопленный веками при приёме родов. Например: акушеры считали неразумным разрыв околоплодной оболочки (амниотомия) до того, как головка плода войдёт в полость малого таза (в нижний сегмент матки), и во время родов старались сохранить плодный пузырь как можно дольше с тем, чтобы уменьшить риск внутриматочной инфекции. В наше время эти и другие положения были полностью изменены. Появился так называемый принцип «активного ведения родов» или «программированные и индуцированные (искусственно вызванные) роды», когда врач-акушер каждой роженице составляет программу ведения родов, включающую «точную» диагностику сроков и признаков начала родов, раннюю амниотомию (вскрытие плодного пузыря), назначение простагландинов и (или) ламинарий для «созревания» шейки матки и индукции родов, антипрогестагенов и, при необходимости, окситоцина, и «постоянное» медицинское наблюдение за состоянием роженицы и плода. (2*, с. 39-40)
В наше время эти и другие положения были полностью изменены. Появился так называемый принцип «активного ведения родов» или «программированные и индуцированные (искусственно вызванные) роды», когда врач-акушер каждой роженице составляет программу ведения родов, включающую «точную» диагностику сроков и признаков начала родов, раннюю амниотомию (вскрытие плодного пузыря), назначение простагландинов и (или) ламинарий для «созревания» шейки матки и индукции родов, антипрогестагенов и, при необходимости, окситоцина, и «постоянное» медицинское наблюдение за состоянием роженицы и плода. (2*, с. 39-40)
Человечество активно росло в численности, прежде всего за счёт многодетных семей. Вряд ли бы это произошло, если бы роды в прошедшие века несли выраженную опасность роженицам и их детям. Да, детская смертность до 1 года жизни была высокой из-за гибели детей после рождения от заболеваний дыхательных путей и желудочно-кишечных инфекций (гигиена была низкой, и не было антибиотиков). С конца 20 века основной показатель уровня развития медицины в стране оценивается по смертности детей в ранний неонатальный период (до 3-х недель жизни новорожденного), а не до года жизни. Этот показатель у нас в несколько раз хуже, чем в развитых странах.
Этот показатель у нас в несколько раз хуже, чем в развитых странах.
Второй показатель, связанный прежде всего, как и предыдущий, с качеством акушерской помощи в родах – это показатель здоровья ребёнка к году жизни (ПЗ). У 712 на каждую 1000 детей до 1 года неврологами в детских поликлиниках С.-Петербурга в 2000г. выявлены нарушения развития ЦНС (3*, с.3). Из 1 415 799 детей, родившихся живыми в России в 2005г., среди доношенных ПЗ составил 59,3% (839 856 детей). 40,7% – 575 943 ребёнка к году жизни оказались больны, из них около 80 % (более 46 тысяч) – это дети с нарушениями развития ЦНС. 5% от всех родившихся составили недоношенные (76 662 ребёнка), из них здоровыми к году жизни были лишь 3,3% (1 556 детей). Т.е. больны к году жизни, прежде всего по нарушениям ЦНС, оказались -97,7% или 75 106 детей, родившихся недоношенными (4*).
Как видно из статистических данных, смена приоритетов акушерами нашей страны в середине 60-х годов 20 века – внедрение активного ведения родов и программирование и индуцирование родов, привела к тому, что основные показатели качества акушерской помощи в нашей стране совершенно не отвечают вызову времени, когда с резким падением рождаемости (и многодетности) будущее нашей страны (уровень науки, спортивных достижений, обороноспособности и проч. ) напрямую зависит от здоровья немногочисленного рождающегося молодого поколения. Несмотря на важность проблемы, на съездах, конгрессах, форумах, в периодической печати акушеров редко обсуждаются вопросы связанные с родами: подготовки шейки матки к родам, методы регуляции родов, причины нарушений сократительной деятельности матки (5*, с.7) и совсем отсутствует обсуждение биомеханизма родов (1*, с.60 и с.97). Абсолютное большинство акушеров работают с убеждением, что «управлять» родовым процессом можно и нужно и не зная тонкостей биомеханики родов (механизма раскрытия шейки матки и продвижения плода по родовому каналу) (1*, с.4).
) напрямую зависит от здоровья немногочисленного рождающегося молодого поколения. Несмотря на важность проблемы, на съездах, конгрессах, форумах, в периодической печати акушеров редко обсуждаются вопросы связанные с родами: подготовки шейки матки к родам, методы регуляции родов, причины нарушений сократительной деятельности матки (5*, с.7) и совсем отсутствует обсуждение биомеханизма родов (1*, с.60 и с.97). Абсолютное большинство акушеров работают с убеждением, что «управлять» родовым процессом можно и нужно и не зная тонкостей биомеханики родов (механизма раскрытия шейки матки и продвижения плода по родовому каналу) (1*, с.4).
У наших акушеров появились мощные по действию на матку и её шейку препараты: с середины 60-х годов 20 века синтетический окситоцин, с 70-х г.г. синтетические простагландины, с 80-х антипрогестагены, ламинарии и др. Причём сразу отметим, что естественные простагландины групп Е и F, естественный окситоцин – метаболит (продукт превращений в организме) гормона гипофиза вазопрессина, взаимодействуют и регулируются множеством других биологически активных веществ и гормонов в организме беременной и плода.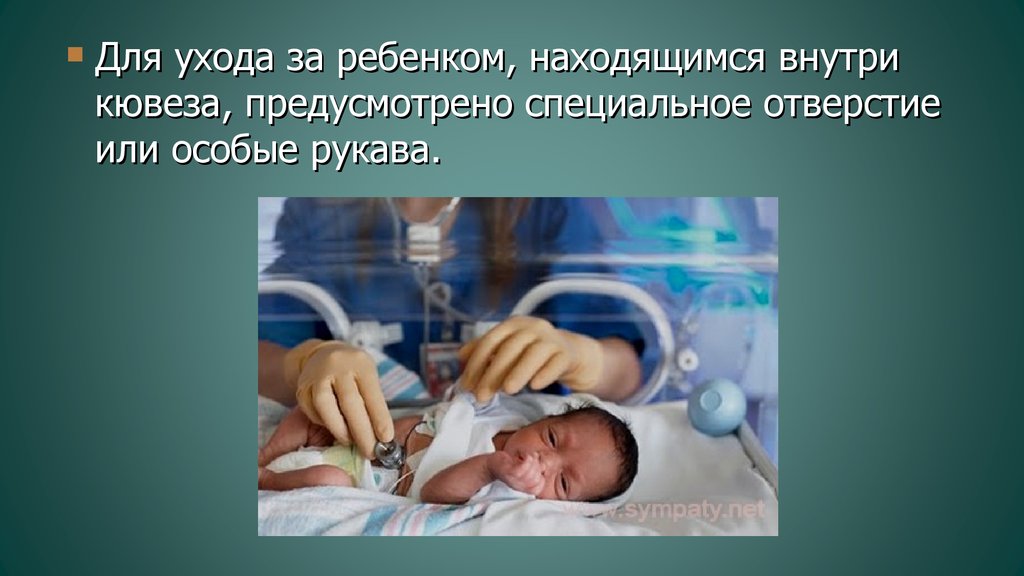 То есть синтетические простагландины, антигестагены и окситоцин не могут вызывать роды и схватки, соответствующие физиологическим (нормальным) родам и схваткам, так как эти синтетические препараты не являются копиями натуральных простагландинов и окситоцина. Эти препараты вызывают искусственный, патологический родовой процесс, при котором меняются нормальные (физиологические) показатели (параметры) кровообращения (гемодинамики) матки в родах со всеми вытекающими от этого последствиями, в первую очередь, для плода (гипоксия, нарушение кровообращения, повреждение ЦНС) (1*, с.189). При применении этих препаратов часто происходит преждевременное излитие околоплодных вод без готовой к родам шейки матки, развивается первичная и вторичная слабость родовой деятельности. Но в большинстве случаев индуцирование родов с искусственной (простагландинами, антипрогестагенами, ламинариями и др.) подготовкой шейки матки приводит к стремительным и быстрым родам с силовым преодолением родовых путей, со «штурмовыми» характеристиками прохождения предлежащей части плода по родовому каналу, глубокими разрывами шейки матки.
То есть синтетические простагландины, антигестагены и окситоцин не могут вызывать роды и схватки, соответствующие физиологическим (нормальным) родам и схваткам, так как эти синтетические препараты не являются копиями натуральных простагландинов и окситоцина. Эти препараты вызывают искусственный, патологический родовой процесс, при котором меняются нормальные (физиологические) показатели (параметры) кровообращения (гемодинамики) матки в родах со всеми вытекающими от этого последствиями, в первую очередь, для плода (гипоксия, нарушение кровообращения, повреждение ЦНС) (1*, с.189). При применении этих препаратов часто происходит преждевременное излитие околоплодных вод без готовой к родам шейки матки, развивается первичная и вторичная слабость родовой деятельности. Но в большинстве случаев индуцирование родов с искусственной (простагландинами, антипрогестагенами, ламинариями и др.) подготовкой шейки матки приводит к стремительным и быстрым родам с силовым преодолением родовых путей, со «штурмовыми» характеристиками прохождения предлежащей части плода по родовому каналу, глубокими разрывами шейки матки. Плод при этом нередко травмируется (6*, с.56). Голова плода при искусственно вызванных или ускоренных схватках не успевает подготовиться для прохождения костей малого таза. Кости черепа и швы между ними у плода хрящевые и могут менять свою конфигурацию при прохождении родового канала. При стимуляции родов голова плода сдавливается так быстро, что резко повышается внутричерепное давление, нарушается венозный отток и артериальный приток крови в головном мозге, возникают участки отёка головного мозга, ишемии и кровоизлияния.
Плод при этом нередко травмируется (6*, с.56). Голова плода при искусственно вызванных или ускоренных схватках не успевает подготовиться для прохождения костей малого таза. Кости черепа и швы между ними у плода хрящевые и могут менять свою конфигурацию при прохождении родового канала. При стимуляции родов голова плода сдавливается так быстро, что резко повышается внутричерепное давление, нарушается венозный отток и артериальный приток крови в головном мозге, возникают участки отёка головного мозга, ишемии и кровоизлияния.
Крицкая И.А. с соавт., проводя НСГ (нейросонографию) новорожденным на 3 день после родов, выявила в огромном количестве сочетание перивентрикулярной лейкомаляции (ишемия и отёк головного мозга вокруг желудочков мозга) с пери- (там же где отёк) и(или) интравентрикулярными (внутри желудочков мозга) кровоизлияниями, кефалогематомы теменной области и дилатацию (расширение, гидроцефалию) основной цистерны только у детей (доношенных), матери которых получали родоусиление (стимуляцию родов)(6*, с. 56). В группе сравнения у детей от физиологических (без вмешательств акушеров) родов подобных нарушений не выявлено. Хотелось бы, чтобы неврологи сравнили развитие ЦНС у детей, к году жизни и далее, обследованных Крицкой И.А., но такие работы в нашей медицинской литературе ОТСУТСТВУЮТ.
56). В группе сравнения у детей от физиологических (без вмешательств акушеров) родов подобных нарушений не выявлено. Хотелось бы, чтобы неврологи сравнили развитие ЦНС у детей, к году жизни и далее, обследованных Крицкой И.А., но такие работы в нашей медицинской литературе ОТСУТСТВУЮТ.
Жизненный опыт показывает, что у 90% из опрошенных матерей, имеющих детей с ДЦП, искусственно вызывали и ускоряли роды или делали экстренное кесарево, когда на фоне стимуляции развивалась угроза жизни для плода (ок.10% женщин по давности и из-за нервной и тяжёлой жизни, не смогли вспомнить подробности родов).
Так почему акушеры противопоставили искусственную индукцию и стимуляцию родов естественному процессу родов? Прежде всего, акушеры уверены в постоянно ухудшающемся здоровье женщин, и в том, что без акушерской помощи и лечения ни выносить ребёнка во время гестации (беременности), ни родить большинство женщин не могут.
Приказом МЗ СССР №430 от 1981г. утверждена для работы акушеров шкала «Оценка пренатальных (предродовых) факторов риска » для оценки возможных перинатальных (в родах) осложнений.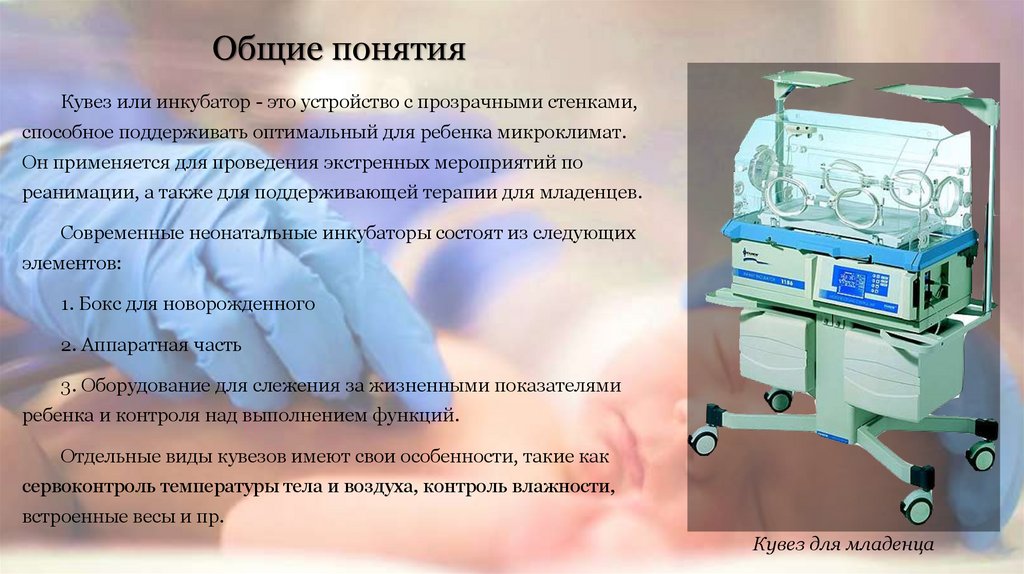 В настоящее время по этой шкале к группе высокого пренатального (и перинатального) риска можно отнести более 80% обследованных в женских консультациях беременных. Такая ситуация ведёт к необоснованной акушерской агрессии: дородовая госпитализация с медикаментозной подготовкой к родам, расширением показаний к индукции родов и кесареву сечению (6*, с.99). Многочисленные УЗИ и другие обследования, «курсы лечения»(?) во время беременности не укрепляют женщин и акушеров в благополучном исходе родов, а создают неуверенность и нервозность. А ещё проф. И.И. Яковлев в 1957 г. писал: «…у большего числа рожениц в этиопатогенезе (в причине) нарушений сократительной деятельности матки (слабости родовой деятельности) лежит не утомления гладкой мускулатуры миометрия, а расстройство функции нервной системы» (1*, с.214 и 11*, с.9). Поэтому до 60-х годов 20 века акушеры использовали психофизиопрофилактические методы подготовки к родам, то есть не медикаментозные.
В настоящее время по этой шкале к группе высокого пренатального (и перинатального) риска можно отнести более 80% обследованных в женских консультациях беременных. Такая ситуация ведёт к необоснованной акушерской агрессии: дородовая госпитализация с медикаментозной подготовкой к родам, расширением показаний к индукции родов и кесареву сечению (6*, с.99). Многочисленные УЗИ и другие обследования, «курсы лечения»(?) во время беременности не укрепляют женщин и акушеров в благополучном исходе родов, а создают неуверенность и нервозность. А ещё проф. И.И. Яковлев в 1957 г. писал: «…у большего числа рожениц в этиопатогенезе (в причине) нарушений сократительной деятельности матки (слабости родовой деятельности) лежит не утомления гладкой мускулатуры миометрия, а расстройство функции нервной системы» (1*, с.214 и 11*, с.9). Поэтому до 60-х годов 20 века акушеры использовали психофизиопрофилактические методы подготовки к родам, то есть не медикаментозные.
В современной медицине бытует миф, что прежде всего из-за плохого здоровья беременных родятся больные, с поражением ЦНС дети. Но женщины военных и послевоенных 40-х и 50-х годов, бараков, теплушек-вагончиков и коммуналок, тяжело трудящиеся на производстве и в деревнях, при разгуле половых инфекций (гонореи, сифилиса и др.) и абортов, отсутствии антибиотиков (для лечений любых воспалительных заболеваний) и отсутствии ультразвуковой диагностики, разве могли иметь показатель здоровья лучше современных женщин, если бы к ним применили минздравовскую акушерскую шкалу пренатальных факторов риска из приказа №430? Но зато не было средств для медикаментозной стимуляции родов, акушеры использовали в работе опыт, накопленный предшествующими поколениями, и женщины 40-х -50-х годов нарожали поколения россиян, проложивших дорогу к атому и в космос, на спортивные олимпийские пьедесталы. При этом цифры детской инвалидности по поражению ЦНС (данные проф. К.А.Семёновой) к 1964 году по ДЦП составляли 0, 64 на 1000 детского населения (дети до 15 лет), а в 2002 г. – 196,3 на 1000 детского населения, и рост продолжается, по синдрому детского аутизма рост с 1966 по 2001год составил 1800% и достигает 6,4 на 1000 детей (7*).
Но женщины военных и послевоенных 40-х и 50-х годов, бараков, теплушек-вагончиков и коммуналок, тяжело трудящиеся на производстве и в деревнях, при разгуле половых инфекций (гонореи, сифилиса и др.) и абортов, отсутствии антибиотиков (для лечений любых воспалительных заболеваний) и отсутствии ультразвуковой диагностики, разве могли иметь показатель здоровья лучше современных женщин, если бы к ним применили минздравовскую акушерскую шкалу пренатальных факторов риска из приказа №430? Но зато не было средств для медикаментозной стимуляции родов, акушеры использовали в работе опыт, накопленный предшествующими поколениями, и женщины 40-х -50-х годов нарожали поколения россиян, проложивших дорогу к атому и в космос, на спортивные олимпийские пьедесталы. При этом цифры детской инвалидности по поражению ЦНС (данные проф. К.А.Семёновой) к 1964 году по ДЦП составляли 0, 64 на 1000 детского населения (дети до 15 лет), а в 2002 г. – 196,3 на 1000 детского населения, и рост продолжается, по синдрому детского аутизма рост с 1966 по 2001год составил 1800% и достигает 6,4 на 1000 детей (7*). Такая же картина роста неврологических нарушений по синдрому СДВГ, хождению на носочках (цыпочках), ВСД, различным задержкам речевого развития (логопед – в наше время очень востребованная профессия) и др.
Такая же картина роста неврологических нарушений по синдрому СДВГ, хождению на носочках (цыпочках), ВСД, различным задержкам речевого развития (логопед – в наше время очень востребованная профессия) и др.
Бытует также мнение, что количество ДЦП и других нарушений ЦНС растёт за счёт увеличения выхаживаемых недоношенных детей. Но недоношенных, что в 60-е годы 20 века, что в начале 21 века, рождается из года в год 5-7% от всех родов, а по показателю здоровья к году жизни без нарушения развития ЦНС из года в год 3-4% от всех, родившихся недоношенными. Так что резкого роста поражений ЦНС у детей только за счёт недоношенных не получается. Достижения реанимации способствовали снижению смертности новорожденных в нашей стране, но эти успехи в большинстве случаев не могут исправить повреждения ЦНС недоношенного плода в родах, которые связаны с активным, программированным ведением родов(8*г).
Так, в работе сотрудников кафедры Радзинского в 2006 г (8*а) установлено, что тяжёлому состоянию доношенных детей при рождении, потребовавшему ИВЛ, способствуют не столько нарушения фетоплацентарной (плодово-плацентарной) системы, выявленные во время беременности, сколько элементы акушерской агрессии в родах. По анализу историй родов частота амниотомий составила 31,3%, среди аномалий родовой деятельности: 26,7% случаев – слабость родовой деятельности, в остальных – прежде всего гипертоническая дисфункция матки, которая напрямую (1*, с.257) связана со стимуляцией родов акушерами. Экстренное кесарево сечение составило 33,6% родов, после которых доношенные дети попали на ИВЛ (сразу после операции). В большинстве случаев кесарево сечение было запоздалым и производилось при выраженном страдании (гипоксии) плода. То есть такое экстренное кесарево сечение не спасало детей от повреждений ЦНС.
По анализу историй родов частота амниотомий составила 31,3%, среди аномалий родовой деятельности: 26,7% случаев – слабость родовой деятельности, в остальных – прежде всего гипертоническая дисфункция матки, которая напрямую (1*, с.257) связана со стимуляцией родов акушерами. Экстренное кесарево сечение составило 33,6% родов, после которых доношенные дети попали на ИВЛ (сразу после операции). В большинстве случаев кесарево сечение было запоздалым и производилось при выраженном страдании (гипоксии) плода. То есть такое экстренное кесарево сечение не спасало детей от повреждений ЦНС.
В анализируемых случаях рождения доношенных детей, попавших в реанимацию на ИВЛ, большинство их матерей во время беременности имели низкую степень перинатального риска. Хроническая плацентарная недостаточность на фоне хронической гипоксии плода во время беременности, приведшие к задержке развития плода(12*, с.37-38), встретились только у 9,7% пациенток анализируемой группы. При этом диагноз хронической плацентарной недостаточности в женских консультациях выставлялся во время беременности в 56,8% случаях, но подтверждён этот диагноз на основании осмотра последа (плаценты) только у половины женщин, имевших этот диагноз во время беременности. Таким образом, по материалам этой работы акушерской кафедры Радзинского, можно утверждать, что детская инвалидность и заболеваемость ЦНС возросла у нас из-за того, что реанимируются прежде всего доношенные дети, которые при правильной тактике ведения родов должны были родиться здоровыми.
Таким образом, по материалам этой работы акушерской кафедры Радзинского, можно утверждать, что детская инвалидность и заболеваемость ЦНС возросла у нас из-за того, что реанимируются прежде всего доношенные дети, которые при правильной тактике ведения родов должны были родиться здоровыми.
Повреждения головного мозга плода в родах может произойти даже при однократном внутривенном или внутримышечном введении окситоцина. Это проиллюстрировано в работе Савицкого Г.А. (1*, с. 257): по данным внутренней гистерограммы у роженицы с преждевременным излитием околоплодных вод, после однократного введения окситоцина (с целью родостимуляции) вначале резко повысился тонус миометрия, который только через 30 минут нормализовался (когда закончилось действие окситоцина) и «способствовал развитию полноценной схватки». То есть на протяжении более 30 минут наблюдался ятрогенный (связанный с действием окситоцина, введённого акушером) вариант окситоциновой гипертонической дисфункции матки. Значит, более 30 минут плод находился в условиях гипоксии, что вполне достаточно для необратимых повреждений ЦНС.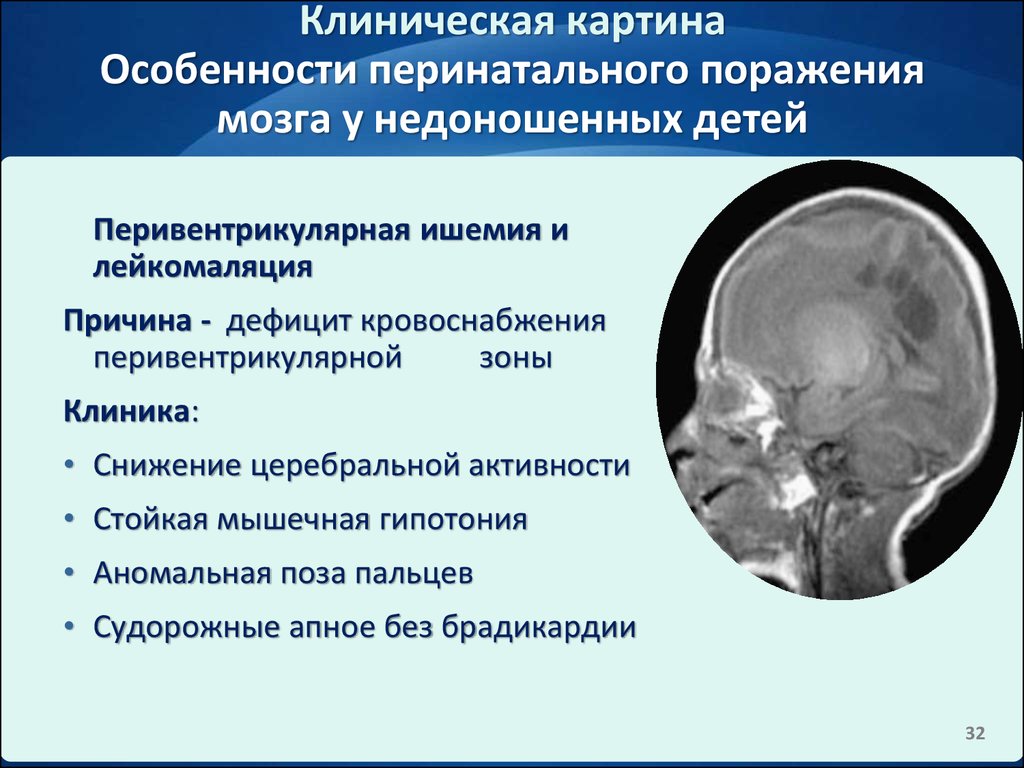 Таким образом, к моменту рождения прямого действия окситоцина уже нет, акушер оценивает состояние новорожденного в 7, 8 а то и в 9 баллов по шкале Апгар. Но необратимые нарушения ЦНС уже произошли, и выявить их может невролог при полном неврологическом осмотре.
Таким образом, к моменту рождения прямого действия окситоцина уже нет, акушер оценивает состояние новорожденного в 7, 8 а то и в 9 баллов по шкале Апгар. Но необратимые нарушения ЦНС уже произошли, и выявить их может невролог при полном неврологическом осмотре.
Такое же пагубное воздействие на тонус матки, кровообращение и ЦНС плода происходит при применении простагландинов, антипрогестагенов, ламинарий (10*, с.91). Аналогично «работает» и прокол плодного пузыря (9*, с.532)), применяемый акушерами для искусственного ускорения родов, как процедура, якобы безопасная для плода.
Г.А. Савицкий пишет, что физиологический процесс раскрытия шейки матки в родах тесно связан с процессом продвижения предлежащей части плода. Процесс раскрытия шейки матки может осуществляться и при отсутствии продвижения плода, что происходит при стимуляции созревания шейки матки с применением простагландинов и ламинарий. Но это будет уже патологический процесс, при котором меняются физиологические параметры кровообращения в матке, с развитием кислородной недостаточности (гипоксии) у плода (1*, с. 189). При искусственном расширении шейки матки (простагландинами, ламинариями) роды ускоряются (по Савицкому Г.А.,(1*, с. 268-270) – это ложно «гиперэргические» схватки, как варианты ятрогенной гипертонической дисфункции матки), что может привести к «штурмовому» прохождению плода через родовые пути и закончиться родовой травмой и гипоксическими повреждениями ЦНС ребёнка.
189). При искусственном расширении шейки матки (простагландинами, ламинариями) роды ускоряются (по Савицкому Г.А.,(1*, с. 268-270) – это ложно «гиперэргические» схватки, как варианты ятрогенной гипертонической дисфункции матки), что может привести к «штурмовому» прохождению плода через родовые пути и закончиться родовой травмой и гипоксическими повреждениями ЦНС ребёнка.
Показательны и цифры роста родовой травмы в Омской области: 23 ребёнка на 1000 живорожденных в 1996г. с ежегодным приростом до 31 на 1000 – в 2005г. (6*, с.66 8*б) Кравченко Е.Н. делает вывод, что «наряду с ухудшением репродуктивного здоровья населения, влекущим за собой рост осложнений гестации (беременности) и затруднённых родов, возможно (автор допускает такую мысль) и неадекватное качество акушерской помощи». Правда, адекватность акушерской помощи автор видит в дальнейшей активизации вмешательств акушеров в роды, называя применение простагландинов, антигестагенов и ламинарий безопасными и эффективными методами индукции и стимуляции родов, не влияющих на показатель здоровья новорожденных после рождения и к году жизни. При этом никаких материалов и работ по оценке здоровья новорожденных, рождённых в родах со стимуляцией и индукцией автор не приводит (6*, с.174-175). Результаты же работы Крицкой И.А. (см. выше) по поражениям ЦНС новорожденных после акушерского родоусиления (6*, с.56 и 12*), не заставляют задуматься Кравченко Е.Н. и её коллег, что не всё, что в родах удобно современному акушеру, безопасно для здоровья ребёнка(8*в, 8*д).
При этом никаких материалов и работ по оценке здоровья новорожденных, рождённых в родах со стимуляцией и индукцией автор не приводит (6*, с.174-175). Результаты же работы Крицкой И.А. (см. выше) по поражениям ЦНС новорожденных после акушерского родоусиления (6*, с.56 и 12*), не заставляют задуматься Кравченко Е.Н. и её коллег, что не всё, что в родах удобно современному акушеру, безопасно для здоровья ребёнка(8*в, 8*д).
Необходимо особо отметить, что оценка состояния новорожденного по шкале Апгар не даёт правильного представления о состоянии ЦНС. В классических работах K. Nelson с соавт. было изучено 49000 детей, которые были оценены по Апгар через 1 и 5 минут после рождения и по состоянию ЦНС в дальнейшем по жизни. 99 детей имели оценку 3 балла на 5-10-15 -20 минутах, получили интенсивную терапию и выжили. У 12 из этих детей развился ДЦП, у 8 -отмечались менее значительные неврологические нарушения. Остальные 79(!), после проведённой интенсивной терапии, были здоровы по ЦНС. С другой стороны, из детей у которых в дальнейшем развился ДЦП, 55% имели на 1-ой минуте жизни оценку по шкале Апгар 7-10 баллов, на 5-й минуте – 73% детей с ДЦП имели по Апгар 7-10 баллов.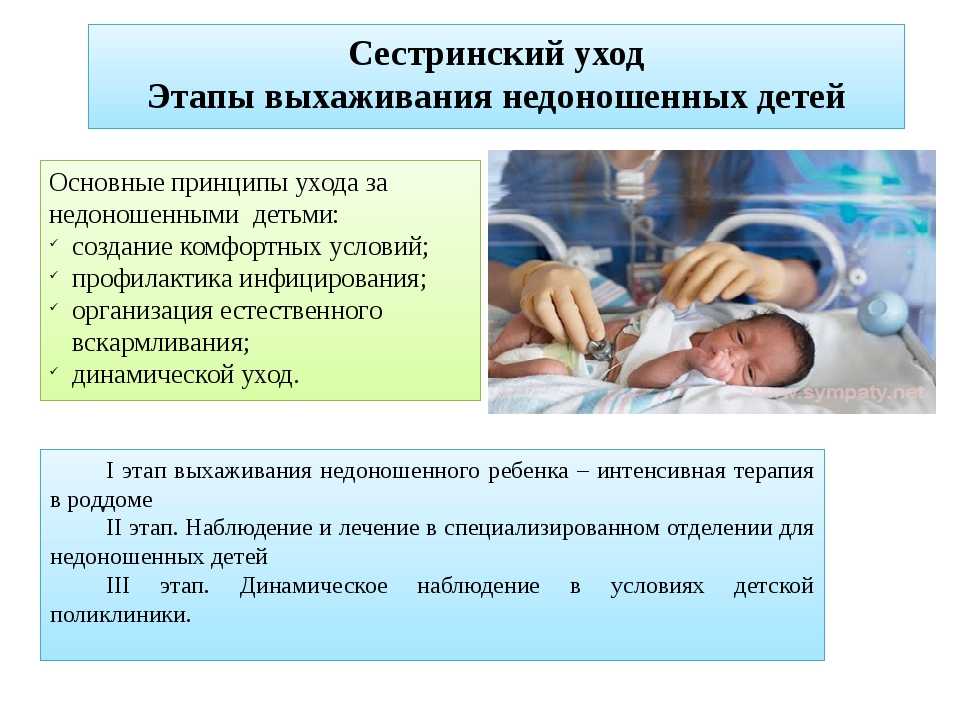 Wayenberg с соавт. считает, что шкала Апгар не является информативной в отношении прогноза гипоксических поражений головного мозга. По их мнению, наиболее важна оценка нарушений неврологического статуса новорожденного в динамике. (3*, стр. 144-145). Не смотря на столь показательные данные работ иностранных специалистов, нашими неонатолагами и детскими неврологами в 2007г. принята классификация Церебральной ишемии (гипоксически-ишемической энцефалопатии), в которой рассматривать наличие энцефалопатии рекомендуется только у детей, у которых зафиксирована асфиксия при рождении (13*, стр. 11-12). То есть, гипоксия и асфиксия, повреждающая ЦНС, но возникающая в период вмешательства в роды индукцией и стимуляцией, остаётся с момента рождения не выявленной. Новорожденный при высоких баллах по шкале Апгар 7-10, не осматривается с описанием полного неврологического статуса, ведь асфиксии у него при рождении нет. В итоге, неврологические нарушения находят и фиксируют детские неврологи, когда с 1 месяца и далее, к ним приносят на приём таких детей.
Wayenberg с соавт. считает, что шкала Апгар не является информативной в отношении прогноза гипоксических поражений головного мозга. По их мнению, наиболее важна оценка нарушений неврологического статуса новорожденного в динамике. (3*, стр. 144-145). Не смотря на столь показательные данные работ иностранных специалистов, нашими неонатолагами и детскими неврологами в 2007г. принята классификация Церебральной ишемии (гипоксически-ишемической энцефалопатии), в которой рассматривать наличие энцефалопатии рекомендуется только у детей, у которых зафиксирована асфиксия при рождении (13*, стр. 11-12). То есть, гипоксия и асфиксия, повреждающая ЦНС, но возникающая в период вмешательства в роды индукцией и стимуляцией, остаётся с момента рождения не выявленной. Новорожденный при высоких баллах по шкале Апгар 7-10, не осматривается с описанием полного неврологического статуса, ведь асфиксии у него при рождении нет. В итоге, неврологические нарушения находят и фиксируют детские неврологи, когда с 1 месяца и далее, к ним приносят на приём таких детей.
Для снижения заболеваемости ДЦП и другими нарушениями развития ЦНС у детей нашей страны, акушеры обязаны прекратить использование для индукции (созревания шейки матки) и стимуляции родов и схваток искусственно созданные средства: окситоцин, простагландины, антипрогестагены и др., осмотические дилятаторы (ламинарии), так как при действии этих препаратов происходит развитие патологических (неестественных, ненатуральных) родов. Начавшийся же естественным образом процесс родов, под воздействием этих препаратов переходит в патологический процесс. Такое искусственно вызванное патологическое течение родового процесса опасно, прежде всего, нарушениями кровообращения и родовой травмой плода, что ведёт к повреждению ЦНС плода. В лёгких случаях, в течение первого года жизни ребёнка, невролог выявит синдром нервно-рефлекторной возбудимости, нарушения сна, мышечную дистонию, вегетативную дисфункцию (беспричинное срыгивание и др.), нормотензивную гидроцефалию, косолапость и др. После года – задержку речевого развития, гиперактивность и дефицит внимания, хождение на носочках и др. В тяжёлых случаях – эпилептический синдром, гиперкинезы, ДЦП, синдром аутизма, задержку психического развития и др.
В тяжёлых случаях – эпилептический синдром, гиперкинезы, ДЦП, синдром аутизма, задержку психического развития и др.
Индукция и стимуляция родов – основная причина повреждений ЦНС рождающегося ребенка.
Литература:
1. Г.А.Савицкий, А.Г.Савицкий «Биомеханика физиологической и патологической родовой схватки», » ЭЛСБИ-СПб», С.-Петербург,2003.
2. В.В.Абрамченко, Р.А.Абрамян, Л.Р.Абрамян «Индукция родов и их регуляция простагландинами», ЭЛБИ-СПб, С.-Петербург, 2005.
3. А.Е.Пальчик, Н.И.Шабалов «Гипоксически-ишемическая энцефалопатия новорожденных», «Питер» С.-Петербург, 2001.
4. «Национальное руководство по акушерству», «ГЭОТАР-Медиа» Москва, 2007.
И5.И.С.Сидорова «Физиология и патология родовой деятельности», «МИА», Москва, 2006.
6. Е.Н.Кравченко «Родовая травма. Акушерские и перинатальные аспекты», «ГЭОТАР-Медиа», 2009.
7. «Жизнь с ДЦП. Проблемы и решения» журнал №1,
8. «Акушерство и гинекология» журнал:
а).2007г.,№ 3, с.42-47, В.Е.Радзинский и др. «Доношенные дети, подвергшиеся реанимации. Анализ акушерской тактики».
«Доношенные дети, подвергшиеся реанимации. Анализ акушерской тактики».
б).2007г., №3, с.10-13, Е.Н.Кравченко «Факторы риска родовой травмы»
в).2008г.,№2, с.35-38, Е.Н.Кравченко «Осложнения гестационного периода и родовая травма новорожденного в условиях крупного региона Западной Сибири».
г).2008г.,№6, с.39-43, В.Е.Радзинский и др. «Недоношенные дети, подвергшиеся реанимации. Анализ акушерской тактики».
д).2006г.,№5, с.47- 49, Л.В.Гутиков, В.А.Лискович «Применение ламинарий для подготовки шейки матки к родам при гестозе лёгкой степени».
9. Справочник Калифорнийского университета «Акушерство», 1996г., Бостон, Нью-Йорк, Лондон, под.ред. Н.Нисвандера, А.Эванса, перевод с англ., «Практика», Москва, 1999.
10. В.В.Абрамченко «Простагландины и антигестагены в акушерстве и гинекологии», «Интеллект», Петрозаводск, 2003.
11. Т.И.Кузьминых «Подготовка беременных к родам», (Методическое пособие), «Издательство Н-Л», С.-Петербург, 2007.
12. А.В.Михайлов и Р.Тунелл «Клиническое руководство по асфиксии плода и новорожденного», «Петрополис», С. -Петербург,2001. 13. Классификация перинатальных поражений нервной системы и их последствий у детей первого года жизни» Российская ассоциация специалистов перинатальной медицины. Методические рекомендации. Москва, 2007г. (В разработке классификации приняли участие ак. РАМН д.м.н. Г.М. Савельева, ак. РАМН д.м.н. В.А.Таболин, д.м.н. Н.П. Шабалов, д.м.н. М.В. Фёдорова, д.м.н. Л.Г. Сичинава, д.м.н. Г.М. Дементьева, д.м.н. М.С. Ефимов, д.м.н. А.С. Петрухин, д.м.н. А.В. Горбунов, д.м.н. Е.П. Бомбардирова, д.м.н. Ю.И. Барашнев, д.м.н. М.И. Медведев и другие д.м.н. и к.м.н.)
-Петербург,2001. 13. Классификация перинатальных поражений нервной системы и их последствий у детей первого года жизни» Российская ассоциация специалистов перинатальной медицины. Методические рекомендации. Москва, 2007г. (В разработке классификации приняли участие ак. РАМН д.м.н. Г.М. Савельева, ак. РАМН д.м.н. В.А.Таболин, д.м.н. Н.П. Шабалов, д.м.н. М.В. Фёдорова, д.м.н. Л.Г. Сичинава, д.м.н. Г.М. Дементьева, д.м.н. М.С. Ефимов, д.м.н. А.С. Петрухин, д.м.н. А.В. Горбунов, д.м.н. Е.П. Бомбардирова, д.м.н. Ю.И. Барашнев, д.м.н. М.И. Медведев и другие д.м.н. и к.м.н.)
P.s.: 1 марта 1997 г. в Чан Мэе (Таиланд) на конференции «Роды без границ», проводившейся под эгидой ЮНИСЕФ, председатель нью-йоркского Фонда здоровья матери и ребенка д-р Дорис Хейр представила результаты исследования, начав свою речь со следующего заявления: «Мне очень больно признать, что нигде в мире нет столь искаженных представлений о нормальных родах, как в США. Вызывает все более растущее беспокойство, что так называемое акушерское лечение в значительной степени является причиной высокого показателей количества детей с проблемами в обучении. Американские школьники отстают по сравнению со школьниками из других стран в математике и других предметах, требующих логического мышления и понимания. Сотни миллионов долларов ежегодно тратятся на ведение беременностей и высокотехнологичную помощь в родах, в то время как школы заполнены детьми, для обучения которых требуются специальные методики и педагоги-дефектологи. Образовательные услуги для „особых“ детей стали бурно развивающейся отраслью экономики в США. И хотя мы пытаемся объяснить это увеличением числа недоношенных детей, факты говорят о том, что 75% детей-инвалидов в нашей стране родились в срок, с нормальным весом и не имеют отягощенного семейного анамнеза. Прежде чем ваши акушерские службы попытаются перенять западные методики в работе родильных отделений, объясните коллегам, что медицинские вмешательства, которые являются неотъемлемой частью западного подхода, могут навредить матери, ее ребенку и как результат – обществу в целом»
Американские школьники отстают по сравнению со школьниками из других стран в математике и других предметах, требующих логического мышления и понимания. Сотни миллионов долларов ежегодно тратятся на ведение беременностей и высокотехнологичную помощь в родах, в то время как школы заполнены детьми, для обучения которых требуются специальные методики и педагоги-дефектологи. Образовательные услуги для „особых“ детей стали бурно развивающейся отраслью экономики в США. И хотя мы пытаемся объяснить это увеличением числа недоношенных детей, факты говорят о том, что 75% детей-инвалидов в нашей стране родились в срок, с нормальным весом и не имеют отягощенного семейного анамнеза. Прежде чем ваши акушерские службы попытаются перенять западные методики в работе родильных отделений, объясните коллегам, что медицинские вмешательства, которые являются неотъемлемой частью западного подхода, могут навредить матери, ее ребенку и как результат – обществу в целом»
Федеральное государственное бюджетное учреждение «Национальный медицинский исследовательский центр глазных болезней имени Гельмгольца» Министерства здравоохранения Российской Федерации
- Телемедицина
- Наши врачи
- График работы
- Написать письмо
- Адрес
Москва, ул. Садовая-Черногрязская 14/19
Садовая-Черногрязская 14/19
+7 495 625 87 73
- Контакты
- Медицинский туризм
- Контакты
- Медицинский туризм
- Структура
- История
- Сотрудники
- Телемедицина
- Медицинский туризм
- Отзывы
- Вакансии
- Правовая информация
- Противодействие коррупции
- Режим и график работы отделений
- Правила и регламенты
- Запись на приём (взрослые)
- Запись на приём (дети)
- Медицинская помощь
- Правовая информация
- Платные услуги
- Вопросы и ответы
- Главный внештатный офтальмолог России
- ВОЗ
- АВО
- Профсоюз
- Главные внештатные офтальмологи России
- Российская педиатрическая офтальмология
- Российский офтальмологический журнал
- Офтальмологический портал Орган зрения
- Диссертационный совет
- ЛЭК
- Патенты
- Клинические исследования
- Совет молодых ученых
- Отдел образования
- Сведения об образовательной организации
- Ординатура
- Аспирантура
- Повышение квалификации
- Кафедра непрерывного медицинского образования
- Кафедра глазных болезней ФДПО МГМСУ
- Методический аккредитационно-симуляционный центр (МАСЦ)
- СМИ о нас
- Мероприятия
Схема проезда Подробнее
Москва, ул. Садовая-Черногрязская, 14/19
Садовая-Черногрязская, 14/19
Красные ворота
Москва, ул. Суворовская, 35
Преображенская площадь
- Главная
- docs
В процессе обработки вашего запроса произошла ошибка.
Вернуться на главную
ФГБУ «НМИЦ глазных болезней им. Гельмгольца»
Минздрава России
Медицинский туризм
Высококвалифицированная офтальмологическая помощь иностранным гражданам в соответствии с международными стандартами.
Отчет о клиническом случае: девочка-младенец с очень низкой массой тела при рождении с врожденной двусторонней перивентрикулярной лейкомаляцией, рожденная от матери с коронавирусным заболеванием 2019
Front Pediatr. 2022 г.
Опубликовано в сети 9 мая 2022 г. doi: 10.3389/fped.2022.887132
, 1 , * , 1 , 1 , 1 , 2 , 2 , 3 и 1 , *
Информация об авторе Примечания к статье Информация об авторских правах и лицензии Отказ от ответственности
- Заявление о доступности данных
26-летней первородящей женщине с COVID-19 было проведено экстренное кесарево сечение в связи с дальнейшей гипоксемией на сроке 28 недель 5/7 дней беременности . Новорожденная девочка родилась с массой тела 1347 г и оценкой по шкале Апгар четыре балла на 1-й минуте, три на 5-й минуте и восемь на 10-й минуте. ОТ-ПЦР мазков из носоглотки на COVID-19 проводили при рождении, через 24 и 48 часов после рождения, все результаты были отрицательными. При УЗИ головы при рождении обнаружены двусторонние кистозные образования в передних рогах боковых желудочков.
Ключевые слова: COVID-19, ребенок с очень низкой массой тела при рождении, перивентрикулярная лейкомаляция, ПВЛ, УЗИ, МРТ. Имеются ограниченные сообщения о клинических характеристиках и исходах у новорожденных, особенно недоношенных новорожденных или инфицированных во время беременности. Мы сообщаем о младенце женского пола с очень низкой массой тела при рождении с врожденными двусторонними перивентрикулярными кистозными поражениями, рожденном от матери с COVID-19..
Мы сообщаем о младенце женского пола с очень низкой массой тела при рождении с врожденными двусторонними перивентрикулярными кистозными поражениями, рожденном от матери с COVID-19..
26-летняя первородящая женщина сообщила о лихорадке и головной боли на сроке беременности 27 недель 4/7 дней. У нее был диагностирован COVID-19 с помощью полимеразной цепной реакции с обратной транскрипцией в реальном времени (rRT-PCR: GeneXpert ® , Beckman Coulter Inc., США) из образца, взятого через мазок из носоглотки два дня спустя (пороговый цикл был 20,5). д.), и был госпитализирован. У нее не было диагностировано преждевременного разрыва плодного пузыря, и у нее не было анамнеза, кроме ожирения. Лечение на четвертый день после госпитализации включало оксигенотерапию через назальную канюлю, и ее клиническое состояние ухудшилось. Компьютерная томография (КТ) грудной клетки выявила двусторонние затемнения по типу «матового стекла» и консолидацию. При прогрессирующей гипоксемии ей установили назальную канюлю с высоким потоком (HFNC) и внутримышечно вводили кортикостероиды для облегчения созревания легких плода.
Открыть в отдельном окне
КТ грудной клетки матери. Двустороннее помутнение по типу «матового стекла» и консолидация.
Открыть в отдельном окне
Карта клинического состояния матери больного.
Новорожденная девочка родилась с массой тела 1347 граммов и оценкой по шкале Апгар четыре на 1-й минуте, три на 5-й минуте и восемь на 10-й минуте. При рождении у ребенка был диагностирован неонатальный идиопатический респираторный дистресс-синдром (РДС) на основании повышенной потребности в кислороде и рентгенографии грудной клетки, и сразу после этого внутритрахеально был введен сурфактант. рРТ-ПЦР из мазков из носоглотки на COVID-19были выполнены при рождении, через 24 часа и 48 часов после рождения, все они были отрицательными. Анализы на токсоплазму, краснуху, цитомегаловирус (ЦМВ) и вирус простого герпеса (ВПГ) (TORCH) дали отрицательный результат.
 Она была выписана на 64-й день жизни без каких-либо отклонений при осмотре (показано на рисунке). Сейчас ей 6 месяцев и она даже приобрела способность переворачиваться. Мы планируем наблюдать за ребенком до школьного возраста, потому что были сообщения о том, что у людей с PVL проявляются симптомы когнитивных нарушений (4).
Она была выписана на 64-й день жизни без каких-либо отклонений при осмотре (показано на рисунке). Сейчас ей 6 месяцев и она даже приобрела способность переворачиваться. Мы планируем наблюдать за ребенком до школьного возраста, потому что были сообщения о том, что у людей с PVL проявляются симптомы когнитивных нарушений (4).Открыть в отдельном окне
(А,Б) УЗИ головы. День 0 Красный позволяет показать двусторонние кистозные поражения передних рогов каждого желудочка.
Открыть в отдельном окне
МРТ головного мозга. (A) Цвет T2: красный цвет позволяет выявить двусторонние кистозные поражения. (B) Т2-взвешенный: красный позволяет показать двусторонние кистозные поражения.
Открыть в отдельном окне
Карта клинического состояния больного.
Перивентрикулярная лейкомаляция была впервые описана Banker в 1962 (5). В настоящее время ПВЛ является одним из наиболее частых заболеваний, которое может привести к развитию детского церебрального паралича у недоношенных новорожденных.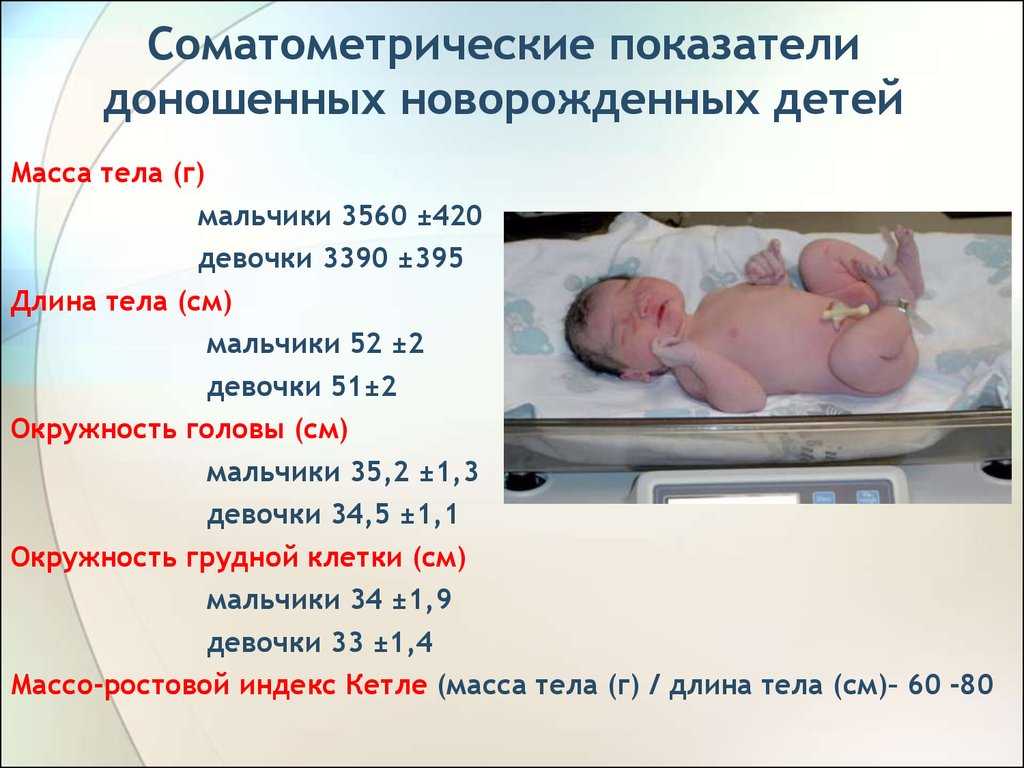 Заболеваемость кистозной ПВЛ у новорожденных с очень низкой массой тела при рождении (ОНМТ) в Японии в 2003–2012 гг. составила 3,3%. 1 Нейропатологическими признаками PVL являются активация микроглии и фокальное и диффузное перивентрикулярное истощение премиелинизирующей олигодендроглии. Премиелинизирующие олигодендроглии очень уязвимы к смерти, вызванной глутаматом, свободными радикалами и провоспалительными цитокинами (6). Мы сообщаем об уникальном случае новорожденной девочки с ОНМТ с врожденной двусторонней ПВЛ, рожденной от COVID-19.позитивная мама.
Заболеваемость кистозной ПВЛ у новорожденных с очень низкой массой тела при рождении (ОНМТ) в Японии в 2003–2012 гг. составила 3,3%. 1 Нейропатологическими признаками PVL являются активация микроглии и фокальное и диффузное перивентрикулярное истощение премиелинизирующей олигодендроглии. Премиелинизирующие олигодендроглии очень уязвимы к смерти, вызванной глутаматом, свободными радикалами и провоспалительными цитокинами (6). Мы сообщаем об уникальном случае новорожденной девочки с ОНМТ с врожденной двусторонней ПВЛ, рожденной от COVID-19.позитивная мама.
Многонациональное исследование с участием 18 стран (включая Японию) в начале пандемии показало, что у беременных с инфекцией COVID-19 наблюдалось значительное увеличение тяжелой материнской заболеваемости и материнской смертности, а также неонатальных осложнений по сравнению с неинфицированными женщинами (7 ). Вертикальная передача инфекции новорожденным продемонстрировала благоприятные неонатальные исходы. Новорожденные протекали бессимптомно или имели легкие респираторные симптомы с выздоровлением в течение двух недель (8).
Новорожденные протекали бессимптомно или имели легкие респираторные симптомы с выздоровлением в течение двух недель (8).
В недавнем систематическом обзоре в нескольких отчетах описывается повышенный уровень преждевременных родов до 22% (9). Имеющаяся в настоящее время литература не сообщает о росте числа новорожденных, которые малы для гестационного возраста, или увеличении врожденных дефектов на фоне COVID-19 во втором и третьем триместре беременности по сравнению с исходным уровнем населения (10).
Цзэн и др. сообщили, что среди восьми новорожденных, прошедших МРТ головного мозга при скорректированном гестационном возрасте 44 недели, у пяти был диагностирован COVID-19.и из них трое имели аномальный сигнал в белом веществе и задержку миелинизации ( n = 1), задержку миелинизации и дисплазию головного мозга ( n = 1) и аномальный сигнал в двусторонних перивентрикулярных областях ( n = 1). (11).
Энгерт и др. сообщили о случае тяжелого повреждения головного мозга после опосредованного SARS-CoV-2 гипервоспаления во время беременности. В отчете были задокументированы внутричерепное воспаление и коагулопатия, а также петехиальное кровотечение (без аномального количества тромбоцитов) и сильно повышенное количество D-димера и лейкоцитов (12).
В отчете были задокументированы внутричерепное воспаление и коагулопатия, а также петехиальное кровотечение (без аномального количества тромбоцитов) и сильно повышенное количество D-димера и лейкоцитов (12).
Мы предполагаем, что новорожденный, о котором мы сообщаем, имел пост-COVID-19 системную воспалительную реакцию во время беременности, которая привела к патологическому кровообращению плода с последующей коагулопатией и преждевременными родами. Возможно, что плацентарная избыточная экспрессия ангиотензинпревращающего фермента 2, который может критически модулировать рецептор SARS-CoV-2, вызывала модулированную гемодинамику в маточно-плацентарной единице. Во-вторых, провоспалительный цитокиновый шторм, вызванный SARS-CoV-2, может вызвать тяжелое воспаление с пагубными последствиями для мозга плода (например, развитие перивентрикулярной лейкомаляции) (13).
Фавр и др. сообщили о двух случаях уменьшения движений плода и аномального сердечного ритма плода через пять дней после легкой формы COVID-19 у матери, что потребовало экстренного кесарева сечения на 29 неделе и 3/7 дня и 32 недели и 1/7 дня беременности, что привело к травме головного мозга. Исследование плаценты выявило обширный и многоочаговый хронический интервиллозит с интенсивным положительным цитоплазматическим анализом на антитела к SARS-CoV-2 и обнаружение SARS-CoV-2 с помощью RT-qPCR. Вертикальная передача была подтверждена в одном случае, и у обоих новорожденных развилась обширная кистозная ПВЛ (13).
Исследование плаценты выявило обширный и многоочаговый хронический интервиллозит с интенсивным положительным цитоплазматическим анализом на антитела к SARS-CoV-2 и обнаружение SARS-CoV-2 с помощью RT-qPCR. Вертикальная передача была подтверждена в одном случае, и у обоих новорожденных развилась обширная кистозная ПВЛ (13).
Мы сообщаем о случае новорожденного с перивентрикулярной лейкомаляцией 2 степени, и это должно побудить клиницистов к мониторингу функции и структуры мозга плода вскоре после рождения под тщательным контролем кардиореспираторного состояния во время исследования в соответствии с утвержденными рекомендациями.
Наборы данных для этой статьи не являются общедоступными из-за опасений относительно анонимности участников/пациентов. Запросы на доступ к наборам данных следует направлять соответствующим авторам.
Исследования с участием людей были рассмотрены и одобрены Наблюдательным советом христианской больницы Йодогава. Письменное информированное согласие на участие в этом исследовании было предоставлено законным опекуном/ближайшим родственником участников.
К.С. и Р.Х. проконсультировались у матери. KK, NY, HO и AM консультировались в пренатальный период и проектировали. К.К. и М.Н. написали черновик. KK, NY и AM оказывали медицинскую помощь в отделении интенсивной терапии. KK участвовал в сборе данных и предоставил гистологический анализ. Р.Г. провел обзор литературы и принял участие в публикации. Все авторы внесли свой вклад в статью и одобрили представленную версию.
Авторы заявляют, что исследование проводилось при отсутствии каких-либо коммерческих или финансовых отношений, которые могли бы быть истолкованы как потенциальный конфликт интересов. Обработчик редактора TM заявил о прошлом соавторстве с одним из авторов MN.
Все претензии, изложенные в этой статье, принадлежат исключительно авторам и не обязательно представляют претензии их дочерних организаций или издателя, редакторов и рецензентов. Любой продукт, который может быть оценен в этой статье, или претензии, которые могут быть сделаны его производителем, не гарантируются и не поддерживаются издателем.
1 https://plaza.umin.ac.jp/nrndata/syukei.htm
1. Zhu N, Zhang D, Wang W, Li X, Yang B, Song J и др. Новый коронавирус от пациентов с пневмонией в Китае, 2019 г. N Engl J Med. (2020) 382: 727–33. [Бесплатная статья PMC] [PubMed] [Google Scholar]
2. Kidokoro H, Anderson PJ, Doyle LW, Woodward LJ, Neil JJ, Inder TE. Черепно-мозговая травма и измененный рост головного мозга у недоношенных детей: предикторы и прогноз. Педиатрия. (2014) 134:e444–53. 10.1542/пед.2013-2336 [PubMed] [CrossRef] [Академия Google]
3. Tan ZY, Naidoo P, Kenning N. Ультразвуковые и МРТ-признаки врожденных кист: клинико-рентгенологическая дифференциация от других супратенториальных перивентрикулярных кистозных поражений. Бр Дж Радиол. (2010) 83:180–3. 10.1259/bjr/10458905 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
4. Чещина Р., Ли В.К., Винс С., Паниграхья А. Региональная уязвимость связности продольных корковых ассоциаций, связанная с изменениями топологии структурной сети у недоношенных детей с церебральным параличом . Нейроимидж Клин. (2015) 9:322–37. 10.1016/j.nicl.2015.08.021
[Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
Нейроимидж Клин. (2015) 9:322–37. 10.1016/j.nicl.2015.08.021
[Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
5. Banker BQ, Larroche JC. Перивентрикулярная лейкомаляция детского возраста. Арх Нейрол. (1962) 7: 386–410. 10.1001/арх.1962.04210050022004 [PubMed] [CrossRef] [Google Scholar]
6. Deng W, Pleasure J, Pleasure D. Прогресс при перивентрикулярной лейкомаляции. Арх Нейрол. (2008) 65:1291–5. 10.1001/арх.65.10.1291 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
7. Вильяр Дж., Арифф С., Гуньер Р.Б., Тирувенгадам Р., Раух С., Холин А. и соавт. Материнская и неонатальная заболеваемость и смертность среди беременных с инфекцией COVID-19 и без нее: многонациональное когортное исследование INTERCOVID. JAMA Pediatr. (2021) 175:817–26. [Бесплатная статья PMC] [PubMed] [Google Scholar]
8. Kyle MH, Glassman ME, Khan A, Fernández CR, Hanft E, Emeruwa UN, et al.
Обзор исходов новорожденных во время пандемии COVID-19. Семин Перинатол. (2020) 44:151286. 10.1016/j.semperi.2020.151286
[Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
Семин Перинатол. (2020) 44:151286. 10.1016/j.semperi.2020.151286
[Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
9. Pierce-Williams RAM, Burd J, Felder L, Khoury R, Bernstein PS, Avila K, et al. Клиническое течение тяжелой и критической коронавирусной болезни 2019 года при госпитализированных беременных: когортное исследование в США. Am J Акушерство Gynecol MFM. (2020) 2:100134. 10.1016/j.ajogmf.2020.100134 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
10. Woodworth KR, Olsen EO, Neelam V, Lewis EL, Galang RR, Oduyebo T, et al.
Центр контроля заболеваний COVID-19команда ответных мер, связанных с беременностью и младенцем; Группа по исходам, связанным с беременностью и младенцами COVID-19 (PILOT). исходы родов и младенцев после лабораторно подтвержденной инфекции SARS-CoV-2 во время беременности — SET-NET, 16 юрисдикций, 29 марта — 14 октября 2020 г. MMWR Morb Mortal Wkly Rep. (2020) 69:1635–40. 10.15585/мм вод. мм.мм6944e2
[Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
мм.мм6944e2
[Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
11. Zeng LK, Zhu HP, Xiao TT, Peng SC, Yuan WH, Shao JB, et al. Краткосрочные исходы развития у новорожденных, рожденных от матерей с COVID-19из Ухани, Китай. World J Pediatr. (2021) 17: 253–62. 10.1007/с12519-021-00426-з [Статья PMC бесплатно] [PubMed] [CrossRef] [Google Scholar]
12. Engert V, Siauw C, Stock A, Rehn M, Wöckel A, Härtel C, et al. Тяжелое повреждение головного мозга у недоношенного ребенка средней тяжести как осложнение пост-COVID-19 ответа во время беременности. Неонатология. (2021) 118: 505–8. 10.1159/000516846 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
13. Favre G, Mazzetti S, Gengler C, Bertelli C, Schneider J, Laubscher B, et al. Снижение шевелений плода: признак плацентарной инфекции SARS-CoV-2 с перинатальным поражением головного мозга. Вирусы. (2021) 13:2517. 10.3390/v13122517 [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
Перивентрикулярная лейкомаляция (PVL) | Повреждение головного мозга у новорожденных
Недоношенных детей часто госпитализируют в отделение интенсивной терапии новорожденных, поскольку их легкие и другие системы организма еще не полностью развиты. Кроме того, у многих недоношенных детей протекают тяжелые роды, что делает их восприимчивыми к черепно-мозговым травмам. Недоношенные дети особенно восприимчивы к гипоксически-ишемическим поражениям головного мозга, которые вызваны кислородным голоданием в головном мозге. Кислородная недостаточность может быть вызвана недостатком кислорода в крови ребенка и/или ограничением кровотока в головном мозге. Когда недоношенные дети страдают от кислородного голодания и гипоксически-ишемических поражений головного мозга, у них может развиться повреждение головного мозга, называемое перивентрикулярной лейкомаляцией (ПВЛ). Хотя недоношенные дети предрасположены к PVL, у доношенных детей также может развиться PVL в результате кислородного голодания. Перивентрикулярная лейкомаляция может вызывать пожизненные проблемы, такие как церебральный паралич, гидроцефалия, судорожные расстройства, задержки развития, умственная отсталость и нарушения зрения.
Кроме того, у многих недоношенных детей протекают тяжелые роды, что делает их восприимчивыми к черепно-мозговым травмам. Недоношенные дети особенно восприимчивы к гипоксически-ишемическим поражениям головного мозга, которые вызваны кислородным голоданием в головном мозге. Кислородная недостаточность может быть вызвана недостатком кислорода в крови ребенка и/или ограничением кровотока в головном мозге. Когда недоношенные дети страдают от кислородного голодания и гипоксически-ишемических поражений головного мозга, у них может развиться повреждение головного мозга, называемое перивентрикулярной лейкомаляцией (ПВЛ). Хотя недоношенные дети предрасположены к PVL, у доношенных детей также может развиться PVL в результате кислородного голодания. Перивентрикулярная лейкомаляция может вызывать пожизненные проблемы, такие как церебральный паралич, гидроцефалия, судорожные расстройства, задержки развития, умственная отсталость и нарушения зрения.
Все дети, как доношенные, так и недоношенные, с признаками поражения головного мозга (обычно называемого неонатальной энцефалопатией), обычно госпитализируются в отделение интенсивной терапии. В отделении интенсивной терапии младенцев внимательно наблюдают на предмет признаков повреждения головного мозга и связанных с ним проблем, таких как апноэ (периоды, когда ребенок перестает дышать), респираторный дистресс, гипогликемия и желтуха. Кроме того, судороги очень распространены у детей с черепно-мозговыми травмами, и судороги обычно начинаются в течение первых 24–48 часов жизни.
В отделении интенсивной терапии младенцев внимательно наблюдают на предмет признаков повреждения головного мозга и связанных с ним проблем, таких как апноэ (периоды, когда ребенок перестает дышать), респираторный дистресс, гипогликемия и желтуха. Кроме того, судороги очень распространены у детей с черепно-мозговыми травмами, и судороги обычно начинаются в течение первых 24–48 часов жизни.
Младенцам с подозрением на черепно-мозговую травму также будут проводиться визуализирующие исследования головы (изображения головного мозга), чтобы можно было диагностировать травму головного мозга и отслеживать прогрессирование травмы. Кроме того, всем детям с гестационным возрастом менее 33 недель или с массой тела при рождении менее 1500 граммов следует проводить плановые визуализирующие исследования головы из-за их предрасположенности к травмам головного мозга. Перивентрикулярную лейкомаляцию часто можно увидеть при первоначальном сканировании, сделанном через 24 часа или позже после инсульта головного мозга. Большинство кистозных ПВЛ можно обнаружить с помощью УЗИ через 1–3 недели. При обнаружении аномалий следует проводить более частую томографию головного мозга, а МРТ (магнитно-резонансная томография) лучше показывает степень повреждения белого вещества.
Большинство кистозных ПВЛ можно обнаружить с помощью УЗИ через 1–3 недели. При обнаружении аномалий следует проводить более частую томографию головного мозга, а МРТ (магнитно-резонансная томография) лучше показывает степень повреждения белого вещества.
В этой статье мы обсудим, что такое перивентрикулярная лейкомаляция, что ее вызывает, признаки и симптомы ПВЛ, как диагностируется и лечится ПВЛ, а также чего ожидать в отделении интенсивной терапии и в долгосрочной перспективе для ребенка с ПВЛ.
Что такое перивентрикулярная лейкомаляция (ПВЛ)?
Перивентрикулярная лейкомаляция — поражение белого вещества головного мозга, характеризующееся отмиранием (некрозом) белого вещества вблизи боковых желудочков, располагающихся в верхнем отделе головного мозга. Когда ткань белого вещества размягчается и отмирает, могут остаться заполненные жидкостью кисты. Поврежденные отделы головного мозга (поражения) в перивентрикулярной области иногда включают кровоизлияния (кровоизлияния в мозг).
PVL может привести к тяжелой инвалидности у ребенка, поскольку белое вещество играет критическую роль в функционировании мозга; он помогает передавать сообщения по большей части мозга. Когда белое вещество отмирает, у детей могут возникнуть двигательные, интеллектуальные и зрительные проблемы. Спастический церебральный паралич с различной степенью интеллектуальных нарушений, особенно зрительно-моторной дисфункции, часто встречается у детей с перивентрикулярной лейкомаляцией.
Расскажите нам свою историю. Позвоните нам сегодня.
Каковы факторы риска для Перивентрикулярной лейкомаляции (ПВЛ)?Помимо недоношенности факторами риска ПВЛ являются:
- Гипоксические явления во время или вскоре после рождения
- Неправильные настройки искусственного дыхания ребенка (гипокарбия (низкий уровень углекислого газа в крови)
- Кровоизлияния в головной мозг средней и тяжелой степени (внутрижелудочковые кровоизлияния (ВЖК)
- Длительная реанимация ребенка сразу после рождения
- Материнские инфекции, такие как СГБ и хориоамнионит
- Инфекции у ребенка, такие как герпесный энцефалит (ВПГ)
- Респираторный дистресс
- Пневмония
- Низкое кровяное давление
Перивентрикулярная лейкомаляция вызывается недостатком кислорода у ребенка (гипоксемия и гипоксия) и/или ограничением или уменьшением кровотока в головном мозге (ишемия). События, связанные с развитием PVL, включают: 1) снижение притока кислорода/крови к перивентрикулярной области головного мозга и 2) повреждение глиальных клеток, которые являются клетками, поддерживающими нейроны; нейроны — это клетки, расположенные по всему мозгу и нервной системе, которые обрабатывают и передают информацию посредством электрических сигналов. Эти два события могут вызвать каскад событий, который приводит к развитию ПВЛ. Белое вещество в основном состоит из глиальных клеток.
События, связанные с развитием PVL, включают: 1) снижение притока кислорода/крови к перивентрикулярной области головного мозга и 2) повреждение глиальных клеток, которые являются клетками, поддерживающими нейроны; нейроны — это клетки, расположенные по всему мозгу и нервной системе, которые обрабатывают и передают информацию посредством электрических сигналов. Эти два события могут вызвать каскад событий, который приводит к развитию ПВЛ. Белое вещество в основном состоит из глиальных клеток.
Гипоксия и ишемия могут вызывать ПВЛ как у доношенных, так и у недоношенных детей, но чем моложе и меньше ребенок, тем более он предрасположен к развитию ПВЛ. Младенцы с самым высоким риском развития PVL — это дети в возрасте до 32 недель гестационного возраста. Однако PVL также может формироваться в срок после мозгового инсульта.
Существует ряд событий, которые могут вызвать гипоксию/ишемию и, как следствие, ПВЛ. Кровеносные сосуды новорожденных имеют очень тонкие стенки, и сосуды, поставляющие питательные вещества в перивентрикулярную область, не могут поддерживать достаточный кровоток в периоды низкого содержания кислорода. Кроме того, низкое кровяное давление, вызванное родовой травмой, дистрессом плода, а также послеродовой гипокарбией и низким кровяным давлением, может привести к недостаточному кровотоку и кислороду в мозгу ребенка. Эти гипоксически-ишемические события могут вызвать повреждение гематоэнцефалического барьера, сети клеток, которая регулирует поступление питательных веществ в мозг. Поврежденный гематоэнцефалический барьер может дополнительно способствовать более высокому уровню гипоксии. Повреждение гематоэнцефалического барьера также может быть вызвано материнскими инфекциями, которые передаются ребенку при рождении. Этим поражениям особенно подвержены недоношенные дети, поскольку их сердце, кровеносные сосуды и иммунная система не полностью развиты, и они не обладают способностью к саморегуляции кровотока в головном мозге.
Кроме того, низкое кровяное давление, вызванное родовой травмой, дистрессом плода, а также послеродовой гипокарбией и низким кровяным давлением, может привести к недостаточному кровотоку и кислороду в мозгу ребенка. Эти гипоксически-ишемические события могут вызвать повреждение гематоэнцефалического барьера, сети клеток, которая регулирует поступление питательных веществ в мозг. Поврежденный гематоэнцефалический барьер может дополнительно способствовать более высокому уровню гипоксии. Повреждение гематоэнцефалического барьера также может быть вызвано материнскими инфекциями, которые передаются ребенку при рождении. Этим поражениям особенно подвержены недоношенные дети, поскольку их сердце, кровеносные сосуды и иммунная система не полностью развиты, и они не обладают способностью к саморегуляции кровотока в головном мозге.
Когда гипоксически-ишемическое повреждение или инфекция вызывают повреждение гематоэнцефалического барьера, возникает каскад воспалительных реакций. Один из этих ответов включает высвобождение молекул, называемых цитокинами, которые токсичны для развивающегося мозга. Цитокины вызывают дальнейшее повреждение головного мозга, повреждая близлежащие области, которые не были вовлечены в первоначальную травму. Дополнительный ущерб вызывают свободные радикалы, которые представляют собой повреждающие молекулы, образующиеся во время ишемических эпизодов. Кроме того, когда глиальные клетки повреждаются, близлежащие нейроны практически не имеют поддержки.
Цитокины вызывают дальнейшее повреждение головного мозга, повреждая близлежащие области, которые не были вовлечены в первоначальную травму. Дополнительный ущерб вызывают свободные радикалы, которые представляют собой повреждающие молекулы, образующиеся во время ишемических эпизодов. Кроме того, когда глиальные клетки повреждаются, близлежащие нейроны практически не имеют поддержки.
События во время или непосредственно во время рождения, которые могут привести к развитию PVL, включают следующее:
- Разрыв матки (матки)
- Отслойка плаценты
- Преэклампсия/эклампсия
- Предлежание плаценты
- Проблемы с пуповиной, такие как затылочный канатик (пуповина, обернутая вокруг шеи ребенка), выпадение пуповины, короткая пуповина или пуповина в истинном узле
- Неспособность быстро родить ребенка, когда дистресс плода очевиден на мониторе сердечного ритма плода (отсроченное экстренное кесарево сечение)
- Маловодие (маловодие)
- Преждевременный разрыв плодных оболочек (ПРОП)/преждевременные роды)
- Продолжительные и приостановленные роды
- Внутричерепные кровоизлияния (кровоизлияния в мозг), которые могут быть вызваны травматичными родами.
 Щипцы и вакуум-экстракторы могут вызвать кровоизлияние в мозг. Иногда интенсивные схватки (гиперстимуляция), вызванные препаратами для стимуляции родов (питоцин и цитотек), могут вызвать травму головы. Неправильное лечение головотазовой диспропорции (CPD), аномальные предлежания (лицевое или тазовое предлежание) и дистоция плеча также подвергают ребенка риску кровоизлияния в мозг.
Щипцы и вакуум-экстракторы могут вызвать кровоизлияние в мозг. Иногда интенсивные схватки (гиперстимуляция), вызванные препаратами для стимуляции родов (питоцин и цитотек), могут вызвать травму головы. Неправильное лечение головотазовой диспропорции (CPD), аномальные предлежания (лицевое или тазовое предлежание) и дистоция плеча также подвергают ребенка риску кровоизлияния в мозг. - Гиперстимуляция, вызванная питоцином и цитотеком, также может вызывать гипоксию, которая постепенно ухудшается.
- Инсульт плода
- Хориоамнионит и инфекции у матери, передающиеся ребенку при рождении. К таким материнским инфекциям относятся следующие: стрептококк группы В (СГБ), вирус простого герпеса (ВПГ), инфекции мочевыводящих путей (ИМП) и бактериальный вагиноз (БВ).
- Неправильное ведение респираторного статуса ребенка после рождения. Это включает неспособность должным образом справиться с апноэ (периоды остановки дыхания) и неспособность должным образом управлять ребенком на дыхательном аппарате (что может привести к травмам гипервентиляции, таким как гипокарбия).

Другие признаки и симптомы PVL включают следующее:
- Слабость или аномальный мышечный тонус
- Проблемы со зрением
- Периоды апноэ
- Низкий пульс
- Изъятия
- Задержка моторного развития (например, у младенцев все суставы ног могут сгибаться или разгибаться)
ПВЛ обычно начинается с многочисленных небольших участков некроза, за которыми следует кистозное образование и более распространенное повреждение белого вещества (в более тяжелых случаях). Новорожденные обычно имеют мало или вообще не имеют признаков повреждения белого вещества, и PVL можно легко пропустить, если не проводить рутинный скрининг. Недоношенность, крайняя скованность и/или плохая способность сосать грудь должны насторожить врача о возможном повреждении белого вещества.
Новорожденные обычно имеют мало или вообще не имеют признаков повреждения белого вещества, и PVL можно легко пропустить, если не проводить рутинный скрининг. Недоношенность, крайняя скованность и/или плохая способность сосать грудь должны насторожить врача о возможном повреждении белого вещества.
Первоначальный диагноз PVL часто ставится с помощью визуализирующих исследований головы. Вскоре после рождения ребенка из группы риска врачи обычно назначают УЗИ, чтобы определить, есть ли у ребенка повреждение белого вещества. Однако низкая чувствительность УЗИ позволяет пропустить некоторые повреждения белого вещества. МРТ намного лучше УЗИ для выявления ПВЛ. МРТ может показать некистозную ПВЛ и очень маленькие поражения, в то время как УЗИ обычно не может. МРТ следует проводить детям с тяжелым течением развития, особенно при недоношенности, инфицировании матери или плода, известном гипоксическом/ишемическом событии во время или в момент рождения или черепно-мозговой травме.
КТ (компьютерная томография) менее полезна для диагностики ПВЛ у глубоко недоношенных детей, поскольку выявляет меньше поражений, чем МРТ или УЗИ.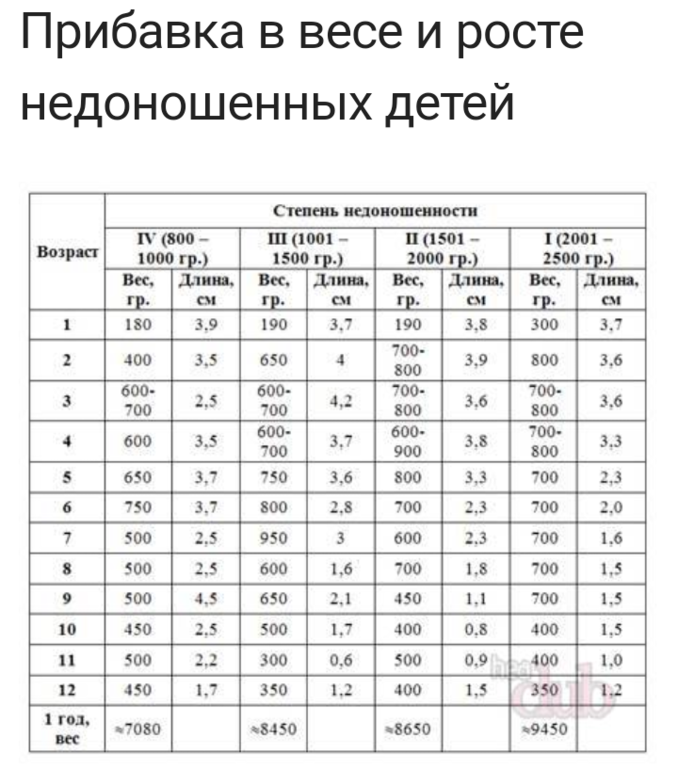 Однако у детей более старшего возраста КТ может выявить потерю перивентрикулярного белого вещества и обнаружить увеличение желудочков. Однако даже при наилучшем изображении головы некоторые повреждения белого вещества можно пропустить, и снимки можно интерпретировать как нормальные.
Однако у детей более старшего возраста КТ может выявить потерю перивентрикулярного белого вещества и обнаружить увеличение желудочков. Однако даже при наилучшем изображении головы некоторые повреждения белого вещества можно пропустить, и снимки можно интерпретировать как нормальные.
Ниже перечислены важные этапы идентификации PVL:
- ПВЛ часто невозможно увидеть при первоначальном УЗИ в первые 24 часа после инсульта головного мозга; однако сканирование обычно показывает перивентрикулярное повреждение, когда ребенку исполняется 24 часа. При наличии кистозных изменений эти изменения обычно становятся заметными примерно через 1–3 недели. Это подчеркивает важность серийного сканирования мозга.
- Рутинный ультразвуковой скрининг следует проводить всем новорожденным с гестационным возрастом менее 33 недель или с массой тела при рождении менее 1500 г для выявления аномалий головного мозга. Скрининг также следует проводить всем детям с подозрением на родовую травму (например, гипоксически-ишемическое событие) или родовую травму.

- Младенцы с экстремально низкой массой тела при рождении должны проходить скрининг для выявления ВЖК/кровоизлияний в мозг.
- При обнаружении аномалий головного мозга следует проводить более частые визуализирующие исследования головного мозга для оценки прогрессирования PVL. МРТ
- следует использовать для более точной оценки степени повреждения белого вещества. МРТ имеет лучшую чувствительность и специфичность, чем УЗИ и КТ, и может показать повреждение головного мозга в возрасте 1 дня.
Справиться с диагнозом «родовая травма» может быть сложно, но наши адвокаты могут помочь. Позвоните нам, когда будете готовы.
Как лечится Перивентрикулярная лейкомаляция (ПВЛ)? Предотвращение преждевременных родов является одним из наиболее важных шагов в снижении риска PVL. Кроме того, для предотвращения ПВЛ следует использовать стратегии, направленные на поддержание адекватного кровоснабжения и кровотока в головном мозге. Следует избегать низкого артериального давления, суженных кровеносных сосудов головного мозга и состояний, нарушающих нормальное функционирование кровеносных сосудов. Поэтому крайне важно предотвратить гипокарбию, гипоксемию и аномальное кровяное давление у новорожденного.
Следует избегать низкого артериального давления, суженных кровеносных сосудов головного мозга и состояний, нарушающих нормальное функционирование кровеносных сосудов. Поэтому крайне важно предотвратить гипокарбию, гипоксемию и аномальное кровяное давление у новорожденного.
Специфического лечения ПВЛ не существует, но гипотермия (охлаждение мозга) оказалась очень эффективной при лечении младенцев с гипоксически-ишемической энцефалопатией (ГИЭ). Было показано, что лечение гипотермией останавливает почти все повреждающие процессы, вызванные гипоксически-ишемическим инсультом. При назначении в течение шести часов жизни лечение может предотвратить или уменьшить тяжесть церебрального паралича, который обычно вызывается ГИЭ.
Некоторые исследования показывают, что прием матерью стероида бетаметазона во время беременности может снизить риск ПВЛ у ребенка. В целом терапия PVL направлена на обучение лиц, осуществляющих уход, обращаться с детьми, кормить, одевать их и пользоваться туалетом. Младенцы с ПВЛ должны находиться под наблюдением на предмет развития таких расстройств, как церебральный паралич, умственная отсталость, проблемы со зрением и эпилепсия.
Младенцы с ПВЛ должны находиться под наблюдением на предмет развития таких расстройств, как церебральный паралич, умственная отсталость, проблемы со зрением и эпилепсия.
Во время пребывания в отделении интенсивной терапии у детей с ПВЛ может наблюдаться апноэ, трудности с кормлением, неспособность контролировать движения лица, снижение тонуса (вялость) ) в нижних конечностях, скованность шеи и судороги. Новорожденные с ПВЛ также обычно раздражительны. Когда дети с PVL становятся старше, они, вероятно, пропускают определенные этапы развития из-за проблем с моторикой и умственной отсталостью. Распространена зрительно-моторная дисфункция, и у многих детей с ПВЛ диагностируют спастический церебральный паралич.
Видео: Перивентрикулярная лейкомаляция
Юридические центры ABC | Юридические адвокаты для детей с ограниченными возможностями
Если вам нужна помощь адвоката, очень важно выбрать адвоката и фирму, которые занимаются исключительно делами о родовых травмах. ABC Law Centers — национальная юридическая фирма по травмам при родах, которая помогает детям уже почти 3 десятилетия.
Если у вашего ребенка была диагностирована постоянная инвалидность, такая как PVL, церебральный паралич, судорожный синдром, умственная отсталость или задержка развития, вам могут помочь отмеченные наградами юристы по перивентрикулярной лейкомаляции (PVL) в юридических центрах ABC. Мы помогли детям по всей стране получить компенсацию за пожизненное лечение, терапию и безопасное будущее, и мы уделяем личное внимание каждому ребенку и семье, которую мы представляем. Наша признанная на национальном уровне фирма имеет многочисленные многомиллионные вердикты и расчеты, которые свидетельствуют о нашем успехе, и наша фирма никогда не платит никаких сборов, пока мы не выиграем ваше дело. Отправьте электронное письмо или позвоните в юридические центры ABC по телефону 888-419.-2229 для бесплатной оценки случая. Отмеченные наградами юристы нашей фирмы доступны круглосуточно и без выходных, чтобы поговорить с вами.
Наша признанная на национальном уровне фирма имеет многочисленные многомиллионные вердикты и расчеты, которые свидетельствуют о нашем успехе, и наша фирма никогда не платит никаких сборов, пока мы не выиграем ваше дело. Отправьте электронное письмо или позвоните в юридические центры ABC по телефону 888-419.-2229 для бесплатной оценки случая. Отмеченные наградами юристы нашей фирмы доступны круглосуточно и без выходных, чтобы поговорить с вами.
ИСТОЧНИКИ :
- Дегучи К. и Миллер Г. Перивентрикулярная лейкомаляция. В: Актуально. Dashe JF (Ed), UpToDate, Waltham, MA, 2014.
- Оуэнс Р. Внутрижелудочковое кровоизлияние у недоношенных новорожденных. Неонатальная сеть 2005 г.; 24:55.
- Кенет Г., Куперман А.А., Штраус Т., Бреннер Б. ВЖК новорожденных – механизмы и лечение. Тромб Рез 2011; 127 Приложение 3:S120.
- Вольпе, Дж. Дж. Неврология новорожденных, 4-е изд., WB Saunders, Филадельфия, 2001. .
- Кинни ХК.

