Содержание
Миниптериональная краниотомия в хирургии аневризм переднего отдела виллизиева круга
Традиционный птериональный доступ при хирургическом лечении церебральных аневризм был предложен G. Yasargil. Он представляет собой дуго-образный разрез кожи от козелка до средней линии по границе волосистой части головы с последующим широким разрезом височной мышцы и кра-ниотомией лобно-височной области [1, 2].
Этот классический широкий доступ часто ассоциируется с различными послеоперационными осложнениями, неудовлетворительным косметическим эффектом, длительным пребыванием больных в стационаре и длительным восстановлением на амбулаторном послеоперационном этапе, что влечет за собой большие экономические затраты. Позже J. Hernesniemi и соавт. [3] модифицировали птериональную краниотомию (ПК) и предложили латеральный супраорбитальный доступ. Основным отличием по сравнению с ПК авторы считают субфронтальную траекторию, что обеспечивает облегчение доступа к параселлярному пространству и меньшую травматичность.
Современная концепция keyhole-хирургии заключается в снижении агрессивности хирургического вмешательства посредством минимизации хирургического доступа. Модифицированные keyhole-доступы первоначально были предложены в хирургии аневризм передней циркуляции и объемных образований параселлярного пространства [4—23]. Мы начали использовать дифференцированный подход при хирургических доступах и концепцию keyhole-хирургии аневризм передней циркуляции и опухолей передней и средней черепной ямок с 2014 г.
В работе представлен опыт выполнения мини-птериональной краниотомии (МПК) в хирургии аневризм переднего отдела виллизиева круга.
Материал и методы
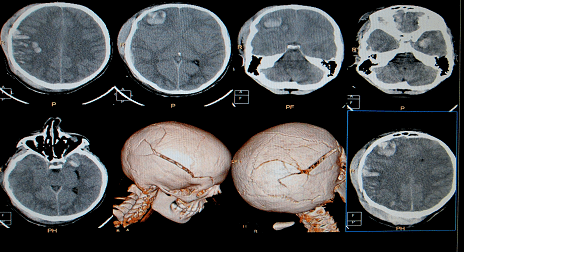
С марта 2014 г. по декабрь 2015 г. из минипте-риональной краниотомии выполнено клипирование 40 аневризм. По локализации аневризмы распределялись следующим образом: 30 аневризм средней мозговой артерии (СМА), 7 аневризм внутренней сонной артерии (ВСА) в области устья задней соединительной артерии и 3 офтальмические аневризмы.
Предоперационно всем больным выполнена двухмерная и 3D-КТ-ангиография. Выбор хирургического доступа определялся после тщательной оценки анатомии интракраниальных структур и аневризм. Все аневризмы, клипированные из МПК, были малых или средних размеров, не более 15 мм в диаметре. При сложных крупных и гигантских аневризмах методом выбора были более широкие доступы, от классической птериональной краниотомии до орбитозигоматического доступа с его различными модификациями. Мы также не рассматривали МПК как приемлемый метод у пациентов в состоянии декомпенсации (Hunt—Hess IV—V степень), при массивных субарахноидальных кровоизлияниях и больших паренхиматозных гематомах, сопровождающихся отеком мозга и внутричерепной гипертензией.
Техника оперативного вмешательства
Оперативное вмешательство выполняется под общей анестезией, в положении пациента на спине с повернутой в противоположную сторону головой под углом 30—60°, в зависимости от локализации патологии. Шея максимально разгибается для обеспечения гравитационного отведения лобной доли от основания черепа и адекватного венозного дренирования. Дугообразный разрез кожи и мягких тканей длиной 4—5 см выполняется в височной области, начиная от скулового отростка на 1 см кпереди от поверхностной височной артерии и до границы роста волос или не доходя до верхней височной линии (рис. 1).
Рис. 1. Кожный разрез (сплошная линия) для миниптериональной краниотомии. Пунктирной линией обозначен разрез для классической птериональной краниотомии.Далее выполняется классическая межфасциальная диссекция височной мышцы с сохранением лобной ветви лицевого нерва. Разрез височной фасции выполняется монополярной коагуляцией с сохранением миофасциальной манжетки. После субпериостальной диссекции височная мышца раздвигается малым ретрактором либо сводится с помощью крючковых натяжителей. Это позволяет полностью обнажить область птериона. Фрезевое отверстие накладывается кверху от лобно-скулового шва. Краниотомия размером 2—3 см включает латеральные отделы основной кости, часть лобной кости ниже верхней височной линии и минимальную порцию височной кости. Так же как и при классической ПК, гребень основной кости резецируется до визуализации менингоорбитальной артерии в области верхней глазничной щели (рис. 2).
Разрез височной фасции выполняется монополярной коагуляцией с сохранением миофасциальной манжетки. После субпериостальной диссекции височная мышца раздвигается малым ретрактором либо сводится с помощью крючковых натяжителей. Это позволяет полностью обнажить область птериона. Фрезевое отверстие накладывается кверху от лобно-скулового шва. Краниотомия размером 2—3 см включает латеральные отделы основной кости, часть лобной кости ниже верхней височной линии и минимальную порцию височной кости. Так же как и при классической ПК, гребень основной кости резецируется до визуализации менингоорбитальной артерии в области верхней глазничной щели (рис. 2).
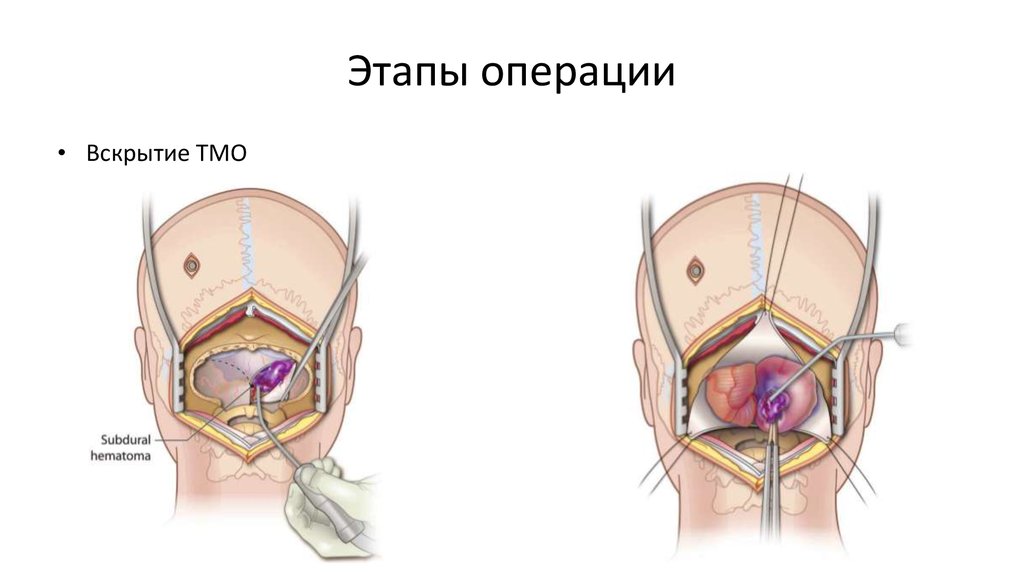
Твердая мозговая оболочка (ТМО) вскрывается полуовальным разрезом основанием к птериону. Интрадуральный этап оперативного вмешательства выполняется под микроскопом (рис. 3).
3).
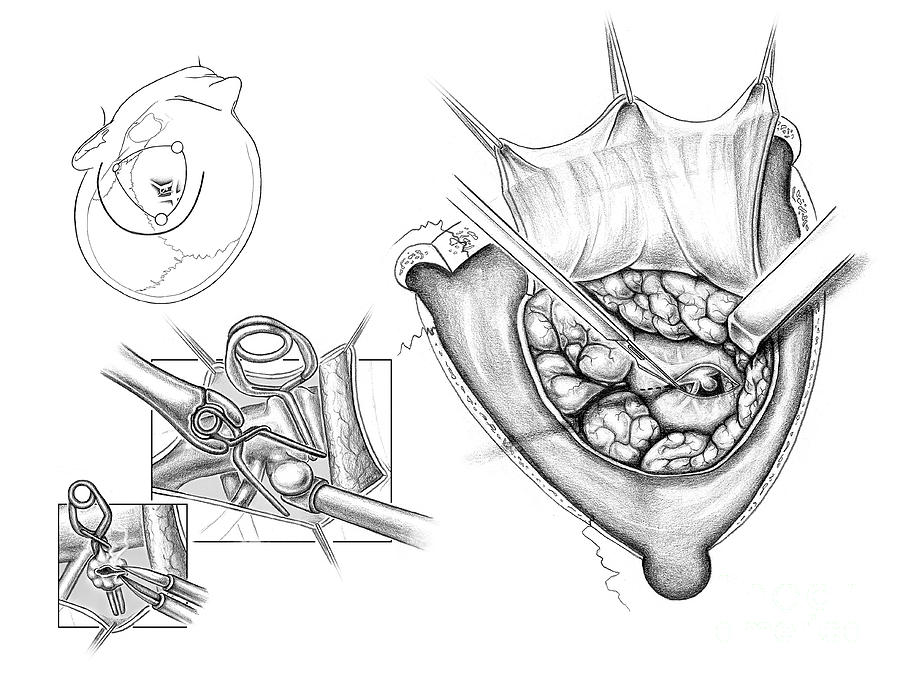 Микрохирургическая техника диктуется локализацией аневризмы. При каротидно-офтальмических аневризмах может понадобиться интрадуральная резекция переднего наклоненного отростка с целью обеспечения проксимального контроля и визуализации глазничной артерии.
Микрохирургическая техника диктуется локализацией аневризмы. При каротидно-офтальмических аневризмах может понадобиться интрадуральная резекция переднего наклоненного отростка с целью обеспечения проксимального контроля и визуализации глазничной артерии.
При адекватной релаксации мозга после дренирования ликвора из субарахноидальных цистерн и/или фармакологических воздействий необходимости в значительной ретракции паренхимы нет. В случае перенесенного кровоизлияния мозг может быть отечным. В этих случаях первоначально вскрывается каротидная цистерна для адекватной релаксации, что в дальнейшем позволяет проводить диссекцию сильвиевой щели в более комфортных условиях и с меньшей травматизацией. Альтернативой у больных с САК может быть предварительная установка люмбального дренажа.
После клипирования аневризмы и верификации ее полного выключения (оптимальным является использование интраоперационной ангиографии с индоцианидом зеленым — ICG, с последующим вскрытием аневризмы) осуществляется гемостаз. ТМО ушивается герметично. Костный лоскут фиксируется краниофиксами или минипластинами. Височная фасция/мышца, подкожная клетчатка и кожа ушиваются послойно (рис. 4). Дренирование раны, учитывая малые размеры, не проводят, что тоже является несомненным преимуществом минимально инвазивной хирургии.
ТМО ушивается герметично. Костный лоскут фиксируется краниофиксами или минипластинами. Височная фасция/мышца, подкожная клетчатка и кожа ушиваются послойно (рис. 4). Дренирование раны, учитывая малые размеры, не проводят, что тоже является несомненным преимуществом минимально инвазивной хирургии.
Ниже приводим пример операции у пациентки с каротидно-офтальмической аневризмой ВСА. Мик-рохирургический этап оперативного вмешательства выполнен без использования ретракторов (рис. 5).
Рис. 5. Этапы микрохирургического лечения каротидно-офтальмической аневризмы ВСА. а — СКТ-ангиография: визуализируется каротидно-офтальмическая аневризма справа; б — интраоперационный вид после миниптериональной краниотомии и вскрытия ТМО, сильвиева щель указана стрелкой; в — интрадуральная резекция переднего наклоненного отростка алмазным бором 2 мм; г, д — этапы выделения аневризмы; е – клипирование аневризмы; ж — вид операционной раны по окончании операции.
Результаты и обсуждение
Все аневризмы были полностью выключены из мозгового кровотока, что подтверждено интраоперационным вскрытием аневризм и последующим контролем с использованием интраоперационной ангиографии с индоцианином зеленым и выполнением контрольной 3D-СКТ-ангиографии в после-операционном периоде. Серьезных осложнений или летальных случаев в группе больных не было. Интраоперационных разрывов аневризм также не отмечено. У всех больных наблюдалась транзиторная гипестезия в височной области, что было ожидаемо и поэтому не расценивалось как осложнение. Следует отметить, что при сравнении с исходами после классической птериональной краниотомии область гипестезии была значительно меньше.
Послеоперационный косметический результат оценивался пациентами как отличный. У 2 пациентов при катамнестической оценке в сроки до 10 мес отмечена минимальная дисфункция в области височно-нижнечелюстного сустава и симптомы атрофии височной мышцы в области краниотомии.
Традиционным доступом в хирургии внутричерепных аневризм передней циркуляции является птериональная краниотомия, предложенная в 1975 г. M. Yasargil [1, 2]. Птериональная краниотомия сопровождается достаточно широкой остеотомией, значительным разрезом кожи и височной мышцы, что может приводить к следующим негативным эффектам: атрофия височной мышцы, формирование рубца, асимметрия лица, риск дисфункции височно-нижнечелюстного сустава, боль при жевании, дискомфорт при ношении очков, повреждение лобной ветви лицевого нерва, онемение кожи головы, алопеция в области рубца. Обнажение коры на интрадуральном этапе, более значительное по площади, может сопровождаться ее повреждениями на фоне воздействия нефизиологичной среды, ретракторной травмы и др. [21—25].
M. Yasargil [1, 2]. Птериональная краниотомия сопровождается достаточно широкой остеотомией, значительным разрезом кожи и височной мышцы, что может приводить к следующим негативным эффектам: атрофия височной мышцы, формирование рубца, асимметрия лица, риск дисфункции височно-нижнечелюстного сустава, боль при жевании, дискомфорт при ношении очков, повреждение лобной ветви лицевого нерва, онемение кожи головы, алопеция в области рубца. Обнажение коры на интрадуральном этапе, более значительное по площади, может сопровождаться ее повреждениями на фоне воздействия нефизиологичной среды, ретракторной травмы и др. [21—25].
Концепция keyhole не является новой. С момента ее внедрения A. Perneczky и соавт. [10, 11, 21—25] накоплен значительный опыт в хирургии аневризм и внутричерепных опухолей. Keyhole-хирургия или хирургия через «замочную скважину» — современная концепция, позволяющая значительно снизить травматичность оперативного вмешательства. В среднем размер краниотомии при keyhole-доступах составляет 2—3 см. Однако это не просто уменьшение размера трепанационного окна. Keyhole — это создание оптимального хирургического коридора в каждом конкретном случае для доступа к определенному образованию, с минимальной травматизацией как мягких тканей, включая височную мышцу, так и мозговой ткани. Такая целенаправленность достигается посредством использования маленьких разрезов мягких тканей, минимальным вскрытием ТМО и обнажением коры с минимальной ретракцией мозга. Тем самым достигаются основные цели миниинвазивной нейрохирургии — минимизация хирургической инвазии, улучшение косметического эффекта по сравнению с классической хирургией, сокращение времени оперативного вмешательства, снижение кровопотери, интенсивности послеоперационного болевого синдрома и послеоперационных осложнений, сокращение общего пребывания в стационаре, что снижает финансово-экономические затраты на лечение больных. Немаловажно оценивать также последствия минимально инвазивной микрохирургии аневризм с позиции удовлетворенности пациента после оперативного вмешательства.
Однако это не просто уменьшение размера трепанационного окна. Keyhole — это создание оптимального хирургического коридора в каждом конкретном случае для доступа к определенному образованию, с минимальной травматизацией как мягких тканей, включая височную мышцу, так и мозговой ткани. Такая целенаправленность достигается посредством использования маленьких разрезов мягких тканей, минимальным вскрытием ТМО и обнажением коры с минимальной ретракцией мозга. Тем самым достигаются основные цели миниинвазивной нейрохирургии — минимизация хирургической инвазии, улучшение косметического эффекта по сравнению с классической хирургией, сокращение времени оперативного вмешательства, снижение кровопотери, интенсивности послеоперационного болевого синдрома и послеоперационных осложнений, сокращение общего пребывания в стационаре, что снижает финансово-экономические затраты на лечение больных. Немаловажно оценивать также последствия минимально инвазивной микрохирургии аневризм с позиции удовлетворенности пациента после оперативного вмешательства.
К keyhole-доступам при аневризмах передней циркуляции относят, главным образом, супраорбитальный и миниптериональный. B. Chehrazi [6] одним из первых описал височный транссильвиевый доступ при аневризмах, сопровождающийся уменьшением трепанационного окна, как альтернативу классической птериональной краниотомии. В последующем множество авторов [5—16] использовали миниинвазивный доступ в хирургии аневризм, называя его модифицированной птериональной краниотомией. E. Figueiredo и соавт. [10, 11] сравнивали миниптериональный доступ с птериональной краниотомией в двух группах больных. Несмотря на схожие результаты лечения, авторы отмечают, что миниптериональный доступ сопровождается меньшим повреждением мягких тканей, меньшей кра-ниотомией, что сокращает время оперативного вмешательства, восстановительный период и улучшает косметические результаты.
Необходимым подспорьем в keyhole-хирургии аневризм является использование дополнительного метода визуализации: флуоресцентной интраоперационной ангиографии с индоцианином зеленым [4, 26—28].
Keyhole-хирургия базируется на тщательной предоперационной оценке для определения позиции трепанационного окна в зависимости от патологического процесса и индивидуальной патанатомической картины. Мы связываем хорошие результаты хирургического лечения в нашей группе с тщательным предоперационным отбором кандидатов для миниинвазивной хирургии и исключением пациентов, находящихся в стадии декомпенсации (Hunt—Hess IV—V степень).
Пациенты с неразорвавшимися аневризмами являются идеальными кандидатами для keyhole-хирургии, за исключением больных с крупными и гигантскими аневризмами.
Среди пациентов с клинической картиной САК наиболее благоприятными кандидатами для мини-инвазивной хирургии являются больные с аневризмами I и II степени по шкале Hunt—Hess. Для субкомпенсированных и декомпенсированных пациентов в качестве метода выбора мы рассматриваем классический птериональный доступ с его модификациями в виде орбитоптериональной или орбитозигоматической краниотомии.
Заключение
Миниптериональная краниотомия является методом выбора при большинстве аневризм СМА и некоторых аневризмах ВСА. Основная цель keyhole-хирургии — не только уменьшение трепанационного окна, но и уменьшение тракционной травмы мозга. Важным пособием в минимально инвазивной хирургии аневризм является использование ICG-ангиографии и эндоскопической ассистенции, которые позволяют значительно усиливать визуализацию и контроль в узкой, глубокой ране.
Конфликт интересов отсутствует.
Комментарий
Птериональная краниотомия с транссильвиевой диссекцией обеспечивает широкий угол обзора для манипуляций на интракраниальных структурах и используется в качестве стандартного доступа для клипирования аневризм передней циркуляции и верхних отделов базилярной артерии. Модификация птериональной краниотомии с позиций миниинвазивной хирургии, впоследствии получившая обозначение миниптериональной краниотомии, характеризуется снижением ятрогенной травматизации. Большая атравматичность вмешательства достигается уменьшением длины кожного разреза, протяженности рассечения височной мышцы, размеров костного лоскута и сокращения времени, затраченного на проведение доступа и закрытия раны.
Большая атравматичность вмешательства достигается уменьшением длины кожного разреза, протяженности рассечения височной мышцы, размеров костного лоскута и сокращения времени, затраченного на проведение доступа и закрытия раны.
Любое стремление к минимазации хирургического подхода к интракраниальным структурам требует сравнительной оценки безопасности новой методики, степени ее универсальности (применимости), продолжительности хирургического вмешательства, косметических результатов и т.д. В представленной работе Р.С. Джинджихадзе и соавт. анализируют опыт использования миниптериональной краниотомии в лечении 40 мешотчатых аневризм каротидного бассейна, из которых 30 локализовались на средней мозговой артерии.
В обсуждении миниинвазивных доступов в хирургии аневризм авторы ссылаются на работы, посвященные супрацилиарному доступу. Супрацилиарный доступ представляет собой вариант супраорбитального субфронтального подхода и, существенно отличаясь, обеспечивает значительно меньшую свободу хирургических действий в сильвиевой щели по сравнению с миниптериональным доступом.
Показания к проведению миниинвазивному хирургическому вмешательству, в том числе и к миниптериональной краниотомии, в лечении артериальных аневризм определяются не только размерами аневризмы, но и конфигурацией аневризматической шейки. Использование сравнительно узкого интракраниального коридора приводит к ухудшению визуализации и затруднению арахноидальной диссекции васкулярных структур, а также к ограничению использования клипс сложной конфигурации и клипсодержателей с крупными поворотными, изгибающимися головками.
Применение миниптерионального доступа наиболее обосновано для клипирования аневризм средней мозговой артерии и супраклиноидного отдела внутренней сонной артерии, имеющих простую конфигурацию шейки, направленной перпендикулярно по отношению к оси планируемого доступа. Обнажение сильвиевой щели в сравнительно малом трепанационном окне позволяет провести ее безопасную диссекцию в латерально-медиальном (дистально-проксимальном) направлении, что, как правило, достаточно для клипирования аневризм средней мозговой артерии. Этот доступ, по моему мнению, не может быть использован при сложных аневризмах средней мозговой артерии, аневризмах в области передней соединительной артерии и при необходимости контралатеральной диссекции при множественных аневризмах. Во всех подобных случаях требуется широкая арахноидальная диссекция с ретракцией лобной доли и стандартная птериональная краниотомия, размеры которой позволяют вводить под разными углами в глубину раны различной формы инструменты и клипсы.
Этот доступ, по моему мнению, не может быть использован при сложных аневризмах средней мозговой артерии, аневризмах в области передней соединительной артерии и при необходимости контралатеральной диссекции при множественных аневризмах. Во всех подобных случаях требуется широкая арахноидальная диссекция с ретракцией лобной доли и стандартная птериональная краниотомия, размеры которой позволяют вводить под разными углами в глубину раны различной формы инструменты и клипсы.
Представленные хорошие результаты миниптериональной краниотомии в хирургическом лечении аневризм каротидного бассейна обусловлены внимательным анализом соотношений между расположением аневризм, направлением и формой ее шейки, наличием кровоизлияний и отеков мозговой ткани, учитываемых авторами на этапе дооперационного планирования. Опыт Р.С. Джинджихадзе и соавт. подчеркивает важное положение о необходимости подбора не только хирургического доступа, но и его миниинвазивной модификации для обеспечения как основной цели хирургического вмешательства (без-опасное клипирование аневризмы), так и снижения общей травматичности и продолжительности операции.
Ю.А. Григорян (Москва)
Разрезы (птериональная краниотомия)
Кожный разрез
Дугообразный разрез позади волосистой линии головы от скуловой дуги на 1 см кпереди от ушной раковины [чтобы не повредить лобную ветвь лицевого нерва и лобную ветвь поверхностную височную артерию (ПВА)] и до средней линии или с небольшим дополнительным загибом за среднюю линию для дополнительной ретракции кожного лоскута. Разрез располагается над височной мышцей, кожу следует рассечь до височной фасции.
Височную мышцу следует рассечь каудальнее кожного разреза (т.е. ближе к скуловой дуге). При этом уменьшается объем мышцы, которую нужно отводить вниз, и рубец остается за краем волосистой линии (замечание: при такой технике чаще наблюдается слабость лобных мышц, чем когда височную мышцу рассекают по линии кожного разреза).
Рис. 14-7. Кожный разрез при птериональной краниотомии
Краниотомия
Существует несколько методов пересечения птериона (затруднение создает малое крыло основной кости). Один из них приведен на рис. 14-8.
Один из них приведен на рис. 14-8.
Рис. 14-8. Костные опознавательные точки для птериональной краниотомии
Фрезевые отверстия
Достаточно наложения двух фрезевых отверстий. Первое отверстие следует наложить мах низко, чтобы уменьшить кол-во кости, которое требуется скусить для доступа к дну СЧЯ. Отверстие должно располагаться у заднего края скуловой дуги (точка «А» на рис. 14-8). Оно может быть смещено несколько кпереди, если предполагается доступ к структурам в области ПСА (напр., супраселлярной опухоли).
Второе отверстие («Z») должно быть в точке пересечения скуловой дуги (вблизи лобно-скулового шва), верхней височной линии и верхнего края орбиты. Относительно орбиты отверстие должно располагаться мах низко (как пишет Язаргил: «Отверстие расположено недостаточно низко, если не видна интраортбитальная жировая клетчатка»). Для того, чтобы не провалиться в орбиту, дрель должна быть направлена несколько вверх. Отделяют ТМО от внутренней костной пластинки элеватором Пенфилда #3.
Краниотомия
Костный лоскут соответствует вдавлению гребня клиновидной кости. »a краниотомии должна быть кпереди от переднего края прикрепления височной мышцы, а ≈b – позади него.
Краниотомию производят краниотомом, начиная из лобного фрезевого отверстия. Сначала костный пропил имеет направление вперед, пересекает верхнюю височную линию. Его следует делать мах низко к краю орбиты, чтобы не нужно было скусывать кость, что не видно на лбу. Расстояние «В» от медиального края краниотомии до лобного фрезевого отверстия при доступе к АА переднего отдела виллизиева круга должно быть 3 см. Для доступа к основанию черепа (напр., по Доленчу) расстояние «В» должно быть больше, пропил доводят до » середины орбиты. После точки «В» делают резкий поворот кзади и ведут его до точки «А». Высота краниотомии «Н» для доступа к АА виллизиева круга должна быть ≈3 см и несколько больше (≈5 см) для АА СМА. Для доступа к АА в области основания черепа необходима min экспозиция височной доли. Если нужен больший лоскут (напр., при опухолях), то «Н» должна быть больше, чтобы была открыта бóльшая часть височной доли.
Если нужен больший лоскут (напр., при опухолях), то «Н» должна быть больше, чтобы была открыта бóльшая часть височной доли.
Затем производят пропил из лобного отверстия вниз в направлении вдавления крыла основной кости, пока дрель не упрется в него.
Затем производят пропил из височного отверстия вперед к направлении вдавления крыла основной кости, пока дрель не упрется в него.
Надпиливают кость между двумя точками, где краниотом уперся в крыло основной кости и надламывают ее в этом месте. Затем кусачками удаляют как можно бóльшую часть крыла основной кости.
Лоскут ТМО
Дугообразный разрез над крылом основной кости. Накладывают на ТМО шов и оттягивают ее книзу.
Препаровка
Для доступа к некоторым АА переднего отдела виллизиева круга (напр., АА СМА) и для доступа к развилке ОА по Язаргилу требуется препаровка сильвиевой щели. Ее можно производить как начиная дистально и двигаясь в медиальном направлении или, наоборот, двигаясь латерально от места, где ВСА входит в сильвиеву щель. Последний метод может быть проще в тех случаях, когда большие вены закрывают место стыка лобной и височной долей. Артерии не пересекают сильвиеву щель, поэтому, если препаровка производится в надлежащей плоскости, пересечения артериальных ветвей не требуется.
Последний метод может быть проще в тех случаях, когда большие вены закрывают место стыка лобной и височной долей. Артерии не пересекают сильвиеву щель, поэтому, если препаровка производится в надлежащей плоскости, пересечения артериальных ветвей не требуется.
На рис. 14-9 приведена схема обзора виллизиева круга при птериональной краниотомии. Схема является условной, т.к. в действительности обзору будут доступны или передние отделы виллизиева круга (напр., ПСА) или задние (напр., развилка ОА).
Рис. 14-9. Препаровка правой сильвиевой щели, интраоперационный вид
Гринберг. Нейрохирургия
Опубликовал Константин Моканов
Птериональный подход | UpSurgeOn
Требуемые умственные способности
Автоматизм
Воображение
Стратегия
Требуемые ручные навыки
Автоматизм
Ловкость
Основная информация
- Самый полезный нейрохирургический доступ
- Обеспечивает адекватное обнажение всей сильвиевой борозды и позволяет ее рассечение
- Возможно, первая краниотомия у резидента
- The anterior cranial fossa
- Peri-sellar and suprasellar region
- Anterior third of the frontal and temporal opercula
- Orbital gyri
- Consider подходит ли пациент/расположение поражения для этого типа доступа
- Тщательно изучить имеющиеся изображения (КТ, МРТ), чтобы подготовиться к анатомическим редкостям, использовать различные срезы и проекции
- Попытайтесь найти наилучший путь к поражению, избегая чрезмерного обнажения и ретракции мозговой ткани, в противном случае используйте другой доступ для достижения патологии
- Учитывайте общую анатомию (слои кожи, височные мышцы, череп кости, поверхность головного мозга, сонно-оптический треугольник, виллизиев круг)
- Помните о возможном незначительном искажении анатомии (пациент находится в положении лежа на спине, голова повернута – действие силы тяжести)
- Попробуйте спроецировать анатомию на поверхность кожи
Показания
Структуры, к которым легко получить доступ при птериональной краниотомии: лобная и височная покрышки, передняя черепная ямка, глазничные извилины, пери- и супраселлярные области и сосуды, образующие виллизиев круг.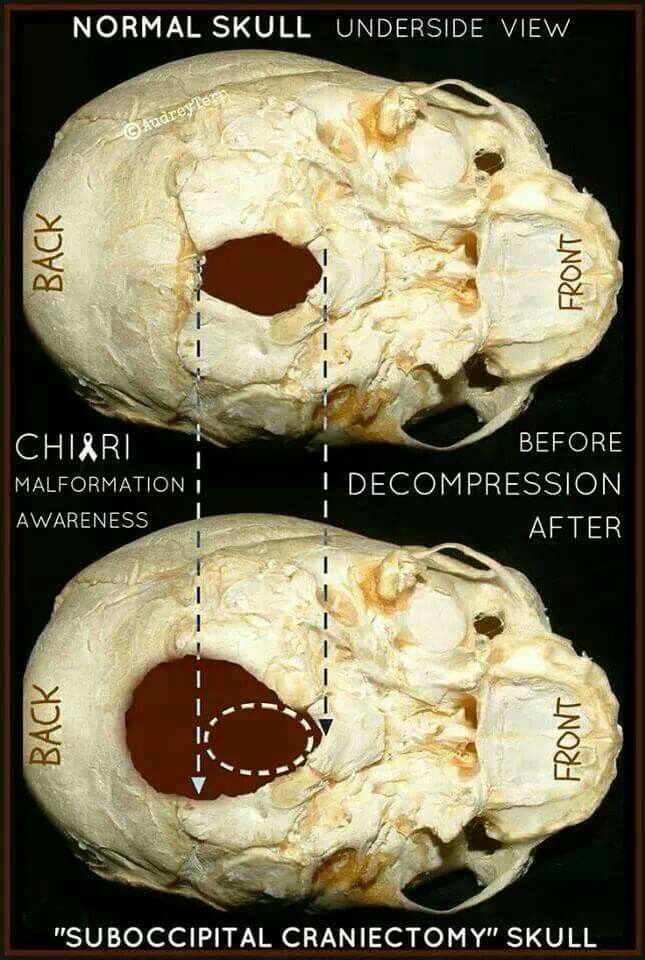
Анатомия и важные анатомические ориентиры
- Кости черепа – лобная, клиновидная, височная, теменная, скуловая, скуловая дуга, птерион
- Крыло клиновидной кости
- Козелок, линия височной мышцы
- Височная мышца, лицевой нерв, поверхностная височная артерия, средняя менингеальная артерия
- Поверхность головного мозга (височная, лобная доля) треугольник
- Круг Уиллиса
- Контралатеральные структуры (зрительный нерв, сонная артерия)
Положение
- Обычно предпочтительнее лежачее положение
- Вращение головы адаптировано к точному месту поражения
- Наложить фиксацию Мэйфилда с сохранением места кожного разреза
В случае экстремальных контралатеральных поворотов головы (обычно более 50°) следует рассматривать положение лежа на боку, чтобы избежать венозной компрессии
Кроме того, голова приподнята на 10°-15° над сердцем, и колено осторожно сгибают, чтобы освободить седалищный нерв
Положение головы: контралатеральное вращение (40°), латеральный наклон (10°), разгибание (12°)Вращение:
от 15° до 60°
990 от 10° до 30°
Боковой наклон
10° необходим для ориентации макушки вниз
и базальные цели нуждаются в большем вращении)
Красные флажки
Избегайте чрезмерного вращения шеи, приподнимая ипсилатеральное плечо. Независимо от положения поражения, скуловое возвышение всегда должно находиться в самой высокой точке операционного поля
Независимо от положения поражения, скуловое возвышение всегда должно находиться в самой высокой точке операционного поля
Хирургия
1. Разрез кожиРазрез должен оставаться за линией роста волос; у пациентов с высокой линией роста волос целесообразно делать более широкий разрез кожи, проходящий позади линии роста волос. Нижний конец разреза располагается впереди козелка (примерно 5 мм).
Верхний конец находится на уровне средней линии. Эти две точки необходимо соединить дугообразной линией. Разрез кожи должен быть выполнен в два этапа: первый разрез должен быть от средней линии до верхней височной линии, на всю толщину, а второй разрез должен быть от верхней височной линии до скуловой дуги, только кожа и подкожно, чтобы сохранить височную фасцию.
Красные флажки
Расстояние от козелка имеет решающее значение, поскольку слишком передний разрез может повредить поверхностную височную артерию и, что более важно, лобную ветвь лицевого нерва.
Чтобы сохранить перикраниум, избегайте его отделения от черепа. В качестве альтернативы вы можете оставить перикраниальную оболочку прикрепленной к кожному лоскуту.
3. Наложение кровоостанавливающих зажимовИзбегание чрезмерного прижигания подкожных слоев способствует лучшему заживлению кожи.
4. Подъем кожного лоскута с элеваторомНа этом этапе можно использовать те же методы, что и при начальном расслоении кожного лоскута.
5. Межфасциальная диссекция с рассекающими ножницами Перед диссекцией важно понять анатомию лобной ветви лицевого нерва и ее ход. Височная мышца покрыта поверхностной фасцией, состоящей из двух слоев (поверхностного и глубокого).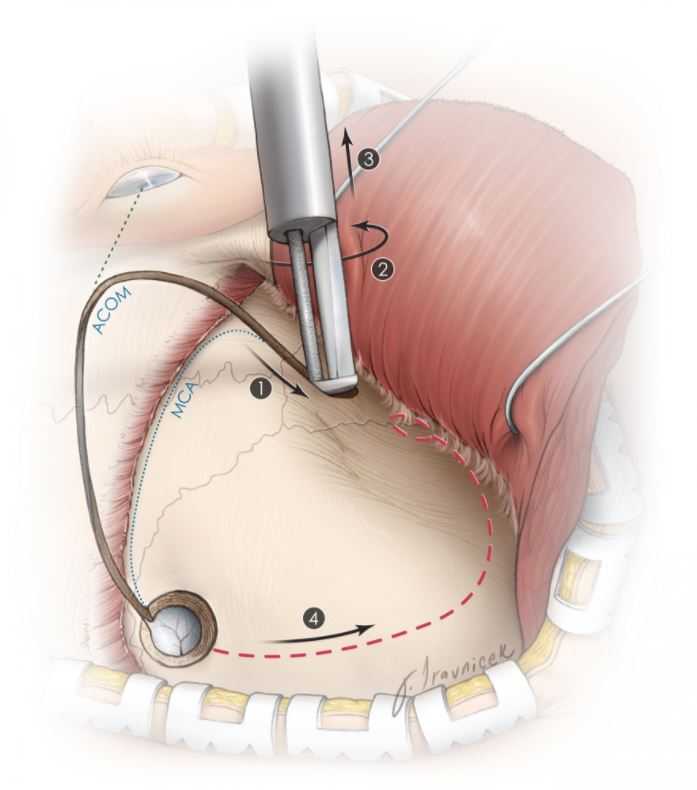
Два слоя спереди разделены прокладкой из жировой ткани. Имеется также более глубокая фасция, более прикрепленная к черепу, защищающая сосудистую сеть височной мышцы (передняя, промежуточная и задняя глубокие височные артерии, ветви верхнечелюстной артерии) и ее иннервации (височные ветви нижнечелюстной ветви тройничного нерва).
После отделения кожного лоскута и обнажения височной фасции примерно в центре воображаемой линии, соединяющей край глазницы с корнем скуловой дуги, обнаруживается жировое тело. Лобный нерв проходит в этой подушечке от более глубокого к более поверхностному уровню.
6. Разрез и диссекция надчерепной и височной мышц височной мышцы во время закрытия. Плоскость диссекции должна быть достигнута под жировым телом путем рассечения поверхностного слоя височной фасции и диссекции под жировым телом до тех пор, пока не будет достигнут более глубокий слой этой фасции. Рассечение жировой ткани увеличивает риск непреднамеренного рассечения лобной ветви лицевого нерва. После этого этапа ножом или монополярным коагулятором необходимо сделать разрез в месте прикрепления мышцы к верхней височной линии и к лобному отростку скуловой кости.
После этого этапа ножом или монополярным коагулятором необходимо сделать разрез в месте прикрепления мышцы к верхней височной линии и к лобному отростку скуловой кости.
Таким образом, выполняется поднадкостничная диссекция с периостальным элеватором и мышца отводится вперед и вниз с помощью крючков или ретракторов.
7. Отверстие с перфораторомОбычно для стандартной птериональной трепанации черепа рекомендуется от 1 до 3 трепанационных отверстий. Первое фрезевое отверстие необходимо установить между верхней височной линией и лобно-скуловым швом наружного глазничного отростка; вторую трепанацию производят на самом заднем продолжении верхней височной линии, а третью — на нижнем отделе чешуйчатой части височной кости.
8. Подготовка трепанационных отверстий сепаратором твердой мозговой оболочки Этот шаг помогает снизить риск разрыва твердой мозговой оболочки во время трепанации черепа. Риск выше у пожилых пациентов из-за сильного сращения внутренней пластинки черепа с твердой мозговой оболочкой.
Риск выше у пожилых пациентов из-за сильного сращения внутренней пластинки черепа с твердой мозговой оболочкой.
Продолжайте выполнение краниотомии, обращая внимание на сохранение ориентации дрели перпендикулярно поверхности черепа.
10. Сверление кромок высокоскоростной дрельюПосле удаления костного лоскута необходимо просверлить переднее основание черепа, крышу орбиты и малое крыло клиновидной кости. Точность сверления обеспечивает идеальный доступ к основанию черепа и базальной цистерне, значительно уменьшая ретракцию мозга. Перед вскрытием твердой мозговой оболочки накладываются швы для ее подвешивания.
11. Швы для натяжения твердой мозговой оболочкиЧрескостные швы используются для подвешивания твердой мозговой оболочки и уменьшения экстрадурального кровотечения.
12. Разрез твердой мозговой оболочки лезвием скальпеля № 10 и ножницамиТвердую мозговую оболочку надрезают С-образно и отводят к основанию черепа
Закрытие
1. Реконструкция твердой мозговой оболочки
Реконструкция твердой мозговой оболочки Водонепроницаемый шов твердой мозговой оболочки всегда необходим, особенно в случаях вскрытия цистерны и желудочка. В случае ретракции твердой мозговой оболочки для завершения закрытия можно использовать несколько типов синтетических заменителей или лоскут галеа.
2. Фиксация кости микровинтамиДля обеспечения неподвижности костного лоскута используются не менее 3 микропластин. Неподвижность необходима для остеосинтеза. При больших краниотомиях центральные дуральные подвесы обязательны.
3. Реконструкция мышцВисочная мышца сшивается, что снижает риск проблем с жеванием после операции.
4. Подкожный и кожный швыЭстетическая реконструкция кожи всегда обязательна.
Познакомьтесь с автором. Этот пост написан:
Магазин UpSurgeOn: все технологии, необходимые для достижения совершенства
3D-приложения, физические симуляторы, инструменты дополненной реальности.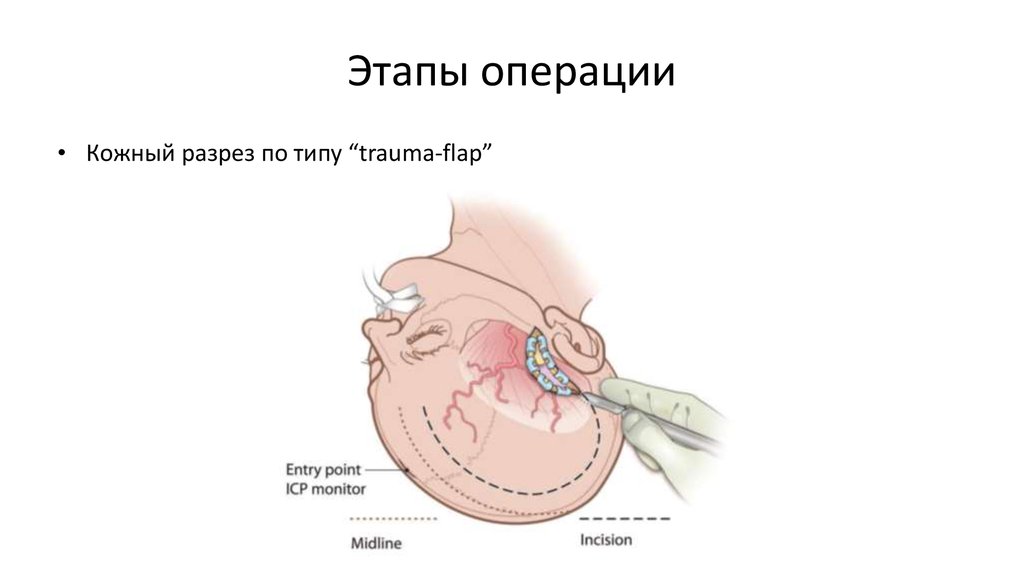
Магазин UpSurgeOn предлагает вам ряд виртуальных и физических технологий, основанных на научной литературе и созданных междисциплинарной командой нейрохирургов, разработчиков, цифровых художников, моделистов и биоинженеров.
Посетите наш интернет-магазин
Птериональная трепанация черепа — нейрохирургия
Полученный костный лоскут центрируется над углублением клиновидного отростка. Приблизительно 33 % трепанации черепа выполняются кпереди от переднего края прикрепления височной мышцы, ≈ 66 % — кзади.
С помощью краниотома, начиная с лобного трепанационного отверстия, трепанацию черепа проводят спереди по переднему краю верхней височной линии, оставаясь как можно ниже на орбите (чтобы избежать необходимости вырезать роговую кость, которая некрасиво смотрится на лбу) . Расстояние «В» от медиальной части трепанации черепа до лобного трепанационного отверстия составляет 3 см для аневризм переднего кровообращения. Для подходов к основанию черепа (например, подход Доленца) расстояние «B» больше и занимает отверстие ≈ до середины орбиты. Затем из точки «В» делается крутой поворот вверх и отверстие возвращается в точку «А». Высота («H») краниотомии должна составлять всего ≈ 3 см для аневризм виллизиева круга и немного больше (≈ 5 см) для аневризм средней мозговой артерии. Минимальное обнажение височной коры необходимо при аневризмах области основания черепа. Для больших лоскутов (например, для опухолей) букву «Н» делают больше, чтобы обнажить больше височной доли.
Для подходов к основанию черепа (например, подход Доленца) расстояние «B» больше и занимает отверстие ≈ до середины орбиты. Затем из точки «В» делается крутой поворот вверх и отверстие возвращается в точку «А». Высота («H») краниотомии должна составлять всего ≈ 3 см для аневризм виллизиева круга и немного больше (≈ 5 см) для аневризм средней мозговой артерии. Минимальное обнажение височной коры необходимо при аневризмах области основания черепа. Для больших лоскутов (например, для опухолей) букву «Н» делают больше, чтобы обнажить больше височной доли.
Лобно-височная трепанация черепа под регионарной анестезией во время краниотомии в сознании обеспечивает лучший контроль боли, сокращение использования опиоидов и меньшую сонливость в раннем послеоперационном периоде , обеспечивает оптимальную микроскопическую экспозицию и широкое открытое рабочее пространство для манипуляций с внутричерепными структурами и широко используется в области нейрохирургии для лечения поражений переднего и заднего отделов кровообращения 2) .
Птериональная трепанация черепа обеспечивает широкий разнонаправленный доступ к передней и средней черепным ямкам, а также ко многим структурам межножковых ямок.
Other frontotemporal craniotomies derived from the pterional 3) 4) and supraorbital 5) craniotomies, as are the combined epi- and subdural approach with anterior clinoid removal 6) 7) and the orbitozygomatic extension птериональной трепанации черепа 8) 9) .
Птериональная краниотомия хорошо зарекомендовала себя для микрохирургического клипирования большинства аневризм переднего отдела кровообращения. Разрез и рассечение височной мышцы влияют на послеоперационное восстановление и косметические результаты.
Миниптеральная (МПТ) трепанация черепа предлагает аналогичные микрохирургические коридоры со значительно более коротким разрезом, меньшим расслоением мышц и меньшим размером краниотомического лоскута.
Хотя птериональная трепанация черепа и ее варианты являются наиболее часто используемыми подходами в нейрохирургии, точные показания к ним оценивались лишь в нескольких исследованиях.
da Silva et al. оценили птериональный (PT), превисочный (PreT) и орбитозигоматический (OZ) подходы посредством количественных измерений площади, линейных и угловых экспозиций основных внутричерепных сосудистых структур.
Восемь свежих взрослых трупов были прооперированы с помощью PT, затем PreT и, наконец, доступа OZ. Измерялась рабочая зона, угловая экспозиция сосудистых структур и линейная экспозиция основной артерии.
Подход OZ представил более широкую область (1301,3 ± 215,9мм2) с увеличением на 456,7 мм2 по сравнению с ПТ и на 167,4 мм2 по сравнению с ПреТ (Р = 0,011). Расширение от PT до PreT и OZ увеличивает линейную экспозицию основной артерии. При сравнении PreT и OZ установлено увеличение горизонтального и вертикального угла до бифуркации ипсилатеральной средней мозговой артерии (P = 0,005 и P = 0,032 соответственно), горизонтального угла до кончика базилярной артерии (P = 0,02). и горизонтальный угол к контралатеральной бифуркации ВСА (P = 0,048).
и горизонтальный угол к контралатеральной бифуркации ВСА (P = 0,048).
Доступ OZ давал заметные хирургические преимущества по сравнению с традиционными PT и PreT в отношении площади воздействия и линейного воздействия на базилярную артерию. Что касается угла атаки, удаление орбитального края и скуловой дуги обеспечило количественно более широкое обнажение и увеличило хирургическую свободу. Детальное анатомическое исследование для каждого пациента и опыт хирурга должны учитываться при индикации индивидуального хирургического доступа 10) .
Промежуточный доступ
см. альтернативный подход.
Осложнения
Осложнения птериональной краниотомии.
Videos
Left pterional craniotomy for thrombectomy and clipping of ruptured left MCA giant aneurysm
Mini-pterional craniotomy
Mini-pterional craniotomy
1)
Bojaxhi E, Louie C, ReFaey K, Грюнбаум С. Е., Леоне Б.Дж., Бехтел П., Барбоза М.П., Чайчана К.Л., Хинонес-Хинохоса А. Уменьшение боли и использование опиоидов в раннем послеоперационном периоде у пациентов, перенесших лобно-височную краниотомию под регионарной и общей анестезией. Мировой нейрохирург. 2021 июнь;150:e31-e37. doi: 10.1016/j.wneu.2021.02.009. Epub 2021, 5 марта. Опечатки в: World Neurosurg. 2022 19 апр; 163:2. PMID: 33684585.
Е., Леоне Б.Дж., Бехтел П., Барбоза М.П., Чайчана К.Л., Хинонес-Хинохоса А. Уменьшение боли и использование опиоидов в раннем послеоперационном периоде у пациентов, перенесших лобно-височную краниотомию под регионарной и общей анестезией. Мировой нейрохирург. 2021 июнь;150:e31-e37. doi: 10.1016/j.wneu.2021.02.009. Epub 2021, 5 марта. Опечатки в: World Neurosurg. 2022 19 апр; 163:2. PMID: 33684585.
2)
Канг Х.Дж., Ли Ю.С., Су С.Дж., Ли Д.Х., Рю К.И., Кан Д.Г. Сравнительный анализ миниптериональной и супраорбитальной замочной скважины краниотомий неразорвавшихся аневризм с числовым измерением их геометрических конфигураций. J Цереброваск Эндоваск Нейрохирург. 2013 март; 15 (1): 5–12.
3)
Ясаргил М.Г.: Микронейрохирургия. Штутгарт: Георг Тиме, 1984, Том I
4)
Yasargil MG, Fox JL, Ray MW: Оперативный подход к аневризмам передней соединительной артерии, в Krayenbül H (ed): Advances and Technical Standards in Neurosurgery.