Содержание
Симптомы ОРВИ на ранних сроках: отличаем от нормы беременности
Беременность — это удивительное время, полное ожиданий и волнений. Но что делать, если в самом начале этого пути вас настигла простуда? Как отличить обычные симптомы беременности от признаков ОРВИ? Давайте разберемся в этом непростом вопросе.
Первый триместр беременности — это период, когда организм женщины претерпевает множество изменений. Тошнота, усталость, головокружение — все это может быть как признаками беременности, так и симптомами простуды. Но есть ли способ их различить?
Одна из участниц форума «Простуда в 1 триместре беременности» поделилась своим опытом: «На 6-й неделе я почувствовала себя совершенно разбитой. Думала, что это обычное недомогание, связанное с беременностью. Но когда появился насморк и боль в горле, поняла — это ОРВИ». Такая ситуация не редкость, и важно уметь вовремя распознать симптомы.
Как отличить ОРВИ от нормы беременности?
Давайте рассмотрим ключевые отличия:
- Температура: При ОРВИ она обычно повышается до 37,5-38°C, в то время как при беременности редко превышает 37,2°C.
- Насморк: Характерен для ОРВИ, но не является типичным симптомом беременности.
- Боль в горле: Признак ОРВИ, не свойственный нормальному течению беременности.
- Утомляемость: Присутствует в обоих случаях, но при ОРВИ сопровождается общим недомоганием.
Интересно, что некоторые женщины отмечают усиление симптомов токсикоза при простуде. «Когда я заболела на 8-й неделе, тошнота стала просто невыносимой», — пишет одна из участниц форума. Это связано с тем, что иммунная система беременной женщины работает в усиленном режиме, что может привести к обострению всех симптомов.
Что делать, если вы заболели?
Прежде всего, не паникуйте! Простуда в первом триместре — это не приговор для вашей беременности. Однако важно действовать быстро и правильно. Вот несколько советов:
- Обратитесь к врачу: Только специалист может точно диагностировать ОРВИ и назначить безопасное лечение.
- Отдыхайте: Сон и покой — лучшие помощники в борьбе с простудой.
- Пейте много жидкости: Это поможет вывести токсины и предотвратить обезвоживание.
- Используйте натуральные средства: Мед, лимон, имбирь (в умеренных количествах) могут облегчить симптомы.

А как же лекарства? Этот вопрос волнует многих будущих мам. «Я боялась принимать даже обычный парацетамол», — признается одна из участниц форума. И действительно, к выбору препаратов нужно подходить с особой осторожностью. Некоторые лекарства могут быть опасны для плода, особенно в первом триместре.
Безопасные методы лечения
Существуют ли безопасные способы облегчить симптомы ОРВИ во время беременности? Да, и вот некоторые из них:
- Промывание носа солевым раствором
- Ингаляции с минеральной водой
- Теплое питье с медом и лимоном
- Полоскание горла отваром ромашки
Но помните: самолечение — это не выход. Даже если вам кажется, что вы прекрасно знаете, как лечить простуду, во время беременности лучше проконсультироваться с врачом. «Я думала, что справлюсь сама, но в итоге температура не спадала три дня. Пришлось срочно ехать в больницу», — делится своим опытом одна из будущих мам на форуме «Простуда в 1 триместре беременности».
Профилактика — лучшее лечение
Как говорится, лучше предотвратить, чем лечить. Особенно это актуально для беременных женщин. Вот несколько советов по профилактике ОРВИ:
- Укрепляйте иммунитет: Правильное питание, богатое витаминами и минералами, поможет защитить организм.
- Избегайте мест скопления людей: Особенно в сезон простуд.
- Мойте руки: Это простое правило может значительно снизить риск заражения.
- Одевайтесь по погоде: Переохлаждение может стать причиной простуды.
Интересно, что некоторые женщины отмечают повышение сопротивляемости организма во время беременности. «До беременности я болела каждую осень, а сейчас, кажется, стала неуязвимой для простуд», — пишет одна из участниц форума. Действительно, иммунная система беременной женщины работает в особом режиме, защищая не только маму, но и малыша.
Но что делать, если, несмотря на все меры предосторожности, вы все-таки заболели? Главное — не паниковать. Помните, что большинство случаев ОРВИ в первом триместре проходят без последствий для плода. Главное — вовремя обратиться к врачу и следовать его рекомендациям.
В заключение хочется сказать: беременность — это не болезнь, а естественное состояние организма. Да, в это время нужно быть особенно внимательной к своему здоровью, но не стоит превращать свою жизнь в бесконечную борьбу с микробами. Наслаждайтесь этим удивительным периодом, заботьтесь о себе и своем малыше, и пусть простуды обходят вас стороной!
Риски для плода при вирусных инфекциях в первом триместре
Первый триместр беременности — это время, когда закладываются все основные органы и системы будущего малыша. Именно поэтому любые вирусные инфекции в этот период вызывают особое беспокойство у будущих мам. Но насколько оправданы эти страхи? Давайте разберемся, какие реальные риски несет простуда в начале беременности и как их минимизировать.
На форумах, посвященных теме «Простуда в 1 триместре беременности», можно встретить массу историй — от пугающих до обнадеживающих. Одна будущая мама пишет: «Я заболела на 7-й неделе, температура под 39°C держалась два дня. Думала, все пропало. Но сейчас у меня здоровый малыш!» Другая делится: «Перенесла легкую простуду на 5-й неделе, а на скрининге обнаружили патологию». Как же разобраться в этом море противоречивой информации?
Какие вирусы наиболее опасны?
Не все вирусные инфекции одинаково опасны для плода. Наибольший риск представляют:- Краснуха: может вызвать серьезные пороки развития
- Цитомегаловирус: способен привести к нарушениям слуха и зрения у ребенка
- Вирус Зика: может стать причиной микроцефалии
- Вирус герпеса: в редких случаях способен вызвать выкидыш или преждевременные роды
Интересно, что некоторые исследования даже говорят о потенциальной пользе легких вирусных инфекций во время беременности. Они могут стимулировать иммунную систему плода, делая его более устойчивым к заболеваниям в будущем. Но это, конечно, не повод специально заражаться простудой!

Чем опасна высокая температура?
Главную опасность при простуде представляет не сам вирус, а высокая температура тела. Длительная гипертермия (выше 38,5°C) может негативно повлиять на развитие нервной системы плода. Особенно опасен период с 4-й по 8-ю неделю беременности, когда формируется нервная трубка.
На форуме «Простуда в 1 триместре беременности» одна из участниц поделилась: «У меня была температура 39°C целых три дня на 6-й неделе. Врач сказала, что риск патологий повышен, но не критично. В итоге все обошлось». Это хороший пример того, что даже в сложной ситуации не стоит отчаиваться, но нужно быть под наблюдением специалиста.
Как лекарства влияют на плод?
Отдельный вопрос — влияние лекарств на развитие малыша. Многие женщины боятся принимать любые препараты, предпочитая «перенести болезнь на ногах». Но так ли это правильно?
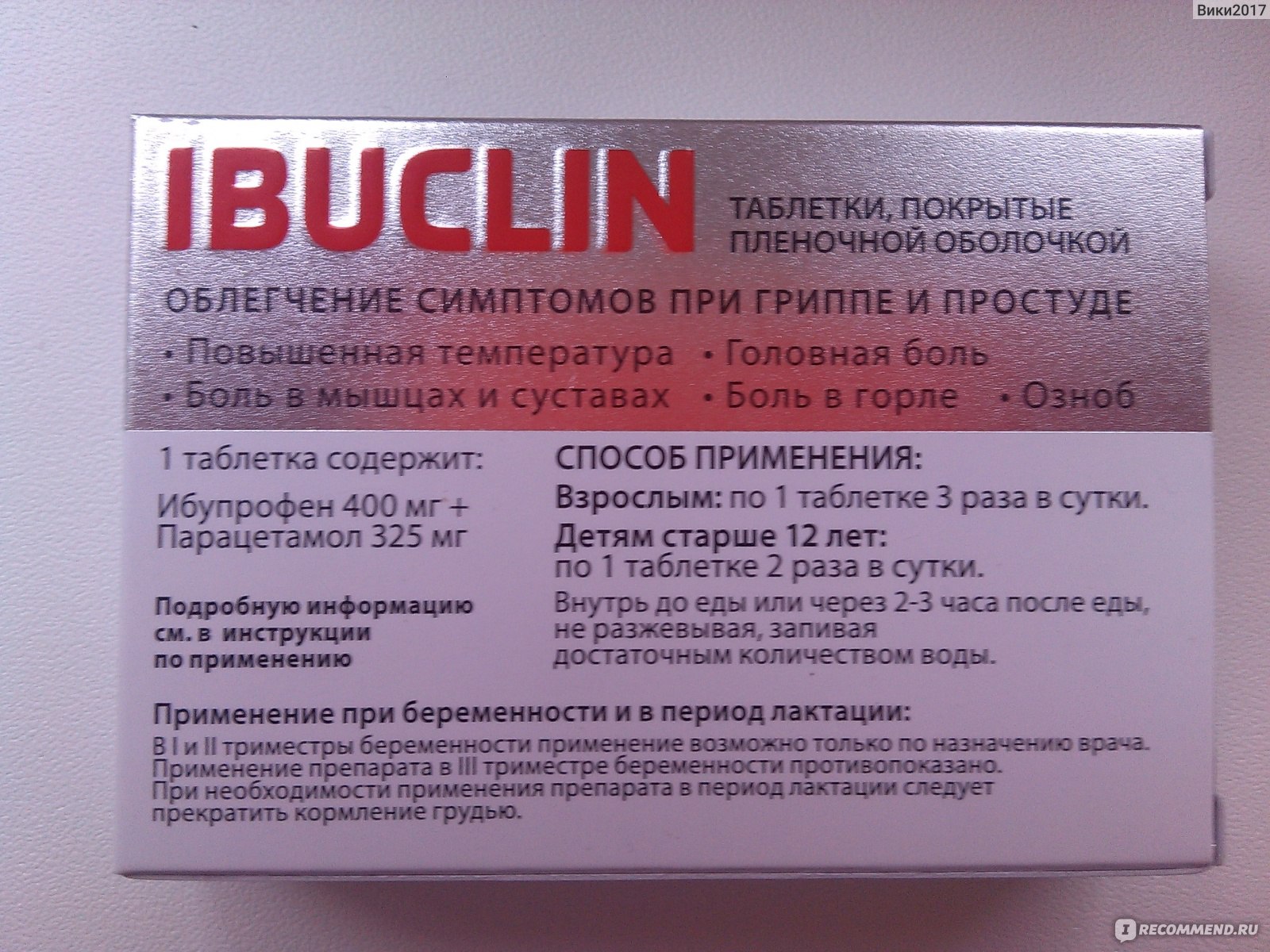
Действительно, некоторые лекарства могут быть опасны для плода, особенно в первом триместре. Но есть и безопасные варианты. Например, парацетамол считается относительно безопасным при беременности и может помочь сбить высокую температуру. А вот ибупрофен лучше не использовать — он может повысить риск выкидыша.
Одна из участниц форума рассказывает: «Я боялась пить что-либо, кроме чая с малиной. В итоге температура не спадала неделю, и врач сказала, что это было опаснее, чем если бы я приняла парацетамол». Мораль? Всегда консультируйтесь с врачом, не занимайтесь самолечением, но и не отказывайтесь категорически от любых лекарств.
Как снизить риски?
Итак, что же делать, чтобы минимизировать риски для плода при простуде в первом триместре? Вот несколько ключевых рекомендаций:
- Контролируйте температуру: При повышении выше 38°C используйте безопасные жаропонижающие средства по согласованию с врачом.
- Обеспечьте отдых: Постельный режим поможет организму быстрее справиться с инфекцией.
- Пейте много жидкости: Это поможет избежать обезвоживания и снизить температуру.
- Используйте природные средства: Чай с малиной, медом, лимоном может облегчить симптомы без риска для плода.
- Следите за питанием: Обогатите рацион продуктами, богатыми витамином C и цинком.

Интересно, что некоторые женщины отмечают улучшение самочувствия при простуде, если просто лежат на левом боку. Это связано с тем, что такое положение улучшает кровоток в организме и может помочь снизить заложенность носа.
Стресс — еще одна угроза
Нельзя забывать и о психологическом аспекте. Стресс и тревога, вызванные болезнью, могут нанести не меньший вред, чем сама простуда. «Я так переживала из-за температуры, что не могла спать ночами. Врач сказала, что постоянный стресс опаснее для малыша, чем кратковременная простуда», — пишет одна из участниц форума.
Действительно, хронический стресс может привести к повышению уровня кортизола в крови, что негативно влияет на развитие плода. Поэтому важно не только лечить физические симптомы, но и заботиться о своем эмоциональном состоянии.
Когда стоит бить тревогу?
Несмотря на то, что большинство случаев простуды в первом триместре проходят без последствий, есть ситуации, когда нужно немедленно обратиться к врачу:
- Температура выше 39°C, не снижающаяся после приема жаропонижающих
- Сильная одышка или затрудненное дыхание
- Боли в груди
- Кровянистые выделения
- Сильная головная боль или головокружение
В целом, риски для плода при вирусных инфекциях в первом триместре существуют, но они не так велики, как многие думают. Главное — не паниковать, следовать рекомендациям врача и прислушиваться к своему организму. Помните, что ваше спокойствие и позитивный настрой — лучшая защита для малыша.
И напоследок, интересный факт: исследования показывают, что дети, чьи матери перенесли легкую простуду во время беременности, часто имеют более крепкий иммунитет. Так что, возможно, эта неприятная ситуация в итоге обернется пользой для вашего будущего малыша. Главное — правильно справиться с болезнью и не допустить осложнений.
Безопасные методы лечения простуды для будущих мам
Простуда в первом триместре беременности — это как незваный гость на вашем празднике жизни. Вроде бы и радоваться надо, а тут — на тебе! Насморк, кашель, и вообще чувствуешь себя как выжатый лимон. Но не спешите отчаиваться! Есть множество безопасных способов справиться с этим коварным недугом, не подвергая риску своего будущего малыша.

На форуме «Простуда в 1 триместре беременности» кипят нешуточные страсти. Одни советуют «перетерпеть», другие рекомендуют народные средства, третьи настаивают на немедленном приеме антибиотиков. Как же не заблудиться в этом море противоречивых мнений? Давайте разберемся вместе!
Природа — лучший доктор?
Начнем с того, что многие будущие мамы предпочитают бороться с простудой «естественными» методами. И в этом есть рациональное зерно! Природные средства часто бывают не менее эффективны, чем аптечные препараты, но при этом несут меньше рисков для плода.
Вот несколько проверенных способов:
- Мед с лимоном: классика жанра, богатый источник витамина C и антиоксидантов
- Имбирный чай: помогает снять воспаление и укрепить иммунитет
- Куриный бульон: не зря его называют «еврейским пенициллином»
- Чеснок: природный антибиотик, но с ним нужно быть осторожнее — не всем подходит
А как же лекарства?
Конечно, бывают ситуации, когда без медикаментов не обойтись. Но тут главное — не навредить. Какие же препараты считаются относительно безопасными при беременности?
- Парацетамол: можно использовать для снижения температуры, но только по назначению врача
- Назальные спреи на основе морской воды: помогут справиться с заложенностью носа
- Леденцы от боли в горле: выбирайте те, что содержат только натуральные компоненты
- Отхаркивающие средства на основе растительных экстрактов: помогут при кашле
На форуме «Простуда в 1 триместре беременности» многие женщины делятся своим опытом применения лекарств. Одна будущая мама пишет: «Врач разрешил мне принимать парацетамол при температуре выше 38°C. Я очень боялась, но все обошлось — сейчас у меня здоровый малыш!»
Нетрадиционные методы: работает или плацебо?
А как насчет альтернативной медицины? Акупунктура, ароматерапия, гомеопатия — все это звучит заманчиво, особенно когда хочется избежать «химии». Но насколько эффективны и безопасны эти методы?
Исследования показывают, что некоторые нетрадиционные методы действительно могут помочь. Например, акупунктура может облегчить симптомы простуды и укрепить иммунитет. Ароматерапия с использованием эфирных масел эвкалипта или мяты способна облегчить заложенность носа.
Однако важно помнить, что даже натуральные средства могут иметь противопоказания. Одна из участниц форума поделилась неприятным опытом: «Начиталась про пользу эфирных масел и решила сделать ингаляцию с маслом чайного дерева. В итоге — сильная аллергическая реакция. Больше экспериментировать не рискую.»
Профилактика — лучшее лекарство
А что если попробовать не допустить простуду вовсе? Звучит как план! Вот несколько проверенных способов укрепить иммунитет:
- Правильное питание: налегайте на фрукты и овощи, богатые витамином C
- Умеренная физическая активность: прогулки на свежем воздухе творят чудеса
- Полноценный сон: ваш организм сейчас работает за двоих, ему нужен отдых
- Позитивный настрой: стресс — главный враг иммунитета
Мифы и реальность
В мире беременных ходит немало мифов о простуде. Давайте развенчаем некоторые из них:
- Миф: «Простуда всегда опасна для плода». Реальность: в большинстве случаев обычная простуда не несет серьезной угрозы.
- Миф: «Нельзя принимать абсолютно никакие лекарства». Реальность: есть препараты, которые можно использовать по назначению врача.
- Миф: «Чем больше витамина C, тем лучше». Реальность: переизбыток витамина C может быть вреден.
- Миф: «Антибиотики — лучшее средство от простуды». Реальность: антибиотики бесполезны против вирусов и могут навредить.
Когда пора к врачу?
Несмотря на все домашние методы, бывают ситуации, когда без врача не обойтись. На что обратить внимание?
- Температура выше 38°C, которая не снижается в течение суток
- Сильная одышка или затрудненное дыхание
- Боли в груди или животе
- Сильная головная боль
- Отсутствие улучшения в течение недели

В завершение хочется сказать: простуда в первом триместре — это не приговор. Да, неприятно, но вполне преодолимо. Главное — не паниковать, прислушиваться к своему организму и следовать рекомендациям врача. И помните: этот период скоро пройдет, а впереди вас ждет самое прекрасное чудо — рождение вашего малыша. Так что держитесь, будущие мамы! Вы сильнее, чем думаете!
Народные средства против простуды: опыт беременных с форумов
Беременность — время, когда каждая женщина становится настоящим экспертом по своему телу. А уж если подкрадывается простуда, то тут начинается настоящий мозговой штурм: как вылечиться, не навредив малышу? Форумы будущих мам пестрят советами и историями о том, как справиться с непрошеным гостем — простудой в первом триместре. Давайте нырнем в этот океан народной мудрости и выловим самые интересные жемчужины опыта.
На форуме «Простуда в 1 триместре беременности» кипят нешуточные страсти. Одна будущая мама пишет: «Я как почувствовала первые симптомы, сразу за мед и лимон схватилась. Думала, обычная простуда, а оказалось — начало токсикоза!» Вот тебе и народная медицина — иногда она может сыграть злую шутку. Но не спешите списывать со счетов бабушкины рецепты — многие из них проверены временем и даже одобрены современной наукой.
Мед — жидкое золото для иммунитета
Мед — настоящий хит среди народных средств. И не зря! Этот природный антисептик богат витаминами и минералами, которые так необходимы ослабленному организму. Но как его правильно использовать?
- В чистом виде: по чайной ложке 3-4 раза в день
- В составе теплого чая: не добавляйте мед в кипяток, подождите, пока чай остынет до 40°C
- В смеси с лимоном: классическое сочетание, усиливающее эффект обоих ингредиентов
Важно помнить, что мед — сильный аллерген. Если у вас есть склонность к аллергии, лучше посоветоваться с врачом перед его употреблением. Кроме того, не стоит давать мед детям до года — это может быть опасно.

Лук и чеснок: природные антибиотики
Эти два овоща — настоящие герои в борьбе с простудой. Но как их использовать, чтобы не превратиться в «ароматную» бомбу?
- Чесночная вода: раздавите зубчик чеснока, залейте стаканом теплой воды, дайте настояться 30 минут и пейте маленькими глотками
- Луковый сок с медом: смешайте в равных пропорциях и принимайте по чайной ложке несколько раз в день
- Чесночные ингаляции: измельчите чеснок, залейте кипятком и дышите над паром (но осторожно — не обожгитесь!)
Травяные чаи: вкусно и полезно
Травяные чаи — настоящая панацея от всех бед. Но какие травы безопасны во время беременности?
- Ромашка: успокаивает и снимает воспаление
- Липа: помогает при простуде и обладает жаропонижающим эффектом
- Шиповник: кладезь витамина C
- Мята: освежает и облегчает дыхание (но осторожно — в больших количествах может снизить тонус матки)
Но помните: даже травяные чаи могут иметь противопоказания. Например, шалфей и зверобой лучше исключить во время беременности. Всегда консультируйтесь с врачом перед тем, как начать курс фитотерапии.
Ингаляции: дышите глубже
Ингаляции — отличный способ облегчить дыхание и избавиться от заложенности носа. Но как сделать их безопасными для будущей мамы?
- Солевые ингаляции: растворите чайную ложку соли в литре воды и дышите над паром
- Картофельные ингаляции: отварите картофель «в мундире», слейте воду и дышите над паром от горячих клубней
- Эвкалиптовые ингаляции: добавьте пару капель масла эвкалипта в горячую воду (но только после консультации с врачом!)

Витамин C: друг или враг?
Витамин C часто называют панацеей от простуды. Но так ли это на самом деле? Исследования показывают, что витамин C действительно может сократить продолжительность простуды, но не предотвратить ее. А как же быть беременным?
- Природные источники: цитрусовые, киви, шиповник, болгарский перец
- Добавки: только по назначению врача!
Горчичники и компрессы: осторожно, горячо!
Горчичники и согревающие компрессы — классика жанра в борьбе с простудой. Но безопасны ли они для беременных?
- Горчичники: лучше избегать — они могут вызвать повышение тонуса матки
- Компрессы с медом: можно, но только на горло и при температуре тела не выше 37,5°C
- Картофельные компрессы: безопасный вариант, но не перестарайтесь с температурой
Промывание носа: соленая вода в помощь
Промывание носа соленым раствором — отличный способ избавиться от заложенности и предотвратить развитие инфекции. Как это сделать правильно?
- Используйте теплый раствор (36-37°C)
- Концентрация соли — 1 чайная ложка на стакан воды
- Промывайте нос 2-3 раза в день
Постельный режим: лучшее лекарство?
Иногда лучшее, что мы можем сделать для своего организма — это просто дать ему отдохнуть. Но как совместить постельный режим с активной жизнью?
- Спите не менее 8-9 часов в сутки
- Устраивайте короткие «перерывы на сон» в течение дня
- Избегайте стрессовых ситуаций и перенапряжения

В конце концов, народные средства — это не панацея, но и не пустышка. Многие из них действительно работают, особенно если применять их с умом и под наблюдением врача. Главное — прислушиваться к своему организму и не забывать, что сейчас вы отвечаете не только за себя, но и за своего малыша. Будьте здоровы!
Профилактика ОРВИ во время беременности: укрепляем иммунитет
Беременность — это время, когда женщина становится настоящим супергероем. Но даже у супергероев бывают слабости, и одна из них — повышенная восприимчивость к простудам и ОРВИ. Как же укрепить свой иммунитет и не дать вирусам шанса? Этот вопрос волнует многих будущих мам, особенно в первом триместре, когда организм особенно уязвим.
На форуме «Простуда в 1 триместре беременности» кипят нешуточные страсти. Одна будущая мама пишет: «Я как узнала, что беременна, сразу начала есть лимоны килограммами. Думала, витамин C защитит. А в итоге только изжогу заработала!» Вот тебе и народная мудрость — иногда она может сыграть злую шутку. Но не спешите отказываться от идеи укрепления иммунитета — просто подойдите к этому вопросу с умом.
Питание: ешь за двоих, но с умом
Правильное питание — это основа крепкого иммунитета. Но что значит «правильное» для беременной женщины? Вот несколько ключевых моментов:
- Белок: необходим для роста и развития плода, а также для поддержания иммунной системы мамы
- Омега-3 жирные кислоты: важны для развития мозга малыша и укрепления иммунитета
- Витамины и минералы: особенно важны фолиевая кислота, железо, кальций и витамин D
- Клетчатка: поддерживает здоровье кишечника, где сосредоточено 70% иммунных клеток организма
Но помните: даже самые полезные продукты могут быть вредны, если употреблять их в избытке. Например, чрезмерное потребление рыбы может привести к накоплению ртути в организме. Всё хорошо в меру!

Физическая активность: движение — жизнь
Физические упражнения — это не только способ сохранить фигуру, но и мощный инструмент для укрепления иммунитета. Но какие нагрузки безопасны для беременных?
- Ходьба: идеальный вариант для любого срока беременности
- Плавание: снимает нагрузку с суставов и укрепляет мышцы
- Йога для беременных: улучшает кровообращение и снимает стресс
- Пилатес: укрепляет мышцы корпуса, что важно для поддержания осанки
Но важно помнить: любые физические нагрузки нужно согласовывать с врачом. То, что подходит одной женщине, может быть противопоказано другой.
Сон: лучшее лекарство от всех болезней
Сон — это не просто отдых, это время, когда наш организм восстанавливается и укрепляет иммунную систему. Но как обеспечить здоровый сон, когда кажется, что твое тело больше тебе не принадлежит?
- Соблюдайте режим: ложитесь и вставайте в одно и то же время
- Создайте комфортные условия: температура в спальне должна быть около 18-20°C
- Используйте специальные подушки для беременных: они помогут найти удобное положение
- Избегайте гаджетов перед сном: синий свет экранов может нарушить выработку мелатонина
Стресс: главный враг иммунитета
Стресс — это не просто неприятное состояние, это настоящий удар по иммунной системе. Но как избежать стресса, когда ты готовишься к одному из самых важных событий в жизни?
- Медитация: помогает успокоить ум и снизить уровень кортизола
- Дыхательные упражнения: можно практиковать в любое время и в любом месте
- Хобби: найдите занятие, которое приносит вам радость
- Общение: не изолируйте себя, делитесь своими переживаниями с близкими

Витамины и добавки: нужны ли они?
Вопрос о витаминах и добавках во время беременности вызывает много споров. Нужно ли принимать что-то дополнительно, если ты правильно питаешься?
- Фолиевая кислота: необходима для профилактики дефектов нервной трубки у плода
- Железо: часто требуется дополнительный прием, особенно во втором и третьем триместрах
- Витамин D: важен для усвоения кальция и укрепления иммунитета
- Омега-3: если вы не едите достаточно рыбы, может потребоваться дополнительный прием
Важно помнить: любые витамины и добавки нужно принимать только по назначению врача. Избыток некоторых веществ может быть так же вреден, как и их недостаток.
Гигиена: чистота — залог здоровья
В период пандемии мы все стали экспертами по гигиене. Но для беременных женщин этот вопрос всегда был особенно актуален. Как защитить себя от вирусов, не превращаясь при этом в параноика?
- Мытье рук: классика жанра, но по-прежнему эффективно
- Избегайте людных мест в сезон простуд
- Регулярно проветривайте помещение
- Используйте увлажнитель воздуха: сухой воздух делает слизистые более уязвимыми для вирусов
Закаливание: да или нет?
Закаливание — отличный способ укрепить иммунитет. Но безопасно ли это для беременных? Мнения врачей расходятся, но есть несколько общих рекомендаций:
- Начинайте с малого: контрастный душ для рук и ног
- Постепенно увеличивайте интенсивность процедур
- Прислушивайтесь к своему организму: при малейшем дискомфорте прекращайте
- Не используйте экстремальные методы закаливания

Прививки: защита или угроза?
Вопрос о вакцинации во время беременности вызывает много споров. Какие прививки безопасны и необходимы?
- Прививка от гриппа: рекомендуется всем беременным женщинам
- АКДС: обычно делается во втором или третьем триместре
- Прививка от COVID-19: по последним данным, безопасна для беременных
Помните: решение о вакцинации всегда должно приниматься индивидуально, после консультации с врачом.
В конечном счете, профилактика ОРВИ во время беременности — это комплексный подход, который включает в себя правильное питание, физическую активность, здоровый сон, управление стрессом и соблюдение гигиены. Не существует волшебной таблетки, которая защитит вас от всех болезней, но, следуя этим рекомендациям, вы значительно снизите риск заболеть. И помните: ваш организм сейчас творит настоящее чудо, создавая новую жизнь. Доверьтесь ему, прислушивайтесь к его сигналам, и он отблагодарит вас крепким здоровьем — как вашим, так и вашего малыша.
Когда обращаться к врачу: тревожные сигналы при простуде
Беременность — это время, когда каждый чих может вызвать панику. А уж если подкралась настоящая простуда, то тут и вовсе можно растеряться. Как понять, когда пора бить в колокола и мчаться к врачу, а когда достаточно просто отлежаться дома с чашкой горячего чая? Этот вопрос мучает многих будущих мам, особенно в первом триместре, когда организм особенно уязвим.
На форуме «Простуда в 1 триместре беременности» можно найти массу историй — от забавных до пугающих. Одна будущая мама пишет: «Я так испугалась, когда температура поднялась до 37,2°C, что чуть ли не скорую вызвала. А врач потом сказал, что это вообще норма для беременных!» Другая делится: «А я, наоборот, думала, что справлюсь сама, а в итоге загремела в больницу с пневмонией». Как же найти золотую середину?

Температура: когда градусник становится врагом
Температура — это, пожалуй, самый коварный симптом простуды во время беременности. С одной стороны, небольшое повышение температуры — это нормальная реакция организма на инфекцию. С другой — высокая температура может быть опасна для плода. Так где же та грань, после которой нужно срочно обращаться к врачу?
- До 37,5°C: обычно не требует особого беспокойства
- 37,5-38°C: стоит сообщить врачу, но паниковать рано
- Выше 38°C: однозначный сигнал к действию — нужна срочная консультация
Важно помнить, что во время беременности базальная температура тела может быть немного выше обычной. Поэтому не стоит паниковать из-за 37,2°C, если при этом вы чувствуете себя нормально. Но если температура держится выше 38°C более суток, несмотря на жаропонижающие средства — это повод для срочного обращения к врачу.
Кашель: когда он перестает быть «просто кашлем»
Кашель — частый спутник простуды, но во время беременности он может стать настоящим испытанием. Когда же обычный кашель превращается в серьезную проблему?
- Сухой, изнуряющий кашель, который не дает спать
- Кашель с кровью или гнойной мокротой
- Кашель, сопровождающийся болью в груди
- Кашель, который длится более недели без улучшения
Если кашель сопровождается одышкой или затрудненным дыханием — это повод для немедленного обращения к врачу. Такие симптомы могут указывать на развитие бронхита или даже пневмонии, которые особенно опасны во время беременности.
Насморк: когда «сопли» становятся проблемой
Казалось бы, что может быть банальнее насморка? Но во время беременности даже этот привычный симптом простуды может стать источником беспокойства. На что обратить внимание?
- Цвет выделений: прозрачные или белые обычно не вызывают опасений, а вот желтые или зеленые могут указывать на бактериальную инфекцию
- Продолжительность: если насморк длится более недели без улучшения
- Сопутствующие симптомы: головная боль, боль в области пазух носа

Особое внимание стоит уделить заложенности носа. Дело в том, что во время беременности все слизистые оболочки становятся более отечными, и обычный насморк может привести к серьезным проблемам с дыханием. Если вы чувствуете, что не можете нормально дышать даже после использования безопасных средств от насморка — это повод обратиться к врачу.
Боль в горле: когда глотать становится подвигом
Боль в горле — еще один классический симптом простуды, который может доставить немало хлопот будущей маме. Когда же пора бить тревогу?
- Сильная боль, которая мешает есть и пить
- Белый налет на миндалинах
- Увеличенные и болезненные лимфоузлы на шее
- Боль, которая не проходит более 3-4 дней
Важно помнить, что многие привычные средства от боли в горле (например, леденцы с антисептиком) могут быть противопоказаны при беременности. Поэтому при сильной или продолжительной боли лучше не заниматься самолечением, а обратиться к специалисту.
Общее состояние: когда организм кричит «SOS»
Иногда самый важный сигнал — это не конкретный симптом, а общее состояние организма. На что обратить внимание?
- Сильная слабость и утомляемость, которые не проходят после отдыха
- Головокружение или обмороки
- Отсутствие аппетита в течение нескольких дней
- Сильная головная боль, особенно если она сопровождается нарушением зрения
Особое внимание стоит уделить изменениям в движениях плода. Если вы уже чувствуете шевеления малыша и вдруг замечаете, что они стали реже или слабее — это повод для немедленного обращения к врачу, даже если других тревожных симптомов нет.
Кровянистые выделения: когда каждая капля на счету
Любые кровянистые выделения во время беременности — это повод для беспокойства. Но особенно важно обратить на них внимание, если они появились на фоне простуды. Почему?
- Высокая температура может вызвать сокращения матки
- Сильный кашель повышает внутрибрюшное давление
- Некоторые вирусы могут влиять на свертываемость крови

Помните: любые кровянистые выделения, даже если они незначительные, — это повод для немедленного обращения к врачу. Лучше перестраховаться, чем пропустить что-то серьезное.
Одышка: когда каждый вдох на вес золота
Небольшая одышка — нормальное явление при беременности, особенно в третьем триместре. Но если она появилась резко или усилилась на фоне простуды, это может быть сигналом опасности. На что обратить внимание?
- Одышка в состоянии покоя
- Чувство нехватки воздуха
- Свистящее дыхание
- Невозможность сделать глубокий вдох
Если одышка сопровождается болью в груди или синюшностью губ — это повод для немедленного вызова скорой помощи. Такие симптомы могут указывать на серьезные проблемы с легкими или сердцем.
В конечном счете, главное правило при простуде во время беременности — лучше перестраховаться. Если вы чувствуете, что что-то не так, не стесняйтесь обращаться к врачу. Помните: вы сейчас отвечаете не только за себя, но и за своего малыша. И лучше лишний раз проконсультироваться со специалистом, чем пропустить что-то важное. Берегите себя и будьте здоровы!
Восстановление после болезни: советы по уходу за собой в 1 триместре
Беременность — удивительное время, полное надежд и ожиданий. Но что делать, если в самом начале этого волшебного путешествия вас настигает простуда? Многие будущие мамы сталкиваются с этой проблемой и задаются вопросом: как же справиться с болезнью, не навредив малышу? Давайте разберемся вместе!
Первый триместр — crucial период для развития крохи. Каждый день происходят важнейшие процессы формирования органов и систем. И тут — бац! — простуда. Температура, насморк, кашель… Паника? Не стоит! Хотя ситуация и неприятная, но вполне решаемая. Главное — правильный подход и забота о себе.
Знаете, что говорят на форумах будущие мамочки о простуде в 1 триместре беременности? «Это как американские горки — страшно, но выжить можно!» И они правы. Ключ к успеху — грамотные действия и поддержка близких. Но обо всем по порядку.

Симптомы: враг или сигнал организма?
Начнем с того, что симптомы простуды — это не просто неприятные ощущения. Это сигналы нашего организма о том, что пора притормозить и заняться восстановлением. Температура? Организм борется с инфекцией. Насморк? Очищаются дыхательные пути. Кашель? Выводятся вредные вещества. Все это — защитные механизмы, которые помогают нам выздороветь.
Но как же быть с малышом? Не навредит ли ему мамина простуда? Спешу успокоить: если соблюдать меры предосторожности и правильно лечиться, риск для ребенка минимален. Природа мудра — плацента прекрасно защищает кроху от большинства инфекций. Однако это не повод расслабляться!
Лечение: нежно и эффективно
Итак, что же делать, если простуда все-таки настигла? Первое и главное правило — никакого самолечения! Только врач может назначить безопасные для беременных препараты. Но есть и народные методы, которые помогут облегчить состояние:
- Обильное питье. Вода, травяные чаи, морсы — ваши лучшие друзья в борьбе с простудой.
- Промывание носа солевым раствором. Простое, но эффективное средство от заложенности.
- Полоскание горла отварами трав. Ромашка, шалфей, календула — природные антисептики.
- Отдых и сон. Дайте организму возможность восстановиться!
А как же лекарства? Вот тут-то и начинается самое интересное. Многие препараты, которые мы привыкли использовать при простуде, во время беременности под запретом. Но не паникуйте! Есть безопасные альтернативы, которые назначит врач. Главное — не заниматься самолечением и не верить советам «бывалых» подруг с форумов.
Питание: вкусно и полезно
Знаете, что еще может помочь в борьбе с простудой? Правильное питание! И нет, речь не о «таблетке из холодильника», как любят шутить на форумах о простуде в 1 триместре беременности. Мы говорим о настоящей, здоровой пище, которая поддержит иммунитет и поможет быстрее справиться с болезнью.
Что же стоит включить в меню будущей мамы, подхватившей простуду?
- Супы и бульоны. Куриный бульон — не просто бабушкина сказка, а научно доказанное средство от простуды!
- Фрукты и овощи, богатые витамином C. Апельсины, киви, болгарский перец — ваши союзники в борьбе с вирусами.
- Продукты с цинком. Тыквенные семечки, орехи, морепродукты помогут укрепить иммунитет.
- Мед и лимон. Классическое сочетание, которое поможет облегчить симптомы простуды.
Помните, что во время беременности важно не только что вы едите, но и как вы это делаете. Маленькими порциями, часто и в спокойной обстановке — вот идеальный вариант для будущей мамы.
Профилактика: щит от простуды
Ну а что делать, чтобы простуда вообще не застала врасплох? Профилактика, друзья мои, профилактика! И нет, я не о том, чтобы закутаться в десять шуб и не выходить из дома. Хотя, признаюсь, иногда так и хочется, особенно когда читаешь истории на форумах о простуде в 1 триместре беременности.
Итак, наш щит от простуды:
- Закаливание. Нет, не ледяные обливания! Начните с контрастного душа и прогулок на свежем воздухе.
- Правильное питание. Да-да, опять о еде! Но согласитесь, лучше вкусно поесть, чем горько пить лекарства.
- Физическая активность. Йога для беременных, плавание, пешие прогулки — выбирайте, что по душе.
- Позитивный настрой. Смех и хорошее настроение творят чудеса с иммунитетом!
И знаете что? Эти советы работают не только для профилактики простуды, но и для общего хорошего самочувствия во время беременности. Двойная выгода, не находите?
Стресс: главный враг иммунитета
А теперь давайте поговорим о том, о чем часто забывают, обсуждая простуду в 1 триместре беременности на форумах. О стрессе! Этот коварный враг не только портит настроение, но и серьезно подрывает иммунитет. А ведь во время беременности поводов для волнений и так хватает, верно?
Как же справиться со стрессом и не дать ему ослабить вашу защиту от простуды? Вот несколько проверенных способов:
- Медитация. Не пугайтесь этого слова! Начните с простых дыхательных упражнений.
- Хобби. Вязание, рисование, пение — найдите то, что приносит вам радость.
- Общение с близкими. Поделитесь своими переживаниями, не держите все в себе.
- Ароматерапия. Лавандовое масло творит чудеса для расслабления!
Помните, что забота о своем эмоциональном состоянии — это не эгоизм, а необходимость. Ведь ваше настроение напрямую влияет на малыша!
Когда обращаться к врачу?
И все же, бывают ситуации, когда домашние методы и профилактика не помогают. Когда же стоит бить тревогу и бежать к доктору? Вот несколько тревожных звоночков:
- Температура выше 38°C, которая не спадает более двух дней.
- Сильная боль в горле, затрудняющая глотание.
- Одышка или затрудненное дыхание.
- Сильная головная боль, не проходящая после отдыха.
Не стоит геройствовать и терпеть! Своевременное обращение к врачу поможет быстрее справиться с простудой и избежать осложнений. А ведь именно осложнений больше всего боятся будущие мамы, обсуждая простуду в 1 триместре беременности на форумах.
В заключение хочется сказать: простуда во время беременности — это не приговор. Да, неприятно. Да, страшновато. Но при правильном подходе и заботе о себе вы справитесь! Помните, что ваш организм сейчас творит настоящее чудо, выращивая новую жизнь. Так дайте ему всю необходимую поддержку и любовь. И пусть простуда останется лишь маленьким эпизодом в большой и прекрасной истории вашего материнства!
