Содержание
Боль внизу живота справа — болит с правой стороны внизу живота: причины, лечение
Справа в брюшной полости и забрюшинном пространстве расположено несколько важных органов — правая почка, печень, желчный пузырь, а у женщин — яичник и маточная труба. И когда справа в животе возникает боль, логично предположить, что с каким-то из этих органов могут происходить «неполадки»1,2. При этом часть состояний, при которых болит живот справа, могут быть острыми и требовать немедленного обращения за медицинской помощью, в особенности если отмечается не только боль в животе, но и повышение температуры, рвота, тошнота и ряд других симптомов1.
Почему болит живот с правой стороны, когда важно срочно обратиться к врачу и как можно облегчить боль? Ответы вы найдете в этом материале.
Характеристика болевого синдрома
Определение характера боли в животе помогает сориентироваться в причинах болевого синдрома и корректно поставить диагноз1, 3.
Чаще всего боль в животе обусловлена спазмом или растяжением гладкой мускулатуры, натяжением капсулы органа или сосудистыми нарушениями
При острых состояниях боль в животе справа зачастую появляется внезапно, она интенсивная, сильная, часто заставляющая принимать вынужденную позу. Боль проецируется на соответствующую область кожи живота и сопровождается спазмом мышц передней брюшной стенки5. Состояние сочетается со слабостью, ознобом, иногда тошнотой и рвотой, которые появляются вслед за болевым синдромом1.
Болезненные ощущения при «остром животе» имеют четкое местоположение и усиливаются при смене позы, кашле, чихании 1, 5.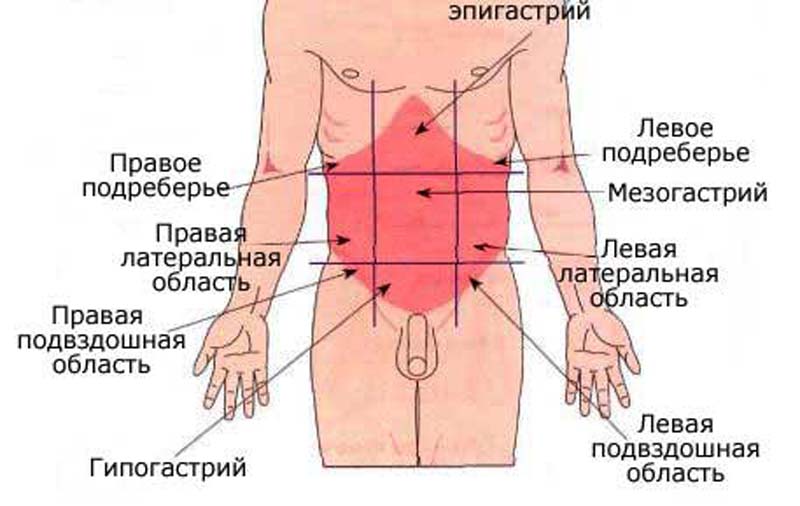 При возникновении подобной боли в животе, особенно если она сопровождается лихорадкой, тошнотой, рвотой, кровотечением, необходимо немедленно обратиться за медицинской помощью 1.
При возникновении подобной боли в животе, особенно если она сопровождается лихорадкой, тошнотой, рвотой, кровотечением, необходимо немедленно обратиться за медицинской помощью 1.
Почему может болеть живот справа?
Подобные боли могут возникать в связи с некоторыми заболеваниями. Рассмотрим их причины подробнее2.
Заболевания желчевыводящих путей
Болями в животе справа может проявляться желчная колика. Боль при ней локализуется в правом подреберье и эпигастрии (верхней части живота), иногда отдавая в лопатку1, 2. Стоит отметить, что при возникновении желчной колики важно обратиться к врачу, который проведет диагностику и назначит лечение.
Желчная колика является одним из основных проявлений острого холецистита на фоне желчнокаменной болезни1. Причина холецистолитиаза — желчные камни из кристаллов холестерина, солей и других веществ,
которые закупоривают пузырный проток желчного пузыря. Это приводит к повышению давления в желчевыводящих путях и
возникновению спазмов.
В результате появляется болевой синдром — от слабого до сильного. Иногда он сопровождается тошнотой и рвотой, а вот симптомы интоксикации (повышение температуры, слабость) чаще отсутствуют6. Боль возникает внезапно и длится от 15 минут до нескольких часов. Периодичность приступов также различная: от ежедневных до раза в год или даже реже6.
При боли, связанной со спазмом при заболеваниях желчевыводящих путей, может помочь прием спазмолитических препаратов 1. Например, активный компонент лекарственных препаратов Но-шпа® и Но-шпа® форте — дротаверин способствует расслаблению гладкой мускулатуры внутренних органов (в том числе желчевыводящих путей), помогая облегчать боль7, 22.
Болезненность справа в подреберной зоне может быть связана с не только желчнокаменной болезнью, но и другими
заболеваниями желчевыводящих путей, например, при холецистите или папиллите1.
Заболевания поджелудочной железы
Обычно боль появляется при воспалении этого органа и может ощущаться в нескольких местах. Например, при поражении головки железы она ощущается в правом подреберье, иногда принимая опоясывающий характер1. Некоторых тревожат тянущие и ноющие боли в спине1.
Боль при заболеваниях поджелудочной железы может усиливаться, когда человек лежит, но обычно становится слабее в
положении сидя, потому что напряжение капсулы железы уменьшается
Болевые ощущения при заболеваниях поджелудочной железы могут быть постоянными и мучительными. Их усиление может провоцировать характер принимаемой пищи и напитков: при алкогольном панкреатите жалобы становятся интенсивнее после приема острых и кислых продуктов, а при воспалении поджелудочной железы, связанной с повреждением протоковой системы, — после употребления жирной пищи8.
Также для патологии поджелудочной железы характерны слабость, раздражительность, бессонница, падение
работоспособности.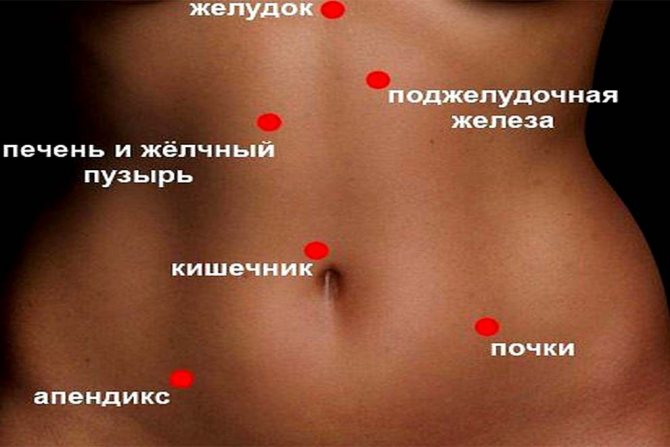 Со стороны пищеварительного тракта возможно появление тошноты, рвоты без чувства облегчения,
вздутия живота, чередующихся поносов и запоров8.
Со стороны пищеварительного тракта возможно появление тошноты, рвоты без чувства облегчения,
вздутия живота, чередующихся поносов и запоров8.
В последнее время частота развития панкреатита неуклонно растет из-за употребления алкоголя8
.Синдром раздраженного кишечника (СРК)
Это состояние не связано с изменением структуры органов и систем. Однако боль при синдроме раздраженного кишечника наблюдается почти всегда и является в целом распространенным симптомом. Женщины обычно страдают СРК чаще, чем мужчины. Боль (от умеренной до выраженной) может охватывать нижнюю часть живота, включая и правый отдел, но чаще все-таки локализуется слева9. Нередко СРК развертывается на фоне психоэмоциональных расстройств10.
Симптомы болезни обычно стихают к вечеру и не беспокоят пациентов ночью. Боль в некоторых случаях распространяется в
верхнюю часть живота, отдает в прямую кишку и подложечную область9-11. Важную роль в
формировании жалоб играет
нарушение моторики кишечника, сопровождающееся спазмом. В рамках комплексной терапии СРК можно применять спазмолитики
(например, Но-шпу®
В рамках комплексной терапии СРК можно применять спазмолитики
(например, Но-шпу®
Заболевания мочевыводящих путей
Боль справа может быть вызвана мочекаменной болезнью. Если поражен правый мочеточник, болеть может справа в животе и пояснице1, 2.При движении камня боль справа может перемещаться в низ живота, отдавать в половые органы, внутреннюю поверхность бедер. Если камень находится в нижней трети правого мочеточника, человека беспокоят постоянные болезненные позывы на мочеиспускание2, 13. Боль при этом носит, как правило, волнообразный характер, и при спазмах при заболеваниях мочевыводящих путей могут быть показаны к применению спазмолитики, к примеру Но-шпа® или Но-шпа® форте7, 13, 16, 22. Отхождение камня или песка из мочеточника зачастую проявляется резями, примесью крови в моче13.
Боль внизу живота с правой стороны у женщин
Справа у женщин находятся правые придатки матки: маточная трубаи яичник.
Если внизу живота справа начало болеть внезапно и остро, речь может идти о разрыве или перекруте ножки кисты,
внематочной беременности. Правый низ живота болит при этом резко, иногда приводя к обмороку, боль часто отдает в
прямую кишку. Пациентки при этом стараются не двигаться, чтобы не усилить болезненность. Постепенно могут
присоединяться признаки интоксикации и нарушения кровообращения: бледность, холодный липкий пот, тошнота и рвота,
учащенное сердцебиение, из половых путей иногда появляются кровянистые выделения
Болеть справа внизу живота может периодически, из-за связи с менструальным циклом. Боли при месячных могут проявляться
как схваткообразные или быть ноющими и распирающими. Нередко они возникают в нижней части живота, а затем
распространяются в область спины, внутреннюю поверхность бедер, прямую кишку19-21.
Боли при месячных могут проявляться
как схваткообразные или быть ноющими и распирающими. Нередко они возникают в нижней части живота, а затем
распространяются в область спины, внутреннюю поверхность бедер, прямую кишку19-21.
Острый аппендицит
Пожалуй, это первая патология, о которой задумывается человек при появлении боли внизу живота справа. Боль в этом случае не проходит, возникая около пупка, со временем смещается вниз1, 2, 15. По ощущениям может начинаться как тупая, постепенно становясь дергающей, режущей, жгущей. У человека ухудшается самочувствие, возникают симптомы нарушения пищеварения: рвота, вздутие живота, запор, иногда диарея 15.
Острый аппендицит лечится хирургически, при появлении похожих симптомов нужно незамедлительно вызвать бригаду скорой помощи1.
К какому врачу обращаться, если болит справа внизу живота?
В первую очередь стоит обратиться к терапевту или гастроэнтерологу. Следует во всех подробностях рассказать врачу об
обстоятельствах появления и характеристиках боли, принятых обезболивающих. Доктор изучит историю болезни, проведет
осмотр пациента, а также назначит лабораторные анализы и инструментальные исследования — анализ крови, мочи, УЗИ,
обзорную рентгенографию брюшной полости и другие1.
Следует во всех подробностях рассказать врачу об
обстоятельствах появления и характеристиках боли, принятых обезболивающих. Доктор изучит историю болезни, проведет
осмотр пациента, а также назначит лабораторные анализы и инструментальные исследования — анализ крови, мочи, УЗИ,
обзорную рентгенографию брюшной полости и другие1.
Что предпринять, чтобы помочь себе при боли в животе?
Если ситуация не требует срочного вызова бригады скорой помощи, например, боль возникла неостро и имеет слабую или среднюю интенсивность, можно принять препарат, оказывающий спазмолитическое действие1. Например, Но-шпу®

Что вызывает боль в животе во время беременности? — Д-р Арчана Шарма
Последнее обновление: 10 января 2023 г.
Проблема болей в животе очень распространена у беременных женщин. Практически каждая женщина сталкивается с этой проблемой на каком-то этапе беременности. В основном это происходит из-за изменений в организме, связанных с необходимостью приспосабливаться к новому ребенку. В то время как некоторые боли безобидны и проходят без особого беспокойства, некоторые боли могут представлять реальную угрозу. Будущей маме важно распознать симптомы и обратиться к врачу, если вы испытываете постоянный дискомфорт во время беременности.
Некоторые распространенные причины болей в животе:
Боль в круглой связке — Эта боль безвредна и обычно наблюдается на шестом-девятом месяце беременности. Эта боль возникает из-за растяжения двух больших связок, идущих от матки к паху. Эта боль острая и колющая. Это часто ощущается при смене сторон во время сна.
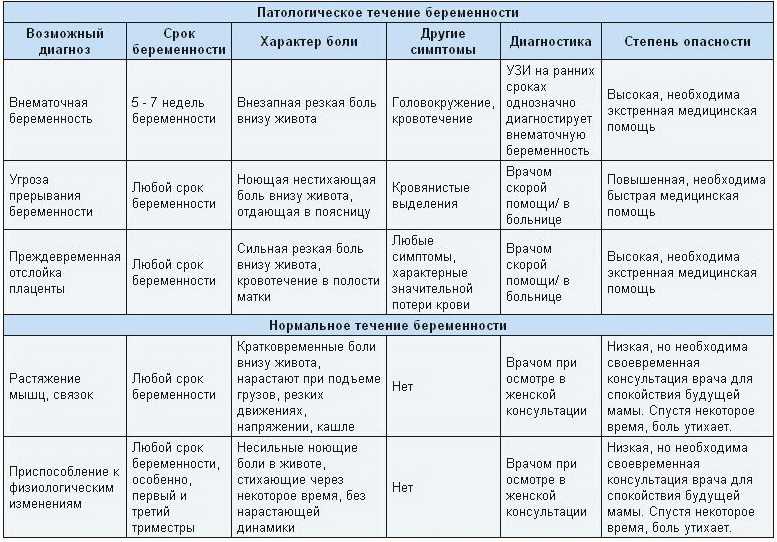
Запоры и газообразование — Газы — распространенная проблема во время беременности. Это результат повышенной выработки прогестерона. Последний отвечает за замедление работы желудочно-кишечного тракта, что приводит к медленному продвижению пищи внутри организма. Несколько лучших способов избежать этой проблемы — это пить много воды, есть пищу, богатую клетчаткой, и заниматься спортом.
Braxton Hicks- Такая боль ощущается как схватка, но на самом деле это не более чем легкий дискомфорт. Это состояние, при котором мышца живота напрягается и дает ощущение твердости и твердости. Врачи считают, что синдром Брэкстона-Хикса возникает в результате обезвоживания, и поэтому для предотвращения такой боли необходимо пить много воды.
Сильная боль, требующая медицинской помощи:
Отслойка плаценты — Это состояние, при котором матка отделяется от плаценты.
 Общие симптомы включают боль в животе и отхождение вод. Это опасное для жизни состояние и требует немедленной медицинской помощи.
Общие симптомы включают боль в животе и отхождение вод. Это опасное для жизни состояние и требует немедленной медицинской помощи.Инфекция мочевыводящих путей — ИМП легко поддается лечению. Игнорирование может привести к серьезным осложнениям. Одним из распространенных симптомов является боль внизу живота, сопровождающаяся лихорадкой, потливостью и тошнотой.
Внематочная беременность- Это состояние, при котором яйцеклетка не имплантируется в матку. Это состояние вызывает сильную боль в животе. Эта боль часто появляется на 6-10 неделе беременности.
Преэклампсия- Преэклампсия характеризуется повышенным содержанием белка в моче и аномальным артериальным давлением. Это происходит с 20-й недели беременности. Общие симптомы: боль в животе, тошнота и рвота.
Когда обращаться к врачу?
Если боль в животе сопровождается такими симптомами, как лихорадка, жжение при мочеиспускании, кровотечение из матки, рвота и головокружение, следует немедленно обратиться к врачу для снижения риска осложнений беременности. Если вы хотите обсудить какую-либо конкретную проблему, вы можете проконсультироваться с профильным гинекологом и задать бесплатный вопрос.
Если вы хотите обсудить какую-либо конкретную проблему, вы можете проконсультироваться с профильным гинекологом и задать бесплатный вопрос.
МРТ правого подреберья боль при беременности: аппендицит и мимикрия
Аманзо А. Хо, доктор медицины; Келли А. Маклин, доктор медицины; Рошни Патель, MBBS, FRCR; Сильвия Д. Чанг, доктор медицинских наук, FRCPC; и Alison C. Harris, MBChB, FRCR, FRCPC
Острая боль в правом нижнем квадранте (RLQ) во время беременности представляет собой уникальную диагностическую проблему, охватывающую широкий спектр желудочно-кишечных, гинекологических, акушерских и почечных причин. Необходимо исключить возможность острого аппендицита, поскольку он является наиболее частой причиной хирургического вмешательства при беременности и требует неотложного лечения. 1-3 Острый аппендицит встречается примерно от 1/500 до 1/1500 беременностей, причем примерно 50% всех случаев приходится на второй триместр. 1,2 Проблемы с клинической оценкой, диагностической визуализацией и повышенный операционный риск у беременных способствуют возникновению перфорации аппендикса в 15-40% случаев и 8% риска потери плода в результате острого аппендицита во время беременности.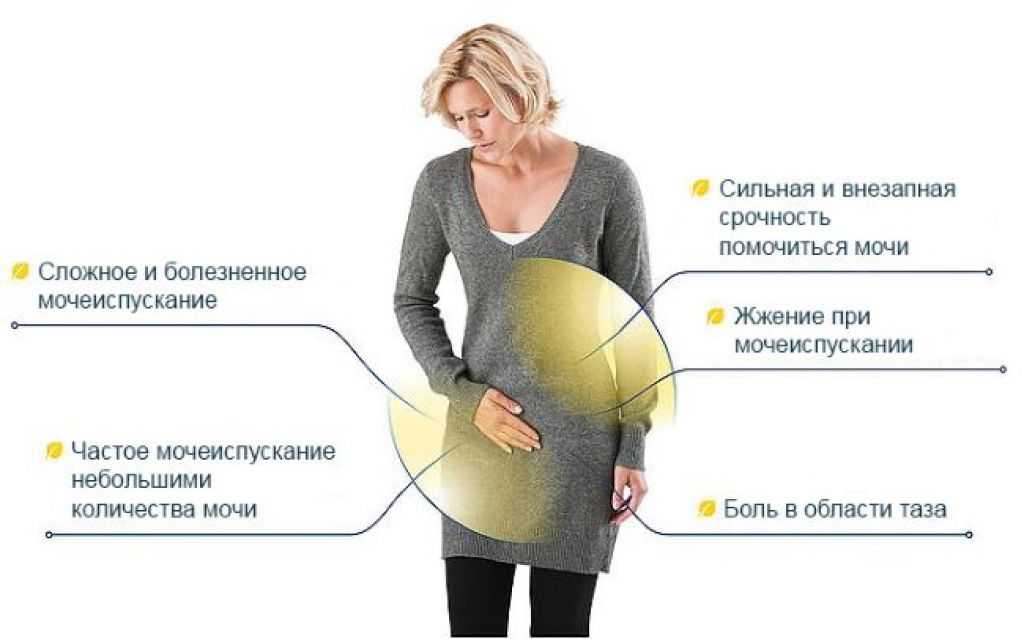 2, 3
2, 3
Классическая клиническая картина острого аппендицита, включающая боль в пояснично-крестцовом отделе, тошноту, рвоту, лихорадку и лейкоцитоз, сочетается с нормальными изменениями материнской физиологии во время беременности. Клинический диагноз затруднен болью в животе и изменением расположения аппендикса из-за увеличения матки, тошнотой и рвотой из-за утренней тошноты или гиперемезиса беременных, физиологической лихорадкой и лейкоцитозом. 4 Беременные пациенты также часто проявляются атипично и имеют сомнительные клинические данные, требующие медицинской визуализации для постановки диагноза.
Диагностическая визуализация при беременности осложняется риском тератогенного действия на плод ионизирующего излучения при компьютерной томографии (КТ). Магнитно-резонансная томография (МР) не производит ионизирующего излучения и обеспечивает превосходное пространственное разрешение и разрешение мягких тканей брюшной полости. Хотя его использование ограничено более высокой стоимостью, меньшей доступностью и более длительным временем сбора данных, технологические достижения в области быстрых последовательностей изображений и уменьшения артефактов движения сделали МРТ предпочтительнее КТ у беременных. Американский колледж радиологии в настоящее время рекомендует градуированное компрессионное ультразвуковое исследование в качестве исследования первой линии при подозрении на аппендицит во время беременности, а МРТ — в качестве исследования второй линии, если результаты УЗИ не позволяют поставить диагноз. 5
Американский колледж радиологии в настоящее время рекомендует градуированное компрессионное ультразвуковое исследование в качестве исследования первой линии при подозрении на аппендицит во время беременности, а МРТ — в качестве исследования второй линии, если результаты УЗИ не позволяют поставить диагноз. 5
В этой статье мы представляем протокол магнитно-резонансной томографии нашего учреждения для оценки подозрения на аппендицит у беременной пациентки и иллюстрируем изображение на МРТ как нормального червеобразного отростка, так и спектра проявлений острого аппендицита, наблюдаемого во время беременности. Наконец, мы обсудим ключевые результаты МРТ общих мочеполовых и желудочно-кишечных дифференциальных этиологий боли RLQ, возникающей во время беременности.
МР-визуализация
Использование пероральных и внутривенных контрастных веществ у беременных остается спорным. Подготовка кишечника пероральными контрастными веществами, такими как ферумоксил и сульфат бария, улучшает визуализацию и обычно считается безопасной при беременности. 6 Однако с тех пор они потеряли популярность во многих учреждениях из-за усовершенствованных методов МРТ, что сделало их ненужными для полной визуализации аппендикса. Точно так же внутривенное введение контраста с гадолинием помогает выявить острый аппендицит и многие его патологические имитаторы, но его обычно избегают во время беременности из-за неопределенного тератогенного риска. Гадолиний легко проникает через плаценту в кровоток плода, хотя до сих пор в литературе не было описано никаких побочных эффектов для матери или плода. 7 Американский колледж радиологии в настоящее время рекомендует не использовать гадолиниевое контрастное вещество рутинно у беременных и применять его только в ситуациях, когда потенциальная польза превышает риск. 8
6 Однако с тех пор они потеряли популярность во многих учреждениях из-за усовершенствованных методов МРТ, что сделало их ненужными для полной визуализации аппендикса. Точно так же внутривенное введение контраста с гадолинием помогает выявить острый аппендицит и многие его патологические имитаторы, но его обычно избегают во время беременности из-за неопределенного тератогенного риска. Гадолиний легко проникает через плаценту в кровоток плода, хотя до сих пор в литературе не было описано никаких побочных эффектов для матери или плода. 7 Американский колледж радиологии в настоящее время рекомендует не использовать гадолиниевое контрастное вещество рутинно у беременных и применять его только в ситуациях, когда потенциальная польза превышает риск. 8
В нашем учреждении используется МР-система мощностью 1,5 Тесла с нательной катушкой с фазированной решеткой для оценки боли в животе у беременных. Получено информированное согласие, и пациент находится в положении лежа на спине. Мы обычно не вводим пероральный или внутривенный контраст. Наш многоплоскостной МРТ-протокол состоит из аксиального и коронарного T2-взвешенного полувзвешенного по Фурье однократного турбо-спинового эха (HASTE), аксиального T2-взвешенного HASTE с насыщением жировой клетчаткой, аксиальных T1-взвешенных градиентных эхо-последовательностей (GRE) на входе и выходе. — фазовая, аксиальная Т1-взвешенная GRE с насыщением жиром и аксиальная диффузионно-взвешенная визуализация (DWI).
Мы обычно не вводим пероральный или внутривенный контраст. Наш многоплоскостной МРТ-протокол состоит из аксиального и коронарного T2-взвешенного полувзвешенного по Фурье однократного турбо-спинового эха (HASTE), аксиального T2-взвешенного HASTE с насыщением жировой клетчаткой, аксиальных T1-взвешенных градиентных эхо-последовательностей (GRE) на входе и выходе. — фазовая, аксиальная Т1-взвешенная GRE с насыщением жиром и аксиальная диффузионно-взвешенная визуализация (DWI).
Нормальный аппендикс
Нормальный аппендикс представляет собой трубчатую структуру со слепыми концами, отходящую от медиальной части основания слепой кишки, на 1–3 см ниже илеоцекального клапана. 9 Согласно классическому описанию, он имеет среднюю длину 10 см, толщину стенки менее 2 мм и общий диаметр менее 6 мм. 9 Однако недавние исследования показали, что до 42% нормальных аппендиксов имеют диаметр более 6 мм при заполнении их внутрипросветным воздухом. 9,10 Дистальный отросток часто свободно перемещается в брюшной полости и имеет разную ориентацию, при этом на тазовое, ретроцекальное и постилеальное положение приходится более 90% случаев. 11 Аппендикс в тазовом положении лежит в брюшной полости и направлен нижне-медиально к тазу. Ретроцекальный отросток расположен позади слепой кишки и часто является забрюшинной структурой. Заднеподвздошный отросток находится позади терминального отдела подвздошной кишки в брюшной полости. Беременная матка во втором и третьем триместре беременности также может смещать червеобразный отросток вверх в правый верхний квадрант до уровня тел позвонков L2-L3. 12,13
11 Аппендикс в тазовом положении лежит в брюшной полости и направлен нижне-медиально к тазу. Ретроцекальный отросток расположен позади слепой кишки и часто является забрюшинной структурой. Заднеподвздошный отросток находится позади терминального отдела подвздошной кишки в брюшной полости. Беременная матка во втором и третьем триместре беременности также может смещать червеобразный отросток вверх в правый верхний квадрант до уровня тел позвонков L2-L3. 12,13
В норме аппендикс заполнен воздухом и/или оральным контрастом без признаков периаппендикулярного отека или воспаления. Он имеет низкую интенсивность сигнала, приближающуюся к интенсивности сигнала скелетных мышц как на Т1-, так и на Т2-взвешенных МРТ (рис. 1). 14,15 Внутрипросветный воздух в нормальном аппендиксе также может быть обнаружен с эффектом цветения, который создает отчетливо гипоинтенсивный аппендикс на времяпролетной Т2* и Т1-взвешенной GRE в фазе. 13,15 Нормальный аппендикс окружен периаппендикулярным жиром нормальной интенсивности сигнала без признаков отека или воспаления. 16 Прямая визуализация нормального аппендикса без периаппендикулярных воспалительных изменений с помощью МРТ практически исключает острый аппендицит у беременной. 13
16 Прямая визуализация нормального аппендикса без периаппендикулярных воспалительных изменений с помощью МРТ практически исключает острый аппендицит у беременной. 13
Острый аппендицит
Результаты МРТ, свидетельствующие об остром аппендиците, включают увеличенный, гиперинтенсивный Т2-аппендикс, заполненный жидкостью, с утолщением стенки и гиперинтенсивным окружающим Т2-индексом, представляющим периаппендикулярный отек или воспаление (рис. 2). 15
Диаметр аппендикса более 6 мм и толщина стенки более 2 мм обычно указываются как критерии острого воспаления. 13 Однако диаметр червеобразного отростка более 6 мм при отсутствии дополнительных данных визуализации был положительным для острого аппендицита только в 31% подозрительных случаев. 10 Толщину стенки аппендикса также трудно точно измерить из-за ограничений пространственного разрешения МРТ, и при оценке утолщения стенки было отмечено значительное расхождение. 10 Дефекты наполнения внутри гиперинтенсивного заполненного жидкостью аппендикса Т2 могут быть видны и представляют собой либо аппендиколиты, либо внутрипросветный воздух. 15 Жировые тяжи вокруг аппендикса являются важным ранним признаком аппендицита и проявляются в виде тонких полос гиперинтенсивной жидкости на Т2 в RLQ. В запущенных случаях может развиться периаппендикулярная флегмона или абсцесс, проявляющийся в виде гетерогенного образования с интенсивностью сигнала от умеренной до высокой на Т2-взвешенном изображении, а также асцит в зависимых отделах брюшной полости и таза. 15 При использовании гадолиниевого контраста наличие утолщенной усиливающей стенки аппендикса также свидетельствует об остром аппендиците. 14 Добавление DWI становится все более распространенным явлением для улучшения обнаружения и чувствительности, поскольку 98,7% случаев острого аппендицита демонстрируют высокую интенсивность сигнала или ограниченную диффузию и характерны для острого воспалительного процесса.
10 Дефекты наполнения внутри гиперинтенсивного заполненного жидкостью аппендикса Т2 могут быть видны и представляют собой либо аппендиколиты, либо внутрипросветный воздух. 15 Жировые тяжи вокруг аппендикса являются важным ранним признаком аппендицита и проявляются в виде тонких полос гиперинтенсивной жидкости на Т2 в RLQ. В запущенных случаях может развиться периаппендикулярная флегмона или абсцесс, проявляющийся в виде гетерогенного образования с интенсивностью сигнала от умеренной до высокой на Т2-взвешенном изображении, а также асцит в зависимых отделах брюшной полости и таза. 15 При использовании гадолиниевого контраста наличие утолщенной усиливающей стенки аппендикса также свидетельствует об остром аппендиците. 14 Добавление DWI становится все более распространенным явлением для улучшения обнаружения и чувствительности, поскольку 98,7% случаев острого аппендицита демонстрируют высокую интенсивность сигнала или ограниченную диффузию и характерны для острого воспалительного процесса.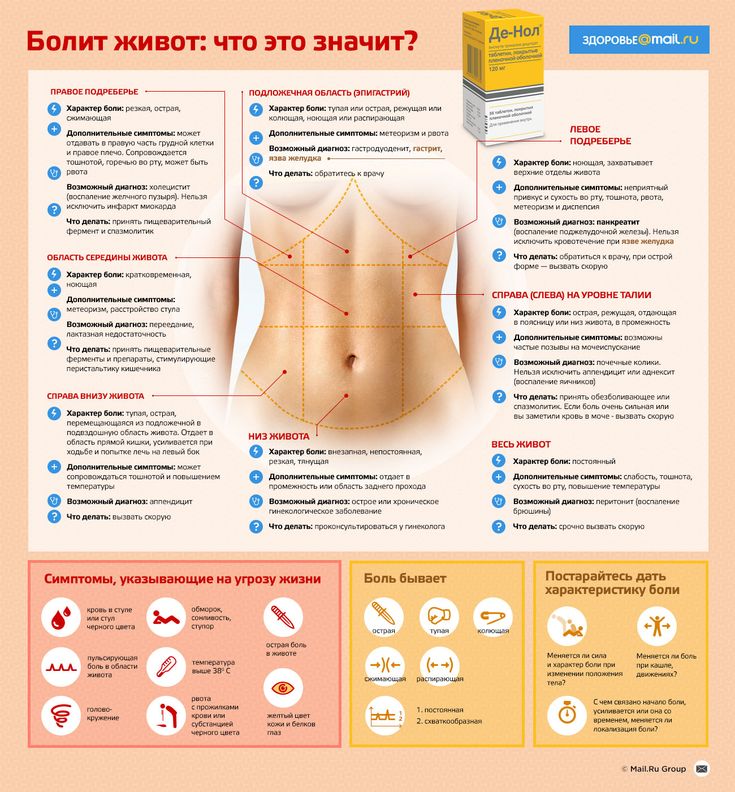 17,18
17,18
Визуализация нормального аппендикса необходима для достоверного исключения острого аппендицита и достигается у 78-90% небеременных 19,20 и у 87% беременных 21,22 с МР-визуализация. Напротив, ультразвук позволяет визуализировать нормальный аппендикс всего у 2% беременных женщин. 21 При МРТ отсутствие визуализации аппендикса без признаков периаппендикулярного воспаления считается неопределенным признаком, но было показано, что в 94% случаев он не дает острого аппендицита. 23
Недавние мета-анализы продемонстрировали превосходную чувствительность (90-91%) и специфичность (98-99%) МРТ для диагностики аппендицита во время беременности. 24,25 Эффективность сопоставима с КТ (чувствительность 86%, специфичность 97%) 26 при избегании воздействия ионизирующего излучения, что делает МРТ предпочтительным дополнением к ультразвуковому исследованию первой линии (чувствительность 67-100%, специфичность 83-96%). 27 Экстренное использование МР-визуализации способствует снижению частоты ненужной лапаротомии и разрыва аппендикса у беременных. 21
27 Экстренное использование МР-визуализации способствует снижению частоты ненужной лапаротомии и разрыва аппендикса у беременных. 21
Имитации острого аппендицита
Фиброзная дегенерация
Фибромы, или лейомиомы, являются наиболее частыми доброкачественными новообразованиями матки, с распространенностью до 25% у женщин репродуктивного возраста и 3,9% у беременных. 28 Миомы обычно не проявляются и бессимптомны во время беременности, хотя до 31% миом быстро растут в течение первого триместра из-за повышения уровня эстрогена и прогестерона у матери. 29,30 Красная дегенерация описывает геморрагический некроз быстро увеличивающейся миомы вследствие венозного тромбоза периферических сосудов или разрыва питающих артерий. 29,31 Тазовая боль, вторичная по отношению к красной дегенерации, является одним из наиболее частых осложнений миомы во время беременности.
Хотя трансвагинальное ультразвуковое исследование является методом первой линии для визуализации миомы матки (рис. 3), МРТ лучше подходит для оценки размера, количества и локализации множественных миом в крупной беременной матке. Недегенерированные миомы выглядят как четко очерченные гомогенные массы, отчетливо гипоинтенсивные на Т2 и изоинтенсивные на Т1 по сравнению с нормальным миометрием матки. 32, 33 И наоборот, миомы, подвергающиеся красной дегенерации, демонстрируют неоднородную Т1- и Т2-взвешенную гиперинтенсивность в зависимости от степени кровоизлияния и некроза (рис. 4). 32 Также может визуализироваться периферический ободок гиперинтенсивности Т1 или гипоинтенсивности Т2, представляющий острую кровоизлияние из периферических тромбированных сосудов, окружающих образование. 34
3), МРТ лучше подходит для оценки размера, количества и локализации множественных миом в крупной беременной матке. Недегенерированные миомы выглядят как четко очерченные гомогенные массы, отчетливо гипоинтенсивные на Т2 и изоинтенсивные на Т1 по сравнению с нормальным миометрием матки. 32, 33 И наоборот, миомы, подвергающиеся красной дегенерации, демонстрируют неоднородную Т1- и Т2-взвешенную гиперинтенсивность в зависимости от степени кровоизлияния и некроза (рис. 4). 32 Также может визуализироваться периферический ободок гиперинтенсивности Т1 или гипоинтенсивности Т2, представляющий острую кровоизлияние из периферических тромбированных сосудов, окружающих образование. 34
Геморрагические кисты яичников
Геморрагические кисты яичников обычно возникают из доброкачественных функциональных кист яичников, фолликулярных кист или кист желтого тела, которые не регрессируют, имеют внутреннее кровоизлияние и впоследствии склонны к разрыву. Фолликулярные кисты часто встречаются почти у всех женщин репродуктивного возраста, в то время как кисты желтого тела особенно распространены на ранних сроках беременности, прежде чем регрессируют после 7-8 недель гестационного возраста. 35 Функциональные кисты яичников обычно бессимптомны, но геморрагическая киста может вызывать тазовую боль вследствие быстрого растяжения капсулы яичника или разрыва кисты.
Фолликулярные кисты часто встречаются почти у всех женщин репродуктивного возраста, в то время как кисты желтого тела особенно распространены на ранних сроках беременности, прежде чем регрессируют после 7-8 недель гестационного возраста. 35 Функциональные кисты яичников обычно бессимптомны, но геморрагическая киста может вызывать тазовую боль вследствие быстрого растяжения капсулы яичника или разрыва кисты.
На МРТ фолликулярные кисты представляют собой тонкостенные (<3 мм) кистозные структуры диаметром 3–8 мм, в то время как толстостенные кисты диаметром более 10 мм более вероятны к кистам желтого тела. 35, 36 Эти функциональные кисты яичников заполнены серозной жидкостью и демонстрируют гомогенную Т1 гипоинтенсивность и Т2 гиперинтенсивность с четко очерченными Т2 гипоинтенсивными стенками. И наоборот, геморрагические кисты яичников часто визуализируются в подострой фазе и классически гиперинтенсивны как на Т1, так и на Т2-взвешенных изображениях из-за содержания крови (рис.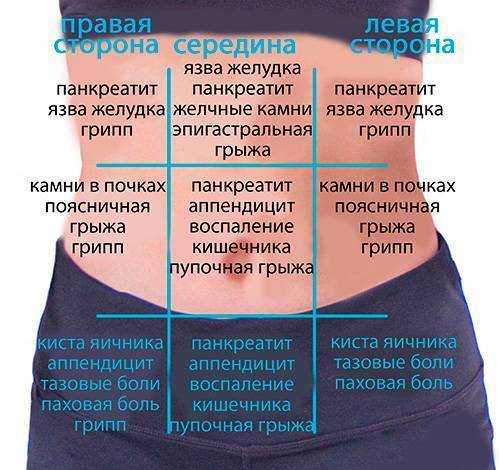 5). 35, 36 Однако их внешний вид на МРТ варьируется и зависит от степени и давности кровоизлияния. Одно исследование показало, что только 36% геморрагических кист демонстрировали какую-либо степень гиперинтенсивности T1, а остальные 64% имели равномерную гипоинтенсивность T1. 37 Это полезный отличительный признак от эндометриом, где более 93% кажутся преимущественно гиперинтенсивными на Т1-взвешенных изображениях. 38
5). 35, 36 Однако их внешний вид на МРТ варьируется и зависит от степени и давности кровоизлияния. Одно исследование показало, что только 36% геморрагических кист демонстрировали какую-либо степень гиперинтенсивности T1, а остальные 64% имели равномерную гипоинтенсивность T1. 37 Это полезный отличительный признак от эндометриом, где более 93% кажутся преимущественно гиперинтенсивными на Т1-взвешенных изображениях. 38
Дермоидные кисты
Дермоидные кисты являются доброкачественными тератомами яичников и являются одним из наиболее распространенных типов новообразований яичников, составляющих 20-40% всех новообразований яичников. 39 Они представляют собой кистозные массы, состоящие как минимум из двух различных типов зародышевых листков: эктодермы, мезодермы и энтодермы. Таким образом, дермоидные кисты содержат сочетание жирового, сального, кальцифицирующего, костного и волосяного компонентов. Узел Рокитанского, общий признак дермоидных кист, представляет собой твердый выступ, выступающий в полость и демонстрирующий особенно плотные скопления производных зародышевого листка. 40
40
Дермоидные кисты имеют очень характерный вид на МРТ, так как чаще всего содержат жировой и кальцифицирующий компоненты, которые легко визуализируются. Кроме того, практически все липидсодержащие образования, обнаруживаемые в яичниках, представляют собой дермоидные кисты. 41 Жировая ткань и кальцификация зубов обнаруживаются в 93% и 56% дермоидных кист соответственно. 42 Они обычно представляют собой большие кистозные структуры, средний диаметр 7 см, с неоднородной интенсивностью сигнала. Жировой или сальный компонент визуализируется как гиперинтенсивный на Т1 с пропаданием сигнала на последовательностях подавления жира, что отличает его от геморрагических образований, которые также обычно гиперинтенсивны на Т1 (рис. 6). В редких случаях дермоидные кисты могут быть заполнены жидкостью и содержать только пристеночный микроскопический жир, и в этом случае полезно искать выпадение сигнала жира на Т1-взвешенных изображениях вне фазы. 43 Зубы, кости, волосы, серозная жидкость и другие кальцификации выглядят гипоинтенсивными при Т1-взвешенном изображении. Внешний вид жировой ткани при Т2-взвешенном изображении более вариабелен, но, как правило, гиперинтенсивен по сравнению со скелетными мышцами. 41
Внешний вид жировой ткани при Т2-взвешенном изображении более вариабелен, но, как правило, гиперинтенсивен по сравнению со скелетными мышцами. 41
Эндометриомы
Эндометриоз описывает наличие функциональной ткани эндометрия, имплантированной вне матки. Считается, что от него страдают до 10% женщин репродуктивного возраста, но только 2,5% беременностей, поскольку он связан с более высокими показателями женского бесплодия. 44 Однако с ростом распространенности и эффективности вспомогательных репродуктивных технологий частота эндометриоза во время беременности, по-видимому, растет. 45 Эндометриоз поражает яичники в виде эндометриом, но может также вызывать перитонеальные имплантаты и спайки, затрагивающие маточные связки, брюшину, кишечник и мочевой пузырь. 46
Эндометриомы представляют собой кистоподобные структуры с внутренней оболочкой из эктопической ткани эндометрия, имплантированной в яичник. Эндометриомы также известны как «шоколадные кисты», поскольку пролиферирующая ткань эндометрия продолжает производить смесь продуктов крови шоколадного цвета в полости кисты. Эндометриомы составляют 11% новообразований яичников, выявляемых во время беременности. 47 У беременных эндометриоз и эндометриомы могут протекать бессимптомно или проявляться тазовой болью в результате воспаления брюшины и образования спаек. 48
Эндометриомы составляют 11% новообразований яичников, выявляемых во время беременности. 47 У беременных эндометриоз и эндометриомы могут протекать бессимптомно или проявляться тазовой болью в результате воспаления брюшины и образования спаек. 48
Основными МРТ-признаками эндометриомы являются кисты яичников с гиперинтенсивностью на Т1 с характерным затемнением на Т2 (рис. 7). 38 Эндометриомы классически демонстрируют равномерную гиперинтенсивность T1 из-за высоких концентраций парамагнитного гемоглобина в полости кисты. 49 Т2-затенение описывает низкую интенсивность сигнала на Т2-взвешенном изображении в результате продуктов крови, таких как метгемоглобин, белок и железо, которые накапливаются в виде повторяющихся кровоизлияний в эндометриомах. 50 Наличие множественных внутренних гиперинтенсивных очагов T1 (множественность) в высокой степени свидетельствует об эндометриоме, отражая множественные циклы внутренних кровотечений и разрыв эндометриоидных кист. 38,49 Эндометриомы могут реагировать на повышение уровня прогестерона и подвергаться децидуализации. Это приводит к гиперинтенсивным пристеночным узлам Т2, которые часто выделяются в типично гипоинтенсивной полости кисты Т2. 50
38,49 Эндометриомы могут реагировать на повышение уровня прогестерона и подвергаться децидуализации. Это приводит к гиперинтенсивным пристеночным узлам Т2, которые часто выделяются в типично гипоинтенсивной полости кисты Т2. 50
Перекрут яичника
Перекрут яичника, настоящая неотложная гинекологическая ситуация, описывает перекручивание яичника вокруг его связочной опоры, нарушающее его кровоснабжение и приводящее к необратимому ишемическому некрозу. Это относительно редко встречается примерно в 1/1000 беременностей, но может поражать более 16% беременностей, достигнутых в результате гиперстимуляции яичников. 51 Перекрут яичника чаще всего возникает в 1 st и во 2 триместре, что связано с повышенной слабостью связок, быстрым ростом матки и большим количеством функциональных кист, присутствующих на ранних сроках беременности. 51
МРТ-признаки перекрута яичника включают увеличенный яичник более 4 см в диаметре, стромальный отек или кровоизлияние, периферически расположенные кисты, утолщение маточных труб, искривленную сосудистую ножку и ипсилатеральное отклонение матки. 52 Отек стромы проявляется в виде диффузной Т2-взвешенной гиперинтенсивности, лучше всего оцениваемой при последовательностях подавления жира и при сравнении с нормальным контралатеральным яичником (рис. 8). 15 Кровоизлияние в яичники от острой до подострой проявляется в виде периферического края гиперинтенсивности на Т1-взвешенных изображениях и гипоинтенсивности на Т2-взвешенных изображениях. 52 Периферически расположенные фолликулы лучше всего видны на Т2-взвешенных изображениях, отклонение матки в сторону перекрученного яичника отмечено в 36-42% случаев. 53, 54 Асцит и гемоперитонеум являются менее распространенными симптомами, которые могут присутствовать в зависимости от степени и хронизации перекрута. 53 Ультразвук является типичным начальным методом визуализации при подозрении на перекрут яичника у беременных. Сонографические данные аналогичны и включают одностороннее увеличение яичника с ассоциированным образованием, периферические кисты, искривленную сосудистую ножку и плохую сосудистую перфузию при допплеровском УЗИ (рис.
52 Отек стромы проявляется в виде диффузной Т2-взвешенной гиперинтенсивности, лучше всего оцениваемой при последовательностях подавления жира и при сравнении с нормальным контралатеральным яичником (рис. 8). 15 Кровоизлияние в яичники от острой до подострой проявляется в виде периферического края гиперинтенсивности на Т1-взвешенных изображениях и гипоинтенсивности на Т2-взвешенных изображениях. 52 Периферически расположенные фолликулы лучше всего видны на Т2-взвешенных изображениях, отклонение матки в сторону перекрученного яичника отмечено в 36-42% случаев. 53, 54 Асцит и гемоперитонеум являются менее распространенными симптомами, которые могут присутствовать в зависимости от степени и хронизации перекрута. 53 Ультразвук является типичным начальным методом визуализации при подозрении на перекрут яичника у беременных. Сонографические данные аналогичны и включают одностороннее увеличение яичника с ассоциированным образованием, периферические кисты, искривленную сосудистую ножку и плохую сосудистую перфузию при допплеровском УЗИ (рис. 9).). 55
9).). 55
Заключение
Оценка боли в RLQ и подозрении на аппендицит у беременных затруднена из-за изменений в физиологии матери, ограничений на диагностическую визуализацию и большого разнообразия имитаторов заболевания. МРТ является безопасным и эффективным исследованием во время беременности для исключения острого аппендицита и одновременной оценки альтернативных мочеполовых причин. Знание основных результатов МРТ острого аппендицита и его имитаторов позволяет точно и быстро оценить боль в RLQ у беременной в условиях неотложной помощи.
Ссылки
- Mourad J, Elliott JP, Erickson L, et al. Аппендицит при беременности: новая информация, противоречащая давним клиническим представлениям. Am J Акушер-гинеколог. 2000;182(5):1027-1029.
- Ueberrueck T, Koch A, Meyer L, et al. 94 аппендэктомии по поводу подозрения на острый аппендицит во время беременности. World J Surg. 2004;28(5):508-511.
- Yilmaz HG, Akgun Y, Bac B, et al.
 Острый аппендицит во время беременности — факторы риска, связанные с основными исходами: исследование «случай-контроль». Int J Surg. 2007;5(3):192-197.
Острый аппендицит во время беременности — факторы риска, связанные с основными исходами: исследование «случай-контроль». Int J Surg. 2007;5(3):192-197. - Cappell MS, Friedel D. Боль в животе во время беременности. Gastroenterol Clin North Am. 2003;32(1):1-58.
- Smith MP, Katz DS, Rosen MP, et al. Критерии соответствия ACR® боль в правом нижнем квадранте — подозрение на аппендицит. Доступно по адресу https://acsearch.acr.org/docs/69357/Narrative/. Американский колледж радиологии. По состоянию на 1 января 2016 г.
- Хан Б.Х., Ли К.С., Хан Дж.Ю. и др. Исход беременности после непреднамеренного воздействия сульфата бария в 1-м триместре в качестве контрастного вещества для рентгенографии верхних отделов желудочно-кишечного тракта. J Акушерство гинеколог. 2011;31(7):586-588.
- Webb JAW, Thomsen HS, Morcos SK. Применение йодсодержащих и гадолиниевых контрастных веществ при беременности и в период лактации. Евро Радиол.
 2005;15(6):1234-1240.
2005;15(6):1234-1240. - Канал Э., Баркович А.Дж., Белл С. и др. Руководство ACR по безопасным методам МРТ: 2013. J Magn Reson Imaging. 2013;37(3):501-530.
- Dewhurst C, Beddy P, Pedrosa I. МРТ оценка острого аппендицита у беременных. Дж Magn Reson Imaging. 2013;37(3):566-575.
- Тамбуррини С., Брунетти А., Браун М. и др. Внешний вид нормального аппендикса на КТ у взрослых. Евро Радиол. 2005;15(10):2096-2103.
- Ахмед И., Асгейрссон К.С., Бекингем И.Дж. и др. Положение червеобразного отростка при лапароскопии. Хирург Радиол Анат. 2007;29(2):165-168.
- Baer J, Reis R, Araens R. Аппендицит при беременности: с изменением положения и оси нормального аппендикса при беременности. ЯМА. 1932;98(16):1359-1364.
- Педроса И., Левин Д., Эйваззаде А.Д. и др. МРТ оценка острого аппендицита у беременных. Радиология. 2006;238(3)891-899.
- Сингх А., Данрад Р., Хан П.
 Ф. и др. МРТ острого живота и таза: острый аппендицит и не только. Рентгенография. 2007;27(5):1419-1431.
Ф. и др. МРТ острого живота и таза: острый аппендицит и не только. Рентгенография. 2007;27(5):1419-1431. - Педроса И., Зейкус Э.А., Левин Д. и др. МРТ острой боли в правом нижнем квадранте живота у беременных и небеременных. Рентгенография. 2007;27(3):721-743.
- Spalluto LB, Woodfield CA, DeBenedectis CM, et al. МРТ оценка боли в животе во время беременности: аппендицит и другие неакушерские причины. Рентгенография. 2012;32(2):317-334.
- Инчи Э., Киликесмез О., Ходжаоглу Э. и др. Полезность диффузионно-взвешенной визуализации в диагностике острого аппендицита. Евро Радиол. 2011;21(4):768-775.
- Leeuwenburgh MM, Wiarda BM, Bipat S, et al. Острый аппендицит на МРТ-изображениях брюшной полости: обучение читателей повышению точности диагностики. Радиология. 2012;264(2):455-463.
- Николаидис П., Хаммонд Н., Марко Дж. и др. Частота визуализации нормального аппендикса на различных последовательностях МРТ.
 Эмердж Радиол. 2006;12(5):223-226.
Эмердж Радиол. 2006;12(5):223-226. - Нитта Н., Такахаши М., Фурукава А. и др. МРТ нормального аппендикса и острого аппендицита. Дж Magn Reson Imaging. 2005;21(2):156-165.
- Педроса И., Лафорнара М., Пандхарипанде П.В. и др. Беременные пациенты с подозрением на острый аппендицит: влияние МРТ на частоту отрицательных лапаротомий и частоту перфорации аппендикса. Радиология. 2009;250(3):749-757.
- Ото А., Эрнст Р.Д., Шах Р. и др. Боль в правом нижнем квадранте и подозрение на аппендицит у беременных: оценка с помощью МРТ — первоначальный опыт. Радиология. 2005;234(2):445-451.
- Israel GM, Malguria N, McCarthy S, et al. МРТ и УЗИ при подозрении на аппендицит во время беременности. Дж Magn Reson Imaging. 2008;28(2):428-433.
- Лонг С.С., Лонг С., Лай Х. и др. Стратегии визуализации при болях в правом нижнем квадранте при беременности. AJR Am J Рентгенол. 2011;196(1):4-12.
- Blumenfeld YJ, Wong AE, Jafari A, et al.
 МРТ при подозрении на антенатальный аппендицит – метаанализ. J Matern Fetal Neonatal Med. 2011;24(3):485-488.
МРТ при подозрении на антенатальный аппендицит – метаанализ. J Matern Fetal Neonatal Med. 2011;24(3):485-488. - Басаран А., Басаран М. Диагностика острого аппендицита при беременности. Акушер-гинеколог Surv. 2009;64(7):481-488.
- Уильямс Р., Шоу Дж. Ультразвуковое сканирование в диагностике острого аппендицита у беременных. Emerg Med J. 2007;24(5):359-360.
- Qidwai GI, Caughey AB, Jacoby AF. Акушерские исходы у женщин с сонографически выявленной лейомиомой матки. Акушер-гинеколог. 2006;107(2 часть 1):376-382.
- Паркер ВХ. Этиология, симптоматика и диагностика миомы матки. Fertil Steril. 2007;87(4):725-736.
- Rosati P, Exacoustòs C, Mancuso S. Продольная оценка роста миомы матки во время беременности: сонографическое исследование. J УЗИ Мед. 1992;11(10):511-515.
- Займа А., Эш А. Миома при беременности: характеристики, осложнения и лечение. Postgrad Med J. 2011;87(1034):819-828.

- Дешмух С.П., Гонсалвес С.Ф., Гульельмо Ф.Ф. и др. Роль МРТ лейомиомы матки до и после эмболизации. Рентгенография. 2012;32(6):E251-E281.
- Уэда Х., Тогаши К., Кониси И. и др. Необычные проявления лейомиомы матки: результаты МРТ и их гистопатологические предпосылки. Рентгенография. 1999; 19 (Spec No): S131-S145.
- Каваками С., Тогаси К., Кониси И. и др. Красная дегенерация лейомиомы матки: картина МРТ. J Comput Assist Томогр. 1994;18(6):925-928.
- Тогаши К. МРТ яичников: нормальный вид и доброкачественное заболевание. Radiol Clin North Am. 2003;41(4):799-811.
- Jeong YY, Outwater EK, Kang HK. Визуальная оценка новообразований яичников. Рентгенография. 2000;20(5):1445-1470.
- Kanso HN, Hachem K, Aoun NJ, et al. Вариабельные результаты МРТ при функциональных геморрагических кистах яичников. Дж Magn Reson Imaging. 2006;24(2):356-361.
- Тогаши К., Нисимура К.
 , Кимура И. и др. Кисты эндометрия: диагностика с помощью МРТ. Радиология. 1991;180(2):73-78.
, Кимура И. и др. Кисты эндометрия: диагностика с помощью МРТ. Радиология. 1991;180(2):73-78. - Айхан А., Букулмез О., Генч С. и др. Зрелые кистозные тератомы яичника: серия случаев из одного учреждения за 34 года. Eur J Obstet Gynecol Reprod Biol. 2000;88(2):153-157.
- Outwater EK, Siegelman ES, Hunt JL. Тератомы яичников: типы опухолей и визуализационные характеристики. Рентгенография. 2001;21(2):475-490.
- Саба Л., Герьеро С., Сульсис Р. и др. Зрелые и незрелые тератомы яичников: характеристики КТ, УЗИ и МРТ. Евро J Радиол. 2009;72(3):454-463.
- Купить JN, Ghossain MA, Moss AA, et al. Кистозная тератома яичника: КТ обнаружение. Радиология. 1989;171(3):697-701.
- Ямасита Ю., Хатанака Ю., Торашима М. и др. Зрелые кистозные тератомы яичника без жира в кистозной полости: МРТ-признаки в 12 случаях. AJR Am J Рентгенол. 1994;163(3):613-616.
- Арис А. 12-летнее когортное исследование неблагоприятных исходов беременности в восточных поселках Канады: влияние эндометриоза.
 Гинекол Эндокринол. 2014;30(1):34-37.
Гинекол Эндокринол. 2014;30(1):34-37. - Уэда Ю., Эномото Т., Миятакэ Т. и др. Ретроспективный анализ эндометриоза яичников во время беременности. Fertil Steril. 2010;94(1):78-84.
- Gougoutas CA, Siegelman ES, Hunt J, et al. Тазовый эндометриоз: различные проявления и данные МРТ. AJR Am J Рентгенол. 2000;175(2):353-358.
- Poder L, Coakley FV, Rabban JT, et al. Децидуализированная эндометриома во время беременности: распознавание изображений, имитирующих злокачественные новообразования яичников. J Comput Assist Томогр. 2008;32(4):555-558.
- Хан К.Н., Китадзима М., Фудзисита А. и др. Тазовая боль у женщин с эндометриомой яичника в основном связана с сопутствующими перитонеальными поражениями. Шум Изд. 2013;28(1):109-118.
- McDermott S, Oei TN, Iyer VR, et al. МРТ злокачественных новообразований, возникающих при эндометриомах и экстраовариальном эндометриозе. Рентгенография. 2012;32(3):845-863.

