Содержание
Ультразвук знает Ваш день зачатия Энциклопедия Клиники ЭКО
При помощи ультразвука врач может увидеть беременность раньше всех на свете. Такие исследования проводят уже более 40 лет, а вопросы — «Не вредно ли все это?» и «Что врач там видит?» — актуальны до сих пор… Рассказывает Главный врач Клиники МАМА Виктория Викторовна Залетова.
Советуем прочитать: УЗИ во время беременности — благо или вред?
История применения ультразвука в акушерстве берет начало с 60-х годов прошлого века. Поэтому Вы далеко не первая женщина, которой предстоит это исследование. А что «вообще» видит врач при этом, я постараюсь объяснить.
Удивительным и уникальным оказалось то, что этот способ является безвредным как для плода, так и для матери.
Как Вы понимаете, с этой точки зрения абсолютно безопасно можно наблюдать ребенка внутри организма матери по мере его взросления. Что, надо сказать, активно используется для обнаружения неполадок при протекании беременности. При этом появляется возможность четкой диагностики, например, не одного, а двух плодов. Достаточно быстро и просто опытный врач способен установить серьезные осложнения на хорошем качественном аппарате — и угрозу выкидыша, и нарушение развития и гибель плода.
Достаточно быстро и просто опытный врач способен установить серьезные осложнения на хорошем качественном аппарате — и угрозу выкидыша, и нарушение развития и гибель плода.
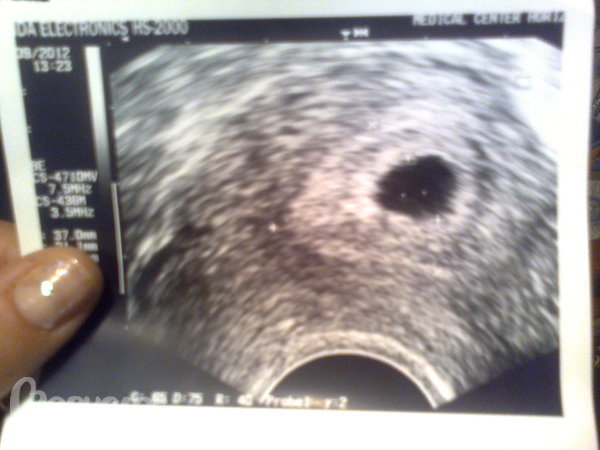
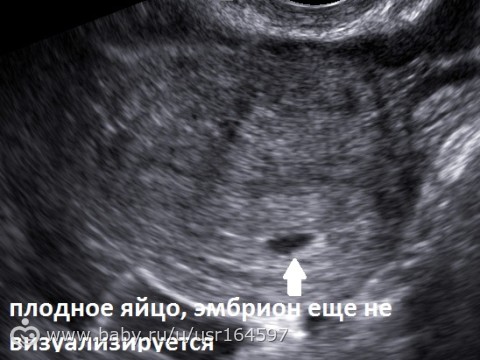
Так, составные элементы плодного яйца становятся доступными для изучения с 5-ти недель беременности (1 неделя задержки). Многоплодную беременность четко видно в срок 6-7 недель (2-3 недели задержки). С этого же времени четко видно сердцебиение плода, и его движения!
Нас часто спрашивают, реально ли точно установить день зачатия. «Да, это возможно, в большинстве случаев» — отвечаем мы. Что мы имеем в виду? Существуют таблицы, по которым врач сопоставляет ваши параметры с идеальными. И на основе этих таблиц высчитывает день зачатия (плюс-минус одни сутки — двое). Врач наблюдает за развитием плода в динамике (время от времени). И при анализе нескольких параметров вы будете уверены в том, что средние значения совпадают с конкретными сроками нормально протекающей беременности.
Такими параметрами являются: продольный и поперечный размер матки, периметр и объем матки и плодного яйца, размер длинника эмбриона.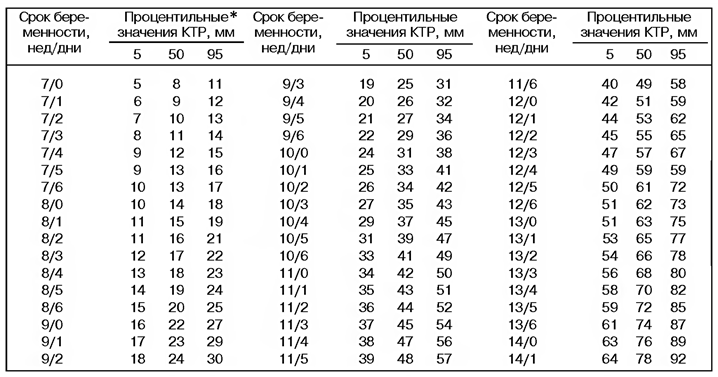 Например, объем нормального плодного яйца увеличивается с 1 мм? в 5 недель до 100 мм?в 13 недель.
Например, объем нормального плодного яйца увеличивается с 1 мм? в 5 недель до 100 мм?в 13 недель.
Помимо количественных измерений, врач уделяет внимание «нехорошим» качественным изменениям. Локализованное в нижней части плодное яйцо — кандидат на «вылет». Точно так же изменение контуров плодного яйца (деформация) будет говорить об угрозе прерывания беременности. В то время как женщина ощущает лишь редкие потягивания внизу живота, ее надо срочно лечить!
Резкое несоответствие размеров плодного яйца сроку беременности или исчезновение структур эмбриона укажет нам на неразвивающуюся беременность. О гибели эмбриона расскажет отсутствие его движений и сердцебиения.
Особенно часто УЗИ помогает при коварной внематочной беременности. Такая беременность обязательно прервется в первую ее половину, будет угрожать здоровью и жизни женщины. То есть, когда все признаки беременности налицо, а плодное яйцо отсутствует в матке, то обнаруживают патологическую беременность, чаще всего в маточной трубе. Это называется прогрессированием трубной беременности. Очень редко неправильная беременность «селится» и отыскивается в яичнике или в брюшной полости. Естественно, что от таких проблем надо избавиться как можно скорее.
Это называется прогрессированием трубной беременности. Очень редко неправильная беременность «селится» и отыскивается в яичнике или в брюшной полости. Естественно, что от таких проблем надо избавиться как можно скорее.
На более поздних сроках беременности ультразвуковое исследование проводится для установления факта прикрепления плаценты, ее состояния, контролирования развития плода и установления его массы тела.
Сделайте первый шаг — запишитесь на прием!
Контактный телефон
Необходимо заполнить поля:
Не правильно указаны поля:
Нажимая на кнопку, я принимаю условия соглашения.или позвоните +7 495 921-34-26 8 800 550-05-33 бесплатный телефон по России [email protected]
Оценка плодного яйца – StatPearls
Ольга Девальд; Дженнифер Т. Хоффман.
Информация об авторе и организациях
Последнее обновление: 13 февраля 2023 г.
Непрерывное обучение
Гестационный мешок является первой структурой, видимой при беременности с помощью ультразвука уже на 4,5-5 неделе гестационного возраста, но это только 97,6% специфичны для диагностики внутриматочной беременности. Акушерское УЗИ на ранних сроках беременности имеет важное значение для дифференциации внутриматочной беременности, беременности неизвестной локализации и внематочной беременности, а также для оценки жизнеспособности беременности. В этом упражнении рассматривается интерпретация результатов акушерского ультразвукового исследования на ранних сроках беременности и подчеркивается роль межпрофессиональной команды в оценке и обеспечении последующего ухода за пациентками, у которых диагностирована беременность с неизвестной локализацией или неопределенной жизнеспособностью.
Акушерское УЗИ на ранних сроках беременности имеет важное значение для дифференциации внутриматочной беременности, беременности неизвестной локализации и внематочной беременности, а также для оценки жизнеспособности беременности. В этом упражнении рассматривается интерпретация результатов акушерского ультразвукового исследования на ранних сроках беременности и подчеркивается роль межпрофессиональной команды в оценке и обеспечении последующего ухода за пациентками, у которых диагностирована беременность с неизвестной локализацией или неопределенной жизнеспособностью.
Цели:
Опишите эмбриональное развитие и сонографические признаки ранней беременности между 5 и 8 неделями гестации и их специфичность для установления диагноза внутриматочной беременности.
Ознакомьтесь с методикой проведения комплексного двумерного акушерского УЗИ в первом триместре.
Обобщите используемые в настоящее время критерии для постановки диагноза невынашивания беременности на ранних сроках.
Объясните важность сотрудничества и коммуникации между межпрофессиональной командой для улучшения исходов у пациенток с диагнозом: беременность неизвестной локализации или неопределенной жизнеспособности.
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Гестационный мешок представляет собой заполненную жидкостью структуру, окружающую эмбрион в течение первых нескольких недель эмбрионального развития. Это первая структура, видимая при беременности с помощью ультразвука уже на сроке от 4,5 до 5 недель гестационного возраста и составляет 97,6% специфичны для диагностики внутриматочной беременности (ВМП) [1].
Анатомия и физиология
Матка является женским репродуктивным органом, который можно визуализировать с помощью трансабдоминального или трансвагинального УЗИ позади мочевого пузыря и впереди толстой кишки. Яичники являются парными репродуктивными органами и могут быть обнаружены сбоку от матки в полости таза. Матка состоит из трех частей: шейки, тела и дна. У небеременных самок полость матки спадается. На ранних сроках беременности, на сроке от 4,5 до 5 недель, в центральной части тела матки появляется плодный пузырь, первоначально имеющий диаметр от 2 до 3 мм.[2]
Матка состоит из трех частей: шейки, тела и дна. У небеременных самок полость матки спадается. На ранних сроках беременности, на сроке от 4,5 до 5 недель, в центральной части тела матки появляется плодный пузырь, первоначально имеющий диаметр от 2 до 3 мм.[2]
Показания
При отсутствии каких-либо тревожных симптомов следует провести УЗИ плода в первом триместре между 11 и 13 неделями беременности для установления гестационного возраста и оценки жизнеспособности [3]. Ранние беременности с симптомами боли в животе, тазовой боли и вагинального кровотечения требуют обследования с помощью УЗИ органов малого таза, чтобы отличить ВГБ, беременность неизвестной локализации и внематочную беременность.
Оборудование
Комплексное двухмерное акушерское ультразвуковое исследование в первом триместре включает трансабдоминальное и трансвагинальное исследования. Криволинейный датчик (от 1 до 6 МГц) используется для трансабдоминального доступа, тогда как высокочастотный (от 7,5 до 10 МГц) трансвагинальный датчик является выбором для тазовой части УЗИ. [4]
[4]
Техника
Сначала проводится трансабдоминальное исследование, основное внимание уделяется визуализации всей матки, а также придатков с обеих сторон. Пациент должен локализовать свою боль, а врач получает специальные изображения этой области. Таз подвергается оценке на наличие признаков гемоперитонеума, и, если выявлено внематочное скопление жидкости, сканируется верхняя часть живота (мешок Моррисона и параколические желоба) для определения степени кровотечения. Затем проводится трансвагинальная часть обследования с акцентом на дальнейшую оценку состояния матки, фаллопиевых труб и яичников.[4] Трансвагинальная эхография (ТВС) дает лучшее разрешение по сравнению с трансабдоминальным доступом, в первую очередь за счет использования более высоких частот, а также за счет отсутствия деформации луча передней брюшной стенкой. Трансвагинальное УЗИ также не требует полного мочевого пузыря.[5] Ультрасонография в М-режиме считается безопасной для всех сроков беременности. Ультразвуковая допплерография связана с гораздо более высокой выходной энергией и является рекомендуемым методом только при наличии клинических показаний [3].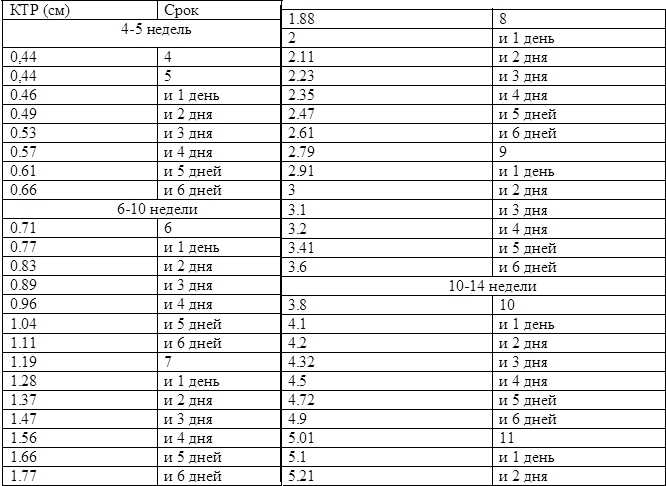
Средний диаметр плодного яйца (mGSD) рассчитывается путем усреднения измерений, полученных в трех ортогональных плоскостях. Другими словами, его можно рассчитать, сложив измерения высоты, ширины и длины и разделив сумму на 3.[6]
Клиническая значимость
Пациенты с ранними сроками беременности и клиническими симптомами боли в животе, тазовой боли или вагинального кровотечения должны быть обследованы с помощью УЗИ органов малого таза и определения уровня хорионического гонадотропина человека (В-ХГЧ) в сыворотке крови, которые в сочетании помогают ориентироваться ведение пациентов. Эти два теста помогают дифференцировать ВБМ, беременность неизвестного происхождения и внематочную беременность.
Эмбриональное развитие между 5 и 7 неделями беременности следует предсказуемой схеме, которую можно использовать на ранних сроках беременности для определения места беременности и гестационного возраста. Первым сонографическим признаком беременности является гестационный мешок, появляющийся на сроке от 4,5 до 5 недель беременности. Нормальный гестационный мешок выглядит как круглая структура в центральной эхогенной части тела матки, первоначально имеющая диаметр от 2 до 3 мм и увеличивающаяся на 1,13 мм в день. К 5,5 неделям беременности в гестационном мешке можно увидеть тонкостенную круглую структуру, желточный мешок, который достигает примерно 6 мм к тому времени, когда желточный мешок становится видимым. К шести неделям беременности в желточном мешке видна структура размером от 1 до 2 мм, которая представляет собой эмбрион. Размер эмбриона измеряется с помощью оценки длины темени-крестца (CRL), которая является наиболее точным инструментом оценки гестационного возраста на ранних сроках беременности. К восьми неделям беременности становятся очевидными зачатки головы, тела и конечностей.
Нормальный гестационный мешок выглядит как круглая структура в центральной эхогенной части тела матки, первоначально имеющая диаметр от 2 до 3 мм и увеличивающаяся на 1,13 мм в день. К 5,5 неделям беременности в гестационном мешке можно увидеть тонкостенную круглую структуру, желточный мешок, который достигает примерно 6 мм к тому времени, когда желточный мешок становится видимым. К шести неделям беременности в желточном мешке видна структура размером от 1 до 2 мм, которая представляет собой эмбрион. Размер эмбриона измеряется с помощью оценки длины темени-крестца (CRL), которая является наиболее точным инструментом оценки гестационного возраста на ранних сроках беременности. К восьми неделям беременности становятся очевидными зачатки головы, тела и конечностей.
Внутриутробная идентификация плодного яйца с помощью ультразвукового исследования имеет специфичность 97,6% для диагностики IUP, в то время как визуализация желточного мешка имеет специфичность 100%.[1] Нормально выглядящий гестационный мешок имеет гладкую, круглую или овальную форму и находится в центральной части матки (другие локализации плодного яйца должны вызывать подозрения в отношении внематочной беременности). Если скопление внутриматочной жидкости не имеет круглой или овальной формы, то можно применять термин «псевдогестационный мешок». «Псевдогестационный мешок» имеет острые края с возможным мусором в просвете и может наблюдаться при внематочной беременности.[8] В некоторых случаях признаки двойного мешка или интрадецидуальные признаки наблюдаются до развития желточного мешка. Признак двойного мешка и интрадецидуальный признак представляют собой два слоя децидуальной оболочки в стенке матки и проявляются в виде эхогенных колец, окружающих плодное яйцо, что убедительно свидетельствует о ВГП, но не всегда присутствует [9].]
Если скопление внутриматочной жидкости не имеет круглой или овальной формы, то можно применять термин «псевдогестационный мешок». «Псевдогестационный мешок» имеет острые края с возможным мусором в просвете и может наблюдаться при внематочной беременности.[8] В некоторых случаях признаки двойного мешка или интрадецидуальные признаки наблюдаются до развития желточного мешка. Признак двойного мешка и интрадецидуальный признак представляют собой два слоя децидуальной оболочки в стенке матки и проявляются в виде эхогенных колец, окружающих плодное яйцо, что убедительно свидетельствует о ВГП, но не всегда присутствует [9].]
Учитывая предсказуемость раннего эмбрионального развития, диаметр плодного яйца определенного размера без эмбриона является диагностическим признаком невынашивания беременности. Средний диаметр мешка (MSD) 25 мм без эмбриона свидетельствует о невынашивании беременности, в то время как MSD между 16 и 25 мм без эмбриона свидетельствует о возможном невынашивании беременности. Дополнительные критерии диагностики невынашивания беременности включают отсутствие развития желточного мешка через две или более недель после визуализации гестационного мешка и отсутствие развития эмбриона с сердцебиением через 11 или более дней после визуализации желточного мешка в гестационном мешке. В этом случае возможно повторное УЗИ через 11–14 дней.[8][10]
Дополнительные критерии диагностики невынашивания беременности включают отсутствие развития желточного мешка через две или более недель после визуализации гестационного мешка и отсутствие развития эмбриона с сердцебиением через 11 или более дней после визуализации желточного мешка в гестационном мешке. В этом случае возможно повторное УЗИ через 11–14 дней.[8][10]
В прошлом «дискриминационные уровни» B-hCG были методом, помогающим в диагностике и ведении ранней беременности. Тем не менее, исследования показали, что уровни B-hCG в сыворотке значительно различаются во время беременности, и изолированный уровень B-hCG в сыворотке не следует полагаться исключительно при диагностике ранней беременности, когда нет окончательного IUP, идентифицированного сонографически. Скорее, серийные уровни B-hCG рекомендуются в дополнение к повторной визуализации, когда диагноз неясен. В случаях ранней беременности, когда выявлено неспецифическое скопление внутриматочной жидкости у пациенток с повышенным уровнем В-ХГЧ, которые клинически стабильны, наиболее адекватным диагнозом является беременность неустановленной локализации. Поскольку частота внематочной беременности составляет примерно 2%, неспецифическое скопление внутриматочной жидкости с нормальной визуализацией придатков с большей вероятностью свидетельствует о ранней внутриматочной беременности. В этих случаях рекомендуется повторная визуализация и тестирование B-hCG через 48–72 часа.[12]
Поскольку частота внематочной беременности составляет примерно 2%, неспецифическое скопление внутриматочной жидкости с нормальной визуализацией придатков с большей вероятностью свидетельствует о ранней внутриматочной беременности. В этих случаях рекомендуется повторная визуализация и тестирование B-hCG через 48–72 часа.[12]
Улучшение результатов бригады здравоохранения
Женщины, обращающиеся за оценкой боли в животе или вагинального кровотечения с повышенным уровнем B-hCG, сталкиваются с диагностической дилеммой на ранней стадии беременности, если визуализирующее исследование четко не демонстрирует внутриматочную беременность. Усилия межпрофессиональной команды улучшат результаты диагностики и лечения этих случаев.
У женщин детородного возраста тест на беременность является первым шагом в оценке жалоб. Если пациентка клинически стабильна, а тест на беременность положительный, необходимо провести УЗИ органов малого таза для оценки локализации беременности. При выявлении внематочной беременности бригада акушеров-гинекологов должна как можно скорее подключиться к лечению пациентки. Тем не менее, в случаях беременности неизвестной локализации лечащий врач должен организовать тщательное последующее наблюдение, а для пациентки необходимы строгие меры предосторожности при повторной беременности, учитывая возможность ранней внематочной беременности. Большую помощь может оказать медсестра с акушерско-неонатальной специализацией, так как она может помочь независимо от диагноза и направления лечения, консультируя пациента и помогая в любых процедурах. Эта ситуация требует осмотрительности и взаимодействия между различными поставщиками для обеспечения надлежащего последующего наблюдения. Рентгенологи должны быть знакомы с нормальными и аномальными ультразвуковыми данными на ранних сроках беременности и использовать самые консервативные критерии при оценке жизнеспособности и диагностике невынашивания беременности. Направляющий врач должен предоставить историю болезни и назначить количественный уровень B-hCG, чтобы помочь рентгенологу в интерпретации исследований изображений.
Тем не менее, в случаях беременности неизвестной локализации лечащий врач должен организовать тщательное последующее наблюдение, а для пациентки необходимы строгие меры предосторожности при повторной беременности, учитывая возможность ранней внематочной беременности. Большую помощь может оказать медсестра с акушерско-неонатальной специализацией, так как она может помочь независимо от диагноза и направления лечения, консультируя пациента и помогая в любых процедурах. Эта ситуация требует осмотрительности и взаимодействия между различными поставщиками для обеспечения надлежащего последующего наблюдения. Рентгенологи должны быть знакомы с нормальными и аномальными ультразвуковыми данными на ранних сроках беременности и использовать самые консервативные критерии при оценке жизнеспособности и диагностике невынашивания беременности. Направляющий врач должен предоставить историю болезни и назначить количественный уровень B-hCG, чтобы помочь рентгенологу в интерпретации исследований изображений. Как команда, направляющие врачи, практикующие медсестры, акушеры-гинекологи и радиологи должны сотрудничать, чтобы защитить мать и ребенка и вмешиваться только в случаях окончательной внематочной или неудачной беременности. (Уровень I)
Как команда, направляющие врачи, практикующие медсестры, акушеры-гинекологи и радиологи должны сотрудничать, чтобы защитить мать и ребенка и вмешиваться только в случаях окончательной внематочной или неудачной беременности. (Уровень I)
Для управления этими случаями и достижения наилучшего варианта лечения необходим подход межпрофессиональной команды. [Уровень 5]
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Рисунок
Эндовагинальное УЗИ матки в коронарной плоскости с большим пустым плодным пузырем. Предоставлено доктором Майклом Ламбертом
Рисунок
Хронология беременности по неделям и месяцам гестационного возраста. Предоставлено Wikimedia Commons, «Медицинская галерея Микаэля Хэггстрема, 2014 г.» (общественное достояние)
Рисунок
Ретровертированная матка с плодным мешком (GS) внутри эндометриального эха матки и содержит желточный мешок (YS). Предоставлено доктором Майклом Ламбертом
Предоставлено доктором Майклом Ламбертом
Рисунок
Заключительное трансабдоминальное УЗИ через 8 недель, показывает гестационный мешок 7,3 мм без плода. Предоставлено Tripthi M. Mathew, MD, MPH, MBA, PhD.
Рисунок
Нормальный гестационный мешок. Изображение предоставлено S Bhimji MD
Каталожные номера
- 1.
Ричардсон А., Галлос И., Добсон С., Кэмпбелл Б.К., Кумарасами А., Рейн-Феннинг Н. Точность УЗИ в первом триместре в диагностике внутриматочной беременности до визуализации желточного мешка: систематический обзор и метаанализ. УЗИ Акушерство Гинекол. 2015 авг; 46 (2): 142-9. [PubMed: 25393076]
- 2.
Дубилет PM. УЗИ в первом триместре. Радиол Клин Норт Ам. 2014 ноябрь;52(6):1191-9. [PubMed: 25444100]
- 3.
Salomon LJ, Alfirevic Z, Bilardo CM, Chalouhi GE, Ghi T, Kagan KO, Lau TK, Papageorghiou AT, Raine-Fenning NJ, Stirnemann J, Suresh S, Tabor A, Timor-Tritsch IE, Toi A, Yeo G.
 Практические рекомендации ISUOG: проведение УЗИ плода в первом триместре. УЗИ Акушерство Гинекол. 2013 Январь; 41(1):102-13. [PubMed: 23280739]
Практические рекомендации ISUOG: проведение УЗИ плода в первом триместре. УЗИ Акушерство Гинекол. 2013 Январь; 41(1):102-13. [PubMed: 23280739]- 4.
Mausner Geffen E, Slywotzky C, Bennett G. Подводные камни и советы по диагностике внематочной беременности. Брюшной Радиол (Нью-Йорк). 2017 Май; 42(5):1524-1542. [В паблике: 28144719]
- 5.
Мурти РС. ТРАНСВАГИНАЛЬНАЯ СОНОГРАФИЯ. Мед J вооруженных сил Индии. 2000 г., июль; 56 (3): 181–183. [Бесплатная статья PMC: PMC5532046] [PubMed: 28790701]
- 6.
Капфхамер Д.Д., Паланиаппан С., Саммерс К., Кассель К., Манкузо А.С., Райан Г.Л., Шах Д.К. Разница между средним диаметром плодного яйца и длиной темени-крестца как маркер потери беременности в первом триместре после экстракорпорального оплодотворения. Фертил Стерил. 2018 Январь; 109 (1): 130-136. [Бесплатная статья PMC: PMC6248327] [PubMed: 29175064]
- 7.
Блаас ХГ. Выявление структурных аномалий в первом триместре с помощью УЗИ.
 Best Pract Res Clin Obstet Gynaecol. 2014 апр; 28 (3): 341-53. [PubMed: 24355991]
Best Pract Res Clin Obstet Gynaecol. 2014 апр; 28 (3): 341-53. [PubMed: 24355991]- 8.
Doubilet PM, Benson CB, Bourne T, Blaivas M, Общество радиологов по ультразвуковой многопрофильной группе по ранней диагностике выкидыша в первом триместре и исключению жизнеспособной внутриматочной беременности. Барнхарт К.Т., Бенасерраф Б.Р., Браун Д.Л., Филли Р.А., Фокс Дж.К., Гольдштейн С.Р., Кендалл Д.Л., Лайонс Э.А., Портер М.Б., Преториус Д.Х., Тимор-Трич И.Е. Диагностические критерии нежизнеспособной беременности в начале I триместра. N Engl J Med. 2013 10 октября; 369(15):1443-51. [PubMed: 24106937]
- 9.
Doubilet PM, Benson CB. Признак двойного мешка и интрадецидуальный признак на ранних сроках беременности: межнаблюдательная надежность и частота встречаемости. J УЗИ Мед. 2013 июль; 32 (7): 1207-14. [PubMed: 23804343]
- 10.
Прейслер Дж., Копейка Дж., Исмаил Л., Ватанан В., Фаррен Дж., Абдалла Й., Баттачарджи П.
 , Ван Холсбеке С., Боттомли С., Гулд Д., Джонсон С., Сталдер С., Ван Калстер Б., Гамильтон Дж., Тиммерман Д., Борн Т. Определение безопасных критериев для диагностики выкидыша: проспективное наблюдательное многоцентровое исследование. БМЖ. 2015 23 сентября;351:h5579. [Бесплатная статья PMC: PMC4580727] [PubMed: 26400869]
, Ван Холсбеке С., Боттомли С., Гулд Д., Джонсон С., Сталдер С., Ван Калстер Б., Гамильтон Дж., Тиммерман Д., Борн Т. Определение безопасных критериев для диагностики выкидыша: проспективное наблюдательное многоцентровое исследование. БМЖ. 2015 23 сентября;351:h5579. [Бесплатная статья PMC: PMC4580727] [PubMed: 26400869]- 11.
Doubilet PM, Benson CB. Дополнительные доказательства против надежности дискриминационного уровня хорионического гонадотропина человека. J УЗИ Мед. 2011 Декабрь; 30 (12): 1637-42. [PubMed: 22123998]
- 12.
Mazzariol FS, Roberts J, Oh SK, Ricci Z, Koenigsberg M, Stein MW. Жемчужины и подводные камни акушерской сонографии в первом триместре. Клин Имиджинг. 2015 март-апрель;39(2):176-85. [В паблике: 25457572]
Что такое маленький гестационный мешок при беременности?
Что такое маленький гестационный мешок при беременности? Пресс
Введите
искать
iCliniq / Статьи о здоровье / Маленький гестационный мешок при беременности / Что такое маленький гестационный мешок при беременности?
Беременность и попытки забеременеть Данные провереныНаписано
Доктор П. В. Анохья
В. Анохья
и с медицинской точки зрения
проверено доктором Манвани Салони ДилипомОпубликовано 12 января 2023 г. — 4 мин чтения
Abstract
Плодное яйцо представляет собой структуру, состоящую из жидкости и окружающую плод в первые несколько недель беременности. Прочтите статью ниже, чтобы узнать больше.
Содержание
Как выглядит нормальный гестационный мешок?
Что такое измерение плодного яйца?
Какова роль маленького плодного яйца на ранних сроках беременности?
Введение:
Небольшой гестационный мешок представляет собой структуру, которая впервые формируется в первые недели беременности. Этот мешок не виден клинически. Наблюдается только при ультразвуковом сканировании.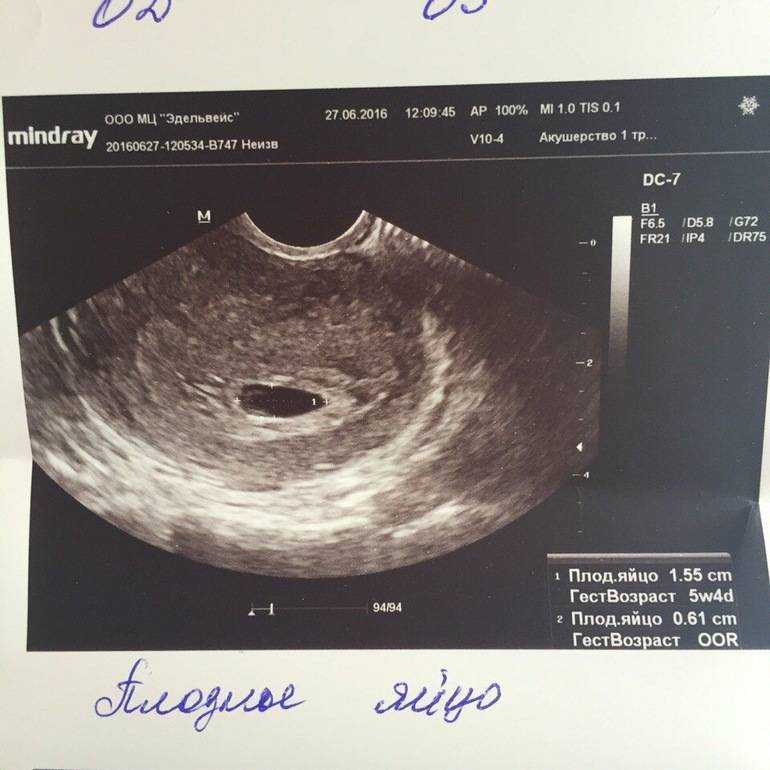 Ультразвук имеет решающее значение для выявления и дифференциации беременности внутри и вне матки, а также для проверки жизнеспособности беременности. Шейка, тело и дно – это три части матки. У небеременных женщин полость матки распадается. К концу 4-5 недель беременности плодное яйцо занимает центральную часть тела матки. Размер мешка на более ранних стадиях составляет два-три миллиметра.
Ультразвук имеет решающее значение для выявления и дифференциации беременности внутри и вне матки, а также для проверки жизнеспособности беременности. Шейка, тело и дно – это три части матки. У небеременных женщин полость матки распадается. К концу 4-5 недель беременности плодное яйцо занимает центральную часть тела матки. Размер мешка на более ранних стадиях составляет два-три миллиметра.
Наличие плодного яйца указывает на беременность при сканировании. Гестационный мешок похож на кольцо, окружающее эмбрион во время сканирования. Гестационный мешок окружает развивающийся плод и желточный мешок. Желточный мешок находится на внешней поверхности развивающегося плода. При трансвагинальном УЗИ визуализацию плодного яйца наблюдают на четвертой-пятой неделе беременности. Видимость плодного яйца отмечается на шестой неделе при трансабдоминальном ультразвуковом сканировании. Средний диаметр мешка измеряет плодный мешок.
Плодный мешок представляет собой круглую структуру, состоящую из амниотической жидкости. Он окружает плод. Характеристики нормального плодного яйца следующие:
Он окружает плод. Характеристики нормального плодного яйца следующие:
Мешок круглой формы.
Форма мешка также может быть эллиптической.
Выглядит как круглая темная структура, окруженная тонким белым кольцом.
Мешок расположен на дне, в верхней части матки.
Внутридецидуальный знак виден до истечения пяти недель. Мешок расположен парацентрически в децидуальной (материнской маточной ткани) и поэтому называется интрадецидуальным.
Признак двойного децидуального мешка виден через пять недель.
Структура двойного децидуального знака похожа на пузырь.
Крошечная структура, называемая желточным мешком, развивается примерно через пять-шесть недель, чтобы питать плод.
Скопление жидкости в децидуальной оболочке называется псевдомешком. Это происходит, если гестационный мешок находится вне матки.
Срок беременности можно определить по окружности плодного яйца.
Измерение среднего диаметра плодного яйца используется для расчета диаметра плодного яйца. Значение составляет четыре с половиной миллиметра (4,5 мм).
Это измерение можно проводить с пятой или шестой недели до одиннадцатой недели беременности.
Несмотря на то, что скорость роста у разных людей разная, в среднем она составляет полтора миллиметра (1,5 мм).
Размер мешка на четвертой с половиной неделе беременности составляет от двух до трех миллиметров (от 2 до 3 мм).
Размер мешка на пятой неделе беременности составляет от пяти до шести миллиметров (от 5 до 6 мм).
Размер мешка на шестой неделе беременности составляет четырнадцать миллиметров (14 мм).
Размер мешка на седьмой неделе беременности составляет двадцать семь миллиметров (27 мм).

После этого периода видимость эмбриона затрудняет измерение.
Предположим, что размер плодного яйца составляет менее четырех с половиной миллиметров (средний диаметр плодного яйца) в период с шестой по седьмую неделю беременности. В таком случае это говорит о том, что беременность протекает ненормально и может стать причиной выкидыша.
На сроке 4-5 недель беременности диаметр и размеры плодного яйца уменьшаются, так как он развивается и не предполагает выкидыша.
Гестационный мешок без плода и желточного мешка представляет собой пустой мешок, и плод имплантируется, но шансы на выживание меньше.
Развивающийся зародыш растет после того, как диаметр мешочка достигает двадцати пяти миллиметров. Если этого не происходит, это приводит к выкидышу на ранних сроках беременности.
- Другой причиной пустого мешка является неправильный расчет дат.
Также желточный мешок должен развиваться на пятой-шестой неделе беременности.
 Невыполнение этого требования приводит к аборту и выкидышу.
Невыполнение этого требования приводит к аборту и выкидышу.Даже при положительном результате теста на беременность отсутствие плодного яйца свидетельствует о том, что плодный мешок развивается вне матки и требует немедленного лечения, так как приводит к осложнениям.
Процедура ультразвукового сканирования в первые три месяца беременности также позволяет оценить одноплодную или многоплодную беременность.
Тяжелые симптомы и признаки, такие как боль в животе и тазу и неконтролируемое кровотечение из влагалища, потребовали УЗИ на ранних сроках беременности для выявления осложнений.
В противном случае процедуру сканирования можно проводить после девятой недели беременности.
Используется криволинейный датчик для трансабдоминального УЗИ и высокочастотный трансвагинальный датчик для тазового отдела.
Эмбрион появляется на трансвагинальном УЗИ, но отсутствие сердцебиения указывает на невынашивание беременности.

Эмбрион, идентифицированный с сердечной деятельностью, но с аномальными размерами желточного мешка и амниотического мешка, также движется к выкидышу.
Другими причинами невынашивания беременности являются неестественный внешний вид эмбриона и сильное внутреннее кровотечение.
Заключение:
Роль плодного яйца имеет решающее значение для нормального течения беременности и родов без осложнений. Несмотря на то, что тест на беременность положительный и есть осложнения, боль и другие симптомы, идеально пройти ультразвуковое сканирование, чтобы правильно определить местонахождение мешка. Для лечения осложнений, связанных с беременностью, применяется комплексный подход. Беременность области неизвестна; особый уход и тщательное наблюдение необходимы, чтобы избежать дальнейших опасных для жизни осложнений. В случае тяжелых осложнений врачи, терапевты и рентгенологи должны прийти и вмешаться в лечение, а в критических случаях приступить к аборту.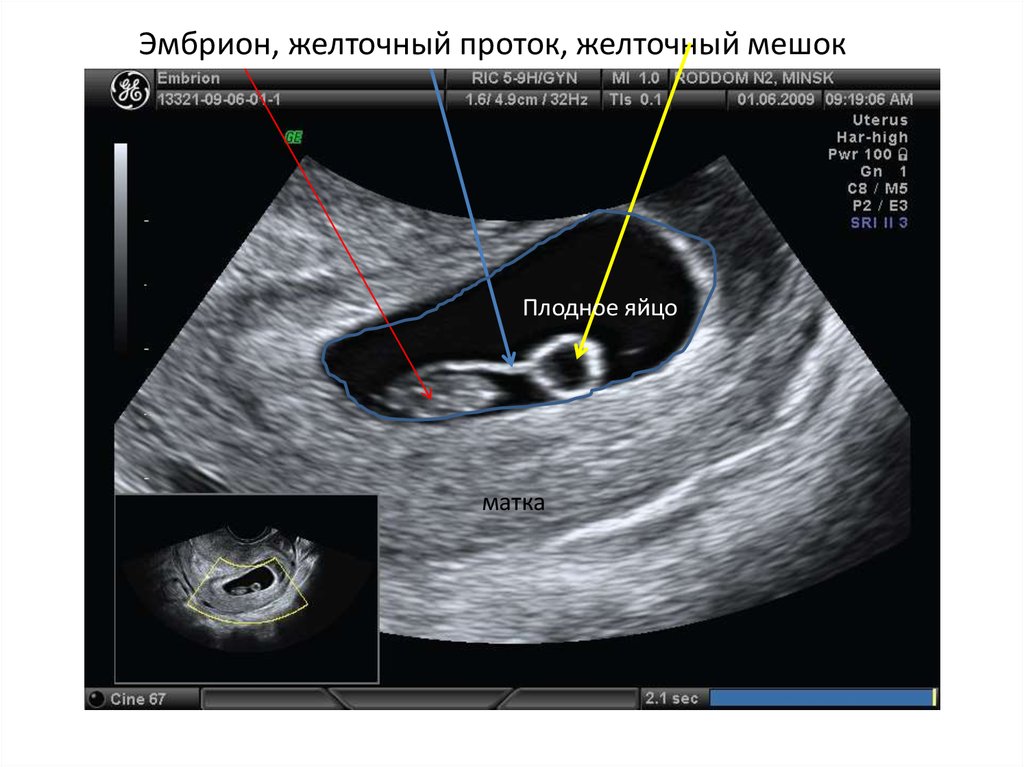
- Оценка плодного яйца
https://www.ncbi.nlm.nih.gov/books/NBK551624/ - Понимание того, как 4 патологических результата УЗИ связаны с риском выкидыша
- Небольшой размер плодного яйца в первом триместре: предиктор неблагоприятного исхода плода.
https://pubs.rsna.org/doi/10.1148/radiology.178.2.1987595
Последнее рассмотрение по адресу:
12 янв. 2023 — Чтение через 4 мин.
РЕЙТИНГ
Поставьте свою оценку
❤ 15
Доктор Манвани Салони Дилип
Акушерство и гинекология
Теги:- Небольшой гестационный мешок при беременности
Комплексное второе медицинское заключение.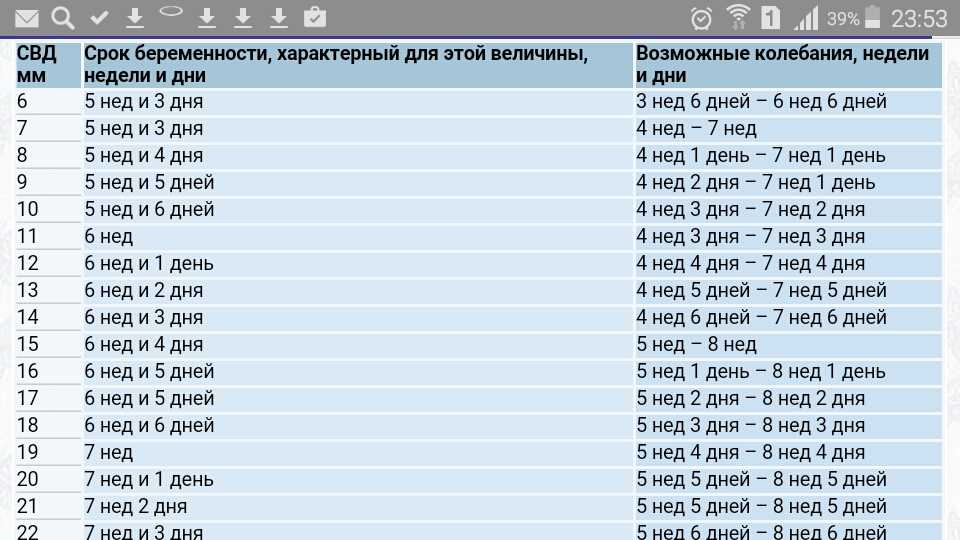 Отправьте заявку
Отправьте заявку
Связанные вопросы и ответы
Что означают оранжевые пятна на моем УЗИ плода?
Запрос: Здравствуйте, доктор, у меня фимбриальная внематочная беременность в левой трубе. Я получил свои внутренние ультразвуковые снимки, но не знаю, как их читать. Мне интересно, на что указывают оранжевые пятна на моем УЗИ и где будет находиться плод? Мне сказали, что около 2 см. Читать полностью »
Кровотечение в первом триместре – оценка и лечение
Обзор статьи: Кровотечение в первом триместре всегда беспокоит многих женщин. В этой статье объясняются причины, оценка и лечение кровотечения в первом триместре. Прочитать статью
Введение Кровотечения в первом триместре возникают у двадцати-сорока процентов женщин. Это может быть обычной частью ранней беременности у многих женщин. Каковы причины кровотечения в первом триместре? Имплантационное кровотечение — Имплантация – это процесс, при котором оплодотворенная яйцеклетка имплантируется в … Читать статью
Не могли бы вы помочь мне интерпретировать отчет о сканировании шеи?
Запрос: Привет доктор,
Я на 13 неделе беременности. В моем отчете о прозрачности воротникового пространства говорилось: «небольшая линейная перегородка отмечена вдоль левого бокового аспекта синехии плодного мешка, и рядом с перегородкой не видно части плода». Что это значит? Это критическая проблема? Пожалуйста помоги. Читать полностью »
В моем отчете о прозрачности воротникового пространства говорилось: «небольшая линейная перегородка отмечена вдоль левого бокового аспекта синехии плодного мешка, и рядом с перегородкой не видно части плода». Что это значит? Это критическая проблема? Пожалуйста помоги. Читать полностью »
Самые популярные статьи
У вас есть вопрос по Маленький гестационный мешок при беременности или ?
Спросите врача онлайн* гарантированный ответ в течение 4 часов.
Отказ от ответственности: Никакой контент, опубликованный на этом веб-сайте, не предназначен для замены профессиональной медицинской диагностики, консультации или лечения у квалифицированного врача. Обратитесь за советом к своему врачу или другому квалифицированному медицинскому работнику, если у вас возникнут вопросы относительно ваших симптомов и состояния здоровья, чтобы поставить полный медицинский диагноз. Не откладывайте и не пренебрегайте обращением за профессиональной медицинской консультацией из-за того, что вы прочитали на этом сайте.
