Содержание
Экстракорпоральное оплодотворение (ЭКО): Медицинская энциклопедия MedlinePlus
Экстракорпоральное оплодотворение (ЭКО) представляет собой соединение женской яйцеклетки и мужской спермы в лабораторной чашке. In vitro означает вне организма. Оплодотворение означает, что сперматозоиды прикрепились к яйцеклетке и вошли в нее.
Обычно яйцеклетка и сперматозоиды оплодотворяются внутри женского тела. Если оплодотворенная яйцеклетка прикрепляется к слизистой оболочке матки и продолжает расти, ребенок рождается примерно через 9 месяцев. Этот процесс называется естественным или самопроизвольным зачатием.
ЭКО — это форма вспомогательных репродуктивных технологий (ВРТ). Это означает, что используются специальные медицинские методы, чтобы помочь женщине забеременеть. Чаще всего его пробуют, когда другие, менее дорогие методы бесплодия не дали результатов.
Существует пять основных этапов ЭКО:
Этап 1: Стимуляция, также называемая суперовуляцией
- Лекарства, называемые лекарствами от бесплодия, назначаются женщине для увеличения производства яйцеклеток.

- В норме женщина производит одну яйцеклетку в месяц. Лекарства от бесплодия заставляют яичники производить несколько яйцеклеток.
- На этом этапе женщина будет регулярно проходить трансвагинальное ультразвуковое исследование яичников и анализы крови для проверки уровня гормонов.
Этап 2: Извлечение яйцеклеток
- Для удаления яйцеклеток из тела женщины проводится небольшая операция, называемая фолликулярной аспирацией.
- Большую часть времени операция проводится в кабинете врача. Женщине дадут лекарства, чтобы она не чувствовала боли во время процедуры. Используя ультразвуковые изображения в качестве ориентира, медицинский работник вводит тонкую иглу через влагалище в яичник и мешочки (фолликулы), содержащие яйцеклетки. Игла соединена с отсасывающим устройством, которое вытягивает яйцеклетки и жидкость из каждого фолликула по одному.
- Процедура повторяется для другого яичника. После процедуры могут быть спазмы, но они проходят в течение дня.
- В редких случаях для удаления яйцеклеток может потребоваться тазовая лапароскопия. Если женщина не производит или не может производить яйцеклетки, можно использовать донорские яйцеклетки.
Этап 3: Осеменение и оплодотворение
- Сперма мужчины помещается вместе с яйцеклетками самого высокого качества. Смешение спермы и яйцеклетки называется инсеминацией.
- Яйцеклетки и сперматозоиды затем хранятся в камере с контролируемой средой. Сперматозоид чаще всего попадает (оплодотворяет) в яйцеклетку через несколько часов после осеменения.
- Если врач считает, что вероятность оплодотворения низкая, сперматозоид может быть введен непосредственно в яйцеклетку. Это называется интрацитоплазматической инъекцией сперматозоидов (ИКСИ).
- Многие программы по лечению бесплодия регулярно проводят ИКСИ некоторых яйцеклеток, даже если все кажется нормальным.
Посмотрите это видео о:Интрацитоплазматическая инъекция спермы
Этап 4: Культивирование эмбриона
- Когда оплодотворенная яйцеклетка делится, она становится эмбрионом.
 Сотрудники лаборатории будут регулярно проверять эмбрион, чтобы убедиться, что он правильно растет. В течение примерно 5 дней нормальный эмбрион имеет несколько клеток, которые активно делятся.
Сотрудники лаборатории будут регулярно проверять эмбрион, чтобы убедиться, что он правильно растет. В течение примерно 5 дней нормальный эмбрион имеет несколько клеток, которые активно делятся. - Пары с высоким риском передачи генетического (наследственного) заболевания ребенку могут рассмотреть возможность проведения преимплантационной генетической диагностики (ПГД). Процедуру чаще всего проводят через 3–5 дней после оплодотворения. Ученые лаборатории удаляют одну или несколько клеток из каждого эмбриона и проверяют материал на наличие конкретных генетических нарушений.
- По данным Американского общества репродуктивной медицины, ПГД может помочь родителям решить, какие эмбрионы имплантировать. Это снижает вероятность передачи расстройства ребенку. Техника спорная и предлагается не во всех центрах.
Этап 5: Пересадка эмбрионов
- Эмбрионы помещаются в матку женщины через 3–5 дней после извлечения яйцеклеток и оплодотворения.
- Процедура проводится в кабинете врача, пока женщина не спит.
 Врач вводит тонкую трубку (катетер), содержащую эмбрионы, во влагалище женщины, через шейку матки и вверх в матку. Если эмбрион прикрепляется (прикрепляется) к слизистой оболочке матки и растет, наступает беременность.
Врач вводит тонкую трубку (катетер), содержащую эмбрионы, во влагалище женщины, через шейку матки и вверх в матку. Если эмбрион прикрепляется (прикрепляется) к слизистой оболочке матки и растет, наступает беременность. - Одновременно в матку может быть помещено более одного эмбриона, что может привести к рождению двойни, тройни и более. Точное количество переносимых эмбрионов — сложный вопрос, который зависит от многих факторов, особенно от возраста женщины.
- Неиспользованные эмбрионы могут быть заморожены и имплантированы или пожертвованы позднее.
ЭКО проводится, чтобы помочь женщине забеременеть. Применяется для лечения многих причин бесплодия, в том числе:
- Пожилой возраст женщины (преклонный материнский возраст)
- Поврежденные или непроходимые фаллопиевы трубы (могут быть вызваны воспалительным заболеванием органов малого таза или предшествующей репродуктивной хирургией)
- Эндометриоз
- Мужской фактор бесплодия, включая снижение количества сперматозоидов и закупорку
- Бесплодие неясного генеза
энергии, времени и денег.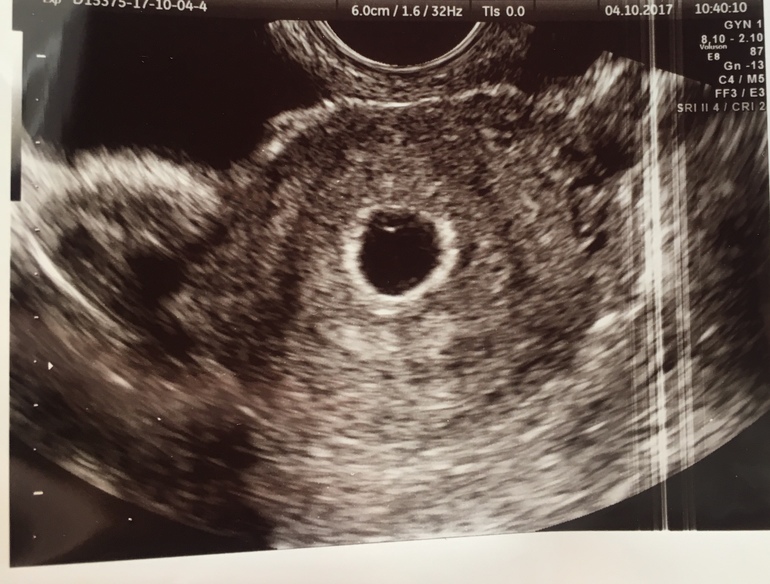 Многие пары, имеющие дело с бесплодием, страдают от стресса и депрессии.
Многие пары, имеющие дело с бесплодием, страдают от стресса и депрессии.
Женщина, принимающая лекарства от бесплодия, может испытывать вздутие живота, боли в животе, перепады настроения, головные боли и другие побочные эффекты. Повторные инъекции ЭКО могут вызвать синяки.
В редких случаях препараты для лечения бесплодия могут вызывать синдром гиперстимуляции яичников (СГЯ). Это состояние вызывает накопление жидкости в брюшной полости и груди. Симптомы включают боль в животе, вздутие живота, быстрое увеличение веса (10 фунтов или 4,5 кг в течение 3–5 дней), снижение мочеиспускания, несмотря на употребление большого количества жидкости, тошноту, рвоту и одышку. Легкие случаи можно лечить постельным режимом. В более тяжелых случаях требуется дренирование жидкости с помощью иглы и, возможно, госпитализация.
Медицинские исследования показали, что лекарства от бесплодия не связаны с раком яичников.
Риски извлечения яйцеклетки включают реакции на анестезию, кровотечение, инфекцию и повреждение структур, окружающих яичники, таких как кишечник и мочевой пузырь.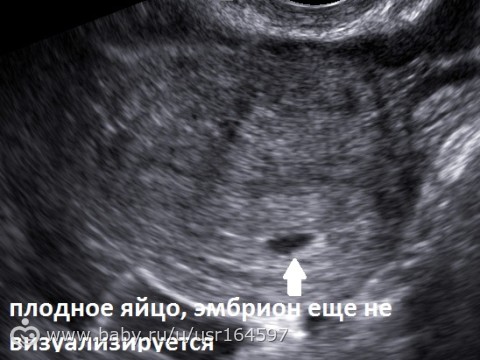
Существует риск многоплодной беременности, когда в матку помещается более одного эмбриона. Вынашивание более одного ребенка одновременно увеличивает риск преждевременных родов и низкого веса при рождении. (Однако даже один ребенок, рожденный после ЭКО, подвержен более высокому риску недоношенности и низкой массы тела при рождении.)
Неясно, увеличивает ли ЭКО риск врожденных дефектов.
ЭКО очень дорого. В некоторых, но не во всех штатах есть законы, согласно которым медицинские страховые компании должны предлагать тот или иной вид страхового покрытия. Но многие планы страхования не покрывают лечение бесплодия. Плата за один цикл ЭКО включает расходы на лекарства, операцию, анестезию, УЗИ, анализы крови, обработку яйцеклеток и спермы, хранение и перенос эмбрионов. Точная сумма одного цикла ЭКО варьируется, но может стоить примерно от 12 000 до 17 000 долларов.
После переноса эмбрионов женщине может быть рекомендован отдых до конца дня. Полный постельный режим не требуется, если нет повышенного риска СГЯ. Большинство женщин возвращаются к нормальной деятельности на следующий день.
Большинство женщин возвращаются к нормальной деятельности на следующий день.
Женщины, проходящие ЭКО, должны ежедневно принимать инъекции или таблетки гормона прогестерона в течение 8–10 недель после переноса эмбриона. Прогестерон — это гормон, естественным образом вырабатываемый яичниками, который подготавливает слизистую оболочку матки (матки) к прикреплению эмбриона. Прогестерон также помогает имплантированному эмбриону расти и закрепляться в матке. Женщина может продолжать принимать прогестерон в течение 8-12 недель после беременности. Слишком низкий уровень прогестерона в первые недели беременности может привести к выкидышу.
Примерно через 12-14 дней после переноса эмбриона женщина вернется в клинику для проведения теста на беременность.
Немедленно обратитесь к врачу, если вы проходили ЭКО и у вас есть:
- Лихорадка выше 100,5°F (38°C)
- Тазовая боль
- Сильное кровотечение из влагалища
- Кровь в моче
из одной клиники в другую и должны быть внимательно изучены. Тем не менее, популяции пациентов в каждой клинике разные, поэтому зарегистрированные показатели частоты наступления беременности нельзя использовать в качестве точного указания на то, что одна клиника предпочтительнее другой.
Тем не менее, популяции пациентов в каждой клинике разные, поэтому зарегистрированные показатели частоты наступления беременности нельзя использовать в качестве точного указания на то, что одна клиника предпочтительнее другой.
- Показатели беременности отражают количество женщин, забеременевших после ЭКО. Но не все беременности заканчиваются живорождением.
- Коэффициенты рождаемости отражают число женщин, родивших живых детей.
Перспективы показателей живорождения зависят от определенных факторов, таких как возраст матери, предшествующее живорождение и перенос одного эмбриона во время ЭКО. Показатели успеха изменились за эти годы отчасти из-за более широкого использования переноса отдельных эмбрионов. Клиники ЭКО поощряют перенос одного эмбриона, чтобы снизить риск многоплодной беременности, которая имеет более высокий риск осложнений, чем одноплодная беременность. Эмбрионы, которые не были перенесены, могут быть заморожены и сохранены. Циклы, в которых эти замороженные эмбрионы оттаивают и переносят, называются циклами переноса замороженных эмбрионов (FET).
ЭКО; Вспомогательные репродуктивные технологии; ИСКУССТВО; Процедура «ребенок из пробирки»; Бесплодие — in vitro
Catherino WH. Репродуктивная эндокринология и бесплодие. В: Goldman L, Schafer AI, ред. Медицина Голдман-Сесил . 26-е изд. Филадельфия, Пенсильвания: Elsevier; 2020: глава 223.
Форман Э.Дж., Лобо Р.А. Экстракорпоральное оплодотворение. В: Гершенсон Д.М., Ленц Г.М., Валеа Ф.А., Лобо Р.А., ред. Комплексная гинекология . 8-е изд. Филадельфия, Пенсильвания: Elsevier; 2022: глава 41.
Практический комитет Американского общества репродуктивной медицины и Практический комитет Общества вспомогательных репродуктивных технологий. Руководство по ограничениям количества эмбрионов для переноса: мнение комитета. Fertil Steril . 2021;116(3):651-654. PMID: 34330423, pubmed.ncbi.nlm.nih.gov/34330423/.
Цена ЛК. Экстракорпоральное оплодотворение и другие вспомогательные репродуктивные технологии. В: Chestnut DH, Wong CA, Tsen LC, et al, eds.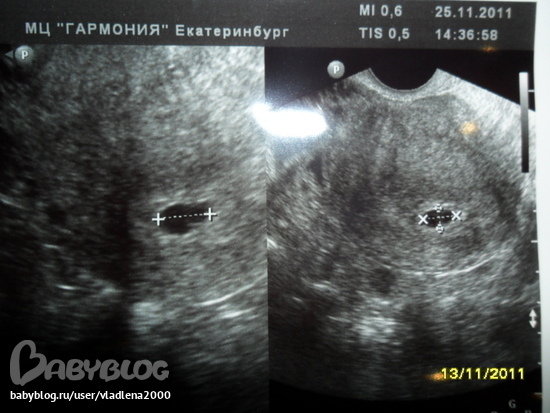 Акушерская анестезия Каштана . 6-е изд. Филадельфия, Пенсильвания: Elsevier; 2020: глава 15.
Акушерская анестезия Каштана . 6-е изд. Филадельфия, Пенсильвания: Elsevier; 2020: глава 15.
Обновлено: Джон Д. Джейкобсон, доктор медицинских наук, отделение акушерства и гинекологии, Медицинский факультет Университета Лома Линда, Лома Линда, Калифорния. Также рассмотрены Дэвидом Зивом, доктором медицины, MHA, медицинским директором, Брендой Конауэй, редакционным директором, и A.D.A.M. Редакционная коллегия.
Фолликулярный мониторинг | Справочная статья по радиологии
Последняя редакция Оуэна Канга 8 июля 2017 г.
Редактировать статью
URL статьи
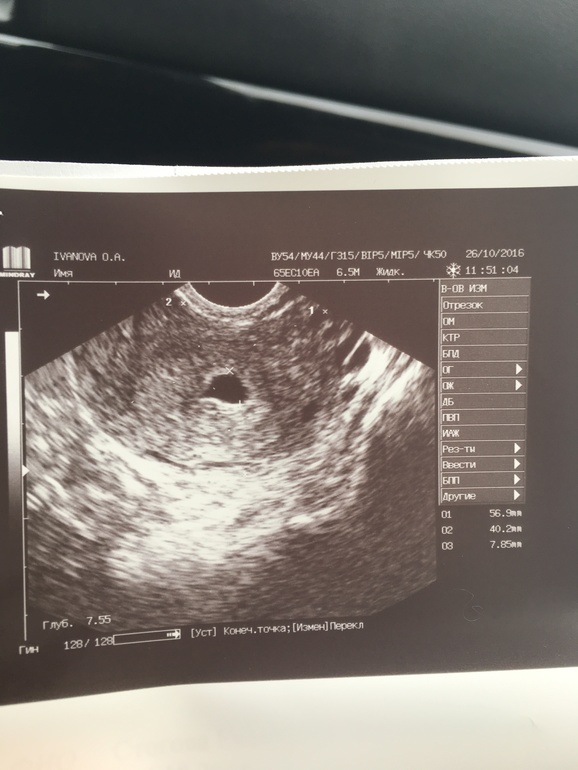
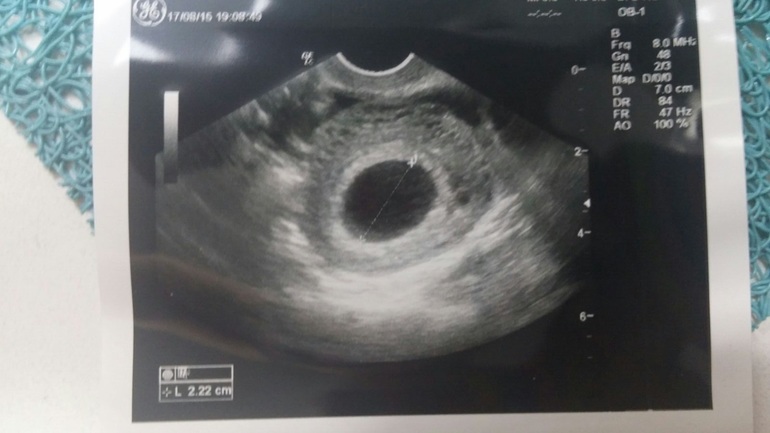
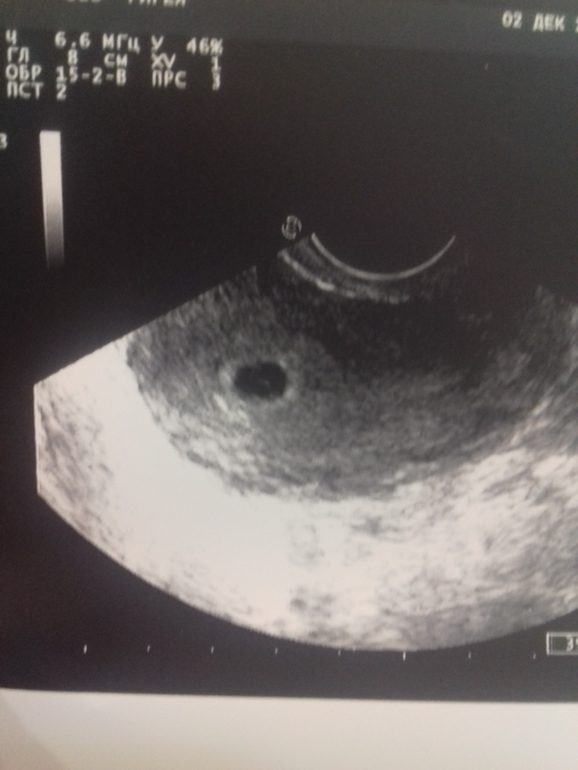
Мониторинг фолликулов или фолликулярное исследование является жизненно важным компонентом оценки и выбора времени проведения экстракорпорального оплодотворения (ЭКО). Он в основном использует простой метод для оценки фолликулов яичников через равные промежутки времени и документирования пути к овуляции.
Путь к овуляции начинается во время поздней лютеиновой фазы предыдущего менструального цикла, когда определенные здоровые фолликулы размером 2-5 мм формируют популяцию, из которой должны быть выбраны доминантные фолликулы для следующего цикла Этот процесс называется «рекрутированием 9». 0129 ‘ . Обычное количество таких фолликулов может быть 3-11, которое с возрастом продолжает уменьшаться 1 .
0129 ‘ . Обычное количество таких фолликулов может быть 3-11, которое с возрастом продолжает уменьшаться 1 .
В течение 1-5 дней менструального цикла начинается второй процесс «фолликулярной селекции», когда среди всех набранных фолликулов отбираются определенные растущие фолликулы размером 5-10 мм, а остальные фолликулы регрессируют или становятся атретичными.
На 5-7 день менструального цикла начинается процесс «доминирования», когда определенный фолликул размером 10 мм берет на себя управление и становится доминирующим. Это также подавляет рост остальных выбранных фолликулов и в некотором роде способствует овуляции. Этот фолликул начинает расти со скоростью 2-3 мм в день и достигает размера 17-27 мм непосредственно перед овуляцией 2 . Одним из важных моментов обучения в этом отношении является то, что «самый большой фолликул на 3-й день цикла может быть, а может и не быть доминирующим фолликулом в конце. Процесс доминирования начинается поздно, когда внезапно какой-то слабый фолликул начинает расти быстрее и подавляет другие. стать доминирующим».
стать доминирующим».
Ближе к овуляции происходит быстрый рост фолликула, и фолликул начинает выступать из коры яичника, достигает зазубренной границы и буквально взрывается, освобождая яйцеклетку вместе с некоторым количеством антральной жидкости.
Ультразвуковой мониторинг: общий
Трансвагинальное УЗИ является предпочтительным и обычно обязательным методом мониторинга фолликулов. Ультразвуковой мониторинг может начинаться на 3-й день цикла, чтобы оценить исходный размер, а также исключить, остались ли какие-либо кисты от предыдущей гиперстимуляции или иным образом. Важно подсчитать количество существующих фолликулов, задокументировать два/три размера каждого фолликула, а также прокомментировать форму (круглая/овальная/прямоугольная/треугольная), эхогенность (эхогенная/гипоэхогенная/анэхогенная) и антральные края (гладкие/промежуточные/ грубо) если можно.
По мере продвижения исследования на 7-й день мы должны начать угадывать овуляторный доминантный фолликул, т. е. доминантный фолликул, которому суждено овулировать. В основном, есть три разновидности подходящих фолликулов:
е. доминантный фолликул, которому суждено овулировать. В основном, есть три разновидности подходящих фолликулов:
- атретический доминантный фолликул:
- овуляторный доминантный фолликул: Этот фолликул обычно круглый, с ровными краями и обычно гипоэхогенный.
- ановуляторно-лютеинизирующий доминантный фолликул: Этот доминантный фолликул растет с хорошей скоростью, но не овулирует, а позже превращается в кисту или лютеинизируется. Они также круглые и гладкие, но безэховые. Это тонкое распознавание разницы эхогенности между гипоэхогенным и анэхогенным фолликулом может помочь определить, растет ли фолликул до овуляции.
После того, как фолликул достигнет размера 16 мм, рекомендуется ежедневный мониторинг фолликула.
Следующим шагом является документирование овуляции. Овуляция сонографически определяется по следующим сонографическим признакам:
Овуляция сонографически определяется по следующим сонографическим признакам:
- фолликул внезапно исчезает или регрессирует в размере
- нестандартные поля
- внутрифолликулярных эхо. Фолликул внезапно становится более эхогенным
- свободная жидкость в сумке Дугласа
- увеличение скорости перифолликулярного кровотока при допплерографии
Ультразвуковой мониторинг в индуцированных циклах и прогнозирование успеха ЭКО
Большинство исследований ЭКО проводятся после индукции яичников с помощью агентов, вызывающих овуляцию, таких как цитрат кломифена. В таком индуцированном цикле основными детерминантами успеха являются:
- объем яичников
- антральный фолликул номер
- стромальный кровоток яичников
Объем яичников легко измерить, хотя и не является хорошим предиктором исхода ЭКО. Теперь документально подтверждено, что низкий объем яичников не всегда приводит к ановуляторному циклу.
Число антральных фолликулов из менее трех 5 обычно указывает на возможную неудачу вспомогательной репродуктивной терапии (ВРТ).
Стромальный кровоток яичников был рекомендован как хороший предиктор успеха ВРТ. Повышенная пиковая систолическая скорость (>10 см/сек) является одним из таких параметров, за который ратуют.
Когда вводить гонадотропины?
Хотя это вопрос выбора, основанный на опыте отдельных специалистов по ЭКО, есть определенные параметры, которые можно учитывать. Минимальные критерии 6 предполагают размер фолликула не менее 15 мм и уровень эстрадиола в сыворотке 0,49 нмоль/л.

