Содержание
Анэмбриония. Что такое Анэмбриония?
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
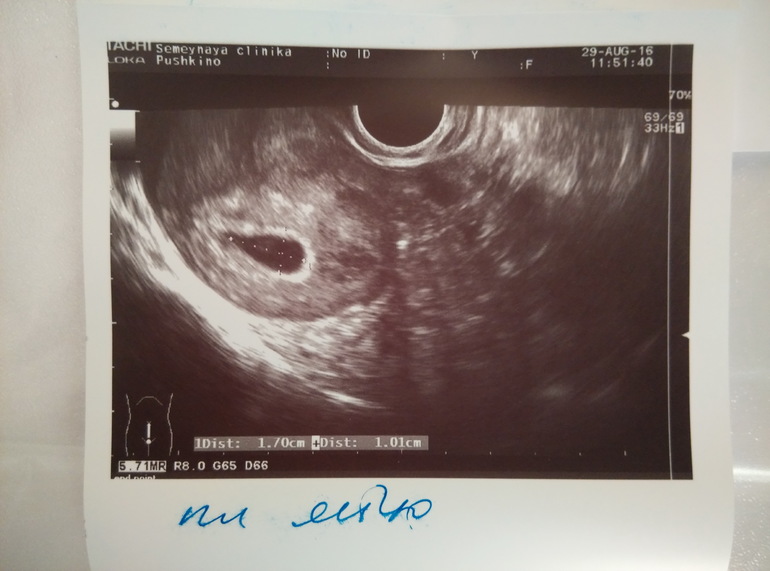
Анэмбриония – это разновидность замершей беременности, при которой после оплодотворения и имплантации яйцеклетка не развивается в эмбрион, но сохраняется пустое плодное яйцо. Беременность не прогрессирует, поэтому постепенно исчезают признаки токсикоза и другие ранние симптомы в виде сонливости, болей в молочных железах, перепадов настроения. Анэмбриония диагностируется по результатам УЗИ органов малого таза на 5-ой неделе беременности, может подтверждаться при помощи анализов крови на ХГЧ, альфа-фетопротеин. Специфическое лечение состоит в удалении остатков эмбриона медикаментозным путем или с помощью вакуум-аспирации.
МКБ-10
O02.0 Погибшее плодное яйцо и непузырный занос
- Причины анэмбрионии
- Патогенез
- Классификация
- Симптомы анэмбрионии
- Осложнения
- Диагностика
- Лечение анэмбрионии
- Медикаментозное лечение
- Хирургическое лечение
- Реабилитация
- Прогноз и профилактика
- Цены на лечение
Общие сведения
Анэмбриония, или непузырный занос, может быть следствием изначального отсутствия эмбриона в полости матки или его гибели в сроке до 5 недель. У женщин с диагностированной беременностью в среднем каждая пятая заканчивается самопроизвольным абортом или прекращает развитие. Самостоятельное опорожнение полости матки происходит у 53% в течение 2-х недель после диагностированной анэмбрионии. Если не удалить остатки плодного яйца в этот срок, то у 2,5% возникает кровотечение или инфекционно-воспалительные осложнения, которые требуют кюретажа и последующего лечения.
Анэмбриония
Причины анэмбрионии
Точные причины данной патологии установить сложно, их предполагают ретроспективно на основании дополнительных симптомов и обследования женщины. Причиной анэмбрионии могут быть заболевания матери, а также действие различных внешних и внутренних патологических факторов. Основной риск потери беременности возникает на небольшом сроке, когда происходит первое деление бластомеров, имплантация зародыша в слизистую матки. Причины анэмбрионии могут заключаться в следующих нарушениях:


Анэмбриония связана с гибелью эмбриона и нарушением инертности матки, что приводит к задержке в полости пустого плодного яйца. Основные причины ареактивности миометрия следующие:
- Плотное прикрепление эмбриона. Глубокая инвазия ворсин хориона происходит при структурно-функциональной неполноценности эндометрия. Другая причина – незавершенная прегравидарная трансформация в зоне имплантации и высокая пролиферативная активность ворсин хориона.
- Иммунная недостаточность. Ткани эмбриона являются для материнского организма наполовину чужеродными, поэтому в норме при участии прогестерона происходит подавление иммунных реакций отторжения. Причины сохранения плодного яйца при анэмбрионии связаны с иммунологической ареактивностью миометрия к продуктам зачатия.
- Нарушение сократительной функции. Отторжение пустого яйца не происходит при хронических воспалительных заболеваниях матки из-за нарушения формирования рецепторов к утеротоническим веществам.
 Частая причина – биохимические дефекты метаболизма в тканях матки.
Частая причина – биохимические дефекты метаболизма в тканях матки. - Недостаток фолатов. Фолиевая кислота участвует в делении ДНК клеток. При ее дефиците в ранние сроки беременности происходит нарушение расхождения хромосом, их неправильное расположение. Также при нехватке фолатов увеличивается чувствительность к радиационному воздействию.
Патогенез
На 7-8 сутки после оплодотворения происходит имплантация эмбриона в стенку матки, трофобласт активно продуцирует ХГЧ, необходимый для сохранения беременности. К 3-й неделе развития у эмбриона формируются внезародышевые органы – хорион, желточный мешок и амнион. Чуть позже начинает биться сердце, но при помощи аппарата УЗИ это можно заметить после 5 недели гестации. Если происходит нарушение кровотока в месте имплантации, зародыш гибнет и постепенно редуцируется. Но плодный пузырек под действием сохраняющегося шлейфа высоких гормонов беременности продолжает визуализироваться. При нарушении сократимости матки не происходит его отторжения и изгнания.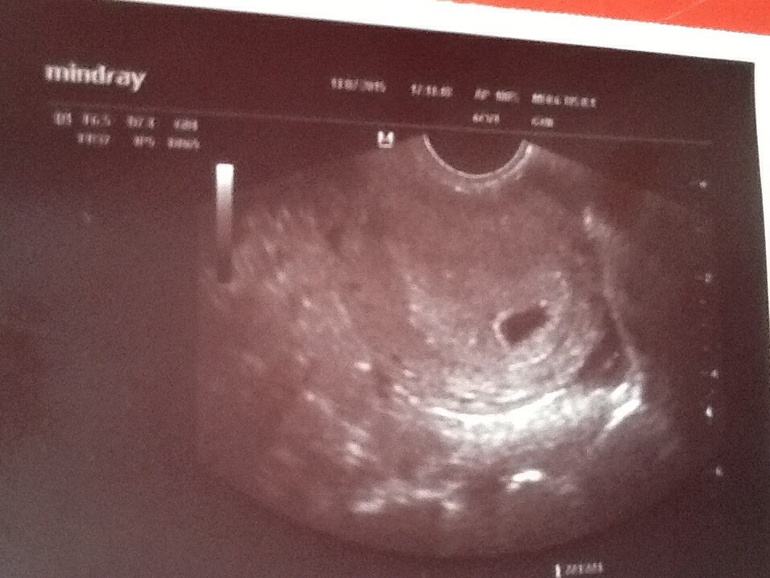
Морфологическое исследование эндометрия после кюретажа при анэмбрионии показывает, что децидуальный слой клеток дистрофически изменен. В нем часто выявляется лимфоидная инфильтрация, очаговый отек стромы, расширенные железы с уплощенными эпителиальными клетками. Ворсины хориона увеличиваются, выстилающий их эпителий истончается и располагается в один слой синтициотрофобласта. Цитотрофобласт местами отсутствует.
Классификация
Анэмбрионию классифицируют по результатам ультразвукового исследования, которое позволяет определить размер плодного яйца и его содержимое. Размер матки не влияет на вид анэмбрионии, но учитывается при определении срока гестации. Выделяют два типа отсутствия эмбриона:
- 1 тип. Средний диаметр плодного яйца 2-2,5 см, зародыш не визуализируется. Размер матки соответствует 5-7 неделе беременности, что не отвечает сроку по первому дню последней менструации. При динамическом наблюдении увеличения размеров не происходит.
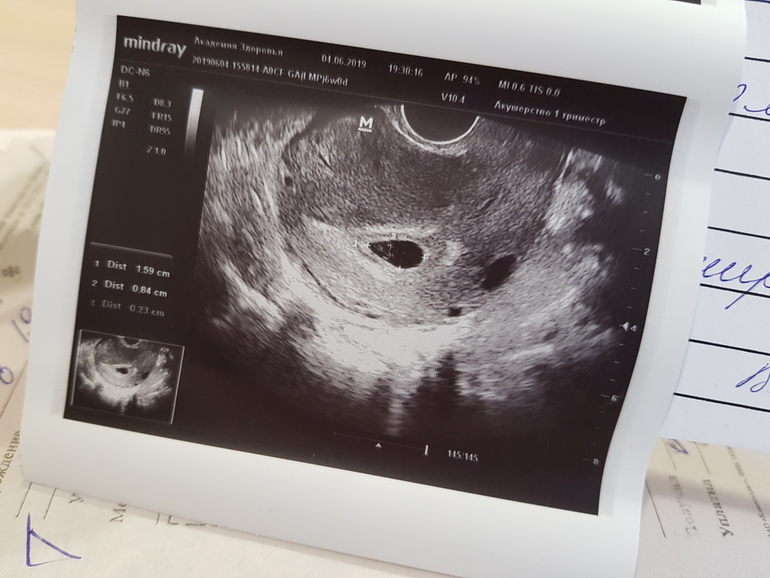
- 2 тип. Плодное яйцо продолжает расти, но эмбриона нет. Иногда наблюдаются его остатки в виде тонкой гиперэхогенной полоски. Анэмбриония этого типа может сохраняться до 11 недели, яйцо достигает размера 4,5-5 см.
Симптомы анэмбрионии
При нормально развивающейся беременности к 5-6 неделе присутствуют многие признаки гестации: симптомы токсикоза, нагрубание молочных желез, сонливость или бессонница, перепады настроения. При формировании анэмбрионии беременная может заметить, что в какой-то момент стала чувствовать себя лучше, исчезла утренняя тошнота, нет отвращения к запахам и гиперсаливации. Восстанавливается нормальный аппетит. Затем молочные железы теряют болезненность и повышенную чувствительность, становятся мягкими. Но эти признаки не всегда могут указать на анэмбрионию. Такие же симптомы характерны и для замершей беременности.
Осложнения
Женщины, которые своевременно не обращаются к гинекологу с признаками беременности или их исчезновением, могут столкнуться с тяжелыми осложнениями.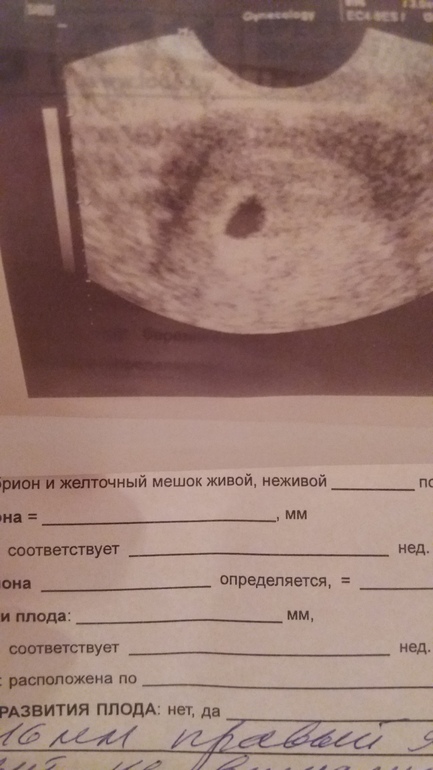
Признаком отторжения остатков эмбриона из матки служит появления кровянистых выделений из половых путей. Но при недостаточной сократимости матки, нарушениях гемостаза развивается кровотечение. Завершиться самостоятельно оно не может, поэтому требуется медицинская помощь. Последствием кровотечения становится инфицирование полости матки, анемия. Осложняется анэмбриония последующим привычным невынашиванием беременности, вторичным бесплодием.
Диагностика
Обследование и выбор метода лечения при анэмбрионии осуществляет врач акушер-гинеколог. Физикальный осмотр не дает точных сведений о патологии, лабораторные методы также неспецифичны. Наиболее точные данные можно получить при вагинальном УЗИ малого таза. Алгоритм обследования включает:
Физикальный осмотр не дает точных сведений о патологии, лабораторные методы также неспецифичны. Наиболее точные данные можно получить при вагинальном УЗИ малого таза. Алгоритм обследования включает:
- Гинекологический осмотр. Признаки патологии заметить не всегда возможно, иногда при двуручном исследовании может определяться отставание размеров матки, ее размягчение. Присоединение воспаления характеризуется появлением серозно-сукровичных выделений из шейки матки.
- Лабораторные исследования. ХГЧ в крови падает в 6-8 раз ниже нормы для срока гестации. Альфа-фетопротеин увеличивается в 1,5 раза и больше, но не является признаком только анэмбрионии, аналогичные изменения происходят при замершей беременности. Трофобластический гликопротеин уменьшается в 6-18 раз, что говорит о гибели клеток синцитиотрофобласта. Концентрация прогестерона может сохраняться на прежнем уровне, а эстрогены снижаются.
- Инструментальные методы. Информативно УЗИ вагинальным датчиком.
 Признаками анэмбрионии являются плодное яйцо от 25 мм и больше и отсутствие в нем эмбриона. Если через 2 недели при повторном УЗИ не выявляется сердцебиение, то выставляется диагноз анэмбрионии.
Признаками анэмбрионии являются плодное яйцо от 25 мм и больше и отсутствие в нем эмбриона. Если через 2 недели при повторном УЗИ не выявляется сердцебиение, то выставляется диагноз анэмбрионии.
Для правильной оценки результатов ультразвуковое исследование проводят в динамике. Если у плода в 5 недель не зафиксировано сердцебиение, нельзя однозначно сказать, что определена анэмбриония. Отсутствие желточного мешка является неблагоприятным прогностическим признаком, который соответствует возможной анэмбриональной беременности.
Лечение анэмбрионии
Лечение направлено на эвакуацию из полости матки остатков плодного яйца. Это можно сделать медикаментозным и хирургическим способом. Последний применяется чаще, но он связан с дополнительным риском инфицирования и присоединения осложнений. ВОЗ рекомендует в качестве основного способа лечения анэмбрионии использовать медикаментозный аборт.
Медикаментозное лечение
Медикаментозное прерывание гестации проводится при симптомах анэмбрионии до 83 дня беременности.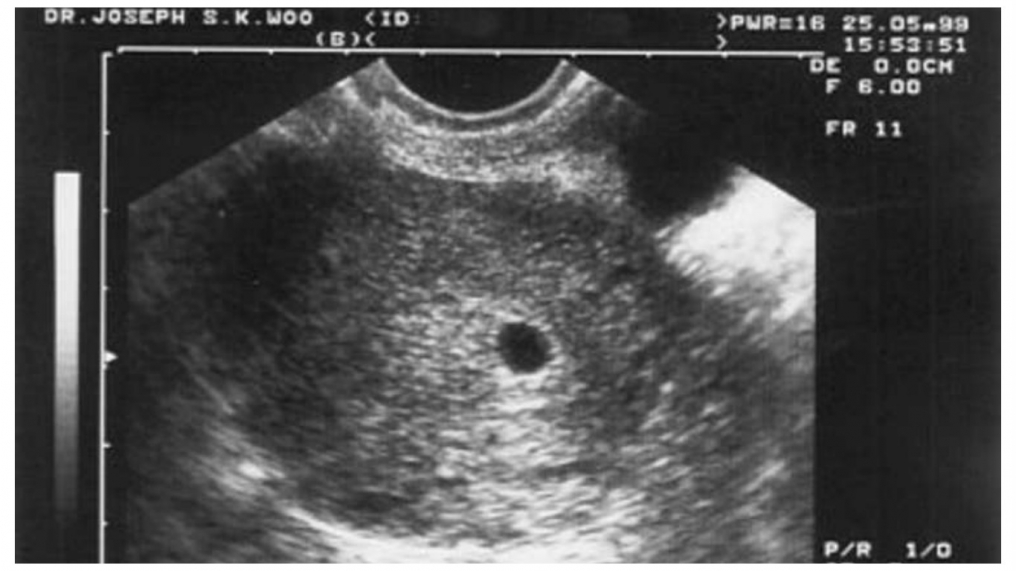 Для процедуры последовательно применяются мифепристон и мизопростол. Дозировка последнего подбирается индивидуально и зависит от срока гестации по последней менструации. Кровотечение, которое означает выход остатков эмбриона, возникает на вторые сутки. Женщина должна явиться на прием через 14 дней после приема последней таблетки для оценки общего состояния и эффективности процедуры.
Для процедуры последовательно применяются мифепристон и мизопростол. Дозировка последнего подбирается индивидуально и зависит от срока гестации по последней менструации. Кровотечение, которое означает выход остатков эмбриона, возникает на вторые сутки. Женщина должна явиться на прием через 14 дней после приема последней таблетки для оценки общего состояния и эффективности процедуры.
У медикаментозного аборта мало противопоказаний. Его можно применять при инфекциях половых путей без предварительной санации. Не рекомендуется метод при бронхиальной астме, наличии патологий сердечно-сосудистой системы, нарушении свертывания крови и у курящих женщин. Осложнениями медикаментозного аборта могут быть болевой синдром, кровотечение и неполный аборт, который потребует использования хирургических методов лечения.
Хирургическое лечение
Оптимальным и менее травматичным способом среди хирургических методов считается вакуум-аспирация. При анэмбрионии ее можно использовать до 12 недели беременности, т. к. плодное яйцо остается небольшого размера. Перед процедурой необходимо исследовать мазок на степень чистоты влагалища. При признаках воспаления проводится санация местными средствами. Вакуум-аспирация поводится в амбулаторных условиях, госпитализация в отделение гинекологии не требуется. После процедуры есть вероятность инфекционных осложнений, кровотечения и сохранения остатков эмбриональных тканей, что может потребовать проведения выскабливания.
к. плодное яйцо остается небольшого размера. Перед процедурой необходимо исследовать мазок на степень чистоты влагалища. При признаках воспаления проводится санация местными средствами. Вакуум-аспирация поводится в амбулаторных условиях, госпитализация в отделение гинекологии не требуется. После процедуры есть вероятность инфекционных осложнений, кровотечения и сохранения остатков эмбриональных тканей, что может потребовать проведения выскабливания.
Для кюретажа полости матки женщина госпитализируется в гинекологическое отделение после предварительного обследования. Процедура проводится под общей анестезией и требует наблюдения медперсонала в течение нескольких дней после нее. В послеоперационном периоде обязательно назначается антибиотикопрофилактика, чтобы снизить риск инфекционных осложнений, утеротоники для улучшения сократимости матки.
Реабилитация
Единичный случай анэмбрионии не представляет опасности, но при его повторении или другом типе прерывания гестации на маленьком сроке необходимо тщательное обследование и реабилитация. У большинства женщин имеются выраженные симптомы хронического эндометрита или наблюдается его латентное течение. Поэтому назначаются антибиотики широкого спектра действия.
У большинства женщин имеются выраженные симптомы хронического эндометрита или наблюдается его латентное течение. Поэтому назначаются антибиотики широкого спектра действия.
Для коррекции метаболических и функциональных нарушений в эндометрии применяют противовоспалительные препараты, ферменты, иммуномодуляторы, назначают курсы физиотерапии. Для восстановления гормональной регуляции в течение 3-6 месяцев применяют комбинированные оральные контрацептивы. Планирование новой беременности проводится после тщательной прегравидарной подготовки.
Прогноз и профилактика
Для жизни женщины и последующей реализации репродуктивной функции прогноз благоприятный. После восстановления эндометрия и устранения возможных причин патологии можно планировать зачатие. Для профилактики анэмбрионии необходимо остерегаться действия внешних неблагоприятных факторов, избегать употребления токсичных веществ, алкоголя, курения. При подозрении на половые инфекции их нужно своевременно лечить. Женщинам за 2 месяца до зачатия необходимо начинать принимать фолиевую кислоту и продолжать курс до конца первого триместра.
Женщинам за 2 месяца до зачатия необходимо начинать принимать фолиевую кислоту и продолжать курс до конца первого триместра.
Вы можете поделиться своей историей болезни, что Вам помогло при лечении анэмбрионии.
Источники
- Неразвивающаяся беременность. Методические рекомендации МАРС (Меж- дисциплинарной ассоциации специалистов репродуктивной медицины)//StatusPraesens. – 2015.
- Фолатный цикл и полиморфизм C6777T MTHFR – ключ к пониманию причин анэмбрионии/ Веропотвелян Н.П., Кодунов Л.О., Погуляй Ю.С. // Здоровье женщины. — 2014 — №10 (96).
- Морфологические критерии патогенетических вариантов неуточненных абортов/ Федорина Т.А., Линева О.И.// Акушерство и гинекология — 2006. — №4.
- Невынашивание беременности: руководство для практических врачей/ Сидельникова В.М., Сухих Г.Т. — 2010.
- Настоящая статья подготовлена по материалам сайта: https://www.krasotaimedicina.ru/
ВАЖНО
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Пришеечная беременность: особенности тактики ведения
По материалам журнала «Первая краевая», июнь 2010 г.
Н.В. Пак, Е.И. Климатова, Н.А. Лейтис
Красноярская городская больница
Определение диагноза внематочная беременность с помощью ультразвукового исследования представляет известные трудности. Однако в настоящее время практически не существует неинвазивных и абсолютно безопасных методов, которые по информативности могли бы конкурировать с ультразвуковым исследованием.
По методу локализации плодного яйца внематочная беременность бывает трубной, шеечной, яичниковой, брюшной. На долю трубной беременности приходится до 90% случаев. Шеечная и шеечно-перешеечная беременность встречается достаточно редко.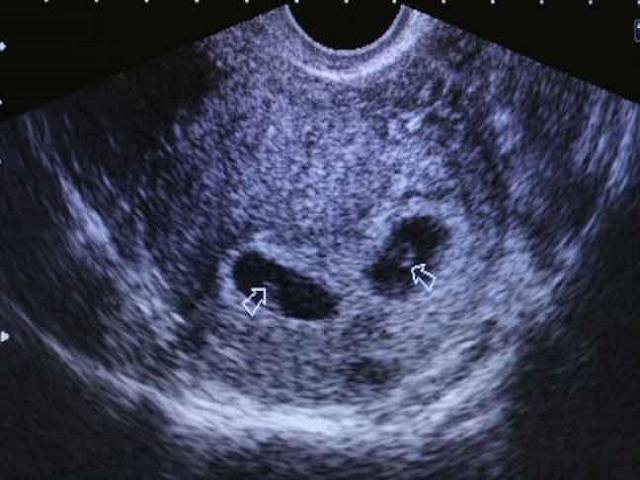 Но за последний год мы наблюдали три случая шеечной беременности. Ультразвуковая диагностика этой беременности не представляет собой большой трудности.
Но за последний год мы наблюдали три случая шеечной беременности. Ультразвуковая диагностика этой беременности не представляет собой большой трудности.
Уникальность этих случаев в том, что пациентам произведена органосохраняющая операция, тем самым сохранена их детородная функция. Как правило, при диагнозе шеечная и шеечно-перешеечная беременность производится оперативное лечение, объем операции: лапаротомия, тотальная гистерэктомия. В литературе встречаются единичные случаи сохранения матки при шеечной беременности, удаленной путем лазерной вапоризации.
В нашем исследовании под наблюдением находились три пациентки в возрасте 22-26 лет, поступившие по направлению из женской консультации в Красноярскую городскую больницу в разное время. Жалобы на мажущие кровянистые выделения из половых путей и ноющие боли внизу живота на ранних сроках беременности. Пациентка Б. хотела прервать беременность; пациентки В. и П. – сохранить. Ультразвуковое исследование осуществлено на аппарате (Philips) HDI-1500 c использованием трансабдоминального и трансвагинального трансдьюсеров 3,5 и 5 MГц.
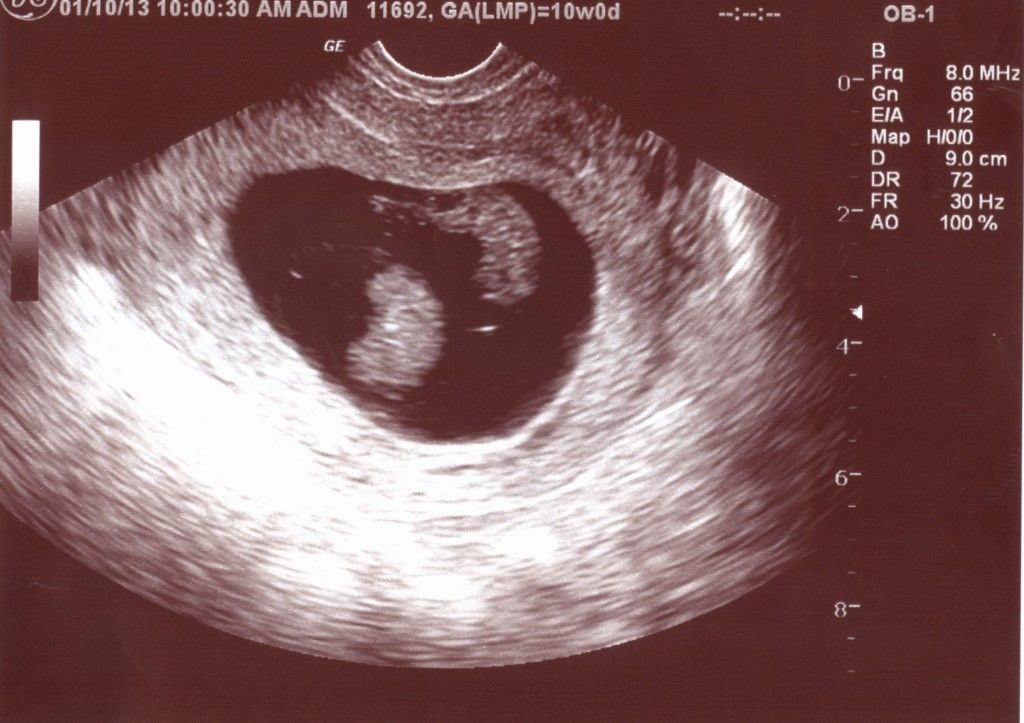
В ходе эхографического исследования пациентки Б. установлено, что тело матки нормальных размеров, миометрий с однородной структурой; эндометрий 8 мм однородный, повышенной эхогенности. Шейка матки обычных размеров, по передней стенке, ближе к внутреннему зеву визуализируется плодное яйцо диаметром 10 мм, с эмбрионом (КТР – 4 мм; СБ+), желточный мешок диаметром 1,8 см, что соответствует 5-6 неделям беременности. Справа в яичнике желтое тело диаметром 22 мм. В режиме ЦДК вокруг плодного яйца хорошо выражен кровоток JR-0,58. Незаинтересованный участок шейки матки до серозного слоя 4 мм.
При эхографическом исследовании пациентки В. матка несколько больше нормы, миометрий не изменен, эндометрий 7,5 мм, повышенной эхогенности. Шейка матки утолщена в среднем отделе. По передней стенке в среднем отделе визуализируется плодное яйцо диаметром 14 м. С эмбрионом (КТР – 4 мм; СБ+), желточный мешок диаметром 22 мм – на 6 недель беременности. В режиме ЦДК хорошо выражен кровоток в проекции плодного яйца. JR-0,52. Неизмененный участок шейки матки до наружного слоя 4 мм.
JR-0,52. Неизмененный участок шейки матки до наружного слоя 4 мм.
При эхографическом исследовании пациентки П. матка увеличена до 6-7 недель беременности, миометрий не изменен, эндометрий 9 мм, с участками десквамации. Шейка матки утолщена в шеечноперешеечном отделе; там же по задней стенке визуализируется плодное яйцо диаметром 16 мм на 6-7 недель беременности. Виден эмбрион без сердечной деятельности (КТР – 8 мм). В режиме ЦДК выражен кровоток вокруг плодного яйца, JR-0,6. Неизмененный участок шейки до наружного слоя 1-2 мм.
Во всех трех случаях, учитывая анамнез, жалобы, лабораторные данные, результаты ультразвукового исследования, а также данные гинекологического осмотра, консилиумом принято решение консервативного ведения пациенток. Контроль над больными осуществлялся круглосуточно.
Новая тактика ведения заключается в химиотерапии метотрексатом (по схеме) под контролем лабораторных данных и мониторинга ультразвукового исследования с последующим выскабливанием полости матки и цервикального канала. Для профилактики кровотечения перед выскабливанием прошивались влагалищные ветви маточной артерии. Мониторинг ультразвуком проводился через 3-5 дней после начала лечения. Под действием метотрексата сердечная деятельность эмбрионов останавливалась, васкуляризация вокруг плодного яйца снижалась JR-0,58; 06; 0,62. Регрессия беременности также контролировалась снижением цифр хорионического гонадотропина в крови. После выскабливания полости матки через 3-4 дня проводилось контрольное эхографическое исследование.
Для профилактики кровотечения перед выскабливанием прошивались влагалищные ветви маточной артерии. Мониторинг ультразвуком проводился через 3-5 дней после начала лечения. Под действием метотрексата сердечная деятельность эмбрионов останавливалась, васкуляризация вокруг плодного яйца снижалась JR-0,58; 06; 0,62. Регрессия беременности также контролировалась снижением цифр хорионического гонадотропина в крови. После выскабливания полости матки через 3-4 дня проводилось контрольное эхографическое исследование.
У пациенток Б. и В. в месте локализации плодного яйца участки неоднородной структуры без деформации анатомических линий шейки матки. У пациентки П. при шеечноперешеечной беременности (и большем сроке беременности) в проекции ранее находившегося плодного яйца определялось ложе 18х16 мм с неоднородным содержанием, в режиме ЦДК – аваскулярно. Это было расценено как гематоцервикс (скопление крови в ложе). Учитывая данные УЗИ и жалобы больной на ноющие боли внизу живота, мажущие кровянистые выделения, произведена бережная ревизия цервикального канала, удалены сгустки крови. При мониторинге этой пациентки через месяц выявлено, что размеры шейки матки пришли в норму, в проекции места имплантации плодного яйца определяется неоднородность структуры (в виде линейных участков повышенной эхогенности). В режиме ЦДК кровоток в виде единичных локусов JR-0,62. Органосохраняющие операции при шеечной беременности возможны при ранних сроках беременности. Эхографии дает врачу-гинекологу всю необходимую информацию о сроке беременности, ее состоянии, локализации, кровоснабжении. Осмотр в динамике помогает опре делить дальнейшую тактику ведения пациентки.
При мониторинге этой пациентки через месяц выявлено, что размеры шейки матки пришли в норму, в проекции места имплантации плодного яйца определяется неоднородность структуры (в виде линейных участков повышенной эхогенности). В режиме ЦДК кровоток в виде единичных локусов JR-0,62. Органосохраняющие операции при шеечной беременности возможны при ранних сроках беременности. Эхографии дает врачу-гинекологу всю необходимую информацию о сроке беременности, ее состоянии, локализации, кровоснабжении. Осмотр в динамике помогает опре делить дальнейшую тактику ведения пациентки.
Литература
1. Михельсон А.Ф., Волков А.Е. Клиническое значение ранней ультразвуковой диагностики шеечной беременности. Ультразвуковая диагностика акуш.гинек. педиат. – 1993.
2. Иванова В.С., Егорова Ж.К. Эхографическая картина шеечно-перешеечной беременности. Ультразвуковая диагностика акуш. гинек. педиат. – 1996.
3. Старостина Т.А., Липман А.Д. Шеечная беременность. Ультразвуковая диагностика акуш.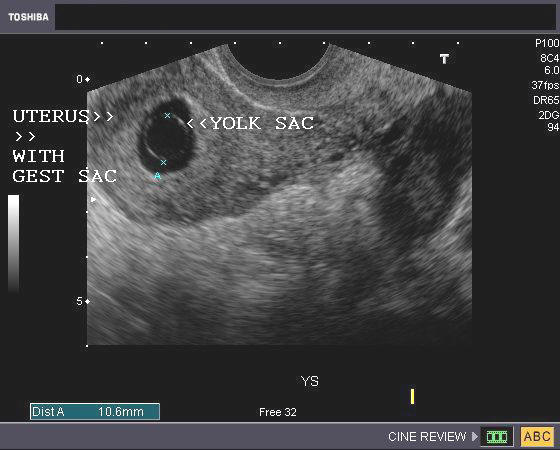 гинек. педиат. – 1997.
гинек. педиат. – 1997.
4. Белозерова Т.А., Семятов С.Д. Ультразвуковая диагностика внематочной беременности. Ультразвуковая диагностика. –1997.
Что такое «нормальный» размер фолликула для овуляции? – Здоровье
Форбс Getty CreativeСодержание
- Что такое фолликулы яичников?
- Что такое тест на подсчет антральных фолликулов?
- Сколько антральных фолликулов у меня должно быть?
- Фолликулы какого размера необходимы для лечения бесплодия?
- Могу ли я забеременеть с низким количеством фолликулов?
{{ tocState.toggleTocShowMore ? ‘Показать больше’ : ‘Показать меньше’ }}
Во время некоторых видов лечения бесплодия может проводиться мониторинг фолликулов яичников. Это включает в себя оценку размера ваших фолликулов.
Фолликулы яичников представляют собой небольшие мешочки в яичниках, содержащие незрелые яйцеклетки. Наблюдение за ними помогает врачам определить, сколько яйцеклеток может быть у человека в резерве.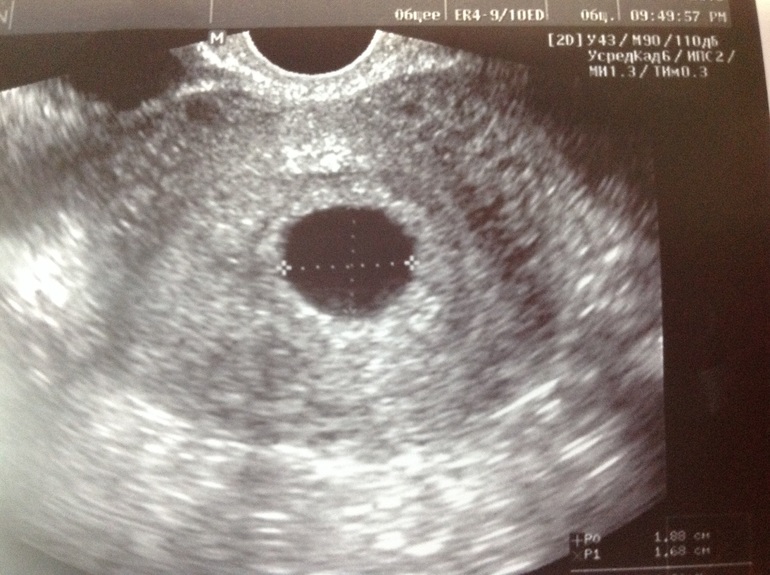 Это может указывать на вероятность того, что лечение бесплодия будет успешным.
Это может указывать на вероятность того, что лечение бесплодия будет успешным.
Если вы в настоящее время проходите лечение от бесплодия или планируете это в будущем, вот что вам нужно знать о фолликулах яичников, включая типичный размер фолликула для овуляции.
ПРЕДЛОЖЕНИЕ ДЛЯ ОТЛИЧНЫХ ПАРТНЕРОВ
Предложения для партнеров — бренды, которые заплатили Forbes Health, чтобы оказаться в верхней части нашего списка. Хотя это может повлиять на то, где их продукты или услуги появляются на нашем сайте, это никоим образом не влияет на наши рейтинги, которые основаны на тщательных исследованиях, надежных методологиях и рекомендациях экспертов. Наши партнеры не могут платить нам за предоставление положительных отзывов об их продуктах или услугах
Тесты на овуляцию Bird&Be
- Точность более 99 %
- Недорогая цена
- Девять тестов в упаковке, чтобы вы не пропустили окно фертильности
- Меньше пластиковых отходов, чем в традиционных наборах для прогнозирования овуляции складная чаша
Купить сейчас
На сайте Bird&Be
Что такое фолликулы яичников?
Фолликул яичника — это медицинское название яйцеклетки.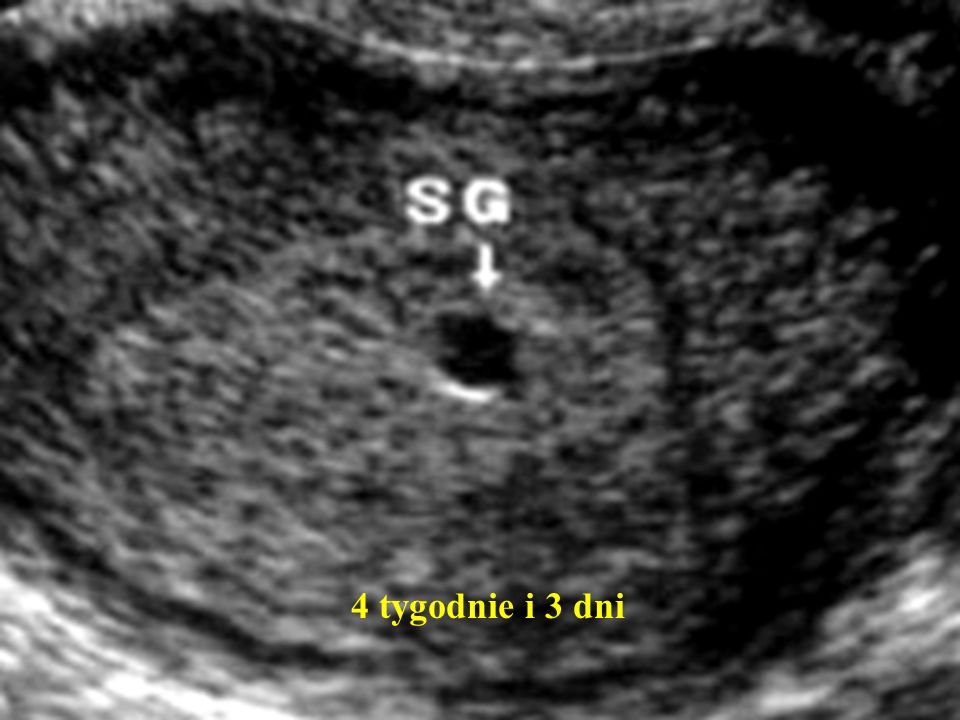 Эти фолликулы, находящиеся в яичниках, представляют собой небольшие мешочки с жидкостью, в которых содержится развивающаяся яйцеклетка. Они также отвечают за секрецию гормонов, которые вызывают разные стадии менструального цикла.
Эти фолликулы, находящиеся в яичниках, представляют собой небольшие мешочки с жидкостью, в которых содержится развивающаяся яйцеклетка. Они также отвечают за секрецию гормонов, которые вызывают разные стадии менструального цикла.
Каждый месяц в рамках индивидуального менструального цикла для роста и развития выбирается определенное количество фолликулов яичников. Однако только один из этих отобранных фолликулов действительно достигает зрелости, а остальные распадаются. Как только выбранный фолликул полностью созреет и достигнет нужного размера, он лопнет, выпустив яйцеклетку, готовую к оплодотворению. Высвобождение яйцеклетки обычно происходит примерно на 14-й день менструального цикла, но может варьироваться в зависимости от продолжительности цикла человека. Если вы пытаетесь отслеживать овуляцию, обсудите отслеживание менструального цикла со своим врачом.
Что такое тест подсчета антральных фолликулов?
Антральные фолликулы — это покоящиеся фолликулы, присутствующие в начале менструального цикла, которые можно увидеть и подсчитать с помощью ультразвука.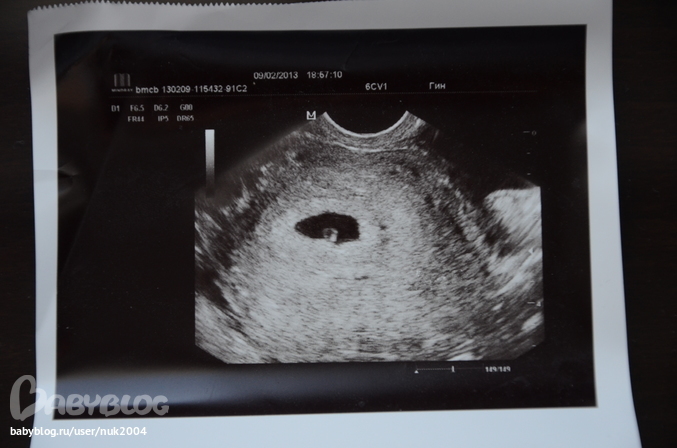 Тест на количество антральных фолликулов — это тест, проводимый с помощью трансвагинального ультразвукового сканирования для определения количества антральных фолликулов у человека. Этот подсчет может указать, сколько яйцеклеток осталось в каждом из яичников.
Тест на количество антральных фолликулов — это тест, проводимый с помощью трансвагинального ультразвукового сканирования для определения количества антральных фолликулов у человека. Этот подсчет может указать, сколько яйцеклеток осталось в каждом из яичников.
Анализ антрального фолликула является «лучшим предиктором исхода в контексте лечения бесплодия», по словам Исаака Сассона, доктора медицинских наук, который является медицинским директором Shady Grove Fertility Pennsylvania. Другими словами, анализ антрального фолликула может помочь предсказать эффективность лечения бесплодия. С возрастом у человека в начале цикла меньше антральных фолликулов.
Таким образом, анализ антральных фолликулов является обычным компонентом лечения бесплодия. «При проведении ЭКО нам нужно выяснить, какую дозу лекарств давать пациенту, и эта дозировка зависит от возраста, уровня АМГ [гормона, который помогает определить овариальный резерв] и количества антральных фолликулов», — объясняет Томас Прайс, доктор медицинских наук. специалист по репродуктивной эндокринологии и бесплодию в Duke Health в Дареме, Северная Каролина.
специалист по репродуктивной эндокринологии и бесплодию в Duke Health в Дареме, Северная Каролина.
Сколько антральных фолликулов у меня должно быть?
В среднем у человека без проблем с фертильностью может быть от пяти до 17 антральных фолликулов [1] Агарвал А., Верма А., Агарвал С. и др. Подсчет антральных фолликулов у нормальных (фертильность доказана) и бесплодных индийских женщин. Indian J Radiol Imaging. 2014 июль; 24 (3): 297-302. .
Однако конкретное количество антральных фолликулов варьируется от человека к человеку, в зависимости от индивидуального уровня фертильности, а также от его возраста. Одно исследование показало, что в то время как среднее число антральных фолликулов у лиц с «доказанной естественной фертильностью» составляло 13, это среднее значение упало до девяти у женщин с проблемами фертильности 9.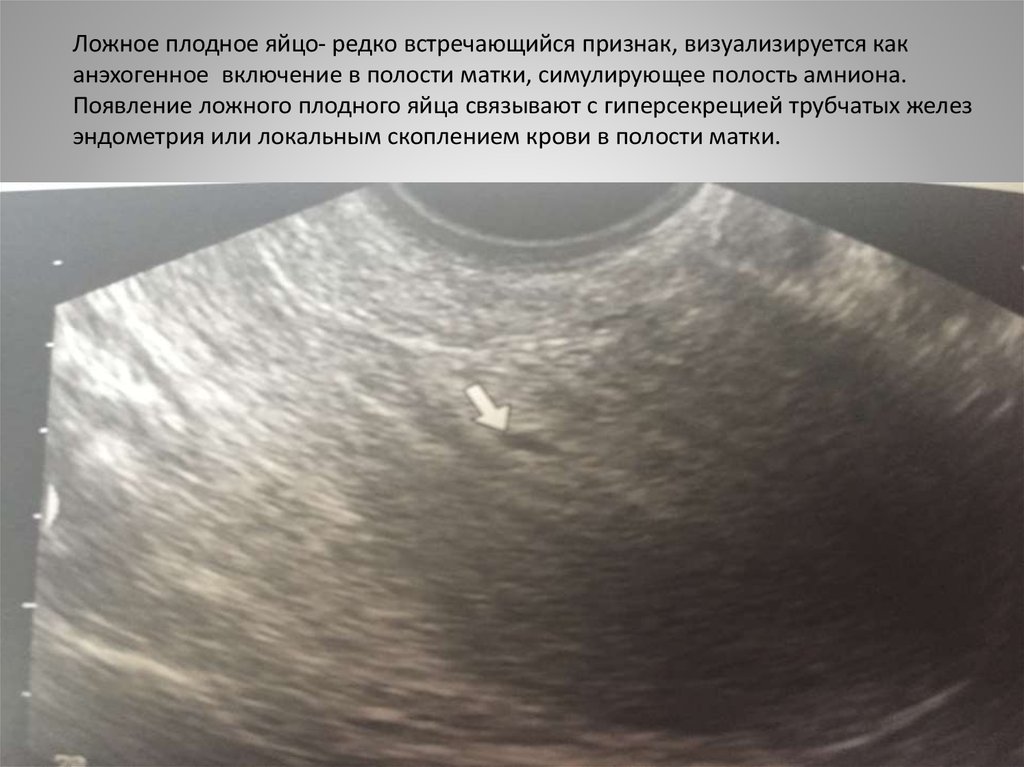 0067 [2] Что такое фолликулы и сколько их в норме в каждом яичнике?. Семья Фертильности. Проверено 10.10.2022. .
0067 [2] Что такое фолликулы и сколько их в норме в каждом яичнике?. Семья Фертильности. Проверено 10.10.2022. .
Кроме того, чем старше становится человек, тем меньше у него антральных фолликулов. По словам доктора Сассона, в то время как у человека в возрасте 20 лет может быть до 20 фолликулов в месяц, это число может упасть до 15 у человека в возрасте 35 лет, а затем от восьми до 10 в возрасте 40 лет. фолликулы истощены [3] Agarwal A, Verma A, Agarwal S, Shukla RC, Jain M, Srivastava A. Количество антральных фолликулов у нормальных (фертильность доказана) и бесплодных индийских женщин. Indian J Radiol Imaging. 2014 июль;24(3):297-302. .
Фолликулы какого размера необходимы для лечения бесплодия?
Помимо количества фолликулов, также важно оценить размер фолликула, так как это показатель зрелости яйцеклетки в фолликуле. В цикле плодородия идеальный размер составляет от 18 до 22 миллиметров в диаметре.
В цикле плодородия идеальный размер составляет от 18 до 22 миллиметров в диаметре.
Как только фолликул достигает этого размера, это означает, что уровень эстрогена повышается и слизистая оболочка матки утолщается. На этом этапе медикаментозного цикла обычно вводят инъекцию ХГЧ или люпрона (в зависимости от того, какое лечение вы проходите), чтобы ускорить последние этапы созревания яйцеклетки.
Время решает все
Оставлять все на волю случая может быть весело, но и неэффективно. С точностью более 99,9 % тесты на овуляцию Bird&Be предсказывают приближение овуляции.
Купить сейчас
Могу ли я забеременеть при низком количестве фолликулов?
Низкое количество фолликулов никоим образом не исключает возможности забеременеть. Скорее, количество фолликулов — это «скорее показатель того, сколько яйцеклеток кто-то собирается получить с помощью инъекционных препаратов для лечения бесплодия», — говорит доктор Прайс.
Тем не менее, низкий подсчет означает, что если кто-то придет для лечения бесплодия, он, скорее всего, получит меньше яйцеклеток. «Чтобы забеременеть, может потребоваться больше попыток», — говорит доктор Сассон. «Это больше похоже на победу в церковном розыгрыше — чем больше у вас билетов, тем больше у вас шансов выиграть в розыгрыше».
«Чтобы забеременеть, может потребоваться больше попыток», — говорит доктор Сассон. «Это больше похоже на победу в церковном розыгрыше — чем больше у вас билетов, тем больше у вас шансов выиграть в розыгрыше».
Существует множество вариантов лечения бесплодия, и низкий уровень фолликулов не означает, что вы никогда не забеременеете. Обратитесь к своему врачу за поддержкой и узнайте, какие шаги вы должны предпринять для достижения своих репродуктивных целей, и помните — вы никогда не одиноки.
Источники
Сноски
- Агарвал А., Верма А., Агарвал С. и др. Подсчет антральных фолликулов у нормальных (фертильность доказана) и бесплодных индийских женщин. Indian J Radiol Imaging. 2014 июль; 24 (3): 297-302.
- Что такое фолликулы и сколько их в норме в каждом яичнике? Семья Фертильности. Проверено 10.10.2022.
- Агарвал А.
 , Верма А., Агарвал С., Шукла Р.К., Джайн М., Шривастава А. Количество антральных фолликулов у нормальных (фертильность доказана) и бесплодных индийских женщин. Indian J Radiol Imaging. 2014 июль;24(3):297-302.
, Верма А., Агарвал С., Шукла Р.К., Джайн М., Шривастава А. Количество антральных фолликулов у нормальных (фертильность доказана) и бесплодных индийских женщин. Indian J Radiol Imaging. 2014 июль;24(3):297-302.
Каталожные номера
- Коэльо Нето, М.А., Людвин, А., Боррелл, А., Бенасерраф, Б., Дюайи, Д., да Силва Коста, Ф., Кондус, Г., Алькасар, Х.Л., Йокубкине, Л., Геррьеро, С., Ван ден Бош, Т. и Мартинс , ВП. Подсчет антральных фолликулов яичников с помощью УЗИ: практическое руководство. УЗИ Акушерство Гинекол. 2017 Октябрь; 51: 10-20.
- Что такое количество антральных фолликулов и как его можно использовать для оценки фертильности? USC Фертилити. Проверено 10.10.2022.
- Значение мониторинга во время лечения бесплодия. SGF. Проверено 10.10.2022.
Краткий обзор фолликулов и их характеристик
12 марта 2020 г.
Для начала поясним, что чаще всего думают пациенты фолликулы. Ну, они считают, что фолликул — это то же самое, что и яйцеклетка (яйцеклетка).
Женской репродуктивной клеткой является яйцеклетка, а мужской репродуктивной клетка – сперматозоид. Это клетки, присутствующие в эмбрионах, приобретенных после оплодотворение.
Фолликул представляет собой функциональную анатомическую структуру, отвечает за создание яичника, а яйцеклетка — это клетка, которая будет развиваться в микроскопическая часть внутренней стенки фолликула над естественным или стимулированным яичником цикла в типичных условиях. Кроме того, фолликул имеет разные типы клеток. которые вырабатывают эстроген, необходимый для общего развития яйцеклетки. Мониторинг фолликулов простой метод оценки фолликулов яичников через регулярные промежутки времени и документирования путь к овуляции.
В первые недели жизни женского эмбриона
обеспеченность яйцами преследовалась. С первого периода будут выбирать, в каждом цикле
яйцо. Таким же образом в первую очередь выбираются более качественные яйца.
с течением времени яйца последующих циклов имеют более низкое качество. Этот
объясняет, почему у пожилых женщин больше проблем с беременностью и у них чаще случаются выкидыши.
ставка.
Таким же образом в первую очередь выбираются более качественные яйца.
с течением времени яйца последующих циклов имеют более низкое качество. Этот
объясняет, почему у пожилых женщин больше проблем с беременностью и у них чаще случаются выкидыши.
ставка.
Почему важно знать какова обеспеченность фолликулами у каждой женщины и их эволюция во время овариальный цикл?
При изучении женской фертильности важно понять, какой у вас овариальный резерв. Гормональный анализ для оценки (ФСГ, ЛГ, гормон АМГ и др.) и вагинальное УЗИ в разных формах.
Сейчас пока подсчитываю фолликулы яичников, правильная оценка овариального резерва у данной пациентки. Этот резерв показан в количестве фолликулов в яичнике в первые дни цикла (со второго по пятый) путем проведения УЗИ влагалища. Эти фолликулы известны как «антральные». Также, УЗИ позволяет нам следить за развитием фолликулов как в естественном цикл, как в усиленном цикле лечения спелости.
На основании количества антральных фолликулов-
- если количество 6-10, у женщины нормальные яичники резерв
- если счет меньше 6, у женщины низкая овариальный резерв
- если количество больше 12, у женщины высокая овариальный резерв
Размер фолликулов на этой стадии цикла составляет от 2 до 10 мм.
Женщины, относящиеся к категории с низким овариальным резервом, обязательно не реагируют на лечение, а также женщины с высоким овариальным резервом реагируют преувеличенно. В обоих случаях это в основном лечение цикл выпадает, чем при нормальном количестве фолликулов.
- Во время естественного цикла один из них известен как «доминантный». выбирают из антральных фолликулов. Что касается размера и быстрого роста, фолликулы отличаются друг от друга. Наконец, будет зрелый фолликул или De Граф заставил «овулировать». Остальные атрезианские, то есть исчезают или стать основным аспектом запрограммированной биологической процедуры. Перед происходит овуляция, обычный диаметр доминантного фолликула составляет от 22 до 24 мм (диапазон 18-36 мм). Это основной маркер, по которому можно предсказать овуляцию. легко.
- В стимулированном цикле (гормональное лечение), для
развиваются большая часть, все или подавляющее большинство антральных фолликулов.
темпы развития будут неодинаковы для каждого из них.
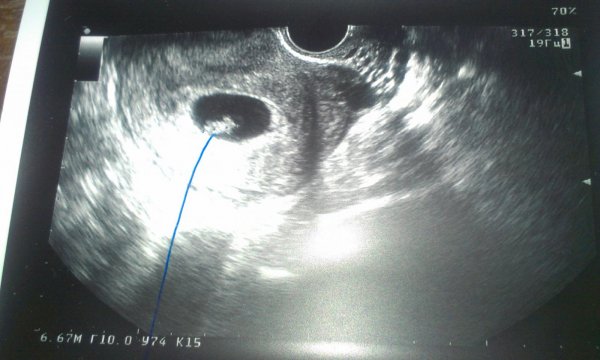 Когда несколько из них
увеличились до размера около 18 мм гормона ХГЧ (овитреля), который вызывает
овуляция контролируется. Сбор яйцеклеток планируется через 36 часов после введения.
гормона. Суть лечения заключается в сборе наиболее зрелых яйцеклеток,
тогда они смогут быть оплодотворены спермой.
Когда несколько из них
увеличились до размера около 18 мм гормона ХГЧ (овитреля), который вызывает
овуляция контролируется. Сбор яйцеклеток планируется через 36 часов после введения.
гормона. Суть лечения заключается в сборе наиболее зрелых яйцеклеток,
тогда они смогут быть оплодотворены спермой.
Следовательно, развитие фолликула не всегда подразумевают, что содержит внутри зрелую яйцеклетку.
Как и при анализе спермы, не все сперматозоиды имеют достаточное качество, чтобы оплодотворить яйцеклетку и не все фолликулы имеют зрелые яйцеклетки, или не все яйцеклетки имеют аналогичное качество.
В некоторых случаях это может вызвать синдром пустых фолликулов. Но,
в этом случае не будет восстановления яйцеклетки после стимуляции яичников при ЭКО
лечение у пациентов с адекватным ростом фолликулов и уровнем эстрадиола
гормон, доставляемый клетками, выстилающими стенку фолликула). Его причина неясна.
Различные условия были расценены как ошибка в управлении
ХГЧ, странный ответ на лечение, нарушение фолликулярного размягчения.