Содержание
Редкие формы эктопической беременности
До настоящего времени внематочная беременность занимает второе место в структуре острых гинекологических заболеваний и первое — среди нозологических форм, сопровождающихся внутрибрюшным кровотечением [1, 2]. Число больных с подозрением на внематочную беременность варьирует от 1 до 10% среди пациенток, госпитализированных в гинекологические стационары [3]. Более того, согласно статистическим данным, за последние десятилетия отмечена тенденция к неуклонному росту частоты внематочной беременности во всем мире (за 20 лет в 4 раза) [2, 4]. Указанную тенденцию связывают с бурным ростом воспалительных заболеваний внутренних половых органов [3]. Согласно результатам мировой статистики, в настоящее время около 1% всех беременностей эктопические [5, 6]. В зависимости от локализации имплантации плодного яйца эктопическую беременность подразделяют на трубную, яичниковую, беременность в рудиментарном роге матки и брюшную. Наиболее часто имплантация плодного яйца происходит в одном из отделов маточной трубы [5, 7].
Приводим собственные наблюдения эктопических беременностей редких форм.
Наблюдение 1Пациентка О., 26 лет. Из анамнеза: в 2012 г. лапаротомия, аднексэктомия справа по поводу цистаденомы. В 2015 г. диагностическая лапароскопия — миомэктомия, в 2016 г. лапароскопия, овариолизис, тубэктомия слева по поводу гидросальпинкса. В результате второй попытки экстракорпорального оплодотворения и переноса эмбриона (ЭКО+ПЭ) в 2017 г. наступила беременность, с подозрением на угрозу прерывания беременности направлена на консультацию в ГБУЗ М.О. Московский областной НИИ акушерства и гинекологии (МОНИИАГ). При ультразвуковом исследовании (УЗИ), проведенным в научно-консультативном отделении в апреле 2017 г.
В экстренном порядке пациентка госпитализирована в гинекологическое отделение МОНИИАГ, где после предоперационной подготовки произведено оперативное лечение в объеме: повторное чревосечение по Пфанненштилю с иссечением кожного рубца. Разделение сращений в брюшной полости. Интраоперационно обнаружено: тело матки неправильной формы, увеличено до 12-недельного срока беременности, правый трубный угол выбухает, напряжен, синюшной окраски с выраженным сосудистым рисунком. Правая круглая связка смещена кпереди и вниз. Придатки справа и левая маточная труба отсутствуют, левый яичник увеличен в размере до 60×40×50 мм за счет множественных желтых тел. Интраоперационный диагноз: беременность интерстициальная 10—11 нед, прогрессирующая. Произведен разрез серозной оболочки матки над выбухающим образованием, острым путем без вскрытия плодовместилища «единым блоком» из миометрия выделено и удалено объемное образование (рис.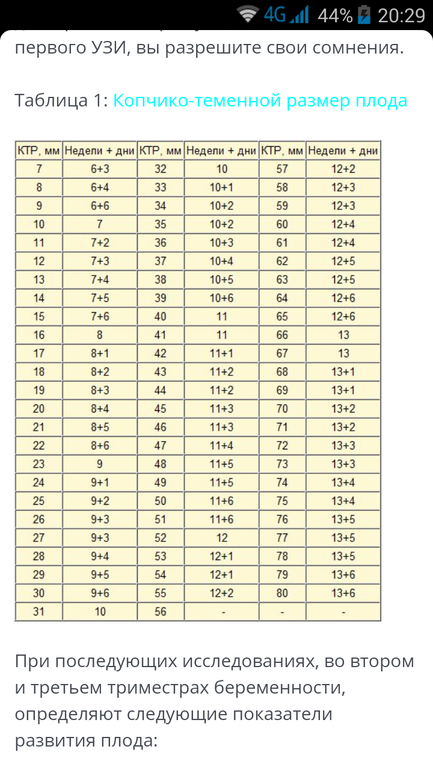
Гистологическое заключение: фрагмент миометрия с ворсинами хориона I триместра беременности и структурными особенностями приращения и врастания ворсин в миометрий (accreta, increta): граница ворсинчатого дерева и миометрия фестончатая, с глубокими погружениями ворсин в толщу миометрия, ворсинами хориона и хориальным эпителием в просвете вен, в миометрии имеется инвазивный вневорсинчатый трофобласт.
Послеоперационный период протекал без особенностей, после контрольного УЗИ пациентка выписана на 7-е сутки под наблюдение врача женской консультации.
Этот случай интересен тем, что пациентка в возрасте 21 год перенесла 3 гинекологических операции, в результате которых единственным шансом наступления беременности было ЭКО. Именно в результате переноса эмбриона в стенку матки развилась редкая атипичная форма эктопической прогрессирующей беременности — интерстициальная с глубоким врастанием ворсин хориона в миометрий и его сосуды.
Диагностика интерстициальной беременности достаточно сложна. Дифференциальный диагноз должен проводиться с эктопической беременностью в функционирующем рудиментарном роге (в выписках предыдущих операций нет упоминаний о наличии аномалии развития матки, так же как не получено подтверждающих УЗ-данных) и беременностью в маточном трубном угле (но при этом плодовместилище соединялось бы с полостью матки).
Ранняя диагностика позволила выполнить органосохраняющую операцию с последующим шансом на реализацию репродуктивной функции у данной пациентки с отягощенным гинекологическим анамнезом.
Пациентка
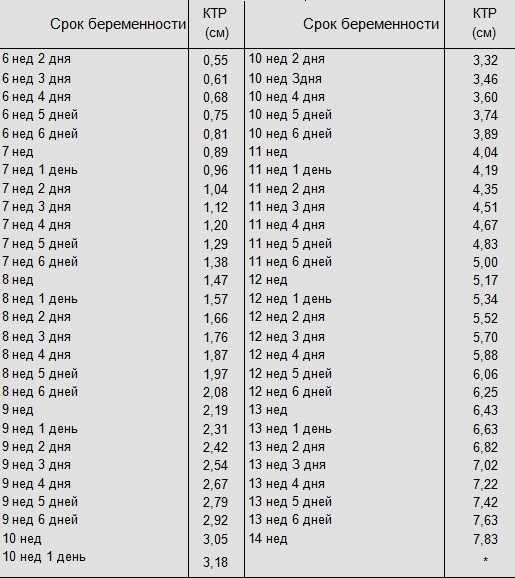
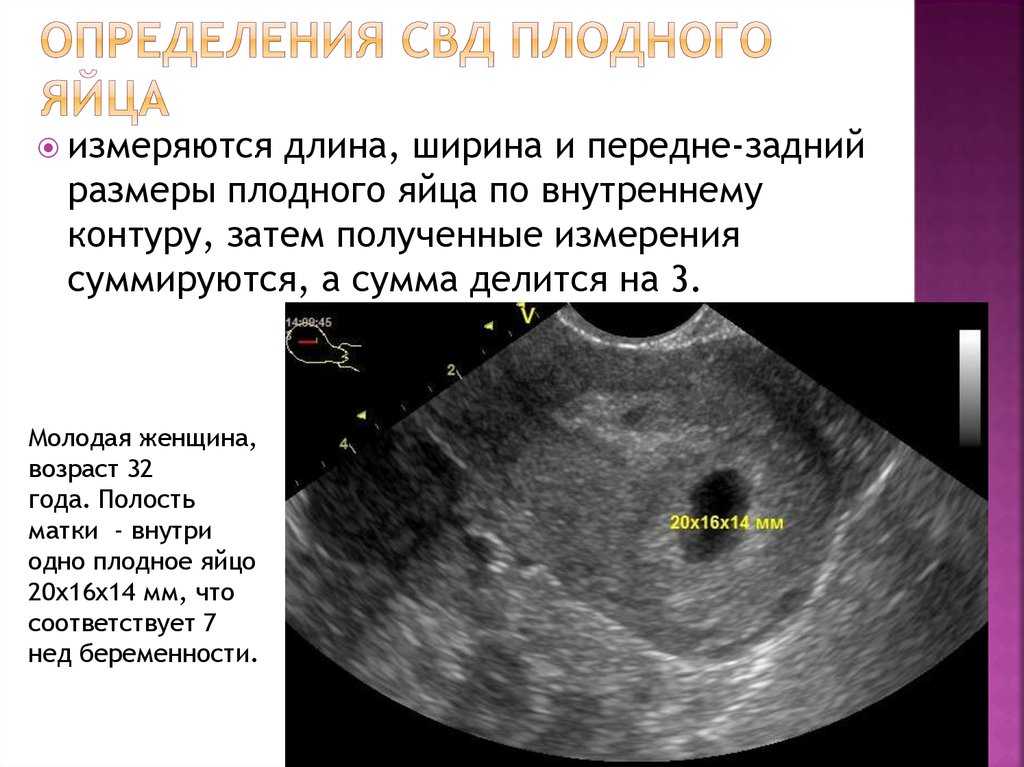
При УЗИ в МОНИИАГ в апреле 2017 г.: тело матки размером 57×45×58 мм, контуры четкие, в полости матки плодное яйцо не определяется. Шейка матки цилиндрической формы, в верхней трети цервикального канала на 4 мм ниже внутреннего зева и на 17 мм выше наружного зева определяется плодное яйцо размером 26×23 мм, с одним живым эмбрионом длиной 8 мм (соответствует сроку беременности 6 нед 6 дней). Хорион толщиной 9 мм, однородный. По левому и заднему контуру плодного яйца хорион с признаками инвазии в толщу шейки матки (рис.
Пациентка госпитализирована в гинекологическое отделение МОНИИАГ.
После предоперационной подготовки в условиях развернутой операционной произведено удаление плодного яйца вагинальным доступом под ультразвуковым контролем.
На 5-е сутки пациентка выписана в удовлетворительном состоянии.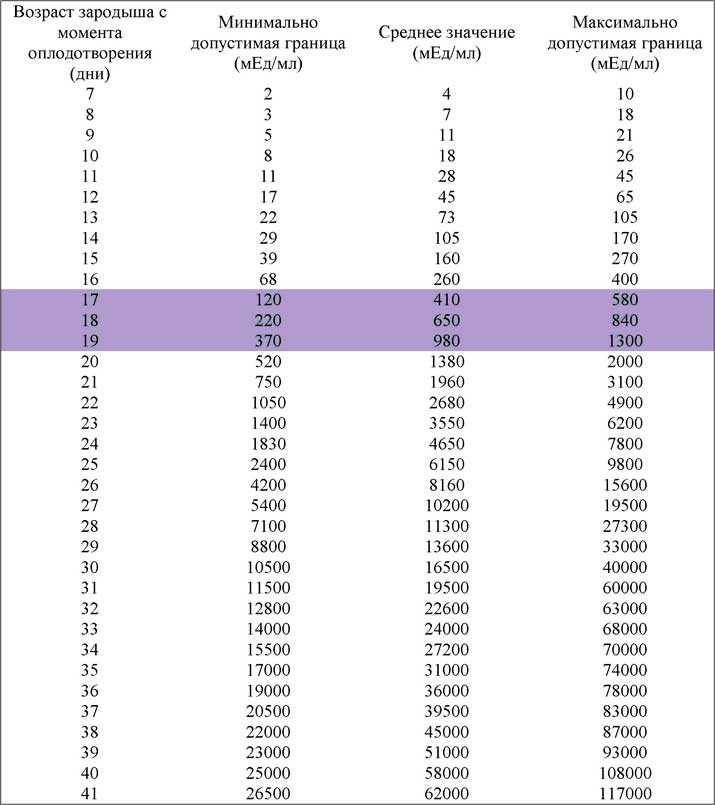
До недавнего времени основным методом лечения шеечной беременности являлось проведение гистерэктомии. В настоящее время на первом этапе оперативного лечения проводят селективную эмболизацию маточных артерий. Но в отсутствие возможности и условий для ее проведения лигирование нисходящих ветвей маточных сосудов способствует минимизации предполагаемой интраоперационной кровопотери и выполнению органосберегающей операции.
Таким образом, ранняя диагностика редких форм эктопической беременности играет важную роль в предотвращении тяжелых осложнений, представляющих угрозу как для жизни, так и для репродуктивной функции женщины.
Авторы заявляют об отсутствии конфликта интересов.
Особенности ультразвуковой диагностики развития плода у пациенток с плацентарной дисфункцией uMEDp
В последние годы все более высокую значимость приобретает роль плацентарных нарушений в развитии акушерских осложнений: преэклампсии, задержки роста плода, невынашивании беременности, антенатальной гибели плода. Дефект становления экстраэмбриональных образований является главным фактором большинства патологических состояний при беременности. На основании проведенного исследования выявлены высокоспецифичные эхографические маркеры невынашивания и преждевременных родов у беременных после экстракорпорального оплодотворения. Дифференцированный подход к изучению оценки роста и развития экстраэмбриональных структур плодного яйца в ранние сроки гестации позволит проводить раннюю профилактику и лечение данных осложнений, что в свою очередь будет способствовать снижению перинатальной заболеваемости и смертности.
Дефект становления экстраэмбриональных образований является главным фактором большинства патологических состояний при беременности. На основании проведенного исследования выявлены высокоспецифичные эхографические маркеры невынашивания и преждевременных родов у беременных после экстракорпорального оплодотворения. Дифференцированный подход к изучению оценки роста и развития экстраэмбриональных структур плодного яйца в ранние сроки гестации позволит проводить раннюю профилактику и лечение данных осложнений, что в свою очередь будет способствовать снижению перинатальной заболеваемости и смертности.
Рис. 1. Характеристика репродуктивной функции
Рис. 2. Эхографические признаки угрожающего выкидыша в первом триместре у пациенток основной группы
Без сомнения, первостепенное значение для нормального течения и в большой степени исхода беременности имеют периоды эмбриогенеза и раннего фетогенеза.
На ранних сроках беременности в системе «мать – плацента – плод» протекают наиважнейшие процессы формирования органов и систем плода, плацентации, фетоплацентарного кровообращения [1–4]. На текущий момент определение «пренатальная диагностика» включает не только раннее обнаружение врожденных и наследственных заболеваний плода, но и тщательный анализ роста и развития экстраэмбриональных структур, а также формирование гемодинамики в закладывающейся системе «мать – плацента – плод» [2–7].
На текущий момент определение «пренатальная диагностика» включает не только раннее обнаружение врожденных и наследственных заболеваний плода, но и тщательный анализ роста и развития экстраэмбриональных структур, а также формирование гемодинамики в закладывающейся системе «мать – плацента – плод» [2–7].
На современном этапе пренатальной диагностике отводится значительная роль не только в обнаружении врожденной и наследственной патологии у детей, но и снижении перинатальной заболеваемости и смертности [8, 9]. Структурные или функциональные аномалии, выявляемые при формировании механизмов оогенеза, обусловлены влиянием генетических, внешних факторов в период эмбриогенеза и фетогенеза [10, 11].
Ряд отечественных и зарубежных исследователей считают дефект становления экстраэмбриональных образований главным фактором большинства патологических состояний при беременности. Исходя из этого, центральным звеном становятся невынашивание беременности и плацентарная недостаточность. Формирование преэклампсии – непосредственный результат нарушения инвазии трофобласта [2, 12, 13]. Ранняя диагностика грубых форм нарушения развития плодного яйца способствует решению вопросов о тактике ведения и целесообразности сохранения беременности.
Формирование преэклампсии – непосредственный результат нарушения инвазии трофобласта [2, 12, 13]. Ранняя диагностика грубых форм нарушения развития плодного яйца способствует решению вопросов о тактике ведения и целесообразности сохранения беременности.
Следовательно, исходя из актуальных представлений о патогенезе развития патологических состояний во время беременности, важно четко определять алгоритм пренатальной диагностики, перспективы проведения всех диагностических мероприятий c целью уменьшения влияния патологического фактора на «внутриутробного пациента» и соответственно снижения перинатальной патологии.
Материал и методы
Обследовано 120 беременных со сроком гестации 7–12 недель. Беременные были разделены на две группы. Первую (основную) группу составили 70 беременных после экстракорпорального оплодотворения (ЭКО), вторую (контрольную) – 50 пациенток с физиологически протекавшей беременностью. Возраст пациенток варьировался от 18 до 43 лет.
Клинические методы исследования включали сбор анамнеза, общий и гинекологический осмотр, лабораторные исследования (общий анализ крови, мочи, мазки на флору и степень чистоты). Эхографические и допплерометрические исследования проводились на аппарате PHILIPS Epiq 5 (США) и GE Voluson S 10 (Южная Корея), функционирующем в режиме серой шкалы и реального времени, с помощью конвексного абдоминального и вагинального датчиков с частотой 3,5 и 5 МГц. При допплерометрии определяли систоло-диастолическое отношение в обеих маточных артериях.
Математическую обработку результатов проводили на основании пакета прикладных компьютерных программ. Определяли среднее значение признака и среднее квадратичное отклонение (M ± SD). При оценке достоверности различий между средними величинами показателей вычисляли коэффициент достоверности разницы между двумя средними величинами (t-критерий Стьюдента).
Результаты
В основной группе (пациентки после ЭКО) первородящих было 48 (69%), повторнородящих – 22 (31%), в контрольной группе – 14 (28%) и 36 (72%) соответственно. Своевременные роды в анамнезе имели место у 25 (36%) женщин основной группы и 40 (80%) – контрольной, преждевременные роды – в 15 (21%) и 2 (4%) случаях соответственно.
Своевременные роды в анамнезе имели место у 25 (36%) женщин основной группы и 40 (80%) – контрольной, преждевременные роды – в 15 (21%) и 2 (4%) случаях соответственно.
Самопроизвольные выкидыши на раннем сроке гестации встречались у 20 (28%) пациенток основной группы, поздние – у 10 (14%) (р
У всех пациенток проведен микроскопический анализ влагалищного мазка. У 31 (44%) пациентки диагностирована 3–4-я степень чистоты. В контрольной группе биоценоз был нарушен в 7 (14%) случаях (р
Для решения поставленных задач нами проведено комплексное ультразвуковое исследование наиболее изученных экстраэмбриональных структур в ранние сроки беременности, к которым относят хориальную полость, амниотическую полость, желточный мешок, хорион, пуповину, и оценены соответствующие признаки.
Хориальная полость образована наружной внезародышевой оболочкой, примыкающей к материнским тканям и служащей местом обмена между зародышем и окружающей средой. Амнион – оболочка эктодермального происхождения, которая окружает весь зародыш, заключая его в заполненный жидкостью мешок. Амниотическая оболочка функционально специализирована для секреции и поглощения амниотической жидкости. Объем хориальной полости стремительно увеличивается (в 13 раз) в первом триместре, достигая к 7,5 недели 8 мл, к 13-й неделе – 107 мл [14]. Необходимо подчеркнуть, что скорость роста объема амниотической полости в первом триместре значительно (в 10 раз) превышает таковую полости хориона. К концу первого триместра происходит полное слияние амниотической и хориальной оболочек. Данный процесс происходит одновременно с процессом обратного развития желточного мешка, расположенного в хориальной полости.
Амнион – оболочка эктодермального происхождения, которая окружает весь зародыш, заключая его в заполненный жидкостью мешок. Амниотическая оболочка функционально специализирована для секреции и поглощения амниотической жидкости. Объем хориальной полости стремительно увеличивается (в 13 раз) в первом триместре, достигая к 7,5 недели 8 мл, к 13-й неделе – 107 мл [14]. Необходимо подчеркнуть, что скорость роста объема амниотической полости в первом триместре значительно (в 10 раз) превышает таковую полости хориона. К концу первого триместра происходит полное слияние амниотической и хориальной оболочек. Данный процесс происходит одновременно с процессом обратного развития желточного мешка, расположенного в хориальной полости.
В ходе ранее проведенных исследований установлено, что особенности развития плодных оболочек в первом триместре гестации служат существенными прогностическими критериями. Снижение объемов хориальной и амниотической полостей является ценным прогностическим маркером преждевременных родов (прогностическая значимость положительного результата 79%) [14].
Крайне важен тщательный анализ размеров и структуры хориона в первом триместре беременности. По данным эхографии, толщина хориона на сроке до 5–6 недель составляет 0,4–0,5 см, с течением беременности увеличивается – до 7,5 мм в 7 недель и 13,3 мм в 13 недель. Структурные изменения связаны с формированием будущей плаценты. Патология хориона, выявляемая при эхографии в первом триместре, представлена неоднородностью структуры (28%), гипоплазией (22%), ретрохориальными гематомами (50%). Как показывают результаты ряда исследований, при наличии ретрохориальных гематом вероятность самопроизвольного аборта превышает 30%. Гипоплазия хориона в 85–90% наблюдений предшествует гибели плода (неразвивающаяся беременность). Неоднородность структуры хориона четко коррелирует с внутриутробным инфицированием (до 75%) [14, 15].
Среди экстраэмбриональных структур наиболее изучен желточный мешок, поскольку первым (после плодного яйца) выявляется при эхографическом исследовании. Данный провизорный орган играет немаловажную роль в развитии плодного яйца. В норме желточный мешок имеет четкие ровные контуры, тонкую стенку и анэхогенную гомогенную внутреннюю структуру. Размер желточного мешка особенно важен в периоде от 7 до 11 недель и должен составлять не менее 5 и не более 8 мм. Аномальные формы желточного мешка (аплазия, удвоение, преждевременная редукция, увеличение, уменьшение размеров и др.) в сочетании со снижением объема плодного яйца являются критерием бластопатии и прогностическим признаком плацентарной дисфункции.
Данный провизорный орган играет немаловажную роль в развитии плодного яйца. В норме желточный мешок имеет четкие ровные контуры, тонкую стенку и анэхогенную гомогенную внутреннюю структуру. Размер желточного мешка особенно важен в периоде от 7 до 11 недель и должен составлять не менее 5 и не более 8 мм. Аномальные формы желточного мешка (аплазия, удвоение, преждевременная редукция, увеличение, уменьшение размеров и др.) в сочетании со снижением объема плодного яйца являются критерием бластопатии и прогностическим признаком плацентарной дисфункции.
В 3–4 недели беременности пупочный канатик еще отсутствует, поскольку эмбрион на этом сроке прикрепляется к внутренней поверхности хориона с помощью питательной ножки – аллантоиса длиной 0,1 см. К 8-й неделе беременности питательная ножка покрывается амнионом и «превращается» в пуповину. К этому моменту в ней формируются три кровеносных сосуда. Патология пуповины в виде кисты или единственной артерии пуповины может сочетаться с врожденными пороками плода (20–50%), задержкой его роста (37%), преждевременными родами (25%). Перинатальная смертность при патологии пуповины составляет около 20% [16, 17].
Перинатальная смертность при патологии пуповины составляет около 20% [16, 17].
В ходе ультразвукового исследования органов малого таза по клиническим группам выявлены различные ультразвуковые параметры. У 26 (37%) женщин основной (первой) группы беременность завершилась неразвивающейся беременностью на ранних сроках и поздними самопроизвольными выкидышами. У пациенток данной группы обнаружены эхографические маркеры патологии эмбриона и экстраэмбриональных структур. Отсутствие желточного мешка при среднем внутреннем диаметре плодного яйца менее 10 мм зафиксировано у 3 (4%) женщин. Киста желтого тела отсутствовала у 3 (4%). Гипоплазия амниотической полости отмечалась у 8 (11%) беременных. Гипоплазией амниона следует считать уменьшение его диаметра менее 10 мм в комбинации с непропорционально большой полостью хориона [18]. Гипоплазия хориона с отсутствием кровотока в хорионе выявлена в 3 (4%) случаях, одновременное уменьшение амниотической и хориальной полостей – у 3 (4%) беременных. Расположение ветвистого хориона в зоне внутреннего зева шейки матки отмечалось у 3 (4%) женщин. Образование ретрохориальной гематомы до 9-й недели зарегистрировано в 4 (6%) случаях. В 5 (7%) случаях клиническая картина сопровождалась наружным кровотечением. После 9-й недели брадикардия менее 100 ударов в минуту в сочетании с уменьшением копчико-теменного размера имела место у 2 (3%) женщин. У 1 (1%) наблюдались кисты пуповины, коррелировавшие с хромосомной патологией плода. В дальнейшем беременность была прервана по медицинским показаниям.
Расположение ветвистого хориона в зоне внутреннего зева шейки матки отмечалось у 3 (4%) женщин. Образование ретрохориальной гематомы до 9-й недели зарегистрировано в 4 (6%) случаях. В 5 (7%) случаях клиническая картина сопровождалась наружным кровотечением. После 9-й недели брадикардия менее 100 ударов в минуту в сочетании с уменьшением копчико-теменного размера имела место у 2 (3%) женщин. У 1 (1%) наблюдались кисты пуповины, коррелировавшие с хромосомной патологией плода. В дальнейшем беременность была прервана по медицинским показаниям.
В 42 (60%) случаях роды были срочные, в 16 (23%) из них – оперативные. При динамическом наблюдении у 23 (33%) женщин обнаружены следующие эхографические маркеры угрозы невынашивания: гипертонус миометрия различной степени выраженности, неадекватная васкуляризация желтого тела, ретрохориальная гематома небольших размеров. Все беременные получали терапию, направленную на пролонгирование беременности, в условиях стационара.
У 2 (3%) беременных произошли преждевременные роды.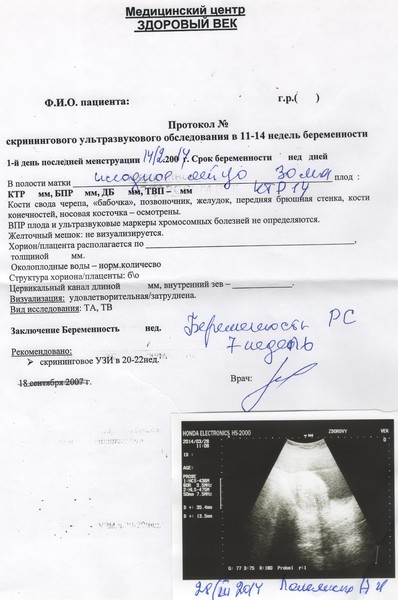 При ультразвуковом исследовании у этих пациенток выявлено снижение объемов хориальной и амниотической полостей (рис. 2).
При ультразвуковом исследовании у этих пациенток выявлено снижение объемов хориальной и амниотической полостей (рис. 2).
У остальных беременных ультразвуковая анатомия эмбриона и экстраэмбриональных структур удовлетворяла нормативным критериям исследования в ранние сроки гестации.
В контрольной (второй) группе у 12 (24%) женщин беременность прервалась в первом триместре. Гипертонус миометрия различной степени выраженности отмечался у 4 (8%) пациенток, сочетание фрагментации хориона с гипоплазией желточного мешка – у 2 (4%), неадекватная васкуляризация хориона – у 5 (10%), отсутствие желточного мешка – у 1 (2%).
В других случаях эхографические параметры исследования эмбриона и экстраэмбриональных структур без патологии, все параметры соответствовали гестационному сроку.
Заключение
Проведенное исследование показало, что беременность у пациенток после применения вспомогательных репродуктивных технологий характеризуется высокой частотой невынашивания, угрозой прерывания беременности, преждевременных родов.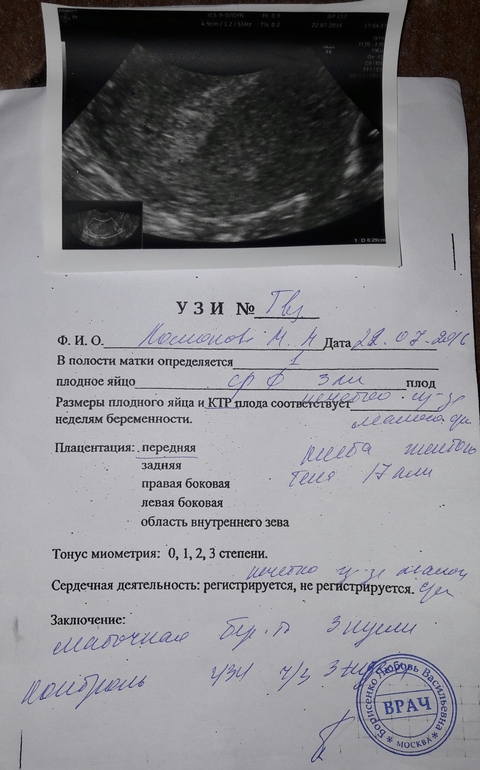 Эхографическими критериями осложненного течения беременности на ранних сроках гестации после ЭКО следует считать прогрессирующее уменьшение объемов амниотической и хориальной полостей, отсутствие желточного мешка при среднем внутреннем диаметре плодного яйца менее 10 мм, брадикардию (менее 100 ударов в минуту) после 9-й недели беременности, наличие ретрохориальной гематомы (объем > 20 мл). Важным эхографическим прогностическим признаком преждевременных родов является снижение объемов хориальной и амниотической полостей.
Эхографическими критериями осложненного течения беременности на ранних сроках гестации после ЭКО следует считать прогрессирующее уменьшение объемов амниотической и хориальной полостей, отсутствие желточного мешка при среднем внутреннем диаметре плодного яйца менее 10 мм, брадикардию (менее 100 ударов в минуту) после 9-й недели беременности, наличие ретрохориальной гематомы (объем > 20 мл). Важным эхографическим прогностическим признаком преждевременных родов является снижение объемов хориальной и амниотической полостей.
Выводы
Женщины, у которых беременность наступила после применения вспомогательных репродуктивных технологий, относятся к группе высокого риска по невынашиванию. Тщательное изучение оценки роста и развития экстраэмбриональных структур плодного яйца в ранние сроки гестации позволит прогнозировать распространенные осложнения беременности, такие как невынашивание, преэклампсия, преждевременные роды, внутриутробная задержка развития плода, а следовательно, проводить раннюю профилактику и лечение данных осложнений, направленных на снижение перинатальной заболеваемости и смертности.
Что это значит, если она короткая или длинная и более
Фолликулярная фаза: что это означает, если она короткая или длинная и более Фазы менструального циклаВаш менструальный цикл представляет собой серию гормональных событий, которые подготавливают ваше тело к беременности и вынашиванию ребенка. Этот цикл следует за процессом, разделенным на четыре отдельные фазы:
Менструация
Это первая, но в некотором смысле и последняя фаза вашего менструального цикла. Это когда утолщенная слизистая оболочка матки отторгается во время месячных. Менструация может длиться от трех до семи дней, в зависимости от продолжительности вашего цикла.
Фолликулярная фаза
Начинается в первый день менструального цикла и заканчивается, когда начинается овуляция. На этом этапе созревают содержащие яйца стручки, называемые фолликулами, и созревает одно из яиц.
Овуляция
Эта фаза происходит, когда яичник выпускает созревшую яйцеклетку по фаллопиевой трубе на пути к оплодотворению. Это самая короткая фаза цикла, длящаяся всего 24 часа.
Это самая короткая фаза цикла, длящаяся всего 24 часа.
Лютеиновая фаза
В этой фазе фолликул, из которого высвобождается яйцеклетка, вырабатывает гормоны, которые утолщают и созревают матку, чтобы подготовить ее к беременности.
Менструальный цикл каждой женщины уникален. Продолжительность каждого цикла и его фаз может варьироваться в зависимости от вашего возраста и других факторов.
Если вы пытаетесь забеременеть, полезно знать, длинные или короткие у вас фолликулярная и лютеиновая фазы, и когда они происходят в вашем менструальном цикле. Проблемы с этими фазами могут повлиять на вашу фертильность. Рассмотрим более подробно фолликулярную фазу.
Фолликулярная фаза начинается в первый день менструации. Как правило, это занимает всю первую половину менструального цикла.
Эта фаза начинается, когда центр гормонального контроля вашего тела, гипоталамус, посылает сообщение в гипофиз в основании вашего мозга. Затем гипофиз вырабатывает фолликулостимулирующий гормон (ФСГ).
ФСГ стимулирует яичники производить от 5 до 20 крошечных стручков, называемых фолликулами. Внутри каждого фолликула находится незрелая яйцеклетка. Эти фолликулы растут во время этой фазы вашего цикла.
В конце концов, один из этих фолликулов становится доминирующим. Другие фолликулы начинают отмирать и снова всасываются в ваше тело.
Фолликул с созревающей яйцеклеткой увеличивает выработку эстрогена в организме. Высокий уровень эстрогена заставляет слизистую оболочку матки расти и утолщаться. Подкладка становится богатой питательными веществами, чтобы подготовиться к возможной беременности.
Повышение уровня эстрогена также посылает сигнал гипофизу о замедлении выработки ФСГ.
Между тем резко повышается уровень другого гормона гипофиза, называемого лютеинизирующим гормоном (ЛГ). Повышение уровня ЛГ останавливает выработку эстрогена и запускает процесс овуляции, следующей фазы цикла.
Фолликулярная фаза часто является самой продолжительной частью менструального цикла. Это также самая изменчивая фаза. Он начинается в первый день менструации и заканчивается, когда наступает овуляция.
Это также самая изменчивая фаза. Он начинается в первый день менструации и заканчивается, когда наступает овуляция.
Средняя продолжительность фолликулярной фазы составляет 16 дней. Но это может длиться от 11 до 27 дней в зависимости от вашего цикла.
Продолжительность вашей фолликулярной фазы частично зависит от количества времени, которое требуется для появления одного доминантного фолликула. Когда фолликул медленно созревает, эта фаза будет длиться дольше. В результате весь ваш менструальный цикл также будет длиннее.
Длинная фолликулярная фаза означает, что вашему телу требуется больше времени для овуляции. Использование противозачаточных таблеток в течение длительного времени может удлинить фолликулярную фазу. Низкий уровень витамина D также связан с более продолжительной фолликулярной фазой.
Женщины с длинной фолликулярной фазой имеют такую же вероятность забеременеть, как и женщины со статистически более нормальной фолликулярной фазой. Наличие более длительного цикла не должно влиять на вашу фертильность.
Однако наличие короткой фолликулярной фазы может повлиять на вероятность зачатия. Это может быть признаком того, что ваши яичники стареют и вы приближаетесь к менопаузе.
Фолликулярная фаза может начать укорачиваться, когда вам за 30, даже если у вас все еще есть месячные. Уровень гормонов меняется в это время. Уровень ФСГ по-прежнему повышается, но уровень ЛГ остается низким. Это приводит к слишком быстрому созреванию фолликула. Яйцеклетка внутри этого фолликула может быть недостаточно зрелой или готовой к оплодотворению. Это делает беременность более маловероятной.
Отслеживание базальной температуры тела может помочь вам определить, в какие дни месяца у вас больше всего шансов на зачатие. Ваша базальная температура тела – это самая низкая температура, когда вы находитесь в состоянии покоя.
Чтобы измерить базальную температуру тела, держите рядом с кроватью термометр и измеряйте температуру сразу после пробуждения, еще до того, как вы встанете с постели.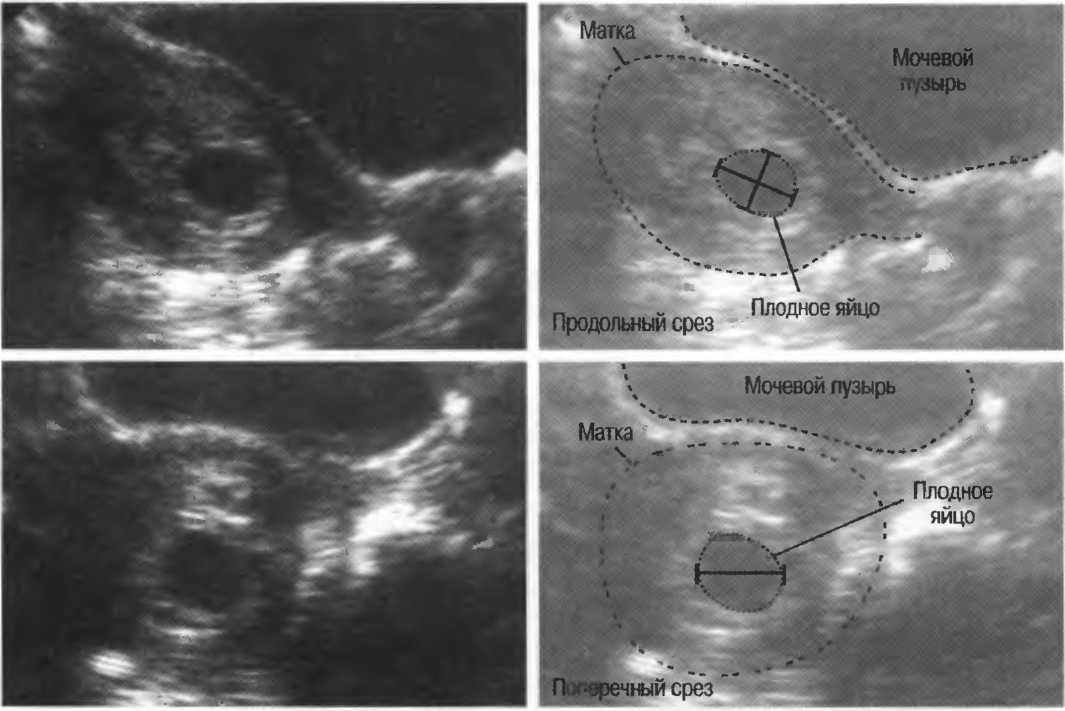 Это нужно делать в одно и то же время каждое утро.
Это нужно делать в одно и то же время каждое утро.
В фолликулярную фазу вашего цикла базальная температура тела должна быть в пределах 97,0 и 97,5°F (36°C). Когда вы овулируете, ваша температура поднимается и остается выше во время лютеиновой фазы, подтверждая, что фолликулярная фаза закончилась.
Фолликулярная фаза — это стадия вашего менструального цикла, когда ваше тело готовится к высвобождению яйцеклетки. Это необходимый процесс для беременности. После выхода яйцеклетки фолликулярная фаза считается завершенной. У многих женщин это обычно происходит на полпути между первым днем одной менструации и первым днем следующей менструации.
Менструальные циклы имеют общий характер, но продолжительность и продолжительность менструального цикла у женщин могут различаться. Если вы отслеживаете свой цикл и у вас нет овуляции, когда вы думаете, что должны, не паникуйте. Поговорите со своим врачом. Они могут диагностировать любые потенциальные проблемы с фолликулярной или любой фазой вашего цикла.
Последнее медицинское рассмотрение состоялось 17 августа 2018 г.
Как мы проверяли эту статью:
Healthline придерживается строгих правил выбора поставщиков и опирается на рецензируемые исследования, академические исследовательские институты и медицинские ассоциации. Мы избегаем использования третичных ссылок. Вы можете узнать больше о том, как мы обеспечиваем точность и актуальность нашего контента, прочитав нашу редакционную политику.
- Cedrin-Durnerin I, et al. (2005). Каково значение коротких фолликулярных фаз у бесплодных женщин? DOI:
10.1016/j.fertnstert.2005.07.407 - Crawford NM, et al. (2015). Влияние короткой лютеиновой фазы на естественную фертильность. DOI:
10.1016/j.fertnstert.2015.07.1073 - Crawford NM, et al. (2017). Проспективная оценка продолжительности лютеиновой фазы и естественной фертильности. DOI:
10.1016/j.fertnstert.2016.11.022 - Феринг Р.
 и др. (2006). Вариабельность фаз менструального цикла.
и др. (2006). Вариабельность фаз менструального цикла.
pdfs.semanticscholar.org/f0c4/af7e04d1fd2c1926a18468410c1865d92046.pdf - Jukic AMZ, et al. (2007). Образ жизни и репродуктивные факторы, связанные с продолжительностью фолликулярной фазы. DOI:
10.1089/jwh.2007.0354 - Jukic AMZ, et al. (2018). 25-гидроксивитамин D и длинные менструальные циклы в проспективном когортном исследовании. DOI:
10.1097/EDE.0000000000000804 - Кляйн Н.А., и соавт. (2002). Является ли короткая фолликулярная фаза у пожилых женщин вторичной по отношению к продвинутому или ускоренному развитию доминантного фолликула? DOI:
10.1210/jc.2002-020622 - Kryger MH, et al. (2010). Принципы и практика медицины сна .
books.google.com/books?id=6I-VeCv_kJ0C&pg=PA1566&dq=follicular+phase+temperature&hl=en&sa=X&ved=0ahUKEwiX69fz3IjcAhUpw1kKHZc5D8cQ6AEISDAF — v=onepage&q=температура фолликулярной фазы&f=false - Дефект лютеиновой фазы.
 (н.д.).
(н.д.).
resolve.org/infertility-101/medical-conditions/luteal-phase-defect/ - Персонал клиники Майо. (2018). Базальная температура тела для естественного планирования семьи.
mayoclinic.org/tests-procedures/basal-body-temperature/about/pac-20393026 - Менструальный цикл. (2018).
betterhealth.vic.gov.au/health/conditionsandtreatments/menstrual-cycle - Mesen TB, et al. (2015). Прогестерон и лютеиновая фаза. DOI:
10.1016/j.ogc.2014.10.003 - O’Connor KA, et al. (2009). Прогестерон и овуляция на этапах перехода к менопаузе.
ncbi.nlm.nih.gov/pmc/articles/PMC2783957/ - Прогестерон. (н.д.).
urmc.rochester.edu/encyclopedia/content.aspx?ContentTypeID=167&ContentID=progesterone - Reed BG, et al. (2015). Нормальный менструальный цикл и контроль овуляции. Эндотекст .
ncbi.nlm.nih.gov/books/NBK279054/ - Понимание вашего менструального цикла [Информационный бюллетень].
 (2018).
(2018).
womhealth.org.au/conditions-and-treatments/understanding-your-menstrual-cycle-fact-sheet
Наши эксперты постоянно следят за здоровьем и благополучием, и мы обновляем наши статьи по мере поступления новой информации.
Поделиться этой статьей0003
Читать дальше
Стадии менструального цикла
Медицинское заключение Холли Эрнст, Пенсильвания
Знание стадий менструального цикла может помочь вам контролировать свое тело и дать вам возможность узнать когда говорить с врачом. Мы расскажем вам…
ПОДРОБНЕЕ
Все о лютеиновой фазе менструального цикла
Медицинский обзор Валинды Риггинс Нвадике, доктора медицинских наук, магистр здравоохранения
тело для беременности. Яйцеклетка перемещается по фаллопиевой трубе, где она может быть…
ПОДРОБНЕЕ
Почему месячные начинаются раньше?
Медицинское заключение Valinda Riggins Nwadike, MD, MPH
Ранние месячные не всегда вызывают беспокойство.
 Менструальный цикл у всех разный. Цикл начинается в первый день менструации и заканчивается…
Менструальный цикл у всех разный. Цикл начинается в первый день менструации и заканчивается…ПОДРОБНЕЕ
Короткая лютеиновая фаза: причины, симптомы и лечение
ИСП
После овуляции у некоторых женщин лютеиновая фаза укорачивается, что затрудняет беременность. Вот причины, симптомы и варианты лечения.
ПОДРОБНЕЕ
Почему ваши месячные короче или легче, чем обычно?
Медицинское заключение Валинды Риггинс Нвадике, MD, MPH
Менструальный цикл у всех разный. «Нормальный» период может длиться от трех до семи дней. Если ваши месячные обычно длятся пять или шесть дней…
ПОДРОБНЕЕ
Почему у меня такие обильные месячные?
Медицинское заключение Valinda Riggins Nwadike, MD, MPH
Обильные выделения и спазмы могут быть обычным явлением во время менструации.
 Месячные настолько обильные, что мешают вам заниматься повседневными делами, не…
Месячные настолько обильные, что мешают вам заниматься повседневными делами, не…ПОДРОБНЕЕ
Менструация: факты, статистика и вы
Менструальный период — это вагинальное кровотечение, возникающее в конце месячного менструального цикла . Это когда женский организм готовится к…
ПОДРОБНЕЕ
Черный, коричневый, ярко-красный и другие цвета: что означает каждый цвет крови во время месячных?
Во время менструации вы можете увидеть красную, коричневую и даже черную кровь. Вот что означают разные цвета менструальной крови и когда следует обратиться к врачу.
ПОДРОБНЕЕ
6 лучших продуктов для менструального цикла нового поколения
Медицинский обзор Валинды Риггинс Нвадике, доктора медицины, магистра здравоохранения
Разговоры о наших менструациях меняются.
 Рынок, в свою очередь, отреагировал на это разработкой товаров для менструального цикла, ориентированных на удобство…
Рынок, в свою очередь, отреагировал на это разработкой товаров для менструального цикла, ориентированных на удобство…ПОДРОБНЕЕ
Вакцина против COVID-19 может вызывать временные, незначительные нарушения менструального цикла
Эксперты говорят, что нарушения менструального цикла у женщин из-за вакцины против COVID-19 обычно носят временный и незначительный характер.
ПОДРОБНЕЕ
Разница между фолликулами и яйцеклетками
Мы часто говорим о фолликулах (ласково называемых «безумствами») в процессе ЭКО. Но пациенты ЭКО часто не понимают разницы между фолликулами и яйцеклетками. Если яйца не фолликулы, то что — это фолликулов?
Фолликул представляет собой анатомическую структуру, в которой высвобождается зрелая яйцеклетка или ооцит. Врачи иногда несут ответственность за путаницу между яйцеклетками и фолликулами, потому что мы обычно произвольно называем фолликулы, которые мы видим на вашем ультразвуковом сканировании, яйцеклетками. Это особенно верно во время циклов IUI; или когда сонографист или техник делает сканирование. Когда она увидит, что ваши яичники хорошо отреагировали на суперовуляцию, она часто скажет: «Хорошо, ваши яйцеклетки хорошо растут».
Это особенно верно во время циклов IUI; или когда сонографист или техник делает сканирование. Когда она увидит, что ваши яичники хорошо отреагировали на суперовуляцию, она часто скажет: «Хорошо, ваши яйцеклетки хорошо растут».
На самом деле яйца представляют собой микроскопические структуры, которые невозможно увидеть на УЗИ. Их размер составляет всего 100 микрон (0,1 мм), и их может увидеть только эмбриолог в лаборатории ЭКО при сканировании фолликулярной жидкости, полученной от врача (собранной во время извлечения яйцеклеток) под стереомикроскопом.
Сканирование для отслеживания фолликулов
Ультразвуковое сканирование позволяет нам отслеживать рост фолликулов в яичниках. Фолликулы видны на снимке в виде крошечных черных пузырьков , потому что они содержат фолликулярную жидкость. Их размер варьируется от 4 мм до 25 мм; и яйца растут внутри этих фолликулов. Однако не все фолликулы содержат яйцеклетки, поэтому корреляция между количеством фолликулов, видимых на УЗИ ЭКО, и количеством фактически извлеченных яйцеклеток не является идеальной.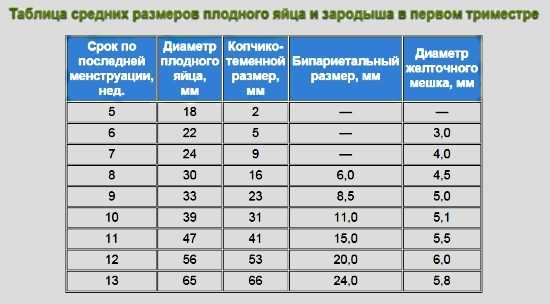
Когда все фолликулы растут с одинаковой скоростью (синхронная когорта), определение триггера ХГЧ становится намного проще. Однако часто рост носит асинхронный характер; и некоторые фолликулы могут стать большими, а другие останутся маленькими . Врачу может быть очень трудно определить время ХГЧ у таких пациентов.
Почему количество фолликулов и яйцеклеток не всегда совпадает
Таким образом, вы можете быть разочарованы, когда врач получит меньше яйцеклеток по сравнению с количеством фолликулов, подсчитанным во время проведения теста на ХГЧ. Это связано с тем, что некоторые фолликулы маленькие и не содержат яйцеклеток ; в то время как другие большие и образовали кисты, в которых нет яйца. Невозможно отличить кисту от крупного фолликула на основании изображений ультразвукового сканирования. Только после того, как врач отправит фолликулярную жидкость эмбриологу в лабораторию ЭКО, мы узнаем, есть в ней яйцеклетка или нет.
Возможные проблемы во время извлечения яйцеклеток
Другая возможность получения меньшего количества яйцеклеток, чем ожидалось, заключается в том, что у врача могут возникнуть технические проблемы во время извлечения яйцеклеток, и он не сможет добраться до фолликула (например, когда пациентка ожирением и процедура проводится без общей анестезии). Некоторые врачи могут плохо выполнять аспирацию каждого фолликула и могут не собрать яйцеклетку, потому что они не полностью промывают фолликул, и яйцеклетка остается прилипшей к стенке фолликула; или потому что слишком много крови; или потому, что эмбриолог может не иметь опыта идентификации яйцеклетки.
Некоторые врачи могут плохо выполнять аспирацию каждого фолликула и могут не собрать яйцеклетку, потому что они не полностью промывают фолликул, и яйцеклетка остается прилипшей к стенке фолликула; или потому что слишком много крови; или потому, что эмбриолог может не иметь опыта идентификации яйцеклетки.
Это особенно верно, когда яиц всего несколько; или если врач не опытен; или если на этот день запланировано слишком много дел, и врач спешит завершить вашу процедуру.
Синдром пустых фолликулов – очень редкое осложнение
В крайне редком случае синдрома пустых фолликулов при попытке извлечения яйцеклеток в фолликулах отсутствуют яйцеклетки.
Скрытые фолликулы могут означать «лишние» яйцеклетки
Иногда мы также можем получить яйцеклеток больше, чем число фолликулов , подсчитанное при сканировании. Это связано с тем, что врачи могут не утруждать себя тщательным подсчетом всех фолликулов, видимых на УЗИ; или что одни фолликулы прячутся за другими, из-за чего их можно не увидеть при сканировании.
Даже если доктору удастся получить все яйцеклетки, помните, что не все яйцеклетки созреют; и что не все удобрят .
Уровни эстрадиола говорят нам больше о фолликулах
Поскольку нас интересует качество и количество яйцеклеток, мы также отслеживаем уровень эстрадиола в крови во время цикла ЭКО. Эстрадиол вырабатывается не яйцеклеткой, а гранулезными клетками, выстилающими фолликул. По мере созревания фолликула он увеличивается в размерах, а также увеличивается количество клеток гранулезы, в результате чего уровень эстрадиола прогрессивно повышается. Уровни эстрадиола помогают нам определить, когда фолликулы созрели , поэтому мы можем правильно рассчитать триггер ХГЧ и максимизировать количество зрелых яйцеклеток, которые мы извлекаем.
Хотя корреляция между уровнем эстрадиола и количеством собранных зрелых яйцеклеток довольно хорошая, она не всегда идеальна. Вот почему врачам ЭКО требуется большой опыт и знания при интерпретации этих сканирований.