Содержание
Пренатальный скрининг 1-3 триместр роддом «Лелека»
Пренатальный скрининг 1-3 триместр роддом «Лелека»Почему стоит делать пренатальный скрининг в «Лелеке»?
Профессионализм
В роддоме «Лелека» работают высококвалифицированные акушеры-гинекологы, которые владеют ультразвуком и имеют за плечами опыт работы в области перинатальной диагностики.
Инновационность
Аппараты экспертного уровня, которые предоставляют возможность врачу повысить точность диагностики, начиная с ранних сроков беременности.
Гарантия безопасности
«Лелека» – единственный роддом в Украине, который внедрил систему страхования для беременных на случай преждевременных родов, особенно до 32 недели.
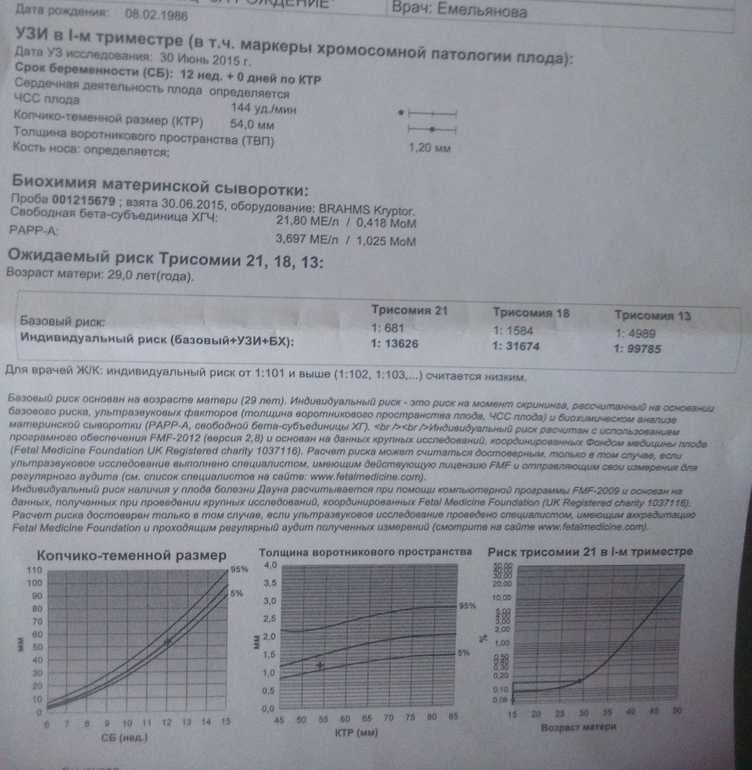
Пренатальный скрининг при одноплодной беременности
До 11 недель, I триместр
Первое УЗИ на предмет выявления возможной беременности женщине делают до 11-й недели беременности. Во время процедуры доктор устанавливает факт наличия беременности, ее срок и факт развития беременности.
Во время процедуры доктор устанавливает факт наличия беременности, ее срок и факт развития беременности.
1.
11 – 13 недель, I триместр
На этом сроке беременным проводят объединенное исследование КОДА, которое позволяет рассчитать риск хромосомных аномалий плода, а также возможных акушерских осложнений в виде повышенного артериального давления, преэклампсии, преждевременных родов и других патологических состояний у женщины.
Исследование КОДА включает:
- биохимическое исследование PAPP-A, В-ХГЧ в крови матери;
- экспертное УЗИ плода для исключения хромосомных патологий, доктор проводит замеры верхней челюсти и носовых косточек плода;
- расчет личных рисков возможных хромосомных аномалий с помощью специальной программы.
2.
15 – 18 недель, II триместр
На этом сроке беременные проходят лабораторное исследование [a-ФП] по крови матери для оценки возможных повреждений органов нервной трубки плода.
3.
20 — 21 неделя, II триместр
Плановое экспертное УЗИ, где доктор подробно оценивает строение тела плода для исключения основных пороков развития плода.
Во II триместре, за исключением поиска основных пороков развития плода, доктор может определить признаки повышенной угрозы преждевременных родов, ранней преэклампсии, задержки развития плода и другие.
4.
29 – 30 недель, III триместр
Допплерометрия для оценки состояния плода с точки зрения подготовки к родам.
На этом сроке возможно выявить основные аномалии развития плода, которые подлежат успешной коррекции в виде фетальной хирургии или хирургии после рождения ребенка.
5.
После 32 недели, III триместр
Наблюдение за состоянием плода с помощью КТГ или допплерометрии 1 раз в 2 недели.
В III триместре доктор исследует признаки повышенной угрозы преждевременных родов, поздней преэклампсии и задержки развития плода.
6.
В женской консультации родильного дома «Лелека» доктора используют передовые методы в наблюдении беременности любой сложности, а особенно беременности высокой группы риска.
Исследования кариотипа плода и генетических аномалий плода инвазивными и неинвазивными методами в родильном доме:
- Амниоцентез – исследование амниотической жидкости
- Биопсия ворсин хориона, плаценты
- Кордоцентез
- Неинвазивная пренатальная диагностика Sage Nadiya
- 3D-эхография с видеозаписью
Подробнее
Беременным женщинам, которые входят в группу риска, показаны дополнительные исследования к плановым
При привычном невынашивании и предыдущих преждевременных родах рекомендуется эхоцервикометрия (измерение шейки матки) с 16 недель. Влагалищная эхоцервикометрия – безопасный и эффективный способ оценки риска преждевременных родов, дает возможность использовать меры, которые могут отсрочить роды.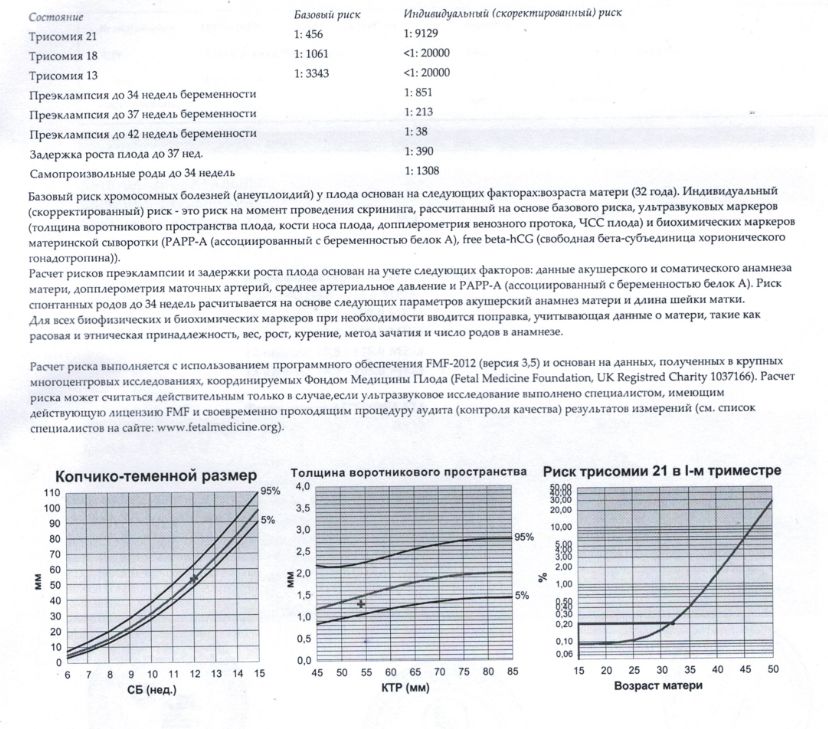
1.
При преэклампсии и других гиперетензивных состояниях рекомендована периодическая оценка состояния плода с помощью допплерометрии.
2.
При гестационном диабете особое внимание уделяется мониторингу роста и состояния плода. Начиная с 28 недели беременности, УЗ-фетометрию и контроль объема амниотической жидкости проводят каждые 4 недели (32, 36 недель).
3.
Если у вас остались вопросы, звоните нам по телефону:
(044) 390-34-44
Первый скрининг при беременности — запись в Жуковском и Раменском
Услуги и цены
Скрининг I по ASTRAIA (с учётом PLGF) 11 нед-13 нед 5 дней многоплодная беременность
10000 ₽
Скрининг I по ASTRAIA (с учётом PLGF) 11 нед-13 нед 5 дней
8500 ₽
Первый скрининг — это важное и волнующее событие для будущих родителей. В этом разделе мы разберемся зачем нужен пренатальный скрининг, какие обследования включает, сроки проведения и особенности подготовки.
Скрининг первого триместра — это одна из трех ступеней углубленного наблюдения за развитием малыша, которая позволяет заметить малейшие отклонения и вовремя сообщить об этом будущим родителям.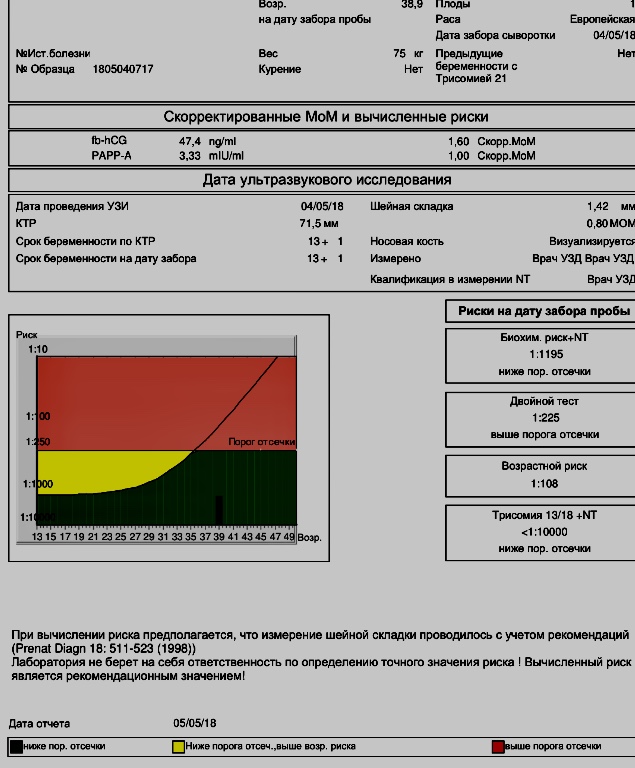
Первый скрининг фокусируется в основном на генетических аномалиях и наследственных заболеваниях. Не только хромосомные болезни можно заподозрить при первом большом обследовании, но и врожденные пороки сердца, диафрагмальные, пупочные грыжи.
Первый скрининг проводится на 11-14 недели беременности. Такой временной отрезок не случаен. Во-первых, 11 недель — это минимальный срок, на котором можно заподозрить крупные пороки развития органов. Во-вторых, кости достаточно сформированы, чтобы определить, например, размер и форму черепа, сердце приобретает 4-х камерную структуру, близкую к той, что имеют взрослые.
Первый скрининг включает в себя биохимический анализ крови и УЗИ. Скрининг первого триместра проводится в учреждениях экспертного уровня.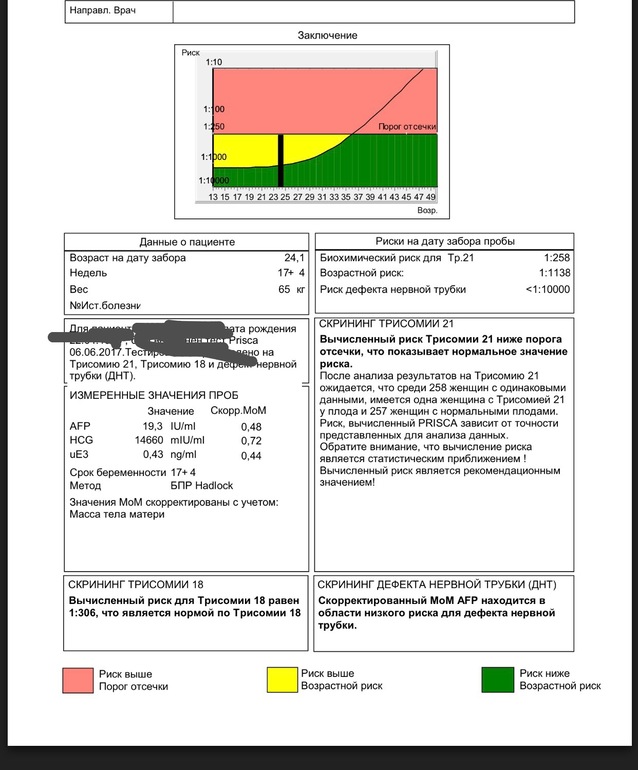 Доктора ультразвуковой диагностики в таких лечебных учреждениях дополнительно проходят обучение для работы с врожденными патологиями, имеют большой опыт и, что немаловажно, аппараты УЗИ высокой разрешающей способности.
Доктора ультразвуковой диагностики в таких лечебных учреждениях дополнительно проходят обучение для работы с врожденными патологиями, имеют большой опыт и, что немаловажно, аппараты УЗИ высокой разрешающей способности.
Анализ крови проводится с определением β-ХГЧ и плацентарного протеина А. Поговорим подробнее о каждом показателе.
- β-ХГЧ (хорионический гонадотропин человека) — это гормон, который вырабатывается плацентой после прикрепления зародыша к матке и вызывает перестройку женского организма под нужды ребенка. Достигает своего максимума с 8 по 12 неделю. Повышение этого гормона может свидетельствовать о наличии хромосомной аномалии, такой как синдром Дауна.
- Плацентарный протеин А (РАРР-А или протеин А, ассоциированный с беременностью) — очень важный белок, выделяемый плацентой. Он способствует росту плаценты и строительству сосудов, по которым плод будет получать питание. Уровень белка зависит от срока беременности — чем больше срок, тем больше РАРР-А.
 Снижение уровня плацентарного протеина А характерно для синдрома Эдвардса (трисомии по 18 хромосоме).
Снижение уровня плацентарного протеина А характерно для синдрома Эдвардса (трисомии по 18 хромосоме).
Ультразвуковое исследование.
Плод в 12 недель уже имеет очертания маленького человечка. Следует оговорится, что УЗИ, вопреки распространенному мифу, безопасный метод обследования как для беременной, так и для будущего ребенка. УЗ-скрининг ничем не отличается от обычного УЗИ. Беременная ложится на кушетку, кожа живота смазывается гипоаллергенным гелем и, с помощью датчика, доктор визуализирует плод.
При исследовании врач ультразвуковой диагностики определяет несколько важных показателей: толщина воротникового пространства, теменно-копчиковой размер и размер костей носа.
- Воротниковое пространство — это область между кожей и мягкими тканями плода в области шеи, в которой находится жидкость. Является важным маркером хромосомных нарушений плода, в первую очередь, синдрома Дауна. Также увеличение толщины воротникового пространства может являться сигналом о наличии врожденного порока сердца, дисплазии скелета, пупочной или диафрагмальной грыжи.

- Теменно-копчиковой размер (КПТ) — это длина линии от верхушки головы плода по спине до копчика. Пожалуй, это наиболее точный параметр для определения срока развития плода. При синдроме Эдвардса (трисомии по 18 хромосоме), Синдроме Патау (трисомия по 13 хромосоме), синдроме Тернера отмечается выраженное замедление развития плода. Поэтому КПТ будет меньше средней нормы. При синдроме Дауна (трисомии по 21 хромосоме) размеры плода соответствуют норме и стоит опираться на другие показатели.
- Наличие и длина носовой кости — важный признак нормального развития плода. При синдроме Дауна кости носа короче или не визуализируются у 60-70% плодов с этой патологией. Что вместе с другими показателями повышает вероятность раннего обнаружения этого синдрома.
Отклонение результатов скрининга первого триместра от норм не говорит о стопроцентной патологии и необходимости прерывания беременности, а лишь сигнализирует о возможном риске, который после прохождения обследования рассчитывается индивидуально для каждой пациентки.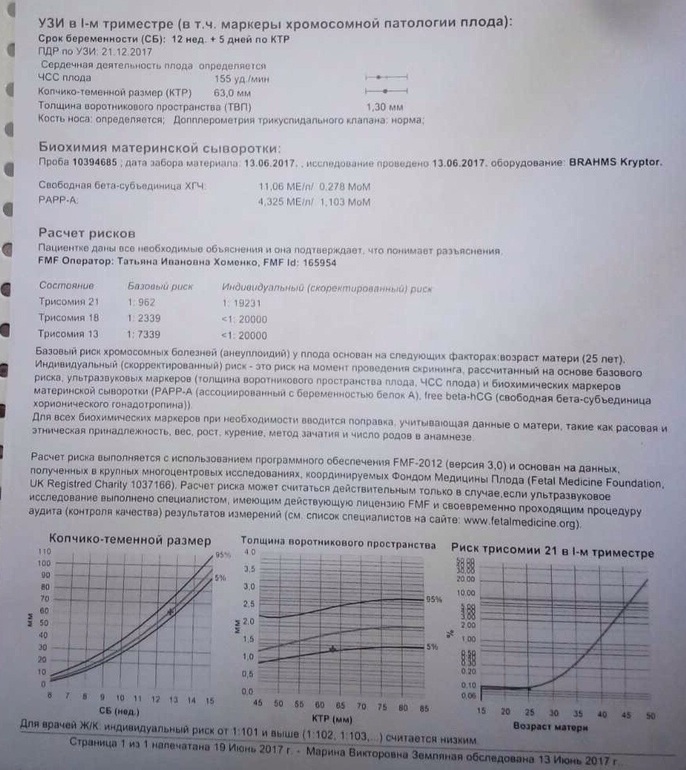 Отклонения могут обнаруживаться при многоплодной беременности (беременностью двойней), неправильном определении срока гестации, сахарном диабете. Выявление групп риска производится программой. На данный момент в России сертифицированы две программы — PRISCA и ASTRAIA.
Отклонения могут обнаруживаться при многоплодной беременности (беременностью двойней), неправильном определении срока гестации, сахарном диабете. Выявление групп риска производится программой. На данный момент в России сертифицированы две программы — PRISCA и ASTRAIA.
На основании результатов УЗИ, анализа крови, возраста мамы, этнической принадлежности и дополнительных факторов риска (курение, диабет, ЭКО) рассчитывается индивидуальный риск рождения ребенка с определенной хромосомной патологией. Например, соотношение 1:1200 говорит о том, что у 1 из 1200 беременных с аналогичными параметрами рождается ребенок с пороком развития. Если риск высокий (1:100 и выше) или на УЗИ выявлены серьезные аномалии развития, то беременная направляется в медико-генетический центр для консультации врача-генетика и проведения углубленного обследования инвазивными методами, о которых пойдет речь дальше.
Инвазивные методы.
Самым достоверным способом постановки диагноза является кариотипирование — исследование, при котором смотрят количество хромосом и их качество.
- Амниоцентез — это забор небольшого количества околоплодных вод (около 25 мл), которые содержат клетки плода. Как правило, это недолгая процедура, которую по степени болезненности можно сравнить с обычным забором крови. Манипуляция представляет из себя введение тонкой игры, а в случае доступа через влагалище — катетера в полость матки сквозь амниотическую оболочку под контролем УЗИ датчика. Это инвазивная процедура несет минимальные, но риски, связанные с преждевременными родами. При проведении амниоцентеза риск выкидыша составляет 01%-0.25%. После исследования рекомендуется отдых, отсутствие нагрузок в течение 48 часов и в течение 72 часов воздержаться от половых контактов.
- Биопсия ворсин хориона. Для начала стоит сказать о том, что это за структура. Хорион — одна из плодных оболочек вокруг ребенка. И оболочки и плод развивались исходно из одной клетки.
 Их генетический состав идентичен, поэтому, взяв небольшое количество клеток хориона, мы можем оценить кариотип ребенка. Биопсия проводится трансабдоминальным или влагалищным доступом. Под контролем датчика УЗИ вводится игла, которая захватывает часть клеток ворсин. Риск преждевременных родов выше, чем при амниоцентезе, но составляет менее 1%. Далее материал направляется в лабораторию для кариотипирования.
Их генетический состав идентичен, поэтому, взяв небольшое количество клеток хориона, мы можем оценить кариотип ребенка. Биопсия проводится трансабдоминальным или влагалищным доступом. Под контролем датчика УЗИ вводится игла, которая захватывает часть клеток ворсин. Риск преждевременных родов выше, чем при амниоцентезе, но составляет менее 1%. Далее материал направляется в лабораторию для кариотипирования.
Существует еще один тест на выявление хромосомных патологий, который не так распространен в России, как инвазивный скрининг. НИПТ (NIPT или cfDNA) — неинвазивный тест на определение клеток плода, циркулирующих в организме матери, которые в последующем также кариотипируются. На сегодняшний день данный тест не входит в программу ОМС, но производится многими частными лабораториями. Производители теста заявляют о 99% точности результатов в отношении синдрома Дауна и Эдвардса, и 72-92% при диагностике синдрома Патау.
Однако существуют и ограничения:
- количество плодов более 2;
- если имеются признаки замершей одноплодной беременности;
- беременной проводилась трансплантация органов, тканей, в том числе костного мозга до беременности;
- при наличии онкологических заболеваний мамы.
Вариабельность панелей скрининга — ещё одна особенность данного теста. Если при инвазивном исследовании мы смотрим полный кариотип плода, то при НИПТ проводится поиск конкретных мутаций.
Что делать, если обнаружили порок развития плода?
В том случае, когда у плода обнаруживается порок развития, дальнейшую тактику ведения беременности избирает перинатальный консилиум врачей, который состоит из акушера-гинеколога, неонатолога и детского хирурга. Решений может быть несколько: порок признается незначительным и не влияющим на прогноз жизни, возможна хирургическая коррекция сразу после рождения ребенка или внутриутробная хирургическая коррекция ( в крайне редких случаях).
Рекомендации о прерывании беременности выносятся в случае неблагоприятного прогноза для жизни и здоровья ребенка после рождения. Лечащий врач предоставляет полную информацию беременной женщине об обнаруженной аномалии развития, прогнозе жизни новорожденного, методах лечения, связанных с ним рисков здоровья мамы и ребенка, возможных вариантах медицинского вмешательства, их последствиях и результатах. Однако окончательное решение о сохранении или прерывании беременности принимает только женщина!
Однако окончательное решение о сохранении или прерывании беременности принимает только женщина!
Подготовка к первому скринингу.
Специальная подготовка не требуется. Забор крови производится утром, натощак, как и при любой сдаче крови, ограничений в потреблении чистой питьевой воды нет.
Назад к списку статей
Пренатальные скрининги могут привести к ложноположительным результатам, повышенной тревожности
- AAMCНовости
Ученые-эксперты подчеркивают необходимость консультирования пациентов, а также повышения информированности о скрининге по сравнению с диагностическим тестированием на генетические заболевания.
Мэри Нортон, доктор медицинских наук, советует своим беременным пациенткам тщательно подумать о том, хотят ли они пройти пренатальный бесклеточный скрининг ДНК, также широко известный как неинвазивный пренатальный тест (НИПТ).
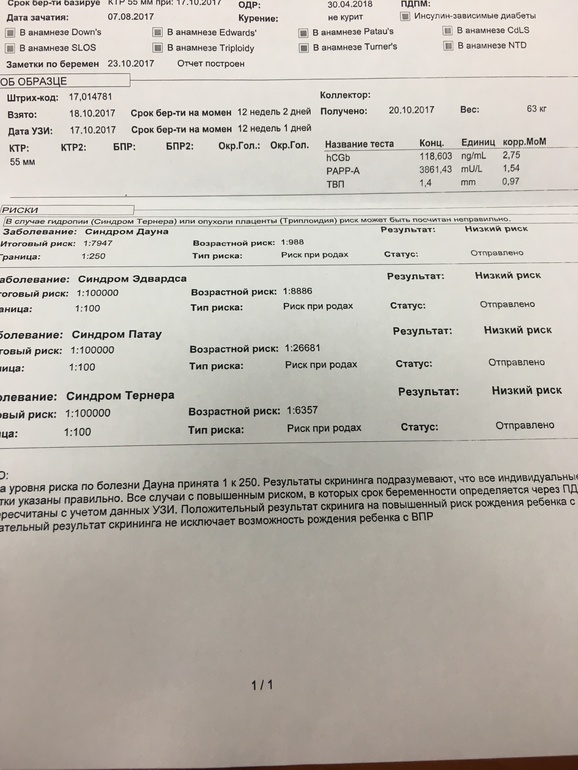
Скрининг, который проводится путем анализа крови беременной женщины для поиска наиболее распространенных хромосомных аномалий, может определить, подвержен ли ребенок более высокому риску трисомии 21 (также известной как синдром Дауна), трисомии 18 (синдром Эдвардса), и трисомия 13 (синдром Патау), а также позволяет проводить скрининг нескольких редких заболеваний уже на 10-й неделе беременности.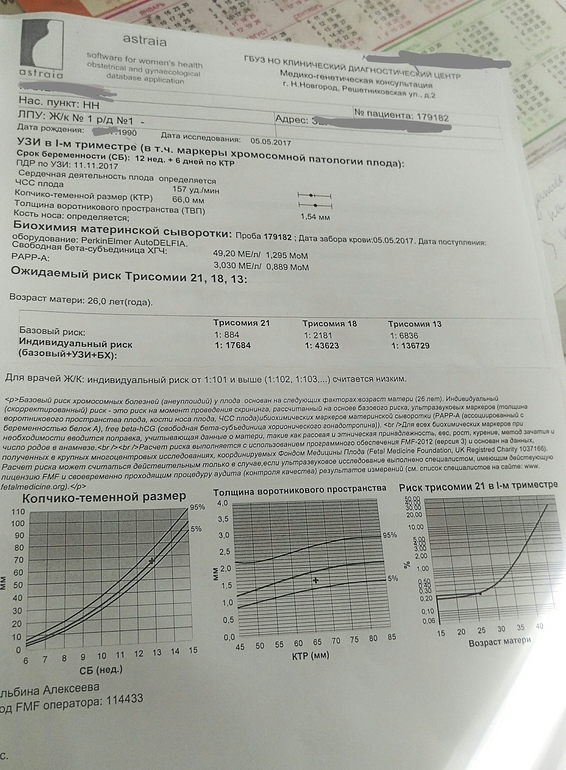
Но Нортон, профессор и заведующий отделением акушерства, гинекологии и репродуктивных наук, а также заведующий отделением медицины матери и плода в Медицинской школе Сан-Франциско Калифорнийского университета, отмечает, что результаты скрининга некоторых пациентов могут привести к ненужному беспокойству или ложной уверенности.
«Тест сам по себе очень хороший, — говорит Нортон. «Самая большая проблема, которую я вижу, заключается в том, что пациенты и их поставщики не имеют полного понимания ограничений теста».
Во-первых, скрининг в настоящее время надежно доступен только для нескольких условий.
«Это чрезвычайно точный тест для нескольких состояний, но на беременность могут влиять сотни генетических состояний», — говорит Нортон. «Нет никаких гарантий, что ребенок будет здоровым».
С другой стороны, при некоторых чрезвычайно редких состояниях результаты НИПТ дают больше ложноположительных результатов, чем истинно положительных, поскольку Нью-Йорк Таймс сообщил в январе.
Американский колледж акушеров и гинекологов (ACOG) подчеркивает, что при консультировании беременных о результатах скрининга их следует четко сообщать. В его рекомендациях жирным шрифтом написано «бесклеточное ДНК-тестирование не эквивалентно диагностическому тестированию».
Тем не менее, скрининг может предоставить важную клиническую информацию при условии, что он предоставляется вместе с тщательным, точным и недирективным консультированием, говорит Дайана В. Бьянки, доктор медицинских наук, генетик, исследователь и директор Юнис Кеннеди Шрайвер Национальный институт детского здоровья и развития человека, получившая международное признание за свой вклад в пренатальную диагностику и методы лечения.
«Если проводится предварительное консультирование, [скрининг] дает будущим родителям возможность подумать о том, что они хотят знать заранее», — говорит Бьянки. «Как это повлияет на их уход».
Информированные решения
Пренатальный скрининг и диагностика в той или иной форме существовали с момента появления ультразвука в 19 веке. 50-х годов, но стал более продвинутым в последнее десятилетие. НИПТ стал доступен в 2011 году и завоевал популярность благодаря своей точности в выявлении высокого риска синдрома Дауна, а также возможности определения пола ребенка.
50-х годов, но стал более продвинутым в последнее десятилетие. НИПТ стал доступен в 2011 году и завоевал популярность благодаря своей точности в выявлении высокого риска синдрома Дауна, а также возможности определения пола ребенка.
Скрининг проводится в лаборатории, где технические специалисты ищут фрагменты ДНК в крови и используют их для составления геномных последовательностей как беременной матери, так и ребенка, хотя они не могут с уверенностью отличить одно от другого, если только присутствует Y-хромосома, что указывает на плод мужского пола, объясняет Бьянки.
Из-за этого скрининг иногда может выявить неизвестные проблемы у родителей, включая генетические заболевания или рак, явление, которое в настоящее время изучается Национальным институтом здравоохранения, говорит она.
Перед проведением НИПТ беременным женщинам, которые считаются подверженными высокому риску рождения ребенка с хромосомной аномалией, особенно в возрасте 35 лет и старше, скорее всего, будет рекомендовано пройти диагностические тесты, такие как амниоцентез или биопсию ворсин хориона, которые берут пробы амниотической жидкости и ткани плаценты соответственно и несут небольшой риск потери беременности (около 1 на 300-500).
«Существует большая разница между скрининговым тестом и диагностическим тестом, — говорит Сьюзан Д. Клугман, доктор медицинских наук, профессор репродуктивной и медицинской генетики в Медицинском колледже Альберта Эйнштейна в Бронксе, Нью-Йорк, и избранный президент. Американского колледжа медицинской генетики и геномики. «Скрининг-тест предлагается для выявления потенциального заболевания. Если экран положительный, целесообразно рассмотреть диагностический тест».
С тех пор, как НИПТ стал доступен, количество пациентов, выбирающих инвазивный диагностический тест, значительно сократилось. Одно исследование показало, что в больнице Mount Sinai West на Манхэттене процент пациентов, прошедших пренатальную диагностику, снизился с 38% в 2010 году до всего 2% в 2015 году9.0010
«Многие люди, особенно если у них были трудности с зачатием, не хотят никакого риска [выкидыша]», — говорит Бьянки. «Многие также не хотят, чтобы у них в матке была игла или катетер [для проведения диагностических тестов]».
В таких случаях получение отрицательного результата неинвазивного скрининга может стать большим облегчением для родителей, добавляет она.
«Существует большая разница между скрининговым тестом и диагностическим тестом. … Скрининг-тест предлагается для выявления потенциального заболевания. Если экран положительный, целесообразно рассмотреть диагностический тест».
Susan D. Klugman, MD
Медицинский колледж Альберта Эйнштейна в Бронксе, Нью-Йорк
С другой стороны, положительный результат скрининга, ведущий к положительному результату диагностики, может дать родителям возможность планировать.
«Я обсуждаю [варианты] со своими пациентами», — говорит Кара Хойзер, доктор медицинских наук, доцент кафедры акушерства и гинекологии в Центре медицинских наук Университета Юты в Солт-Лейк-Сити. «Я говорю им, что некоторым людям не нужна эта информация, и это совершенно нормально. Им кажется, что это вызовет у них тревогу, и они предпочли бы узнать, когда [родится] ребенок. Другие люди считают, что эта информация будет полезна для подготовки к рождению ребенка, у которого могут быть особые потребности или который может прервать беременность».
Другие люди считают, что эта информация будет полезна для подготовки к рождению ребенка, у которого могут быть особые потребности или который может прервать беременность».
Для тех, кто планирует сохранить беременность, диагноз может помочь врачам выявить потенциальные проблемы со здоровьем, связанные с хромосомными аномалиями, такими как пороки сердца. Это может повлиять на то, где родители будут рожать ребенка и какие специалисты будут заниматься уходом за ребенком. Если диагноз трисомии 18 или 13, которые связаны с перинатальной смертностью, они могут встретиться с координаторами паллиативной и хосписной помощи.
«В некоторых случаях доступно внутриутробное лечение», — говорит Бьянки. «Моя лаборатория работает над [экспериментальными] пренатальными препаратами, которые беременные могут принимать [для лечения] нейрокогнитивных функций плода с синдромом Дауна».
Этические дилеммы
В то время как пренатальный скрининг и диагностика помогли улучшить уход за беременными, некоторые ученые, биоэтики и защитники прав людей с ограниченными возможностями опасаются, что без надлежащего регулирования и обучения эти методы могут укрепить стереотипы и еще больше изолировать людей с ограниченными возможностями.
«Ответственные ученые очень обеспокоены этикой, — говорит Бьянки. «Не только для выявления [аномалий плода, но] для последующего ухода».
В статье 2015 года для Европейского общества генетики человека и Американского общества генетики человека, которую Бьянки написал в соавторстве с более чем дюжиной других ученых, эксперты выразили обеспокоенность тем, что использование селективных абортов для плодов с генетическими заболеваниями делает практика скрининга «морально чувствительна», поскольку она может привести к скрытому давлению на родителя с целью прерывания беременности и может послать «дискриминационный сигнал о ценности жизни людей, живущих с соответствующими заболеваниями».
Национальный совет по вопросам инвалидности, независимое консультативное агентство правительства США, опубликовал в 2019 году отчет под названием «Генетическое тестирование и стремление к совершенству», в котором содержится призыв к правительству дополнительно регулировать коммерческое использование НИПТ и его маркетинг. повысить информированность об инвалидности и обеспечить, среди прочих рекомендаций, предоставление пациентам нейтрального генетического консультирования наряду со скринингом.
повысить информированность об инвалидности и обеспечить, среди прочих рекомендаций, предоставление пациентам нейтрального генетического консультирования наряду со скринингом.
«Ответственные ученые очень обеспокоены этикой… не только для выявления [аномалий плода, но] для последующего ухода».
Diana W. Bianchi, MD
Eunice Kennedy Shriver Национальный институт детского здоровья и развития человека
«Генетическое тестирование само по себе, и даже возникший потенциал генетического редактирования… не изменили фундаментальной истины, что мы не можем предопределить, какими вырастут наши дети», — говорится в докладе. «Существует также противоречие, присущее выбору женщин в качестве мотивации для увеличения количества генетических тестов, но неспособности поддержать и реализовать политику, которая обеспечила бы равные возможности для трудоустройства, удовлетворение потребностей в долгосрочном уходе и обеспечение эффективного медицинского обслуживания людей с ограниченными возможностями. , а также усилить поддержку семей детей с инвалидностью».
, а также усилить поддержку семей детей с инвалидностью».
Даже помимо этих вопросов, некоторые эксперты опасаются, что коммерческие маркетинговые материалы для НИПТ вводят в заблуждение и могут вызвать чрезмерное беспокойство у родителей или даже прерывание беременности, если нет подтвержденного диагноза.
«С самого начала, примерно в 2011 году, маркетологи придерживались подхода, что это настолько хорошо, что это почти диагноз», — говорит Бьянки. «Это способствовало десятилетней путанице между скринингом и диагностикой».
В ответ на New York Times о высоком уровне ложноположительных скринингов на редкие состояния, Американская ассоциация клинических лабораторий (ACLA) опубликовала заявление, в котором подчеркиваются нормативные требования, которым должны соответствовать лаборатории, сертифицированные в соответствии с Поправками об улучшении клинических лабораторий.
«Эти тесты, как и все скрининговые тесты, являются необязательными и предназначены для предварительной оценки потенциального риска определенных проблем со здоровьем и не эквивалентны и не предназначены для использования в качестве диагностических тестов для конкретных состояний плода», — говорится в Заявление, приписываемое Тому Спаркману, доктору юридических наук, старшему вице-президенту по делам правительства и политике ACLA. «Кроме того, скрининговые тесты являются важным предшественником для выявления лиц с повышенным риском, которые наиболее подходят для последующего диагностического тестирования, которое обычно является более инвазивным и более дорогим».
«Кроме того, скрининговые тесты являются важным предшественником для выявления лиц с повышенным риском, которые наиболее подходят для последующего диагностического тестирования, которое обычно является более инвазивным и более дорогим».
Потребность в генетическом консультировании
В медицинских учреждениях многие люди привыкли к тому, что их врачи берут на себя ведущую роль в составлении планов лечения, но эксперты-генетики говорят, что пренатальный скрининг и диагностика — это одна из областей, в которой пациент должен направлять разговор.
«На самом деле здесь нет никакой роли патернализма, — говорит Хойзер. «[В отличие от] рака, когда врач может сказать:« Я действительно думаю, что вам следует пройти химиотерапию », в этой ситуации этого не произойдет, если только нет некоторого риска для мамы. … Это скорее предоставление информации и изучение желаний и ценностей пациента, а не рекомендация».
Но иногда пациенты не получают надлежащего консультирования, особенно когда скрининг проводится за пределами медицинского учреждения, в котором участвуют генетики или генетические консультанты.
«Национального стандарта консультирования в этой области не существует, — говорит Бьянки. По словам Бьянки, когда она была профессором Медицинской школы Университета Тафтса в Бостоне, студенты-медики проходили 12-часовой курс общего образования по генетике. «Этого недостаточно, чтобы подготовить людей к эволюции в генетической медицине».
Академические медицинские центры играют ключевую роль в развитии пренатального скрининга и диагностики.
Но по мере развития технологий важно, чтобы образование врачей не отставало, говорит Нортон.
«Я действительно думаю, что лучшее, что могут сделать академические центры, — это обучать будущих врачей, чтобы они хорошо понимали преимущества и ограничения пренатального скрининга.
Скрининг преэклампсии в первом триместре
Стратегия скрининга преэклампсии
Скрининг первого триместра на преэклампсию проводится на 11+0-13+6 неделях беременности и сочетает материнские характеристики и анамнез с результатами биофизических и биохимических тестов, включая измерение сывороточных биомаркеров PAPP-A и PlGF.
Результат скрининга рассчитывается с помощью программного обеспечения для расчета риска и предоставляется как индивидуальный риск развития беременной женщины на более поздних сроках беременности Ref-3 .
Производительность просеивания
При использовании традиционного метода скрининга, основанного только на материнском анамнезе, частота выявления женщин с риском развития преэклампсии составляет около 30% Ref-4 .
Эффективность скрининга значительно улучшается, когда материнские характеристики сочетаются с PlGF, PAPP-A, средним артериальным давлением (САД) и допплерографией маточных артерий, что приводит к частоте обнаружения> 90% при частоте ложноположительных результатов 5% для преэклампсии. до 34 недель Ref-5 -6 .
Скрининг на преэклампсию можно легко интегрировать в рутинную клиническую оценку беременности в первом триместре, и его следует проводить каждой беременной женщине Ref-7 .
Высокочувствительные анализы Thermo Scientific B·R·A·H·M·S PlGF plus KRYPTOR и B·R·A·H·M·S PAPP-A KRYPTOR уже могут надежно обнаруживать PlGF и PAPP-A в материнской сыворотке. на 11–13+6 неделях беременности для поддержки высококачественного скрининга преэклампсии в первом триместре. Ref-3 -6
Профилактика с помощью низких доз аспирина
Мета-анализ показал, что применение аспирина (150 мг/сут) может снизить частоту преэклампсии примерно на 50 %, если начать до 16 недель беременности у пациенток с высоким риском Реф-8 .
Недавнее двойное слепое плацебо-контролируемое многоцентровое исследование (испытание ASPRE) подтвердило положительный эффект аспирина. Было показано, что аспирин в суточной дозе 150 мг, принимаемый с 12 по 36 неделю, может снизить частоту:
- Начало преэклампсии до 37 недель у 62%
- Начало преэклампсии до 34 недель у 82%
у женщин с высоким риском преждевременной преэклампсии в результате комбинированного скрининга в первом триместре Ref-9 .
Преимущества раннего скрининга на преэклампсию (недели 11–13+6)
- Раннее выявление беременности с высоким риском преэклампсии до появления первых клинических симптомов
- Ранняя оценка риска позволяет осуществлять более тщательное наблюдение и своевременное назначение аспирина (<16 недель) для значительного снижения частоты преэклампсии
Дополнительные ссылки на продукты и анализы для пренатального скрининга
- Загрузите нашу брошюру о скрининге преэклампсии в первом триместре.
- Загрузите наш обзор литературы по скринингу преэклампсии в первом триместре.
- Загрузите нашу брошюру по профилактике и прогнозированию преэклампсии.
- Загрузите наш информационный бюллетень по скринингу на преэклампсию.
- Найдите здесь 10-минутный анимационный фильм о ведении беременных.
- Найдите здесь все наши брошюры по пренатальному скринингу, описания продуктов и другие информационные материалы.

Другие полезные ссылки
- Фонд медицины плода
- Европейский фонд помощи новорожденным (EFCNI)
- Фонд ПРЕЭКЛАМПСИЯ
Присоединяйтесь к кампании по информированию о преэклампсии Европейского фонда помощи новорожденным (EFCNI).
Всемирный день преэклампсии: действуйте заранее! экран рано! >
Ссылки
Ref-1: L. Ghulmiyyah и B. Sibai, «Материнская смертность от преэклампсии/эклампсии», Semin. Перинатол., вып. 36, нет. 1, стр. 56–59, 2012.
Ref-2: C. E. Powe, R. J. Levine и S. A. Karumanchi, «Преэклампсия, заболевание материнского эндотелия: роль антиангиогенных факторов и последствия для более поздних сердечно-сосудистых заболеваний» Circulation, vol. 123, нет. 24, стр. 2856–2869, 2011.
Ref-3: Р. Аколекар, А. Сингелаки, Р. Саркис, М. Званка и К. Х. Николаидес, «Прогнозирование ранней, промежуточной и поздней преэклампсии по материнским факторам, биофизическим и биохимическим маркерам в 11-13 недель. ” пренат. Диагн., вып. 31, нет. 1, стр. 66–74, январь 2011 г.
” пренат. Диагн., вып. 31, нет. 1, стр. 66–74, январь 2011 г.
Ref-4: L.C. Poon et al., «Исследование ASPRE: частота преждевременной преэклампсии у пациенток, отвечающих критериям ACOG и NICE, в соответствии с риском по алгоритму FMF». УЗИ Акушерство. Гинекол., том. 44, нет. 0, стр. 1–43, январь 2018 г.
Ref-5: N. O’Gorman et al., «Модель конкурирующих рисков при скрининге преэклампсии по материнским факторам и биомаркерам на сроке беременности 11–13 недель». Являюсь. Дж. Обст. Гинекол., том. 214, нет. 1, с. 103.e1-103.e12, январь 2016 г.
Ref-6: Л. К. Пун и К. Х. Николаидес, «Материнские факторы первого триместра и скрининг биомаркеров преэклампсии» Prenat. Диагн., вып. 34, нет. 7, стр. 618–627, 2014.
Ref-7: D.L. Rolnik et al., «Ранний скрининг и профилактика преждевременной преэклампсии с помощью аспирина: время для клинического внедрения». УЗИ Акушерство. Гинекол., том. 50, нет. 2017. Т. 5. С. 551–556.
Ref-8: P. Bujold, Emmanuel MD, MSc, Roberge, Stéphanie, MSc, Yves Lacasse, MD, MSc, Marc Bureau, MD, FrancoisAudibert, MD, MSc, Sylvie Marcoux, MD, PhD, Jean-Claude Форест, доктор медицинских наук, и Ив Жигер, доктор медицинских наук, «Профилактика преэклампсии и задержки внутриутробного развития с помощью аспирина, начатого на ранних сроках беременности» Obstet.
