Содержание
Несостоявшийся выкидыш. Причины и возможности реабилитации
Одной из причин прерывания беременности в различные ее сроки является несостоявшийся выкидыш (неразвивающаяся беременность — missed abortion), т. е. комплекс патологических симптомов, включающих внутриутробную гибель плода (эмбриона), патологическую инертность миометрия и нарушения в системе гемостаза и имеющую отдельный код в Международной статистической классификации болезней 10-го пересмотра (1995) [1, 2] — O02.1 Несостоявшийся выкидыш.
Число случаев несостоявшегося выкидыша в настоящее время составляет от 45 до 90% от числа самопроизвольных прерываний беременности в различные сроки и не имеет тенденции к снижению [2].
Несостоявшийся выкидыш — полиэтиологическое осложнение беременности, наиболее частой причиной которого является хронический эндометрит с персистенцией условно-патогенных микроорганизмов и/или вирусов. При этом все мы знаем, что при первичном инфицировании в ранние сроки беременности возможны повреждения эмбриона, несовместимые с жизнью, которые могут приводить к спорадическому самопроизвольному выкидышу.
В основе патогенеза неразвивающейся беременности лежит хронический эндометрит. При острой или хронической вирусной инфекции в организме активируется местный и общий иммунитет. Повышенный синтез повреждающих цитокинов, снижение синтеза ростовых факторов способствует аномальной инвазии и повреждению трофобласта в ранние сроки беременности. Некоторые вирусы, например, вирус папилломы человека (ВПЧ), цитомегаловирус (ЦМВ), вирус простого герпеса (ВПГ) поражают трофобласт и эндотелий сосудов, вызывая усиление выработки протромбиназы, способствующей дальнейшему разрушению эндотелия. Одновременно нарушаются защитные механизмы, способствующие сохранению беременности: снижается экспрессия HLA — трофобластом, снижается секреция ростовых факторов, не происходит активации TH-2-пути дифференцировки лимфоцитов [1, 2].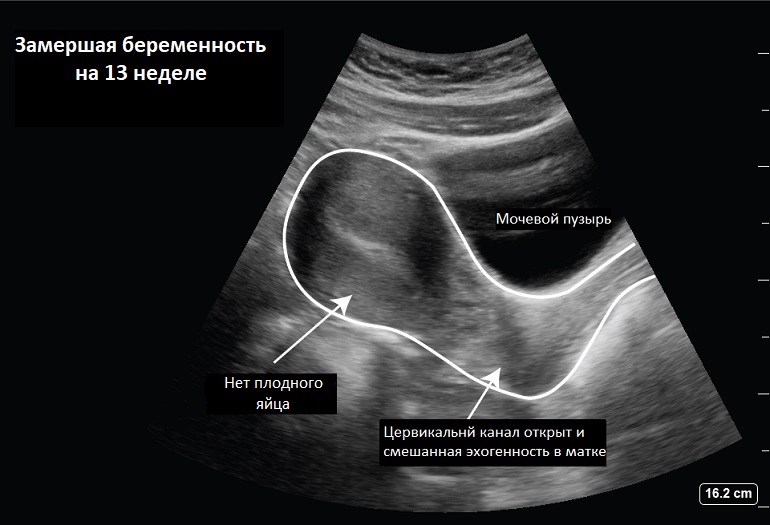
По мнению большинства исследователей, для невынашивания беременности характерна не моноинфекция, а сочетанная урогенитальная инфекция, которая часто протекает в субклинической форме, что затрудняет ее выявление. В исследованиях О.Ф. Серовой и А.П. Милованова [3] выявлен один вид возбудителя только лишь у 10% больных (хламидии или уреаплазма), в остальных 90% случаях инфицированность носила смешанный характер, представляя все возможные сочетания возбудителей. Наиболее распространенными вариантами были вирусно-бактериальные (ВПГ + ЦМВ + хламидии, ВПГ + хламидии + уреаплазмы) и бактериально-микотические (хламидии + уреаплазмы + Candida albicans) ассоциации [3]. По данным Н.М. Подзолковой, Т.Г. Бархиной и соавт. [4], у 52,5% пациенток с НБ, по данным ПЦР, выявлена смешанная вирусно-бактериальная флора, в 20% случаев — моноинфекция, а в остальных случаях — микст-инфекции. При анэмбрионии обнаружено сочетание вируса с мико- и уреаплазмами (42,8%), гонококками (33,3%), хламидиями (23,8%).
По данным В.М. Сидельниковой (2005), бессимптомная персистенция микроорганизмов обнаружена в эндометрии у 67,7% женщин с инфекционным генезом невынашивания, у 20% — с неразвивающейся беременностью в анамнезе [5]. В последние годы большое внимание уделяется инфицированию плода возбудителем, относящимся к группе условно-патогенных микроорганизмов [1]. Как правило, задержка развития плода часто диагностируется при инфицировании стрептококком группы В, который периодически определяется в посевах из шейки матки у 15-40% беременных. В эндометрии обнаруживаются более 20 видов микроорганизмов условно-патогенной группы с преобладанием облигатных анаэробов [5].

Основной причиной хронического эндометрита считают неадекватность проводимого антибактериального лечения ввиду изменившейся в последние годы этиологической структуры инфекционной заболеваемости [1].
Воспалительный процесс может развиться в результате активизации нормальной микрофлоры влагалища, например, при ослаблении общего или местного иммунитета.
Важную роль в патогенезе несостоявшегося выкидыша отводят системе цитокинов. При избыточном отложении циркулирующих иммунных комплексов в тканях возникают иммунопатологические процессы, сопровождаемые выраженными нарушениями в микроциркуляторном русле. У пациенток с несостоявшимся выкидышем наблюдают недостаточность деятельности лимфоцитов и нарушение баланса выработанных ими цитокинов. Сдвиг баланса приводит к повышению продукции провоспалительных цитокинов, избыточно выраженных проявлений воспалительного процесса, даже при персистенции инфекционного агента. Это нарушает взаимодействие клеток, в результате имплантация становится неполноценной, глубина внедрения недостаточной или чрезмерной [1, 2].
При избыточном отложении циркулирующих иммунных комплексов в тканях возникают иммунопатологические процессы, сопровождаемые выраженными нарушениями в микроциркуляторном русле. У пациенток с несостоявшимся выкидышем наблюдают недостаточность деятельности лимфоцитов и нарушение баланса выработанных ими цитокинов. Сдвиг баланса приводит к повышению продукции провоспалительных цитокинов, избыточно выраженных проявлений воспалительного процесса, даже при персистенции инфекционного агента. Это нарушает взаимодействие клеток, в результате имплантация становится неполноценной, глубина внедрения недостаточной или чрезмерной [1, 2].
Ранняя диагностика несостоявшегося выкидыша имеет большое практическое значение, поскольку она способствует сокращению сроков обследования пациенток и уменьшению риска возникновения осложнений, связанных с длительным пребыванием погибшего плодного яйца в полости матки. Диагноз несостоявшегося выкидыша и хронического эндометрита устанавливают на основании данных анамнеза, клинических симптомов (при их наличии), микроскопии мазков из влагалища, шейки матки и уретры, посевов на условно-патогенную флору и исследования с помощью полимеразной цепной реакции отделяемого из цервикального канала и полости матки, трансвагинального ультразвукового исследования органов малого таза, выявляя отсутствие эмбриона в полости плодного яйца или отсутствие сердцебиения плода задолго до клинических проявлений, а также эхографические изменения, характерные для хронического эндометрита, гистологического исследования соскоба из полости матки [1].
В основу лечебных мероприятий при несостоявшемся выкидыше и хроническом эндометрите входит вакуум-аспирация содержимого полости матки, т. е. удаление некачественного плодного яйца, комплекс лечебных мероприятий, направленных на устранение патологических агентов, а также реабилитационныее мероприятия, способствующие восстановлению эндометрия для продолжения адекватной репродуктивной функции.
Цель исследования — оптимизация лечебного и реабилитационного периодов у пациенток с несостоявшимся выкидышем и хроническим эндометритом.
Материал и методы
Были обследованы 20 пациенток, обратившихся по поводу несостоявшегося выкидыша в сроках беременности до 8-9 нед. Средний возраст пациенток составил 29,8±3,9 года. Всем пациенткам было проведено: клинико-лабораторное обследование, бактериоскопическое и бактериологическое исследование содержимого влагалища и слизи цервикального канала, диагностика с помощью полимеразной цепной реакции (ПЦР-диагностика), трансвагинальное УЗИ органов малого таза.
У всех пациенток проводили определение содержания в сыворотке крови провоспалительных цитокинов — интерферона-1 (ИЛ-1), интерлейкина-6 (ИЛ-6), фактора некроза опухоли альфа (ФНО-α) до хирургического лечения и через 1 мес после него.
По результатам УЗИ выделяли два типа несостоявшегося выкидыша: анэмбриония (рис. 1) и гибель эмбриона (плода) (рис. 2).
Рис. 1. Неразвивающаяся беременность по типу анэмбрионии. Эхограмма.
Рис. 2. Неразвивающаяся беременность по типу гибели эмбриона. Эхограмма.
Эхографически различали анэмбрионию I и II типа. При I типе анэмбрионии зародыш не визуализируется, величина среднего диаметра плодного яйца не превышает 2,0-2,5 см, размеры матки соответствуют 5-7-й неделе беременности. Решающее диагностическое значение имеет отставание размеров матки и плодного яйца от срока беременности, прекращение их роста при динамическом наблюдении.
При II типе анэмбрионии, несмотря на отсутствие эмбриона или визуализацию его остатков (обычно в виде позвоночного сгиба), плодное яйцо растет с нормальной скоростью. К 10-11-й неделе беременности диаметр плодного яйца достигает 4,5-5,5 см. При II типе анэмбрионии четко не выявляется закладка ворсинчатого хориона, в норме определяемая уже с 8-й недели беременности.
К 10-11-й неделе беременности диаметр плодного яйца достигает 4,5-5,5 см. При II типе анэмбрионии четко не выявляется закладка ворсинчатого хориона, в норме определяемая уже с 8-й недели беременности.
Эхографические критерии хронического эндометрита были разработаны еще в 1993 г. В.Н. Демидовым:
— изменение толщины эндометрия;
— повышение эхогенности эндометрия в пролиферативную фазу;
— неравномерное расширение полости матки в пролиферативную фазу за счет нарушения проницаемости сосудов;
— атрофия эндометрия при длительно текущем процессе;
— неровный контур эндометрия;
— неровность линии смыкания эндометрия передней и задней стенок матки;
— наличие инородного тела в полости матки как провокатора воспаления;
— газообразные пузырьки в полости матки;
— гиперэхогенные включения в проекции базального слоя, которые могут быть единичными или множественными вплоть до эффекта «ободка»;
— синехии в полости матки, определяемые в виде изо- или гиперэхогенного столбика в полости матки;
— диффузно-очаговые и кистозные изменения в субэндометриальной зоне миометрия. Расширение вен миометрия более 3 мм и параметрия более 5 мм.
Расширение вен миометрия более 3 мм и параметрия более 5 мм.
Результаты и обсуждение
По результатам УЗИ, нами был выявлен у 4 (20%) пациенток несостоявшийся выкидыш по типу анэмбрионии, у 16 (80%) — по типу гибели эмбриона. В 100% случаев у пациенток с несостоявшимся выкидышем были выявлены эхографические признаки хронического эндометрита, при этом у каждой второй больной с ХЭ отмечалось наличие нескольких из перечисленных признаков, что соответствовало данным исследования В.Н. Демидова (1993).
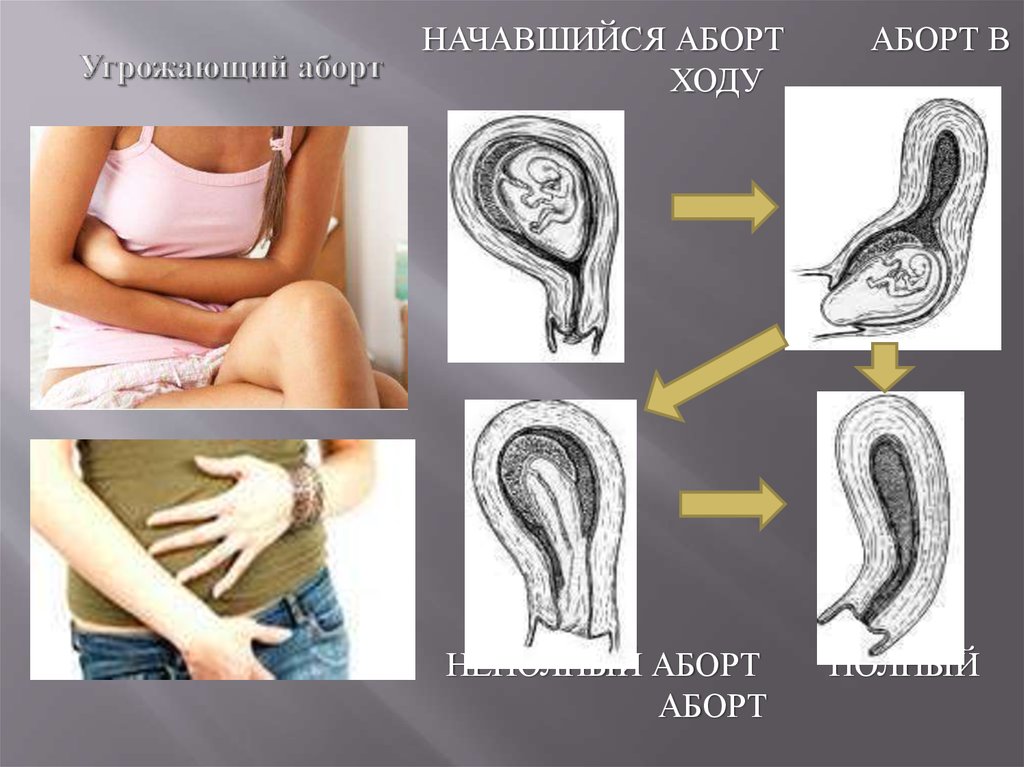
Клинические признаки несостоявшегося выкидыша (боль, кровяные выделения из половых путей, отставание размеров матки от предполагаемого срока беременности) появляются через 2-6 нед после прекращения развития эмбриона. Стадии прерывания несостоявшегося выкидыша соответствуют стадиям самопроизвольного аборта: угрожающий выкидыш, начавшийся выкидыш, аборт в ходу, неполный аборт. Полный аборт при несостоявшемся выкидыше в силу патогенетических причин не выделяют. Но у наблюдаемых пациенток клинических проявлений выявлено не было, так как все пациентки обращались для проведения УЗИ органов малого таза с целью выявления беременности в 8 (40%) случаях, и в 12 (40%) случаях для подтверждения наличия сердцебиения плода.
Но у наблюдаемых пациенток клинических проявлений выявлено не было, так как все пациентки обращались для проведения УЗИ органов малого таза с целью выявления беременности в 8 (40%) случаях, и в 12 (40%) случаях для подтверждения наличия сердцебиения плода.
После установления диагноза несостоявшегося выкидыша все пациентки были клинически обследованы. При этом у всех женщин были обнаружены урогенитальные инфекции, которые протекали в субклинической форме. У 17 (85%) пациенток была выявлена сочетанная инфекция, включающая кандидозную, стрептококковую, стафилококковую инфекции, E. coli и Enterococcus fekalis, а также признаки бактериального вагиноза (БВ). Лишь у 3 (15%) пациенток бактериальный вагиноз проявлялся изолированно (рис. 3).
Рис. 3. Урогенитальная инфекция у обследованных больных.
При обследовании на вирусную инфекцию — ВПЧ, ВПГ, ЦМВ при помощи ПЦР-диагностики нами было установлено, что у 2 (10%) пациенток выявлены ЦМВ, у 3 (15%) — ВПГ, и у 15 (75%) — ВПЧ.
В результате у 20 обследованных в 100% случаях имела место та или иная вирусная инфекция (рис. 4). Параллельно с наличием одной из вирусных инфекций и бактериальным вагинозом у 5 (25%) пациенток выявлены уреаплазма и микоплазма и у 2 (10%) — хламидиоз.
Рис. 4. Вирусные инфекции у обследованных больных.
В связи с выявленными инфекционными агентами можно смело утверждать, что причиной несостоявшегося выкидыша у обследованных нами пациенток была смешанная урогенитальная инфекция, на фоне которой, возможно, развивался хронический эндометрит, который и привел к таким последствиям.
Подтверждением вышесказанного явились и результаты проведенного нами анализа наличия провоспалительных цитокинов в сыворотке крови всех пациенток с выявленным несостоявшимся выкидышем и хроническим эндометритом. При этом установлено, что при данных состояниях содержание ИЛ-6 и ФНО-α повышалось у 14 (70%) женщин, а у 6 (30%) происходило повышение ИЛ-1, ИЛ-6 и ФНО-α (рис. 5).
5).
Рис. 5. Содержание в сыворотке крови провоспалительных цитокинов у обследованных больных.
Лечебные мероприятия у обследованных пациенток начинались естественно с проведения санации влагалища и назначения антибактериальной, противовирусной, противовоспалительной и противогрибковой терапии по показаниям в течение 5 дней перед проведением вакуум-аспирации плодного яйца и далее в течение 5 дней после оперативного вмешательства.
Антибактериальная и противогрибковая терапия проводилась в соответствии с результатами чувствительности инфекционных агентов.
Наряду с вышеизложенным лечением, у половины пациенток к схеме была добавлена санация влагалища препаратом Суперлимф, представляющим собой естественный комплекс природных противомикробных пептидов и цитокинов — универсальных стимуляторов иммунной системы, имеющим активность фактора, угнетающего миграцию макрофагов, ИЛ-1, ИЛ-6, ФНО-α, трансформирующего фактора роста (ТФР), секретируемых лейкоцитами крови свиньи. Суперлимф является как иммуномодулятором, так и обладает противовирусным и противомикробным действием. Препарат стимулирует функциональную активность клеток фагоцитарного ряда (моноцитов и нейтрофилов): активирует фагоцитоз, выработку цитокинов (ИЛ-1, ФНО), индуцирует противоопухолевую цитотоксичность макрофагов, способствует гибели внутриклеточных паразитов, регулирует миграцию клеток в очаг воспаления, увеличивает активность естественных киллеров. Препарат обладает антиоксидантной активностью, снижает развитие воспалительных реакций, стимулирует регенерацию и эпителизацию раневых дефектов. В обследованной группе пациенток для лечения использовался суперлимф 25 ЕД вагинально по 1 суппозиторию 1 раз в сутки. Длительность курса — до 10 дней.
Суперлимф является как иммуномодулятором, так и обладает противовирусным и противомикробным действием. Препарат стимулирует функциональную активность клеток фагоцитарного ряда (моноцитов и нейтрофилов): активирует фагоцитоз, выработку цитокинов (ИЛ-1, ФНО), индуцирует противоопухолевую цитотоксичность макрофагов, способствует гибели внутриклеточных паразитов, регулирует миграцию клеток в очаг воспаления, увеличивает активность естественных киллеров. Препарат обладает антиоксидантной активностью, снижает развитие воспалительных реакций, стимулирует регенерацию и эпителизацию раневых дефектов. В обследованной группе пациенток для лечения использовался суперлимф 25 ЕД вагинально по 1 суппозиторию 1 раз в сутки. Длительность курса — до 10 дней.
Мы провели определение провоспалительных цитокинов (ИЛ-1, ИЛ-6 и ФНО-α) в группе пациенток, не получавших суперлимф (1-я группа, n=10), и в группе, в которой проводилось лечение с назначением данного препарата (2-я группа, n=10), как до лечения, так и через 1 мес после окончания терапии. В нашем исследовании выявлено, что до лечения уровень провоспалительных цитокинов в обеих группах превышал референсные значения и был примерно одинаковым. В 1-й группе содержание ИЛ-1 в сыворотке крови пациенток составляло в среднем 5,1±1,5 пг/мл, ИЛ-6 — 6,42±0,6 пг/мл и ФНО-α — 9,38±0,5 пг/мл (рис. 6). Во 2-й группе пациенток, получавших суперлимф, содержание ИЛ-1 в сыворотке крови пациенток составляло в среднем 5,9±1,5 пг/мл, ИЛ-6 — 6,85±0,6 пг/мл и ФНО-α — 9,62±0,5 пг/мл (рис. 7). При оценке уровня цитокинов через месяц после лечения были получены следующие результаты: у пациенток 1-й группы ИЛ-1 — 5,3±1,5, ИЛ-6 — 5,6±0,6 пг/мл и ФНО-α — 7,9±0,5 пг/мл; у пациенток 2-й группы, получавших суперлимф, эти показатели составили соответственно 4,32±0,5, 3,9±0,4 и 6,5±0,5 пг/мл. Таким образом, было выявлено снижение уровня провоспалительных цитокинов до референсных значений в обеих группах. Но при этом снижение показателей провоспалительных цитокинов через 1 мес после проведенного лечения в группе пациенток, получавших суперлимф, являлось более значительным и показательным (см.
В нашем исследовании выявлено, что до лечения уровень провоспалительных цитокинов в обеих группах превышал референсные значения и был примерно одинаковым. В 1-й группе содержание ИЛ-1 в сыворотке крови пациенток составляло в среднем 5,1±1,5 пг/мл, ИЛ-6 — 6,42±0,6 пг/мл и ФНО-α — 9,38±0,5 пг/мл (рис. 6). Во 2-й группе пациенток, получавших суперлимф, содержание ИЛ-1 в сыворотке крови пациенток составляло в среднем 5,9±1,5 пг/мл, ИЛ-6 — 6,85±0,6 пг/мл и ФНО-α — 9,62±0,5 пг/мл (рис. 7). При оценке уровня цитокинов через месяц после лечения были получены следующие результаты: у пациенток 1-й группы ИЛ-1 — 5,3±1,5, ИЛ-6 — 5,6±0,6 пг/мл и ФНО-α — 7,9±0,5 пг/мл; у пациенток 2-й группы, получавших суперлимф, эти показатели составили соответственно 4,32±0,5, 3,9±0,4 и 6,5±0,5 пг/мл. Таким образом, было выявлено снижение уровня провоспалительных цитокинов до референсных значений в обеих группах. Но при этом снижение показателей провоспалительных цитокинов через 1 мес после проведенного лечения в группе пациенток, получавших суперлимф, являлось более значительным и показательным (см. рис. 7).
рис. 7).
Рис. 6. Уровень провоспалительных цитокинов до лечения и через 1 мес после него у пациенток 1-й группы.
Рис. 7. Уровень провоспалительных цитокинов до лечения и через 1 мес после него у пациенток 2-й группы. * — различие показателей до лечения и после него достоверно (p<0,005).
Полученные результаты говорят о положительном действии лечебных мероприятий, включающих санацию влагалища с использованием суперлимфа при выявленном несостоявшемся выкидыше и хроническом эндометрите.
Хирургическое лечение проводилось с помощью инструментального опорожнения полости матки — расширения цервикального канала и вакуум-аспирации плодного яйца под контролем гистероскопии. При гистероскопии оценивали локализацию плодного яйца, состояние эндометрия, затем проводилось удаление плодного яйца.
Эффективность лечения оценивали эхографически на 3-й и на 5-7-й день очередного менструального цикла. В дальнейшем назначалась индивидуально подобранная контрацепция.
После проведенных лечебных мероприятий все пациентки были повторно обследованы на урогенитальную инфекцию. Было установлено, что клинических проявлений урогенитальной инфекции не было ни у одной пациентки, что подтверждалось лабораторными методами исследований.
Выводы
Учитывая, что важную роль в патогенезе несостоявшегося выкидыша отводят системе цитокинов, а именно изменению их баланса, считаем целесообразным включение в стандартные схемы лечения при неразвивающейся беременности препарата Суперлимф, действие которого, как доказано в данной работе, приводит к нормализации уровня провоспалительных цитокинов.
Несостоявшийся выкидыш — причины, симптомы, диагностика и лечение
Несостоявшийся выкидыш – это внутриутробная гибель эмбриона или плода, которая сопровождается ареактивностью миометрия и задержкой плодного яйца в полости матки. Вначале признаки угрозы самопроизвольного выкидыша отсутствуют, но позже появляются мажущие выделения, размер матки отстает от срока гестации.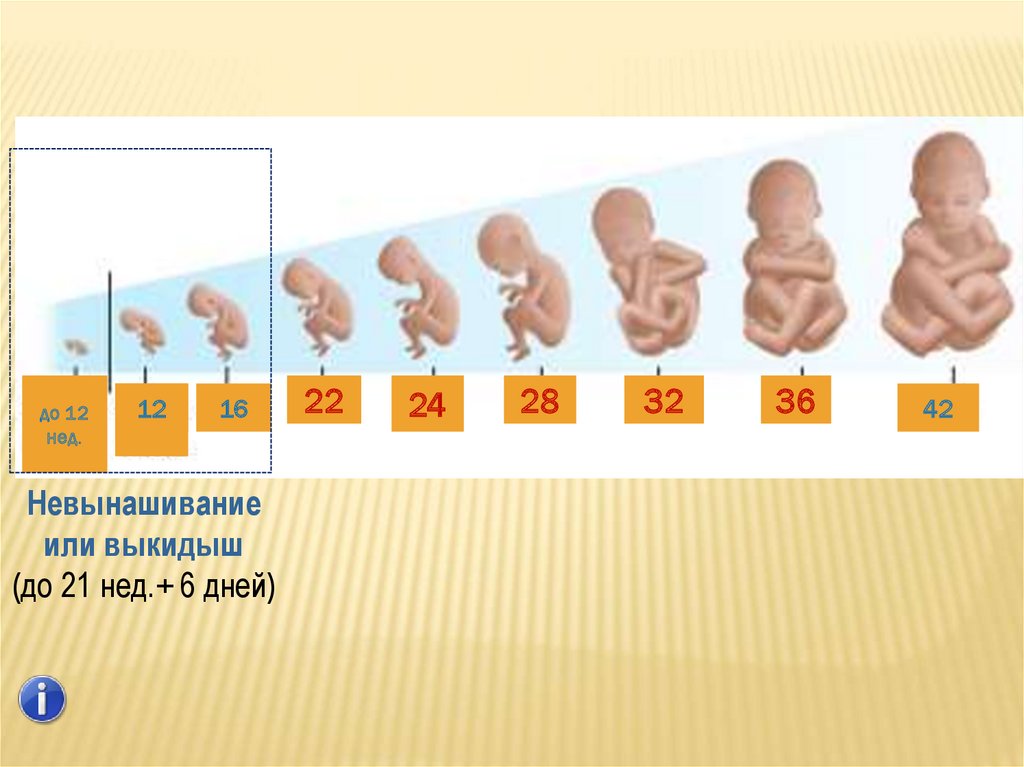 Для диагностики проводят УЗИ, анализ крови на ХГЧ. Лечение зависит от срока беременности. До 14 недель возможно проведение вакуум-аспирации, выскабливания полости матки. Во 2-ом триместре вводят окситоцин внутривенно или простагландины в полость амниона.
Для диагностики проводят УЗИ, анализ крови на ХГЧ. Лечение зависит от срока беременности. До 14 недель возможно проведение вакуум-аспирации, выскабливания полости матки. Во 2-ом триместре вводят окситоцин внутривенно или простагландины в полость амниона.
Общие сведения
Несостоявшийся выкидыш, или неразвивающаяся беременность (с лат. missed abortion), составляет 45-90% всех случаев самопроизвольных прерываний гестации. Патология чаще возникает в начале срока вынашивания, около 20% случаев наблюдается во втором триместре. Основная масса пациенток – повторно беременные женщины, большинство из них не планировали зачатие. У половины беременных опорожнение маточной полости происходит спонтанно в течение 14 дней, однако у третьей части остатки эмбриона задерживаются на больший срок, что является показанием к акушерско-гинекологической помощи.
Несостоявшийся выкидыш
Причины
Несостоявшийся аборт характеризуется тем, что при остановке развития зародыша и его гибели не происходит изгнание плодного яйца. Это возможно при нарушении нейрогуморальной регуляции сократимости миометрия. На развитие патологии влияют несколько факторов одновременно, основными причинами являются:
Это возможно при нарушении нейрогуморальной регуляции сократимости миометрия. На развитие патологии влияют несколько факторов одновременно, основными причинами являются:
- Хронический эндометрит. Диагностируется у большинства женщин с несостоявшимся выкидышем. Чаще всего определяют микробные ассоциации из условно-патогенных микроорганизмов, выявляют вирус герпеса, хламидии, гонококки, трихомонады, цитомегаловирус.
- Плотное прикрепление хориона. При структурной неполноценности эндометрия, вызванной эндометритом, частыми абортами и высокой пролиферативной активностью ворсин трофобласта, формирующаяся плацента глубоко врастает в стенку матки и задерживает выкидыш.
- Иммунные факторы. Отторжения погибшего эмбриона не происходит при высокой иммунологической совместимости матери и плода. В некоторых случаях наблюдается выраженная иммуносупрессия под влиянием прогестерон-индуцированного блокирующего белка – специфического протеина беременных.

- Сократительная гипофункция миометрия. Хроническое воспаление снижает количество рецепторов к эндогенным утеротоникам. При нарушении метаболизма возникает недостаточность ферментов и гормональных факторов, участвующих в изгнании плода.
Патогенез
Несостоявшийся выкидыш чаще связан с хроническим эндометритом, остальные факторы выступают в качестве дополнительных. Вирусы или бактерии, персистирующие в половых органах, могут повреждать клетки зародыша. Под влиянием инфекционных факторов активируется иммунная система, усиливается синтез воспалительных цитокинов, снижается выработка факторов роста, нарушается инвазия и повреждаются клетки трофобласта.
При несостоявшемся аборте до 5 недель плодное яйцо сохраняется и продолжает развитие, но диагностируется анэмбриония из-за аутолиза его содержимого. Если инфицирование произошло после закладки внутренних органов, гибель плода может наступить в позднем сроке, поэтому обнаруживается плод, размер которого не соответствует дню гестации. Отторжение не происходит из-за снижения реактивности эндометрия.
Отторжение не происходит из-за снижения реактивности эндометрия.
Погибший эмбрион может задерживаться внутри полости матки на 20 дней и более. Его ткани подвергаются деструкции и некрозу, а позже способны мумифицироваться или петрифицироваться. При сохранении эмбриональных остатков больше месяца высвобождаются факторы свертывания крови, развивается коагулопатия, которая может перейти в ДВС-синдром.
Классификация
Несостоявшийся выкидыш может развитья в 1 или 2 триместре, для поздних сроков это определение не используется. В 3-м триместре состояние называют антенатальной гибелью. В клинической гинекологии принята классификация в зависимости от периода гестации, в котором развилось осложнение:
- Несостоявшийся ранний выкидыш. Происходит до 12 недель беременности.
- Несостоявшийся поздний выкидыш. Плод погибает в сроке от 12-ти недель до 21-ой недели гестации.
Симптомы несостоявшегося выкидыша
При гибели эмбриона субъективные ощущения долгое время отсутствуют. Через 10-14 дней из-за гормональных изменений уменьшаются неспецифические признаки вынашивания ребенка. Пациентка чувствует, исчезновение утренней тошноты, болезненности молочных желез, утомляемости и сонливости. Постепенно приходит в норму аппетит, настроение, но сохраняется аменорея.
Через 10-14 дней из-за гормональных изменений уменьшаются неспецифические признаки вынашивания ребенка. Пациентка чувствует, исчезновение утренней тошноты, болезненности молочных желез, утомляемости и сонливости. Постепенно приходит в норму аппетит, настроение, но сохраняется аменорея.
Если ребенок погибает в конце 2-го триместра, беременная перестает ощущать его шевеление, размер живота прекращает увеличиваться, масса тела также не растет. Боль над лоном, которая иррадиирует в крестец, паховую область или промежность начинает беспокоить через 14-30 дней после несостоявшегося самопроизвольного выкидыша. Одновременно могут появиться мажущие кровянистые выделения из половых путей.
Иногда околоплодные воды всасываются в кровоток матери, погибший плод обезвоживается и мумифицируется. Отложение солей кальция в тканях ребенка вызывает петрификацию. Такие изменения происходят при длительной задержке плода в маточной полости. Мумифицированный и обызвествлённый плод может бессимптомно находиться в матке годами.
Осложнения
При длительном сохранении остатков зародыша, сопутствующем кольпите, эндометрите, возникает инфицированный аборт. У беременной становятся выражены признаки интоксикации, повышается температура тела, из половых путей появляются зловонные выделения. Если не начать лечение, происходит диссеминация возбудителей на полость малого таза, развивается пельвиоперитонит, перитонит и сепсис.
При продолжительном сохранении погибшего эмбриона активируется система свертывания крови. Это становится причиной коагулопатии, нарушения гемостаза. Поэтому у беременной с несостоявшимся самопроизвольным выкидышем высок риск возникновения тяжелого маточного кровотечения и ДВС-синдрома.
Диагностика
Обследование женщины с подозрением на несостоявшийся аборт проводит акушер-гинеколог женской консультации. В раннем периоде необходимо динамическое наблюдение для подтверждения диагноза. Консультация анестезиолога проводится только при назначении хирургического лечения или риске тяжелых осложнений. Для диагностики используют следующие методы:
Для диагностики используют следующие методы:
- Гинекологический осмотр. Высота дна матки меньше периода вынашивания, при вагинальном осмотре шейка закрыта, могут наблюдаться небольшие кровянистые выделения.
- УЗИ полости матки. Размеры матки отстают от срока вынашивания на 2 недели и больше. В 1 триместре может определяться анэмбриония – пустое плодное яйцо. В остальных случаях отсутствует сердцебиение плода, а после 12 недель нет признаков шевеления.
- Анализ на ХГЧ. Несостоявшееся прерывание сопровождается несоответствием концентрации гормона в крови времени гестации. При повторном исследовании уровень ХГЧ быстро снижается, что подтверждает гибель зародыша.
- Коагулограмма. Несостоявшийся аборт – это показание для определения времени свертывания крови, АЧТВ, МНО, протромбинового времени и фибриногена, чтобы предвидеть нарушения гемостаза и вовремя их предотвратить.
Лечение несостоявшегося выкидыша
После гибели эмбриона сохранение беременности невозможно. Обязательна госпитализация в гинекологическое отделение для удаления остатков плода и наблюдения за пациенткой. Амбулаторно можно проводить реабилитацию и лечение сопутствующего хронического эндометрита. При несостоявшемся выкидыше применяют следующие методы терапии:
- Вакуум-аспирация. Может использоваться у беременных до 14 нед. Это щадящий метод лечения, который не повреждает маточные стенки. Процедура проводится под общей анестезией.
- Выскабливание полости матки. Манипуляция проводится до 12-14 недель под наркозом. Для кюретажа требуется расширение цервикального канала. Специальными инструментами удаляют слизистую оболочку, остатки плодного яйца.
- Введение простагландинов. После 14 нед. препараты вводят в амниотическую полость в виде раствора или во влагалище в форме свечей.
 Лекарственное средство вызывает раскрытие цервикального канала, сокращения миометрия и отторжение остатков плодного яйца.
Лекарственное средство вызывает раскрытие цервикального канала, сокращения миометрия и отторжение остатков плодного яйца. - Использование мизопростола. Препарат эффективен до 24 нед. Дозировка подбирается индивидуально, в первом триместре она в 2 раза больше, чем во втором. Выкидыш происходит через 2-5 дней.
- Инъекции окситоцина. Гормон вызывает маточные сокращения, но чувствительность к нему появляется только с 20 недели гестации. Чтобы вызвать выкидыш, препарат вводят в большой дозе внутривенно.
Прогноз и профилактика
Для женщины с диагностированным несостоявшимся выкидышем прогноз зависит от времени обращения к врачу и причины заболевания. При хроническом эндометрите существует вероятность повторения этого состояния, поэтому необходимо обследование на инфекции, передающиеся половым путем, и их лечение. После присоединения маточного кровотечения, ДВС-синдрома возрастает риск тяжелых последствий или летального исхода.
Для профилактики осложнения беременности необходимо планировать зачатие, лечить половые инфекции и соматические патологии. Для защиты от заражения следует избегать случайных половых связей и использовать презерватив. Если замершая беременность повторяется два и более раз, требуется углубленное обследование.
Причины, симптомы, риски, лечение и профилактика
Обзор
Что такое выкидыш?
Выкидыш (также называемый самопроизвольным абортом) — это неожиданное прерывание беременности в первые 20 недель беременности. То, что это называется «выкидыш», не означает, что вы сделали что-то не так, вынашивая беременность. Большинство выкидышей находятся вне вашего контроля и происходят из-за того, что плод перестает расти.
Типы выкидыша
Ваш лечащий врач может диагностировать у вас следующие типы выкидыша:
- Замершая беременность: Вы потеряли беременность, но не знаете, что это произошло. Симптомов выкидыша нет, но УЗИ подтверждает, что у плода нет сердцебиения.
- Полный выкидыш: Вы потеряли беременность, и ваша матка пуста. Вы испытали кровотечение и вышли ткани плода. Ваш врач может подтвердить полный выкидыш с помощью УЗИ.
- Привычный выкидыш: Три выкидыша подряд. Это затрагивает около 1% пар.
- Угроза выкидыша: Шейка матки остается закрытой, но у вас кровотечение и тазовые спазмы. Беременность обычно продолжается без дальнейших проблем. Ваш лечащий врач может более внимательно следить за вами до конца беременности.
- Неизбежный выкидыш: У вас кровотечение, спазмы и шейка матки начала открываться (расширяться). У вас может подтекать амниотическая жидкость. Вероятен полный выкидыш.
Как узнать, что у меня выкидыш?
Вы можете не знать, что у вас выкидыш. У людей с симптомами выкидыша наиболее распространенными признаками являются:
- Кровотечение, которое прогрессирует от легкого до сильного.
 Вы также можете пройти сероватые ткани или сгустки крови.
Вы также можете пройти сероватые ткани или сгустки крови. - Спазмы и боли в животе (обычно хуже, чем менструальные спазмы).
- Боль в пояснице, которая может варьироваться от легкой до сильной.
- Уменьшение симптомов беременности.
Немедленно свяжитесь со своим лечащим врачом, если вы испытываете какие-либо из этих симптомов. Они скажут вам прийти в офис или обратиться в отделение неотложной помощи.
Симптомы и причины
Что вызывает выкидыш?
Хромосомные аномалии вызывают около 50% всех выкидышей в первом триместре (до 13 недель) беременности. Хромосомы — это крошечные структуры внутри клеток вашего тела, которые несут ваши гены. Гены определяют все физические атрибуты человека, такие как назначенный пол, цвет волос и глаз и группа крови.
Во время оплодотворения, когда соединяются яйцеклетка и сперматозоид, два набора хромосом соединяются. Если в яйцеклетке или сперматозоиде больше или меньше хромосом, чем обычно, у плода будет аномальное число. По мере того, как оплодотворенная яйцеклетка превращается в плод, ее клетки делятся и размножаются несколько раз. Нарушения во время этого процесса также приводят к выкидышу.
По мере того, как оплодотворенная яйцеклетка превращается в плод, ее клетки делятся и размножаются несколько раз. Нарушения во время этого процесса также приводят к выкидышу.
Большинство хромосомных проблем возникают случайно. Не совсем известно, почему это происходит.
Несколько факторов могут вызвать выкидыш:
- Инфекция.
- Воздействие TORCH-заболеваний.
- Гормональный дисбаланс.
- Неправильная имплантация оплодотворенной яйцеклетки в слизистую оболочку матки.
- Сколько вам лет.
- Аномалии матки.
- Несостоятельность шейки матки (ваша шейка матки начинает открываться слишком рано во время беременности).
- Факторы образа жизни, такие как курение, употребление алкоголя или наркотиков.
- Заболевания иммунной системы, такие как волчанка.
- Тяжелое заболевание почек.
- Врожденный порок сердца.
- Неконтролируемый диабет.
- Заболевания щитовидной железы.
- Радиация.
- Некоторые лекарства, такие как изотретиноин от прыщей (Accutane®).
- Тяжелое недоедание.
Нет никаких научных доказательств того, что стресс, физические нагрузки, сексуальная активность или длительный прием противозачаточных таблеток вызывают выкидыш. Какой бы ни была ваша ситуация, важно не винить себя за выкидыш. Большинство выкидышей не имеют ничего общего с тем, что вы сделали или не сделали.
Насколько болезненным является выкидыш?
Выкидыши у всех разные. У некоторых людей возникают болезненные спазмы, в то время как у других спазмы напоминают менструальный период. Тип выкидыша также может повлиять на уровень боли. Например, если у вас дома случился полный выкидыш, у вас может быть больше боли, чем у человека, у которого случился замерший выкидыш и которому сделали хирургическую операцию по удалению беременности.
Что происходит первым во время выкидыша?
Трудно сказать, что происходит первым во время выкидыша, потому что симптомы у всех разные.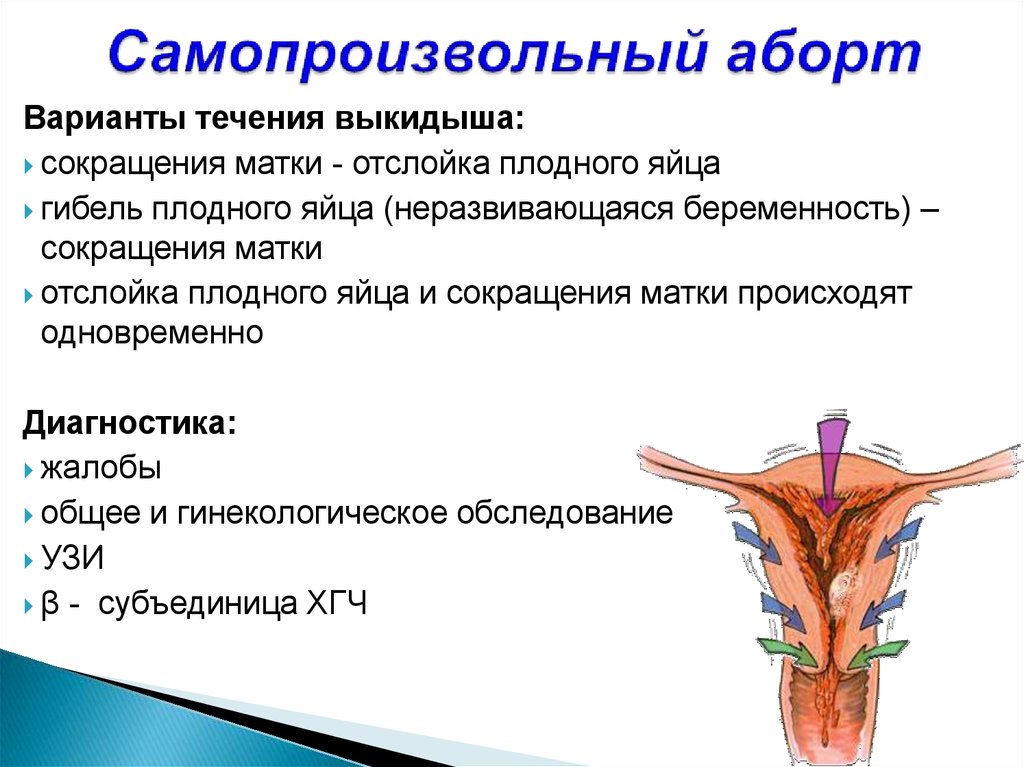 Иногда признаков выкидыша нет, а на пренатальном УЗИ обнаруживают, что беременность замерла. Большинство людей будут испытывать некоторую степень спазмов и кровотечения, но то, что происходит сначала, может быть разным.
Иногда признаков выкидыша нет, а на пренатальном УЗИ обнаруживают, что беременность замерла. Большинство людей будут испытывать некоторую степень спазмов и кровотечения, но то, что происходит сначала, может быть разным.
Сколько времени длится выкидыш?
Это зависит. У некоторых людей болезненные спазмы и сильное кровотечение наблюдаются дольше, чем у других. Ваш лечащий врач может рассказать вам, чего ожидать, и дать совет, как справиться с болью и спазмами во время выкидыша.
Каковы факторы риска выкидыша?
Фактор риска — это черта характера или поведение, которое повышает вероятность развития у человека заболевания или состояния. Факторы риска выкидыша включают:
- Ваш возраст : Исследования показывают, что риск выкидыша составляет от 12% до 15% для женщин в возрасте 20 лет и возрастает примерно до 25% для людей в возрасте 40 лет. Большинство выкидышей происходит в связи с возрастом из-за хромосомной аномалии (у плода отсутствуют или лишние хромосомы).

- Предыдущий выкидыш : Вероятность повторного выкидыша составляет 25% (лишь немного выше, чем у тех, у кого не было выкидыша), если он уже был.
- Состояние здоровья : Определенные состояния здоровья, такие как неконтролируемый диабет, инфекции или проблемы с маткой или шейкой матки, повышают вероятность выкидыша.
Поговорите со своим лечащим врачом о факторах риска выкидыша. Они могут обсудить ваш риск после того, как изучат вашу историю болезни.
У скольких людей случаются выкидыши?
От 10% до 20% всех известных беременностей заканчиваются выкидышем. Большинство выкидышей (80%) происходит в течение первых трех месяцев беременности (до 13 недель беременности). Менее 5% выкидышей происходят после 20 недель беременности. Частота выкидышей может быть выше, если учитывать выкидыши, которые происходят вскоре после имплантации. Женщина может не осознавать, что беременна, потому что кровотечение происходит во время менструального цикла. Это называется химической беременностью.
Это называется химической беременностью.
Каков риск выкидыша по неделям?
Риск прерывания беременности снижается каждую неделю беременности. Около 15% беременностей заканчиваются выкидышем. Риск выкидыша во втором триместре (с 13 до 19 недель) составляет от 1% до 5%. На риск выкидыша влияют многие факторы, такие как возраст и состояние здоровья. Однако риск выкидыша у всех снижается с каждой неделей беременности, если у беременной женщины нет других заболеваний.
Диагностика и тесты
Как диагностируется выкидыш?
Ваш лечащий врач проведет ультразвуковое исследование для подтверждения выкидыша. Эти тесты проверяют сердцебиение плода или наличие желточного мешка (одна из первых структур плода, которую врач может увидеть на УЗИ).
Вам также может быть назначен анализ крови для измерения хорионического гонадотропина человека (ХГЧ) — гормона, вырабатываемого плацентой. Низкий уровень ХГЧ может подтвердить выкидыш.
Наконец, ваш врач может провести гинекологический осмотр, чтобы проверить, открылась ли шейка матки.
Управление и лечение
Какие существуют методы лечения выкидыша?
В случае прерывания беременности плод должен быть извлечен из матки. Если какие-либо части плода останутся внутри вашего тела, вы можете столкнуться с инфекцией, кровотечением или другими осложнениями.
Если выкидыш завершен и матка изгоняет все ткани плода, то дальнейшее лечение обычно не требуется. Ваш лечащий врач проведет УЗИ, чтобы убедиться, что в матке ничего не осталось.
Если ваше тело не удаляет всю ткань самостоятельно или у вас не началось кровотечение, ваш лечащий врач порекомендует удалить ткань с помощью лекарств или хирургического вмешательства.
Нехирургическое лечение
Ваш лечащий врач может порекомендовать вам подождать, чтобы увидеть, пройдет ли беременность самостоятельно. Это может иметь место, если у вас замершая беременность. Ожидание начала выкидыша может занять несколько дней. Если ожидание прохождения ткани небезопасно или вы хотите удалить ткань как можно скорее, они могут порекомендовать принять лекарство, которое поможет матке перенести беременность.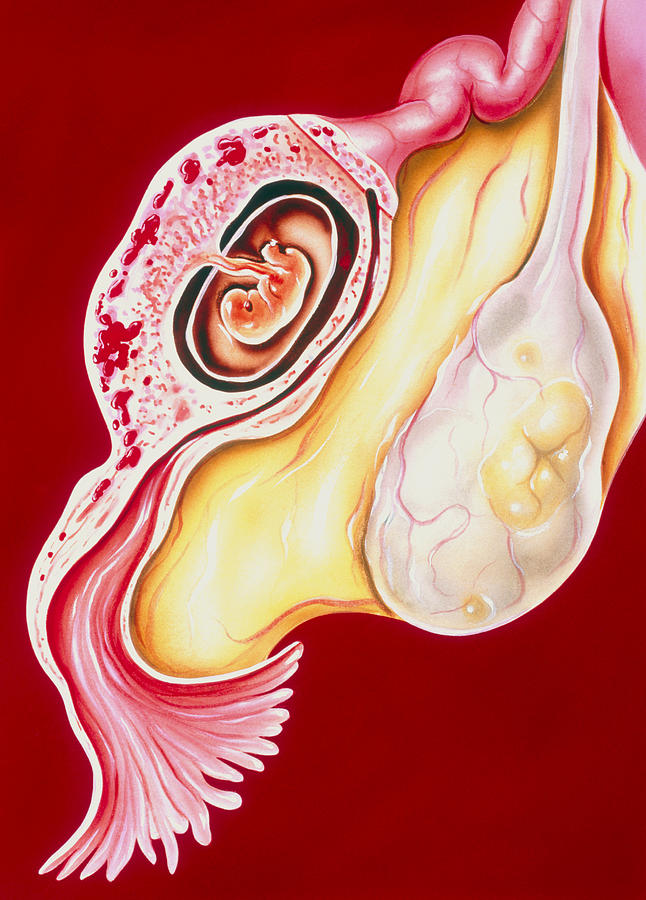 Эти варианты обычно доступны только в том случае, если у вас случился выкидыш до 10 недель беременности.
Эти варианты обычно доступны только в том случае, если у вас случился выкидыш до 10 недель беременности.
Если выкидыш не подтвердился, но у вас были симптомы выкидыша, врач может назначить постельный режим на несколько дней. Вас могут госпитализировать на ночь для наблюдения. Когда кровотечение остановится, вы сможете продолжить свою обычную деятельность. Если шейка матки расширена, вам могут поставить диагноз несостоятельности шейки матки и провести процедуру закрытия шейки матки (цервикальный серкляж).
Хирургическое лечение
Ваш лечащий врач может выполнить дилатацию и выскабливание (D&C) или дилатацию и эвакуацию (D&E), если ваша матка не прошла беременность или если у вас сильное кровотечение. Хирургия также может быть единственным вариантом, если срок вашей беременности превышает 10 недель. Во время этих процедур шейка матки расширяется, а любая оставшаяся ткань, связанная с беременностью, аккуратно выскабливается или отсасывается из матки. Ваш провайдер проводит эти операции в больнице, и вы будете под наркозом.
Какие симптомы могут быть после выкидыша?
Пятнистые выделения и легкий дискомфорт являются распространенными симптомами после выкидыша.
Немедленно свяжитесь со своим лечащим врачом, если у вас есть какие-либо из этих симптомов, поскольку они могут быть признаками инфекции:
- Сильное кровотечение или усиление кровотечения.
- Лихорадка.
- Озноб.
- Сильная боль.
Ничего не вводите во влагалище в течение как минимум двух недель после выкидыша. Это включает в себя тампоны, половой акт и пальцы или секс-игрушки. Ваш врач назначит вам последующую встречу, чтобы обсудить ваше выздоровление и любые осложнения.
Какие анализы следует сдавать после повторных выкидышей?
Анализы крови или генетические тесты могут потребоваться, если у вас было более трех выкидышей подряд (так называемый повторный выкидыш). К ним относятся:
- Генетические тесты : Вы и ваш партнер можете пройти анализы крови, такие как кариотипирование, для проверки хромосомных аномалий.
 Если имеется ткань после выкидыша, врач может проверить ее на хромосомные аномалии.
Если имеется ткань после выкидыша, врач может проверить ее на хромосомные аномалии. - Анализы крови 900:15: Вам может быть назначен анализ крови на наличие аутоиммунных или гормональных заболеваний, которые могут вызывать выкидыши.
Ваш врач может также осмотреть вашу матку с помощью одной из следующих процедур:
- Гистеросальпингограмма (рентгеновское исследование матки и маточных труб).
- Гистероскопия (обследование, во время которого врач осматривает внутреннюю часть матки с помощью тонкого устройства, похожего на телескоп).
- Лапароскопия (процедура, во время которой врач осматривает органы малого таза с помощью устройства с подсветкой).
Профилактика
Как предотвратить повторный выкидыш?
Выкидыш обычно невозможно предотвратить. Если у вас случился выкидыш, это не потому, что вы что-то сделали, чтобы его вызвать. Забота о своем теле – лучшее, что вы можете сделать. Некоторые примеры способов ухода за собой включают:
- Посещение всех приемов дородового ухода.

- Поддержание здорового для вас веса.
- Избегайте факторов риска выкидыша, таких как употребление алкоголя и курение сигарет.
- Прием витаминов для беременных.
- Регулярные физические упражнения и правильное питание.
Перспективы/прогноз
Могу ли я забеременеть после выкидыша?
Да. Большинство людей (87%), у которых были выкидыши, имеют последующие нормальные беременности и роды. Выкидыш не обязательно означает, что у вас проблемы с фертильностью. Помните, что большинство выкидышей происходит из-за хромосомной аномалии, а не из-за того, что вы сделали.
Как скоро можно забеременеть после выкидыша?
Решение о том, когда вам следует снова пытаться забеременеть, принимаете вы и ваш лечащий врач. Большинство людей могут снова забеременеть после одного «нормального» менструального цикла.
Очень важно найти время для физического и эмоционального восстановления после выкидыша. Консультации доступны, чтобы помочь вам справиться с вашей потерей. Группа поддержки потери беременности также может быть ценным ресурсом для вас и вашего партнера. Попросите вашего поставщика медицинских услуг получить дополнительную информацию о консультациях и группах поддержки. Прежде всего, не вините себя за выкидыш. Потратьте время, необходимое для скорби.
Группа поддержки потери беременности также может быть ценным ресурсом для вас и вашего партнера. Попросите вашего поставщика медицинских услуг получить дополнительную информацию о консультациях и группах поддержки. Прежде всего, не вините себя за выкидыш. Потратьте время, необходимое для скорби.
Если у вас было три выкидыша подряд, попросите своего врача провести анализы, чтобы выяснить основную причину. Вы должны использовать противозачаточные средства, пока не получите результаты. После того, как ваш врач просмотрит результаты теста, он может предложить отказаться от противозачаточных средств и снова попытаться забеременеть.
Жить с
Как справиться с выкидышем?
Потеря беременности может быть разрушительной и оставить вас с целым рядом эмоций и множеством вопросов. Эмоциональное исцеление от выкидыша часто сложнее и дольше, чем физическое исцеление. Найдите время, которое вам нужно, чтобы оплакать свою потерю. Поговорите со своим партнером, друзьями и семьей о своих чувствах или найдите онлайн-группу поддержки при невынашивании беременности.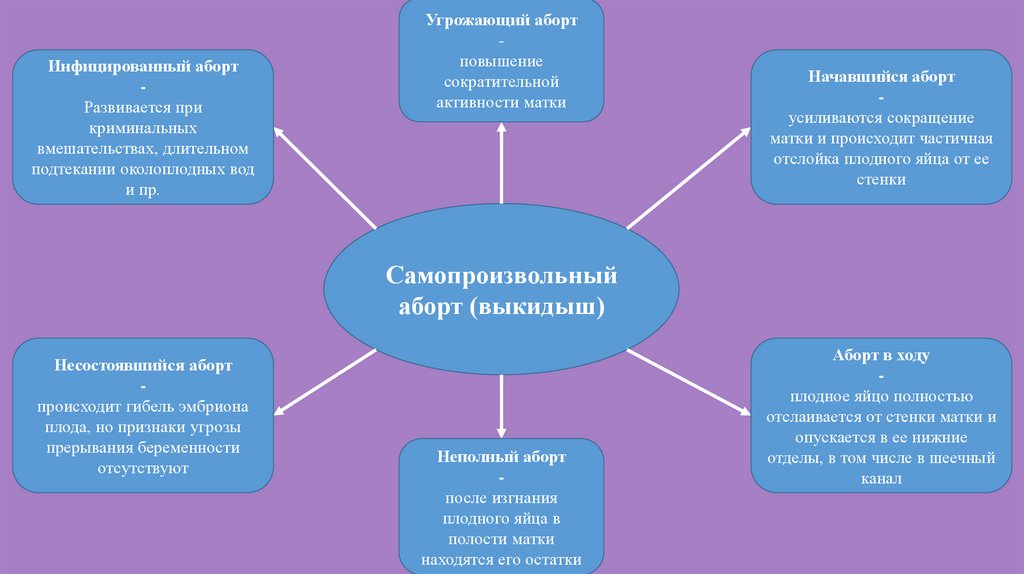 Окружите себя поддерживающими людьми или обратитесь за профессиональной консультацией, которая поможет вам справиться с потерей.
Окружите себя поддерживающими людьми или обратитесь за профессиональной консультацией, которая поможет вам справиться с потерей.
Записка из клиники Кливленда
Выкидыш — очень эмоциональный момент для будущих родителей, и вполне естественно оплакивать потерю. Помните, что выкидыш нельзя предотвратить, и он не вызван чем-то, что вы сделали неправильно. Это не означает, что вы не можете иметь детей или что у вас будет еще один выкидыш. Если вы планируете забеременеть, обратитесь к своему лечащему врачу, чтобы обсудить сроки вашей следующей беременности и задать любые вопросы, которые у вас есть. Это нормально быть грустным. Найдите поддержку у семьи, друзей в онлайн-группах поддержки или у лицензированного консультанта.
Причины, симптомы, риски, лечение и профилактика
Обзор
Что такое выкидыш?
Выкидыш (также называемый самопроизвольным абортом) — это неожиданное прерывание беременности в первые 20 недель беременности. То, что это называется «выкидыш», не означает, что вы сделали что-то не так, вынашивая беременность. Большинство выкидышей находятся вне вашего контроля и происходят из-за того, что плод перестает расти.
То, что это называется «выкидыш», не означает, что вы сделали что-то не так, вынашивая беременность. Большинство выкидышей находятся вне вашего контроля и происходят из-за того, что плод перестает расти.
Типы выкидыша
Ваш лечащий врач может диагностировать у вас следующие типы выкидыша:
- Замершая беременность: Вы потеряли беременность, но не знаете, что это произошло. Симптомов выкидыша нет, но УЗИ подтверждает, что у плода нет сердцебиения.
- Полный выкидыш: Вы потеряли беременность, и ваша матка пуста. Вы испытали кровотечение и вышли ткани плода. Ваш врач может подтвердить полный выкидыш с помощью УЗИ.
- Привычный выкидыш: Три выкидыша подряд. Это затрагивает около 1% пар.
- Угроза выкидыша: Шейка матки остается закрытой, но у вас кровотечение и тазовые спазмы. Беременность обычно продолжается без дальнейших проблем. Ваш лечащий врач может более внимательно следить за вами до конца беременности.

- Неизбежный выкидыш: У вас кровотечение, спазмы и шейка матки начала открываться (расширяться). У вас может подтекать амниотическая жидкость. Вероятен полный выкидыш.
Как узнать, что у меня выкидыш?
Вы можете не знать, что у вас выкидыш. У людей с симптомами выкидыша наиболее распространенными признаками являются:
- Кровотечение, которое прогрессирует от легкого до сильного. Вы также можете пройти сероватые ткани или сгустки крови.
- Спазмы и боли в животе (обычно хуже, чем менструальные спазмы).
- Боль в пояснице, которая может варьироваться от легкой до сильной.
- Уменьшение симптомов беременности.
Немедленно свяжитесь со своим лечащим врачом, если вы испытываете какие-либо из этих симптомов. Они скажут вам прийти в офис или обратиться в отделение неотложной помощи.
Симптомы и причины
Что вызывает выкидыш?
Хромосомные аномалии вызывают около 50% всех выкидышей в первом триместре (до 13 недель) беременности. Хромосомы — это крошечные структуры внутри клеток вашего тела, которые несут ваши гены. Гены определяют все физические атрибуты человека, такие как назначенный пол, цвет волос и глаз и группа крови.
Хромосомы — это крошечные структуры внутри клеток вашего тела, которые несут ваши гены. Гены определяют все физические атрибуты человека, такие как назначенный пол, цвет волос и глаз и группа крови.
Во время оплодотворения, когда соединяются яйцеклетка и сперматозоид, два набора хромосом соединяются. Если в яйцеклетке или сперматозоиде больше или меньше хромосом, чем обычно, у плода будет аномальное число. По мере того, как оплодотворенная яйцеклетка превращается в плод, ее клетки делятся и размножаются несколько раз. Нарушения во время этого процесса также приводят к выкидышу.
Большинство хромосомных проблем возникают случайно. Не совсем известно, почему это происходит.
Несколько факторов могут вызвать выкидыш:
- Инфекция.
- Воздействие TORCH-заболеваний.
- Гормональный дисбаланс.
- Неправильная имплантация оплодотворенной яйцеклетки в слизистую оболочку матки.
- Сколько вам лет.
- Аномалии матки.

- Несостоятельность шейки матки (ваша шейка матки начинает открываться слишком рано во время беременности).
- Факторы образа жизни, такие как курение, употребление алкоголя или наркотиков.
- Заболевания иммунной системы, такие как волчанка.
- Тяжелое заболевание почек.
- Врожденный порок сердца.
- Неконтролируемый диабет.
- Заболевания щитовидной железы.
- Радиация.
- Некоторые лекарства, такие как изотретиноин от прыщей (Accutane®).
- Тяжелое недоедание.
Нет никаких научных доказательств того, что стресс, физические нагрузки, сексуальная активность или длительный прием противозачаточных таблеток вызывают выкидыш. Какой бы ни была ваша ситуация, важно не винить себя за выкидыш. Большинство выкидышей не имеют ничего общего с тем, что вы сделали или не сделали.
Насколько болезненным является выкидыш?
Выкидыши у всех разные. У некоторых людей возникают болезненные спазмы, в то время как у других спазмы напоминают менструальный период. Тип выкидыша также может повлиять на уровень боли. Например, если у вас дома случился полный выкидыш, у вас может быть больше боли, чем у человека, у которого случился замерший выкидыш и которому сделали хирургическую операцию по удалению беременности.
Тип выкидыша также может повлиять на уровень боли. Например, если у вас дома случился полный выкидыш, у вас может быть больше боли, чем у человека, у которого случился замерший выкидыш и которому сделали хирургическую операцию по удалению беременности.
Что происходит первым во время выкидыша?
Трудно сказать, что происходит первым во время выкидыша, потому что симптомы у всех разные. Иногда признаков выкидыша нет, а на пренатальном УЗИ обнаруживают, что беременность замерла. Большинство людей будут испытывать некоторую степень спазмов и кровотечения, но то, что происходит сначала, может быть разным.
Сколько времени длится выкидыш?
Это зависит. У некоторых людей болезненные спазмы и сильное кровотечение наблюдаются дольше, чем у других. Ваш лечащий врач может рассказать вам, чего ожидать, и дать совет, как справиться с болью и спазмами во время выкидыша.
Каковы факторы риска выкидыша?
Фактор риска — это черта характера или поведение, которое повышает вероятность развития у человека заболевания или состояния. Факторы риска выкидыша включают:
Факторы риска выкидыша включают:
- Ваш возраст : Исследования показывают, что риск выкидыша составляет от 12% до 15% для женщин в возрасте 20 лет и возрастает примерно до 25% для людей в возрасте 40 лет. Большинство выкидышей происходит в связи с возрастом из-за хромосомной аномалии (у плода отсутствуют или лишние хромосомы).
- Предыдущий выкидыш : Вероятность повторного выкидыша составляет 25% (лишь немного выше, чем у тех, у кого не было выкидыша), если он уже был.
- Состояние здоровья : Определенные состояния здоровья, такие как неконтролируемый диабет, инфекции или проблемы с маткой или шейкой матки, повышают вероятность выкидыша.
Поговорите со своим лечащим врачом о факторах риска выкидыша. Они могут обсудить ваш риск после того, как изучат вашу историю болезни.
У скольких людей случаются выкидыши?
От 10% до 20% всех известных беременностей заканчиваются выкидышем.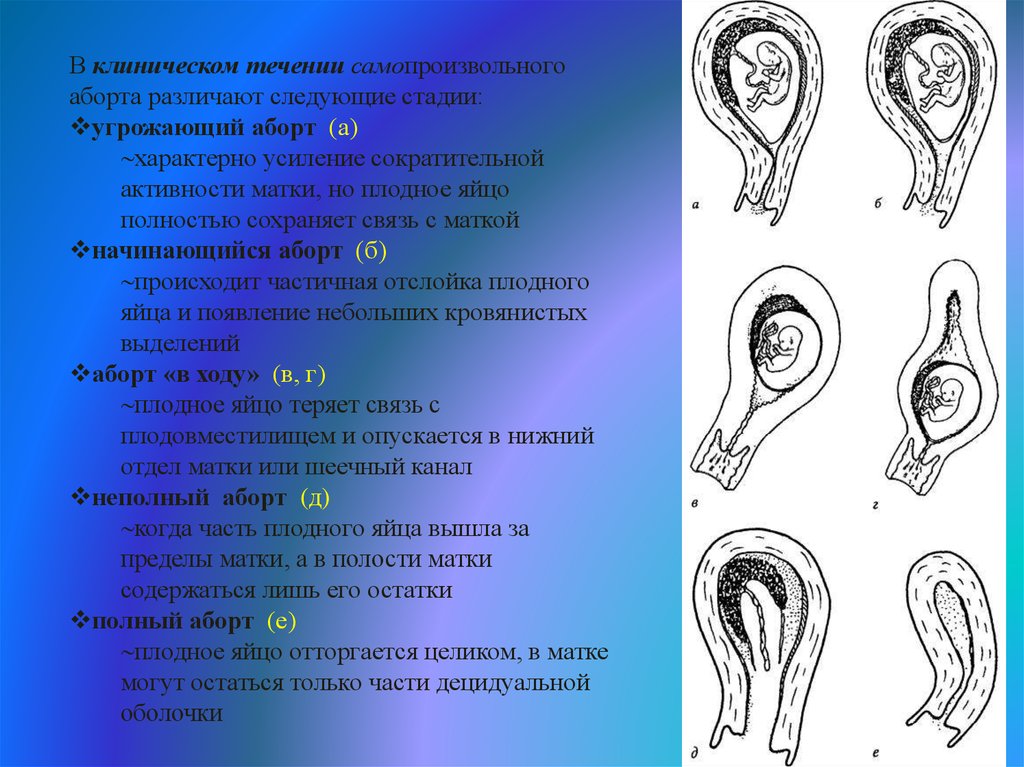 Большинство выкидышей (80%) происходит в течение первых трех месяцев беременности (до 13 недель беременности). Менее 5% выкидышей происходят после 20 недель беременности. Частота выкидышей может быть выше, если учитывать выкидыши, которые происходят вскоре после имплантации. Женщина может не осознавать, что беременна, потому что кровотечение происходит во время менструального цикла. Это называется химической беременностью.
Большинство выкидышей (80%) происходит в течение первых трех месяцев беременности (до 13 недель беременности). Менее 5% выкидышей происходят после 20 недель беременности. Частота выкидышей может быть выше, если учитывать выкидыши, которые происходят вскоре после имплантации. Женщина может не осознавать, что беременна, потому что кровотечение происходит во время менструального цикла. Это называется химической беременностью.
Каков риск выкидыша по неделям?
Риск прерывания беременности снижается каждую неделю беременности. Около 15% беременностей заканчиваются выкидышем. Риск выкидыша во втором триместре (с 13 до 19 недель) составляет от 1% до 5%. На риск выкидыша влияют многие факторы, такие как возраст и состояние здоровья. Однако риск выкидыша у всех снижается с каждой неделей беременности, если у беременной женщины нет других заболеваний.
Диагностика и тесты
Как диагностируется выкидыш?
Ваш лечащий врач проведет ультразвуковое исследование для подтверждения выкидыша.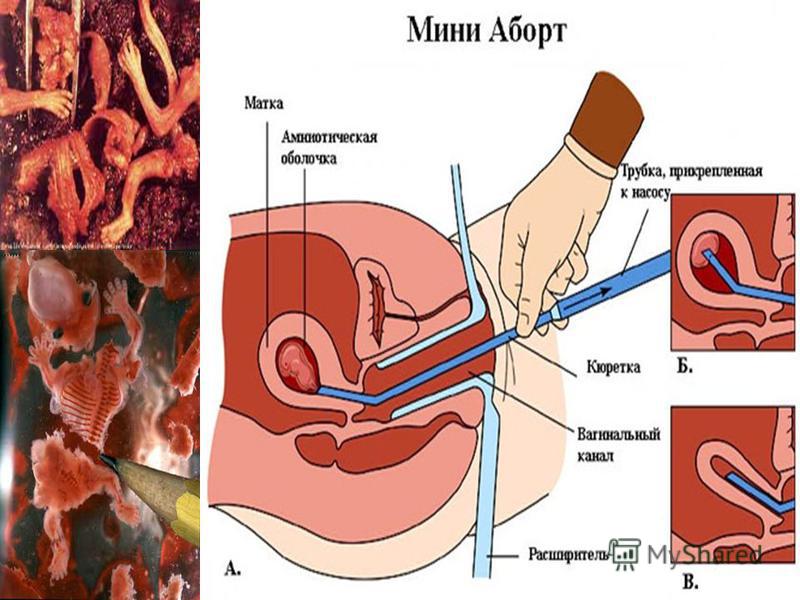 Эти тесты проверяют сердцебиение плода или наличие желточного мешка (одна из первых структур плода, которую врач может увидеть на УЗИ).
Эти тесты проверяют сердцебиение плода или наличие желточного мешка (одна из первых структур плода, которую врач может увидеть на УЗИ).
Вам также может быть назначен анализ крови для измерения хорионического гонадотропина человека (ХГЧ) — гормона, вырабатываемого плацентой. Низкий уровень ХГЧ может подтвердить выкидыш.
Наконец, ваш врач может провести гинекологический осмотр, чтобы проверить, открылась ли шейка матки.
Управление и лечение
Какие существуют методы лечения выкидыша?
В случае прерывания беременности плод должен быть извлечен из матки. Если какие-либо части плода останутся внутри вашего тела, вы можете столкнуться с инфекцией, кровотечением или другими осложнениями.
Если выкидыш завершен и матка изгоняет все ткани плода, то дальнейшее лечение обычно не требуется. Ваш лечащий врач проведет УЗИ, чтобы убедиться, что в матке ничего не осталось.
Если ваше тело не удаляет всю ткань самостоятельно или у вас не началось кровотечение, ваш лечащий врач порекомендует удалить ткань с помощью лекарств или хирургического вмешательства.
Нехирургическое лечение
Ваш лечащий врач может порекомендовать вам подождать, чтобы увидеть, пройдет ли беременность самостоятельно. Это может иметь место, если у вас замершая беременность. Ожидание начала выкидыша может занять несколько дней. Если ожидание прохождения ткани небезопасно или вы хотите удалить ткань как можно скорее, они могут порекомендовать принять лекарство, которое поможет матке перенести беременность. Эти варианты обычно доступны только в том случае, если у вас случился выкидыш до 10 недель беременности.
Если выкидыш не подтвердился, но у вас были симптомы выкидыша, врач может назначить постельный режим на несколько дней. Вас могут госпитализировать на ночь для наблюдения. Когда кровотечение остановится, вы сможете продолжить свою обычную деятельность. Если шейка матки расширена, вам могут поставить диагноз несостоятельности шейки матки и провести процедуру закрытия шейки матки (цервикальный серкляж).
Хирургическое лечение
Ваш лечащий врач может выполнить дилатацию и выскабливание (D&C) или дилатацию и эвакуацию (D&E), если ваша матка не прошла беременность или если у вас сильное кровотечение. Хирургия также может быть единственным вариантом, если срок вашей беременности превышает 10 недель. Во время этих процедур шейка матки расширяется, а любая оставшаяся ткань, связанная с беременностью, аккуратно выскабливается или отсасывается из матки. Ваш провайдер проводит эти операции в больнице, и вы будете под наркозом.
Хирургия также может быть единственным вариантом, если срок вашей беременности превышает 10 недель. Во время этих процедур шейка матки расширяется, а любая оставшаяся ткань, связанная с беременностью, аккуратно выскабливается или отсасывается из матки. Ваш провайдер проводит эти операции в больнице, и вы будете под наркозом.
Какие симптомы могут быть после выкидыша?
Пятнистые выделения и легкий дискомфорт являются распространенными симптомами после выкидыша.
Немедленно свяжитесь со своим лечащим врачом, если у вас есть какие-либо из этих симптомов, поскольку они могут быть признаками инфекции:
- Сильное кровотечение или усиление кровотечения.
- Лихорадка.
- Озноб.
- Сильная боль.
Ничего не вводите во влагалище в течение как минимум двух недель после выкидыша. Это включает в себя тампоны, половой акт и пальцы или секс-игрушки. Ваш врач назначит вам последующую встречу, чтобы обсудить ваше выздоровление и любые осложнения.
Какие анализы следует сдавать после повторных выкидышей?
Анализы крови или генетические тесты могут потребоваться, если у вас было более трех выкидышей подряд (так называемый повторный выкидыш). К ним относятся:
- Генетические тесты : Вы и ваш партнер можете пройти анализы крови, такие как кариотипирование, для проверки хромосомных аномалий. Если имеется ткань после выкидыша, врач может проверить ее на хромосомные аномалии.
- Анализы крови 900:15: Вам может быть назначен анализ крови на наличие аутоиммунных или гормональных заболеваний, которые могут вызывать выкидыши.
Ваш врач может также осмотреть вашу матку с помощью одной из следующих процедур:
- Гистеросальпингограмма (рентгеновское исследование матки и маточных труб).
- Гистероскопия (обследование, во время которого врач осматривает внутреннюю часть матки с помощью тонкого устройства, похожего на телескоп).
- Лапароскопия (процедура, во время которой врач осматривает органы малого таза с помощью устройства с подсветкой).

Профилактика
Как предотвратить повторный выкидыш?
Выкидыш обычно невозможно предотвратить. Если у вас случился выкидыш, это не потому, что вы что-то сделали, чтобы его вызвать. Забота о своем теле – лучшее, что вы можете сделать. Некоторые примеры способов ухода за собой включают:
- Посещение всех приемов дородового ухода.
- Поддержание здорового для вас веса.
- Избегайте факторов риска выкидыша, таких как употребление алкоголя и курение сигарет.
- Прием витаминов для беременных.
- Регулярные физические упражнения и правильное питание.
Перспективы/прогноз
Могу ли я забеременеть после выкидыша?
Да. Большинство людей (87%), у которых были выкидыши, имеют последующие нормальные беременности и роды. Выкидыш не обязательно означает, что у вас проблемы с фертильностью. Помните, что большинство выкидышей происходит из-за хромосомной аномалии, а не из-за того, что вы сделали.
Как скоро можно забеременеть после выкидыша?
Решение о том, когда вам следует снова пытаться забеременеть, принимаете вы и ваш лечащий врач. Большинство людей могут снова забеременеть после одного «нормального» менструального цикла.
Очень важно найти время для физического и эмоционального восстановления после выкидыша. Консультации доступны, чтобы помочь вам справиться с вашей потерей. Группа поддержки потери беременности также может быть ценным ресурсом для вас и вашего партнера. Попросите вашего поставщика медицинских услуг получить дополнительную информацию о консультациях и группах поддержки. Прежде всего, не вините себя за выкидыш. Потратьте время, необходимое для скорби.
Если у вас было три выкидыша подряд, попросите своего врача провести анализы, чтобы выяснить основную причину. Вы должны использовать противозачаточные средства, пока не получите результаты. После того, как ваш врач просмотрит результаты теста, он может предложить отказаться от противозачаточных средств и снова попытаться забеременеть.
Жить с
Как справиться с выкидышем?
Потеря беременности может быть разрушительной и оставить вас с целым рядом эмоций и множеством вопросов. Эмоциональное исцеление от выкидыша часто сложнее и дольше, чем физическое исцеление. Найдите время, которое вам нужно, чтобы оплакать свою потерю. Поговорите со своим партнером, друзьями и семьей о своих чувствах или найдите онлайн-группу поддержки при невынашивании беременности. Окружите себя поддерживающими людьми или обратитесь за профессиональной консультацией, которая поможет вам справиться с потерей.
Записка из клиники Кливленда
Выкидыш — очень эмоциональный момент для будущих родителей, и вполне естественно оплакивать потерю. Помните, что выкидыш нельзя предотвратить, и он не вызван чем-то, что вы сделали неправильно. Это не означает, что вы не можете иметь детей или что у вас будет еще один выкидыш. Если вы планируете забеременеть, обратитесь к своему лечащему врачу, чтобы обсудить сроки вашей следующей беременности и задать любые вопросы, которые у вас есть.