Содержание
Монозиготная моноамниотическая тройня после переноса одной бластоцисты (клинический случай)
Высокие акушерские риски многоплодных беременностей требуют снижения частоты их наступления. Однако перенос единственного эмбриона снижает показатель эффективности клиник, занимающихся вспомогательными репродуктивными технологиями (ВРТ). В связи с этим селективный перенос эмбриона на стадии бластоцисты является предпочтительным [9, 12, 25].
Мы хотим поделиться случаем возникновения многоплодной беременности после переноса селективно отобранного эмбриона на стадии бластоцисты.
Материал и методы
Супружеская пара с диагнозом первичного бесплодия сочетанного генеза (эндокринный, трубно-перитонеальный и мужской фактор) прошла программу лечения бесплодия методом ЭКО/ИКСИ криоконсервированными спермиями. Стаж бесплодного брака — 8 лет. Возраст супругов: женщина — 33 года, мужчина — 37 лет.
Индукция суперовуляции проведена по длинному среднелютеиновому протоколу с рекомбинантным ФСГ и чМГ. Триггер финального созревания фолликулов — рекомбинантный чХГ.
Триггер финального созревания фолликулов — рекомбинантный чХГ.
Результаты и обсуждение
При трансвагинальной пункции фолликулов аспирировано 7 ооцитов, 5 из которых находились на стадии M II. Два пронуклеуса зарегистрированы в 4 ооцитах. На 5-е сутки культивирования категории 3 АА соответствовали 4 бластоцисты. Была произведена селекция эмбриона для переноса, включающая учет морфологии трофоэктодермы и внутренней клеточной массы, а также динамику развития эмбрионов на протяжении 5 сут культивирования. Через 14 дней после переноса уровень чХГ составил 102 мМЕ/мл. В 4 нед беременности диагностирована монохориальная моноамниотическая тройня (см. рисунок).Рисунок 1. Монохориальная моноамниотическая тройня, 4 нед гестации.
Данные ультразвуковой диагностики в 8 нед гестации: желточный мешок одного плода 4,2 мм, второго — 4,4 мм, третьего — 5,1 мм. Теменно-копчиковые размеры: соответственно 17,3, 18,4, 17,4 мм, сердцебиение: 167, 178 и 167 в минуту.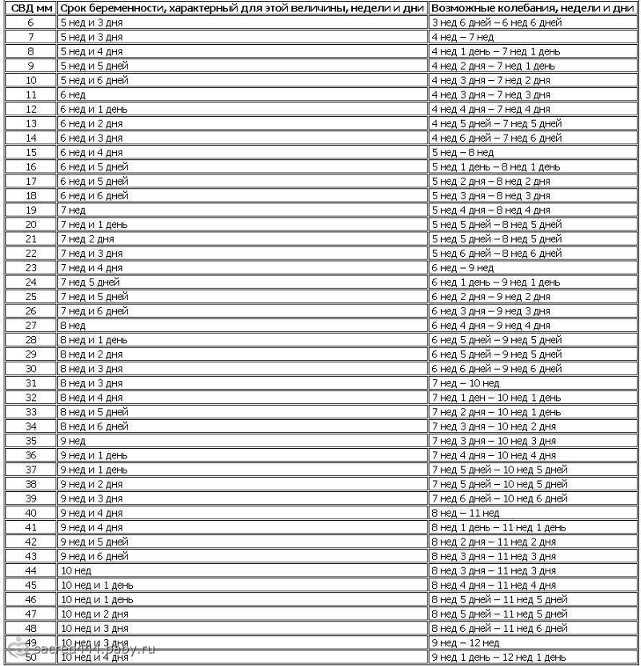
Монохориальные моноамниотические тройни в программах ВРТ возникают с частотой 1: 100 000 случаев после переноса единственного эмбриона [4]. Монозиготные двойни встречаются в 0,42% случаев [8, 16, 20, 22, 26].
Вызывают интерес случаи возникновения монозиготной тройни после переноса замороженно-оттаянного эмбриона [4], монозиготной тройни и двойни после переноса двух бластоцист [17].
Исследователи выдвигают, по крайней мере, три причины, провоцирующие развитие монозиготных многоплодных беременностей, — индукция овуляции [7], субоптимальные условия культивирования [11] и микроманипуляции на zona pellucida [19]. Зачастую технологии ВРТ включают все вышеперечисленные манипуляции.
В последнее время началось обсуждение относительно возможного повышенного риска развития монозиготных двоен после длительного культивирования и переноса бластоцисты [2, 3, 6, 13, 15].
Однако есть сообщения о повышенном риске возникновения монозиготных беременностей и при переносе эмбриона на 2—3-и сутки культивирования [18].
При сравнении групп пациентов, у которых применяли технологию ЭКО либо ИКСИ, обнаружили значительно более высокую частоту возникновения монозиготности только после ИКСИ (0% против 8,9%) [1].
Такое увеличение частоты монозиготности после микроманипуляции может быть результатом изменений, происходящих в zona pellucida во время ИКСИ [24], а также при проведении вспомогательного хэтчинга [10].
Предположен механизм возникновения монохориальной двойни — разделение внутренней клеточной массы на 4-е сутки после оплодотворения [23].
Хотя и редко, появление de novo нескольких внутренних клеточных масс в пределах одного эмбриона было зарегистрировано как у животных [5, 14], так и у человека [21].
Заключение
Точный механизм развития монозиготных многоплодных беременностей все еще недостаточно изучен. Процедуры, при которых происходит манипуляция на zona pellucida, выдвигаются как основные в механизме возникновения многоплодия.
Наш случай и данные литературы свидетельствуют в пользу того, что пациенты должны быть информированы о возможном наступлении многоплодной беременности даже при условии переноса единственного селективно отобранного эмбриона.
P.S. Супружеская пара настаивала на переносе единственного эмбриона, ввиду опасения беременности двойней. Получилась тройня. Нам стало известно, что в одном из медицинских учреждений города беременность была прервана в сроке 10 нед по настоятельному требованию супругов.
Как самостоятельно перевезти эмбрионы в другую клинику ЭКО
Ирина Макарова
сама перевезла эмбрионы в другую клинику
Профиль автора
В 2020 году я начала протокол ЭКО в одной из московских клиник. А потом решила поменять ее на другую.
К этому моменту в криобанке первой клиники хранились 12 моих эмбрионов, которые заморозили методом витрификации. Я могла обратиться в этот банк и отдать за профессиональную перевозку 8000 Р, хотя от одной клиники до другой было всего полчаса на машине. Но узнала, что можно сэкономить и перевезти эмбрионы самостоятельно. Так мы с мужем и поступили.
Но узнала, что можно сэкономить и перевезти эмбрионы самостоятельно. Так мы с мужем и поступили.
Расскажу, как проходило мое ЭКО, почему я сменила клинику и как мы перевезли свои эмбрионы.
п. 41 приложения 1 к приказу Минздрава РФ от 31.07.2020 № 803н
Двенадцать эмбрионов обошлись мне в 151 490 Р
| Программа ЭКО | 104 490 Р |
| Криоконсервация эмбрионов | 35 000 Р |
| Хранение — 12 месяцев | 12 000 Р |
Программа ЭКО
104 490 Р
Криоконсервация эмбрионов
35 000 Р
Хранение — 12 месяцев
12 000 Р
Я не агитирую перевозить эмбрионы самостоятельно
Эмбрионы нужно транспортировать при низкой температуре, иначе они могут погибнуть. У криобанков для этого есть специальные емкости — сосуды Дьюара с парами жидкого азота. Внутри них −196 °С, и эта температура может поддерживаться несколько недель. К тому же сосуд в защитном чехле можно спокойно поставить в машине или самолете: он не упадет, азот не выльется. Вот почему дальние перевозки из города в город лучше заказывать у криобанков и не думать об экономии.
Вот почему дальние перевозки из города в город лучше заказывать у криобанков и не думать об экономии.
Мы перевезли эмбрионы сами, потому что клиники находились рядом. И мой репродуктолог утверждал, что сосуд Дьюара в этом случае не обязателен: достаточно обычного термоса. Если бы он не был так уверен, мы бы выбрали профессиональную перевозку.
Прежде чем перевозить эмбрионы самостоятельно, проконсультируйтесь со своим врачом.
Как проходил мой протокол ЭКО
Протокол ЭКО состоит из четырех этапов, я сменила клинику после третьего. На первом этапе мой организм стимулировали гормонами, чтобы в яичниках созрела не одна, а несколько яйцеклеток. У меня их получилось 40.
На втором этапе их извлекли специальным прибором вроде шприца, пока я была под наркозом. В тот же день муж сдал семенную жидкость.
/guide/eko/
Сколько стоит ЭКО
На третьем этапе яйцеклетки и сперматозоиды поместили в специальный питательный раствор и оставили в инкубаторе на 19—20 часов. В итоге 12 яйцеклеток оплодотворились и получились эмбрионы — герои этой статьи.
В итоге 12 яйцеклеток оплодотворились и получились эмбрионы — герои этой статьи.
На последнем этапе один или два эмбриона должны были имплантировать в полость матки. Этот процесс в народе называют подсадкой, она происходит на третий-пятый день после оплодотворения. И если один или оба эмбриона приживаются, то начинает развиваться ребенок или двое.
Но репродуктолог в первой клинике посоветовал не торопиться и сделать перерыв перед подсадкой. Во время него я и разочаровалась в своем враче.
Что случилось во время перерыва
Мы сделали перерыв, чтобы вылечить синдром гиперстимуляции яичников и нарастить в матке эндометрий.
Синдром гиперстимуляции яичников, или СГЯ, развился у меня после первого этапа ЭКО из-за гормонов, которые я принимала. При таком синдроме в крови повышается уровень гормона эстрадиола. Из-за этого в брюшной полости может накапливаться жидкость, яичники сильно увеличиваются, женщина начинает плохо себя чувствовать.
Так было и у меня. После второго этапа, когда извлекли мои яйцеклетки, меня затошнило, стала кружиться голова, живот вздулся и появились сильные рези. Пришлось пить обезболивающие и соблюдать постельный режим. Мне стало легче только на третьи сутки, а вздутие и боль пропали через неделю.
После второго этапа, когда извлекли мои яйцеклетки, меня затошнило, стала кружиться голова, живот вздулся и появились сильные рези. Пришлось пить обезболивающие и соблюдать постельный режим. Мне стало легче только на третьи сутки, а вздутие и боль пропали через неделю.
Но избавиться от СГЯ было недостаточно. Врач сказал, что для подсадки эмбрионов нужно нарастить в матке эндометрий — внутренний слой, к которому они прикрепляются. Если он меньше 7 мм, эмбрионы не имплантируются.
/guide/kvota-eko/
Как сделать ЭКО по ОМС
Вскоре после второго этапа я стала принимать гормоны, которые помогают нарастить эндометрий. Это продолжалось 4 месяца, и каждый месяц я тратила на лечение и визиты к врачу до 30 000 Р. Но врач так и не смог подобрать для меня оптимальную схему. Эндометрий с каждым циклом уменьшался: сначала был 6 мм, а потом — вообще 4,5 мм. Плюс у меня появились сильные высыпания на лице и спине.
Доверие к врачу было подорвано, и знакомая посоветовала мне другую клинику. Там доктор показался мне более компетентным, и я решила завершить протокол у него.
Там доктор показался мне более компетентным, и я решила завершить протокол у него.
Что в это время было с эмбрионами
Мои эмбрионы подвергли криоконсервации, они 4 месяца находились в криобанке при первой клинике.
При криоконсервации живые клетки замораживают и так сохраняют на долгий срок. Причем их не просто кладут в морозилку, а используют метод витрификации — сверхбыстрой заморозки. Раствор с эмбрионами сразу переходит в стекловидное состояние и минует фазу, в которой образуются кристаллики льда. Так клетки остаются жизнеспособными, когда их размораживают.
Даже если бы мы не делали перерыв, эмбрионы все равно пришлось бы заморозить. Ведь их получилось 12, а подсадить могли максимум два. Если бы они не прижились, а остальных уже не было, пришлось бы заново проходить весь протокол ЭКО.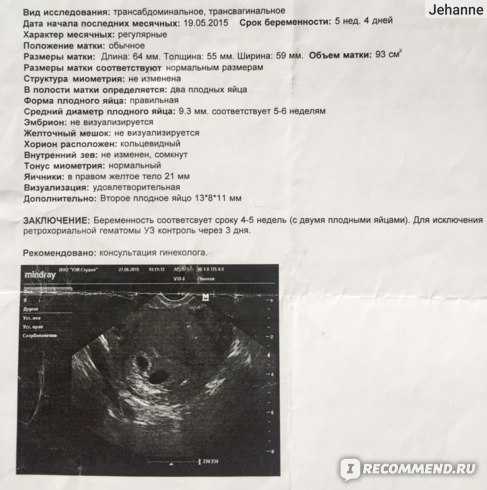 Это дорого: за свой мы отдали 104 490 Р.
Это дорого: за свой мы отдали 104 490 Р.
/zarabotala-na-kletkah/
Как я заработала на донорстве яйцеклеток
Криоконсервация стоила 35 000 Р. Потом эмбрионы поместили в специальное хранилище при клинике — криобанк. За год хранения мы отдали 12 000 Р — по 1000 Р за каждый месяц. Этот же криобанк мог перевезти эмбрионы в другую клинику, но мы отказались от этой услуги.
Криоконсервация и хранение эмбрионов не входили в стандартную программу ЭКОПочему мы решили сами перевезти эмбрионы
По Москве перевозка от нашего криобанка стоила 8000 Р — мы не захотели столько платить за полчаса пути.
К тому же забрать эмбрионы могут только их владельцы. Чтобы это сделал криобанк, нам пришлось бы оформить нотариальную доверенность на его курьера. Мы не хотели тратить на это время и деньги: в Москве такая доверенность стоит 1700—2300 Р.
Еще мой муж не хотел доверять тару с эмбрионами незнакомому водителю: боялся, что по дороге что-то случится. Например, машина попадет в аварию, сосуд Дьюара опрокинется, азот выльется и эмбрионы погибнут. В общем, мы поняли, что будем сильно переживать, и решили перевезти эмбрионы самостоятельно.
Например, машина попадет в аварию, сосуд Дьюара опрокинется, азот выльется и эмбрионы погибнут. В общем, мы поняли, что будем сильно переживать, и решили перевезти эмбрионы самостоятельно.
/zarabotat-na-sperme/
Как я попытался заработать на сперме
Это прайс на перевозку от криобанка, где хранились мои эмбрионы. В других городах цены гораздо выше. Источник: reprobank.ru Мы могли заказать транспортировку и в другом банке. Это было бы дешевле. Но даже 5990 Р — это много за полчаса пути. Источник: egg-donor-bank.ruКак мы организовали перевозку
Шаг 1. Выбрали дату. Новый репродуктолог посоветовал привезти эмбрионы в начале моего менструального цикла, чтобы сразу сделать подсадку. Дата выпала на субботу и оказалась очень удобной: не нужно было отпрашиваться с работы, дороги с утра были свободны.
Дату нужно было сообщить в клиники за неделю. А за два дня — назначить время, когда из одной клиники мы заберем эмбрионы, а в другую привезем. Я переживала, что в первой клинике меня станут расспрашивать, почему мы уходим, но этого не случилось.
Я переживала, что в первой клинике меня станут расспрашивать, почему мы уходим, но этого не случилось.
Шаг 2. Запросили документы. За неделю мы запросили у первой клиники документы:
- Сопроводительное письмо о состоянии эмбрионов.
- Копию лицензии клиники.
- Результаты наших анализов на ВИЧ, сифилис и гепатиты В и С на момент криоконсервации.
Эмбриолог обещал выдать их в день перевозки.
Шаг 3. Нашли тару. Репродуктолог из второй клиники посоветовал перевозить эмбрионы в обычном термосе для чая. В него должны были налить жидкий азот, который будет поддерживать низкую температуру.
Изумительная история 23.12.20
Муж выдал доверенность на ЭКО, а жена родила от другого
У нас не было термоса, поэтому мы арендовали его в клинике. Я написала расписку, что верну его в день перевозки, и оставила залог — 3000 Р наличными.
Шаг 4. Забрали эмбрионы. В назначенные день и время мы с мужем прибыли в первую клинику. Я не могла приехать одна: по договору, который мы заключили перед ЭКО, я не имела права распоряжаться эмбрионами без согласия мужа. В том числе забирать их из криобанка.
В назначенные день и время мы с мужем прибыли в первую клинику. Я не могла приехать одна: по договору, который мы заключили перед ЭКО, я не имела права распоряжаться эмбрионами без согласия мужа. В том числе забирать их из криобанка.
Мы показали паспорта, отдали термос эмбриологу и сели заполнять заявления. Их было два: на выдачу эмбрионов и на возврат части денег за хранение. Эмбрионы провели в криобанке 4 месяца из 12, поэтому из 12 000 Р нам вернули 8000 Р. Они пришли на карту через несколько дней.
Примерно через 40 минут репродуктолог вынес нам термос и документы, которые мы запрашивали.
Это фрагмент договора на ЭКО. Мы с мужем заранее договорились, что в одиночку не сможем распоряжаться эмбрионами. Если бы мы поставили галочку возле другого варианта, я могла бы забрать эмбрионы сама Муж дал согласие на будущий перенос эмбрионов. Без его подписи я бы не смогла завершить протокол ЭКО А в договоре с банком был пункт о том, что он вернет часть денег, если мы откажемся от его услуг. Я о нем забыла, но сотрудники банка сами напомнили — это приятно Это письмо о состоянии эмбрионов в день перевозки, которое нам выдал врач. В нем сказано, что банк передал нам десять крионосителей. Из них восемь содержали по одному эмбриону, а № 9 и № 10 — по два. И что все они здоровы
Я о нем забыла, но сотрудники банка сами напомнили — это приятно Это письмо о состоянии эмбрионов в день перевозки, которое нам выдал врач. В нем сказано, что банк передал нам десять крионосителей. Из них восемь содержали по одному эмбриону, а № 9 и № 10 — по два. И что все они здоровыШаг 5. Перевезли эмбрионы. Дорога до второй клиники заняла 30 минут. Муж был за рулем, а я держала термос строго вертикально, чтобы не пролить жидкий азот. Крышка была приоткрыта — так испарялся азот. Эмбриолог предупредил, что если ее закрыть, то внутри термоса повысится давление и это может навредить эмбрионам.
Мы старались ехать медленно. Пару раз, когда машина попадала на кочки, из-под крышки выходил холодный пар. Я шутила, что не так представляла себе первое путешествие с детьми. А муж сосредоточился на дороге, поэтому был неразговорчив. Но вечером признался, что испытывал приятное волнение, ведь мы стали на шаг ближе к долгожданному ребенку. И у него появилась уверенность, что в новой клинике все получится.
/zamorozka-oocitov/
Сколько стоит заморозить яйцеклетки
Всю дорогу я крепко держала термосШаг 6. Сдали эмбрионы. Во второй клинике нас встретил эмбриолог, забрал документы и термос. Мы заполнили новый договор с криобанком и заплатили за год хранения 10 000 Р. Еще нам вернули 3000 Р залога за термос.
Через 15 минут эмбриолог вернулся и сказал, что эмбрионы отлично перенесли дорогу и уже находятся в новом хранилище. С документами все тоже было хорошо. Наше путешествие закончилось.
Заявление на хранение эмбрионов. В случае смерти или потери дееспособности мужа и жены клиника может распоряжаться эмбрионами на свое усмотрение. Также ответственность за них можно передать близким родственникамЧто сейчас с моими эмбрионами
Лечение в новой клинике прошло удачно. К моменту перевозки мой эндометрий вырос до 8,5 мм, и два эмбриона перенесли в полость матки. Один из них прижился, и через 9 месяцев родилась наша дочь.
Оставшиеся 10 эмбрионов по-прежнему находятся в криобанке этой клиники. Я плачу за хранение 10 000 Р в год. Есть банки и дешевле, например «Криотоп»: 5 лет хранения обойдутся там в 25 500 Р. Но, возможно, в ближайшие годы мы сделаем еще одну подсадку, поэтому пока что никуда перевозить эмбрионы не планируем.
Пиелоэктазия и гидронефроз при беременности
Что такое пиелоэктазия/гидронефроз плода?
Чтобы понять это состояние, полезно понять, как работают мочевыводящие пути. Проще говоря, почки фильтруют кровь и удаляют отходы, которые затем выводятся из организма с мочой. Моча собирается в малом тазу, которая впадает в трубку (мочеточник), а затем стекает в мочевой пузырь. Из мочевого пузыря моча вытекает из организма через мочеиспускательный канал.
Во время беременности плацента выполняет большую часть этой работы за ребенка. Почки ребенка вырабатывают мочу уже на пятой неделе беременности. Пока ребенок находится внутри матки, моча, вырабатываемая почками ребенка, добавляется к количеству амниотической жидкости (жидкости, окружающей ребенка в матке).
От 20 до 30 процентов врожденных дефектов, обнаруживаемых до рождения детей, связаны с мочевыводящими путями. Пятьдесят процентов этих детей имеют состояние, называемое гидронефрозом.
Гидронефроз возникает при увеличении лоханки из-за скопления мочи в области почек. Врачи могут диагностировать гидронефроз, когда увеличение превышает 10 мм на сроке от 20 до 24 недель беременности.
Что вызывает гидронефроз плода?
Гидронефроз может быть результатом:
- Закупорка, которая может возникнуть в различных местах мочевыводящих путей
- Рефлюкс или обратный поток мочи
- Незрелость, которая допускает большее растяжение таза, чем обычно
- Дополнительный мочеточник (трубка, по которой моча поступает из почек в мочевой пузырь)
- Мультикистозная почка (врожденный порок, при котором почка не функционирует)
Пиелоэктазия плода
Когда таз растянут или увеличен, но недостаточно увеличен, чтобы врачи могли диагностировать гидронефроз, это считается пиелоэктазией.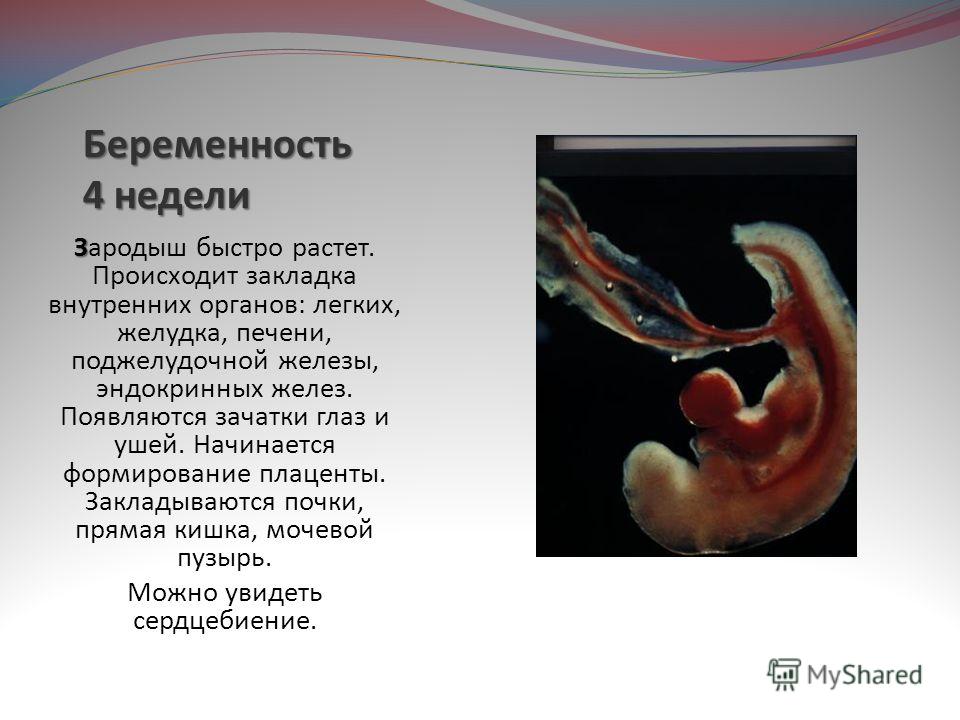 Пиелоэктазию также называют расширением почечной лоханки. (Дилатация означает растяжение или расширение). Величина растяжения почечной лоханки при пиелоэктазии обычно определяется как более 4 мм, но менее 10 мм у ребенка в возрасте до 24 недель беременности. Увеличение от 4 до 10 мм также можно назвать легким гидронефрозом.
Пиелоэктазию также называют расширением почечной лоханки. (Дилатация означает растяжение или расширение). Величина растяжения почечной лоханки при пиелоэктазии обычно определяется как более 4 мм, но менее 10 мм у ребенка в возрасте до 24 недель беременности. Увеличение от 4 до 10 мм также можно назвать легким гидронефрозом.
В 90% случаев это состояние улучшится само по себе и никогда не станет гидронефрозом. Однако в 10% случаев дилатация увеличится и будет диагностирован гидронефроз.
Обследование на пиелоэктазию
Если у вашего ребенка есть признаки пиелоэктазии или легкого гидронефроза, ваш врач может назначить еще одно ультразвуковое исследование по мере развития беременности. Это необходимо для осмотра мочевыводящих путей вашего ребенка.
Это ультразвуковое исследование рассмотрит:
- Величина расширения таза
- Внешний вид каждой почки
- Сколько почек поражено
- Общий рост вашего ребенка
- Пол вашего ребенка
- Индекс амниотической жидкости (количество амниотической жидкости)
- Размер и толщина мочевого пузыря
- Насколько хорошо ваш ребенок опорожняет мочевой пузырь
Пренатальная диагностика гидронефроза
Врачи обычно диагностируют гидронефроз на обычном УЗИ. Если у вашего ребенка диагностирован гидронефроз, вам потребуется повторное УЗИ для отслеживания состояния. Около 85 процентов младенцев, у которых до рождения диагностирован легкий гидронефроз, имеют аномалии мочевыводящих путей. Остальные 15 процентов этих младенцев поправятся сами по себе и не будут иметь никаких проблем после рождения.
Если у вашего ребенка диагностирован гидронефроз, вам потребуется повторное УЗИ для отслеживания состояния. Около 85 процентов младенцев, у которых до рождения диагностирован легкий гидронефроз, имеют аномалии мочевыводящих путей. Остальные 15 процентов этих младенцев поправятся сами по себе и не будут иметь никаких проблем после рождения.
Из 85 процентов детей с дефектом только 15–25 процентам требуется хирургическое вмешательство для его исправления. Объем амниотической жидкости является единственным наиболее важным фактором, который показывает благополучие будущего ребенка. Еще одна находка, вызывающая беспокойство, — увеличенный мочевой пузырь.
Специалисты, к которым нужно обратиться во время беременности
Ваш врач, скорее всего, направит вас к специалисту по охране материнства и плода (врачу, занимающемуся беременностями высокого риска).
Другие специалисты, к которым вы можете обратиться во время беременности, включают детского уролога (врача, специализирующегося на мочевыделительной системе) или нефролога (врача, специализирующегося на почках) и неонатолога (врача, специализирующегося на лечении новорожденных).
Как гидронефроз влияет на моего ребенка?
Пиелоэктазия или умеренный гидронефроз, скорее всего, мало или совсем не повлияют на вашего ребенка. Большинство детей с этим заболеванием чувствуют себя очень хорошо. Очень редко у ребенка может быть тяжелый двусторонний гидронефроз или сильно растянутый или наполненный мочевой пузырь и недостаточное количество амниотической жидкости. Прогноз у таких детей более осторожный (дополнительную информацию см. в главе об обструкции выходного отверстия мочевого пузыря).
Влияние гидронефроза на вашего ребенка зависит от его причины. Двумя наиболее распространенными причинами легкого гидронефроза и их последствиями являются:
- Обструкция лоханочно-мочеточникового соединения , также называемая обструкцией UPJ, является наиболее частой причиной гидронефроза. При обструкции UPJ блокируется отток мочи из почки в мочеточник.

Если первоначальное УЗИ показывает тяжелый гидронефроз и/или другие изменения, такие как утолщение коркового вещества (части почки, которая вырабатывает мочу), врач может выполнить цистоуретрографию мочеиспускания (VCUG). Это делается для того, чтобы увидеть, не отступает ли моча.
Некоторым детям с пренатально диагностированным гидронефрозом могут быть назначены антибиотики после рождения для предотвращения инфекции мочевыводящих путей.
 Если у ребенка диагностирован гидронефроз до рождения, последующее наблюдение проводится вскоре после рождения ребенка.
Если у ребенка диагностирован гидронефроз до рождения, последующее наблюдение проводится вскоре после рождения ребенка.В прошлом, без диагноза перед рождением, эти младенцы без явных проблем годами оставались без диагноза, и функция почек могла быть серьезно нарушена. При нарушении функции почек может потребоваться хирургическое вмешательство. Пиелеопластика (удаление заблокированной области) — это операция, необходимая при обструкции UPJ. Тем не менее, во многих случаях обструкция UPJ проходит сама по себе в первые 18 месяцев жизни.
- Пузырно-мочеточниковый рефлюкс (ПМР) — это аномальный ток мочи из мочевого пузыря обратно в почку(и). Это может быть следствием неправильной работы клапана. Обратный поток мочи позволяет бактериям из мочевого пузыря попасть в почки. Это делает этих детей более склонными к инфекциям мочевыводящих путей мочевого пузыря и/или почек (пиелонефрит).
Пиелонефрит может серьезно повредить почку(и). Это может подвергнуть детей риску гипертонии и почечной недостаточности.
 Пузырно-мочеточниковый рефлюкс диагностируется с помощью теста VCUG или теста радионуклеарной цистоуретрограммы (RNC). Если обнаружен рефлюкс, врач может выполнить изотопное сканирование почек, чтобы оценить функцию почек и выявить повреждения.
Пузырно-мочеточниковый рефлюкс диагностируется с помощью теста VCUG или теста радионуклеарной цистоуретрограммы (RNC). Если обнаружен рефлюкс, врач может выполнить изотопное сканирование почек, чтобы оценить функцию почек и выявить повреждения.При ранней диагностике рефлюкса лечение направлено на профилактику инфекций мочевыводящих путей или ИМП. Лечение может включать:
- Антибиотики
- Физические осмотры
- Рентген мочевого пузыря и/или почек (для контроля рефлюкса)
- Анализ мочи (для проверки на инфекции)
Часто рефлюкс исчезает по мере роста ребенка и удлинения и развития мочеточника. Эта форма лечения чаще всего используется при рефлюксе, который вызывает только легкий гидронефроз и протекает менее тяжело.
Хирургия — еще один возможный метод лечения. Он направлен на решение проблемы с клапаном, чтобы моча не могла течь назад. Он также может исправить перекрученный мочеточник или расширенный/растянутый мочеточник.
Хирургия используется, когда рефлюкс вызывает более тяжелый гидронефроз, который с большей вероятностью может привести к повреждению почек.
Как гидронефроз влияет на мою беременность?
Врачи обычно диагностируют гидронефроз во время планового УЗИ. Если ваш врач подозревает, что у вашего ребенка гидронефроз, он или она направит вас на последующее ультразвуковое исследование, которое позволит более подробно изучить анатомию вашего ребенка.
Двумя наиболее важными факторами для детей с гидронефрозом являются объем амниотической жидкости и внешний вид почек. Эти факторы могут меняться как в лучшую, так и в худшую сторону по мере развития беременности. По этой причине вам может потребоваться несколько УЗИ, чтобы следить за изменениями симптомов.
Влияние гидронефроза на беременность зависит от тяжести состояния. У большинства женщин беременность протекает нормально.
Ваш врач будет использовать ультразвук для наблюдения за почками вашего ребенка, чтобы убедиться, что они продолжают нормально функционировать. Ваш врач также будет контролировать объем амниотической жидкости, что является лучшим показателем того, насколько хорошо функционируют почки вашего ребенка.
Ваш врач также будет контролировать объем амниотической жидкости, что является лучшим показателем того, насколько хорошо функционируют почки вашего ребенка.
Как лечить гидронефроз?
Большинство детей с гидронефрозом получают уход в отделении для новорожденных. Некоторым может быть назначено УЗИ почек и мочевого пузыря перед отъездом домой. Большинство из них будут проходить УЗИ примерно в 4-недельном возрасте. Эти дети обычно отправляются домой после выписки матери, и врачи назначают УЗИ на более поздний срок.
Даже если первое УЗИ после рождения нормальное, ребенку придется сделать еще одно позже, чтобы убедиться, что гидронефроз не вернулся. Тем не менее, умеренное увеличение редко прогрессирует. Большинству детей, у которых до рождения диагностирован легкий гидронефроз, не требуется никакого лечения, кроме наблюдения.
Если гидронефроз продолжает наблюдаться после рождения или если УЗИ показывает изменения в почках, ваш врач назначит анализы, чтобы определить, есть ли у вашего ребенка рефлюкс или обструкция. Можно сделать рентген, чтобы более внимательно изучить анатомию почки, и другие тесты, чтобы исключить рефлюкс. Если у вашего ребенка обструкция или рефлюкс, вызывающие проблемы с функцией почек, ему или ей может потребоваться операция.
Можно сделать рентген, чтобы более внимательно изучить анатомию почки, и другие тесты, чтобы исключить рефлюкс. Если у вашего ребенка обструкция или рефлюкс, вызывающие проблемы с функцией почек, ему или ей может потребоваться операция.
Что происходит после операции?
В редких случаях при легком гидронефрозе требуется операция по устранению обструкции или рефлюкса.
Хирургия почти никогда не требуется, когда ребенок рождается впервые. Вместо этого оно назначается после того, как ребенок вырастет и будут проведены тесты для измерения масштабов проблемы.
Смогу ли я ухаживать за своим ребенком?
Да. Ваш ребенок, скорее всего, пойдет в ясли для новорожденных и будет лечиться там, если гидронефроз является его или ее единственной проблемой. Уролог/нефролог может осмотреть его или ее в больнице, если вы рожаете в кампусе Froedtert & The Medical College of Wisconsin Froedtert Hospital. Если вы не рожаете в Froedtert или уролог/нефролог не осматривает вашего ребенка до того, как вы отправитесь домой, позвоните, чтобы договориться о последующем приеме вскоре после того, как вы заберете ребенка домой.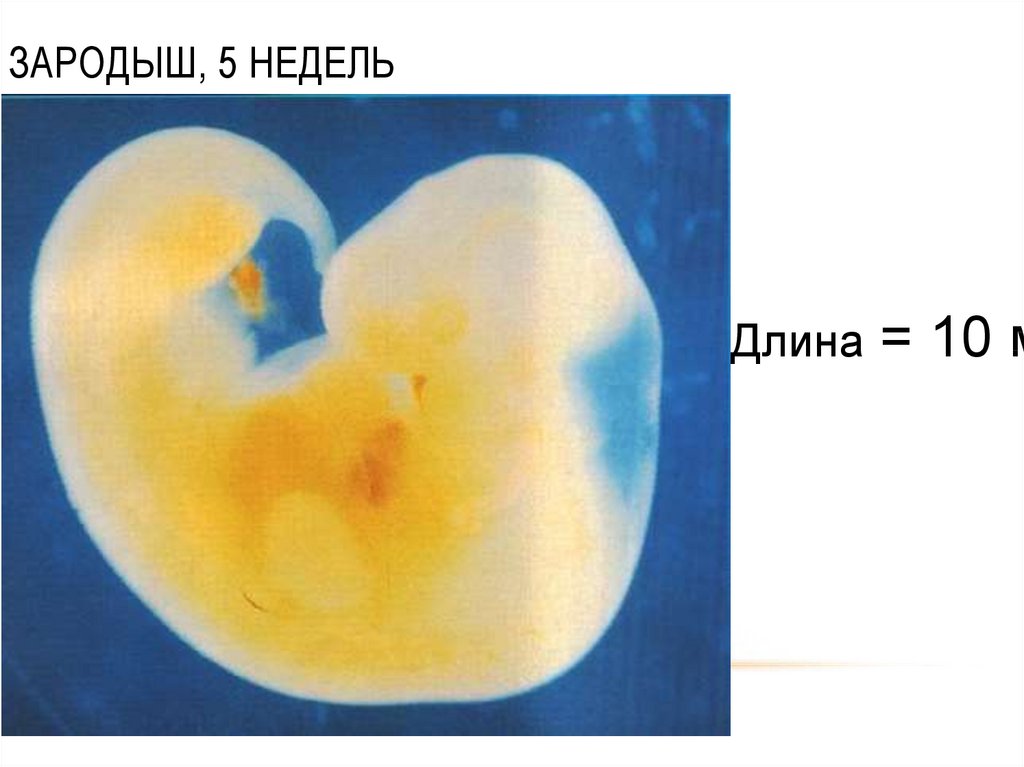
После рождения и перед приемом у детского уролога будет проведено УЗИ почек для осмотра структур. Это также для сравнения фотографий, сделанных до рождения вашего ребенка.
Когда мой ребенок сможет пойти домой?
Большинство детей, у которых до рождения был диагностирован гидронефроз, после родов отправляются домой со своими матерями. Последующее наблюдение проводится амбулаторно. Если вашему ребенку требуется хирургическое вмешательство, оно будет сделано в более позднем возрасте.
Каков долгосрочный прогноз для моего ребенка?
Долгосрочный прогноз для большинства детей с гидронефрозом благоприятный. Даже если у вашего ребенка только одна работающая почка, он может жить полноценной жизнью с небольшими ограничениями активности.
Для получения дополнительной информации посетите Urology Care Foundation.
Кольцо с бриллиантом | SpringerLink
Кольцо с бриллиантом
Скачать PDF
Скачать PDF
- Классика абдоминальной визуализации
- Опубликовано:
- Венкатраман Индиран ORCID: orcid.org/0000-0001-5296-0175 1 и
- Дж. Кокилавани 2
Абдоминальная радиология том 42 , страница 2778 (2017)Процитировать эту статью
10 тыс. обращений
4 Альтметрический
Детали показателей
Эхограммы на 5–6 неделе гестационного возраста изображают эмбрион в виде очагового утолщения на периферии желточного мешка — внешний вид, называемый признаком «алмазного кольца» (рис. 1) [1]. Желточный мешок представляет собой «кольцо», а эмбрион представляет собой «ромб» в этом самом раннем признаке эмбрионального развития [2, 3].
1) [1]. Желточный мешок представляет собой «кольцо», а эмбрион представляет собой «ромб» в этом самом раннем признаке эмбрионального развития [2, 3].
Трансвагинальное сканирование, показывающее признак «алмазного кольца» внутри плодного яйца размером 6–7 недель. Прямая белая стрелка обозначает кольцо (желточный мешок), а изогнутая стрелка обозначает эмбрион ( ромб ). Звездочка обозначает небольшой субхориальный скопление
Изображение в полный размер
Точно так же, как пустое плодное яйцо размером 25 мм или более является высокоспецифичным для невынашивания беременности на ранних сроках [3], отсутствия эмбриона или знака ромбовидного кольца в плодном мешке 20 мм вызывает беспокойство при анэмбриональной беременности или невынашивании беременности на ранних сроках [2, 3]. Гестационный мешок среднего размера > 25 мм без эмбриона или признака ромбовидного кольца и эмбрион >7 мм без сердечной активности обладают специфичностью и положительной прогностической ценностью 100 % [4].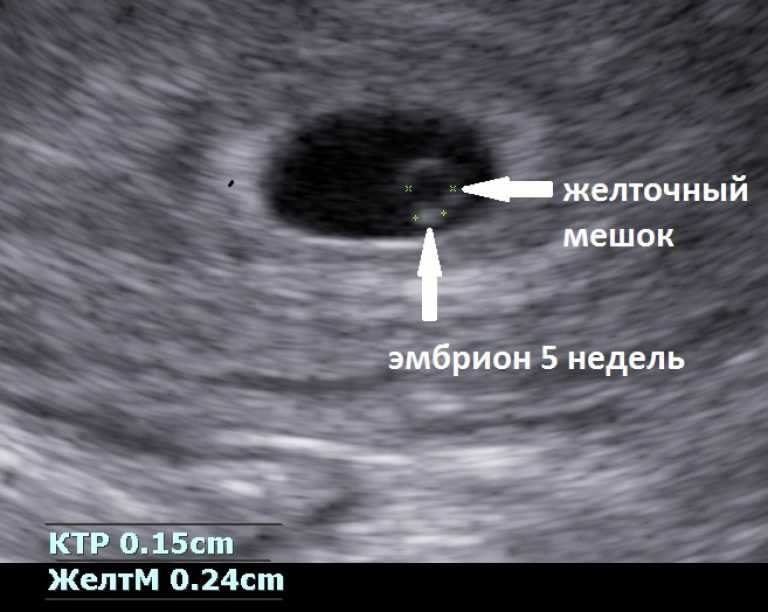
Ссылки
Толаймат Л.Л., Грабнер Г. (2005) Роль методов визуализации в неотложной акушерской помощи. В: Benrubi GI (ed) Справочник по неотложной акушерской и гинекологической помощи , 3-е изд. Филадельфия: Липпинкотт Уильямс и Уилкинс, стр. 212–223
. Google Scholar
Winkler NS, Kennedy A (2010) Ультразвук и ранняя беременность. In: Farquharson RG, Stephenson MD (eds) Ранняя беременность . Лейден: Издательство Кембриджского университета, стр. 37–50
. Google Scholar
Jeve Y, Rana R, Bhide A, Thangaratinam S (2011)Точность УЗИ в первом триместре в диагностике ранней эмбриональной гибели: систематический обзор. УЗИ Obstet Gynecol 38(5):489–496
Статья КАС пабмед Google Scholar
- «>
Роджерс С.К., Чанг С., ДеБарделебен Дж.Т., Хорроу М.М. (2015) Нормальные и аномальные результаты УЗИ в раннем первом триместре беременности: обзор рекомендаций общества радиологов по УЗИ 2012 года. Рентгенография 35(7):2135–2148
Артикул пабмед Google Scholar
Скачать ссылки
Информация об авторе
Авторы и организации
Отделение лучевой диагностики, Медицинский колледж и больница Шри Баладжи, 7 Works Road, Chromepet, Chennai, Tamilnadu, 60 0044, Индия
Венкатраман Индиран
VK Clinic, Chromepet, Chennai, Tamilnadu, 600044, India
J. Kokilavani
Авторы
- Venkatraman Indiran
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
- J. Kokilavani
Просмотр публикаций автора
Вы также можете искать этого автора в PubMed Google Scholar
Автор, ответственный за корреспонденцию
Венкатраман Индиран.
