Содержание
Коллагенозы: Молекулярные механизмы развития аутоиммунных нарушений
Диффузные болезни соединительной ткани — это группа заболеваний, которые могут превратить жизнь человека в настоящий кошмар. Представьте себе, что ваше собственное тело вдруг начинает атаковать само себя. Звучит как сюжет фантастического фильма, не так ли? Но для миллионов людей во всем мире это суровая реальность. Что же скрывается за этими загадочными недугами?
Давайте копнем глубже и разберемся, что происходит на молекулярном уровне при коллагенозах. Эти заболевания — настоящие хамелеоны медицины, способные маскироваться под множество других состояний. Ключевой игрок здесь — иммунная система, которая вдруг сходит с ума и начинает атаковать здоровые ткани организма. Но почему это происходит?
Одна из теорий предполагает, что виной всему молекулярная мимикрия. Представьте, что ваша иммунная система — это бдительный охранник, который постоянно ищет чужаков. Но что, если некоторые молекулы в вашем организме очень похожи на молекулы вирусов или бактерий? Иммунная система может запутаться и начать атаковать «своих», принимая их за врагов. Это как если бы охранник начал задерживать сотрудников компании, приняв их за грабителей.
Другой важный фактор — генетическая предрасположенность. Некоторые люди рождаются с генами, которые делают их более уязвимыми к развитию аутоиммунных заболеваний. Это как если бы в программном коде иммунной системы была заложена ошибка, которая при определенных условиях может привести к сбою всей системы.
Роль окружающей среды в развитии коллагенозов
Но гены — это еще не все. Окружающая среда играет огромную роль в развитии диффузных болезней соединительной ткани. Ультрафиолетовое излучение, некоторые лекарства, вирусные инфекции — все это может стать триггером для развития заболевания. Это похоже на то, как искра может вызвать пожар в сухом лесу — без правильных условий ничего не произойдет, но при их наличии последствия могут быть катастрофическими.

Интересно, что женщины гораздо чаще страдают от коллагенозов, чем мужчины. Почему? Ученые предполагают, что эстрогены могут влиять на активность иммунной системы. Это как если бы женские гормоны иногда давали иммунной системе лишнюю чашку кофе, заставляя ее работать слишком усердно.
Многоликость диффузных болезней соединительной ткани
Диффузные болезни соединительной ткани — это не одно заболевание, а целая группа. Системная красная волчанка, склеродермия, ревматоидный артрит — каждое из этих заболеваний имеет свои особенности, но все они объединены общим механизмом аутоиммунного воспаления. Это как разные блюда, приготовленные на одной кухне — ингредиенты могут отличаться, но основной принцип приготовления остается тем же.
Возьмем, к примеру, системную красную волчанку. Это заболевание может поражать практически любой орган в теле — от кожи до почек и мозга. При этом симптомы могут быть настолько разнообразными и неспецифичными, что постановка диагноза часто превращается в настоящий детектив для врачей. Это как если бы преступник оставлял на месте преступления улики, указывающие на разных подозреваемых — нужен настоящий Шерлок Холмс, чтобы разгадать эту загадку.
Современные методы диагностики и лечения
К счастью, современная медицина не стоит на месте. Новые методы диагностики, такие как определение специфических аутоантител, помогают врачам быстрее и точнее ставить диагноз. Это как если бы детективы получили в свое распоряжение высокотехнологичную лабораторию, способную анализировать мельчайшие улики.
Что касается лечения, то здесь тоже произошла настоящая революция. Если раньше врачи могли предложить пациентам только глюкокортикоиды и цитостатики, то сейчас на вооружении медицины целый арсенал биологических препаратов. Эти лекарства способны точечно воздействовать на конкретные молекулы, участвующие в развитии воспаления. Это как если бы вместо бомбардировки целого города для поимки преступника, полиция могла бы точно определить его местонахождение и провести ювелирную операцию по захвату.

Жизнь с диффузными болезнями соединительной ткани
Несмотря на все достижения современной медицины, жизнь с диффузными болезнями соединительной ткани остается серьезным вызовом. Пациентам приходится постоянно балансировать между контролем над заболеванием и побочными эффектами лечения. Это как ходьба по канату — нужно постоянно сохранять равновесие, чтобы не упасть.
Однако есть и хорошие новости. Многие пациенты с коллагенозами ведут активный образ жизни, работают, занимаются спортом и путешествуют. Ключ к успеху — правильное лечение, регулярное наблюдение у врача и позитивный настрой. Это как управление сложным механизмом — если знать, на какие кнопки нажимать и когда, можно добиться удивительных результатов.
Перспективы исследований
Наука не стоит на месте, и исследования в области диффузных болезней соединительной ткани продолжаются. Ученые работают над созданием новых, еще более точных методов диагностики и лечения. Некоторые исследователи даже говорят о возможности «перезагрузки» иммунной системы с помощью стволовых клеток. Это как если бы мы могли перезапустить компьютер, когда он начинает работать со сбоями.
Другое перспективное направление — изучение микробиома кишечника и его влияния на развитие аутоиммунных заболеваний. Оказывается, бактерии, живущие в нашем кишечнике, могут играть важную роль в регуляции иммунной системы. Это открывает новые возможности для профилактики и лечения коллагенозов. Представьте, что мы могли бы «перепрограммировать» нашу иммунную систему, просто изменив состав микрофлоры кишечника!
В заключение хочется сказать, что диффузные болезни соединительной ткани — это сложные и многогранные заболевания, которые продолжают бросать вызов медицинскому сообществу. Однако с каждым годом мы узнаем о них все больше, и это дает надежду миллионам пациентов во всем мире. Кто знает, может быть, уже совсем скоро мы сможем не только эффективно лечить эти заболевания, но и предотвращать их развитие?
Системная красная волчанка: Симптомы-хамелеоны и диагностические критерии
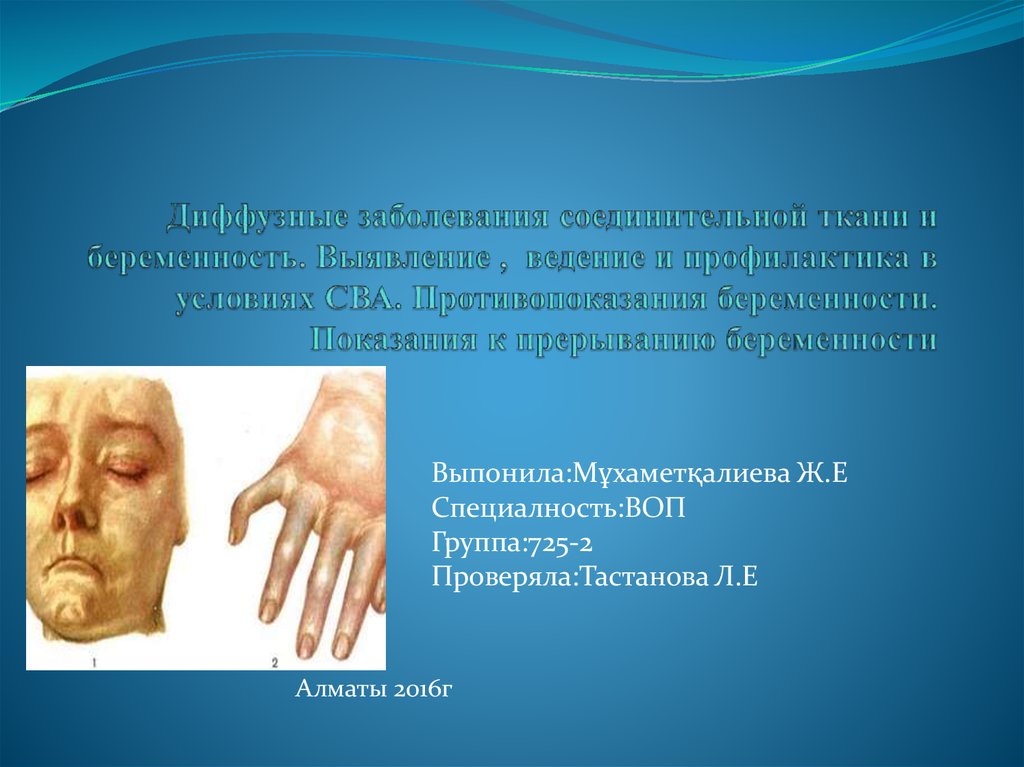
Системная красная волчанка (СКВ) — это настоящий Гудини среди диффузных болезней соединительной ткани. Она способна маскироваться под десятки других заболеваний, водя врачей за нос годами. Представьте себе болезнь-оборотня, которая может прикинуться артритом, затем внезапно превратиться в кожную сыпь, а потом и вовсе притвориться проблемой с почками. Вот такая она — системная красная волчанка.

Но почему же эта болезнь так коварна? Дело в том, что СКВ может поражать практически любой орган в организме. Это как если бы у вас был злобный сосед, который может пробраться в любую комнату вашего дома и устроить там погром. Только в случае с волчанкой «домом» является ваше тело, а «соседом» — ваша же иммунная система, которая вдруг решила, что ваши собственные ткани — это враги, которых нужно уничтожить.
Симптомы СКВ: игра в прятки с врачами
Итак, какие же симптомы может вызывать эта болезнь-хамелеон? Держитесь крепче, список впечатляет:
- Сыпь на лице в форме бабочки (отсюда и название «волчанка» — от латинского «lupus», что значит «волк», так как эта сыпь напоминала укусы волка)
- Боль и отек в суставах
- Необъяснимая усталость (как будто вы пробежали марафон, хотя на самом деле только встали с постели)
- Повышение температуры
- Чувствительность к солнечному свету (словно вы вампир из «Сумерек»)
- Проблемы с почками
- Анемия
- Проблемы с сердцем и легкими
- Неврологические симптомы (от головных болей до судорог)
Звучит как список симптомов для десятка разных заболеваний, верно? Именно поэтому диагностика СКВ может превратиться в настоящий детектив. Врачам приходится быть настоящими Шерлоками Холмсами, чтобы разгадать эту медицинскую головоломку.
Диагностические критерии: собираем пазл СКВ
Но как же все-таки поставить диагноз? На помощь приходят диагностические критерии, разработанные умнейшими головами в ревматологии. Это как если бы у детективов был специальный чек-лист для раскрытия преступления.
Современные критерии SLICC (Systemic Lupus International Collaborating Clinics) включают в себя 17 пунктов, из которых нужно набрать минимум 4, чтобы поставить диагноз СКВ. Это как игра в бинго, только вместо чисел — симптомы и лабораторные показатели.
Среди этих критериев есть как клинические (то, что врач может увидеть или услышать), так и иммунологические (то, что можно обнаружить в анализах крови). Например:
- Острое поражение кожи (та самая «бабочка» на лице)
- Хроническое поражение кожи (различные виды сыпи)
- Язвы в ротовой полости или носу
- Алопеция (выпадение волос)
- Артрит
- Серозит (воспаление оболочек внутренних органов)
- Поражение почек
- Неврологические нарушения
- Гемолитическая анемия
- Лейкопения или лимфопения
- Тромбоцитопения
А теперь самое интересное — иммунологические критерии:
- Повышенный уровень антинуклеарных антител (ANA)
- Повышенный уровень анти-ДНК антител
- Наличие антител к Sm-антигену
- Положительные антифосфолипидные антитела
- Низкий уровень комплемента
- Положительная проба Кумбса при отсутствии гемолитической анемии
Звучит как заклинание из «Гарри Поттера», не правда ли? Но для ревматологов эти термины — ключ к разгадке тайны СКВ.
Почему так сложно?
Может возникнуть вопрос: почему нельзя просто сделать один анализ крови и поставить диагноз? Увы, с СКВ все не так просто. Это заболевание — настоящий мастер маскировки. Оно может проявляться по-разному у разных людей и даже у одного и того же человека в разное время.
Представьте, что вы пытаетесь поймать преступника, который каждый день меняет внешность. Сегодня он блондин с голубыми глазами, завтра — брюнет с карими, а послезавтра вообще рыжий с веснушками. Вот примерно так же ведет себя и СКВ.
Лабораторная диагностика: заглядываем в микромир
Ключевую роль в диагностике СКВ играют лабораторные исследования. Это как если бы мы заглянули в микроскоп и увидели, что творится в организме на клеточном уровне. Что же мы там обнаружим?
Во-первых, антинуклеарные антитела (ANA). Это как визитная карточка аутоиммунных заболеваний. Если ANA повышены, это первый звоночек, что что-то не так с иммунной системой. Но внимание! Повышенный уровень ANA еще не означает наличие СКВ. Это как если бы вы нашли отпечатки пальцев на месте преступления — да, это улика, но еще не доказательство вины.
Далее, анти-ДНК антитела. Вот это уже более специфичный маркер для СКВ. Если эти антитела обнаружены в крови, вероятность наличия волчанки значительно возрастает. Это как если бы вы нашли не просто отпечатки пальцев, а целую ладонь преступника, отпечатанную на стене.
Антитела к Sm-антигену — еще один важный маркер. Они встречаются реже, чем анти-ДНК антитела, но зато более специфичны для СКВ. Это как редкая улика, которая почти наверняка указывает на конкретного преступника.
Дифференциальная диагностика: отделяем зерна от плевел
Но даже при наличии всех этих маркеров врачи не спешат ставить диагноз СКВ. Почему? Потому что многие симптомы волчанки могут быть вызваны другими заболеваниями. Это как если бы детектив рассматривал несколько подозреваемых, прежде чем сделать окончательный вывод.

Например, суставные боли могут быть признаком ревматоидного артрита. Сыпь может оказаться проявлением аллергии или другого кожного заболевания. Усталость и лихорадка могут быть симптомами вирусной инфекции. Поэтому врачи проводят тщательную дифференциальную диагностику, исключая другие возможные причины симптомов.
Современные методы диагностики: на страже здоровья
Наука не стоит на месте, и методы диагностики СКВ постоянно совершенствуются. Например, сейчас активно изучаются биомаркеры, которые могли бы помочь не только диагностировать заболевание на ранней стадии, но и предсказывать его обострения.
Одним из таких перспективных маркеров является уровень интерферона типа I в крови. Интерфероны — это белки, которые играют важную роль в иммунном ответе. У пациентов с СКВ часто наблюдается повышенная активность генов, связанных с интерфероном. Это как если бы у преступника был особый почерк, который можно распознать еще до того, как он совершит преступление.
Другое перспективное направление — изучение микроРНК. Это маленькие молекулы РНК, которые участвуют в регуляции генов. Оказалось, что у пациентов с СКВ наблюдаются изменения в профиле микроРНК. Это открывает новые возможности для ранней диагностики и мониторинга заболевания.
Жизнь с диагнозом: не приговор, а вызов
Получение диагноза СКВ может быть шокирующим опытом. Но важно помнить, что это не приговор, а скорее вызов. С современными методами лечения многие пациенты с СКВ ведут полноценную жизнь.
Конечно, жизнь с волчанкой требует определенных изменений. Это как если бы вы вдруг узнали, что у вас аллергия на любимую еду — придется внести коррективы в меню, но это не значит, что вы больше никогда не сможете наслаждаться вкусной пищей.
Пациентам с СКВ рекомендуется избегать прямого солнечного света, поддерживать здоровый образ жизни, регулярно наблюдаться у врача и строго соблюдать режим приема лекарств. Это как если бы вы стали супергероем, у которого есть свои суперспособности (ваш организм действительно особенный!), но и свои слабости, о которых нужно помнить.
В заключение хочется сказать, что диагностика СКВ — это сложный процесс, требующий терпения и внимания как от врачей, так и от пациентов. Но с каждым годом мы узнаем о этом заболевании все больше, и это дает надежду на еще более эффективные методы диагностики и лечения в будущем. Кто знает, может быть, однажды мы сможем разгадать все тайны этой загадочной болезни и найти способ полностью ее победить?
Склеродермия: От кожных проявлений до системного поражения органов
Склеродермия — это загадочное заболевание из группы диффузных болезней соединительной ткани, которое словно превращает кожу в камень. Представьте себе, что ваша кожа вдруг начинает твердеть, становясь похожей на панцирь черепахи. Звучит как сюжет фантастического фильма, не так ли? Но для тысяч людей во всем мире это суровая реальность.
Название «склеродермия» происходит от греческих слов «skleros» (твердый) и «derma» (кожа). И действительно, уплотнение кожи — это визитная карточка этого заболевания. Но не стоит думать, что склеродермия ограничивается только кожей. Это коварное заболевание может затрагивать практически все органы и системы организма, словно злой волшебник, превращающий все, к чему прикасается, в камень.
Типы склеродермии: две стороны одной медали
Существует два основных типа склеродермии: локализованная и системная. Локализованная форма, как правило, ограничивается поражением кожи и подкожных тканей. Это как если бы на вашем теле появились отдельные «острова» измененной кожи. Системная склеродермия, напротив, может поражать внутренние органы, превращая жизнь пациента в настоящее испытание.
Системная склеродермия, в свою очередь, делится на лимитированную и диффузную формы. При лимитированной форме поражение кожи ограничивается лицом и конечностями дистальнее локтей и колен. Это как если бы болезнь надела на вас тесные перчатки и носки. Диффузная форма более агрессивна и может затрагивать кожу всего тела, включая туловище. В этом случае пациент может чувствовать себя как рыцарь, закованный в тяжелые доспехи.

Симптомы склеродермии: когда тело становится чужим
Какие же симптомы могут указывать на развитие склеродермии? Держитесь крепче, список впечатляет:
- Уплотнение и утолщение кожи (как будто вас медленно превращают в статую)
- Синдром Рейно (пальцы рук и ног белеют или синеют на холоде, словно вы partial фрост-гигант из скандинавской мифологии)
- Язвочки на кончиках пальцев (словно кто-то решил поиграть в дартс с вашими руками)
- Кальциноз (отложение кальция под кожей, будто вы постепенно обрастаете коралловым рифом)
- Нарушение подвижности суставов (словно ваши суставы решили устроить забастовку)
- Проблемы с пищеварением (от изжоги до нарушения моторики пищевода, как будто ваш желудок вдруг решил поиграть в «испорченный телефон»)
- Одышка и кашель (если поражены легкие, словно вы пытаетесь дышать через соломинку)
- Нарушения сердечного ритма (сердце начинает играть джаз вместо привычного ритма)
- Повышение артериального давления (особенно опасно поражение почечных сосудов, которое может привести к злокачественной гипертензии — это как если бы кто-то резко выкрутил регулятор давления на максимум)
Звучит пугающе, не так ли? Но не стоит паниковать раньше времени. Не у всех пациентов развиваются все эти симптомы, и современная медицина имеет в своем арсенале средства для борьбы с каждым из них.
Причины склеродермии: в поисках корня зла
Что же вызывает это загадочное заболевание? Увы, точная причина склеродермии до сих пор неизвестна. Это как если бы мы пытались найти преступника, не имея ни отпечатков пальцев, ни записей камер наблюдения. Однако ученые выделяют несколько факторов, которые могут играть роль в развитии заболевания:
- Генетическая предрасположенность (словно вы родились с заряженным пистолетом, и нужен лишь спусковой крючок, чтобы он выстрелил)
- Аутоиммунные нарушения (ваша иммунная система вдруг решает, что ваши собственные ткани — это враги, которых нужно уничтожить)
- Воздействие токсинов окружающей среды (например, некоторые растворители или лекарства могут запустить процесс, как если бы они были злыми волшебниками, накладывающими проклятие)
- Гормональные изменения (не зря склеродермия чаще встречается у женщин — словно эстроген иногда решает поиграть роль злодея)
- Инфекции (некоторые вирусы могут стать той самой последней каплей, которая переполняет чашу)
Интересно, что склеродермия чаще встречается у людей в возрасте от 30 до 50 лет. Это как если бы болезнь выбирала самое «продуктивное» время в жизни человека для своей атаки. Коварно, не правда ли?

Диагностика склеродермии: детективное расследование в мире медицины
Как же врачи выявляют эту хитрую болезнь? Диагностика склеродермии — это настоящее детективное расследование, требующее внимания к деталям и использования целого арсенала диагностических методов.
Все начинается с тщательного сбора анамнеза и физикального обследования. Врач, словно Шерлок Холмс, ищет малейшие зацепки: уплотнение кожи, изменение цвета пальцев, характерные изменения капилляров ногтевого ложа (которые можно увидеть с помощью капилляроскопии — это как если бы у доктора был магический кристалл, позволяющий заглянуть в микромир под вашей кожей).
Далее в ход идут лабораторные исследования. Анализ крови на антинуклеарные антитела (ANA) — это как если бы мы искали отпечатки пальцев преступника на месте преступления. Более 95% пациентов со склеродермией имеют положительный ANA тест. Но это еще не все! Существуют специфические антитела, характерные для склеродермии:
- Антитела к топоизомеразе I (Scl-70) — часто встречаются при диффузной форме заболевания
- Антицентромерные антитела (ACA) — чаще обнаруживаются при лимитированной форме
- Антитела к РНК-полимеразе III — ассоциированы с повышенным риском поражения почек
Но и на этом расследование не заканчивается! Для оценки состояния внутренних органов используется целый арсенал инструментальных методов исследования:
- Рентгенография легких (чтобы посмотреть, не превращаются ли ваши легкие в камень)
- Компьютерная томография высокого разрешения (это как если бы у врача был рентгеновский взгляд супермена)
- Эхокардиография (чтобы проверить, не начало ли ваше сердце играть в прятки)
- Функциональные легочные тесты (проверка, не пытаетесь ли вы дышать через соломинку)
- Гастроскопия (заглянуть в ваш пищевод и желудок, словно в подводную пещеру)
Лечение склеродермии: борьба на всех фронтах
Итак, диагноз поставлен. Что дальше? К сожалению, на данный момент не существует способа полностью вылечить склеродермию. Но это не значит, что мы бессильны! Современная медицина предлагает целый арсенал средств для борьбы с симптомами заболевания и предотвращения осложнений.

Лечение склеродермии — это как многоуровневая компьютерная игра, где на каждом уровне нас ждут новые испытания. Вот основные направления терапии:
- Иммуносупрессивная терапия (метотрексат, циклофосфамид, микофенолата мофетил) — это как если бы мы пытались успокоить разбушевавшуюся иммунную систему, напоив ее успокоительным чаем
- Антифиброзные препараты (например, нинтеданиб) — попытка остановить процесс «окаменения» тканей
- Вазодилататоры (для лечения синдрома Рейно и легочной гипертензии) — словно мы открываем шлюзы, чтобы кровь могла свободно течь по сосудам
- Ингибиторы протонной помпы (для борьбы с изжогой и профилактики язв пищевода) — как если бы мы установили огнетушитель в вашем желудке
- Физиотерапия и лечебная физкультура — попытка сохранить подвижность суставов, словно мы смазываем заржавевшего Железного Дровосека из страны Оз
Кроме того, важную роль играет симптоматическое лечение. Это как если бы мы тушили отдельные очаги пожара, пока пожарная команда (иммуносупрессивная терапия) пытается взять ситуацию под контроль.
Жизнь со склеродермией: вызов принят!
Жизнь с диагнозом «склеродермия» — это, безусловно, вызов. Но это не приговор! Многие пациенты с этим заболеванием ведут активную и полноценную жизнь. Это как если бы вы вдруг оказались героем фэнтези-романа — у вас появились необычные способности (пусть и не самые приятные), но вместе с ними пришли и новые знания, новый опыт.
Что может помочь в этой новой реальности?
- Регулярное наблюдение у ревматолога (ваш личный наставник в мире склеродермии)
- Здоровый образ жизни (правильное питание, отказ от курения, умеренные физические нагрузки — словно вы готовитесь к важному квесту)
- Защита от холода (особенно важно для пациентов с синдромом Рейно — представьте, что вы — дракон, которому нужно поддерживать внутреннее тепло)
- Увлажнение кожи (словно вы ухаживаете за драгоценным растением)
- Психологическая поддержка (потому что иногда даже супергероям нужна помощь)
Помните, что вы не одиноки в этой борьбе. Существуют группы поддержки для пациентов со склеродермией, где вы можете найти понимание, совет и просто человеческое тепло. Это как если бы вы вступили в тайное общество борцов со склеродермией — вместе вы сильнее!

В заключение хочется сказать, что несмотря на все трудности, жизнь со склеродермией может быть полной и насыщенной. Да, это заболевание меняет многое, но оно не определяет вас как личность. Вы — не ваша болезнь, вы — человек, который живет, любит, мечтает и борется. И в этой борьбе вы не одиноки — с вами врачи, близкие и все достижения современной медицины. Так что поднимите голову, расправьте плечи (насколько позволяет склеродермия) и вперед — навстречу новым вызовам и победам!
Ревматоидный артрит: Современные методы терапии и прогноз заболевания
Ревматоидный артрит (РА) — это настоящий Годзилла среди диффузных болезней соединительной ткани. Представьте себе, что ваши суставы вдруг решили устроить революцию против собственного организма. Звучит как сюжет фильма ужасов? Для миллионов людей во всем мире это суровая реальность. Но не спешите паниковать! Современная медицина не сидит сложа руки, и у нас в арсенале есть целый ряд «супергероев», готовых вступить в битву с этим коварным заболеванием.
Итак, что же такое ревматоидный артрит? Это хроническое аутоиммунное заболевание, при котором иммунная система вдруг решает, что суставы — это враги, которых нужно уничтожить. Это как если бы армия вашего организма вдруг решила атаковать собственные города. В результате развивается воспаление, которое со временем может привести к разрушению суставов. Но на этом РА не останавливается — он может затрагивать и другие органы, включая сердце, легкие и кровеносные сосуды. Настоящий диверсант!
Симптомы РА: когда тело объявляет войну самому себе
Какие же симптомы могут указывать на то, что в вашем организме назревает «революция»? Вот основные признаки:
- Боль и отек суставов (особенно мелких суставов кистей и стоп — словно кто-то надел вам слишком тесные перчатки и ботинки)
- Утренняя скованность (будто вы всю ночь спали в доспехах)
- Симметричность поражения (если болит правое колено, то и левому несдобровать)
- Усталость (как будто вы пробежали марафон, хотя только встали с постели)
- Небольшое повышение температуры (ваш организм в буквальном смысле «горит» на работе)
- Ревматоидные узелки (маленькие твердые шишки под кожей — словно ваше тело решило обзавестись дополнительными кнопками)
Звучит не очень весело, правда? Но не стоит отчаиваться! Современная медицина предлагает целый арсенал средств для борьбы с этим коварным заболеванием.

Диагностика РА: детективное расследование в мире медицины
Как же врачи выявляют этого «диверсанта» в организме? Диагностика РА — это настоящее детективное расследование, требующее внимания к деталям и использования целого ряда методов.
Все начинается с тщательного сбора анамнеза и физикального обследования. Врач, словно Шерлок Холмс, ищет малейшие зацепки: отек и болезненность суставов, ограничение их подвижности, характерные деформации. Но на этом расследование только начинается!
Далее в ход идут лабораторные исследования. Анализ крови на ревматоидный фактор (РФ) и антитела к циклическому цитруллинированному пептиду (АЦЦП) — это как если бы мы искали отпечатки пальцев преступника на месте преступления. Высокий уровень этих показателей часто (но не всегда!) указывает на наличие РА. Кроме того, повышение СОЭ и С-реактивного белка говорит о наличии воспаления в организме.
Но и на этом детективы в белых халатах не останавливаются! На помощь приходят инструментальные методы исследования:
- Рентгенография суставов (чтобы увидеть, не начали ли ваши суставы «таять» под действием воспаления)
- УЗИ суставов (это как если бы у врача был сонар для обнаружения подводных лодок, только вместо лодок — воспаление)
- МРТ (для более детальной оценки состояния суставов и окружающих тканей — словно мы заглядываем внутрь сустава с помощью волшебного кристалла)
Лечение РА: многоуровневая стратегия борьбы
Итак, диагноз поставлен. Что дальше? Начинается самое интересное — разработка стратегии лечения. Это как если бы мы готовились к большой военной операции, только вместо вражеской армии — ревматоидный артрит.
Современный подход к лечению РА основан на концепции «Treat to Target» (T2T) — лечение до достижения цели. Цель у нас одна — ремиссия заболевания или, по крайней мере, низкая активность РА. Это как в компьютерной игре — мы стремимся пройти все уровни и победить главного босса.
Какое же оружие у нас есть в этой битве? Вот основной арсенал:
- Базисные противовоспалительные препараты (БПВП):
- Метотрексат — настоящий флагман в лечении РА. Это как если бы у нас был универсальный солдат, способный справиться с большинством задач
- Лефлуномид — еще один мощный игрок в нашей команде
- Сульфасалазин и гидроксихлорохин — старые добрые бойцы, которые все еще в строю
- Генно-инженерные биологические препараты (ГИБП):
- Ингибиторы ФНО-α (адалимумаб, этанерцепт, инфликсимаб и др.) — это как если бы мы отправили спецназ для нейтрализации главного зачинщика воспаления
- Блокаторы интерлейкина-6 (тоцилизумаб, сарилумаб) — еще одна элитная группа спецназначения
- Анти-В-клеточная терапия (ритуксимаб) — словно мы отключаем систему связи у противника
- Блокатор костимуляции Т-лимфоцитов (абатацепт) — это как если бы мы лишали вражескую армию подкрепления
- Таргетные синтетические БПВП:
- Ингибиторы JAK (тофацитиниб, барицитиниб, упадацитиниб) — новое поколение препаратов, действующих на внутриклеточные сигнальные пути. Это как если бы мы отправили шпионов для саботажа в штаб противника
- Глюкокортикоиды — мощное, но не лишенное побочных эффектов оружие. Их используют как «пожарную команду» для быстрого подавления воспаления
- Нестероидные противовоспалительные препараты (НПВП) — для симптоматического облегчения боли и воспаления
Выбор терапии — это настоящее искусство. Врач должен учитывать множество факторов: активность заболевания, наличие факторов неблагоприятного прогноза, сопутствующие заболевания, предпочтения пациента. Это как если бы полководец разрабатывал стратегию, учитывая ландшафт, погодные условия, состояние войск и настроение солдат.

Новые горизонты в лечении РА
Наука не стоит на месте, и исследователи постоянно ищут новые способы победить РА. Вот некоторые перспективные направления:
- Персонализированная медицина — подбор терапии на основе генетического профиля пациента. Это как если бы мы создавали уникальное оружие для каждого солдата
- Биосимиляры — аналоги биологических препаратов, которые могут сделать лечение более доступным
- Новые мишени для терапии — ученые ищут новые «слабые места» в патогенезе РА
- Клеточная терапия — использование стволовых клеток для «перезагрузки» иммунной системы
Прогноз при РА: свет в конце тоннеля
Какой же прогноз у пациентов с РА? Скажем прямо — диагноз РА это не приговор, а вызов. С современными методами лечения многие пациенты могут вести полноценную жизнь, работать и наслаждаться любимыми занятиями.
Ключевые факторы, влияющие на прогноз:
- Раннее начало лечения — чем раньше мы начнем борьбу, тем выше шансы на победу
- Регулярное наблюдение и коррекция терапии — это как если бы мы постоянно адаптировали нашу стратегию к изменяющимся условиям боя
- Приверженность пациента лечению — без вашего активного участия даже самое мощное оружие бесполезно
- Здоровый образ жизни — правильное питание, отказ от курения, умеренные физические нагрузки. Это как если бы мы укрепляли нашу крепость изнутри
Статистика показывает, что при правильном лечении около 30-40% пациентов с РА могут достичь стойкой ремиссии. Еще у 30-40% удается добиться низкой активности заболевания. Это как если бы мы не просто выиграли битву, а заключили долгосрочное перемирие с противником.
Жизнь с РА: вызов принят!
Жизнь с диагнозом «ревматоидный артрит» — это, безусловно, вызов. Но это не конец пути, а начало нового приключения. Многие пациенты с РА не просто живут, а процветают, достигая успехов в работе, спорте, искусстве.
Что может помочь в этом новом путешествии?
- Регулярное наблюдение у ревматолога — ваш личный проводник в мире РА
- Физическая активность и лечебная физкультура — движение это жизнь, особенно когда речь идет о суставах
- Правильное питание — некоторые продукты могут усиливать воспаление, а другие, наоборот, обладают противовоспалительным эффектом
- Психологическая поддержка — потому что иногда даже самым сильным воинам нужна помощь
- Группы поддержки для пациентов с РА — здесь вы можете найти понимание, совет и просто человеческое тепло
Помните, что РА — это не приговор, а вызов. Вызов вашей силе воли, вашей способности адаптироваться и вашему стремлению жить полной жизнью несмотря ни на что. И в этой битве вы не одиноки — с вами ваши близкие, врачи и все достижения современной медицины. Так что поднимите голову, расправьте плечи (насколько позволяют суставы) и вперед — навстречу новым победам!

Дерматомиозит и полимиозит: Особенности мышечных и кожных симптомов
Дерматомиозит и полимиозит — это как два брата-близнеца среди диффузных болезней соединительной ткани. Они похожи, но у каждого свой характер. Представьте, что ваши мышцы вдруг решили устроить забастовку, а кожа (в случае дерматомиозита) решила присоединиться к протесту. Звучит как сценарий для научно-фантастического фильма? Для тысяч людей во всем мире это суровая реальность.
Итак, что же такое дерматомиозит и полимиозит? Это аутоиммунные заболевания, при которых иммунная система атакует собственные мышцы, вызывая воспаление и слабость. Это как если бы армия вашего организма вдруг решила, что мышцы — это вражеские войска, которые нужно уничтожить. В случае дерматомиозита к этой «войне» присоединяется еще и кожа, демонстрируя характерные высыпания.
Симптомы: когда тело объявляет войну самому себе
Какие же симптомы могут указывать на то, что в вашем организме назревает «революция»? Вот основные признаки:
- Прогрессирующая мышечная слабость (особенно в проксимальных отделах конечностей — словно кто-то постепенно выкручивает лампочку из вашего «патрона силы»)
- Миалгии (боли в мышцах — будто вы пробежали марафон, хотя только встали с постели)
- Характерная сыпь при дерматомиозите (гелиотропная сыпь на веках, «декольте» признак, папулы Готтрона — как будто ваша кожа решила нарядиться в праздничный, но не очень приятный «костюм»)
- Дисфагия (трудности при глотании — словно ваш пищевод вдруг решил поиграть в «несговорчивого охранника»)
- Одышка (если поражаются дыхательные мышцы — будто вы пытаетесь дышать через соломинку)
- Лихорадка и общая слабость (ваш организм буквально «горит» на работе по борьбе с самим собой)
Звучит не очень весело, правда? Но не стоит отчаиваться! Современная медицина предлагает целый арсенал средств для борьбы с этими коварными заболеваниями.
Диагностика: детективное расследование в мире медицины
Как же врачи выявляют этих «диверсантов» в организме? Диагностика дерматомиозита и полимиозита — это настоящее детективное расследование, требующее внимания к деталям и использования целого ряда методов.

Все начинается с тщательного сбора анамнеза и физикального обследования. Врач, словно Шерлок Холмс, ищет малейшие зацепки: характерную сыпь, мышечную слабость, изменения кожи над суставами. Но на этом расследование только начинается!
Далее в ход идут лабораторные исследования:
- Определение уровня креатинфосфокиназы (КФК) и других ферментов в крови (это как если бы мы измеряли уровень «мышечного мусора» в крови)
- Анализ на миозит-специфические антитела (анти-Jo-1, анти-Mi-2, анти-SRP и другие — словно мы ищем «отпечатки пальцев» конкретных преступников)
- Общий анализ крови (чтобы оценить, насколько активно иммунная система ведет свою «войну»)
Но и на этом детективы в белых халатах не останавливаются! На помощь приходят инструментальные методы исследования:
- Электромиография (ЭМГ) — это как если бы мы подслушивали «разговоры» между нервами и мышцами
- МРТ мышц — словно мы заглядываем внутрь мышц с помощью волшебного кристалла
- Биопсия мышц и кожи — это уже прямой допрос «подозреваемых тканей»
Лечение: многоуровневая стратегия борьбы
Итак, диагноз поставлен. Что дальше? Начинается самое интересное — разработка стратегии лечения. Это как если бы мы готовились к большой военной операции, только вместо вражеской армии — дерматомиозит или полимиозит.
Современный подход к лечению этих заболеваний основан на подавлении чрезмерной активности иммунной системы. Это как если бы мы пытались успокоить слишком ретивого охранника, который принял своих за чужих.
Какое же оружие у нас есть в этой битве? Вот основной арсенал:
- Глюкокортикоиды:
- Преднизолон — настоящий тяжеловес в нашей команде. Это как если бы мы отправили спецназ для быстрого подавления восстания
- Иммуносупрессанты:
- Метотрексат — универсальный солдат, способный справиться со многими задачами
- Азатиоприн — еще один надежный боец в нашей команде
- Микофенолата мофетил — новобранец, но уже успевший показать себя в деле
- Биологические препараты:
- Ритуксимаб — это как если бы мы отключали систему связи у противника, блокируя B-клетки
- Внутривенный иммуноглобулин — словно мы отправляем подкрепление нашим «правильным» иммунным клеткам
Выбор терапии — это настоящее искусство. Врач должен учитывать множество факторов: тяжесть заболевания, наличие внемышечных проявлений, сопутствующие заболевания, возраст пациента. Это как если бы полководец разрабатывал стратегию, учитывая ландшафт, погодные условия, состояние войск и настроение солдат.

Особенности лечения кожных проявлений при дерматомиозите
При дерматомиозите особое внимание уделяется лечению кожных проявлений. Это как если бы мы вели борьбу на два фронта — мышечный и кожный. Вот некоторые дополнительные «бойцы» в нашей команде:
- Топические глюкокортикоиды — для локального подавления воспаления на коже
- Гидроксихлорохин — препарат, изначально созданный для лечения малярии, но показавший эффективность при кожных проявлениях дерматомиозита
- Фотозащитные средства — потому что солнце может быть врагом для кожи при дерматомиозите
Новые горизонты в лечении
Наука не стоит на месте, и исследователи постоянно ищут новые способы победить дерматомиозит и полимиозит. Вот некоторые перспективные направления:
- Ингибиторы JAK (тофацитиниб, барицитиниб) — новое поколение препаратов, действующих на внутриклеточные сигнальные пути. Это как если бы мы отправили шпионов для саботажа в штаб противника
- Анти-интерферон терапия — потому что интерфероны играют важную роль в патогенезе этих заболеваний
- Ингибиторы комплемента — еще одно перспективное направление, особенно для лечения дерматомиозита
Прогноз: свет в конце тоннеля
Какой же прогноз у пациентов с дерматомиозитом и полимиозитом? Скажем прямо — эти диагнозы это не приговор, а вызов. С современными методами лечения многие пациенты могут достичь ремиссии и вести полноценную жизнь.
Ключевые факторы, влияющие на прогноз:
- Раннее начало лечения — чем раньше мы начнем борьбу, тем выше шансы на победу
- Адекватность терапии — важно не только начать лечение, но и подобрать правильную схему
- Наличие внемышечных проявлений — поражение сердца, легких или пищевода может ухудшать прогноз
- Возраст пациента — у пожилых людей заболевание может протекать тяжелее
- Ассоциация с онкологическими заболеваниями — особенно актуально для дерматомиозита
Статистика показывает, что при правильном лечении около 50-60% пациентов с дерматомиозитом и полимиозитом могут достичь полной или частичной ремиссии. Это как если бы мы не просто выиграли битву, а заключили долгосрочное перемирие с противником.

Жизнь с диагнозом: вызов принят!
Жизнь с диагнозом «дерматомиозит» или «полимиозит» — это, безусловно, вызов. Но это не конец пути, а начало нового приключения. Многие пациенты не просто живут, а процветают, адаптируясь к новым условиям и находя новые способы наслаждаться жизнью.
Что может помочь в этом новом путешествии?
- Регулярное наблюдение у ревматолога — ваш личный проводник в мире аутоиммунных заболеваний
- Физическая терапия и лечебная физкультура — движение это жизнь, особенно когда речь идет о мышцах
- Правильное питание — некоторые продукты могут усиливать воспаление, а другие, наоборот, обладают противовоспалительным эффектом
- Защита от солнца — особенно важно для пациентов с дерматомиозитом
- Психологическая поддержка — потому что иногда даже самым сильным воинам нужна помощь
- Группы поддержки для пациентов — здесь вы можете найти понимание, совет и просто человеческое тепло
Помните, что дерматомиозит и полимиозит — это не приговор, а вызов. Вызов вашей силе воли, вашей способности адаптироваться и вашему стремлению жить полной жизнью несмотря ни на что. И в этой битве вы не одиноки — с вами ваши близкие, врачи и все достижения современной медицины. Так что поднимите голову, расправьте плечи (насколько позволяют мышцы) и вперед — навстречу новым победам!
Синдром Шегрена: Сухость как ключевой признак и сопутствующие осложнения
Диффузные болезни соединительной ткани — это целый мир загадочных недугов, которые могут преподнести немало сюрпризов даже опытным врачам. Среди них особняком стоит синдром Шегрена — коварное аутоиммунное заболевание, которое буквально иссушает организм изнутри. Представьте себе, что ваше тело вдруг решило объявить войну собственным железам, вырабатывающим слюну и слезы. Звучит как сюжет фантастического фильма, не так ли? Но для миллионов людей по всему миру это суровая реальность.
Синдром Шегрена — это не просто неприятное ощущение сухости во рту или глазах. Это настоящая диверсия, которую устраивает иммунная система, атакуя экзокринные железы. Результат? Тотальная сухость, которая может затронуть практически все слизистые оболочки организма. Глаза становятся сухими и воспаленными, будто в них насыпали песка. Рот превращается в пустыню, где даже глоток воды не приносит облегчения. А кожа? Она может стать настолько сухой, что начнет трескаться и шелушиться, словно старая краска на стене.

Но давайте копнем глубже. Что же провоцирует этот аутоиммунный бунт? Ученые до сих пор ломают головы над этим вопросом. Есть теории о генетической предрасположенности, влиянии вирусных инфекций и даже о роли гормональных изменений. Ведь недаром синдром Шегрена чаще всего поражает женщин в возрасте от 40 до 60 лет. Может быть, это своеобразный «подарок» от природы на пике гормональных перестроек?
Диагностика синдрома Шегрена — это настоящий квест для врачей. Симптомы могут быть настолько разнообразными и неспецифичными, что пациенты годами ходят от специалиста к специалисту, не находя ответов. Сухость глаз? Может быть, просто много работаете за компьютером. Сухость во рту? Наверное, стресс или побочный эффект каких-то лекарств. Но когда к этому добавляются боли в суставах, хроническая усталость и необъяснимые скачки температуры, пазл начинает складываться.
Интересно, что синдром Шегрена может быть как самостоятельным заболеванием, так и спутником других аутоиммунных недугов. Ревматоидный артрит, системная красная волчанка, склеродермия — все эти «звезды» из созвездия диффузных болезней соединительной ткани могут идти рука об руку с синдромом Шегрена. Это как если бы организм решил устроить аутоиммунную вечеринку и пригласил всех своих «друзей».
Осложнения: когда сухость — это только начало
Казалось бы, ну что такого страшного в сухости? Попил водички, закапал глазные капли — и порядок. Если бы все было так просто! Синдром Шегрена — это не просто неприятное состояние, это потенциальная бомба замедленного действия. Без должного внимания и лечения он может привести к серьезным осложнениям.
Возьмем, к примеру, глаза. Постоянная сухость может привести к повреждению роговицы, что в свою очередь повышает риск инфекций и даже может угрожать зрению. А что насчет рта? Отсутствие достаточного количества слюны — это не только дискомфорт, но и прямой путь к кариесу и заболеваниям пародонта. Слюна ведь не просто увлажняет рот, она обладает антибактериальными свойствами и помогает нейтрализовать кислоты. Без нее рот становится идеальной средой для размножения бактерий.

Но и это еще не все. Синдром Шегрена может затронуть и другие органы. Легкие, например, могут стать мишенью для воспалительных процессов, что приводит к кашлю и одышке. Почки тоже могут пострадать, что иногда приводит к развитию нефрита. А про нервную систему и говорить страшно — от периферической невропатии до когнитивных нарушений.
Отдельного внимания заслуживает повышенный риск развития лимфом у пациентов с синдромом Шегрена. Да-да, вы не ослышались. Это заболевание может увеличить вероятность появления злокачественных новообразований лимфатической системы. Звучит пугающе, не правда ли? Но не стоит паниковать раньше времени. Риск хоть и повышен, но все же остается относительно низким.
Лечение: борьба на всех фронтах
Как же бороться с этим коварным недугом? К сожалению, волшебной таблетки, которая раз и навсегда избавит от синдрома Шегрена, пока не существует. Лечение — это комплексный подход, направленный на облегчение симптомов и предотвращение осложнений.
Начнем с простого — увлажнение. Искусственные слезы для глаз, специальные спреи и гели для рта — это базовая «артиллерия» в борьбе с сухостью. Но одним увлажнением сыт не будешь. Часто врачи прописывают препараты, стимулирующие выработку слезной жидкости и слюны. А для борьбы с воспалением и укрощения разбушевавшейся иммунной системы могут применяться иммуносупрессивные препараты.
Интересно, что в последние годы все больше внимания уделяется роли питания в управлении симптомами синдрома Шегрена. Некоторые исследования показывают, что диета, богатая омега-3 жирными кислотами и антиоксидантами, может помочь уменьшить воспаление и улучшить общее состояние. Может быть, ключ к победе над болезнью лежит не только в аптеке, но и на нашей тарелке?
Не стоит забывать и о важности регулярного наблюдения у врача. Синдром Шегрена — это хроническое заболевание, которое требует постоянного контроля. Регулярные проверки помогают вовремя заметить изменения и предотвратить развитие осложнений.
Жизнь с синдромом Шегрена: вызов принят
Жизнь с синдромом Шегрена — это постоянный вызов. Это как пытаться пройти марафон с камешком в ботинке. Неприятно, раздражает, но остановиться нельзя. Многие пациенты отмечают, что болезнь серьезно влияет на качество жизни. Постоянная сухость может мешать нормальному общению, работе, даже приему пищи. А хроническая усталость и боли в суставах могут превратить обычный день в настоящее испытание.
Но знаете что? Многие люди с синдромом Шегрена находят в себе силы не только жить полноценной жизнью, но и достигать впечатляющих успехов. Они учатся прислушиваться к своему телу, находить баланс между активностью и отдыхом, адаптировать свой образ жизни под новые реалии. Это как научиться танцевать под дождем, когда нельзя его остановить.
Диффузные болезни соединительной ткани, к которым относится синдром Шегрена, — это сложная и многогранная тема. Они напоминают нам о том, насколько хрупким и одновременно удивительным может быть человеческий организм. И хотя путь к полному пониманию и лечению этих заболеваний еще долог, каждый день ученые и врачи делают шаги в этом направлении. А пока мы можем только восхищаться силой духа тех, кто живет с этими недугами, и продолжать искать новые способы помочь им.
Смешанное заболевание соединительной ткани: Диагностическая головоломка для ревматологов
В мире диффузных болезней соединительной ткани есть одно заболевание, которое можно сравнить с настоящим хамелеоном медицины. Речь идет о смешанном заболевании соединительной ткани (СЗСТ). Это состояние — настоящий вызов для врачей, своего рода пазл, где каждый кусочек может принадлежать разным картинкам. СЗСТ словно играет в прятки с медициной, маскируясь под другие аутоиммунные заболевания и заставляя врачей ломать голову над постановкой правильного диагноза.
Представьте себе, что ваш организм — это сложная компьютерная система. А теперь представьте, что в эту систему попал вирус, который не просто нарушает работу одной программы, а вызывает сбои то тут, то там, причем каждый раз по-разному. Вот так примерно и ведет себя СЗСТ в организме человека. Оно может проявляться симптомами системной красной волчанки, затем неожиданно «переключиться» на признаки склеродермии, а потом добавить к этому коктейлю щепотку полимиозита. Каково, а?
Но давайте копнем глубже. Что же такое СЗСТ с точки зрения медицины? Это аутоиммунное заболевание, при котором иммунная система по ошибке атакует здоровые ткани организма. Но в отличие от других диффузных болезней соединительной ткани, СЗСТ — это своего рода «микс» из нескольких заболеваний. Оно сочетает в себе черты системной красной волчанки, системной склеродермии, полимиозита и ревматоидного артрита. Звучит как рецепт катастрофы, не правда ли?
Симптомы: когда тело говорит на разных языках
Симптомы СЗСТ могут быть настолько разнообразными, что порой кажется, будто у человека не одно, а несколько заболеваний одновременно. Давайте разберем этот симптоматический винегрет по ингредиентам:
- Синдром Рейно: пальцы рук и ног внезапно белеют или синеют, особенно на холоде. Это как если бы ваши конечности вдруг решили поиграть в хамелеонов.
- Артрит: суставы воспаляются, болят и отекают. Представьте, что ваши суставы решили устроить вечеринку, на которую никто не приглашал.
- Миозит: мышцы воспаляются и болят, особенно в области плеч и бедер. Это как если бы вы каждый день ходили в спортзал, но без положительного эффекта.
- Кожные проявления: от сыпи до уплотнения кожи. Ваша кожа может решить, что ей нужно новое «пальто», и начать утолщаться.
- Проблемы с легкими: одышка, кашель, иногда даже воспаление легких. Словно ваши легкие вдруг решили, что им надоело работать в полную силу.
И это лишь верхушка айсберга! СЗСТ может затронуть практически любую систему организма, от сердца до желудочно-кишечного тракта. Это как если бы ваше тело вдруг решило поиграть в рулетку, где каждый спин — это новый симптом.
Диагностика: детективная работа для врачей
Диагностика СЗСТ — это настоящий квест для врачей. Представьте, что вы пытаетесь собрать пазл, но половина деталей от другой картинки, а некоторые и вовсе потерялись. Примерно так чувствуют себя врачи, пытаясь поставить диагноз СЗСТ.
Ключевым моментом в диагностике является наличие высокого уровня антител к рибонуклеопротеину U1 (анти-U1-RNP). Это как найти золотой ключик в огромной куче обычных ключей. Но одного этого недостаточно. Врачи также ищут признаки других аутоиммунных заболеваний, проводят множество анализов крови, исследуют функции различных органов.
Интересно, что диагноз СЗСТ может меняться со временем. Некоторые пациенты, изначально диагностированные с СЗСТ, позже могут получить диагноз одного из «классических» заболеваний соединительной ткани. Это как если бы вы начали смотреть один фильм, а к концу сеанса оказалось, что вы смотрели совсем другой.
Лечение: танцы с иммунной системой
Лечение СЗСТ — это своего рода танец с иммунной системой пациента. Врачи пытаются найти правильный ритм, чтобы успокоить разбушевавшуюся иммунную систему, не оставив организм беззащитным перед реальными угрозами.
Основой лечения обычно являются кортикостероиды — мощные противовоспалительные препараты. Это как огнетушитель для иммунной системы: быстро гасит воспаление, но использовать его нужно осторожно. Длительное применение кортикостероидов может привести к серьезным побочным эффектам, от остеопороза до сахарного диабета.
В арсенале врачей также есть иммуносупрессанты — препараты, подавляющие активность иммунной системы. Это уже более тонкий инструмент, позволяющий настроить иммунную систему, как настраивают сложный музыкальный инструмент. Часто используются такие препараты, как метотрексат, азатиоприн или микофенолата мофетил.
Но лечение СЗСТ не ограничивается только таблетками. Важную роль играет и симптоматическая терапия. Для лечения синдрома Рейно могут использоваться вазодилататоры, для борьбы с артритом — нестероидные противовоспалительные препараты. Это как набор инструментов, где для каждой проблемы есть свой специальный гаечный ключ.
Жизнь с СЗСТ: вызов принят
Жизнь с СЗСТ — это как езда на американских горках. Периоды обострений сменяются ремиссиями, и никогда не знаешь, что ждет за следующим поворотом. Пациентам приходится постоянно быть начеку, прислушиваться к своему телу и вовремя реагировать на любые изменения.
Но знаете что? Многие люди с СЗСТ не просто живут, а живут полной жизнью. Они учатся управлять своим состоянием, находят способы адаптироваться к новым реалиям. Кто-то открывает для себя йогу или медитацию, помогающие справиться со стрессом (а стресс, кстати, может провоцировать обострения). Другие экспериментируют с диетой, исключая продукты, которые могут усиливать воспаление.
Важную роль играет и поддержка близких. СЗСТ — это не то заболевание, с которым легко справиться в одиночку. Это как пытаться в одиночку управлять кораблем в бушующем море — можно, но чертовски сложно. Поэтому многие пациенты отмечают, что поддержка семьи и друзей становится для них настоящим спасательным кругом.
Исследования и перспективы: свет в конце тоннеля?
Наука не стоит на месте, и исследования в области СЗСТ продолжаются. Ученые пытаются разгадать загадку этого заболевания, понять, почему иммунная система вдруг начинает атаковать собственные ткани организма. Это как пытаться разгадать сложный шифр, где каждый прорыв приближает нас к разгадке.
Одно из перспективных направлений исследований — изучение роли интерферонов в развитии СЗСТ. Интерфероны — это белки, которые играют важную роль в иммунном ответе. Некоторые исследования показывают, что у пациентов с СЗСТ наблюдается повышенная активность генов, связанных с интерферонами. Это открытие может привести к разработке новых методов лечения.
Другое интересное направление — исследование микробиома кишечника. Оказывается, состав бактерий в нашем кишечнике может влиять на работу иммунной системы. Кто бы мог подумать, что ключ к разгадке СЗСТ может скрываться в нашем животе?
Диффузные болезни соединительной ткани, и СЗСТ в частности, продолжают бросать вызов медицине. Но каждое новое исследование, каждый новый пациент, успешно справляющийся с заболеванием, приближает нас к победе над этим коварным недугом. И кто знает, может быть, уже завтра ученые сделают прорыв, который изменит жизнь миллионов людей с СЗСТ по всему миру.
