Содержание
Задержка или ущемление отделившейся плаценты
В тех случаях, когда происходит ущемление плаценты в области трубного угла, при осмотре живота определяется выпячивание, отделенное перетяжкой от остальной части тела матки. При ущемлении отделившейся плаценты в результате спазма циркулярных мыщц внутреннего зева матка приобретает форму песочных часов. Если произошла задержка отделившейся плаценты без ущемления — матка имеет форму и все признаки отделения плаценты.
Задержку и ущемление отделившейся плаценты дифференцируют от плотного прикрепления или приращения плаценты.
Причины задержки плаценты
Задержка отделившейся плаценты связана с недостаточной сократительной активностью матки и мышц брюшного пресса. Этому способствуют:
- переполненный мочевой пузырь,
- перерастяжение матки — крупный плод, многоводие, многоплодие,
- преждевременные или запоздалые роды,
- слабость родовой деятельности,
- переутомление роженицы,
- быстрое родоразрешение оперативным путем,
- слаборазвитые мышцы брюшного пресса.

Причины ущемления
Ущемление плаценты может происходить в результате спазма матки при нерациональном ведении последового периода:
- грубом массаже матки,
- несвоевременных попытках выжимания последа по Креде-Лазаревичу,
- потягивании за пуповину,
- необоснованном применении больших доз окситоцина.
Такие необоснованные действия нарушают физиологический ритм и силу распространения последовых сокращений маточной мускулатуры, приводят к судорожному сокращению отдельных групп мышц, неравномерному отделению частей плаценты и кровотечению.
Лечение
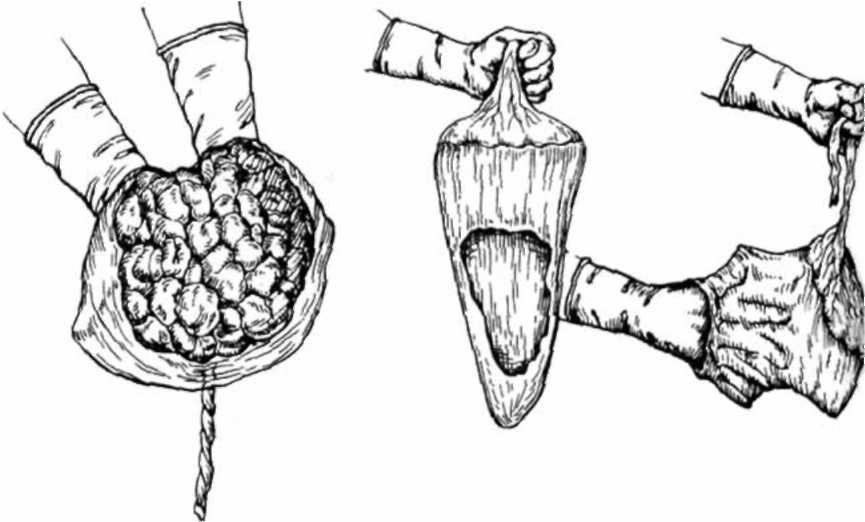
При ущемлении плаценты роженицы вводят спазмолитики и под внутривенным наркозом производят попытку выделения последа по Креде-Лазаревичу. Если она оказывается неэффективной сразу же приступают к ручному удалению последа под наркозом.
При задержке отделившейся плаценты и компенсированной кровопотере роженице проводят катетеризацию мочевого пузыря, после чего предлагают потужиться. При неэффективности попыткипытаются выделить послед при помощи метода Абуладзе или Креде-Лазаревича. При обильном кровотечении, а также при отсутствии убедительных признаков отделения плаценты показано срочное ручное удаление последа (под наркозом).
При неэффективности попыткипытаются выделить послед при помощи метода Абуладзе или Креде-Лазаревича. При обильном кровотечении, а также при отсутствии убедительных признаков отделения плаценты показано срочное ручное удаление последа (под наркозом).
Проверка результатов
Родившийся или искусственно выделенный послед тщательно осматривают с обоих сторон на предмет целости. Если на гладкой блестящей поверхности плаценты обнаруживают неровности, шероховатости и углубления, это является признаком дефекта последа (задержки доли плаценты или оболочек).
В случае задержки частей плаценты или большей части оболочек, а также при подозрении на их задержку врачи немедленно производят операцию — ручное обследование стенок полости матки, отделение и выделение частей последа, сгустков крови, препятствующих сокращению матки. Заканчивается операция внутривенным введением средств, сокращающих матку.
Источники
- Larroquette M., Peyraud F., Domblides C.
 , Lefort F., Bernhard JC., Ravaud A., Gross-Goupil M. Adjuvant therapy in renal cell carcinoma: Current knowledges and future perspectives. // Cancer Treat Rev — 2021 — Vol97 — NNULL — p.102207; PMID:33906023
, Lefort F., Bernhard JC., Ravaud A., Gross-Goupil M. Adjuvant therapy in renal cell carcinoma: Current knowledges and future perspectives. // Cancer Treat Rev — 2021 — Vol97 — NNULL — p.102207; PMID:33906023 - Philips T., Van Royen K., Vanmierlo B., Goubau JF. Spontaneous index finger extensor tendon rupture in a SNAC wrist. // Hand Surg Rehabil — 2021 — Vol — NNULL — p.; PMID:33905941
- Gunjiyal MS., Mohammed S., Bhatia P., Chhabra S., Kumar M., Sharma A. Effect of combined versus sequential injection of 2% lidocaine and 0.5% bupivacaine on the onset and duration of supraclavicular brachial plexus block: A double blinded randomised controlled trial. // J Clin Anesth — 2021 — Vol72 — NNULL — p.110313; PMID:33905902
- Brassard SL., Balodis IM. A review of effort-based decision-making in eating and weight disorders. // Prog Neuropsychopharmacol Biol Psychiatry — 2021 — Vol — NNULL — p.110333; PMID:33905755
- Njom-Nlend AE., Efouba N., Brunelle Sandie A., Fokam J.
 Determinants of Switch to Pediatric Second-Line Antiretroviral Therapy after First-Line Failure in Cameroon. // Trop Med Int Health — 2021 — Vol — NNULL — p.; PMID:33905593
Determinants of Switch to Pediatric Second-Line Antiretroviral Therapy after First-Line Failure in Cameroon. // Trop Med Int Health — 2021 — Vol — NNULL — p.; PMID:33905593 - Biadgo B., Tamir W., Ambachew S. Insulin-like Growth Factor and its Therapeutic Potential for Diabetes Complications — Mechanisms and Metabolic Links: A Review. // Rev Diabet Stud — 2020 — Vol16 — NNULL — p.24-34; PMID:33905470
- Baymler Lundberg AS., Esbensen BA., Jensen MB., Hauge EM., Thurah A. Facilitators and barriers in diagnosing rheumatoid arthritis as described by general practitioners: a Danish study based on focus group interviews. // Scand J Prim Health Care — 2021 — Vol — NNULL — p.1-8; PMID:33905289
- Onal C., Kose F., Ozyigit G., Aksoy S., Oymak E., Muallaoglu S., Guler OC., Tilki B., Hurmuz P., Akyol F. Stereotactic body radiotherapy for oligoprogressive lesions in metastatic castration-resistant prostate cancer patients during abiraterone/enzalutamide treatment. // Prostate — 2021 — Vol — NNULL — p.
 ; PMID:33905131
; PMID:33905131 - Çelen Yoldaş T., Özmert EN. Communicative Environmental Factors Including Maternal Depression and Media Usage Patterns on Early Language Development. // Matern Child Health J — 2021 — Vol — NNULL — p.; PMID:33905063
- Schmidt N., Tödt I., Berg D., Schlenstedt C., Folkerts AK., Ophey A., Dimenshteyn K., Elben S., Wojtecki L., Liepelt-Scarfone I., Schulte C., Sulzer P., Eggers C., Kalbe E., Witt K. Memory enhancement by multidomain group cognitive training in patients with Parkinson’s disease and mild cognitive impairment: long-term effects of a multicenter randomized controlled trial. // J Neurol — 2021 — Vol — NNULL — p.; PMID:33904966
Задержка отделения последа — причины, симптомы, диагностика и лечение
Задержка отделения последа – это осложнение третьего периода родов, состояние, при котором плацента полностью или частично не отслаивается от маточных стенок. Клинически может проявляться патологическим кровотечением или отсутствием нормальных для этого периода кровянистых выделений, болезненностью либо отсутствием потуг. При этом стояние дна матки соответствует периоду после изгнания плода, косвенно определяется связь пуповины с маткой. Диагноз устанавливается на основании результатов физикального исследования, УЗИ. Чаще всего проводится ручное отделение последа или хирургическое лечение.
При этом стояние дна матки соответствует периоду после изгнания плода, косвенно определяется связь пуповины с маткой. Диагноз устанавливается на основании результатов физикального исследования, УЗИ. Чаще всего проводится ручное отделение последа или хирургическое лечение.
Общие сведения
Согласно определению ВОЗ, задержка отделения последа диагностируется, если отслойка не происходит в течение получаса после окончания второго периода родов. Частота встречаемости патологии составляет 0,8-1,2% от всех родов. Данное осложнение чаще регистрируется у повторнородящих, особенно имеющих в анамнезе кесарево сечение. Заболевание является серьёзной проблемой современного акушерства, поскольку нередко сопровождается послеродовым кровотечением. Кровотечение является причиной материнской смертности в четверти случаев, 30% которых — результат задержки отделения последа.
Задержка отделения последа
Причины
Этиология задержки отделения последа окончательно не изучена. Нарушения отслоения плаценты и ее частей в последовый период с одной стороны могут быть обусловлены дефектами маточной сократительной деятельности, с другой – излишне плотным прикреплением детского места. У большинства рожениц не удаётся обнаружить какие-либо видимые расстройства. К основным причинам патологии можно отнести:
Нарушения отслоения плаценты и ее частей в последовый период с одной стороны могут быть обусловлены дефектами маточной сократительной деятельности, с другой – излишне плотным прикреплением детского места. У большинства рожениц не удаётся обнаружить какие-либо видимые расстройства. К основным причинам патологии можно отнести:
- Гипотонию матки. Слабых сокращений маточной мускулатуры недостаточно для запуска процесса отделения последа, даже если плацента не имеет специфических особенностей, препятствующих отслойке. При наличии предрасполагающих условий незначительное снижение сократительной функции может стать пусковым фактором развития патологии.
- Плотное прикрепление плаценты. Обусловлено истощением базального слоя децидуальной оболочки и характеризуется более крепким, чем в норме, соединением с маточными стенками без прорастания ворсин хориона в миометрий. При рассматриваемой патологии силы маточных сокращений не хватает для полного отделения последа, что приводит к кровотечению.

- Истинное приращение плаценты. Также связано с недоразвитием базального слоя, однако в этом случае отмечается инвазия ворсин в мышечную ткань, а в редких случаях – и серозную оболочку матки. Чаще встречается при предлежании плаценты. Спонтанная отслойка приросшего детского места невозможна, ручное отделение может привести к прободению маточной стенки.
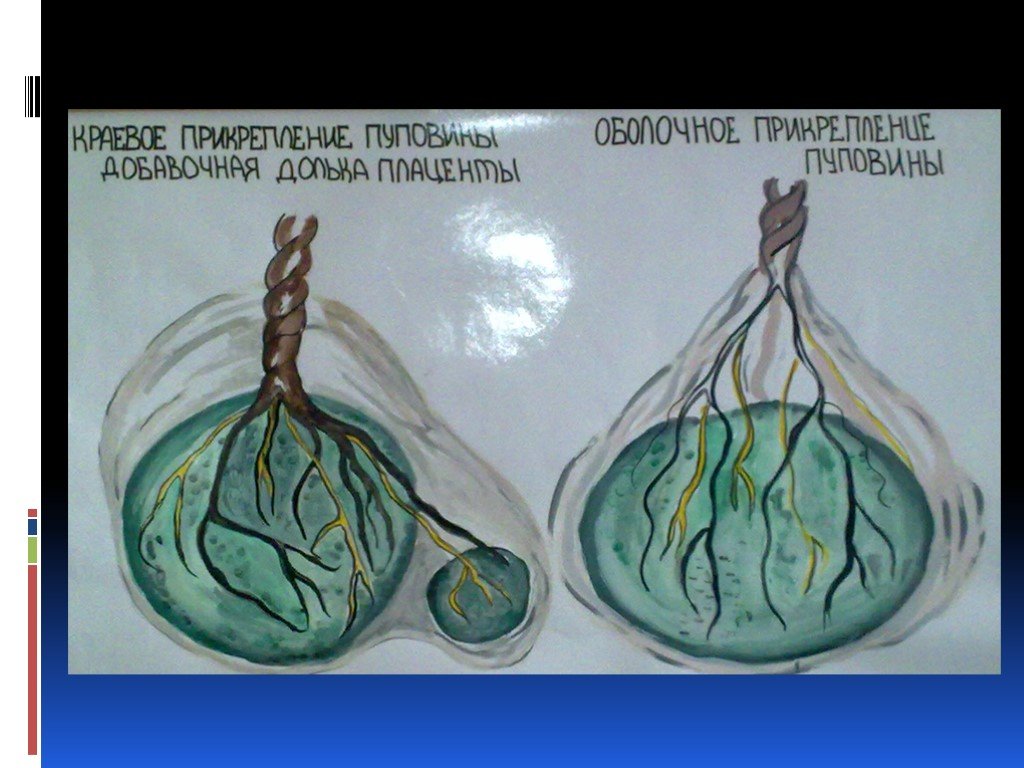
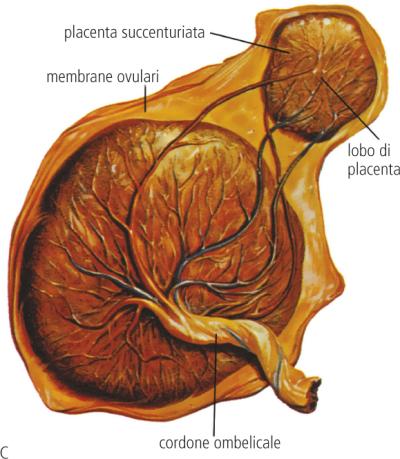
- Аномалии развития плаценты. Задержка отслойки нередко наблюдается при аномалиях развития (лопастной, двух- и трёхдолевой или имеющей добавочные дольки) плаценты. Отделение последа затруднено при так называемой «плёнчатой» плаценте, отличающейся незначительной толщиной и большой площадью прикрепления, часто распространяющейся на всю маточную стенку.
Наиболее значимыми факторами риска являются перенесённый ещё до наступления беременности эндометрит, особенности акушерского анамнеза (операции на матке, аборты, многократные роды), свидетельствующие о травматических повреждениях. Воспаления и травмы приводят к анатомо-гистологическим изменениям в матке, что негативно отражается на плацентогенезе, тонусе миометрия. К предрасполагающим условиям относится гиперандрогения, пороки развития матки (двурогая матка, внутриматочная перегородка), объёмные образования (миома, узловой аденомиоз).
Воспаления и травмы приводят к анатомо-гистологическим изменениям в матке, что негативно отражается на плацентогенезе, тонусе миометрия. К предрасполагающим условиям относится гиперандрогения, пороки развития матки (двурогая матка, внутриматочная перегородка), объёмные образования (миома, узловой аденомиоз).
Патогенез
В норме после рождения плода появляются последовые схватки, при которых сокращения распространяются на всю матку, включая плацентарную площадку (ранее мускулатура этой зоны не функционировала). Родовая деятельность приводит к отслойке детского места в области губчатого слоя слизистой (с сохранением базального слоя), а затем – к его выходу наружу. Отделение последа сопровождается повреждением сосудов, физиологическим кровотечением. После его рождения матка сокращается, что способствует остановке кровотечения.
При наличии неблагоприятных факторов и предрасполагающих условий отслойка затрудняется. При частичном отслоении, если процесс начался, но по каким-то причинам приостановился, зияющие сосуды несократившейся матки становятся источником патологической кровопотери. Врастание ворсин хориона глубоко в миометрий приводят к истончению маточной стенки, поэтому попытка отделить плаценту вручную быстро заканчивается травмой, сопровождающейся интенсивным кровотечением.
Врастание ворсин хориона глубоко в миометрий приводят к истончению маточной стенки, поэтому попытка отделить плаценту вручную быстро заканчивается травмой, сопровождающейся интенсивным кровотечением.
Симптомы
К субъективным признакам задержки отделения последа относятся длительные, болезненные нерезультативные потуги после рождения ребёнка или полное их отсутствие. Объективным признаком является интенсивное кровотечение, наблюдающееся при частичном отделении. Если отслоение последа не происходит вообще, даже в частичном объёме (например, при полном приращении), кровянистые выделения из родовых путей могут отсутствовать.
Осложнения
Наиболее частым осложнением задержки отделения последа является кровотечение. Значительная кровопотеря приводит к такому потенциально смертельному осложнению, как геморрагический шок, сопровождающемуся полиорганной недостаточностью. Массивное кровотечение часто развивается при несвоевременном оказании профессиональной медицинской помощи (риск резко повышается при родах вне лечебного учреждения).
К другим нередким осложнениям данной патологии относятся гнойно-воспалительные заболевания (послеродовой эндометрит, пельвиоперитонит, акушерский сепсис), которые могут явиться как следствием хирургического лечения, так и задержки фрагментов последа в полости матки. Кроме того, оставшаяся вросшая плацента, может стать источником поздних послеродовых кровотечений, разрыва матки при последующей беременности.
Диагностика
Диагноз задержки отделения последа выставляется акушером, если выделение последа не произошло в течение тридцати минут после рождения младенца при соответствующих результатах физикального исследования. Для установления причин патологического состояния (от чего зависит выбор лечебной тактики) дополнительно применяется ультразвуковое исследование.
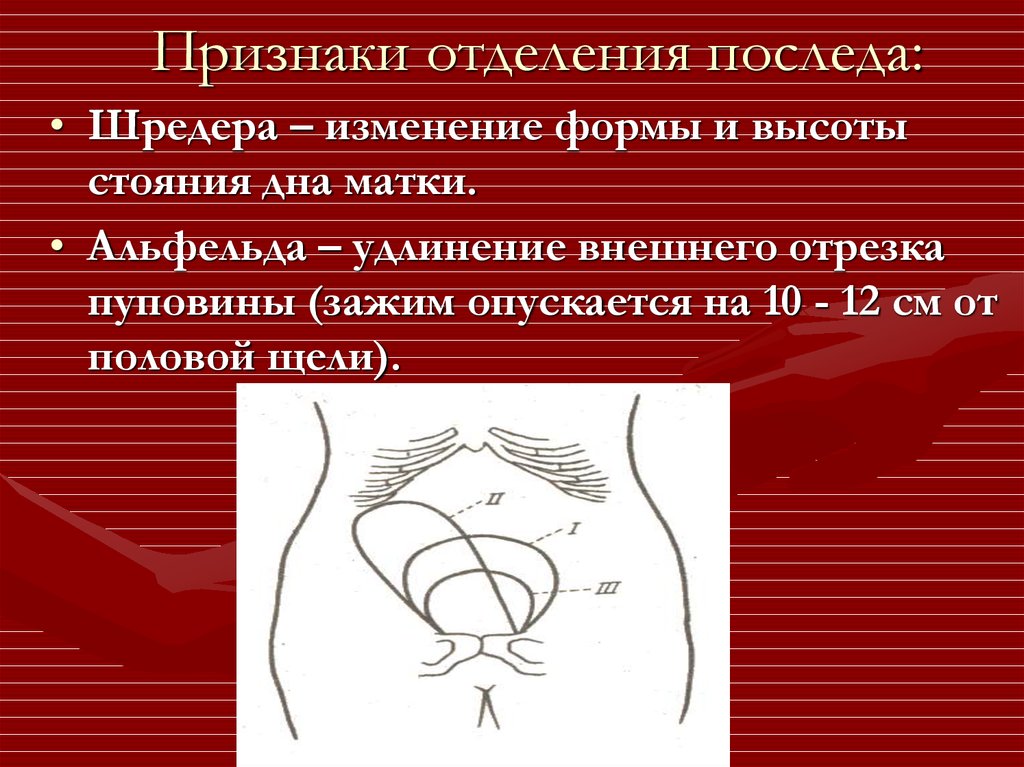
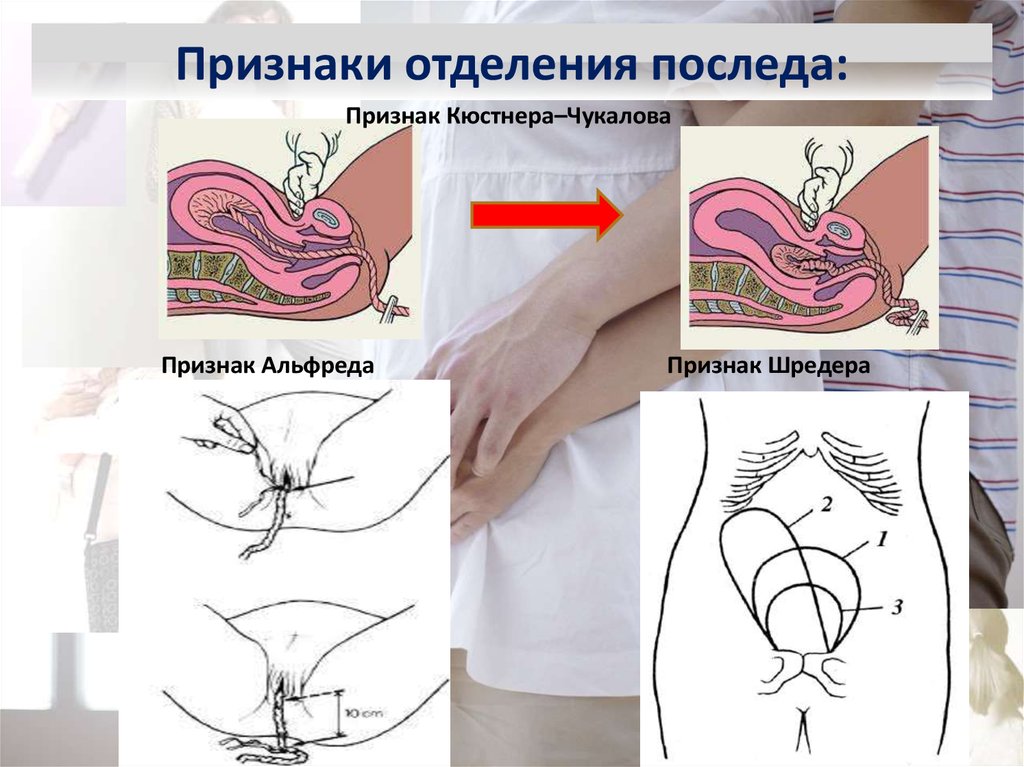
- Клинический осмотр. Признаки задержки отделения последа определяются формой и расположением матки, подвижностью пуповины. Если отделение не произошло, матка имеет округлую форму, дно расположено у пупка (признак Шредера), наружный отрезок пуповины не удлиняется (признак Альфельда).
 Пуповина втягивается при надавливании над лоном (признак Кюстнера-Чукалова), после вдоха (признак Довженко), потуживания (признак Клейна).
Пуповина втягивается при надавливании над лоном (признак Кюстнера-Чукалова), после вдоха (признак Довженко), потуживания (признак Клейна). - Ультрасонография. УЗИ матки назначается для диагностики приращения плаценты. К ультразвуковым признакам этой патологии относится деформация внутреннего контура полости матки, её неравномерное расширение, отсутствие гипоэхогенного слоя между миометрием и плацентой. Ультразвуковая ангиография обнаруживает гиперваскуляризацию передней стенки, хаотичное ветвление сосудов.
При задержке последа оценивается объём потерянной крови (патологическая кровопотеря составляет свыше 400-500 мл). При необходимости хирургической операции исследуется коагулограмма, клинический анализ крови. Дифференциальная диагностика проводится с задержкой рождения отделившейся плаценты, в первую очередь – с её ущемлением, обусловленным неравномерными или спастическими сокращениями миометрия.
Лечение задержки отделения последа
Консервативная терапия
Терапевтические мероприятия, способствующие отделению последа, проводятся лишь в случае отсутствия патологического кровотечения, и могут продолжаться в течение 20-30 минут.
- Катетеризацию мочевого пузыря. Поскольку мышечный слой мочевого пузыря тесно связан с нервными волокнами маточной мускулатуры, раздражение рецепторов уротелия приводит к рефлекторному сокращению миометрия. Катетеризация нормализует течение последового периода родов, способствует своевременному отделению и выделению последа.
- Лекарственные препараты. Для усиления родовой деятельности показано внутривенное или внутримышечное введение утеротонических препаратов (предпочтение отдаётся препаратам окситоцина) в сочетании с тракциями за пуповину. Параллельно проводится внутривенная трансфузия кристаллоидных растворов для коррекции вероятной кровопотери.
Хирургическое лечение
Хирургическое лечение задержки отделения может осуществляться безоперационным или оперативным методом.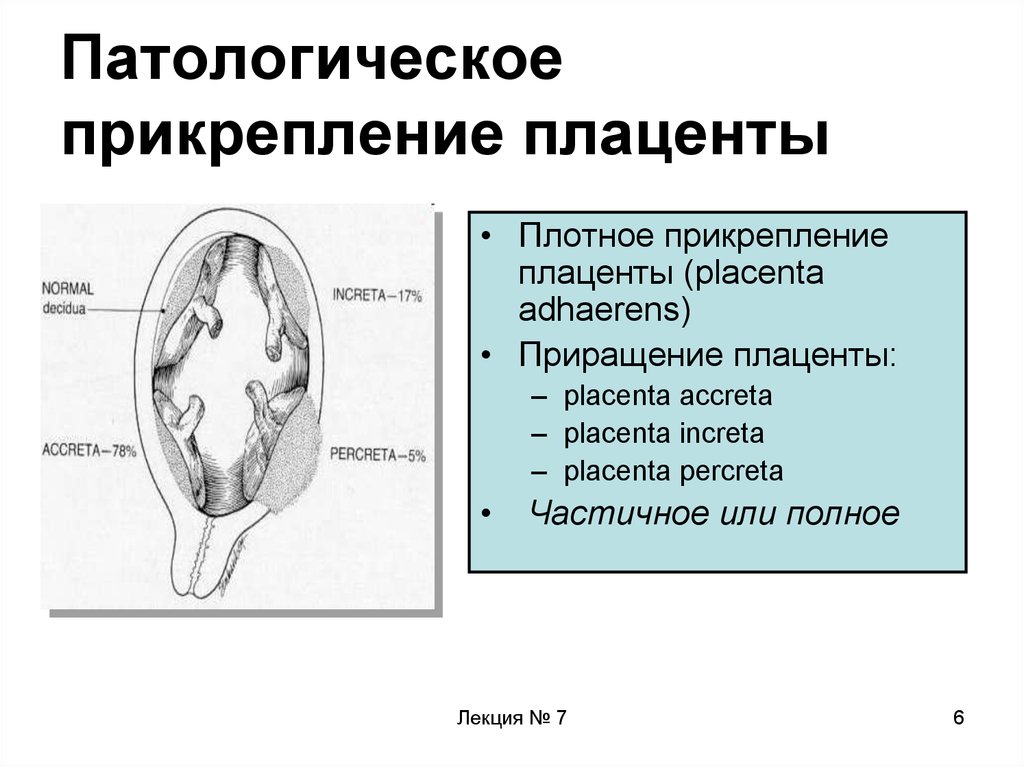 Тактика лечения зависит от причины, вызвавшей патологию. Хирургическое вмешательство должно проводиться своевременно, до наступления генерализованной коагулопатии на фоне массивного кровотечения (в противном случае операция усугубляет тяжесть состояния). С целью остановки кровотечения применяется эмболизация маточных сосудов, наложение гемостатических швов.
Тактика лечения зависит от причины, вызвавшей патологию. Хирургическое вмешательство должно проводиться своевременно, до наступления генерализованной коагулопатии на фоне массивного кровотечения (в противном случае операция усугубляет тяжесть состояния). С целью остановки кровотечения применяется эмболизация маточных сосудов, наложение гемостатических швов.
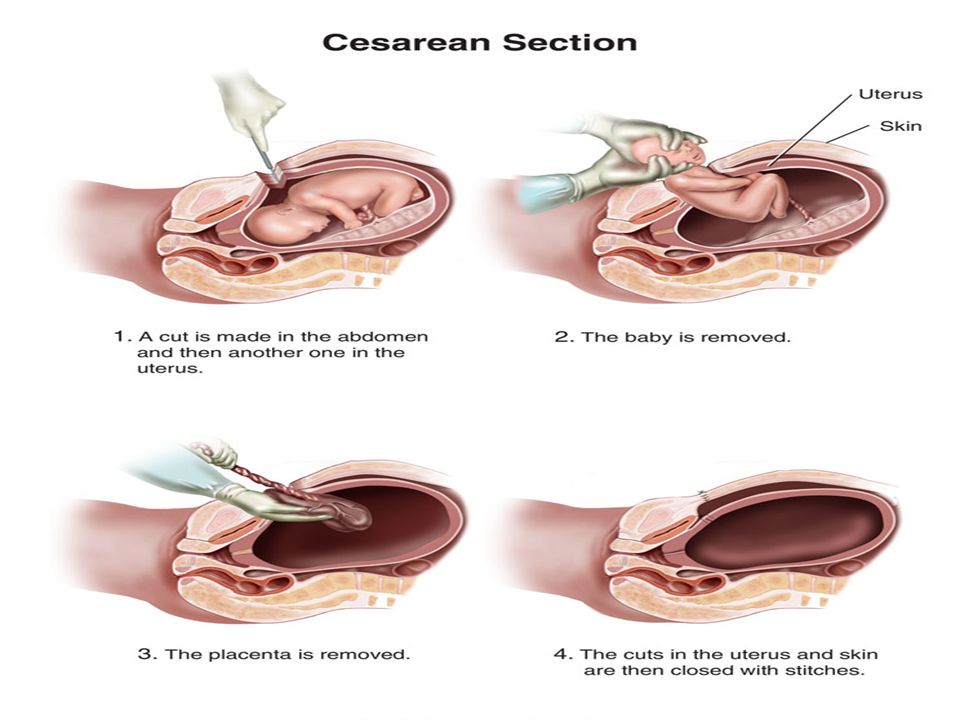
- Ручное пособие. При плотном прикреплении детского места или иных причинах задержки его отслойки (за исключением истинного приращения) выполняется ручное отделение плаценты с её последующим выводом наружу. Во избежание травматического шока перед манипуляцией осуществляется внутривенное обезболивание. Для предупреждения септических осложнений применяются антибиотики (пенициллинового, цефалоспоринового ряда).
- Хирургическая операция. Показана при неэффективности консервативной коррекции кровотечения, истинном приращении. Объём может варьироваться от органосохраняющей операции (иссечения области частично вросшего детского места с поражённым миометрием и последующей пластикой) до радикальной (экстирпации матки, надвлагалищной ампутации) при полном врастании, некупируемом кровотечении.
/11/11.jpg)
Прогноз и профилактика
В случае своевременно начатого адекватного лечения прогноз для жизни благоприятный. Возможность дальнейшей реализации репродуктивной функции во многом зависит от наличия осложнений, причины задержки отделения последа. Первичная профилактика заключается в борьбе с абортами, лечении воспалительных заболеваний и коррекции эндокринных нарушений на этапе прегравидарной подготовки. Важным аспектом вторичной профилактики является плановое акушерское УЗИ в период гестации, позволяющее рано выявить приращение плаценты, выбрать тактику ведения родов.
Врожденные дефекты и ваш ребенок
Врожденные дефекты — это структурные изменения, присутствующие при рождении. Они могут повлиять на то, как тело выглядит, работает или и то, и другое.
Врожденные дефекты могут вызывать проблемы со здоровьем в целом, с развитием или работой организма. Они могут варьироваться от легких до серьезных состояний.
Есть вещи, которые вы можете предпринять до и во время беременности, чтобы снизить риск рождения ребенка с врожденным дефектом.

Врожденные дефекты могут быть диагностированы у ребенка во время беременности или после рождения.
Если у вашего ребенка врожденный дефект, ему может понадобиться группа медицинских работников, которые будут работать вместе, чтобы оказать ему специальную медицинскую помощь.
Что такое врожденные дефекты?
Врожденные дефекты — это структурные изменения, присутствующие при рождении, которые могут затронуть почти любую часть тела. Они могут повлиять на то, как тело выглядит, работает или и то, и другое. Врожденные дефекты могут вызвать проблемы со здоровьем в целом, с тем, как организм развивается или работает. Врожденные дефекты могут варьироваться от легких до серьезных заболеваний.
Врожденные дефекты могут возникнуть на любом сроке беременности. Но чаще всего это происходит в течение первых 3 месяцев беременности (также называемых первым триместром), когда формируются органы вашего ребенка. Врожденные дефекты также могут возникнуть на более поздних сроках беременности, когда органы вашего ребенка еще растут и развиваются.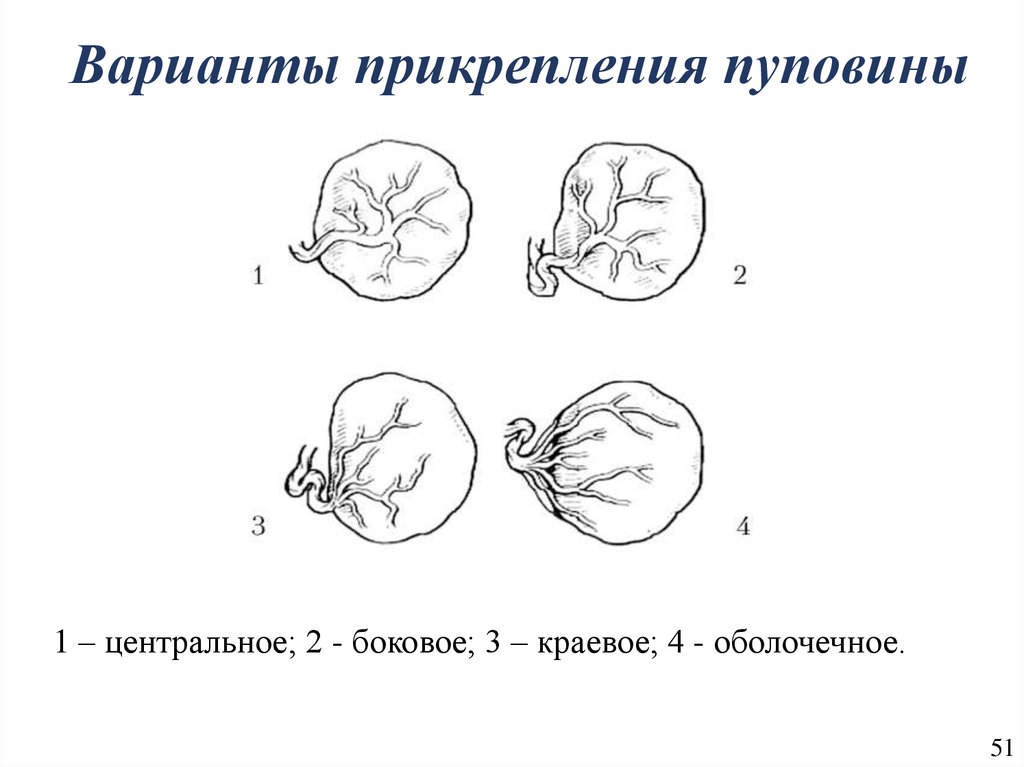
Ежегодно в США примерно 1 из 33 детей (около 3 процентов) рождается с врожденным дефектом. Некоторые врожденные дефекты не требуют лечения или лечатся легко. Но другие врожденные дефекты требуют быстрого лечения, потому что они вызывают серьезные проблемы или даже смерть.
Каковы примеры врожденных дефектов?
Примеры врожденных дефектов включают:
Заячья губа и волчья пасть . Заячья губа и волчья пасть являются врожденными дефектами губы и рта ребенка. Как правило, детям делают операцию по устранению расщелины губы или неба. По мере взросления им может потребоваться больше операций, специальная стоматологическая помощь и логопед. Логопедия — это терапия, направленная на то, чтобы научить вашего ребенка говорить более четко или общаться другими способами.
Косолапость. Косолапость — врожденный дефект стопы. Это когда стопа ребенка поворачивается внутрь так, что нижняя часть стопы смотрит в сторону или даже вверх. Косолапость не проходит без лечения. Лечение может включать указание, растяжение, гипсование стопы и использование брекетов. При раннем лечении большинство детей с косолапостью могут ходить, бегать и играть без боли.
Косолапость не проходит без лечения. Лечение может включать указание, растяжение, гипсование стопы и использование брекетов. При раннем лечении большинство детей с косолапостью могут ходить, бегать и играть без боли.
Врожденные пороки сердца (также называемые ВПС). Это заболевания сердца, с которыми рождается ребенок. Они могут повлиять на форму сердца или на то, как оно работает, или на то и другое. ВПС являются наиболее распространенными типами врожденных дефектов. Они могут быть легкими или серьезными. Критические врожденные пороки сердца (также называемые критическими ИБС или критическими врожденными пороками сердца) являются наиболее серьезными ИБС. Младенцы с критическими ВПС нуждаются в хирургическом вмешательстве или другом лечении в течение первого года жизни. Без лечения критические ИБС могут вызвать серьезные проблемы со здоровьем и смерть.
Гастрошизис . Это врожденный дефект брюшной (брюшной) стенки. Ребенок рождается с кишечником, а иногда и другими органами вне тела. Гастрошизис возникает, когда мышцы, составляющие брюшную стенку, не соединяются должным образом, образуя отверстие рядом с пупком. Ребенку с гастрошизисом вскоре после рождения требуется хирургическое вмешательство, чтобы вернуть его органы на место и восстановить отверстие.
Ребенок рождается с кишечником, а иногда и другими органами вне тела. Гастрошизис возникает, когда мышцы, составляющие брюшную стенку, не соединяются должным образом, образуя отверстие рядом с пупком. Ребенку с гастрошизисом вскоре после рождения требуется хирургическое вмешательство, чтобы вернуть его органы на место и восстановить отверстие.
Потеря слуха . Это распространенный врожденный дефект, который может повлиять на способность ребенка развивать речь, язык и социальные навыки. Потеря слуха может произойти, когда какая-либо часть уха не работает обычным образом. Лечение зависит от причины потери слуха и от того, является ли потеря слуха легкой или тяжелой. Некоторым детям с потерей слуха могут потребоваться слуховые аппараты, лекарства, хирургическое вмешательство или логопед.
Микроцефалия . Микроцефалия — это когда голова ребенка меньше, чем ожидалось, по сравнению с детьми того же пола и возраста. Младенцы с легкой микроцефалией часто не имеют проблем, кроме небольшого размера головы. У ребенка с тяжелой микроцефалией голова намного меньше, чем ожидалось, и у него могут быть более серьезные проблемы со здоровьем. Тяжелая микроцефалия может возникнуть, если мозг ребенка не развивается должным образом во время беременности или если мозг начинает развиваться правильно, но повреждается во время беременности. Младенцам с тяжелой микроцефалией может потребоваться особый уход и лечение, например хирургическое вмешательство. Некоторым нужны лекарства для лечения судорог или других проблем со здоровьем.
Младенцы с легкой микроцефалией часто не имеют проблем, кроме небольшого размера головы. У ребенка с тяжелой микроцефалией голова намного меньше, чем ожидалось, и у него могут быть более серьезные проблемы со здоровьем. Тяжелая микроцефалия может возникнуть, если мозг ребенка не развивается должным образом во время беременности или если мозг начинает развиваться правильно, но повреждается во время беременности. Младенцам с тяжелой микроцефалией может потребоваться особый уход и лечение, например хирургическое вмешательство. Некоторым нужны лекарства для лечения судорог или других проблем со здоровьем.
Дефекты нервной трубки (также называемые ДНТ). ДНТ — это врожденные дефекты головного, позвоночника (позвоночника) и спинного мозга. Спинной мозг передает сигналы туда и обратно между вашим телом и вашим мозгом. Наиболее распространенным ДНТ является расщелина позвоночника. Spina bifida возникает, когда спинной мозг или кости в позвоночнике формируются неправильно, оставляя щель или отверстие. Spina bifida может вызвать серьезные проблемы со здоровьем у младенцев, такие как жидкость в мозгу и паралич. Младенцам с расщеплением позвоночника может потребоваться хирургическое вмешательство или другое специальное лечение.
Spina bifida может вызвать серьезные проблемы со здоровьем у младенцев, такие как жидкость в мозгу и паралич. Младенцам с расщеплением позвоночника может потребоваться хирургическое вмешательство или другое специальное лечение.
Что вызывает врожденные дефекты?
Мы точно не знаем, что вызывает большинство врожденных дефектов, но некоторые факторы могут повысить вероятность рождения ребенка с врожденным дефектом. Это так называемые факторы риска. Наличие фактора риска не означает, что он обязательно повлияет на вашего ребенка. Но это может повысить ваши шансы. Эти факторы могут играть роль в повышении риска рождения ребенка с врожденным дефектом:
- Изменения в генах или хромосомах . Некоторые дети имеют врожденные дефекты из-за изменений в генах (также называемых мутациями) или хромосом. Гены являются частью клеток вашего тела, которые хранят инструкции о том, как ваше тело растет и работает. Гены передаются от родителей к детям.
 Хромосомы – это структуры, содержащие гены. Некоторые врожденные дефекты также передаются по наследству.
Хромосомы – это структуры, содержащие гены. Некоторые врожденные дефекты также передаются по наследству. - Вещи в вашем окружении. Ваше окружение — это все, с чем вы соприкасаетесь и что влияет на вашу повседневную жизнь. Это включает в себя то, где вы живете, где вы работаете, какие продукты вы едите и как вы любите проводить время. Некоторые вещи в вашем окружении могут быть вредными для вашего ребенка во время беременности, например, сигаретный дым или вредные химические вещества.
- Наличие определенных заболеваний. Некоторые состояния здоровья, такие как ранее существовавший диабет, могут увеличить риск врожденного дефекта у вашего ребенка. Диабет — это заболевание, при котором в крови содержится слишком много сахара (называемого глюкозой). Ранее существовавший означает, что у вас был диабет до того, как вы забеременели. Диабет может повредить органы в вашем теле, включая кровеносные сосуды, нервы, глаза и почки.
- Прием некоторых лекарств до или во время беременности.
 Прием некоторых лекарств , как и изотретиноин , может увеличить риск врожденного дефекта у вашего ребенка. Изотретиноин — это лекарство, используемое для лечения акне.
Прием некоторых лекарств , как и изотретиноин , может увеличить риск врожденного дефекта у вашего ребенка. Изотретиноин — это лекарство, используемое для лечения акне. - Курение , употребление алкоголя или употребление уличных наркотиков во время беременности. Выполнение любого из этих действий во время беременности может вызвать проблемы у вашего ребенка, включая врожденные дефекты.
- Заражение некоторыми инфекциями во время беременности. Некоторые инфекции во время беременности могут увеличить риск врожденных дефектов и других проблем у вашего ребенка. Например, если вы заразились вирусом Зика во время беременности, у вашего ребенка может быть повышен риск развития микроцефалии.
- Ваш возраст. Если вам 34 года или больше, вы можете подвергаться повышенному риску рождения ребенка с врожденным дефектом.
Можно ли предотвратить врожденные дефекты?
Не все врожденные дефекты можно предотвратить. Но есть вещи, которые вы можете сделать, чтобы снизить риск врожденного дефекта у вашего ребенка и увеличить свои шансы на рождение здорового ребенка.
До беременности
Что вы можете сделать:
Получить осмотр перед зачатием . Это медицинский осмотр, который вы проходите перед беременностью у своего поставщика услуг дородового наблюдения, чтобы убедиться, что вы здоровы, когда забеременеете. Пройдите этот осмотр, прежде чем пытаться забеременеть.
Прежде чем пытаться забеременеть, узнайте у своего поставщика медицинских услуг, сделаны ли ваши прививки . Некоторые прививки защищают от инфекций, которые могут вызвать врожденные дефекты. Например, краснуха — это инфекция, которая может вызвать потерю слуха, пороки сердца и другие проблемы со здоровьем у вашего ребенка. Вакцина MMR защищает от кори, эпидемического паротита и краснухи. Если у вас нет сведений о прививках, ваш врач может проверить ваш иммунитет (защиту) от краснухи с помощью анализа крови. Если вам нужна вакцина MMR, подождите не менее 4 недель после прививки, прежде чем пытаться забеременеть.
Вакцина MMR защищает от кори, эпидемического паротита и краснухи. Если у вас нет сведений о прививках, ваш врач может проверить ваш иммунитет (защиту) от краснухи с помощью анализа крови. Если вам нужна вакцина MMR, подождите не менее 4 недель после прививки, прежде чем пытаться забеременеть.
Принимать фолиевую кислоту . Ежедневно принимайте витаминную добавку, содержащую 400 микрограммов (мкг) фолиевой кислоты. Фолиевая кислота — это витамин группы В, который необходим каждой клетке вашего тела для нормального роста и развития. Прием фолиевой кислоты до и во время ранней беременности может помочь предотвратить ДНТ у вашего ребенка.
Узнайте о своих генах и истории болезни вашей семьи . Если вы, ваш партнер, ваши дети или кто-то из членов вашей семьи имеет врожденный дефект, вы можете обратиться к консультанту-генетику. Это человек, обученный помогать вам разбираться в генах, врожденных дефектах и других заболеваниях, которые встречаются в семьях, и в том, как они могут повлиять на ваше здоровье и здоровье вашего ребенка. Используйте нашу форму семейной истории здоровья March of Dimes, чтобы собрать информацию о состоянии здоровья в вашей семье. Поделитесь формой со своим генетиком-консультантом или поставщиком медицинских услуг.
Используйте нашу форму семейной истории здоровья March of Dimes, чтобы собрать информацию о состоянии здоровья в вашей семье. Поделитесь формой со своим генетиком-консультантом или поставщиком медицинских услуг.
Вместе со своим лечащим врачом лечите хронических заболеваний . Если у вас есть хроническое заболевание, такое как диабет, обратитесь к своим лечащим врачам, чтобы контролировать ваше состояние и лечение (включая лекарства) до беременности. Например, если у вас ранее был диабет, постарайтесь взять его под контроль за 3–6 месяцев до беременности. Контролируйте уровень сахара в крови, принимайте лекарства от диабета, ешьте здоровую пищу и будьте активны каждый день.
Поговорите со своим врачом о лекарствах, которые вы принимаете . Некоторые лекарства, которые вы принимаете, могут увеличить риск врожденного дефекта у вашего ребенка. Сообщите своему врачу обо всех лекарствах, отпускаемых по рецепту, без рецепта (OTC), добавках и растительных продуктах, которые вы принимаете. Если лекарство, которое вы принимаете, может быть вредным для вашего ребенка, вы можете заменить его на более безопасное до или во время беременности. Но некоторые лекарства могут иметь решающее значение для вашего здоровья, даже если они могут повлиять на вашего ребенка. Вы и ваш врач можете взвесить преимущества и риски лекарств, которые вы принимаете, чтобы обеспечить вам максимально здоровую беременность. Не начинайте и не прекращайте прием каких-либо лекарств, не посоветовавшись сначала со своим лечащим врачом.
Если лекарство, которое вы принимаете, может быть вредным для вашего ребенка, вы можете заменить его на более безопасное до или во время беременности. Но некоторые лекарства могут иметь решающее значение для вашего здоровья, даже если они могут повлиять на вашего ребенка. Вы и ваш врач можете взвесить преимущества и риски лекарств, которые вы принимаете, чтобы обеспечить вам максимально здоровую беременность. Не начинайте и не прекращайте прием каких-либо лекарств, не посоветовавшись сначала со своим лечащим врачом.
Набрать здоровый вес . Ожирение (очень избыточный вес) может увеличить шансы вашего ребенка на наличие врожденных дефектов, таких как ДНТ, пороки сердца и расщепление неба. Если вы страдаете ожирением, у вас избыточное количество жира в организме, а индекс массы тела (ИМТ) составляет 30 или выше. Чтобы узнать свой ИМТ, перейдите на сайт www.cdc.gov/bmi. Употребление здоровой пищи и активные занятия каждый день могут помочь вам набрать здоровый вес.
Во время беременности
Вот что вы можете сделать:
Ранний и регулярный дородовой уход. Это медицинская помощь, которую вы получаете во время беременности. Во время каждого дородового осмотра ваш врач проверяет вас и вашего растущего ребенка. Позвоните своему поставщику медицинских услуг и отправляйтесь на первый дородовой осмотр , как только вы узнаете, что беременны. И ходите на все дородовые осмотры, даже если вы чувствуете себя хорошо. Если у вас хроническое заболевание, сотрудничайте со своим поставщиком услуг дородового ухода и другими поставщиками медицинских услуг, чтобы управлять своим состоянием во время беременности.
Принять фолиевую кислоту. Во время беременности ежедневно принимайте витамины для беременных, содержащие 600 мкг фолиевой кислоты.
Убедитесь, что любой поставщик, выписывающий вам лекарства, знает, что вы беременны. Не начинайте и не прекращайте прием каких-либо лекарств (включая безрецептурные лекарства, добавки и продукты растительного происхождения) во время беременности, не посоветовавшись предварительно со своим лечащим врачом. Это может вызвать серьезные проблемы для вас и вашего ребенка. Например, поговорите со своим врачом, прежде чем принимать добавку витамина А. Получение слишком большого количества витамина А может увеличить риск врожденного дефекта у вашего ребенка.
Это может вызвать серьезные проблемы для вас и вашего ребенка. Например, поговорите со своим врачом, прежде чем принимать добавку витамина А. Получение слишком большого количества витамина А может увеличить риск врожденного дефекта у вашего ребенка.
Не курите, не пейте алкоголь и не употребляйте уличные наркотики. Выполнение этих действий во время беременности может вызвать множество проблем у вашего ребенка, включая врожденные дефекты. Если вам нужна помощь, чтобы бросить курить, обратитесь за помощью к своему поставщику медицинских услуг или посетите локатор лечебных услуг Управления по борьбе со злоупотреблением психоактивными веществами и психиатрическими услугами (SAMSHA), чтобы найти службы поблизости от вас.
Избегайте попадания вредных веществ в окружающую среду. Вот что вы можете сделать:
- Сообщите своему начальнику, если на работе вы контактируете с вредными веществами, такими как сильнодействующие химикаты, пестициды, свинец, радиация или химиотерапевтические препараты.
 Спросите о смене работы или выполнении другой работы во время беременности.
Спросите о смене работы или выполнении другой работы во время беременности. - Избегайте пассивного курения во время беременности. Пассивное курение — это дым, который вы вдыхаете от чужой сигареты, сигары, трубки или другого табачного изделия.
- Не ешьте во время беременности рыбу, содержащую большое количество ртути. Ртуть — это металл, который может нанести вред вашему ребенку. К рыбам с высоким содержанием ртути относятся рыба-меч, акула, королевская макрель и кафель.
Профилактика инфекций. Вот несколько способов предотвращения инфекций:
- Не путешествуйте в области распространения вируса Зика . Если вы отправляетесь в район, пораженный лихорадкой Зика, узнайте, как предотвратить укусы комаров. Это наиболее распространенный путь распространения Зика.
- Защитите себя от токсоплазмоза . Это инфекция, вызываемая паразитом, живущим в почве.
 Вы можете заразиться, употребляя в пищу сырое или недоваренное мясо или немытые овощи. Вы также можете получить его, прикоснувшись к кошачьим какашкам. Это может вызвать проблемы, такие как боли в теле, головная боль, усталость (сильная усталость) или лихорадка. Если вы впервые заразились во время беременности или непосредственно перед беременностью, вы можете передать инфекцию своему ребенку. Токсоплазмоз может вызывать врожденные дефекты, такие как потеря слуха. Чтобы снизить риск заражения токсоплазмозом, готовьте пищу безопасным образом, надевайте перчатки, когда касаетесь почвы, избегайте контакта с экскрементами животных и попросите кого-нибудь заменить кошачий лоток.
Вы можете заразиться, употребляя в пищу сырое или недоваренное мясо или немытые овощи. Вы также можете получить его, прикоснувшись к кошачьим какашкам. Это может вызвать проблемы, такие как боли в теле, головная боль, усталость (сильная усталость) или лихорадка. Если вы впервые заразились во время беременности или непосредственно перед беременностью, вы можете передать инфекцию своему ребенку. Токсоплазмоз может вызывать врожденные дефекты, такие как потеря слуха. Чтобы снизить риск заражения токсоплазмозом, готовьте пищу безопасным образом, надевайте перчатки, когда касаетесь почвы, избегайте контакта с экскрементами животных и попросите кого-нибудь заменить кошачий лоток. - Защитите себя от цитомегаловируса (также называемого ЦМВ). ЦМВ — распространенная инфекция, вызываемая вирусом. Он распространяется через жидкости организма, такие как слюна и моча. Если вы заразились впервые во время беременности, вы можете передать его своему ребенку.
 Это увеличивает вероятность того, что у вашего ребенка будут врожденные дефекты, такие как микроцефалия и потеря слуха. Чтобы снизить риск заражения ЦМВ, чаще мойте руки, надевайте перчатки при смене подгузников и не делитесь едой и посудой с младенцами и маленькими детьми.
Это увеличивает вероятность того, что у вашего ребенка будут врожденные дефекты, такие как микроцефалия и потеря слуха. Чтобы снизить риск заражения ЦМВ, чаще мойте руки, надевайте перчатки при смене подгузников и не делитесь едой и посудой с младенцами и маленькими детьми.
Как узнать, есть ли у вашего ребенка врожденный дефект?
Врожденный дефект может быть обнаружен до рождения или в любое время после рождения. Большинство врожденных дефектов диагностируются в течение первого года жизни вашего ребенка, но некоторые из них могут быть обнаружены только в более позднем возрасте. Некоторые врожденные дефекты, такие как косолапость, легко заметить. Другие, такие как потеря слуха, обнаруживаются с помощью специальных тестов.
Проверка на наличие врожденных дефектов во время беременности
Вы можете пройти пренатальные тесты (медицинские тесты, которые вы получаете во время беременности), чтобы проверить вашего ребенка на наличие врожденных дефектов.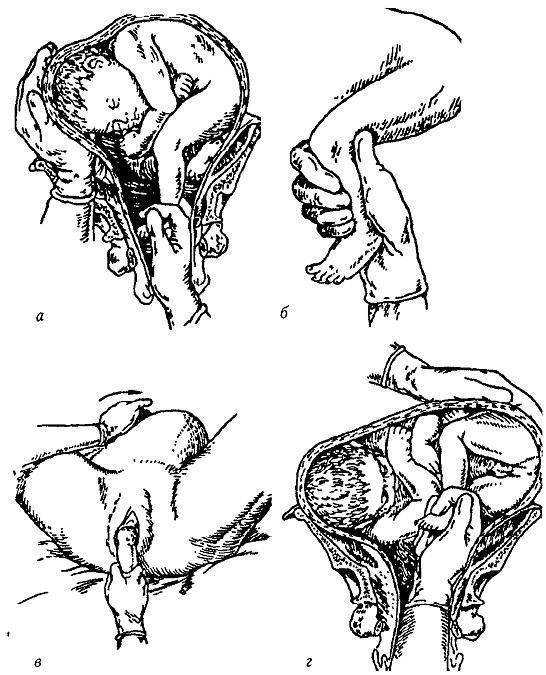 Они могут включать скрининговые тесты и диагностические тесты. Скрининг-тест — это медицинское обследование, позволяющее определить, подвержены ли вы или ваш ребенок риску развития определенных заболеваний, таких как врожденные дефекты. Диагностический тест — это медицинский тест, который позволяет определить, есть ли у вас определенное заболевание или нет. Если скрининг-тест показывает, что у вашего ребенка высокий риск врожденного дефекта, ваш врач может порекомендовать диагностический тест для подтверждения результатов.
Они могут включать скрининговые тесты и диагностические тесты. Скрининг-тест — это медицинское обследование, позволяющее определить, подвержены ли вы или ваш ребенок риску развития определенных заболеваний, таких как врожденные дефекты. Диагностический тест — это медицинский тест, который позволяет определить, есть ли у вас определенное заболевание или нет. Если скрининг-тест показывает, что у вашего ребенка высокий риск врожденного дефекта, ваш врач может порекомендовать диагностический тест для подтверждения результатов.
Анализы для выявления врожденных дефектов включают анализы крови и УЗИ. Ультразвук использует звуковые волны и экран компьютера, чтобы показать изображение вашего ребенка внутри матки. Тесты, используемые для диагностики врожденных дефектов, могут включать амниоцентез (также называемый амнио). Этот тест берет немного амниотической жидкости вокруг вашего ребенка в матке (матке), чтобы проверить наличие врожденных дефектов и генетических состояний у вашего ребенка. Вы можете пройти этот тест на 15-20 неделе беременности.
Вы можете пройти этот тест на 15-20 неделе беременности.
Ваш врач может порекомендовать другие тесты, если есть какие-либо признаки того, что у вашего ребенка может быть врожденный дефект. Например, эхокардиограмма плода (также называемая эхокардиографией плода) проверяет сердце вашего ребенка и иногда может выявить врожденные пороки сердца. Этот тест использует ультразвук, чтобы сделать снимок сердца вашего ребенка еще в утробе матери.
Узнайте больше о пренатальных тестах для выявления врожденных дефектов у детей.
Проверка на врожденные дефекты после рождения
Некоторые врожденные дефекты, такие как косолапость, заячья губа, расщелина неба или микроцефалия, можно увидеть, когда ребенок рождается и диагностируется при медицинском осмотре.
Лечащий врач вашего ребенка использует скрининговые тесты новорожденных для выявления серьезных, но редких и в основном излечимых состояний здоровья при рождении. Эти состояния включают врожденные дефекты, такие как критические ИБС. Скрининговые тесты новорожденных включают скрининг крови, слуха и сердца. Все младенцы в Соединенных Штатах проходят скрининг новорождённых. Ваш ребенок проходит эти тесты перед выпиской из больницы после рождения, когда ему исполнится 1–2 дня. Если ваш ребенок родился не в больнице, поговорите со своим лечащим врачом о проведении скрининга новорожденных в возрасте 1–2 дней. В некоторых штатах требуется, чтобы младенцы снова проходили скрининг новорожденных примерно в возрасте 2 недель.
Эти состояния включают врожденные дефекты, такие как критические ИБС. Скрининговые тесты новорожденных включают скрининг крови, слуха и сердца. Все младенцы в Соединенных Штатах проходят скрининг новорождённых. Ваш ребенок проходит эти тесты перед выпиской из больницы после рождения, когда ему исполнится 1–2 дня. Если ваш ребенок родился не в больнице, поговорите со своим лечащим врачом о проведении скрининга новорожденных в возрасте 1–2 дней. В некоторых штатах требуется, чтобы младенцы снова проходили скрининг новорожденных примерно в возрасте 2 недель.
Обследование новорожденных состоит из трех частей:
- Анализ крови . В большинстве случаев скрининг новорожденных проводится с помощью анализа крови. Медицинский работник прокалывает пятку вашего ребенка, чтобы получить несколько капель крови. Он собирает кровь на специальную бумагу и отправляет ее в лабораторию для анализа. Этот тест ищет генетические условия.
- Проверка слуха .
 Этот тест проверяет наличие потери слуха. Для этого теста медицинский работник вставляет крошечные наушники в уши вашего ребенка и использует специальные компьютеры, чтобы проверить, как он реагирует на звук.
Этот тест проверяет наличие потери слуха. Для этого теста медицинский работник вставляет крошечные наушники в уши вашего ребенка и использует специальные компьютеры, чтобы проверить, как он реагирует на звук. - Скрининг сердца . Детей проверяют на наличие критических ИБС с помощью теста, называемого пульсоксиметрией. Он проверяет количество кислорода в крови вашего ребенка с помощью пульсоксиметра и датчиков, размещенных на коже вашего ребенка. Низкий уровень кислорода может быть признаком порока сердца. Пульсоксиметрия может выявить многие, но не все критические ИБС. Медицинский работник вашего ребенка также может обнаружить порок сердца, проведя медицинский осмотр.
Большинство результатов скрининга новорожденных в норме. Если результаты скрининга вашего ребенка не соответствуют норме, это может просто означать, что ему нужно больше обследований. Затем лечащий врач вашего ребенка рекомендует другой вид теста, называемый диагностическим тестом, чтобы определить, есть ли проблемы со здоровьем. Если результаты диагностического теста в норме, дальнейшее тестирование не требуется. Если результаты диагностического теста не соответствуют норме, ваш врач может подсказать вам, что делать дальше для вашего ребенка.
Если результаты диагностического теста в норме, дальнейшее тестирование не требуется. Если результаты диагностического теста не соответствуют норме, ваш врач может подсказать вам, что делать дальше для вашего ребенка.
Если заболевание обнаруживается на ранней стадии при скрининге новорожденных, его часто можно вылечить. Раннее лечение важно, потому что оно может помочь предотвратить более серьезные проблемы со здоровьем у вашего ребенка.
Как врожденные дефекты могут повлиять на здоровье и развитие вашего ребенка?
Некоторые врожденные дефекты являются легкими, и их можно лечить, не вызывая длительных проблем у вашего ребенка. Другие врожденные дефекты могут вызвать серьезные проблемы или даже смерть, в зависимости от того, какая часть тела поражена и насколько она поражена. Врожденные дефекты могут вызвать физические проблемы, интеллектуальные нарушения и нарушения развития, или и то, и другое. Интеллектуальные нарушения и нарушения развития — это проблемы с работой мозга, которые могут вызвать у человека проблемы или задержки в физическом развитии, обучении, общении, заботе о себе или в общении с другими.
Младенцы с врожденными дефектами часто нуждаются в специальной медицинской помощи и лечении, например, в лекарствах или хирургическом вмешательстве. Иногда младенцам нужны вспомогательные устройства, например, слуховой аппарат при потере слуха. Младенцам с врожденными дефектами также могут потребоваться специальные методы лечения, такие как логопед.
Раннее лечение врожденных дефектов важно для предотвращения более серьезных проблем со здоровьем. Если у вашего ребенка врожденный дефект, ему может понадобиться команда медицинских работников, которые будут работать вместе, чтобы обеспечить ему наилучший комплексный уход.
Какие поставщики медицинских услуг лечат врожденные дефекты?
Медицинское обслуживание вашего ребенка и работа команды медицинских работников зависят от врожденного дефекта вашего ребенка и его общего состояния здоровья. Медицинские работники вашего ребенка работают вместе, чтобы убедиться, что он проходит медицинские осмотры и лечение, в которых он нуждается. В зависимости от состояния вашего ребенка, ему может потребоваться длительное лечение. В бригады медицинских работников вашего ребенка могут входить:
В зависимости от состояния вашего ребенка, ему может потребоваться длительное лечение. В бригады медицинских работников вашего ребенка могут входить:
Медицинские работники, возглавляющие бригаду медицинского ухода за ребенком
- Педиатр. Этот врач обучен уходу за младенцами и детьми.
- Врач семейной практики (также называемый семейным врачом). Этот доктор заботится о каждом члене семьи. Семейный врач может быть вашим поставщиком медицинских услуг до, во время и после беременности, а также поставщиком услуг вашего ребенка.
- Неонатолог. Этот врач обслуживает больных новорожденных, в том числе недоношенных детей (рожденных до 37 недель беременности) и детей с врожденными дефектами.
- Практикующая детская медсестра (также называемая PNP). Эта дипломированная медсестра прошла продвинутую подготовку по уходу за младенцами и детьми.
- Семейная практикующая медсестра (также называемая FNP).
 Эта дипломированная медсестра прошла курсы повышения квалификации, чтобы заботиться о каждом члене вашей семьи.
Эта дипломированная медсестра прошла курсы повышения квалификации, чтобы заботиться о каждом члене вашей семьи.
Врачи, занимающиеся проблемами пищеварения и кормления
- Гастроэнтеролог. Этот врач лечит проблемы с пищеварением и кормлением. Пищеварение — это процесс расщепления пищи в организме ребенка после того, как он поел.
- Консультант по грудному вскармливанию. Этот специалист обучен помогать женщинам кормить грудью, даже женщинам, у которых есть проблемы с грудным вскармливанием.
- Диетолог. Этот человек может помочь убедиться, что ваш ребенок получает все питательные вещества, необходимые ему для здорового роста и развития.
Врачи, лечащие заболевания глаз, ушей, носа и горла
- Аудиолог. Этот врач прошел обучение по лечению проблем со слухом и потери слуха.
- Офтальмолог.
 Этот врач лечит проблемы с глазами и зрением.
Этот врач лечит проблемы с глазами и зрением. - Отоларинголог (также называемый специалистом по уху, носу и горлу или ЛОР). Этот врач лечит проблемы с ушами, носом и горлом, такие как потеря слуха или проблемы с питанием.
Медицинские работники, лечащие заболевания сердца, кровеносных сосудов и легких
- Кардиолог. Этот врач лечит заболевания сердца и сосудов, например пороки сердца.
- Пульмонолог. Этот врач лечит легочные заболевания, такие как астма.
Врачи, занимающиеся лечением заболеваний гормонов, желез и мочевыводящих путей
- Эндокринолог. Этот врач лечит проблемы с железами или гормонами, такие как диабет или заболевания щитовидной железы.
- Уролог. Этот врач занимается проблемами мочевыводящих путей (почек, мочевого пузыря, мочеточников и уретры).
Провайдеры, занимающиеся проблемами головного мозга, нервов, позвоночника, костей и суставов
- Невролог.
 Этот врач лечит проблемы с головным мозгом, позвоночником и нервами.
Этот врач лечит проблемы с головным мозгом, позвоночником и нервами. - Ортопед. Врач лечит проблемы с костями и суставами.
- Физиотерапевт. Этот врач занимается лечением заболеваний, поражающих мозг, нервы, кости и мышцы. Физиотерапевт также имеет специальную подготовку по лечению пациентов с ограниченными возможностями.
Провайдеры, занимающиеся лечением отклонений в развитии
- Педиатр, специализирующийся на развитии. Этот врач прошел обучение в области развития детей и ухода за детьми с особыми потребностями. Если у вашего ребенка отставание в развитии, ему может потребоваться консультация педиатра по развитию. Задержки в развитии — это когда ваш ребенок не достигает ожидаемых вех развития. Вехи — это навыки или действия, которые большинство детей могут выполнять в определенном возрасте. Вехи включают сидение, ходьбу, разговор, наличие социальных навыков и навыков мышления.
- Трудотерапевт. Этот провайдер обучен помогать людям учиться выполнять повседневные действия. Для детей это могут быть такие вещи, как чистка зубов, одевание, надевание обуви или обучение пользованию карандашом. Если у вашего ребенка проблемы с кормлением, ему может потребоваться лечение у эрготерапевта.
- Физиотерапевт. Этот провайдер создает программы упражнений, которые помогают нарастить силу и улучшить двигательную активность. Например, если у вашего ребенка косолапость, физиотерапия может помочь ему научиться ходить.
- Логопед. Этот провайдер помогает людям с проблемами речи и языка. Логопед также может помочь вашему ребенку, если у него проблемы с кормлением.
Поставщики, помогающие диагностировать и лечить врожденные дефекты, вызванные инфекциями
- Специалист по инфекционным заболеваниям. Этот врач диагностирует и лечит инфекции, которые могут вызывать врожденные дефекты, такие как Зика, токсоплазмоз, краснуха и ЦМВ.

- Клинический генетик. Этот врач пытается выяснить причины врожденных дефектов и других генетических состояний. Например, если у вашего ребенка микроцефалия, клинический генетик может проверить, не вызвана ли она чем-то другим, кроме инфекции Зика.
Провайдеры, помогающие семьям
- Специалист по психическому здоровью. Этот поставщик помогает людям с эмоциональными или психическими проблемами, такими как депрессия. Специалист в области психического здоровья может помочь людям справиться со стрессом, связанным с уходом за ребенком с врожденным дефектом. Поставщики психиатрических услуг включают социальных работников, терапевтов, консультантов, психологов, психиатров и практикующих психиатрических медсестер.
- Социальный работник. Социальный работник помогает людям решать проблемы и делать их жизнь лучше. В большинстве больниц есть социальные работники, которые могут помочь вам найти ресурсы, необходимые для ухода за ребенком.

Дополнительная информация
Центры по контролю и профилактике заболеваний
Последняя проверка: июнь 2019 г.
Врожденные дефекты: причины, симптомы и диагностика когда ребенок развивается внутриутробно (в утробе матери). Примерно 1 из каждых 33 младенцев в Соединенных Штатах рождается с врожденным дефектом.
Врожденные дефекты могут быть незначительными или тяжелыми. Они могут повлиять на внешний вид, функцию органов, физическое и умственное развитие. Большинство врожденных дефектов присутствуют в течение первых трех месяцев беременности, когда органы еще формируются. Некоторые врожденные дефекты безвредны. Другим требуется длительное лечение. Тяжелые врожденные дефекты являются основной причиной младенческой смертности в Соединенных Штатах, на которую приходится 20 процентов смертей.
Врожденные дефекты могут быть результатом:
- генетики
- выбор образа жизни и поведение
- воздействие некоторых лекарств и химических веществ
- инфекции во время беременности
- сочетание этих факторов
Однако точные причины некоторых врожденных дефектов часто неизвестны.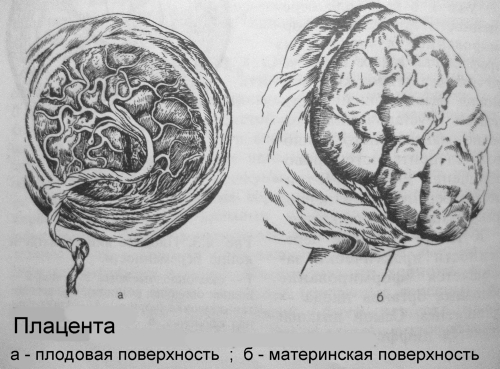
Генетика
Мать или отец могут передать ребенку генетические отклонения. Генетические аномалии возникают, когда ген становится дефектным из-за мутации или изменения. В некоторых случаях может отсутствовать ген или часть гена. Эти дефекты возникают при зачатии и часто не могут быть предотвращены. Конкретный дефект может присутствовать на протяжении всей семейной истории одного или обоих родителей.
Негенетические причины
Причины некоторых врожденных пороков трудно или невозможно определить. Однако определенные модели поведения значительно повышают риск врожденных дефектов. К ним относятся курение, употребление запрещенных наркотиков и употребление алкоголя во время беременности. Другие факторы, такие как воздействие токсичных химических веществ или вирусов, также увеличивают риск.
У всех беременных женщин имеется определенный риск рождения ребенка с врожденным дефектом. Риск увеличивается при любом из следующих условий:
- семейный анамнез врожденных дефектов или других генетических нарушений
- употребление наркотиков, алкоголя или курение во время беременности
- возраст матери 35 лет и старше
- неадекватное дородовое наблюдение
- нелеченные вирусные или бактериальные инфекции, включая инфекции, передающиеся половым путем
- использование некоторых лекарств высокого риска, таких как изотретиноин и литий
Женщины с ранее существовавшими заболеваниями, такими как диабет, также подвергаются более высокому риску рождения ребенка с врожденным дефектом.
Врожденные дефекты обычно классифицируются как структурные или функциональные и связанные с развитием.
Структурные дефекты — это отсутствие или деформация определенной части тела. Наиболее распространенными структурными дефектами являются:
- пороки сердца
- расщелина губы или неба, когда имеется отверстие или расщепление губы или нёба
- расщелина позвоночника, когда спинной мозг не развивается должным образом
- косолапость , когда стопа направлена внутрь, а не вперед
Функциональные врожденные дефекты или дефекты развития приводят к тому, что часть тела или система не работают должным образом. Они часто вызывают нарушения интеллекта или развития. Функциональные врожденные дефекты или дефекты развития включают дефекты обмена веществ, сенсорные проблемы и проблемы с нервной системой. Метаболические дефекты вызывают проблемы с химией тела ребенка.
Наиболее распространенные типы функциональных врожденных дефектов или дефектов развития включают:
- Синдром Дауна, вызывающий задержку физического и умственного развития
- серповидно-клеточная анемия, которая возникает, когда эритроциты деформируются
- муковисцидоз, который поражает легкие и пищеварительную систему
Некоторые дети сталкиваются с физическими проблемами, связанными со специфическими врожденными дефектами.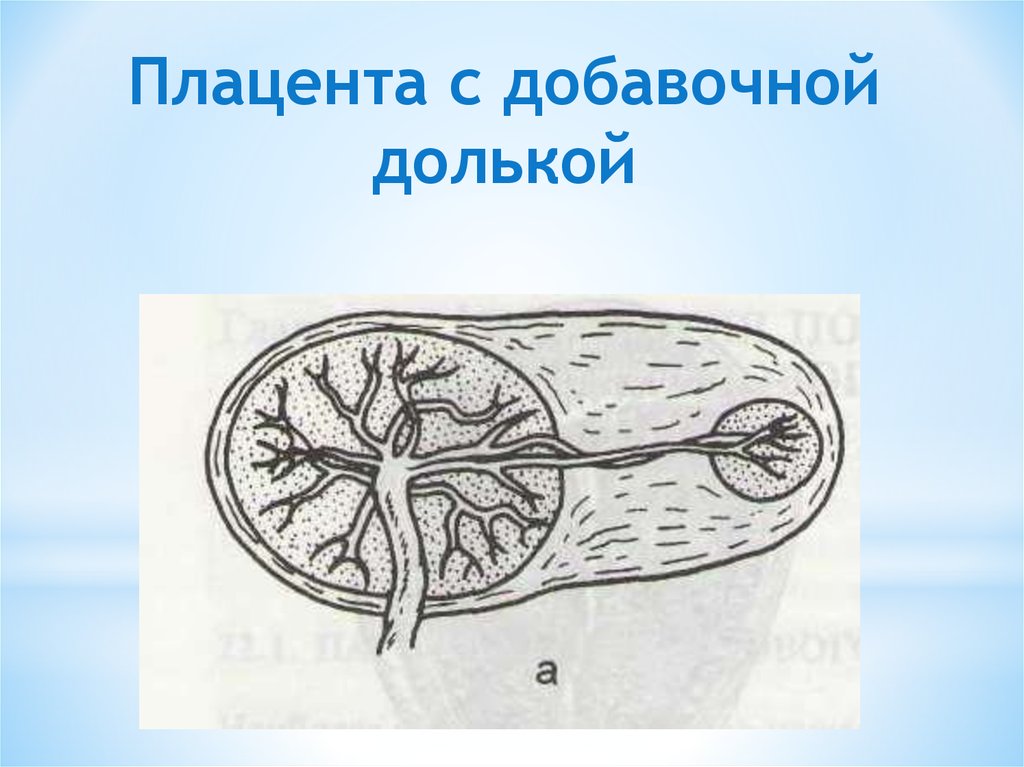 Однако у многих детей видимых отклонений не наблюдается. Дефекты иногда могут оставаться незамеченными в течение месяцев или даже лет после рождения ребенка.
Однако у многих детей видимых отклонений не наблюдается. Дефекты иногда могут оставаться незамеченными в течение месяцев или даже лет после рождения ребенка.
Многие виды врожденных дефектов могут быть диагностированы во время беременности. Медицинский работник может использовать пренатальное ультразвуковое исследование, чтобы помочь ему диагностировать определенные врожденные дефекты в утробе матери. Также могут быть выполнены более подробные варианты скрининга, такие как анализы крови и амниоцентез (взятие образца амниотической жидкости). Эти тесты обычно предлагаются женщинам с повышенным риском беременности из-за семейного анамнеза, преклонного возраста матери или других известных факторов.
Пренатальные тесты могут помочь определить, есть ли у матери инфекция или другое заболевание, вредное для ребенка. Физическое обследование и проверка слуха также могут помочь врачу диагностировать врожденные дефекты после рождения ребенка. Анализ крови, называемый скринингом новорожденных, может помочь врачам диагностировать некоторые врожденные дефекты вскоре после рождения, до появления симптомов.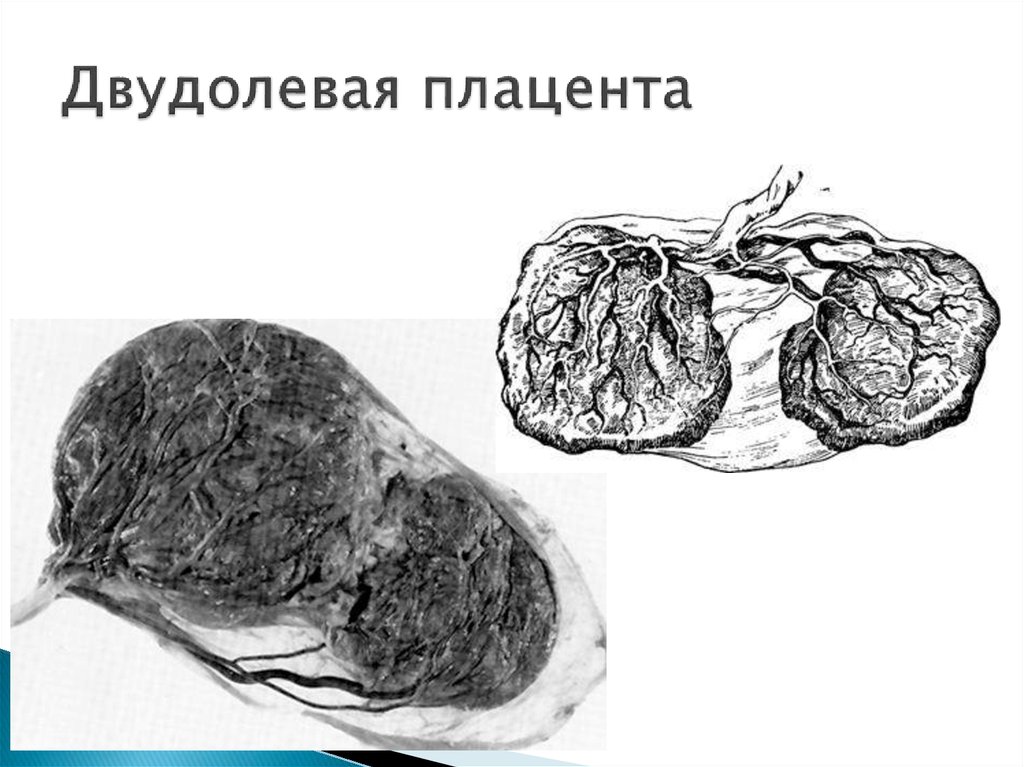
Важно знать, что пренатальный скрининг не всегда выявляет дефекты, если они присутствуют. Скрининг-тест также может ложно выявить дефекты. Однако большинство врожденных дефектов можно с уверенностью диагностировать уже после рождения.
Варианты лечения зависят от состояния и степени тяжести. Некоторые врожденные дефекты можно исправить до рождения или вскоре после него. Однако другие дефекты могут повлиять на ребенка на всю оставшуюся жизнь. Легкие дефекты могут вызывать стресс, но обычно они не влияют на общее качество жизни. Тяжелые врожденные дефекты, такие как церебральный паралич или расщепление позвоночника, могут привести к длительной инвалидности или даже смерти. Поговорите со своим врачом о соответствующем лечении состояния вашего ребенка.
Лекарства: Лекарства могут использоваться для лечения некоторых врожденных дефектов или для снижения риска осложнений от определенных дефектов. В некоторых случаях матери могут быть назначены лекарства, чтобы помочь исправить аномалию до рождения.
Хирургия: Хирургия может исправить определенные дефекты или ослабить опасные симптомы. Некоторые люди с физическими врожденными дефектами, такими как заячья губа, могут пройти пластическую операцию либо для здоровья, либо для косметических целей. Многим детям с пороками сердца также потребуется хирургическое вмешательство.
Уход на дому: Родители могут быть проинструктированы следовать особым инструкциям по кормлению, купанию и наблюдению за младенцем с врожденным дефектом.
Многие врожденные дефекты нельзя предотвратить, но есть несколько способов снизить риск рождения ребенка с врожденным дефектом. Женщины, которые планируют забеременеть, должны начать принимать добавки фолиевой кислоты до зачатия. Эти добавки также следует принимать на протяжении всей беременности. Фолиевая кислота может помочь предотвратить дефекты позвоночника и головного мозга. Пренатальные витамины также рекомендуются во время беременности.
Женщинам следует избегать употребления алкоголя, наркотиков и табака во время и после беременности. Им также следует соблюдать осторожность при приеме некоторых лекарств. Некоторые лекарства, которые обычно безопасны, могут вызвать серьезные врожденные дефекты при приеме беременной женщиной. Обязательно сообщите своему врачу о любых лекарствах, которые вы принимаете, включая лекарства, отпускаемые без рецепта, и добавки.
Им также следует соблюдать осторожность при приеме некоторых лекарств. Некоторые лекарства, которые обычно безопасны, могут вызвать серьезные врожденные дефекты при приеме беременной женщиной. Обязательно сообщите своему врачу о любых лекарствах, которые вы принимаете, включая лекарства, отпускаемые без рецепта, и добавки.
Большинство вакцин безопасны во время беременности. Фактически, некоторые вакцины могут помочь предотвратить врожденные дефекты. Существует теоретический риск причинения вреда развивающемуся плоду некоторыми живыми вирусными вакцинами, поэтому их нельзя вводить во время беременности. Вы должны спросить своего врача, какие вакцины необходимы и безопасны.
Поддержание здорового веса также помогает снизить риск осложнений во время беременности. Женщины с ранее существовавшими заболеваниями, такими как диабет, должны уделять особое внимание своему здоровью.
Крайне важно регулярно посещать предродовые осмотры. Если ваша беременность считается высоким риском, ваш врач может провести дополнительный пренатальный скрининг для выявления дефектов.

