Содержание
Камни в протоке поджелудочной железы
Цены Врачи Популярные вопросы Наши центры
Причины появления камней Симптоматика заболевания Методы диагностики Способы лечения Показания к операции Возможности профилактики
Поджелудочная железа располагается в верхней части брюшной полости. Ее основная функция – выработка панкреатического сока, который расщепляет пищу для того, чтобы она лучше усваивалась. В тонкую кишку этот сок попадает по главному протоку, который обычно ровный и гладкий изнутри.
При хроническом панкреатите форма протока становится неправильной, местами появляются сужения. Это происходит в связи с рубцеванием и постоянным воспалением в железе. Сок из-за этого не выводится полностью, а по этой причине в свою очередь образуются камни. Они блокируют проток и причиняют боль.
Причины появления камней
Для образования камней в поджелудочной железе нужно, чтобы сошла несколько факторов риска:
- Нарушение ионного и гормонального обмена, в связи с чем меняется состав поджелудочного секрета.

- Застойные явления из-за кист, опухолей или камней холедоха – поджелудочный сок сгущается, белок выпадает в осадок.
- Впитывание белковым осадком солей кальция.
- Воспаление в 12-перстной кишке, желчевыводящих путях, поджелудочной железе.
Симптоматика заболевания
В начале формирования камней присутствует симптоматика панкреатита. О наличии камней говорят следующие признаки:
- опоясывающая живот и отдающая в спину либо под лопатку жгучая боль, возникающая после приема алкоголя или употребления очень жирной пищи;
- тошнота, рвота желчью;
- эпизодически – присутствие большого объема жира в каловых массах.
По мере прогрессирования заболевания ухудшается секреторная и ферментативная функция железы, появляется некроз ее
тканей. При пальпации эпигастрия больной ощущает сильную боль, у него присутствует слюнотечение.
Методы диагностики
Для обнаружения камней делают обзорную рентгенографию в разных проекциях. На снимках это будут небольшие округлые тени. Точнее рентгенографии – ультрасонография, КТ и МРТ. Эти методы показывают точное расположение каждого камня и позволяют оценить состояние тканей поджелудочной железы и то, насколько уменьшилась проходимость протока.
Акция! Бесплатная консультация хирурга по поводу операции
Воспользуйтесь уникальной возможностью и получите бесплатную консультацию по поводу плановой операции.
Способы лечения
Лечение на основе данных обследования назначает гастроэнтеролог. Сначала обычно показана консервативная терапия. С ее
помощью снимают воспаление, справляются с отеком поджелудочной и протоков, нормализуют фосфорно-кальциевый обмен. Обязательно прописывается строгая диета, а также заместительная терапия ферментами. Если камни небольшие, они могут
перейти в кишечник, а затем выйти из организма естественным путем.
Обязательно прописывается строгая диета, а также заместительная терапия ферментами. Если камни небольшие, они могут
перейти в кишечник, а затем выйти из организма естественным путем.
На ранних стадиях консервативная терапия эффективна, но на поздних уже требуется операция по удалению камней. Она проводится эндоскопически, отличается легким послеоперационным периодом и быстрым восстановлением. Если же камней много и они крупные, то нужна классическая полостная операция. Она сложнее и тяжелее для пациента, но очень эффективна.
Если во время операции хирург видит, что в тканях железы присутствует диффузный кальциноз, то оперативно принимается решение об удалении органа.
Показания к операции
- на протяжении нескольких лет в поджелудочной железе и/или ее протоке находятся камни, которые увеличиваются в размерах;
- у больного появились признаки истощения;
- прогрессирует воспалительный процесс;
- учащаются приступы мучительной резкой боли.

Самая популярная операция сегодня – ЭРХПГ, то есть эндоскопическая ретроградная холангиопанкреатография. Эндоскопом хирург извлекает мелкие камни. Если обнаруживаются камни большего размера, то проток немного надрезают, а образования проталкивают в кишечник.
Самая маленькая травматичность – у ДУВЛ – дистанционной ударно-волновой литотрипсии. Камни при этом превращают в порошок и извлекают эндоскопом либо позволяют им выйти естественным образом. Манипуляция проходит под общим наркозом. Пациента укладывают животом вниз, на излучатель, который измельчает камни.
Возможности профилактики
Сегодня наука не знает точных способов профилактики именно камнеобразования в протоке поджелудочной железы. Однако
есть достаточно действенные меры. Главная из них – это диета. Нужно исключить жареную пищу, супы на крепких мясных
бульонах, сложные овощные, мясные и фруктовые салаты, жирное.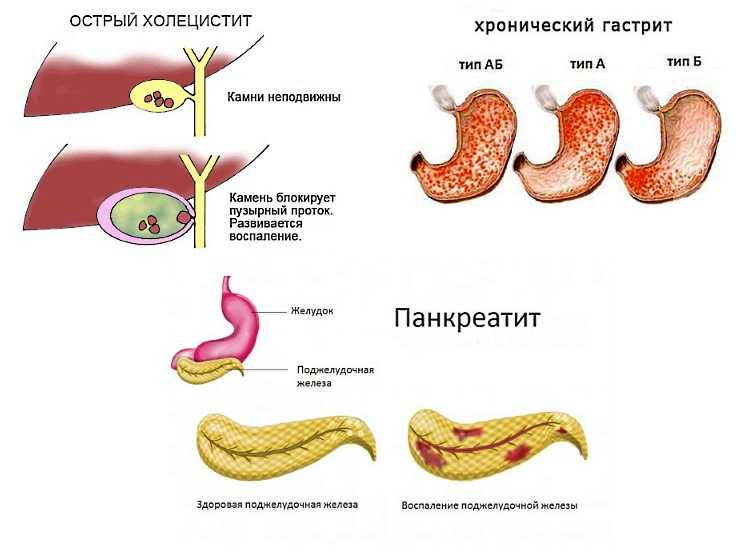 Все эти продукты провоцируют усиленную выработку желчи
и одновременно задерживают ее отток, то есть образуют застой.
Все эти продукты провоцируют усиленную выработку желчи
и одновременно задерживают ее отток, то есть образуют застой.
- Мясо можно есть только за обедом, в один прием. Вечером – овощи или рыба. Два раза в неделю полезно выпивать по бутылке минеральной воды – «Нарзан», «Боржоми» или др. Периодически вместо обычно чая пейте желчегонный и/или мочегонный отвар, настой фенхеля, алтея, отвар шиповника. Все это улучшает функцию выделительной системы.
- Есть нужно 4-5 раз в день малыми порциями. Это снижает вязкость желчи и предупреждает тем самым ее застой. Употребляйте больше воды – до 2 л в сутки.
- Эвакуацию желчи улучшает растительное масло, которое также стимулирует работу кишечника. Сливочное масло можно есть только в качестве добавки к гарниру или каше.
- Полностью нужно исключить тугоплавкие жиры – жирную рыбу и мясо, баранину, сало.
- Помимо диеты, надо отказаться от вредных привычек и больше двигаться. Особенно полезно плавать в бассейне. Если это невозможно, то хотя бы делайте небольшую 15-минутную гимнастику дома, разминая спину, шею, нижнюю часть торса, выполняя наклоны.
Популярные вопросы
Панкреолитиаз, или камни в протоке поджелудочной железы, возникает при сочетании нескольких причин. Камни всегда появляются на фоне состояний, нарушающих отток секрета железы (панкреатического сока), – панкреатита, дуоденита, холецистита, опухолей и кист поджелудочной, камней в желчном протоке. При этих заболеваниях панкреатический сок становится гуще, плохо оттекает, образуется осадок с белковыми фракциями. На фоне нарушения фосфорно-кальциевого обмена в организме состав секрета меняется, в нем появляются соли кальция, которые взаимодействуют с белковым осадком, пропитывают его.
При камнях в протоке поджелудочной железы боль может возникать внезапно, в виде колики, или присутствовать постоянно. При приступе колики боль резкая, мучительная. Постоянная боль опоясывающая, ее интенсивность менее выражена.
В случае острой, нестерпимой боли необходимо вызвать скорую помощь. До ее приезда снять приступ боли в домашних условиях помогут спазмолитические средства («Дюспаталин», «Но-Шпа»), препараты, сочетающие обезболивающее средство и спазмолитик («Спазмалгон»).
Постоянные боли при камнях в протоке поджелудочной железы купируются соблюдением диеты, периодическим приемом спазмолитических, желчегонных средств, панкреатических ферментов.
Диета при камнях в протоке поджелудочной железы подразумевает исключение жареных, жирных, соленых, пряных блюд, экстрактивных (насыщенных) бульонов, части круп, фруктов с высоким содержанием углеводов, консервов и копченостей.
Из рациона следует убрать жареную рыбу, картошку, яйца, мясо, пирожки, блинчики, супы на жирном свином, говяжьем или рыбном бульоне, рассольник, борщ, щи, свекольник. Нельзя есть трудноперевариваемые пшенную, перловую, кукурузную и ячневую каши, свежую выпечку, ржаной хлеб, кондитерские изделия с кремом. Под запретом молоко, сливки, творог высокой жирности, кулинарные жиры, сало. Нужно исключить из меню фасоль, бобы, горох, грибы, овощи с грубой клетчаткой – редьку, репу, брюкву, баклажаны. Не рекомендованы сладкие фрукты – финики, виноград, бананы, и блюда – шоколад, мед, варенье. Категорически запрещен алкоголь, газированные напитки, крепкий кофе. В блюда не следует добавлять горчицу, майонез, кетчуп, хрен.
Конкретных способов влияния именно на поджелудочную железу, для предотвращения образования камней в ее протоке, нет. Предупредить появление конкрементов можно общими методами профилактики. Основной из них – соблюдение диеты: исключение из меню жирной, острой, пряной пищи, крепких мясных бульонов, сложных овощных и фруктовых салатов. Рекомендуется есть 4-5 раз в день небольшими порциями.
Рекомендуется есть 4-5 раз в день небольшими порциями.
Важно пить достаточно воды – до 2 литров в сутки, раз в неделю выпивать бутылку минеральной воды («Нарзан», «Боржоми»), иногда заменять обычный чай желчегонным или мочегонным отваром.
Следует отказаться от алкоголя и курения, увеличить двигательную активность, ежедневно выполнять несложную гимнастику, по возможности заниматься плаванием.
Больным с камнями в протоке поджелудочной железы можно включать в меню нежирную пищу с минимумом соли, пряностей. Это:
- Суп-пюре или протертый, сваренный на воде, овощном отваре, ненасыщенном бульоне из грудки индейки или курицы. Супы готовятся без пережарки, в них можно добавлять мелко нарезанные свежие овощи.
- Нежирная рыба (щука, хек, минтай, сазан), мясо (курица, индейка без кожи, кролик, телятина). Из них можно приготовить котлеты на пару, суфле, фрикадельки.
- Овощи, не содержащие грубой клетчатки: картофель, морковь, кабачки, патиссоны, цветная капуста.
 Перед употреблением в пищу овощи следует отварить и протереть через сито или перемолоть в блендере.
Перед употреблением в пищу овощи следует отварить и протереть через сито или перемолоть в блендере. - Каши слизистой консистенции, протертые: манная, гречневая, овсяная, рисовая. Каши готовятся на воде, нежирном молоке.
- Белковый омлет, растительное масло, молоко, творог с низкой жирностью. Для заправки блюд можно использовать нежирную сметану.
- Черствый или подсушенный пшеничный хлеб, галеты.
- Пастила из не слишком сладких или кислых фруктов, протертые сухофрукты, печеные яблоки.
- Вода, в том числе минеральная без газа, отвар шиповника, несладкий компот или кисель, абрикосовый, персиковый сок.
Специалисты данного направления 29 врачей
Ведущие врачи 4 врача
Сенько Владимир Владимирович
Руководитель Центра хирургии и Онкологии
Стаж работы: 23 года
Дунайский, 47
м. Дунайская
Маршала Захарова, 20
м. Ленинский пр-т
Выборгское шоссе, 17
м. Проспект Просвещения
Проспект Просвещения
Записаться на приём
Крикунов Дмитрий Юрьевич
Хирург
Стаж работы: 8 лет
Дунайский, 47
м. Дунайская
Записаться на приём
Салимов Вахоб Валиевич
Хирург, онколог
Стаж работы: 13 лет
Дунайский, 47
м. Дунайская
Записаться на приём
Михайлов Алексей Геннадьевич
Хирург, онколог, маммолог, эндокринный хирург
Стаж работы: 22 года
Ударников, 19
м. Ладожская
Маршала Захарова, 20
м. Ленинский пр-т
Выборгское шоссе, 17
м. Проспект Просвещения
Записаться на приём
Показать ещё +25 врачей
Остальные врачи 25 врачей
Арамян Давид Суренович
Хирург, колопроктолог, онколог, маммолог
Стаж работы: 13 лет
Малая Балканская, 23
м. Купчино
Записаться на приём
Богушевич Ирина Геннадьевна
Онколог, мамммолог, детский хирург
Стаж работы: 10 лет
Выборгское шоссе, 17
м. Проспект Просвещения
Проспект Просвещения
Записаться на приём
Гриневич Владимир Станиславович
Хирург, онколог, маммолог, колопроктолог
Стаж работы: 27 лет
Выборгское шоссе, 17
м. Проспект Просвещения
Записаться на приём
Карапетян Завен Суренович
Колопроктолог, хирург и флеболог
Стаж работы: 15 лет
Дунайский, 47
м. Дунайская
Маршала Захарова, 20
м. Ленинский пр-т
Записаться на приём
Клюев Андрей Николаевич
Оперирующий проктолог
Стаж работы: 16 лет
Малая Балканская, 23
м. Купчино
Записаться на приём
Колосовский Ярослав Викторович
Хирург, маммолог, онколог
Стаж работы: 17 лет
Ударников, 19
м. Ладожская
Записаться на приём
Лопатин Иван Михайлович
Оперирующий хирург
Стаж работы: 5 лет
Дунайский, 47
м. Дунайская
Дунайская
Записаться на приём
Масленников Дмитрий Юрьевич
Хирург, проктолог, маммолог
Стаж работы: 16 лет
Ударников, 19
м. Ладожская
Дунайский, 47
м. Дунайская
Записаться на приём
Некрасов Роман Александрович
Колопроктолог и хирург
Стаж работы: 8 лет
Ударников, 19
м. Ладожская
Маршала Захарова, 20
м. Ленинский пр-т
Записаться на приём
Огородников Виталий Викторович
Хирург
Стаж работы: 19 лет
Выборгское шоссе, 17
м. Проспект Просвещения
Записаться на приём
Осокин Антон Владимирович
Врач-хирург/онколог (маммолог), врач-колопроктолог
Стаж работы: 19 лет
Дунайский, 47
м. Дунайская
Малая Балканская, 23
м. Купчино
Записаться на приём
Петрова Виталина Васильевна
Оперирующий проктолог
Стаж работы: 12 лет
Выборгское шоссе, 17
м. Проспект Просвещения
Проспект Просвещения
Записаться на приём
Петрушина Марина Борисовна
Хирург, проктолог
Стаж работы: 42 года
Ударников, 19
м. Ладожская
Записаться на приём
Пфаненштиль Анатолий Викторович
Хирург, маммолог и онколог. Врач высшей категории.
Стаж работы: 15 лет
Дунайский, 47
м. Дунайская
Малая Балканская, 23
м. Купчино
Записаться на приём
Синягина (Назарова) Мария Андреевна
Хирург, проктолог
Стаж работы: 8 лет
Маршала Захарова, 20
м. Ленинский пр-т
Записаться на приём
Скороход Андрей Андреевич
Торакальный хирург, онколог. Кандидат медицинских наук.
Стаж работы: 9 лет
Дунайский, 47
м. Дунайская
Записаться на приём
Соколова Анна Сергеевна
Колопроктолог, хирург. Кандидат медицинских наук.
Кандидат медицинских наук.
Стаж работы: 13 лет
Малая Балканская, 23
м. Купчино
Записаться на приём
Устинов Павел Николаевич
Детский хирург
Стаж работы: 16 лет
Дунайский, 47
м. Дунайская
Малая Балканская, 23
м. Купчино
Записаться на приём
Фоменко Николай Александрович
Хирург, проктолог, онколог
Стаж работы: 15 лет
Маршала Захарова, 20
м. Ленинский пр-т
Записаться на приём
Хангиреев Александр Бахытович
Хирург, онколог, колопроктолог
Стаж работы: 13 лет
Ударников, 19
м. Ладожская
Дунайский, 47
м. Дунайская
Записаться на приём
Хохлов Сергей Викторович
Хирург, онколог, колопроктолог
Стаж работы: 28 лет
Выборгское шоссе, 17
м. Проспект Просвещения
Проспект Просвещения
Записаться на приём
Шишкин Андрей Андреевич
Хирург, флеболог, проктолог. Кандидат медицинских наук
Стаж работы: 13 лет
Дунайский, 47
м. Дунайская
Записаться на приём
Яковенко Денис Васильевич
Врач-хирург
Стаж работы: 14 лет
Дунайский, 47
м. Дунайская
Записаться на приём
Яковенко Тарас Васильевич
Врач-хирург, кандидат медицинских наук
Стаж работы: 21 год
Дунайский, 47
м. Дунайская
Записаться на приём
Ялда Ксения Давидовна
Колопроктолог
Стаж работы: 11 лет
Малая Балканская, 23
м. Купчино
Записаться на приём
Скрыть список
Наши отделения в Санкт-Петербурге
5 отделенийЦентр хирургии м. «Дунайская»
«Дунайская»
Дунайский пр-т, д. 47
м. Дунайская
ежедневно с 09:00 до 22:00
Центр хирургии м. «Ладожская»
Пр-т Ударников, д. 19 к.1
м. Ладожская
ежедневно с 09:00 до 22:00
Центр хирургии м. «Ленинский проспект»
Ул. Маршала Захарова, д. 20
м. Ленинский проспект
ежедневно с 09:00 до 22:00
Центр хирургии м. «Проспект Просвещения»
Выборгское шоссе, д. 17 к.1
м. Пр-т Просвещения
ежедневно с 09:00 до 22:00
Центр хирургии м. «Купчино»
улица Малая Балканская, д. 23
м. Купчино
ежедневно с 09:00 до 22:00
Что делать если болит живот при беременности?
23.02.2022, 11:20
Изменено: 06.02.2023, 14:57
Все говорят периодом вынашивания младенца нужно наслаждаться, но чаще всего будущим мамам не удается поймать полный дзен и быть в потоке. Неприятные ощущения в это прекрасное время все же частое явление, то спину защемит, то в боку колет, а то живот начинает тянуть, болеть и ныть. Такие “приступы” выбивают женщин из колеи, и они начинают себя накручивать.
Неприятные ощущения в это прекрасное время все же частое явление, то спину защемит, то в боку колет, а то живот начинает тянуть, болеть и ныть. Такие “приступы” выбивают женщин из колеи, и они начинают себя накручивать.
Pandaland решил внести ясность в этом вопросе и выяснил, почему в период интересного положения болит живот и что с этим делать.
Когда беременна болит живот на первом триместреБоли и дискомфорт — два спутника беременной женщины, которые время от времени настигают ее в период вынашивания малыша.
В первом триместре интересного положения боли обычно приходятся на нижнюю часть живота. В большинстве случаев они не опасны и проходят со временем. Чтобы боль утихла, нужно отдохнуть и принять положение лежа на кровати.
С самых первых дней интересного положения женский организм начинает подготовку к предстоящим, через “n-ое” количество времени, родам. Происходит гормональная перестройка. Главенствующие гормоны беременности начинают активно работать, тем самым меняя гормональный фон. Один из ведущих гормонов интересного положения прогестерон работает в поте лица, чтобы подготовить детородный орган и родовые пути к появлению маленького человека на свет. Из-за работы “трудяги” и расслабления тазового дна, будущая мама может почувствовать боли в нижней части живота тянущего характера. Обычно они настигают, если женщина делает резкие движения или подъемы.
Главенствующие гормоны беременности начинают активно работать, тем самым меняя гормональный фон. Один из ведущих гормонов интересного положения прогестерон работает в поте лица, чтобы подготовить детородный орган и родовые пути к появлению маленького человека на свет. Из-за работы “трудяги” и расслабления тазового дна, будущая мама может почувствовать боли в нижней части живота тянущего характера. Обычно они настигают, если женщина делает резкие движения или подъемы.
Однако посетить врача все же стоит, ведь только квалифицированный специалист сможет выявить реальную причину болевых ощущений.
Колющие боли во время беременности
Помимо увеличения матки есть и другие причины болей и дискомфорта. Об этом рассказала гинеколог-эндокринолог, репродуктолог Светлана Лизунова в размещенном на Youtube-канале “Клиника Лейб Медик” видео.
“Самое начало беременности всегда связано с тем, что в организме происходят большие изменения и, в первую очередь, начинает расти матка”, — делится гинеколог.

Врач отмечает, что когда в детородном органе появляется плодное яйцо и усиливается кровоток, матка становится более рыхлая и увеличивается в размерах. Со слов доктора, этот детородный орган с помощью которого рождаются дети подвешена на специальных подвязках и окружена петлями кишечника.
Гинеколог подчеркивает, что если женщина ощущает колющие боли внизу живота, то это не связано с маткой и самой беременностью.
“Это связано с функцией кишечника, ведь матка растет. Петли кишечника вынуждены раздвигаться, поскольку им места становится меньше…. Кишечник так же как и матка находится под влиянием таких же гормонов, биологически активных веществ, то есть стенка кишечника тоже работает слабее (гипотонически). У беременных женщин, у основной массы, в первом триместре беременности стул со склонностями к запору, а ведь кишечнику работать нужно”, — отмечает Светлана Лизунов.
По словам доктора, именно по этой причине появляются колющие боли спастического характера, но их не стоит бояться. Кстати, запоры могут привести к геморрою.
Кстати, запоры могут привести к геморрою.
Читайте еще:
Геморрой при беременности — что делать?
Безопасное решение запора у беременных и детей
Также к списку болей, которые не должны волновать беременную девушку, относятся боли тянущего характера, вызванные частым мочеиспусканием. Как отмечает гинеколог, в период беременности мочеиспускания очень частые и детородный орган может реагировать на опорожнение мочевого пузыря, провоцируя у девушки в положении тянущие боли. Светлана Лизунова заявляет, что они не должны вызывать чувство страха у женщин.
А вот, если беременная девушка, находящаяся на первом триместре беременности, ощутила схваткообразные боли, то стоит все-таки обратиться за консультацией к врачу или даже вызвать неотложную помощь.
Боль как при месячных во время беременности“Схваткообразные боли внизу живота, которые появились достаточно резко и сопровождаются кровянистыми выделениями, особенно яркие — вот это то, чего нужно боятся при беременности.
Здесь нужно сразу обратиться к врачу или вызвать скорую помощь для того, чтобы понять, как лечить и сохранять беременность”, — говорит гинеколог.
Боль в период вынашивания младенца, напоминающая месячные, может быть вариантом нормы, если она связана с сокращением матки. Стоит понимать, что матка — непарный гладкомышечный полый орган. Небольшие мышечные сокращения, приводящие к тонусу, могут быть в период вынашивания младенца. При этом такие ощущения не должны вызывать сильную боль. Чаще всего болевой синдром приводит к небольшому дискомфорту тянущего характера. Он не произвольна и проходит сама собой.
Однако если боли сильные и только нарастают, вы не можете ни повернуться, ни ходить, то стоит незамедлительно записаться на консультацию к доктору.
На последнем триместре интересного положения возможно усиление болевого синдрома в области живота. Связано это опять-таки с детородным органом. Матка продолжает увеличиваться, и ее рост воздействует на другие органы.
“Когда матка растет, увеличиваясь в размерах, она начинает анатомически менять все взаимоотношения со своими соседями”, — подчеркивает Светлана Лизунова.
Если у женщины кроме болей присутствует еще и повышенное артериальное давление, а по результатам анализов в моче обнаружен белок, то это может говорить о наличии серьезного осложнения беременности под названием преэклампсия. Последствия преэклампсии могут быть плачевными. Эта патология очень коварная и может привести к смерти как матери, так и ребенка. При таком осложнении требуется наблюдение врачей.
Читайте еще: Что такое преэклампсия у беременных?
Вторая опасность, которая может произойти на третьем триместре беременности, отслойка детского места (плаценты). Кроме тянущего болевого синдрома у женщины начинается кровотечение. В таком случае нельзя медлить, нужно срочно звонить в скорую помощь.
Кроме тянущего болевого синдрома у женщины начинается кровотечение. В таком случае нельзя медлить, нужно срочно звонить в скорую помощь.
Если при беременности болит вверху живота, то виновницей тому снова является увеличенная матка. Обычно на болевые ощущения в верхней части живота жалуются на поздних сроках вынашивания младенца. Как уже было сказано, матка в период интересного положения постоянно растет и к третьему триместру она уже затрагивает все органы брюшной полости. Детородный орган “двигает” печень, желчный пузырь, желудок и поджелудочную железу.
Почему болит живот после еды во время беременности?Причины болей живота после принятия пищи могут быть вызваны:
Во время вынашивания младенца желательно придерживаться сбалансированного (правильного) питания. Жареное, жирное, острое и сладкое лучше на время убрать в сторону или сократить количество потребления таких продуктов.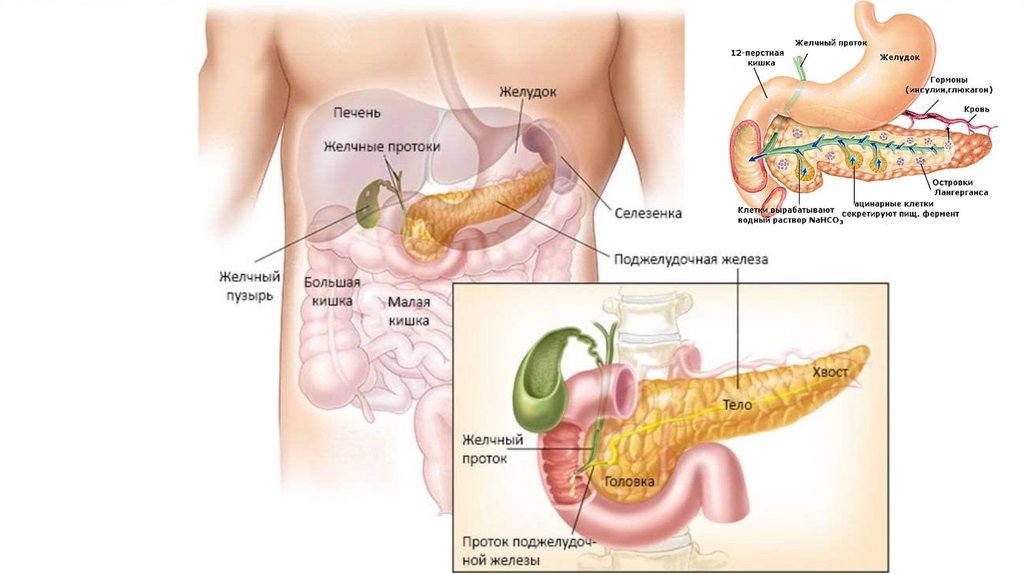
И опять повторимся, что живот может болеть из-за измененной работы верхних органов брюшной полости. По мере роста младенца увеличивается матка, которая давит и двигает окружающие ее сверху органы.
Почему еще может болеть живот при беременности?Помимо гинекологических причин есть еще и другие:
-
Цистит;
Что делать если болит живот при беременности?Читайте еще: Цистит при беременности: симптомы и лечение
Первое, что нужно сделать — понять, какая боль беспокоит. Если она не сильно вас тревожит, проходит в состоянии покоя, то все в пределах нормы. Алгоритм действий, в таких случаях, следующий:
-
Принимаем положение лежа;
-
Стараемся расслабиться и немного перевести дух;
-
Вспоминаем, что кушали и когда ходили в туалет по-большому;
-
После того как отдохнули, заглядываем в уборную и проверяем нижнее белье.
 Если нет никаких выделений, в том числе и кровянистых, то можно успокоиться.
Если нет никаких выделений, в том числе и кровянистых, то можно успокоиться.
Если же боли усиливаются, то стоит набрать номер неотложной помощи. Скорая помощь может потребоваться в следующих случаях:
-
Боль в животе + кровь из влагалища;
-
Схваткообразные приступы;
-
Вы перевели дух, полежали на кровати, а боль только набирает обороты.
В любом случае, если женщина ощущает боль в области живота, то лучше сходить к врачу. Доктор расспросит и осмотрит пациентку и уже вынесет свой вердикт. Лучше перестраховаться и чувствовать уверенность, что с вами и вашим ребенком все хорошо.
Берегите себя и легкой вам беременности!
Материал носит ознакомительный характер.
Фото: pexels.com
Панкреатит, вторичный по отношению к кисте желчных протоков у 36-летней беременной женщины: клинический случай
ПОЛУЧИТЬ ПРИЛОЖЕНИЕ
Панкреатит, вторичный по отношению к кисте желчных протоков у 36-летней беременной женщины: история болезниISSN: 2165-7548
Case Report — (2015) Volume 5, Issue 5
Посмотреть PDF Download PDF
- Луис Анхель Медина Андраде 1 * , Рейес Кут 1 , Карла Эрнандес 1 , Стефани Серрано Коллазос 1 , Angeles Martinez 1 , Laura Medina Andrade 2 , Alejandro Medina Andrade 3 , Grecia Ortiz 3 , Oscar Montes 1 , Staphanny Woolf 1 and Israel López 1
- 1 Отделение общей хирургии, Instituto Mexicano del Seguro Social, Мексика
- 2 Отделение внутренней медицины, Hospital de Especialidades, Мексика
- 3 Отделение прикладной биотехники, Национальный институт кардиологии имени Игнасио Чавеса, Мексика
* Автор, ответственный за переписку: Луис Анхель Медина Андраде, доктор медицинских наук, отделение общей хирургии, Мексиканский институт социальной защиты, Центральная региональная больница № 17, Servicio De Cirugía General, Av. Politécnico Manzana 1 Lote 1 Región 509 C.P. 55750, Канкун, Кинтана-Роо, Мексика, Тел.: +52-55-9981963197 Электронная почта:
Politécnico Manzana 1 Lote 1 Región 509 C.P. 55750, Канкун, Кинтана-Роо, Мексика, Тел.: +52-55-9981963197 Электронная почта:
Панкреатит беременных имеет распространенность 1,5 на 1500-4500 случаев и представляет собой один из наиболее распространенных острых клиньев живота билиарного происхождения. в 70% случаев, триглицериды в 20% и другие причины в оставшихся 10%, включая кисту холедоха (ХК) как редкую причину с тремя предыдущими сообщениями в литературе, которая в некоторых случаях может иметь летальный исход с потерей плода. Мы сообщаем о случае пациентки 25 лет со сроком гестации 30,4 недели (WOG), которая поступила в приемное отделение с жалобами на боли в правом подреберье и эпигастрии в течение последних 8 часов, сопровождающиеся тошнотой и рвотой. Патологический фон не указан. При объективном обследовании с желтухой, беременным животом 30,4 ВОГ беременная, шевеления плода представлены, Мерфи (+) и болезненность в эпигастрии при глубокой пальпации. Лаборатории сообщают об общем билирубине (ТБ) 3,9мг/дл и прямой билирубин (ДБ) 3,69 мг/дл Щелочная фосфатаза (ЩФ) 2038 МЕ/л Амилаза 280 МЕ/л Липаза 1938 МЕ/л. Подтвержден панкреатит, и требуется УЗИ брюшной полости (УЗИ) для определения билиарного происхождения. На УЗИ: желчный пузырь 9х4 см, тонкие стенки без дефектов наполнения, расширенный внутрипеченочный желчный проток и киста общего желчного протока. Резонансная томография холангиопанкреатографии (CPMR) заключает, что киста холедоха Тодани I размером 17 × 9 см со смещением двенадцатиперстной кишки, толстой кишки и поджелудочной железы. В связи с продолжающейся беременностью было начато соответствующее медикаментозное лечение с введением жидкостей и анальгетиков до ремиссии панкреатита через 72 часа. После родов на 34-й неделе беременности успешно выполнена холецистэктомия с гепатико-тощим анастомозом по Roux-Y. Гистопатологический анализ сообщает о неспецифическом воспалении без дисплазии или метаплазии. Через четыре месяца наблюдения пациент бессимптомен. Панкреатит во время беременности является частой причиной острого живота, редко связанного с кистами холедоха в качестве причины. Хирургическое разрешение после окончания беременности должно быть выполнено как можно скорее из-за высокого риска перерождения аденокарциномы и рецидивирующего панкреатита.
Подтвержден панкреатит, и требуется УЗИ брюшной полости (УЗИ) для определения билиарного происхождения. На УЗИ: желчный пузырь 9х4 см, тонкие стенки без дефектов наполнения, расширенный внутрипеченочный желчный проток и киста общего желчного протока. Резонансная томография холангиопанкреатографии (CPMR) заключает, что киста холедоха Тодани I размером 17 × 9 см со смещением двенадцатиперстной кишки, толстой кишки и поджелудочной железы. В связи с продолжающейся беременностью было начато соответствующее медикаментозное лечение с введением жидкостей и анальгетиков до ремиссии панкреатита через 72 часа. После родов на 34-й неделе беременности успешно выполнена холецистэктомия с гепатико-тощим анастомозом по Roux-Y. Гистопатологический анализ сообщает о неспецифическом воспалении без дисплазии или метаплазии. Через четыре месяца наблюдения пациент бессимптомен. Панкреатит во время беременности является частой причиной острого живота, редко связанного с кистами холедоха в качестве причины. Хирургическое разрешение после окончания беременности должно быть выполнено как можно скорее из-за высокого риска перерождения аденокарциномы и рецидивирующего панкреатита.
Ключевые слова: панкреатит; Беременность; киста желчного протока; Холангит
Сокращения
WOG: недели беременности; CC: киста холедоха; КТ: компьютерная томография; ТБ: общий билирубин; АР: щелочная фосфатаза; УЗИ: УЗИ
Введение
Острый панкреатит является относительно частым заболеванием у беременных (1/1500-4500 беременностей), в 70% случаев вторичным по отношению к камням в желчном пузыре и гипертриглицеридемией в 20%.
Другие менее распространенные причины, такие как гиперпаратиреоз, аутоиммунитет или интоксикация, могут вызвать острый панкреатит у беременных с потерей плода в 4,7% случаев [1]. Кисты холедоха (ХК) — редкие врожденные дилатации внутри- или внепеченочных желчных путей. Заболеваемость в Северной Америке составляет 1:150 000 живорождений. Они могут быть причиной таких осложнений, как застой желчи, образование камней, холангит, панкреатит и злокачественное перерождение [2]. Ассоциация панкреатита, вторичного по отношению к кисте холедоха у беременных, была зарегистрирована только в трех других случаях [3-5].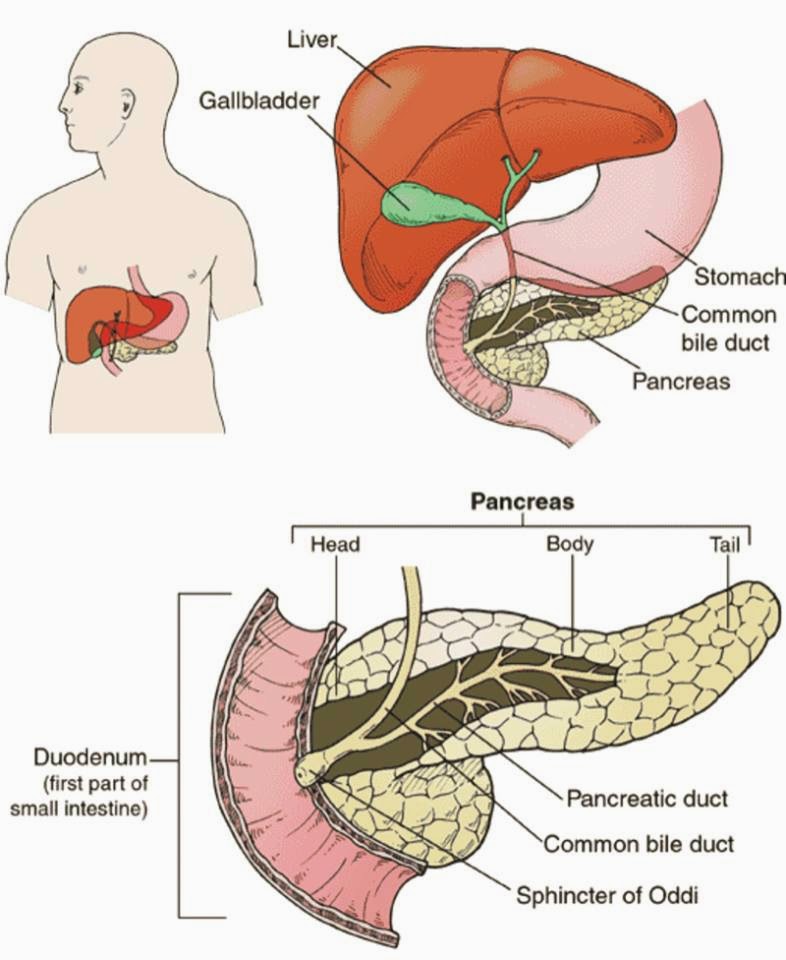
Описание случая
Мы представляем случай 25-летней пациентки со сроком беременности 30,4 недели (WOG) от первой беременности без патологического фона. Она поступила в отделение неотложной помощи с болями в правом подреберье и эпигастрии в течение последних 8 часов, сопровождающимися тошнотой, рвотой и респираторным дистресс-синдромом. Последние 24 часа заметила желтуху. При осмотре: ЧСС 95 уд/мин, 23 дыхания в минуту, артериальное давление 130/80 мм рт.ст., желтуха, живот шаровидный за счет беременной матки, отсутствие перистальтики, симптом Мерфи и болезненность в эпигастрии при глубокой пальпации. Состояние плода было подтверждено акушерским ультразвуковым исследованием (УЗИ). Лаборатории сообщают об общем билиррубине 3,9мг/дл и прямой билиррубин 3,69 мг/дл щелочная фосфатаза 2038 МЕ/л Амилаза 280 МЕ/л Липаза 1938 МЕ/л. Подтвержден панкреатит, и требуется УЗИ брюшной полости для определения вероятного билиарного происхождения, которое сообщает: желчный пузырь 9×4 см, тонкие стенки без дефектов наполнения. Расширены внутрипеченочные желчные протоки и общий желчный проток с кистозным расширением 17×9 см. Выполнена холангиопанкреатография с резонансной томографией (МРХПГ), которая сообщает о кисте холедоха Тодани 1 со смещением соседних структур, преимущественно поджелудочной железы (9).0055 Фигуры 1 и 2 ).
Расширены внутрипеченочные желчные протоки и общий желчный проток с кистозным расширением 17×9 см. Выполнена холангиопанкреатография с резонансной томографией (МРХПГ), которая сообщает о кисте холедоха Тодани 1 со смещением соседних структур, преимущественно поджелудочной железы (9).0055 Фигуры 1 и 2 ).
Текущая беременность не делает ее кандидатом на иссечение кисты и билиодигестивное шунтирование из-за высокого риска осложнений, связанных с беременностью в третьем триместре. По этой причине было установлено медикаментозное лечение голоданием, приемом жидкости и парацетамолом. У пациента был адекватный ответ на медикаментозное лечение с направлением по поводу панкреатита в течение 72 часов. Выписывается до разрешения беременности. После родов в возрасте 34 лет без негативных последствий или необходимости кесарева сечения выполняется компьютерная томография (КТ) брюшной полости для анатомического очерчивания и хирургического планирования. Через два месяца выполняется холецистэктомия и тотальное иссечение кисты с гепатикоеюнальным анастомозом по Ру-Y (9). 0055 Рисунки 3 — 5 ), без осложнений и с гладким течением послеоперационного периода. Гистопатологический отчет о кисте Тодани 1 и неспецифическом воспалении. Через четыре месяца наблюдения пациент бессимптомен.
0055 Рисунки 3 — 5 ), без осложнений и с гладким течением послеоперационного периода. Гистопатологический отчет о кисте Тодани 1 и неспецифическом воспалении. Через четыре месяца наблюдения пациент бессимптомен.
Обсуждение
Клиническое обследование беременных с острой болью в животе затруднено физиологическими и анатомическими изменениями, связанными с беременностью, что представляет собой диагностическую и терапевтическую проблему. Легкий лейкоцитоз, анемия и повышенная щелочная фосфатаза считаются нормальными при беременности [6]. Острый панкреатит осложняет примерно 1 из каждых 3300 беременностей, чаще всего в третьем триместре и в послеродовом периоде; Сама беременность вызывает симптомы, вторичные по отношению к гормональному влиянию на функцию желчевыводящих путей, компрессию беременной маткой и повышение внутрибрюшного давления. РШ во время беременности нетипичны и представляют собой дополнительную проблему, в том числе связанную с кистой плода риск развития осложнений [7].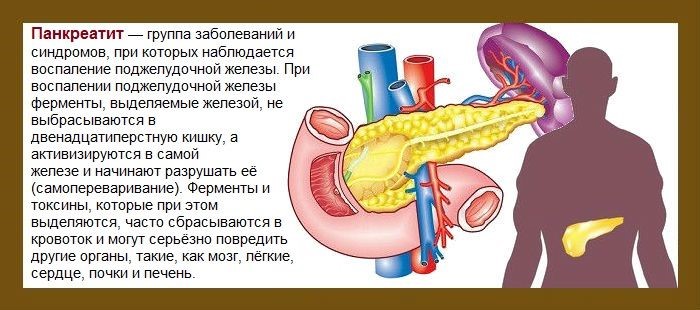 Частота кист холедоха составляет 1 на 150 000 живорожденных, из них 20% выявляются во взрослом возрасте, поражая женщин с соотношением 4:11 [8]. ЦК представляет собой расширение внутрипеченочных или внепеченочных желчных протоков, классифицированное Тодани на пять типов, которое может привести к таким осложнениям, как застой желчи, камнеобразование, холангит, панкреатит и злокачественное перерождение [1]. Существует много теорий о ее происхождении, но наиболее распространенной является аномальное соединение билиопанкреатического протока с ретроградным кровотоком, воспалением и повреждением ферментов поджелудочной железы, способствующим кистозной дегенерации [9].]. У пациентов обычно проявляются панкреатические или билиарные симптомы, а не холангит, как у детей [10]. УЗИ используется для выявления желчнокаменной болезни и дилатации желчных протоков, но не может оптимально оценить дистальный отдел общего желчного протока и поджелудочную железу. При клиническом подозрении на обструкцию желчевыводящих путей МРХПГ может отображать анатомию желчевыводящих путей и обнаруживать мелкие камни в общем желчном протоке с высокой чувствительностью и специфичностью.
Частота кист холедоха составляет 1 на 150 000 живорожденных, из них 20% выявляются во взрослом возрасте, поражая женщин с соотношением 4:11 [8]. ЦК представляет собой расширение внутрипеченочных или внепеченочных желчных протоков, классифицированное Тодани на пять типов, которое может привести к таким осложнениям, как застой желчи, камнеобразование, холангит, панкреатит и злокачественное перерождение [1]. Существует много теорий о ее происхождении, но наиболее распространенной является аномальное соединение билиопанкреатического протока с ретроградным кровотоком, воспалением и повреждением ферментов поджелудочной железы, способствующим кистозной дегенерации [9].]. У пациентов обычно проявляются панкреатические или билиарные симптомы, а не холангит, как у детей [10]. УЗИ используется для выявления желчнокаменной болезни и дилатации желчных протоков, но не может оптимально оценить дистальный отдел общего желчного протока и поджелудочную железу. При клиническом подозрении на обструкцию желчевыводящих путей МРХПГ может отображать анатомию желчевыводящих путей и обнаруживать мелкие камни в общем желчном протоке с высокой чувствительностью и специфичностью. Редкие причины обструкции желчевыводящих путей, такие как синдром Мириззи, ХК или внутрипеченочные желчные камни, также могут быть успешно диагностированы с помощью MRCP [11]. После установления диагноза пациенток следует направлять в специализированные центры для лечения, принимая во внимание состояние матери и плода, а также вероятность осложнений, связанных с кистой. Зарегистрированная частота злокачественных новообразований холедохокальной кисты связана с возрастом: 14,3% зарегистрированы в возрасте старше 20 лет [12]. По этой причине лечение заключается в полном иссечении и наложении гепатикоеюноанастомоза по Ру [13,14]. Однако во время беременности может потребоваться более консервативный подход, лечение панкреатита и планирование операции до второго триместра или после родов, когда риск ниже. Контрольный список ухода 2013.
Редкие причины обструкции желчевыводящих путей, такие как синдром Мириззи, ХК или внутрипеченочные желчные камни, также могут быть успешно диагностированы с помощью MRCP [11]. После установления диагноза пациенток следует направлять в специализированные центры для лечения, принимая во внимание состояние матери и плода, а также вероятность осложнений, связанных с кистой. Зарегистрированная частота злокачественных новообразований холедохокальной кисты связана с возрастом: 14,3% зарегистрированы в возрасте старше 20 лет [12]. По этой причине лечение заключается в полном иссечении и наложении гепатикоеюноанастомоза по Ру [13,14]. Однако во время беременности может потребоваться более консервативный подход, лечение панкреатита и планирование операции до второго триместра или после родов, когда риск ниже. Контрольный список ухода 2013.
Заключение
Панкреатит является серьезным заболеванием, которое часто возникает у беременных женщин и может представлять собой диагностическую и терапевтическую проблему из-за физиологических изменений, а также ограничений в терапевтических ресурсах из-за продолжающейся беременности. По этой причине следует установить мультидисциплинарный подход, чтобы обеспечить наилучший результат для плода и матери. Кисты холедоха у взрослых и беременных встречаются редко, поэтому врачебная бригада должна знать наилучший подход для обеспечения оптимального лечения с учетом стадии беременности и прогрессирования заболевания. Хирургическое лечение необходимо проводить как можно раньше без ущерба для здоровья матери и плода из-за риска развития осложнений, связанных с кистой холедоха, в виде повторного панкреатита и злокачественного перерождения. После разрешения панкреатита необходимо выполнить хирургическую резекцию. Ее следует проводить во втором триместре или дождаться разрешения беременности в зависимости от состояния пациентки.
По этой причине следует установить мультидисциплинарный подход, чтобы обеспечить наилучший результат для плода и матери. Кисты холедоха у взрослых и беременных встречаются редко, поэтому врачебная бригада должна знать наилучший подход для обеспечения оптимального лечения с учетом стадии беременности и прогрессирования заболевания. Хирургическое лечение необходимо проводить как можно раньше без ущерба для здоровья матери и плода из-за риска развития осложнений, связанных с кистой холедоха, в виде повторного панкреатита и злокачественного перерождения. После разрешения панкреатита необходимо выполнить хирургическую резекцию. Ее следует проводить во втором триместре или дождаться разрешения беременности в зависимости от состояния пациентки.
Ссылки
- Ramón V, Aránzazu C, Joaquin CRYB (2014) Срочный панкреатит беременных, опыт 7 лет в центре tercernivel. Cir Esp 92: 468–471.
- Тринидад-Эрнандес М., Ривера-Перес В.С., Эрмосильо-Сандовал Дж.М. (2007) Киста холедоха у взрослых.
 Am J Surg 193: 221-222.
Am J Surg 193: 221-222. - Singh H, Gupta R, Dhaliwal L, Singh R (2014)Спонтанная перфорация кисты холедоха при беременности с сопутствующим хроническим панкреатитом. BMJ Case Rep 2014.
- Пал С., Саймон Э.Г., Коши А.К., Рамакришна Б.С., Раджу Р.С. и соавт. (2013)Спонтанный разрыв кисты холедоха при беременности с сопутствующим хроническим панкреатитом. Indian J Gastroenterol 32: 127-129.
- Сон Х.Дж., Пайк С.В., Ри П.Л., Ким Дж.Дж., Кох К.С. и др. (1997)Острый панкреатит, осложняющий беременность у пациентки с сопутствующей кистой холедоха. Корейский J Intern Med 12: 105-108.
- Oto A (2006) Оценка острой боли в животе во время беременности с помощью МРТ. MagnReson Imaging Clin N Am 14: 489-501, в.
- Conway WC, Campos GM, Gagandeep S (2009)Киста холедоха во время беременности: первая беременность пациентки осложнилась врожденной аномалией. Am J ObstetGynecol 200: 588.
- Wiseman K, Buczkowski AK, Chung SW, Francoeur J, Schaeffer D, et.
 др. (2005)Эпидемиология, проявления, диагностика и исходы кист холедоха у взрослых в городских условиях. Американский журнал хирургии 18: 527-531.
др. (2005)Эпидемиология, проявления, диагностика и исходы кист холедоха у взрослых в городских условиях. Американский журнал хирургии 18: 527-531. - Mesleh M, Deziel DJ (2008) Кисты желчных протоков. SurgClin North Am 88: 1369-1384, х.
- Paul HJ, John G, Wade R, Karen W (2004) Некоторые соображения по лечению кист холедоха. Американский журнал хирургии 187: 790-795.
- Oto A (2006) Оценка острой боли в животе во время беременности с помощью МРТ. MagnReson Imaging Clin N Am 14: 489-501, vi.
- Lee KF, Lai EC, Lai PB (2005) Киста холедоха у взрослых. Asian J Surg 28: 29-33.
- Nassar AH, Chakhtoura N, Martin D, Parra-Davila E, Sleeman D (2001)Кисты холедоха, диагностированные во время беременности: клинический случай и обзор вариантов лечения. J Matern Fetal Med 10: 363-365.
Образец цитирования: Андраде ЛАМ, Кут Р., Эрнандес С., Коллазос С.С., Мартинес А. и др. (2015)Панкреатит, вторичный по отношению к кисте желчных протоков у 36-летней беременной женщины: клинический случай. Emerg Med (Лос-Анхель) 5:272.
Emerg Med (Лос-Анхель) 5:272.
Авторские права: © 2015 Andrade LAM, et al. Это статья с открытым доступом, распространяемая в соответствии с условиями лицензии Creative Commons Attribution License, которая разрешает неограниченное использование, распространение и воспроизведение на любом носителе при условии указания автора и источника.
ВершинаПоджелудочная железа и плацента: понимание гестационного диабета и почему некоторые островки не справляются с беременностью | Биохимик
Пропустить пункт назначения
Особенность| 24 марта 2021 г.
Лорна И.Ф. Смит;
Джеймс Э. Боу
Biochem (Лондон) (2021) 43 (2): 42–46.
https://doi.org/10.1042/bio_2021_115
- Разделенный экран
- Взгляды
- Содержание артикула
- Рисунки и таблицы
- Видео
- Аудио
- Дополнительные данные
- Экспертная оценка
- Делиться
- Твиттер
- MailTo
Иконка Цитировать Цитировать
Получить разрешения
Цитата
Лорна И. Ф. Смит, Джеймс Э. Боу; Поджелудочная железа и плацента: понимание гестационного диабета и почему некоторые островки не справляются с беременностью. Biochem (Лондон) 12 апреля 2021 г.; 43 (2): 42–46. doi: https://doi.org/10.1042/bio_2021_115
Ф. Смит, Джеймс Э. Боу; Поджелудочная железа и плацента: понимание гестационного диабета и почему некоторые островки не справляются с беременностью. Biochem (Лондон) 12 апреля 2021 г.; 43 (2): 42–46. doi: https://doi.org/10.1042/bio_2021_115
Скачать файл цитаты:
- Рис (Зотеро)
- Менеджер ссылок
- EasyBib
- Подставки для книг
- Менделей
- Бумаги
- Конечная примечание
- РефВоркс
- Бибтекс
Расширенный поиск
Во время здоровой беременности происходит прогрессивное снижение чувствительности клеток матери к передаче сигналов инсулина, известное как резистентность к инсулину, чтобы направить глюкозу в сторону растущего плода. Чтобы компенсировать это, β-клетки поджелудочной железы должны адаптироваться с помощью различных механизмов, чтобы увеличить количество вырабатываемого инсулина. Неспособность β-клеток к адекватной адаптации может привести к гестационному диабету и клиническим последствиям как для матери, так и для ребенка.
Неспособность β-клеток к адекватной адаптации может привести к гестационному диабету и клиническим последствиям как для матери, так и для ребенка.
Необходимая адаптация β-клеток в значительной степени координируется плацентой, которая действует как эндокринный орган, вырабатывающий гормоны и выделяющий их в кровоток матери. Установлено, что такие гормоны, как пролактин, плацентарный лактоген и кисспептин, играют важную роль в инициировании и поддержании изменений в β-клетках, необходимых для здоровой беременности. Дальнейшая работа по пониманию того, как β-клетки адаптируются к беременности у людей, сигналов, лежащих в основе этих изменений, и почему эти адаптации терпят неудачу при гестационном диабете, имеет важное значение для решения этой все более распространенной формы диабета.
Гестационный сахарный диабет (ГСД) представляет собой отдельную форму диабета, независимую от диабета 1 типа (СД1) и 2 типа (СД2). Развивающийся во время беременности высокий уровень глюкозы в крови (гипергликемия) возникает у матери чаще всего после 24-й недели беременности и обычно исчезает после родов. В 2019 году гипергликемия наблюдалась у 20 миллионов (или 16%) беременностей во всем мире, причем 84% из них были связаны с гестационным диабетом. Как и в случае с СД2, уровни ГСД быстро растут, при этом за последние 20 лет в некоторых этнических группах наблюдается увеличение на 10-100%. Тот факт, что ГСД является транзиторным и обычно проходит после рождения, означает, что он не привлек внимания СД1 или СД2 и, возможно, представляет собой «скрытую» форму диабета, несмотря на серьезные последствия как для матери, так и для потомства. Клинические осложнения во время беременности могут включать высокое артериальное давление у матери, что может привести к преэклампсии, макросомии (масса тела при рождении >90-й центиль), затрудненные роды, родовая травма и чрезмерный уровень инсулина (гиперинсулинизм) и низкий уровень глюкозы (гипогликемия) у новорожденных. Кроме того, хотя диабет обычно проходит после рождения, у 50% матерей, перенесших диабетическую беременность, в течение 5–10 лет разовьется СД2.
В 2019 году гипергликемия наблюдалась у 20 миллионов (или 16%) беременностей во всем мире, причем 84% из них были связаны с гестационным диабетом. Как и в случае с СД2, уровни ГСД быстро растут, при этом за последние 20 лет в некоторых этнических группах наблюдается увеличение на 10-100%. Тот факт, что ГСД является транзиторным и обычно проходит после рождения, означает, что он не привлек внимания СД1 или СД2 и, возможно, представляет собой «скрытую» форму диабета, несмотря на серьезные последствия как для матери, так и для потомства. Клинические осложнения во время беременности могут включать высокое артериальное давление у матери, что может привести к преэклампсии, макросомии (масса тела при рождении >90-й центиль), затрудненные роды, родовая травма и чрезмерный уровень инсулина (гиперинсулинизм) и низкий уровень глюкозы (гипогликемия) у новорожденных. Кроме того, хотя диабет обычно проходит после рождения, у 50% матерей, перенесших диабетическую беременность, в течение 5–10 лет разовьется СД2. В то же время дети, подвергшиеся гипергликемии в утробе матери, имеют повышенный риск ожирения, СД2 и сердечно-сосудистых заболеваний во взрослом возрасте. Таким образом, ГСД имеет потенциальные последствия далеко за пределы относительно короткого периода беременности.
В то же время дети, подвергшиеся гипергликемии в утробе матери, имеют повышенный риск ожирения, СД2 и сердечно-сосудистых заболеваний во взрослом возрасте. Таким образом, ГСД имеет потенциальные последствия далеко за пределы относительно короткого периода беременности.
В настоящее время ГСД диагностируют с помощью перорального теста на толерантность к глюкозе на сроке 24–28 недель беременности, как только разовьется заболевание (рис. 1), и обычно первоначально лечат путем изменения образа жизни. Если изменения в диете или физических упражнениях недостаточны или возможны, то можно использовать введение инсулина или лечение диабета, такое как метформин. Учитывая немедленные и долгосрочные последствия как для матери, так и для ребенка, возрастает интерес к лучшему пониманию причин ГСД для разработки диагностических подходов для прогнозирования риска ГСД на ранних сроках беременности или для определения новых терапевтических целей.
Рисунок 1
Увеличить Загрузить слайд
Гестационный диабет (ГСД) диагностируется у беременных женщин после перорального теста на толерантность к глюкозе (ПГТТ). Уровни глюкозы в крови натощак измеряют перед употреблением глюкозы, а дополнительные образцы крови берут через 1 и 2 часа. Диагноз гестационного диабета ставится, если уровень глюкозы в крови превышает диагностические критерии в любой момент теста.
Уровни глюкозы в крови натощак измеряют перед употреблением глюкозы, а дополнительные образцы крови берут через 1 и 2 часа. Диагноз гестационного диабета ставится, если уровень глюкозы в крови превышает диагностические критерии в любой момент теста.
Рисунок 1
Увеличить Загрузить слайд
Гестационный диабет (ГСД) диагностируется у беременных женщин после перорального теста на толерантность к глюкозе (ПГТТ). Уровни глюкозы в крови натощак измеряют перед употреблением глюкозы, а дополнительные образцы крови берут через 1 и 2 часа. Диагноз гестационного диабета ставится, если уровень глюкозы в крови превышает диагностические критерии в любой момент теста.
Close modal
Чтобы исследовать причины ГСД, прежде всего важно понять, как изменяется гомеостаз глюкозы при здоровой беременности. Глюкоза крови матери не только снабжает материнские ткани, но и проникает через плаценту, обеспечивая необходимое топливо для растущего плода. На более поздних стадиях беременности повышение уровня гормонов, особенно прогестерона, кортизола и плацентарного гормона роста, вызывает повышение устойчивости матери к передаче сигналов инсулина в жировой и мышечной ткани. Чувствительность этих тканей к передаче сигналов инсулина падает на 45-70%. Результатом этого изменения является то, что после еды уровень глюкозы в крови матери дольше остается повышенным, поскольку печени, мышцам и жиру требуется больше времени для поглощения и хранения избытка глюкозы. Длительное повышение уровня глюкозы в крови матери дает больше возможностей для поглощения глюкозы плодом, эффективно отдавая приоритет поставке глюкозы плоду. Однако, несмотря на то, что некоторая степень резистентности к инсулину и последующее повышение уровня глюкозы в крови полезны при беременности, важно, чтобы средний уровень глюкозы в крови не становился слишком высоким. Мать все еще должна быть в состоянии поддерживать нормальный уровень глюкозы в крови большую часть времени и предотвращать длительную гипергликемию.
На более поздних стадиях беременности повышение уровня гормонов, особенно прогестерона, кортизола и плацентарного гормона роста, вызывает повышение устойчивости матери к передаче сигналов инсулина в жировой и мышечной ткани. Чувствительность этих тканей к передаче сигналов инсулина падает на 45-70%. Результатом этого изменения является то, что после еды уровень глюкозы в крови матери дольше остается повышенным, поскольку печени, мышцам и жиру требуется больше времени для поглощения и хранения избытка глюкозы. Длительное повышение уровня глюкозы в крови матери дает больше возможностей для поглощения глюкозы плодом, эффективно отдавая приоритет поставке глюкозы плоду. Однако, несмотря на то, что некоторая степень резистентности к инсулину и последующее повышение уровня глюкозы в крови полезны при беременности, важно, чтобы средний уровень глюкозы в крови не становился слишком высоким. Мать все еще должна быть в состоянии поддерживать нормальный уровень глюкозы в крови большую часть времени и предотвращать длительную гипергликемию. Следовательно, резистентность к инсулину должна быть уравновешена повышенной способностью β-клеток поджелудочной железы секретировать инсулин в ответ на повышенный уровень глюкозы.
Следовательно, резистентность к инсулину должна быть уравновешена повышенной способностью β-клеток поджелудочной железы секретировать инсулин в ответ на повышенный уровень глюкозы.
На поздних сроках беременности требуется повышение уровня инсулина в сыворотке крови на 75% для поддержания здорового гомеостаза глюкозы у матери. Исследования на животных показали, что β-клетки имеют ряд различных адаптивных реакций, которые позволяют им справляться с этим повышенным уровнем потребности во время беременности. Повышается экспрессия ключевых генов, таких как инсулин и GLUT2, которые транспортируют глюкозу в β-клетки. Глюкокиназа, ключевой фермент, позволяющий β-клеткам обнаруживать глюкозу, также проявляет повышенную активность во время беременности. Эти изменения приводят к повышенной чувствительности β-клеток к глюкозе и увеличению секреции инсулина, стимулируемой глюкозой. В дополнение к адаптивным изменениям функции β-клеток происходит параллельное увеличение массы β-клеток, достигаемое за счет пролиферации существующих β-клеток и увеличения размеров отдельных β-клеток (гипертрофия). Неспособность этих адаптивных реакций приводит к неспособности материнских β-клеток поддерживать нормальный уровень глюкозы в крови и развитию ГСД (рис. 2).
Неспособность этих адаптивных реакций приводит к неспособности материнских β-клеток поддерживать нормальный уровень глюкозы в крови и развитию ГСД (рис. 2).
Рисунок 2
Просмотреть увеличенный Загрузить слайд
Недостаточная адаптация островков и неспособность увеличить секреторную способность инсулина для компенсации повышенной резистентности к инсулину могут привести к ГСД
Рисунок 2 увеличение секреторной способности инсулина для компенсации повышенной резистентности к инсулину может привести к ГСД
Close modal
Беременность представляет собой уникальное жизненное событие, при котором островки поджелудочной железы подвергаются стрессу и должны адаптироваться, чтобы компенсировать и обеспечить здоровую беременность. Однако сигналы и механизмы, регулирующие адаптивный ответ островков, до конца не изучены. Наше исследование изначально сосредоточено на выявлении сигналов, которые сообщаются с β-клетками, вызывая компенсаторный ответ.
β-клетки начинают адаптироваться к беременности до развития инсулинорезистентности у матери, демонстрируя, что эти изменения происходят не просто как прямой ответ на повышенную потребность в инсулине. Таким образом, возникает вопрос, как островки узнают, что они находятся у беременной и нуждаются в адаптации? Плацента выполняет множество важных функций во время беременности, но одна из ее функций заключается в том, чтобы действовать как эндокринный орган, высвобождая гормоны в кровоток матери для поддержания и координации беременности. Имеющиеся данные свидетельствуют о том, что несколько плацентарных гормонов участвуют в общении с β-клетками, чтобы вызвать необходимый адаптивный ответ.
Безусловно, наиболее установленными сигналами, которые, как было установлено, играют роль в управлении адаптацией островков к беременности, являются лактогенные гормоны: пролактин гипофиза (ПРЛ) и плацентарный лактоген (ПЛ). Как ПРЛ, так и ПЛ увеличивают стимулированную глюкозой секрецию инсулина и индуцируют пролиферацию β-клеток аналогично тому, что наблюдается при беременности.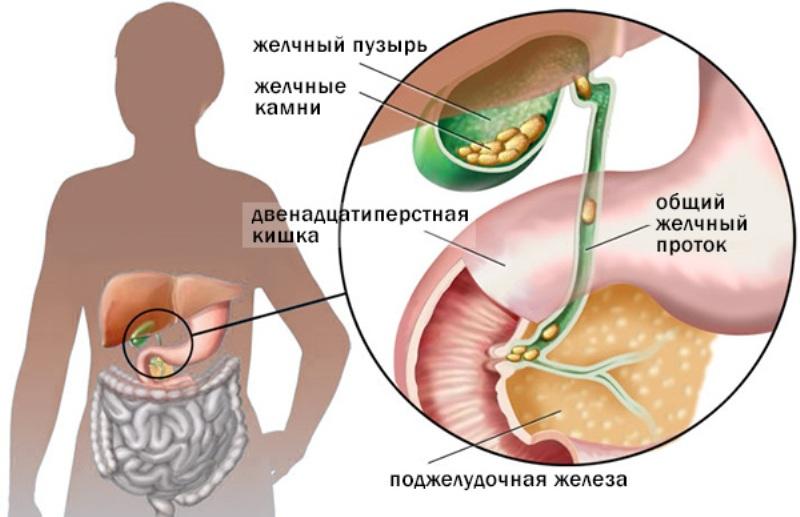 Возможно, наиболее убедительные данные, демонстрирующие роль лактогенных гормонов во время беременности, получены в результате генетической модификации рецептора пролактина (PRLR) у мышей, посредством которого оба гормона проявляют свое действие. Генетический нокаут PRLR исключительно в β-клетках мышей имеет минимальные эффекты вне беременности, но приводит к прогрессирующему ухудшению непереносимости глюкозы во время беременности. У этих мышей также наблюдается снижение массы β-клеток во время беременности по сравнению со здоровыми мышами. Последующие исследования показали, что эффекты PL на пролиферацию β-клеток и стимулированную глюкозой секрецию инсулина, по-видимому, частично обусловлены стимуляцией продукции серотонина β-клетками, аутокринного/паракринного регулятора самой β-клетки и соседних β-клеток. клеток внутри островка.
Возможно, наиболее убедительные данные, демонстрирующие роль лактогенных гормонов во время беременности, получены в результате генетической модификации рецептора пролактина (PRLR) у мышей, посредством которого оба гормона проявляют свое действие. Генетический нокаут PRLR исключительно в β-клетках мышей имеет минимальные эффекты вне беременности, но приводит к прогрессирующему ухудшению непереносимости глюкозы во время беременности. У этих мышей также наблюдается снижение массы β-клеток во время беременности по сравнению со здоровыми мышами. Последующие исследования показали, что эффекты PL на пролиферацию β-клеток и стимулированную глюкозой секрецию инсулина, по-видимому, частично обусловлены стимуляцией продукции серотонина β-клетками, аутокринного/паракринного регулятора самой β-клетки и соседних β-клеток. клеток внутри островка.
Хотя лактогенные гормоны, безусловно, являются важными факторами, они не единственные задействованные сигналы, и в последние годы все больше исследований направлено на выявление новых гормонов, играющих роль в реакции островков на беременность. Высокие уровни фактора роста гепатоцитов (HGF) также высвобождаются из плаценты, действуя на β-клетки через рецептор c-Met. Мыши с нокаутом c-Met поджелудочной железы снова не проявляют фенотипа вне беременности, но демонстрируют сниженную пролиферацию β-клеток и повышенный апоптоз β-клеток во время беременности. Точно так же адипонектин высвобождается плацентой в больших количествах и связан с положительным влиянием на функцию β-клеток во время беременности. Широко известный как регулятор чувствительности к инсулину, адипонектин также стимулирует секрецию инсулина в островках мышей, в то время как его нокаут снижает массу β-клеток и уровень инсулина в сыворотке во время беременности.
Высокие уровни фактора роста гепатоцитов (HGF) также высвобождаются из плаценты, действуя на β-клетки через рецептор c-Met. Мыши с нокаутом c-Met поджелудочной железы снова не проявляют фенотипа вне беременности, но демонстрируют сниженную пролиферацию β-клеток и повышенный апоптоз β-клеток во время беременности. Точно так же адипонектин высвобождается плацентой в больших количествах и связан с положительным влиянием на функцию β-клеток во время беременности. Широко известный как регулятор чувствительности к инсулину, адипонектин также стимулирует секрецию инсулина в островках мышей, в то время как его нокаут снижает массу β-клеток и уровень инсулина в сыворотке во время беременности.
Наша собственная работа была сосредоточена на выявлении других новых плацентарных сигналов, которые влияют на адаптацию островков к беременности и помогают поддерживать нормогликемию у матери. Одним из таких сигналов является кисспептин, гормон, прежде всего известный как гипоталамический регулятор репродуктивной функции через его рецептор GPR54. В то время как циркулирующий кисспептин, как правило, очень низок, во время беременности плацента высвобождает большие количества, так что его уровень в материнской крови увеличивается в несколько тысяч раз. В дополнение к хорошо известным эффектам на репродуктивную функцию кисспептин также действует непосредственно на β-клетки, регулируя секрецию инсулина, а его высвобождение плацентой указывает на роль в реакции островков на беременность. Из-за роли гипоталамического кисспептина в репродуктивной функции мыши с глобальным нокаутом GPR54 бесплодны и не подходят для исследований беременности. Мы разработали мышиную модель, в которой экспрессия GPR54 специфически нокаутирована в β-клетках. Оставшееся присутствие GPR54 в гипоталамусе означает, что эти мыши фертильны и способны забеременеть. Вне беременности специфичный для β-клеток нокаут GPR54 не вызывает явного фенотипа; однако во время беременности потеря передачи сигналов кисспептина островками приводит к нарушению толерантности к глюкозе.
В то время как циркулирующий кисспептин, как правило, очень низок, во время беременности плацента высвобождает большие количества, так что его уровень в материнской крови увеличивается в несколько тысяч раз. В дополнение к хорошо известным эффектам на репродуктивную функцию кисспептин также действует непосредственно на β-клетки, регулируя секрецию инсулина, а его высвобождение плацентой указывает на роль в реакции островков на беременность. Из-за роли гипоталамического кисспептина в репродуктивной функции мыши с глобальным нокаутом GPR54 бесплодны и не подходят для исследований беременности. Мы разработали мышиную модель, в которой экспрессия GPR54 специфически нокаутирована в β-клетках. Оставшееся присутствие GPR54 в гипоталамусе означает, что эти мыши фертильны и способны забеременеть. Вне беременности специфичный для β-клеток нокаут GPR54 не вызывает явного фенотипа; однако во время беременности потеря передачи сигналов кисспептина островками приводит к нарушению толерантности к глюкозе. β-клетки выделяют меньше инсулина в ответ на глюкозу, и, следовательно, у беременных мышей развивается гипергликемия.
β-клетки выделяют меньше инсулина в ответ на глюкозу, и, следовательно, у беременных мышей развивается гипергликемия.
Пролиферацию клеток можно оценить несколькими способами, но одним из наиболее распространенных на животных моделях является использование химического вещества под названием бромдезоксиуридин (BrdU). BrdU можно вводить животным, и сам по себе он не оказывает никакого действия. Однако BrdU будет проникать в клетки и включаться в любую вновь синтезированную ДНК, эффективно помечая ядра клеток, которые размножаются, пока он присутствует в организме. Собирая поджелудочную железу и определяя количество β-клеток, меченных BrdU, мы можем оценить скорость пролиферации клеток. Хорошо известно, что мечение BrdU значительно увеличивается во время беременности (рис. 3). Потеря передачи сигналов кисспептина у мышей с нокаутом GPR54, специфичных к β-клеткам, значительно ослабляет повышенную пролиферацию, обычно наблюдаемую при беременности (рис. 3). Тем не менее, уровни пролиферации не снижаются до уровня небеременных, что предполагает участие и других сигналов. Это согласуется с ранее установленной ролью таких сигналов, как лактогенные гормоны, HGF или адипонектин, которые обсуждались ранее.
Это согласуется с ранее установленной ролью таких сигналов, как лактогенные гормоны, HGF или адипонектин, которые обсуждались ранее.
Рисунок 3
Увеличить Загрузить слайд
Иммунофлуоресцентная маркировка срезов поджелудочной железы небеременных и беременных на инсулин (красный) и бромдезоксиуридин (зеленый). Красная маркировка инсулина используется для идентификации β-клеток. Любые клетки с зеленым ядром пролиферировали в течение временного окна, в течение которого животному вводили BrdU (см. маркеры со стрелками). Беременность приводит к значительному увеличению уровня мечения BrdU в β-клетках, что подтверждает усиление пролиферации. После анализа было обнаружено, что у беременных мышей с нокаутом GPR54, специфичных к β-клеткам, пролиферация снижена по сравнению с беременными контрольными мышами.
Рисунок 3
Увеличить Загрузить слайд
Иммунофлуоресцентная маркировка срезов поджелудочной железы небеременных и беременных на инсулин (красный) и бромдезоксиуридин (зеленый). Красная маркировка инсулина используется для идентификации β-клеток. Любые клетки с зеленым ядром пролиферировали в течение временного окна, в течение которого животному вводили BrdU (см. маркеры со стрелками). Беременность приводит к значительному увеличению уровня мечения BrdU в β-клетках, что подтверждает усиление пролиферации. После анализа было обнаружено, что у беременных мышей с нокаутом GPR54, специфичных к β-клеткам, пролиферация снижена по сравнению с беременными контрольными мышами.
Красная маркировка инсулина используется для идентификации β-клеток. Любые клетки с зеленым ядром пролиферировали в течение временного окна, в течение которого животному вводили BrdU (см. маркеры со стрелками). Беременность приводит к значительному увеличению уровня мечения BrdU в β-клетках, что подтверждает усиление пролиферации. После анализа было обнаружено, что у беременных мышей с нокаутом GPR54, специфичных к β-клеткам, пролиферация снижена по сравнению с беременными контрольными мышами.
Close modal
Наши недавние исследования показывают, что кисспептин представляет собой важный плацентарный сигнал, который играет роль в регуляции адаптации островков к беременности в дополнение к другим уже установленным факторам. Несмотря на идентификацию нескольких сигналов, которые играют потенциальную роль в адаптации островков к беременности, стоит помнить, что плацента продуцирует и высвобождает широкий спектр гормонов для регуляции развития плода и необходимых материнских изменений. Плацента экспрессирует мРНК по крайней мере 80 различных пептидных гормонов, большинство из которых потенциально способны передавать сигнал островкам через по крайней мере один рецептор. Весьма вероятно, что другие в настоящее время не идентифицированные гормоны также играют роль в общении между плацентой и островком, и мы продолжаем дальнейшее изучение этих механизмов.
Плацента экспрессирует мРНК по крайней мере 80 различных пептидных гормонов, большинство из которых потенциально способны передавать сигнал островкам через по крайней мере один рецептор. Весьма вероятно, что другие в настоящее время не идентифицированные гормоны также играют роль в общении между плацентой и островком, и мы продолжаем дальнейшее изучение этих механизмов.
В то время как наше понимание того, как β-клетки адаптируются к беременности на моделях грызунов, расширяется, основной задачей в этой области является понимание того, применимы ли эти механизмы также к беременности человека. Кроме того, почему островки не могут в достаточной мере адаптироваться у женщин, у которых развивается ГСД?
Как человеческие β-клетки адаптируются к беременности, остается очень плохо изученным, особенно в отношении массы β-клеток. Мы можем оценить общий гомеостаз глюкозы с помощью тестов на толерантность к глюкозе и косвенно оценить функцию β-клеток путем измерения уровня циркулирующего инсулина и с помощью математических моделей, таких как HOMA-% β. Однако современная технология сканирования недостаточно развита, чтобы позволить клиническое измерение массы β-клеток, и единственные доступные данные об этом получены из посмертных образцов, взятых во время беременности. Ограниченное количество изученных образцов человека подтверждает повышенное высвобождение инсулина и увеличение массы β-клеток, хотя эти адаптации, по-видимому, происходят на более низких уровнях, чем в исследованиях на животных, с меньшим увеличением массы островков в 1,4–2,4 раза. За этими адаптациями также могут стоять разные механизмы: считается, что увеличение количества β-клеток человека в большей степени зависит от образования новых островков из клеток-предшественников или клеток протоков поджелудочной железы (неогенез), чем от увеличения островков за счет репликации существующих. β-клетки. Однако более широкие принципы, наблюдаемые в моделях на животных, согласно которым островки адаптируются к беременности за счет увеличения массы β-клеток и увеличения секреции инсулина, по-видимому, согласуются с беременностью человека.
Однако современная технология сканирования недостаточно развита, чтобы позволить клиническое измерение массы β-клеток, и единственные доступные данные об этом получены из посмертных образцов, взятых во время беременности. Ограниченное количество изученных образцов человека подтверждает повышенное высвобождение инсулина и увеличение массы β-клеток, хотя эти адаптации, по-видимому, происходят на более низких уровнях, чем в исследованиях на животных, с меньшим увеличением массы островков в 1,4–2,4 раза. За этими адаптациями также могут стоять разные механизмы: считается, что увеличение количества β-клеток человека в большей степени зависит от образования новых островков из клеток-предшественников или клеток протоков поджелудочной железы (неогенез), чем от увеличения островков за счет репликации существующих. β-клетки. Однако более широкие принципы, наблюдаемые в моделях на животных, согласно которым островки адаптируются к беременности за счет увеличения массы β-клеток и увеличения секреции инсулина, по-видимому, согласуются с беременностью человека.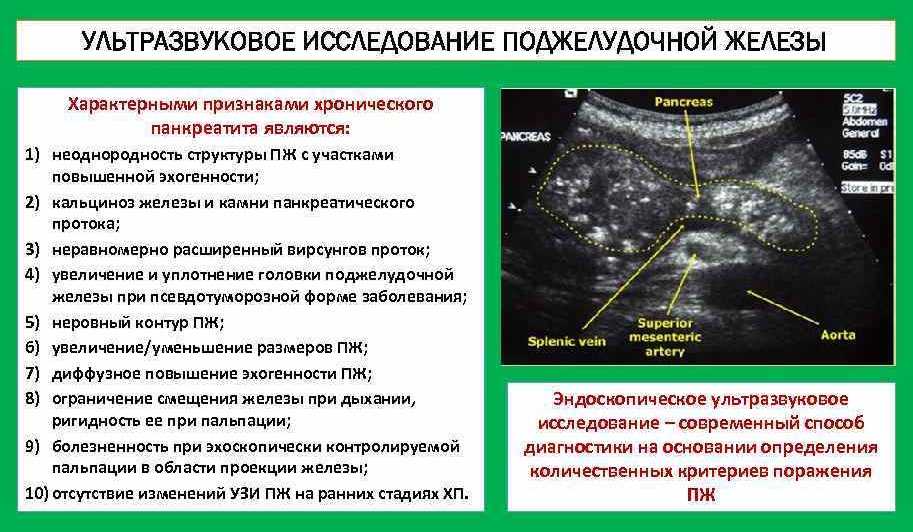
Имеются также ограниченные данные о том, играют ли сигналы, управляющие адаптацией островков к беременности у грызунов, соответствующую роль у людей. Лечение изолированных островков человека лактогенными гормонами действительно потенцирует стимулированную глюкозой секрецию инсулина, но вопрос о том, стимулируют ли они массу β-клеток в островках человека, остается спорным и неубедительным. Если лактогенные гормоны действительно играют ключевую роль в адаптации островков к беременности человека, то из этого следует, что женщины с ГСД могут иметь низкий уровень циркулирующего пролактина и/или плацентарного лактогена. Однако, несмотря на несколько исследований, изучающих эту связь, по-видимому, нет корреляции между низким уровнем материнского пролактина и плацентарного лактогена и повышенным риском развития ГСД.
В наших собственных исследованиях мы показали, что кисспептин потенцирует стимулированную глюкозой секрецию инсулина изолированными островковыми клетками человека, а в клинических исследованиях женщины с ГСД имеют значительно более низкие уровни циркулирующего кисспептина по сравнению со здоровыми беременными женщинами. Низкий уровень кисспептина во время беременности также коррелирует со снижением высвобождения инсулина в ответ на введение глюкозы. В этом случае данные человека согласуются с результатами мышиных моделей, предполагая, что передача сигналов плацентарного кисспептина важна для поддержания здорового гомеостаза глюкозы.
Низкий уровень кисспептина во время беременности также коррелирует со снижением высвобождения инсулина в ответ на введение глюкозы. В этом случае данные человека согласуются с результатами мышиных моделей, предполагая, что передача сигналов плацентарного кисспептина важна для поддержания здорового гомеостаза глюкозы.
Понимание сигналов, связанных с адаптацией островков человека к беременности, представляет большой клинический интерес. Если дисфункция передачи сигналов между плацентой и поджелудочной железой может привести к ГСД, то мониторинг уровней этих сигналов может позволить нам раньше выявить матерей с высоким риском развития ГСД. Маловероятно, что какой-либо отдельный фактор сможет предсказать риск ГСД. Тем не менее, сохраняется интерес к разработке скрининга нескольких биомаркеров, которые могли бы выявить восприимчивых женщин, что позволило бы проводить раннее вмешательство и минимизировать клинические осложнения для матери и ребенка.
В принципе, сигналы, идентифицированные для увеличения секреторной способности инсулина и массы β-клеток, также могут иметь огромный терапевтический потенциал. Если островки беременной женщины не справляются с требованиями беременности из-за, например, слишком низкого уровня кисспептина, то можем ли мы вводить дополнительный кисспептин? Кроме того, если кисспептин и аналогичные сигналы увеличивают высвобождение инсулина и массу β-клеток, то могут ли они использоваться в качестве терапии диабета вне беременности? На практике требуется гораздо больше работы, чтобы гарантировать, что любое терапевтическое использование будет безопасным и эффективным. Необходимо соблюдать большую осторожность при назначении новых методов лечения во время беременности, и многие из этих сигналов имеют другие нецелевые побочные эффекты в других тканях.
Если островки беременной женщины не справляются с требованиями беременности из-за, например, слишком низкого уровня кисспептина, то можем ли мы вводить дополнительный кисспептин? Кроме того, если кисспептин и аналогичные сигналы увеличивают высвобождение инсулина и массу β-клеток, то могут ли они использоваться в качестве терапии диабета вне беременности? На практике требуется гораздо больше работы, чтобы гарантировать, что любое терапевтическое использование будет безопасным и эффективным. Необходимо соблюдать большую осторожность при назначении новых методов лечения во время беременности, и многие из этих сигналов имеют другие нецелевые побочные эффекты в других тканях.
Необходима дальнейшая работа, чтобы точно понять, как β-клетки адаптируются к беременности у людей и какие сигналы регулируют эту реакцию. Однако, несмотря на различия между беременностью грызунов и человека, ключевые плацентарные пептиды, вероятно, играют жизненно важную роль в обеспечении адаптации островков, необходимой для предотвращения ГСД. Более полное понимание связи между плацентой и β-клетками может сыграть важную роль в решении проблемы растущей распространенности ГСД и улучшении результатов как для матерей, так и для детей.
Более полное понимание связи между плацентой и β-клетками может сыграть важную роль в решении проблемы растущей распространенности ГСД и улучшении результатов как для матерей, так и для детей.
Веб-сайт Diabetes UK: Ресурсы по гестационному диабету: https://www.diabetes.org.uk/diabetes-the-basics/gestational-diabetes
Женевей М., Понтес Х. и Меда П. (2010) Адаптация бета-клеток во время беременности: основное различие между людьми и грызунами? Диабетология , 53 , 2089–2092.
Батлер А.Е., Као-Минь Л., Галассо Р. и др. (2010) Адаптивные изменения фракционной площади бета-клеток поджелудочной железы и оборота бета-клеток при беременности человека. Диабетология , 53 , 2167–2176.
Симпсон, С.Дж.С., Смит, Л.И.Ф., Боу, Дж.Е. (2018)Плацентарные пептиды, регулирующие адаптацию островков к беременности: клинический потенциал при гестационном сахарном диабете. Курс.
 мнение Фармакология . 43 , 59–65.
мнение Фармакология . 43 , 59–65.Bowe, J.E., Hill, T.G., Hunt, K.F., et al. (2019) Роль плацентарного кисспептина в адаптации β-клеток к беременности. JCI Insight , 4 , 124540.
Лорна И.Ф. Смит — научный сотрудник, работающий с доктором Джеймсом Боу в Королевском колледже Лондона. Она получила докторскую степень в области нейроэндокринологии в Бристольском университете в 2016 году, изучая стероидогенную регуляцию транскрипции в коре надпочечников под руководством доктора Франчески Спига и профессора Стаффорда Лайтмана. У нее также была возможность провести 2 года, работая в Национальном институте здравоохранения в Бетесде, США, под руководством доктора Грети Агилеры в рамках программы партнерства выпускников NIH. Электронная почта: [email protected]
Джеймс Э. Боуи — старший преподаватель физиологии в Королевском колледже Лондона. Он получил докторскую степень в 2006 году, исследуя влияние стресса на репродуктивную функцию гипоталамуса.

