Содержание
Чем лечить насморк у ребенка
Ринит — это распространенное заболевание, которое значительно влияет на качество жизни больного ребенка и его родителей, ухаживающих за ним. Лечение детского ринита является эмпирическим и не основано на подробном исследовании его причин. Хотя обычно заболевание не приводит к тяжелым последствиям, оно существенно сказывается на состоянии здоровья, как соматическом, так и психическом.
Дети часто страдают от типичных симптомов ринита, включая насморк (ринорею), заложенность носа и / или чихания. Основным причинным механизмом, вызывающим все эти симптомы, является воспаление. Ринит — это заболевание, которое не было так тщательно изучено медициной, как другие варианты заболеваний, в которых аллергический компонент играет существенную роль, такие как астма и экзема. Однако не исключено, что клинические проявления ринита могут предшествовать развитию сенсибилизации к аллергенам.
Каковы причины насморка у детей?
Определенную роль в возникновении ринитов у детей в раннем детстве играет наследственность. Наличие атопических симптомов у родителей является одним из наиболее значительных факторов риска развития ринита раннего детства. Роль наследственного фактора была дополнительно подтверждена исследованием ринитов у близнецов.
Наличие атопических симптомов у родителей является одним из наиболее значительных факторов риска развития ринита раннего детства. Роль наследственного фактора была дополнительно подтверждена исследованием ринитов у близнецов.
Растущая распространенность аллергических заболеваний во всем мире предполагает, что изменение состояния окружающей среды также может влиять на развитие ринита. Поскольку ринит — это заболевание верхних дыхательных путей, особый интерес представляет явная связь его возникновения с контактом с переносимыми по воздуху раздражителями, такими как табачный, печной и выхлопной дым, и прочими загрязнителями атмосферы.
Значительной может быть и роль вдыхаемых аллергенов в виде домашней пыли. Однако связь этот в значительной мере парадоксальна: снижение воздействия пылевого аллергена может не снизить, а вместо этого увеличить риск сенсибилизации, которая затем может привести к усилению последующих респираторных атопических расстройств1.
Питание и диета также могут способствовать формированию защиты от ринита раннего детства. Так, например, введение рыбы в рацион ребенка достоверно обеспечивает защиту от дошкольного ринита. Кроме того, существенную роль в развитии и регуляции иммунной системы играет достаточный уровень витамина D. Изменения в образе жизни, такие как уменьшение активности на свежем воздухе и уменьшения воздействие солнечного света, приводят к снижению метаболизма витамина D, что и способствует росту аллергических заболеваний. При этом потребление достаточного количества витамина D будущей матерью во время беременности обеспечивает защиту ребенка от развития ринита.
Так, например, введение рыбы в рацион ребенка достоверно обеспечивает защиту от дошкольного ринита. Кроме того, существенную роль в развитии и регуляции иммунной системы играет достаточный уровень витамина D. Изменения в образе жизни, такие как уменьшение активности на свежем воздухе и уменьшения воздействие солнечного света, приводят к снижению метаболизма витамина D, что и способствует росту аллергических заболеваний. При этом потребление достаточного количества витамина D будущей матерью во время беременности обеспечивает защиту ребенка от развития ринита.
Также для предупреждения ринита настоятельно рекомендуется кормление грудью из-за его многочисленных преимуществ для новорожденных, в том силе и регуляции работы иммунной системы.
Роль микробного воздействия на развитие ринитов у детей
«Гигиеническая гипотеза» постулирует, что рост показателей распространенности атопических ринитов за последние несколько десятилетий может быть связан со снижением уровня инфицирования в раннем детстве, что, в свою очередь, связано с более богатым образом жизни и повышением уровня гигиены. Возможно, что отсутствие контакта с инфекциями в раннем возрасте приводит к «отсутствию» противоинфекционного ответа, и, следовательно, к уменьшению способности организма подавлять воспаление. Так, например, выявлена обратная связь между количеством братьев и сестер в семье и частотой возникновения ринитов в возрасте 6-7 лет. Более «стерильная» среда способствует возникновению большего количества ринитов.
Возможно, что отсутствие контакта с инфекциями в раннем возрасте приводит к «отсутствию» противоинфекционного ответа, и, следовательно, к уменьшению способности организма подавлять воспаление. Так, например, выявлена обратная связь между количеством братьев и сестер в семье и частотой возникновения ринитов в возрасте 6-7 лет. Более «стерильная» среда способствует возникновению большего количества ринитов.
Респираторные вирусные инфекции предрасполагают к развитию астмы в дошкольном возрасте. Частое инфицирование риновирусом человека связано с будущим развитием стойких хрипов или астмы. Из-за тесной связи между ринитом и хрипом возможно наличие связи между респираторной вирусной инфекцией и ринитом. Также выявлена значительная связь между парагриппом и энтеровирусными инфекциями и возникновением ринита в первый год жизни ребенка.
Таким образом, ринит в раннем детстве (младенческий и дошкольный; 0–6 лет), связан с наследственными факторами, такими как родительский анамнез атопических заболеваний, с наличием сопутствующих атопических заболеваний и сенсибилизацией. Воздействие окружающей среды и питание также могут влиять на развитие ринита в раннем возрасте.
Воздействие окружающей среды и питание также могут влиять на развитие ринита в раннем возрасте.
Какие виды ринитов с насморком бывают?
Аллергический ринит является наиболее распространенным заболеванием и затрагивает более 20% населения:
Влияет на качество жизни, посещаемость и успешность в школе.
Диагностируется на основании анамнеза и обследования, подтвержденного специальными тестами на аллергию.
Является фактором риска развития астмы.
Местные назальные кортикостероиды являются предпочтительным методом лечения при заболеваниях средней и тяжелой степени тяжести.
Обучение контролю аллергии улучшает качество жизни в зависимости от конкретного заболевания.
Неудача лечения может быть связана с несовершенной техникой использования назальных спреев и капель.
Иммунотерапия очень эффективна в отдельных случаях.
Неаллергический ринит:
Имеет многофакторную этиологию.

Является фактором риска развития астмы.
Эозинофильный ринит хорошо поддается лечению кортикостероидами.
Может сопровождаться системными заболеваниями, такими как гранулематоз Вегенера, Черг–Стросса и саркоидоз.
Инфекционный ринит
Может быть вызван вирусами, реже бактериями, грибками и простейшими.
Часто бывает более тяжелым у пациентов с аллергией, особенно если инфекция возникает во время воздействия аллергена.
Как лечить ринит?
Эдукация
Существенным фактором лечения ринита является медицинское просвещение родителей о причинах ринита. Сам ребенок и /или его родители должны быть проинформированы
о характере заболевания, причинах и механизмах ринита, симптомах и доступных методах лечения. Следует обеспечить обучение методам предотвращения воздействия аллергенов и основам медикаментозной терапии, включая правильное использование назальных спреев и капель. Значительная часть неудач в терапии связана именно с этим фактором.
Значительная часть неудач в терапии связана именно с этим фактором.
Важно информировать родителей об осложнениях ринита, включая синусит и средний
отит, а также о сопутствующих заболеваниях, таких как астма и полипы носа. Они должны быть осведомлены о том, как распознаются и лечатся такие осложнения.
Родители должны быть осведомлены о потенциальном негативном влиянии ринита на качество жизни ребенка и преимуществах неукоснительного соблюдения терапевтических рекомендаций.
Родители должны иметь реалистичные ожидания в отношении результатов терапии и должны понимать, что полное излечение обычно не происходит при лечении хронических заболеваний, включая ринит, и что может потребоваться длительное систематическое лечение.
Рекомендации по предотвращению воздействия аллергенов сложны. Стратегия избегания контактов с аллергенами явно полезно при аллергии на домашних животных, лошадей и некоторые профессиональные аллергены (лабораторные животные, латекс). Однако меры, направленные на снижение воздействия домашней пыли (пылевых клещей) не дают ожидаемых результатов.
При сезонном аллергическом рините может быть эффективно использование назальных фильтров, что приводит к значительному снижению симптомов аллергического ринита и конъюнктивита во время сезонов цветения.
Промывание носа и капли
Промывание носа физиологическим раствором (или морской водой) способно уменьшать симптомы ринита у детей и взрослых. Это безопасное и недорогое лечение. Однако у детей с артериальной гипертензией следует учитывать натриевую нагрузку от солевых растворов. Этот метод используется как дополнительный при терапии ринитов. Он может быть весьма эффективен в сочетании с традиционным лечением. Стерильные глазные капли из физрастора являются простым, нетоксичным и эффективным способом лечения при сезонном аллергическом конъюнктивите.
Фармакотерапия
Несмотря на стратегию избегания аллергенов и триггеров ринита, у многих детей по-прежнему могут сохраняются стойкие симптомы, характер которых должен определять выбор лекарства.
Пероральные Н1-антигистаминные препараты уменьшают симптомы насморка в среднем на 7%. Они эффективны преимущественно при зуде, чихании и ринореи. Дезлоратадин, фексофенадин, цетиризин и левоцетиризин оказывают умеренное влияние на снижение симптомов заложенности носа, снижают симптомы аллергии на конъюнктиве, небе, коже и нижних дыхательных путях. Регулярная терапия с их помощью более эффективна, чем применение «по мере необходимости» при персистирующем рините. Они могут значительно улучшить качество жизни. Антигистаминные препараты первого поколения, например хлорфенамин, дифенгидрамин, имеют побочное седативное действие и снижают успеваемость в учебе. Антигистаминные препараты второго поколения, например акривастин, цетиризин, дезлоратадин, фексофенадин, левоцетиризин, лоратадин и мизоластин оказывают меньшее седативное действие.
Они эффективны преимущественно при зуде, чихании и ринореи. Дезлоратадин, фексофенадин, цетиризин и левоцетиризин оказывают умеренное влияние на снижение симптомов заложенности носа, снижают симптомы аллергии на конъюнктиве, небе, коже и нижних дыхательных путях. Регулярная терапия с их помощью более эффективна, чем применение «по мере необходимости» при персистирующем рините. Они могут значительно улучшить качество жизни. Антигистаминные препараты первого поколения, например хлорфенамин, дифенгидрамин, имеют побочное седативное действие и снижают успеваемость в учебе. Антигистаминные препараты второго поколения, например акривастин, цетиризин, дезлоратадин, фексофенадин, левоцетиризин, лоратадин и мизоластин оказывают меньшее седативное действие.
Наружные назальные h2-антигистаминные препараты обладают более выраженным терапевтическим эффектом, превосходя пероральные антигистаминные препараты при симптомах ринита. Но они не способны помочь с симптомами на других участках, таких как глаза, глотка, нижние дыхательные пути и кожа. Спреи и капли начинают действовать в течение 15 минут после применения и хорошо подходят в качестве экстренной терапии.
Спреи и капли начинают действовать в течение 15 минут после применения и хорошо подходят в качестве экстренной терапии.
Местные интраназальные кортикостероиды превосходят по эффктивности антигистаминные препараты. Они действуют путем подавления воспаления в нескольких стадиях каскада воспаления, обладая эффективностью до 17%. Начало действия наступает через 6-8 ч после введения первой дозы, а клиническое улучшение может не проявляться в течение нескольких дней. Максимальный эффект может проявиться только через 2 недели. Поэтому упреждающее начало применение до сезона цветения или до планируемого контакта с аллергеном повышает эффективность лечения. Системная абсорбция незначительна при применении мометазона и
флутиказона, незначительна для остальных и высока для бетаметазона и дексаметазона – их следует применять только в краткосрочном лечении.Одновременное лечение ингибиторами CYP3A, такими как итраконазол или ритонивир, может повысить системную биодоступность интраназальных кортикостероидов. Препараты используются в качестве терапии первой линии при умеренных или тяжелых стойких симптомах ринита и неудачах лечения только антигистаминными препаратами. Местные стероидные капли следует сразу же использовать при полипозе носа и тяжелой обструкции.
Препараты используются в качестве терапии первой линии при умеренных или тяжелых стойких симптомах ринита и неудачах лечения только антигистаминными препаратами. Местные стероидные капли следует сразу же использовать при полипозе носа и тяжелой обструкции.
Системные глюкокортикостероиды редко показаны при лечении ринита, за исключением случаеав тяжелой носовой непроходимости, для важных социальных событий, например, экзамены или свадьбы. Пероральные кортикостероиды следует применять кратко и всегда в сочетании с местным назальным кортикостероидом.
Антилейкотриены бывают двух видов: антагонисты рецепторов LTRAS (например, монтелукаст и зафирлукаст) и ингибиторы синтеза (например зилеутон). Эффективность лечения ниже, чем у антигистаминных препаратов и составляет около 5%. В основном они используются у детей с сопутствующей астмой.
Интраназальные противоотечные средства: А1-агонист эфедрин (в виде назальных капель) и а2-агонист ксилометазолин (доступен в виде назальных капель или спрея для взрослых и детей старше 3 месяцев) являются симпатомиметиками, которые усиливают сужение сосудов носа и эффективны при обструкции носа как при аллергии, так и без нее. Оксиметазолин оказывает действие, которое начинается в течение 10 минут и длится до 12 часов. Однако регулярное применение может привести к медикаментозному риниту с тахифилаксией к препарату и выраженной хронической заложенности носа. Рекомендуется кратковременное использование дo 10 дней, чтобы избежать эффекта «отскока
Оксиметазолин оказывает действие, которое начинается в течение 10 минут и длится до 12 часов. Однако регулярное применение может привести к медикаментозному риниту с тахифилаксией к препарату и выраженной хронической заложенности носа. Рекомендуется кратковременное использование дo 10 дней, чтобы избежать эффекта «отскока
Пероральные противоотечные средства (псевдоэфедрин) слабо эффективны для уменьшения заложенности носа. Они не вызывают эффекта отскока при отмене, но менее эффективны, чем местные препараты при заложенности носа. Эффект длится 30 мин – 6 ч или дольше при применении препаратов с медленным высвобождением.
Хромоны [кромогликат натрия ( = кромолин) и недокромил натрия]. Кромогликат натрия и недокромил натрия ингибируют дегрануляцию сенсибилизированных тучных клеток,
ингибируя высвобождение медиаторов воспаления и аллергии. Кромогликат натрия слабо эффективен при рините, оказывая некоторое влияние на заложенность носа. Спрей необходимо использовать несколько раз (три — четыре) в день. В целом препарат очень хорошо переносится.
В целом препарат очень хорошо переносится.
Используется для детей и взрослых только с легкими симптомами и спорадическими проблемами в сезон или при ограниченном воздействии. Кромогликат и недокромиловые глазные капли полезны при конъюнктивите в качестве местной терапии.
Как видно из представленного обзора, лечение банального насморка у детей представляет собой сложную задачу по точной диагностике причин его возникновения и адекватного подбора средств его лечения. Во многих случаях самостоятельное лечение родителями насморка «наугад» может быть неэффективными или приводить к таким осложнениям, как развитие бронхиальной астмы. Поэтому даже при «обычном» насморке у ребенка родителям необходимо обратиться к врачу за консультацией.
Простуда у младенцев | Beacon Health System
Обзор
Простуда — это вирусная инфекция носа и горла вашего ребенка. Заложенность носа и насморк – основные признаки простуды.
Младенцы особенно подвержены простуде, отчасти потому, что они часто находятся рядом с детьми старшего возраста. Кроме того, у них еще не выработался иммунитет ко многим распространенным инфекциям. В течение первого года жизни у большинства детей бывает от шести до восьми простудных заболеваний. У них может быть даже больше, если они находятся в детских центрах.
Кроме того, у них еще не выработался иммунитет ко многим распространенным инфекциям. В течение первого года жизни у большинства детей бывает от шести до восьми простудных заболеваний. У них может быть даже больше, если они находятся в детских центрах.
Лечение простуды у младенцев включает облегчение их симптомов, например, введение жидкости, поддержание влажности воздуха и помощь в сохранении носовых проходов открытыми. Очень маленькие дети должны обратиться к врачу при первых признаках простуды, чтобы убедиться в отсутствии крупа, пневмонии или других более серьезных заболеваний.
Симптомы
Первыми признаками простуды у ребенка часто бывают:
- Заложенность или насморк
- Выделения из носа, которые сначала могут быть прозрачными, но могут сгущаться и становиться желтыми или зелеными
Другие признаки и симптомы простуды у ребенка могут включать:
- Лихорадка
- Чихание
- Кашель
- Снижение аппетита
- Раздражительность
- Проблемы с кормлением грудью или употреблением бутылочки из-за заложенности носа
Когда обратиться к врачу
Иммунной системе вашего ребенка потребуется время, чтобы созреть. Если у вашего ребенка простуда без осложнений, она должна пройти в течение 10–14 дней. Большинство простуд просто неприятность. Но важно серьезно относиться к признакам и симптомам вашего ребенка. Если симптомы не улучшаются или ухудшаются, пришло время поговорить с врачом.
Если у вашего ребенка простуда без осложнений, она должна пройти в течение 10–14 дней. Большинство простуд просто неприятность. Но важно серьезно относиться к признакам и симптомам вашего ребенка. Если симптомы не улучшаются или ухудшаются, пришло время поговорить с врачом.
Если вашему ребенку меньше 3 месяцев, позвоните врачу по номеру на ранней стадии болезни. У новорожденных особенно важно убедиться, что нет более серьезного заболевания, особенно если у вашего ребенка высокая температура.
Если вашему ребенку 3 месяца или больше, позвоните врачу, если ваш ребенок:
- Не смачивает столько подгузников, как обычно
- Имеет температуру выше 100,4 F (38 C)
- Кажется, у него болит ухо или он необычайно раздражителен
- Глаза красные или появляются желтые или зеленоватые выделения из глаз
- Проблемы с дыханием или свистящее дыхание
- Постоянный кашель
- Густые зеленые выделения из носа в течение нескольких дней
- Есть другие признаки или симптомы, которые вас беспокоят, такие как необычный или тревожный крик или невозможность проснуться, чтобы поесть
Немедленно обратитесь за медицинской помощью, если ваш ребенок:
- Отказывается кормить грудью или принимать жидкости
- Достаточно сильный кашель, вызывающий рвоту или изменение цвета кожи
- Кашляет кровянистой слизью
- Затрудненное дыхание или синюшность вокруг губ
- Имеет необычно низкую энергию или сонливость
Причины
 Наиболее распространены риновирусы.
Наиболее распространены риновирусы.Вирус простуды попадает в организм вашего ребенка через рот, глаза или нос.
После заражения вирусом ваш ребенок обычно становится невосприимчивым к этому вирусу. Но поскольку так много вирусов вызывают простуду, у вашего ребенка может быть несколько простуд в год и много на протяжении всей жизни. Кроме того, некоторые вирусы не вызывают стойкого иммунитета.
Ваш ребенок может заразиться вирусом через:
- Воздух. Когда больной человек кашляет, чихает или разговаривает, он может напрямую передать вирус вашему ребенку.
- Прямой контакт. Кто-то с простудой, который касается руки вашего ребенка, может передать вирус простуды вашему ребенку, который может заразиться после прикосновения к его или ее глазам, носу или рту.
- Загрязненные поверхности. Некоторые вирусы живут на поверхностях два часа или дольше. Ваш ребенок может заразиться вирусом, прикоснувшись к зараженной поверхности, например к игрушке.

Факторы риска
Несколько факторов повышают риск простуды у младенцев.
- Незрелая иммунная система. Младенцы по своей природе подвержены риску простудных заболеваний, поскольку они еще не подверглись воздействию или не выработали устойчивость к большинству вызывающих их вирусов.
- Воздействие на других детей. Проведение времени с другими детьми, которые не всегда моют руки или прикрывают рот при кашле и чихании, может увеличить риск простуды для вашего ребенка. Воздействие простудных заболеваний может увеличить риск простуды.
- Время года. Простуды чаще случаются с осени до поздней весны, но ваш ребенок может простудиться в любое время.
Осложнения
Эти состояния могут возникать вместе с простудой:
- Острая инфекция уха (средний отит). Это наиболее частое осложнение простуды. Ушные инфекции возникают, когда бактерии или вирусы попадают в пространство за барабанной перепонкой.
- Свистящее дыхание. Простуда может вызвать хрипы, даже если у вашего ребенка нет астмы. Если у вашего ребенка астма, простуда может усугубить ее.
- Острый синусит. Обычная простуда, которая не проходит, может привести к инфекции в носовых пазухах (синусит).
- Другие инфекции. Простуда может привести к другим инфекциям, включая пневмонию, бронхиолит и круп. Такие инфекции необходимо лечить у врача.
Профилактика
От простуды нет вакцины. Лучшая защита от простуды — разумные меры предосторожности и частое мытье рук.
- Держите ребенка подальше от всех, кто болен. Если у вас есть новорожденный, не позволяйте посещать его больным. Если возможно, избегайте общественного транспорта и общественных собраний с новорожденным.
- Мойте руки перед тем, как кормить ребенка или прикасаться к нему. Тщательно и часто мойте руки водой с мылом не менее 20 секунд.
 Если мыло и вода недоступны, используйте дезинфицирующее средство для рук на спиртовой основе, содержащее не менее 60% спирта. Научите детей старшего возраста важности мытья рук. Не прикасайтесь к глазам, носу или рту немытыми руками.
Если мыло и вода недоступны, используйте дезинфицирующее средство для рук на спиртовой основе, содержащее не менее 60% спирта. Научите детей старшего возраста важности мытья рук. Не прикасайтесь к глазам, носу или рту немытыми руками. - Часто чистите детские игрушки и пустышки. Очистите поверхности, к которым часто прикасаются. Это особенно важно, если кто-то из вашей семьи или товарищ по играм вашего ребенка простужен.
- Научите всех домочадцев кашлять или чихать в салфетку. Немедленно выбросьте использованные салфетки и тщательно вымойте руки. Если вы не можете вовремя дотянуться до салфетки, кашляйте или чихайте в локоть. Затем вымойте руки.
- Ознакомьтесь с правилами вашего детского центра. Найдите учреждение по уходу за детьми с соблюдением правил гигиены и четкими правилами содержания больных детей дома.
Простые профилактические меры помогут предотвратить простуду.
Диагностика
Если вашему ребенку меньше 3 месяцев, позвоните его или ее врачу на ранней стадии болезни. У новорожденных особенно важно убедиться, что нет более серьезного заболевания, особенно если у вашего ребенка высокая температура.
У новорожденных особенно важно убедиться, что нет более серьезного заболевания, особенно если у вашего ребенка высокая температура.
Как правило, вам не нужно обращаться к врачу, если у вашего старшего ребенка простуда. Если у вас есть вопросы или если симптомы вашего ребенка ухудшаются или не проходят, возможно, пришло время обратиться к врачу.
Врач вашего ребенка обычно может диагностировать обычную простуду по признакам и симптомам вашего ребенка. Если ваш врач подозревает, что у вашего ребенка бактериальная инфекция или другое заболевание, он или она может назначить рентген грудной клетки или другие тесты, чтобы исключить другие причины симптомов вашего ребенка.
Лечение
Простуда не лечится. В большинстве случаев простуда проходит без лечения, обычно в течение от недели до 10 дней, но кашель может сохраняться в течение недели и более. Антибиотики не действуют против вирусов простуды.
Постарайтесь сделать так, чтобы ваш ребенок чувствовал себя более комфортно, принимая такие меры, как употребление достаточного количества жидкости, отсасывание слизи из носа и поддержание влажности воздуха.
Лекарств, отпускаемых без рецепта (OTC), как правило, следует избегать у младенцев.
Жаропонижающие препараты
Вы можете использовать безрецептурные жаропонижающие препараты , если лихорадка причиняет дискомфорт вашему ребенку. Однако эти лекарства не убивают вирус простуды. Лихорадка является частью естественной реакции вашего ребенка на вирус, поэтому может помочь, если у вашего ребенка будет субфебрильная температура.
Для лечения лихорадки или боли у детей подумайте о том, чтобы давать ребенку безрецептурные лекарства для младенцев или детей, отпускаемые без рецепта, такие как ацетаминофен (Тайленол, другие) или ибупрофен (Адвил, Мотрин, другие). Это более безопасные альтернативы аспирину.
Детям младше 3 месяцев не давайте ацетаминофен, пока ваш ребенок не осмотрен врачом. Не давайте ибупрофен ребенку младше 6 месяцев или детям, у которых постоянная рвота или обезвоживание. Используйте эти препараты в течение кратчайшего времени. Если вы даете ребенку обезболивающее, внимательно следуйте инструкциям по дозировке. Позвоните своему врачу, если у вас есть вопросы о правильной дозировке для вашего ребенка.
Если вы даете ребенку обезболивающее, внимательно следуйте инструкциям по дозировке. Позвоните своему врачу, если у вас есть вопросы о правильной дозировке для вашего ребенка.
Дети и подростки, выздоравливающие от ветряной оспы или гриппоподобных симптомов, никогда не должны принимать аспирин. Это связано с тем, что аспирин был связан с синдромом Рея, редким, но потенциально опасным для жизни состоянием у таких детей.
Лекарства от кашля и простуды
Лекарства от кашля и простуды небезопасны для младенцев и детей младшего возраста. Безрецептурные лекарства от кашля и простуды не лечат основную причину простуды у ребенка и не заставят ее пройти раньше ⸺, и они могут быть опасны для вашего ребенка. Лекарства от кашля и простуды имеют потенциально серьезные побочные эффекты, включая передозировку со смертельным исходом у детей младше 2 лет.
Не используйте безрецептурные лекарства, кроме жаропонижающих и обезболивающих, для лечения кашля и простуды у детей младше 6 лет.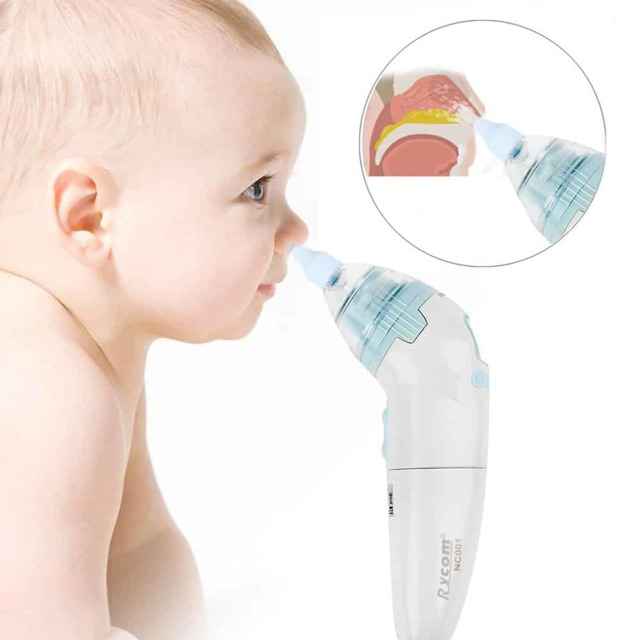 Также рассмотрите возможность избегать использования этих лекарств для детей младше 12 лет.
Также рассмотрите возможность избегать использования этих лекарств для детей младше 12 лет.
Образ жизни и домашние средства
Чаще всего простуду у детей старшего возраста можно лечить в домашних условиях. Чтобы сделать вашего ребенка максимально комфортным, попробуйте некоторые из этих предложений:
- Предлагайте большое количество жидкости. Жидкости важны для предотвращения обезвоживания. Смесь или грудное молоко — лучший выбор. Поощряйте ребенка принимать обычное количество жидкости. Дополнительные жидкости не нужны. Если вы кормите ребенка грудью, продолжайте в том же духе. Грудное молоко обеспечивает дополнительную защиту от микробов, вызывающих простуду.
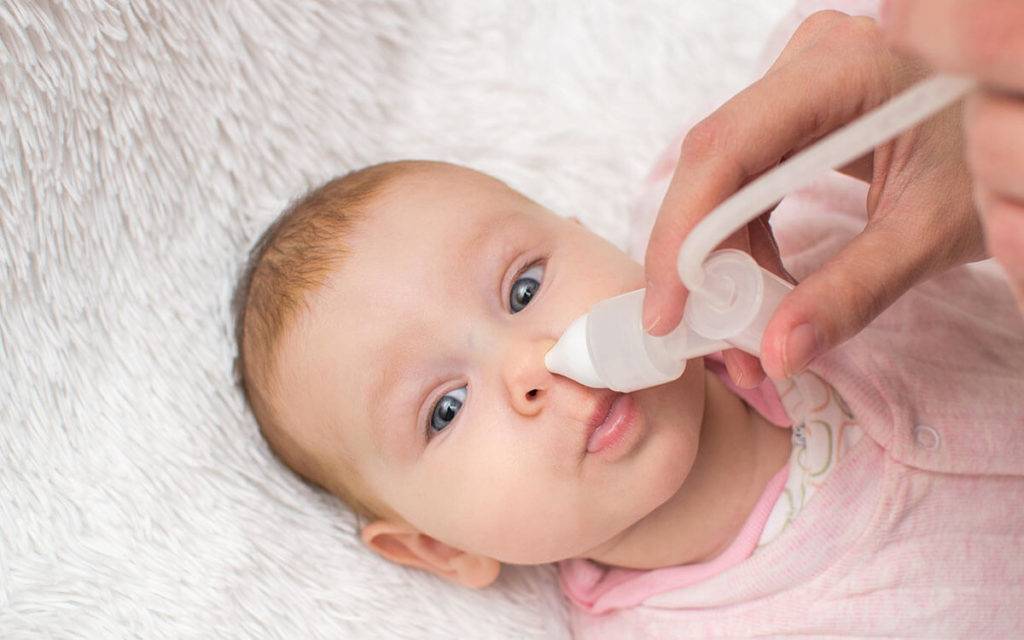
Отсосите нос ребенку. Очищайте носовые ходы ребенка с помощью шприца с резиновой грушей. Сожмите шприц с грушей, чтобы выгнать воздух. Затем вставьте кончик груши примерно на 1/4–1/2 дюйма (примерно от 6 до 12 миллиметров) в ноздрю ребенка, направив его к задней и боковой части носа.

Отпустите грушу, удерживая ее на месте, пока она отсасывает слизь из носа ребенка. Выньте шприц из ноздри ребенка и вылейте содержимое на салфетку, быстро сжимая грушу, удерживая наконечник вниз. Повторяйте столько раз, сколько необходимо для каждой ноздри. Очистите шприц с грушей водой с мылом.
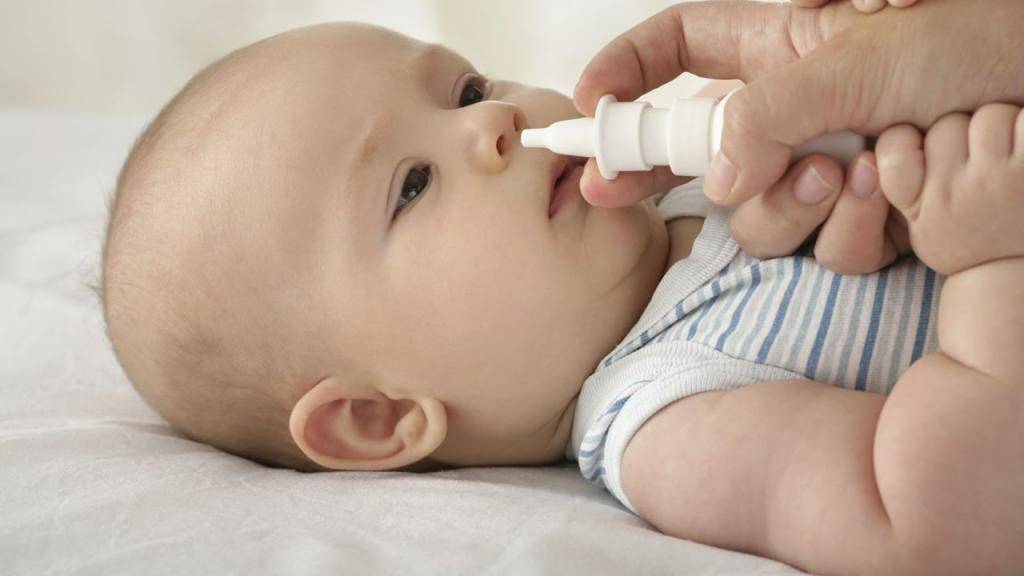
- Попробуйте назальные капли с физиологическим раствором. Врач вашего ребенка может порекомендовать назальные капли с физиологическим раствором для увлажнения носовых ходов и разжижения густой носовой слизи. Ищите эти безрецептурных капель в местной аптеке. Нанесите назальные капли с солевым раствором, подождите некоторое время, а затем с помощью груши отсосите слизь из каждой ноздри.
- Увлажнить воздух. Увлажнитель с прохладной водой в комнате вашего ребенка может уменьшить заложенность носа. Ежедневно меняйте воду и следуйте инструкциям производителя по очистке устройства.

Подготовка к приему
Если вам необходимо обратиться к педиатру или семейному врачу вашего ребенка, вот некоторая информация, которая поможет вам подготовиться к приему вашего ребенка.
Что вы можете сделать
Составьте список:
- Симптомы, которые вы заметили у своего ребенка, включая любые, которые могут показаться не связанными с причиной, по которой вы записались на прием.
- Ключевая личная информация, , например, ходит ли ваш ребенок в детский сад или иным образом контактировал с кем-то, кто болеет простудой. Укажите, сколько простудных заболеваний у вашего ребенка было, как долго они длились и подвергался ли ваш ребенок пассивному курению. Может быть полезно отметить в своем календаре день, когда вы поймете, что у вашего ребенка простуда.
- Все лекарства, витамины или добавки , которые принимает ваш ребенок, включая дозировки.
- Вопросы, которые нужно задать своему врачу.

При простуде к врачу следует задать следующие вопросы:
- Что, вероятно, вызывает симптомы у моего ребенка?
- Существуют ли другие возможные причины?
- Какие анализы нужны?
- Как лучше поступить?
- У моего ребенка другие проблемы со здоровьем. Как я могу лучше всего управлять ими вместе?
- Есть ли ограничения, которым мы должны следовать?
- Существуют ли лекарства, отпускаемые без рецепта, которые небезопасны для моего ребенка в этом возрасте?
Не стесняйтесь задавать другие вопросы, которые у вас есть.
Чего ожидать от врача
Врач вашего ребенка, скорее всего, задаст вам вопросы, в том числе:
- Когда у вашего ребенка появились симптомы?
- Были ли они постоянными или случайными?
- Насколько они серьезны?
- Что, по-видимому, улучшает их?
- Что их ухудшает?
- Из-за заложенности носа ваш ребенок стал меньше есть или пить?
- У вашего ребенка столько же мокрых подгузников, как обычно?
- Была ли лихорадка? Если да, то насколько высоко?
- Сделаны ли прививки вашему ребенку?
- Ваш ребенок недавно принимал антибиотики?
Ваш врач задаст дополнительные вопросы, основываясь на ваших ответах, симптомах и потребностях вашего ребенка. Подготовка и предвосхищение вопросов помогут вам максимально эффективно использовать время, проведенное с врачом.
Подготовка и предвосхищение вопросов помогут вам максимально эффективно использовать время, проведенное с врачом.
Последнее обновление: 24 июня 2021 г.
© 1998-2022 Фонд медицинского образования и исследований Мэйо (MFMER). Все права защищены.
Условия использования
Хорошее домашнее средство безопасно, недорого и так же полезно, как безрецептурные лекарства. Они также есть практически в каждом доме. Вот как вы можете лечить симптомы у вашего ребенка с помощью простых, но эффективных домашних средств вместо лекарств. 1. Насморк: Просто отсосать или выдуть. И помните, когда нос вашего ребенка течет как из крана, он избавляется от вирусов. Антигистаминные препараты (например, Бенадрил) не помогают при средней простуде. Однако они полезны и разрешены, если насморк вызван назальной аллергией (сенной лихорадкой). 2. Заложенность носа: Используйте назальные жидкости.  Лекарства: Не существует лекарства, которое могло бы удалить засохшую слизь или гной из носа. Лекарства: Не существует лекарства, которое могло бы удалить засохшую слизь или гной из носа.3. Кашель: Используйте самодельные лекарства от кашля. Для детей в возрасте от 3 месяцев до 1 года: давать теплые прозрачные жидкости (например, теплую воду, яблочный сок). Дозировка составляет от 1 до 3 чайных ложек (от 5 до 15 мл) 4 раза в день при кашле. Избегайте меда, потому что он может вызвать детский ботулизм. Если вашему ребенку меньше 3 месяцев, обратитесь к детскому врачу. Для детей от 1 года и старше: при необходимости используйте МЕД, от ½ до 1 чайной ложки (от 2 до 5 мл). Он разжижает выделения и ослабляет кашель. (Если меда нет, вы можете использовать кукурузный сироп.) Недавние исследования показали, что мед лучше, чем аптечные сиропы от кашля, снижает частоту и тяжесть ночного кашля. № Для детей в возрасте 6 лет и старше: Используйте КАПЕЛЬ ОТ КАШЛЯ для покрытия раздраженного горла. (Если леденцов от кашля нет, можно использовать леденцы. |
