Содержание
Тянет низ живота на 39 неделе беременности: часто когда 39 неделя
Содержание
- Медицинские показания
- Состояние плода
- УЗИ
- Симптоматика на последнем сроке
- Дополнительная симптоматика
- Предвестники родовой деятельности
- Полезное видео
Если идёт 39 неделя беременности, тянет живот, рекомендуется проконсультироваться с гинекологом. Рассматриваемые симптомы могут указывать на наступление родов.
Медицинские показания
Период, когда женщина вынашивает малыша, считается одним из самых приятных моментов в её жизни. В норме беременность длится 9 месяцев либо 41 неделю.
Но родовая деятельность может наступить раньше, на 39 неделе.
Гинекологи считают, что самым лучшим для зачатия периодом является середина цикла. Характер течения беременности индивидуален. Кому тяжёло её переносить, а кто-то её даже не замечает.
На 39 неделе могут появиться первые симптомы предстоящих родов.
В этот период не рекомендуется путешествовать и совершать поездки на длительные расстояния.
Если гинеколог при постановке пациентки на учет решает проводить кесарево сечение, в 39 недель беременную направят в родовое отделение для подготовки к предстоящей операции.
Предварительно пациентка сдает некоторые лабораторные анализы, проводится УЗИ. Если беременность протекает в норме, противопоказания отсутствуют, роды проводятся естественным путем.
Состояние плода
При беременности на 39 неделе появляется ещё больший дискомфорт, чем в другие периоды вынашивания плода. Вес ребенка достигает 3,5 кг, а длина его тела – 52 см.
Эти параметры считаются средними статистическими для новорожденного малыша. В 39 недель родовая деятельность может наступить в любой момент, так как плод готов к родам.
Основной симптом предстоящих родов – тянет низ живота на 39 неделе беременности.
Если сделать УЗИ, можно увидеть, что ребенок занял положение, удобное для прохождения по родовым путям. Чтобы предупредить боль в этот период, кости черепа мягкие, а между ними находятся хрящи.
Чтобы предупредить боль в этот период, кости черепа мягкие, а между ними находятся хрящи.
Такие особенности строения позволяют голове ребенка несколько деформироваться в родах. Одновременно предупреждается травмирование мозга плода.
Позже голова приобретает стандартную форму. Длина тела увеличивается за счет удлинения ног, которые в тридцать девять недель согнуты.
На конец беременности плацента регрессирует, её толщина уменьшается ежедневно. Только ребенок испытывает нехватку кислорода, тянет живот, боль отдает в поясницу – признаки предстоящих родов.
УЗИ
Чаще в 39 недель беременности УЗИ не проводится. Но при наличии индивидуальных показаний данное обследование проводится.
Во время диагностики врач осматривает ребёнка, устанавливает не только его размеры, но и степень развития.
Одновременно врач оценивает состояние матки, её размеры, степень зрелости шейки детородного органа. Ещё один критерий в 39 недель – количество околоплодных вод.
Если при патологии у пациентки сильно тянет низ живота на 39 неделе беременности, во время УЗИ врач устанавливает степень зрелости плаценты. В норме она должна находиться в 3 степени.
В норме она должна находиться в 3 степени.
Чем выше этот показатель, тем больше изношена плацента. При нормальном состоянии плацента обеспечивает поступление к ребенку антител, принимающих участие в формировании иммунной защиты.
С помощью УЗИ тридцать девятая неделя описывается с учетом представлений о нахождении пуповины. Этот важный момент исследования позволит исключить обвитие плода пуповиной.
Но данный диагноз не является противопоказанием к естественным родам. Длина пуповины — 55-65 см, что позволяет женщине рожать самостоятельно.
При этом сама пуповина снимается с головки малыша, как только он появился на свет. В этот период живот не болит, но тянет низ матки, что отдаёт в поясницу.
Если пуповина короткая, петля на шее затягивается в момент прохождения ребенком родовых путей, акушеры-гинекологи должны наблюдать и контролировать роды.
При необходимости потребуется принять оперативное решение о проведении родоразрешения путем кесарева сечения.
Симптоматика на последнем сроке
Тридцать девятая неделя беременности сопровождается характерной симптоматикой:
- боли живота отдают в поясницу;
- тянет низ матки;
- отходят воды.
Вышеперечисленные признаки могут указывать на начало родов. Симптомы проявляются не только в комплексе, но и по отдельности, хаотично. Они могут наблюдаться после выполнения физических нагрузок.
Для облегчения боли рекомендуется отдохнуть. Такая симптоматика беременности в 39 недель – подготовка матки к родам.
Болевой синдром – тренировочные схватки, которые называют в гинекологии «схватками Брекстона-Хикса».
Живот может болеть по-разному. Тянущая боль чаще сменяется ноющим синдромом. При этом его сила воздействия меньше, чем при настоящих родах на 39 неделе.
Как отличить настоящие схватки от ложных позывов? Для этого необходимо посоветоваться с лечащим гинекологом.
Если болит низ живота, а дискомфорт отдает в поясницу, при этом тянет матку – сокращается маточная мускулатура на фоне давления плода.
Гинекологи советуют дифференцировать боль в области живота, связанную с беременностью от боли, возникающей на фоне разных патологий. Опасное осложнение беременности в 39 недель – симфизит.
Само понятие симфиз – неподвижен. На фоне отрицательных условий возникает отечность и подвижность. Такая патология называется симфизиопатией.
Рассматриваемое явление возникает при беременности. На фоне воздействия ГЛС размягчается. При таком диагнозе показано кесарево сечение. Если плод маленький, роды проводят естественным путем.
Для облегчения состояния назначается не только противовоспалительное лечение, но и проводятся физиопроцедуры.
Чтобы уменьшить боль внизу живота, показан полный покой. На живот ставят теплую пеленку. На 39 неделе рекомендуется носить бандаж. В группу риска входят беременные, которые носят крупный плод либо двойню.
Если бандаж подобран грамотно, тогда состояние беременной облегчится. Это связано с равномерным распределением массы живота в 39 недель беременности.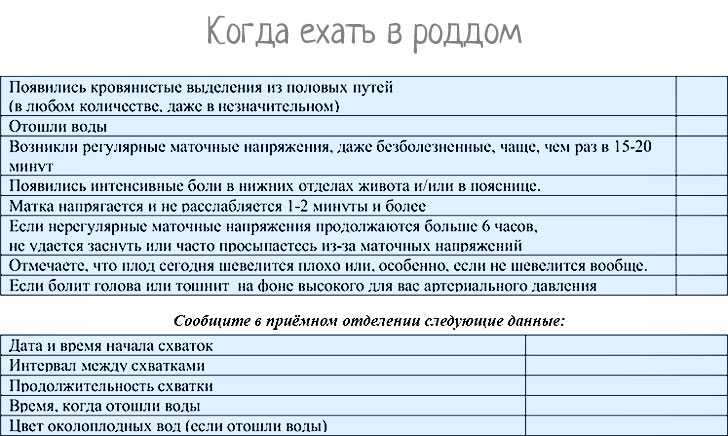
С помощью бандажа можно устранить боль, отдающую в поясницу, а также снизить дискомфорт в области живота.
Иногда на данном сроке беременные испытывают боли внизу живота, сравнимые с аналогичным синдромом при менструации.
Данная клиника может развиваться после неправильного питания. В таком случае исключают из рациона продукты-провокаторы повышенного газообразования.
Тридцать девятая неделя сопровождается повышением давления, которое оказывается на кишечник. Это отрицательно влияет на проходимость его содержимого, что провоцирует проблемное опорожнение кишечника.
Боль часто отдает вниз живота. Если одновременно тянет матку, проблем с кишечником нет. Наступает родовая деятельность.
В противном случае рекомендуется скорректировать питание при беременности. Боли на 39 неделе часто появляются из-за усталости мышц брюшины.
В таком случае нужно расслабиться, принять горизонтальное положение. Если и дальше тянет живот, матку, нужна консультация акушера-гинеколога.
Если в период беременности инфицированы органы мочевыделительной системы, могут беспокоить боли в области живота. Часто тянет низ матки как при менструации.
К этиологии синдрома могут отнести воспаление аппендикса. Ухудшается общее самочувствие, повышается температура тела. Для определения точной этиологии боли рекомендуется проконсультироваться с гинекологом.
Часто на 39 неделе появляется дискомфорт в области поясницы и живота. Боли могут указывать на течение патологии в разных органах. Если одновременно тянет низ живота, тогда в мочевой системе есть инфекция.
При отсутствии последней симптоматики и прочих признаков – беременность протекает в норме. Женщина готовится к родам.
Тридцать девятая неделя с болью в спине указывает на повышение давления, которое оказывается на седалищный нерв.
Чтобы облегчить самочувствие в 39 недель, рекомендуется присесть, а под спину подложить подушку. Это обеспечит максимальное расслабление мышц поясницы.
Дополнительно можно сделать массаж кистью с тыльной стороны. Если глубоко дышать, уменьшиться боль за счет легкого анестезирующего воздействия кислорода на организм в 39 недель.
Если глубоко дышать, уменьшиться боль за счет легкого анестезирующего воздействия кислорода на организм в 39 недель.
Дополнительная симптоматика
Ожидание предстоящих родов отрицательно сказывается на нервной системе беременной женщины. Она с нетерпеньем ждет появления ребенка. Тридцать девятая неделя проявляется ухудшением самочувствия.
При этом живот достигает больших размеров. Он болит и тянет. Предстоящие роды чаще начинаются внезапно, ночью либо вечером, когда беременной хочется отдохнуть.
Большой размер живота на 39 неделе делает женщину неповоротливой. Поэтому гинекологи советуют подготавливаться к родам предварительно. Документы и вещи подготавливают отдельно.
На конец 39 неделе живот сильно опускается, низ матки болит чаще. При этом ребенок продолжает быть активным. За 1-2 недели до родов в выделения появляется слизистая пробка с кровью.
Данная слизь выделяется из цервикального канала матки, которая служит барьером для инфицирования в период беременности.
Если пробка отходит, роды близко. Иногда тридцать девятая неделя не сопровождается отхождением пробки перед родами. В некоторых случаях она отходит раньше вышеуказанного срока беременности.
В любом случае данный процесс проявляется болью, беспокоит живот и низ матки.
Чаще на начальном этапе родов появляются схватки. Сначала они носят нерегулярный характер. Спазмы мускулатуры матки несильные.
Тридцать девятая неделя беременности, когда постоянно болит живот, низ матки и поясница – указывает на наступающую родовую деятельность.
Начало 39 недели проявляется ощутимыми схватками, болью в пояснице, распиранием в животе, легкой тошнотой. Если сильно беспокоит низ матки, гинекологи советуют засекать время между схватками.
Если временной период постепенно сокращается, а схватки усиливаются, сильнее беспокоит низ матки с животом – наступают роды. В конце беременности ребенок затихает.
Гинекологи утверждают, что не все беременные жалуются на боли в животе на первом этапе родов.
Некоторые женщины в этот период ходят с маткой, открытой на 1-2 пальца, не зная, что им скоро рожать.
Тридцать девятая неделя сопровождается болями как при менструации, что считается нормой. Постепенно дискомфорт усиливается, а интервалы между схватками сокращаются.
Если низ матки болит периодически, а промежуток между спазмами не превышает 5 минут – необходимо вызвать скорую помощь.
Иногда на рассматриваемом периоде беременности роды начинаются с излития околоплодных вод. При этом низ животика и матки может не болеть.
Данная симптоматика может проявиться в любое время суток, до либо после 39 недели. Гинекологи считают, что в норме боли не появляются.
Роженица испытывает щелчок, после которого из влагалища исторгается поток тёплой жидкости.
Беременная должна запомнить её цвет и время излития. По приезду в родительное отделение необходимо сообщить врачу, когда произошло излитие околоплодных вод, какие симптомы сопутствовали данному процессу.
После него животик не болит, схватки еще не начинаются. Нельзя, чтобы плод находился в матке без воды дольше 12 часов.
Если при беременности проявились симптомы инфекционного процесса, необходимо пройти срочное лечение.
Если подтекают околоплодные воды, пациенту помещают в стационар. В задачи врачей входит исключение угрозы жизни и здоровья ребенка.
При кровотечении нужно вызвать бригаду скорой помощи либо отправиться в роддом.
Гинекологи рекомендуют на протяжении всей беременности не пренебрегать поводом обращения за консультацией к своему врачу. Чтобы облегчить состояние перед родами, можно пить отвар из листьев малины.
Но предварительно рекомендуется посоветоваться с гинекологом.
Если малиновый отвар пить ежедневно в последнем месяце беременности, можно значительно облегчить состояние роженицы в период родовой деятельности, предотвратив проведения кесарева сечения.
Если женщина находится на 40 неделе, шейка хорошо раскрылась – роды пройдут легко.
Предвестники родовой деятельности
До начала родов беременная должна прислушиваться к себе, отслеживая все перемены, которые могут указывать на начало родов. Особое внимание уделяется переменам в аппетите.
Если он снизился, скоро начнутся роды. Одновременно худеет роженица на 2 кг.
На рассматриваемом сроке чаще тянет животик, так как боли становятся интенсивнее.
Схватки учащаются, сопровождаясь окольцованным тянущим болевым синдромом, отдающим в поясницу – первые предвестники начала родовой деятельности.
Чтобы выяснить характер схваток, рекомендуется изменить положение тела. Часто дискомфорт в животе на 39 неделе связан не с родами, а активностью малыша.
Если беременная считает, что наступили роды, рекомендуется походить, а затем сесть на стул. Если после таких движений схватки прошли, нужно ехать в роддом.
Если ребенок появится на свет в ближайшие сутки, из влагалища выделяется характерная слизь. Она может иметь коричневый либо розовый оттенок.
Иногда она прозрачная. Данная слизь входит в состав пробки. Матка поэтапно смягчается.
Сама пробка слизистой видна как комочек слизи с кровью либо без. Объем слизи – 2 ст.л. Отхождение такой оболочки – еще один предвестник родов.
У многих беременных появляется инстинкт гнездования – желание благоустроить дом. Психологи советуют помочь женщине в решении данного вопроса.
При этом нужно отказаться от выполнения физической работы. На данном сроке нужно беречь свои силы для предстоящих родов.
Дисфункция ЖКТ, тошнота, несварение желудка, рвота – основные симптомы начала родов. До проявления этих признаков беременная должна соблюдать спокойствие, обеспечив ребенка кислородом в нужном объеме.
Полезное видео
частный пример течения заболевания uMEDp
Мигрень является одной из наиболее частых форм головной боли. Существуют доказательства роли дефицита магния в патогенезе мигрени.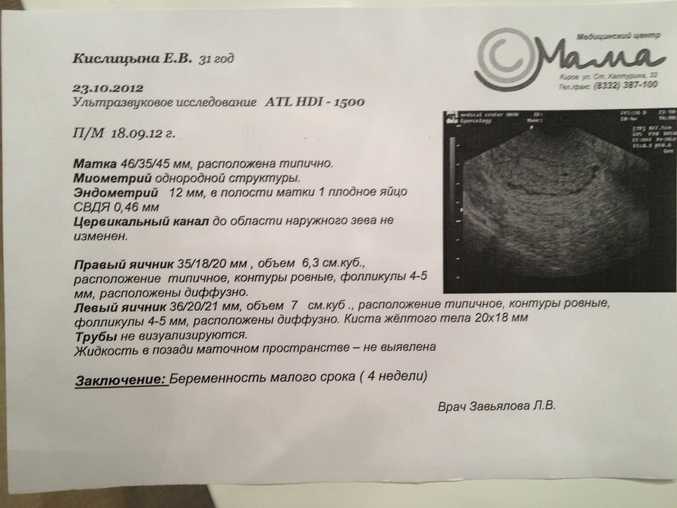 Наиболее часто заболевание встречается у женщин репродуктивного возраста. Частота мигренозных приступов во время беременности, как правило, уменьшается. Однако в тех случаях, когда приступы мигрени во время беременности сохраняются, возникают сложности при подборе лекарственного средства. Препараты магния (Магнерот) относятся к эффективным и безопасным лекарственным средствам и могут быть рекомендованы для профилактической терапии мигрени у беременных.
Наиболее часто заболевание встречается у женщин репродуктивного возраста. Частота мигренозных приступов во время беременности, как правило, уменьшается. Однако в тех случаях, когда приступы мигрени во время беременности сохраняются, возникают сложности при подборе лекарственного средства. Препараты магния (Магнерот) относятся к эффективным и безопасным лекарственным средствам и могут быть рекомендованы для профилактической терапии мигрени у беременных.
Мигрень является второй по распространенности формой первичной головной боли после головной боли напряжения. Эпидемиологические исследования подтвердили высокую распространенность мигрени и ее социально-экономическую значимость, отрицательное влияние на качество жизни и работоспособность [1].
Периодически повторяющиеся приступы головной боли при мигрени имеют пульсирующий, чаще односторонний характер, сопровождаются тошнотой, рвотой, свето- и звукобоязнью. После приступа наблюдаются сонливость и вялость. Мигрень относится к хроническим, гетерогенным заболеваниям. Различают свыше 15 подтипов мигрени, однако на практике обычно выделяют мигрень с аурой и без ауры [1]. Частота, длительность и интенсивность приступов у пациентов значительно варьируют. У каждого пациента свои специфические провоцирующие факторы. Женщины молодого возраста страдают мигренью в три раза чаще мужчин. Изменение гормонального статуса, связанного с менархе, беременностью, лактацией или менопаузой, сопровождается у них изменением клинического течения заболевания. Женщины отмечают четкую связь между приступами головной боли и началом менструации [2]. В период беременности примерно у 70% женщин с мигренью, преимущественно без ауры, состояние улучшается, частота приступов головной боли снижается по мере увеличения срока гестации. Однако при мигрени с аурой частота и интенсивность приступов сохраняются в течение всей беременности [3]. В этом случае необходимо исключить вторичный характер мигрени, в частности повышение или понижение уровня артериального давления (АД), развитие венозной сосудистой дисциркуляции, внутричерепной гипертензии, преэклампсии/эклампсии.
Различают свыше 15 подтипов мигрени, однако на практике обычно выделяют мигрень с аурой и без ауры [1]. Частота, длительность и интенсивность приступов у пациентов значительно варьируют. У каждого пациента свои специфические провоцирующие факторы. Женщины молодого возраста страдают мигренью в три раза чаще мужчин. Изменение гормонального статуса, связанного с менархе, беременностью, лактацией или менопаузой, сопровождается у них изменением клинического течения заболевания. Женщины отмечают четкую связь между приступами головной боли и началом менструации [2]. В период беременности примерно у 70% женщин с мигренью, преимущественно без ауры, состояние улучшается, частота приступов головной боли снижается по мере увеличения срока гестации. Однако при мигрени с аурой частота и интенсивность приступов сохраняются в течение всей беременности [3]. В этом случае необходимо исключить вторичный характер мигрени, в частности повышение или понижение уровня артериального давления (АД), развитие венозной сосудистой дисциркуляции, внутричерепной гипертензии, преэклампсии/эклампсии. Необходимо также провести дифференциальную диагностику первичных головных болей согласно международным диагностическим критериям, определить подтип мигрени [1].
Необходимо также провести дифференциальную диагностику первичных головных болей согласно международным диагностическим критериям, определить подтип мигрени [1].
Тактика терапии мигрени у беременных в большинстве случаев не отличается от традиционной и включает два направления – купирование приступа головной боли и проведение профилактической терапии при частых (более 2–3 в месяц) приступах. При легких или умеренно интенсивных приступах мигрени препаратами выбора являются простые анальгетики (парацетамол, ибупрофен), а также их сочетание с кофеином. Учитывая, что во время приступов мигрени у многих пациентов выражена атония желудка или кишечника, затрудняющая всасывание пероральных препаратов, к терапии добавляют противорвотные средства (метоклопрамид или домперидон). При более тяжелых приступах мигрени используют специфические препараты триптаны, эффективно устраняющие головную боль. Наиболее изучен суматриптан, который можно применять у беременных.
В качестве профилактической терапии при мигрени у беременных рекомендовано применение малых доз бета-блокаторов, трициклических антидепрессантов, нестероидных противовоспалительных средств, а также препаратов магния [4].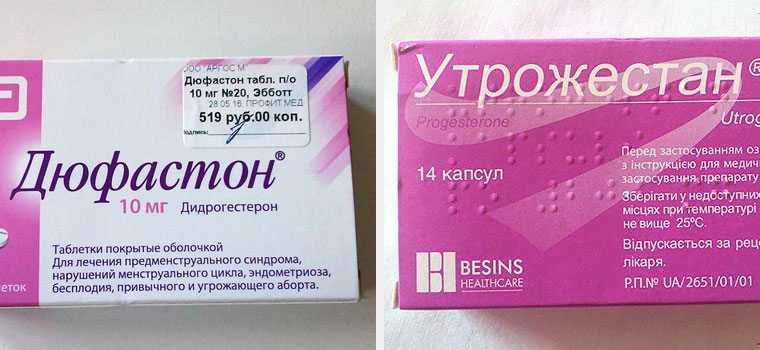 Большинство средств для лечения мигрени разрешено применять во время беременности, тем не менее перед назначением того или иного препарата необходимо учитывать такие факторы, как форму мигрени, ее интенсивность, сроки беременности, состояние плода, сопутствующие экстрагенитальные заболевания, соотношение пользы и риска предполагаемой терапии.
Большинство средств для лечения мигрени разрешено применять во время беременности, тем не менее перед назначением того или иного препарата необходимо учитывать такие факторы, как форму мигрени, ее интенсивность, сроки беременности, состояние плода, сопутствующие экстрагенитальные заболевания, соотношение пользы и риска предполагаемой терапии.
На примере клинического случая рассмотрим особенности течения мигрени у беременной и тактику ее ведения при изменении характера цефалгии.
Тактика ведения пациентки
Пациентка В., 36 лет. Находилась под наблюдением акушера-гинеколога в женской консультации с 10 недель беременности. Замужем. Работает медсестрой.
Предстоящие роды вторые, беременность третья. Первые роды в 24 года, во время беременности наблюдалась по поводу угрозы прерывания, АД в течение беременности не повышалось. Роды срочные, новорожденный – мальчик, вес 3050 г,
рост 51 см.
С 18 лет пациентку беспокоят приступы односторонней пульсирующей головной боли продолжительностью до 24 часов с тошнотой и фотофобией. Частота приступов мигрени до беременности – 1–2 раза в месяц. По поводу головной боли пациентка наблюдалась у невролога. Диагноз «мигрень без ауры». Вторичный характер головной боли был исключен. Головная боль купировалась простыми анальгетиками или проходила после отдыха, сна.
Частота приступов мигрени до беременности – 1–2 раза в месяц. По поводу головной боли пациентка наблюдалась у невролога. Диагноз «мигрень без ауры». Вторичный характер головной боли был исключен. Головная боль купировалась простыми анальгетиками или проходила после отдыха, сна.
В анамнезе отягощенная наследственность – артериальная гипертензия (АГ) у отца, мигрень у матери.
Курила, в течение последних 10 лет не курит.
За год до предполагаемой беременности прошла по месту жительства клинико-лабораторное и инструментальное обследование, включавшее электрокардиографическое исследование, суточное мониторирование АД (СМАД), электроэнцефалографию, ультразвуковое дуплексное сканирование сосудов магистральных отделов головы. АГ, сосудистое заболевание головы не выявлены, патологии почек нет.
Первый осмотр: беременность 12 недель
Объективно: состояние удовлетворительное. Рост 158 см, вес 70,3 кг (вес до беременности 67 кг, индекс массы тела 26,8 кг/м², избыточная масса тела). АД 110/60 мм рт. ст. Частота сердечных сокращений (ЧСС) 88 уд/мин. Изменений по данным клинических анализов крови и мочи не выявлено. Биохимический анализ крови: общий холестерин 3,8 ммоль/л, глюкоза
АД 110/60 мм рт. ст. Частота сердечных сокращений (ЧСС) 88 уд/мин. Изменений по данным клинических анализов крови и мочи не выявлено. Биохимический анализ крови: общий холестерин 3,8 ммоль/л, глюкоза
3,86 ммоль/л, мочевая кислота 172 мкмоль/л. Коагулограмма без отклонений от референсных значений.
Общий анализ мочи: удельный вес 1012, белок отрицательный, лейкоциты 8–10 в поле зрения.
Электрокардиограмма (ЭКГ) – ритм синусовый, ЧСС 80 уд/мин, вертикальное положение электрической оси сердца.
СМАД: среднее за сутки АД 110/65 мм рт. ст., стандартное отклонение от среднего значения АД (standard deviation – STD)
14/9 мм рт. ст.; день – АД 116/66 мм рт. ст., STD 10/9 мм рт. ст.; ночь – 94/53 мм рт. ст., STD 10/8 мм рт. ст.; СИ (суточный индекс АД) 18/9%, ВИ (временной индекс) 0/0%. Заключение: регистрируются нормальные среднесуточные показатели уровня АД, суточный ритм АД для диастолического АД нарушен – non-dipper, вариабельность АД в пределах нормы.
Эхокардиография (ЭхоКГ): морфофункциональные показатели в пределах нормы: толщина межжелудочковой перегородки (ТМЖП) – 0,83 см, толщина задней стенки левого желудочка (ТЗСЛЖ) – 0,83 см, конечный диастолический размер (КДР) левого желудочка – 4,4 см, конечный систолический размер (КСР) левого желудочка – 2,23 см, фракция выброса (ФВ) – 65%, индекс массы миокарда (ИММ) левого желудочка – 74,7 г/м³, общее периферическое сопротивление сосудов (ОПСС) –
1212 дин × с × см-5.
Из-за наличия в анамнезе головных болей пациентку направили на консультацию к неврологу. В неврологическом статусе очаговой симптоматики не выявлено. Диагноз: мигрень без ауры. Из-за редких приступов мигрени профилактическая терапия не показана. Купирование приступов парацетамолом в сочетании с кофеином.
Пациентка отнесена к группе повышенного риска: возраст, осложненный акушерский анамнез, отягощенная по АГ наследственность, избыточная масса тела, нарушения суточного ритма диастолического АД.
Повторный осмотр: беременность 20 недель
Активных жалоб на момент осмотра не предъявляет. Отмечает нарастание частоты головных болей до 2–3 раз в неделю. Характеристика цефалгий прежняя.
Объективно: состояние удовлетворительное, вес 73,1 кг, АД 118/68 мм рт. ст., ЧСС 76 уд/мин.
В общих анализах крови и мочи отклонений не выявлено. Биохимический анализ крови: общий холестерин 5,7 ммоль/л, глюкоза 4,0 ммоль/л, мочевая кислота 256 мкмоль/л. Коагулограмма соответствует референсным значениям.
ЭКГ – ритм синусовый, ЧСС 80 уд/мин, вертикальное положение электрической оси сердца.
ЭхоКГ: ТМЖП 0,8 см, ТЗСЛЖ 0,8 см, КДР 4,8 см, КСР 2,2 см, ФВ 67%, ИММ 79,1 г/м³, ОПСС 1714 дин × с × см-5.
СМАД: среднее за сутки АД 111,7/66,5 мм рт. ст., STD 15/9,6 мм рт. ст.; день – АД 114,3/68,3 мм рт. ст., STD 10,9/9,6 мм рт. ст.; ночь – 103/62,1 мм рт. ст., STD 11,3/9,1 мм рт. ст.; СИ 9,7/9,1%, ВИ 5/2%.
Заключение: регистрируются нормальные среднесуточные показатели уровня АД, нарушенный суточный ритм АД со снижением перепада давления день/ночь меньше 10% – non-dipper, вариабельность систолического суточного АД повышена. В сравнении с данными предыдущего исследования отмечается повышение уровня ночного АД на 9/9 мм рт. ст.
В неврологическом статусе без отрицательной динамики.
Несмотря на удовлетворительное состояние пациентки, нормальный уровень АД, отсутствие каких-либо лабораторных маркеров осложненного течения беременности, вызывает беспокойство тенденция к увеличению ОПСС и изменение суточного профиля АД по типу non-dipper, нарастание частоты цефалгий.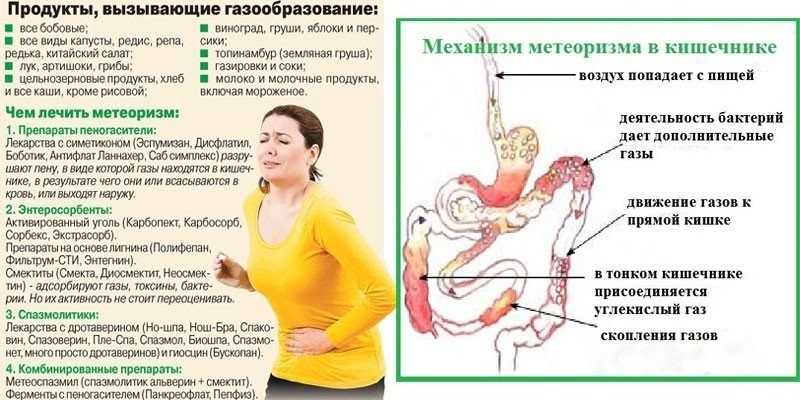
Рекомендовано продолжить наблюдение, повторные осмотры каждые 14 дней с оценкой прибавки массы тела, измерением АД, общего анализа мочи. Рекомендованы препараты магния длительно. В течение последующих 6 недель пациентка принимала Магнерот 500 мг 3 раза в день, отмечала улучшение самочувствия. В течение первых 2 недель терапии отмечался один слабый приступ головной боли, в дальнейшем приступы головной боли не беспокоили.
Беременность 32 недели: госпитализация
На сроке 32 недели пациентка во время очередного визита пожаловалась на двустороннюю головную боль давяще-пульсирующего характера лобно-височной локализации. Боль наиболее выражена в утренние часы, несколько уменьшается при вертикальном положении тела, нарушен сон. Объективно: состояние удовлетворительное, вес 79,1 кг, АД 150/90 мм рт. ст., ЧСС 72 уд/мин.
В общем анализе мочи: удельный вес 1014, следы белка, лейкоцитов до 10–12 в поле зрения. Общий анализ крови (срок 30 недель): гемоглобин 109 г/л, гематокрит 34,1%, количество эритроцитов, тромбоцитов в норме, отклонений в лейкоцитарной формуле крови нет, СОЭ 32 мм/ ч.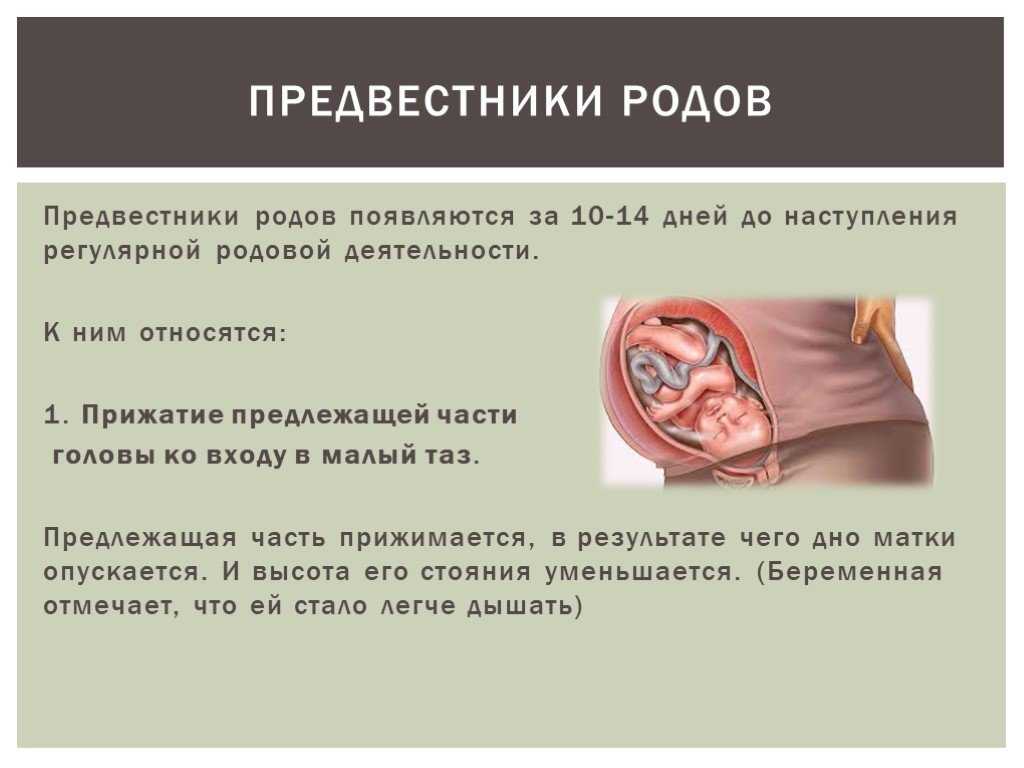 Биохимический анализ крови: общий холестерин 7,2 ммоль/л, глюкоза 3,8 ммоль/л, мочевая кислота 286 мкмоль/л.
Биохимический анализ крови: общий холестерин 7,2 ммоль/л, глюкоза 3,8 ммоль/л, мочевая кислота 286 мкмоль/л.
ЭКГ – ритм синусовый, ЧСС 76 уд/мин, зарегистрирована желудочковая экстрасистола.
УЗИ плода: размеры соответствуют сроку 30 недель, признаков нарушения маточно-плацентарного и фето-плацентарного кровотока не выявлено, угроза прерывания беременности.
При осмотре невролога очаговой симптоматики не выявлено. Головная боль скорее всего обусловлена манифестацией гипертензивного синдрома.
Диагноз: беременность 32 недели. Гестационная артериальная гипертония. Преэклампсия (ПЭ)? Угроза прерывания беременности. Анемия.
Рекомендована немедленная госпитализация в роддом для уточнения диагноза и проведения интенсивного медикаментозного лечения. В дальнейшем у пациентки развилась ПЭ: регистрировалось повышение АД до 150/90 мм рт. ст., определялся белок в моче более 0,3 г/сут. Проводилась терапия антигипертензивными препаратами – Допегит 1500 мг/сут, а также магнезиальная терапия. В 34 недели у пациентки произошли преждевременные роды, новорожденный – мальчик, вес 2600 г, рост 49 см с оценкой по шкале Апгар 7, 8 баллов на 1-й и 5-й минуте соответственно.
В 34 недели у пациентки произошли преждевременные роды, новорожденный – мальчик, вес 2600 г, рост 49 см с оценкой по шкале Апгар 7, 8 баллов на 1-й и 5-й минуте соответственно.
Резюме: развитию ПЭ у беременной с отягощенным соматическим и неврологическим анамнезом, повышенным риском сосудистых осложнений предшествовали структурно-функциональные изменения сердечно-сосудистой системы с начала беременности; применение препаратов магния (Магнерот) улучшило состояние пациентки на 20–26-й неделе беременности из-за уменьшения приступов головной боли; мониторирование показателей уровня АД, его суточного ритма и данных лабораторного исследования способствовало своевременному выявлению гестационных осложнений, своевременной госпитализации и проведению адекватной комплексной антигипертензивной и магнезиальной терапии.
Цефалгический синдром у женщин при беременности отмечается достаточно часто, сопровождает гипертензивные нарушения, синдром вегето-сосудистой дистонии, депрессии и считается ведущим проявлением мигрени. Частые и интенсивные головные боли снижают работоспособность, значительно ухудшают качество жизни. Трудности дифференциальной диагностики диктуют необходимость в поиске эффективных и безопасных методов превентивной терапии головной боли у беременных. У нашей пациентки предшествующая беременности мигренозная головная боль рецидивировала во время беременности, что послужило основанием для проведения профилактического лечения. Определенные трудности вызвал выбор лекарственного средства. Мы отдали предпочтение препаратам магния.
Частые и интенсивные головные боли снижают работоспособность, значительно ухудшают качество жизни. Трудности дифференциальной диагностики диктуют необходимость в поиске эффективных и безопасных методов превентивной терапии головной боли у беременных. У нашей пациентки предшествующая беременности мигренозная головная боль рецидивировала во время беременности, что послужило основанием для проведения профилактического лечения. Определенные трудности вызвал выбор лекарственного средства. Мы отдали предпочтение препаратам магния.
Мигрень – болезнь дефицита магния
Клинические и экспериментальные данные позволяют рассматривать мигрень как болезнь дефицита магния [5]. У пациентов, страдающих мигренью, по сравнению со здоровыми людьми чаще выявляется более низкая концентрация магния в сыворотке и клетках крови, слюне и спинномозговой жидкости [6]. Магний – второй после калия внутриклеточный катион, участвует в качестве кофактора более чем в 300 метаболических реакциях в организме, включая синтез белков, энергетический внутриклеточный обмен, воспроизводство ДНК и РНК, а также стабилизацию мембран митохондрий. Магний играет важную роль в передаче нервного импульса, сердечной возбудимости, нервно-мышечной проводимости, мышечном сокращении, вазомоторном тонусе, а также в регуляции метаболизма глюкозы и инсулина. Низкие уровни магния в организме связывают с развитием АГ, сахарного диабета 2-го типа, болезни Альцгеймера, а также мигрени. Высказывается предположение о том, что одним из механизмов развития головной боли при мигрени может быть нарушение внутриклеточного взаимодействия магния и кальция. Измененная активность ионных каналов выполняет роль триггера в развитии распространяющейся корковой депрессии [7].
Магний играет важную роль в передаче нервного импульса, сердечной возбудимости, нервно-мышечной проводимости, мышечном сокращении, вазомоторном тонусе, а также в регуляции метаболизма глюкозы и инсулина. Низкие уровни магния в организме связывают с развитием АГ, сахарного диабета 2-го типа, болезни Альцгеймера, а также мигрени. Высказывается предположение о том, что одним из механизмов развития головной боли при мигрени может быть нарушение внутриклеточного взаимодействия магния и кальция. Измененная активность ионных каналов выполняет роль триггера в развитии распространяющейся корковой депрессии [7].
Дефицит магния способствует гиперагрегации тромбоцитов, отрицательно влияет на функцию рецепторов серотонина, синтез и высвобождение различных нейротрансмиттеров, что обусловливает развитие сосудистого спазма [8]. Магний участвует в модулировании уровня оксида азота в клетке [9], снижение которого отмечается при мигрени, особенно у женщин с мигренозной болью, потенциально опосредованной половыми гормонами [10].
Дефицит магния у страдающих мигренью людей может быть обусловлен генетическими причинами нарушения его всасывания или увеличением выведения [11].
Митохондриальная теория мигрени: лекарственные препараты
Исследования последних лет показали, что некоторые подтипы мигрени связаны с митохондриальными повреждениями нейронов и астроцитов вследствие накопления внутриклеточного кальция, свободных радикалов и дефицита окислительного фосфорилирования. Маркерами этих нарушений являются низкая активность супероксиддисмутазы, активация цитохромоксидазы и оксида азота, высокий уровень лактата и пирувата и низкого соотношения фосфокреатина-неорганических фосфатов и N-ацетиласпартата-холина у пациентов с мигренью. Митохондриальные дисфункции генетически детерминированы, описаны полиморфизмы митохондриальных ДНК при мигрени с рвотой в педиатрической практике [12]. Терапевтическим доказательством митохондриальной теории мигрени можно признать эффективность ряда лекарственных препаратов с положительным воздействием на метаболизм митохондрий. К этим препаратам относятся прежде всего препараты магния, а также рибофлавин, коэнзим Q10, карнитин, топирамат, липоевая кислота, ниацин.
К этим препаратам относятся прежде всего препараты магния, а также рибофлавин, коэнзим Q10, карнитин, топирамат, липоевая кислота, ниацин.
Эмпирическая терапия препаратами магния представляется оправданной у всех пациентов с мигренью, поскольку половина из них имеет дефицит магния, а рутинное определение уровня магния в крови не отражает его реальный статус. Вместе с тем препараты магния доступны, безопасны и недороги [11]. Эффективность терапии препаратами магния у пациентов с мигренью была доказана в ряде клинических исследований [13].
Для пациентов с эпизодической мигренью (головная боль ≤ 14 дней в месяц) на основании анализа результатов рандомизированных исследований и кокрановских обзоров были разработаны рекомендации для профилактической терапии. Препараты магния наряду с некоторыми другими препаратами (топираматом, пропранололом, надололом, метопрололом, амитриптилином, габапентином, кандесартаном, белокопытником, рибофлавином, коэнзимом Q10) были признаны эффективными и рекомендованы к применению для профилактики мигрени [14].
Магнерот при беременности
При беременности назначение препаратов магния позволяет достичь удовлетворительного эффекта без опасений эмбриотоксического и тератогенного воздействия в отличие от многих лекарственных средств, традиционно используемых для лечения головной боли [15].
Нашей пациентке мы рекомендовали прием Магнерота в среднетерапевтических дозах длительно (не менее 8 недель). Коррекция магнийдефицитного состояния при беременности необходима, поскольку недостаток магния сопряжен с широким спектром осложнений беременности и родов. Как известно, снижение содержания магния приводит к повышению тонуса миометрия и лежит в основе преждевременной родовой деятельности [16, 17]. Низкий уровень внутриклеточного магния способствует развитию АГ беременных [18, 19]. Дефицит магния при беременности может привести к задержке внутриутробного развития плода (ЗВРП) [20] и ухудшению выживаемости потомства [21]. Вместе с тем экспериментальные данные по изучению методов лечения ЗВРП у беременных крыс демонстрируют возможности терапии обогащенной магнием диетой, которая на 64% уменьшала индуцированную задержку развития плода, а также снижала уровень провоспалительных цитокинов в амниотической жидкости и плаценте [22].
Кроме того, доказано, что магний тормозит агрегацию тромбоцитов, снижает вероятность тромбоза коронарных артерий, предотвращает ишемию миокарда и, как следствие, снижает риск развития аритмий [23].
Представляется, что приведенные аргументы позволяют признать обоснованным применение препаратов магния (Магнерота) у беременных с мигренью. На примере описанного клинического случая мы попытались рассмотреть тактику ведения пациентки на разных сроках беременности, дифференциальный диагноз при цефалгиях и значимость в оценке состояния пациентки показателей сосудистого тонуса и суточного ритма АД.
Беременность 39 недель — симптомы, сигнализирующие о родах
Ваш малыш уже в пути
Вы подготовились. Вы пережили взлеты и падения. Вы рады познакомиться с вашим новым дополнением. Со дня на день начнутся роды, и есть еще кое-что важное, что вы можете сделать до родов.
Брэкстон-Хикс против настоящих схваток
Схватки Брэкстона-Хикса (также называемые ложными схватками) представляют собой сокращение мышц матки, которое может длиться от 30 секунд до 2 минут. Многие женщины путают их с настоящими схватками, что может вызывать беспокойство, если женщина испытывает их во втором триместре или в начале третьего триместра. Считается, что схватки Брэкстона-Хикса подготавливают ваше тело к настоящим схваткам, но важно знать разницу.
Многие женщины путают их с настоящими схватками, что может вызывать беспокойство, если женщина испытывает их во втором триместре или в начале третьего триместра. Считается, что схватки Брэкстона-Хикса подготавливают ваше тело к настоящим схваткам, но важно знать разницу.
Брэкстон-Хикс против истинных схваток
Брэкстон-Хикс (ложные схватки) | Истинные родовые схватки |
|---|---|
Нерегулярные и остающиеся нерегулярными | С равными интервалами или по регулярному шаблону |
Не сближайтесь с течением времени | Становитесь ближе друг к другу со временем |
Часто слабые и остаются такими (могут быть более сильные схватки, за которыми следуют более слабые) | Увеличение силы/интенсивности с течением времени |
Остановка во время отдыха, ходьбы или смены положения | Продолжайте идти, что бы вы ни делали |
Варьируются по длине и интенсивности | Обычно от 30 до 90 секунд (короче, когда они начинаются, и постепенно становятся длиннее и сильнее) |
Не влияет на шейку матки | Вызывает раскрытие шейки матки (открытие) |
Боль обычно ощущается только спереди | Боль начинается в спине и распространяется вперед |
Схватки Брэкстона-Хикса — это нормально, и их частота может увеличиться по мере приближения даты родов. Важно помнить, что они НЕ ЯВЛЯЮТСЯ признаком того, что ваше тело готовится к родам.
Важно помнить, что они НЕ ЯВЛЯЮТСЯ признаком того, что ваше тело готовится к родам.
Если вы подозреваете, что у вас начнутся роды, немедленно обратитесь к врачу.
Признаки родов на 38 неделе беременности
К сожалению, не все признаки родов приятны. Так что, хотя это может быть неудобно, это также может быть признаком того, что ваш большой день не за горами. Многие женщины испытывают тошноту, расстройство желудка, рвоту и диарею или гриппоподобные симптомы без лихорадки. Если вы испытываете эти симптомы, обязательно сообщите об этом своему врачу. Чрезмерные симптомы могут привести к сильному обезвоживанию организма, что не идеально подходит для родов.
Когда вызывать роды?
Родовозбуждение — искусственное начало родового процесса с помощью медицинских вмешательств или других методов. Несмотря на растущую популярность, по данным Американского колледжа акушеров и гинекологов (ACOG), роды следует индуцировать только тогда, когда для ребенка более рискованно оставаться в матке матери, чем родиться. Есть много причин, по которым женщины выбирают стимуляцию, например, удобство и расписание. Но, как правило, лучше позволить телу делать свое дело. Однако есть также несколько медицинских причин для стимуляции родов. Ваш врач сообщит вам, считает ли индукция родов подходящей для вашей конкретной беременности и ситуации.
Есть много причин, по которым женщины выбирают стимуляцию, например, удобство и расписание. Но, как правило, лучше позволить телу делать свое дело. Однако есть также несколько медицинских причин для стимуляции родов. Ваш врач сообщит вам, считает ли индукция родов подходящей для вашей конкретной беременности и ситуации.
Грудное вскармливание
У каждой женщины свой опыт грудного вскармливания. Хотя это может быть невероятным опытом общения, это не всегда легко или интуитивно понятно для каждой женщины. Есть много способов, которыми женщины кормят своих детей. Часто все сводится к пробам и ошибкам и определению того, что лучше всего подходит для вас, вашего ребенка и вашего образа жизни. Для получения более подробной информации ознакомьтесь с нашими ресурсами по грудному вскармливанию.
Если вы выберете Формулу
Если вы решите включить смесь в свой план кормления, вам нужно знать некоторые важные вещи, например, что входит в смесь? Как сделать бутылку? Сколько смеси нужно вашему малышу? Ответы могут варьироваться в зависимости от вашей конкретной ситуации и уникальных потребностей вашего ребенка в питании. Поначалу это может быть ошеломляюще, но не волнуйтесь — вы справитесь! У нас есть полное руководство, в котором есть вся информация, необходимая для начала работы.
Поначалу это может быть ошеломляюще, но не волнуйтесь — вы справитесь! У нас есть полное руководство, в котором есть вся информация, необходимая для начала работы.
НОМЕРА:
Брэкстон Хикс против настоящих рабочих. Сайт ВебМД. https://www.webmd.com/baby/guide/true-false-labor
Признаки труда. Сайт клиники Мэйо. https://www.mayoclinic.org/healthy-lifestyle/labor-and-delivery/in-depth/water-breaking/art-20044142
Стимулирование труда. Американская ассоциация беременных. Веб-сайт. https://americanpregnancy.org/labor-and-birth/induction-labor/
Присоединяйтесь к Similac ® Rewards и получайте до 400 долларов США * в виде преимуществ и поддержки на протяжении всего пути.
* Предложения могут отличаться.
Регистрация
Преэклампсия и эклампсия: причины и лечение
Признаки и симптомы преэклампсии и эклампсии
Преэклампсия и эклампсия — формы высокого кровяного давления, возникающие во время беременности и сопровождающиеся белком в моче и отеком (отеком) ). Как следует из названий, эти два расстройства связаны между собой. Преэклампсия, иногда называемая токсикозом беременных, может перерасти в более тяжелую эклампсию, которая представляет собой преэклампсию вместе с судорогами. Эти состояния обычно развиваются во второй половине беременности (после 20 недель), хотя иногда они развиваются вскоре после рождения и, в очень редких случаях, до 20 недель беременности.
Как следует из названий, эти два расстройства связаны между собой. Преэклампсия, иногда называемая токсикозом беременных, может перерасти в более тяжелую эклампсию, которая представляет собой преэклампсию вместе с судорогами. Эти состояния обычно развиваются во второй половине беременности (после 20 недель), хотя иногда они развиваются вскоре после рождения и, в очень редких случаях, до 20 недель беременности.
У вас повышенный риск развития преэклампсии, если:
- Это ваша первая беременность.
- У вашей матери или сестры во время беременности была преэклампсия или эклампсия.
- Вы носите более одного ребенка.
- Вы подросток.
- Вам больше 40 лет.
- У вас уже есть высокое кровяное давление, заболевание почек или диабет.
- Вы курите.
- У вас ожирение.
- Вы страдаете от недоедания.
- Вы носите ребенка с так называемой «неиммунной водянкой».
Если вы беременны, повышение артериального давления может не изменить ваше самочувствие до тех пор, пока оно не станет опасно высоким. Поэтому вам следует следить за признаками преэклампсии. Если у вас развилась преэклампсия, первое, что вы заметите, это быстрое увеличение веса, порядка двух-пяти фунтов за одну неделю. У многих беременных женщин возникают отеки ступней или голеней; однако отек лица или рук может быть признаком преэклампсии. Если преэклампсия прогрессирует от легкой до умеренной или тяжелой, вы можете начать замечать другие симптомы. Головная боль, изменение зрения и боль в животе должны вызывать беспокойство.
Поэтому вам следует следить за признаками преэклампсии. Если у вас развилась преэклампсия, первое, что вы заметите, это быстрое увеличение веса, порядка двух-пяти фунтов за одну неделю. У многих беременных женщин возникают отеки ступней или голеней; однако отек лица или рук может быть признаком преэклампсии. Если преэклампсия прогрессирует от легкой до умеренной или тяжелой, вы можете начать замечать другие симптомы. Головная боль, изменение зрения и боль в животе должны вызывать беспокойство.
Допускать высокое кровяное давление во время беременности опасно. Высокое кровяное давление может препятствовать способности плаценты доставлять кислород и питание плоду, поэтому ваш ребенок может родиться с меньшим весом, чем обычно, и у него могут быть другие проблемы со здоровьем. Если ваше кровяное давление продолжает повышаться и повышаться, возможно, ваши почки плохо функционируют. У вас могут быть изменения в составе крови, такие как разрушение эритроцитов (вызывающее анемию), нарушение функции печени и снижение количества тромбоцитов (клетки крови, участвующие в свертывании). Слишком мало тромбоцитов может увеличить риск неконтролируемого кровотечения во время родов или даже спонтанного. Ваше кровяное давление может продолжать расти, и у вас могут развиться судороги.
Слишком мало тромбоцитов может увеличить риск неконтролируемого кровотечения во время родов или даже спонтанного. Ваше кровяное давление может продолжать расти, и у вас могут развиться судороги.
Как только у вас начинаются судороги, считается, что у вас эклампсия. Это опасная для жизни ситуация как для вас, так и для вашего ребенка. Во время припадка вы и ваш ребенок рискуете остаться без кислорода. Кроме того, высокое кровяное давление может привести к тому, что плацента начнет отделяться от стенки матки (так называемая отслойка плаценты). Это может вызвать сильное кровотечение и смерть плода и, возможно, матери.
Симптомы
- Быстрое увеличение веса 9Отек рук или лица
- Тошнота, рвота
- Кровь в рвотных массах или моче
- Спутанность сознания
- Судороги
Преэклампсия и эклампсия: причины и лечение
Причины
или преэклампсияВрачи точно не знают.
Процедуры диагностики и анализов
Во время беременности ваш лечащий врач будет проверять ваше артериальное давление при каждом дородовом посещении. Если ваше кровяное давление значительно повышается по сравнению с тем, что было до беременности или в начале беременности, или если ваши показатели артериального давления достигают определенных пороговых значений, и у вас появляется белок в моче, ваш лечащий врач может диагностировать у вас преэклампсию. Вы можете диагностировать это расстройство, даже не имея заметных симптомов. Легкая преэклампсия диагностируется, когда ваше кровяное давление повышено лишь незначительно, в то время как тяжелая преэклампсия диагностируется при очень высоком кровяном давлении и других симптомах, таких как головная боль, боль в животе, нарушения со стороны крови и печени, а также наличие большого количества белок в моче.
Если ваше кровяное давление значительно повышается по сравнению с тем, что было до беременности или в начале беременности, или если ваши показатели артериального давления достигают определенных пороговых значений, и у вас появляется белок в моче, ваш лечащий врач может диагностировать у вас преэклампсию. Вы можете диагностировать это расстройство, даже не имея заметных симптомов. Легкая преэклампсия диагностируется, когда ваше кровяное давление повышено лишь незначительно, в то время как тяжелая преэклампсия диагностируется при очень высоком кровяном давлении и других симптомах, таких как головная боль, боль в животе, нарушения со стороны крови и печени, а также наличие большого количества белок в моче.
Ваш лечащий врач также может назначить анализы мочи и крови. Это покажет, нормально ли функционируют ваши почки и печень, а также развиваются ли у вас другие осложнения преэклампсии (например, низкий уровень эритроцитов или низкий уровень тромбоцитов).
Лечение
Единственный способ по-настоящему избавиться от преэклампсии и эклампсии — родить ребенка и плаценту. Если вы близки к сроку родов, ваш врач может вызвать роды.
Если вы близки к сроку родов, ваш врач может вызвать роды.
Если у вас развилась преэклампсия слишком рано во время беременности, чтобы ваш ребенок мог благополучно родиться, ваш лечащий врач может попытаться лечить вас некоторое время, пока ребенок не разовьется достаточно, чтобы родить. Ваш врач также назначит регулярные тесты, такие как УЗИ, нестрессовые тесты или биофизические профили, чтобы проверить, хорошо ли себя чувствует ребенок. Вам, вероятно, установят постельный режим и разрешат вставать только в туалет. Вас попросят как можно дольше лежать на левом боку, чтобы снять давление с некоторых важных кровеносных сосудов, что позволит вашим почкам и плаценте улучшить кровоток. Вам могут дать лекарство для снижения артериального давления до безопасного уровня.
Многие женщины с преэклампсией госпитализируются. Если вам разрешено идти домой, вам, вероятно, придется измерять кровяное давление дома или посещать дома медсестру каждый день или два, чтобы убедиться, что ваше кровяное давление стабильно. В прошлом женщин с преэклампсией просили отказаться от соли. Однако текущее понимание преэклампсии предполагает, что это неверный совет, и что женщины с преэклампсией могут продолжать есть соль, хотя и не чрезмерно.
В прошлом женщин с преэклампсией просили отказаться от соли. Однако текущее понимание преэклампсии предполагает, что это неверный совет, и что женщины с преэклампсией могут продолжать есть соль, хотя и не чрезмерно.
Если домашний постельный режим не улучшит ваше кровяное давление или, по крайней мере, не стабилизирует его, или если у вас разовьется тяжелая преэклампсия, вам может потребоваться госпитализация. Вам, вероятно, потребуется вводить жидкости и лекарства внутривенно (через иглу в вене). Вам могут дать лекарство для снижения артериального давления, а также лекарство под названием сульфат магния, которое используется для предотвращения судорог.
Если ваше кровяное давление остается опасно высоким, если у вас развиваются судороги или когда ваш ребенок достигает безопасной точки развития, ваш лечащий врач примет роды. Это не обязательно означает, что вам понадобится кесарево сечение. Во многих случаях ваш врач может дать вам лекарства для начала родов. В некоторых особых случаях может потребоваться кесарево сечение. Если ваш лечащий врач убежден, что ваш ребенок должен родиться до того, как его легкие полностью созреют, вам могут дать специальные лекарства для ускорения развития легких до родов.
Если ваш лечащий врач убежден, что ваш ребенок должен родиться до того, как его легкие полностью созреют, вам могут дать специальные лекарства для ускорения развития легких до родов.
Поскольку преэклампсия и эклампсия проходят через несколько дней после родов, вам, вероятно, придется продолжать принимать лекарства от кровяного давления или сульфат магния в течение некоторого времени после рождения ребенка.
Профилактика
Методы профилактики преэклампсии и эклампсии несколько противоречивы. Исследователи изучают, поможет ли ежедневный прием аспирина или большего количества кальция снизить риск развития этих заболеваний.
Позвоните своему врачу, если:
- Вы заметили резкое увеличение веса во время беременности.
- Вы начинаете ощущать отек рук или лица.
- У вас сильно болит голова.
- Вы замечаете изменения в своем зрении.
- У вас боли в животе.
- У вас вагинальное кровотечение.
- Вы чувствуете головокружение или слабость.


 В этот период не рекомендуется путешествовать и совершать поездки на длительные расстояния.
В этот период не рекомендуется путешествовать и совершать поездки на длительные расстояния.