Содержание
Физиологические изменения показателей крови при беременности
- ИНВИТРО
- Библиотека
- Лабораторная…
- Физиологические…
Беременность
ЭКО
14680 10 Октября
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Изменение показателей коагулограммы и клинического анализа крови.
Изменения в коагулограмме (№№ 1, 2, 3, 4, 190, 164, 194)* беременной это физиологический процесс, связанный с появлением маточно-плацентарного круга кровообращения. Данный процесс связан с эволюционными, приспособительными реакциями организма беременной женщины. Организм женщины готовиться к затратам во время вынашивания плода и возможной кровопотери во время родов.
Одновременно с повышением фибриногена и активности внешнего пути коагуляции повышается и активность внутреннего механизма свёртывания крови, при этом отмечается укорочение АЧТВ. Изменяются во время беременности и другие звенья системы гемостаза, такие как ингибитор свёртывания — антитромбин III, который имеет белковую структуру и обладает способностью ингибировать два и более факторов свёртывания фибринолиза и систему комплимента.
Изменения биохимических показателей
При беременности снижение общей концентрации белка в плазме крови обусловлено как частичным разведением, в результате задержки жидкости в организме, так и понижением концентрации альбумина (№10)*. Снижение альбумина обусловлено усиленным расходованием его на биосинтетические процессы. Однако нельзя исключить фактор повышения проницаемости сосудов и перераспределение жидкости и белка в межклеточном пространстве, нарушение гемодинамики.
Незначительные изменения С-реактивного белка (№43)*, наблюдаемые чаще в ранние сроки беременности, могут быть реакцией организма на процессы пролиферации (усиленного деления клеток). Изменение объёма циркулирующей крови (ОЦК) и кровоснабжения почек приводит к изменениям азотовыделительной функции почек. Происходит задержка и накопление азотистых веществ, при этом количество мочевины (№26)* снижается, особенно в поздние сроки беременности в связи с повышением утилизации белка (положительный азотистый баланс).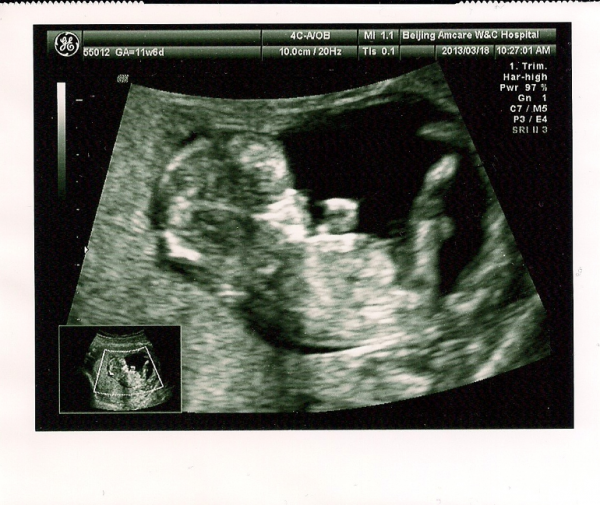
Креатинин (№22)* снижается максимально в I — II триместре (его концентрация может снижаться почти в 1,5 раза), что связано с ростом объёма мышечной массы матки и плода. Уровень мочевой кислоты (№27)* чаще снижен за счёт усиления кровоснабжения почек, но даже незначительные нарушения функции почек могут привести к повышению данного показателя, и это расценивается как симптомы токсемии.
Существенно изменяется во время беременности липидный обмен (профиль №53)*. Так как усиливаются окислительные процессы, происходит повышенная утилизация холестерина в надпочечниках, плаценте. Это приводит к компенсаторной транзиторной гиперхолестеринемии, характеризующаяся увеличением показателей холестерола, ЛПВП. Уровень ЛВПП практически не изменяется. Повышение уровня эстрогенов приводит к гипертриглицеридемии, чему способствует гипопротеинемия, функциональный холестаз. При этом усиливается отложение жира в молочных железах, подкожно-жировой клетчатке, данный процесс также связан с увеличением перехода углеводов в жиры за счёт повышения выработки инсулина.
Показатель, отражающий уровень эндогенной секреции инсулина это С-пептид (№148)*. Показатели глюкозы (№16)* могут меняться незначительно, не достигая при этом уровня гипергликемии. Так как во время беременности повышается скорость клубочковой фильтрации и повышается проницаемость эпителия почечных канальцев, то периодически может наблюдаться глюкозурия (физиологическая). Чаще глюкозурия появляется на сроке беременности 27 — 36 недели. Особенностями минерального обмена у здоровых беременных по сравнению с небеременными женщинами является задержка в организме солей натрия, калия, хлора (№39)*, фосфора (№41)*, именно изменения показателей фосфора в организме беременной связано с повышением щёлочной фосфатазы (№36)*. Это обусловлено изменениями во время беременности со стороны костной ткани и изменениями со стороны печени. Как известно, во время беременности повышается потребность в солях кальция, которые необходимы для формирования скелета плода, и у мамы может наблюдаться дефицит кальция (№37)*.
Гипофиз, особенно передняя доля, увеличивается. Гормоны гипофиза АКТГ (№100)*, пролактин (№61)* играют большую роль в изменении обменных процессов организма беременной. Поэтому эти гормоны могут быть повышены. Плацента, также обладает гормональной активностью. В ней вырабатывается прогестерон (№63)*, эстриол свободный (№134)*, б-ХГЧ (№66)*, данные гормоны схожи по своему действию с соматотропином (№99)*. Претерпевает изменения и щитовидная железа, она несколько увеличивается, и в первой половине беременности отмечается её гиперфункция. Наблюдается повышение Т4 свободного (№55)*, при нормальных показателях Т4 (№54)*. Также отмечается усиление функции паращитовидных желёз относительным повышением паратгормона (№102)*.
* — Номера исследований в Независимой лаборатории ИНВИТРО.
При подготовке статьи использовались данные «Бюллетеня Лабораторной Службы» №9, 2001 г.
Источники:
- Клинические рекомендации «Нормальная беременность». Разраб.: Российское общество акушеров-гинекологов. – 2020.
- Клинические рекомендации «Многоплодная беременность». Разраб.: Российское общество акушеров-гинекологов. – 2021.
ВАЖНО!
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.Для корректной оценки результатов ваших анализов в динамике предпочтительно делать исследования в одной и той же лаборатории, так как в разных лабораториях для выполнения одноименных анализов могут применяться разные методы исследования и единицы измерения.
Рекомендации
Анализ на ПСА (простатический специфический антиген)
6608 13 Мая
Вирус папилломы человека
2410 04 Мая
Щелочная фосфатаза
41766 16 Апреля
Показать еще
Наследственность
Беременность
ЭКО
Исследования на предмет определения биологического родства в семье: отцовства и материнства
Вы можете выполнить молекулярно-генетические исследования, которые выявляют предрасположенность к различным заболеваниям, а теперь еще и пройти исследования на предмет установления биологического родства в семье: отцовства и материнства.
Подробнее
Бесплодие
Варикоцеле
ЭКО
Спермограмма в ИНВИТРО
Исследование спермы — неотъемлемая часть диагностики бесплодия и мониторинга заболеваний мужской половой сферы. Анализ эякулята включает в себя определение количественного и качественного морфологического состава сперматозоидов при помощи визуального подсчёта в камере Горяева и специальной окраски.
Подробнее
ЭКО
Тромбофилия
Беременность
Тромбозы: расширенная панель 114ГП
Тромбозы, расширенная панель: показания к назначению, правила подготовки к сдаче анализа, расшифровка результатов и показатели нормы.
Подробнее
ЭКО
Гипогонадизм
Менопауза
Климакс
Антимюллеров гормон (АМГ, AMH, anti-Mullerian hormone)
Антимюллеров гормон: показания к назначению, правила подготовки к сдаче анализа, расшифровка результатов и показатели нормы.
Подробнее
Гипогонадизм
ЭКО
Менопауза
Климакс
Эстрадиол
Эстрадиол: показания к назначению, правила подготовки к сдаче анализа, расшифровка результатов и показатели нормы.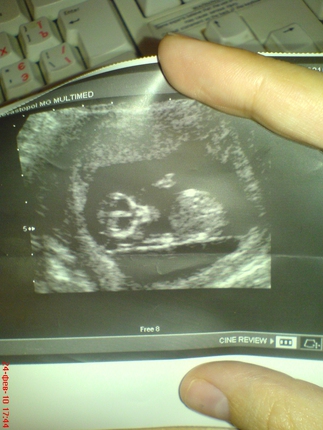
Подробнее
Лейла Адамян: системная реакция организма на вирус и снижение иммунитета опосредованно могут оказать воздействие на развитие будущей беременности
О беременности во время пандемии коронавирусной инфекции рассказала в интервью порталу стопкоронавирус.рф заместитель директора по научной работе Национального медицинского исследовательского центра акушерства, гинекологии и перинатологии имени академика В.И. Кулакова, главный внештатный акушер-гинеколог Минздрава России Адамян Лейла Владимировна.
Врач озвучила рекомендации, которые нужно соблюдать беременным женщинам, перенесшим коронавирусную инфекцию: какие меры применяются на сегодняшний день к ведению беременности у зараженных COVID-19, и как коронавирус в целом влияет на репродуктивную систему человека.
Какие основные рекомендации нужно соблюдать беременным женщинам, которые перенесли коронавирусную инфекцию?
Очень важное значение имеют сегодняшние клинические рекомендации по профилактике осложнений у пациентов и диспансерном наблюдении за больными, которые перенесли коронавирусную инфекцию. Эти рекомендации содержат огромный блок вопросов, но также большая и важная глава (и я очень рада, что к этому имею отношение) посвящена репродуктивному здоровью после перенесения коронавирусной инфекции. Почему это важно? Женщины имеют более сложный жизненный цикл: это юность, период беременности, климактерический возраст, — также интересно осветить данные о женщинах, у которых бесплодие, нарушения менструального цикла, опухоли, невынашивание беременности и так далее. И в этом случае рекомендации неоднозначны именно для этой группы больных.
Эти рекомендации содержат огромный блок вопросов, но также большая и важная глава (и я очень рада, что к этому имею отношение) посвящена репродуктивному здоровью после перенесения коронавирусной инфекции. Почему это важно? Женщины имеют более сложный жизненный цикл: это юность, период беременности, климактерический возраст, — также интересно осветить данные о женщинах, у которых бесплодие, нарушения менструального цикла, опухоли, невынашивание беременности и так далее. И в этом случае рекомендации неоднозначны именно для этой группы больных.
Несмотря на то, что коронавирусная инфекция свалилась на нас как война, как неожиданность, как беда, — наша советская, российская система здравоохранения, санэпид, очень сильно нам помогли: мы в одночасье перепрофилировали многие учреждения в COVID-госпитали (в том числе и наш Центр акушерства и гинекологии стал госпиталем по лечению коронавирусной инфекции). И это принесло свои плоды. Мы научились лечить этих больных, и поэтому смертность от вируса в нашей стране минимальная, по сравнению со многими странами, со всеми странами.
Почему так происходит? Система здравоохранения в России очень централизована, а также за эффективность лечения отвечала вся страна: начиная с простого врача, организатора здравоохранения, фельдшера, заканчивая специально созданным для предотвращения распространения коронавирусной инфекции штабом и даже Президентом страны и Правительством. Знаете, такое внимание имеет свои результаты: у нас сегодня имеются не только методы лечения, но и способы профилактики; более того – у нас создана вакцина, которой мы очень гордимся.
К великому счастью, коронавирусная инфекция щадит беременных, плод, наши органы и клетки, отвечающие за воспроизводство, за наше будущее поколение.
Не доказана вертикальная передача коронавирусной инфекции ни на плод, ни на яйцеклетки, ни на сперматозоиды. И, должна сказать, в этом отношении наша специальность в какой-то степени выигрышная.
Если же женщина переболела коронавирусной инфекцией, и она готовится к ЭКО, то уже однозначно можно сказать, что есть необходимость переждать какое-то время с осуществлением процедуры, в нашем случае мы рекомендуем срок в 3 месяца, после которого женщина делает ПЦР, иммуноферментный анализ. И только тогда, когда пациентка убедится, что коронавирусная инфекция позади, и ничего не будет влиять на ее будущий плод, на ее будущего ребенка, она может вернуться к продолжению цикла ЭКО, а также к оперативному лечению бесплодия.
И только тогда, когда пациентка убедится, что коронавирусная инфекция позади, и ничего не будет влиять на ее будущий плод, на ее будущего ребенка, она может вернуться к продолжению цикла ЭКО, а также к оперативному лечению бесплодия.
Если женщина уже перенесла коронавирус и готовится к элективным операциям: операциям доброкачественных опухолей, операциям по показаниям недержания мочи, опущения/выпадения матки, гиперпластических заболеваний, за исключением операций ввиду онкологических заболеваний и кровотечений, — это все главы нашего клинического руководства — тогда эти процедуры также должны быть отложены до момента, когда человек будет себя полностью хорошо чувствовать, так как коронавирусная инфекция оставляет продолжительный «хвост» в виде слабости и недомогания, а человек на оперативное лечение должен идти в полностью подготовленном состоянии, хорошо реабилитированным.
Мы знаем, что сама коронавирусная инфекция не влияет прямо на сперматогенез, на яйцеклетки, но системная реакция организма на вирус и снижение иммунитета опосредованно могут оказать воздействие на развитие будущей беременности, на наличие осложнений.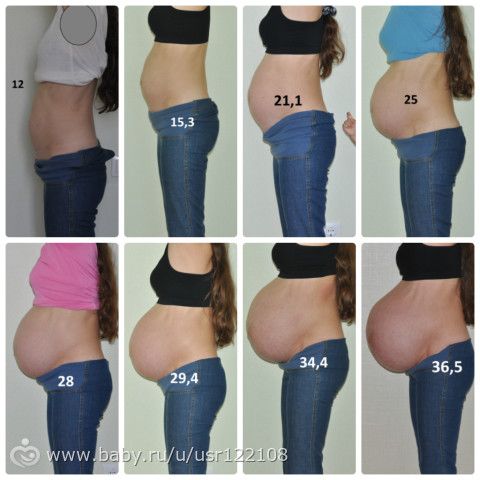 Это очень важно знать.
Это очень важно знать.
Как быть женщинам, у которых климактерические нарушения, менопауза, у которых приливы или неврологические проблемы и осложнения?
Эти женщины имеют высокий риск остеопороза, переломов костей, они употребляют значительные дозы гормональных препаратов, с целью заместительной гормонотерапии. В этих новых клинических рекомендациях также указаны препараты с необходимым содержанием гестагенов, которые пациенты могут принимать, имея в виду возможный риск тромбоэмболических осложнений.
Если женщина на раннем сроке беременности узнает, что у нее положительный тест на коронавирус, но нет никаких симптомов, как ведется наблюдение за ней?
Необходима изоляция, проведение повторных анализов на COVID-19, при этом ведение беременности проходит так, как это положено, c проведением своевременных скринингов (11-12 недель). Также сегодня очень много стационар-замещающих технологий, которые помогают провести беременность в режиме изоляции, и нет необходимости в ее прерывании.
Если же женщина на начальном этапе беременности тяжело переносит коронавирусную инфекцию (и это тоже указано во временных клинических рекомендациях), принимая большое количество различных препаратов, которые могут оказывать тератогенный эффект на плод, тогда осуществляется сканирование плода, и в некоторых случаях пациентке может быть предложено прерывание беременности или, по крайней мере, прохождение дополнительных обследований во избежание возможности пропустить заболевание плода.
Если женщина перенесла коронавирусную инфекцию во 2-3 триместре беременности, и болезнь проходила в легкой форме, роды обычно протекают без каких-либо проблем.
Необходимо иметь в виду, что осложнения могут возникнуть не от самого вируса, а от его сопутствующих обстоятельств: приема тяжелых препаратов, ухудшения иммунитета, поражения сердечно-сосудистой, эндокринной систем, нарушения гемостаза (свертываемости крови) и так далее.
Особенно это касается беременных женщин старше 35 лет и женщин, у которых есть хронические заболевания – эти пациентки составляют группу риска.
К ним отношение более строгое и жесткое: они должны регулярно проходить обследования у мультидисциплинарной бригады, даже если коронавирусная инфекция прошла, чтобы не было никаких осложнений, в том числе тромбоэмболических и прочих. Мы также знаем, что эти пациентки имеют риск преждевременных родов, преждевременного разрыва плодовых оболочек, низкой массы тела ребенка. Но кто предупрежден – тот вооружен, и в наших клинических рекомендациях четко прописано, в какие недели и какие скрининги, дополнительные процедуры необходимо проходить женщине, чтобы не упустить каких-либо нарушений развития плода.
Разлучают ли маму с ребенком, если у первой есть коронавирус?
Если в момент родов у матери нет положительного результата теста на коронавирусную инфекцию, то нет никаких проблем, роды проходят стандартно.
Если же на время родов тест положительный, то процесс рождения проходит без участия родственников и друзей, чтобы не заразить ребенка; после рождения ребенок не передается матери на грудь, не сразу прикладывается к материнскому молоку, помимо этого, ребенок действительно изолируется на 14 дней. Женщина в это время соблюдает особый режим, во время которого она может сцеживать для ребенка грудное молоко (все-таки это очень серьезная вещь), и в этом случае мать несет ответственность за то, что это молоко чистое и стерильное. Как правило, молоко не заражается коронавирусом, если в него не занесена какая-то инфекция снаружи.
Женщина в это время соблюдает особый режим, во время которого она может сцеживать для ребенка грудное молоко (все-таки это очень серьезная вещь), и в этом случае мать несет ответственность за то, что это молоко чистое и стерильное. Как правило, молоко не заражается коронавирусом, если в него не занесена какая-то инфекция снаружи.
Какие меры нужно соблюдать матери с новорожденным, если она заразилась коронавирусом уже после родов?
Конечно, здесь женщине необходимо пройти самоизоляцию, осознавая ответственность и за своего ребенка, и за себя, и за окружающих людей. Если она соблюдает все меры предосторожности, она может передавать ребенку грудное молоко. Уже в дальнейшем, после получения отрицательного теста на коронавирус и прохождения 14-дневного периода изоляции после последнего отрицательного теста, она может быть полностью допущена к ребенку и к обычной жизни.
Наша забота, забота новых рекомендаций в том, чтобы люди относились к себе, к окружающим, к своим детям бережно.
Ничто в этой жизни не проходит бесследно. Женщина, которая в той или иной возрастной группе перенесла коронавирусную инфекцию, должна четко понимать: этот враг доселе неизвестный, и надо привести себя в полностью здоровое состояние, чтобы в дальнейшем чувствовать хорошее качество жизни и быть полноценной мамой, женой и, так сказать, гражданином и работником.
12 недель беременности: живот, УЗИ, симптомы
Отзыв от
Кейт Шкодзик, MD
Акушер-гинеколог, бывший медицинский советник Flo
Содержимое
Если бы вы только сейчас увидели своего малыша, вы бы так им гордились! Вы вот-вот закончите свой первый триместр беременности, но в дополнение к этому захватывающему этапу ваш занятый ребенок также делает большие успехи с каждым днем. К 12 неделе беременности почти все части плода находятся в состоянии ускоренного развития. Ваш малыш будет продолжать становиться больше и сильнее с этого момента до родов.
Из других хороших новостей: к концу этой недели вероятность выкидыша будет намного меньше, чем в предыдущие недели. Возможно, сейчас вы также чувствуете себя немного лучше: многие женщины в этот момент чувствуют себя более энергичными и их меньше тошнит. Как ни странно, даже ваш партнер нередко испытывает некоторые «симптомы», такие как тошнота и дискомфорт в животе! Так или иначе, это будет напряженное время в вашей семье.
Присоединяйтесь к Фло, и мы познакомим вас с ключевыми элементами 12-й недели беременности:
Ваш ребенок на 12-й неделе беременности
Сейчас вы официально находитесь на третьей стадии беременности — найдите минутку, чтобы признать, как далеко вы продвинулись за такое короткое время! К 12 неделе ваш ребенок уже полностью сформировался внутри вашего живота, но до полного срока еще далеко. Пальцы рук и ног развиты, и плод может даже открывать и закрывать руки. Внутренние репродуктивная, кровеносная и мочевыделительная системы находятся на продвинутой стадии развития.
Пройдите тест
Узнайте, что вы можете сделать с помощью нашего Health Assistant
Ребенок весит около 0,49 унции (14 г). У него формируются голосовые связки, а почки начинают вырабатывать мочу, наполняя мочевой пузырь. Хотя вы еще этого не чувствуете, ребенка можно увидеть во время скрининга сонограммы (УЗИ).
Вот что еще происходит с вашим ребенком:
Насколько велик ваш ребенок на 12 неделе беременности?
Длина вашего ребенка от головы до попки составляет около 2 дюймов (5 см) — это размер сливы. Его вес 0,49унция (14 г) — это примерно столько же, сколько три виноградины!
Беременность 12 неделя развитие плода
Прошло всего 12 недель с момента последней менструации, но ваш малыш уже полностью сформирован: все органы, мышцы и кости на месте, репродуктивная система тоже в порядке. С этого момента плод будет продолжать расти и созревать быстрыми темпами. Ваш ребенок также очень активен на этом этапе, но еще слишком рано, чтобы вы могли чувствовать движения.
Это может просто свести с ума, когда вы думаете об этом: вы впервые начали думать о своей беременности всего 3 месяца назад, и теперь у вас внутри растет полностью сформировавшийся ребенок! Вы, вероятно, уже посещали врача или другого медицинского работника и, возможно, уже сделали свое первое УЗИ. И вдобавок ко всему, вы, вероятно, начинаете немного показывать!
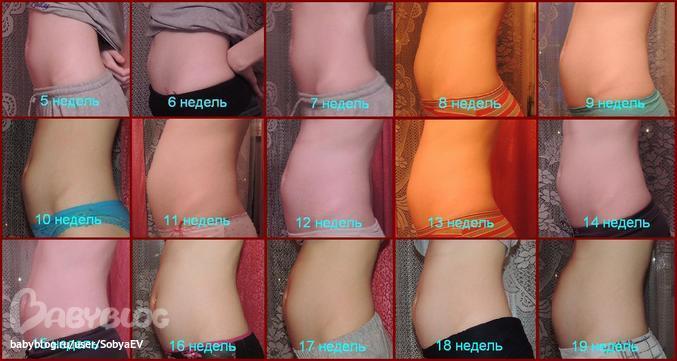
Живот на 12 неделе беременности
До сих пор вам, возможно, нравилось хранить свой маленький секрет, в то время как у вас почти не было живота, чтобы показать его новому члену вашей семьи, растущему внутри. Но теперь вы, наверное, заметили, что ваш живот начинает утолщаться. Если у вас были какие-либо предыдущие беременности, вы начнете пухнуть раньше, чем если бы это был ваш первый раз. В любом случае, просто имейте в виду, что ваш удар уже в пути!
Когда ваш живот начнет увеличиваться, он растянет мышцы и связки, что может вызвать боль в этой области. Обратитесь за советом к своему лечащему врачу, если это становится проблематичным.
Симптомы беременности на 12 неделе
Настало время, когда запор может стать проблемой для некоторых женщин. Не все испытывают это, но это довольно распространено и может быть неудобно. Если у вас возникают проблемы с поддержанием процессов в кишечнике, вы можете винить в этом свои гормоны. Но есть несколько вещей, которые вы можете сделать, чтобы помочь: придерживайтесь диеты с высоким содержанием клетчатки, включая хлеб из непросеянной муки и крупы, а также много свежих фруктов и овощей; находите время для небольших упражнений каждый день и избегайте обезвоживания, выпивая много воды.
Боль в животе и спазмы также могут беспокоить женщин на этом сроке беременности. Это не о чем беспокоиться: обычно это результат запора, газов или роста ваших связок по мере расширения матки. Но если боль сильная или она сопровождается другими симптомами, такими как кровотечение, немедленно обратитесь к врачу.
В целом, большинство женщин считают, что второй триместр является самым легким из трех, чтобы справиться с ним, и если это так для вас, убедитесь, что вы используете все преимущества! Если вы заперлись дома из-за усталости и тошноты, воспользуйтесь возможностью сейчас, чтобы погулять с друзьями и семьей. И делайте все возможное, чтобы быть добрым к себе — вы будете рады, что сделали это в ближайшие месяцы.
И делайте все возможное, чтобы быть добрым к себе — вы будете рады, что сделали это в ближайшие месяцы.
В большинстве стран первое сканирование беременной женщины проводится между 8 и 14 неделями. За ним обычно следует еще одно сканирование на 18-21 неделе. Это иногда называют сканированием свиданий, потому что оно даст вам надежное представление об ожидаемой дате родов (EDD), а также подтвердит, сколько детей вы носите!
Вы также должны знать, что на этом этапе вам доступны скрининговые тесты на ряд серьезных нарушений развития (включая синдром Дауна). Ваш поставщик медицинских услуг, вероятно, уже упомянул об этом и начал действовать, но если нет, не стесняйтесь сообщить об этом и спросить, какие меры необходимо принять.
Ваша беременность может быть трудным периодом для вас, но старайтесь вести здоровый образ жизни. Это обеспечит наилучшую поддержку для вас и вашего ребенка до полного срока. Ваш рацион должен содержать широкий спектр продуктов из всех рекомендуемых групп продуктов, включая, по возможности, смесь свежих фруктов и овощей. Вы также должны стремиться выпивать от 8 до 10 стаканов воды по 8 унций (из всех источников) в день.
Вы также должны стремиться выпивать от 8 до 10 стаканов воды по 8 унций (из всех источников) в день.
Старайтесь не зацикливаться на старой идее «есть за двоих» — на самом деле вам нужно всего около 300 дополнительных калорий в день, чтобы обеспечить ребенка.
Секс на 12-й неделе беременности
Если ваш врач не сказал вам иное, ваша сексуальная жизнь может продолжаться как обычно на протяжении всей беременности.
Вот ваш контрольный список беременности на 12-й неделе:
- После того, как вы пройдете сканирование, вы получите очень точную оценку ожидаемой даты родов (EDD). Это сканирование также подтвердит, сколько детей вы ожидаете — если у вас на подходе тройня, лучше узнать об этом как можно раньше! Ваш лечащий врач также сообщит вам об этом.
- Сейчас самое время подумать о том, какую доставку вы хотите. Большинство женщин рожают в условиях стационара и не думают о том, чтобы сделать это каким-либо другим способом — в больницах, как правило, есть лучшие условия для того, чтобы справляться с перинатальными неотложными состояниями.
 Тем не менее, все больше женщин предпочитают рожать дома или в других условиях — эти условия часто гораздо более успокаивающие, чем больница. Какие варианты доступны для ваших родов, во многом зависит от медицинских учреждений в вашем регионе — если вы рассматриваете нетрадиционные роды, обратитесь к врачу как можно раньше.
Тем не менее, все больше женщин предпочитают рожать дома или в других условиях — эти условия часто гораздо более успокаивающие, чем больница. Какие варианты доступны для ваших родов, во многом зависит от медицинских учреждений в вашем регионе — если вы рассматриваете нетрадиционные роды, обратитесь к врачу как можно раньше. - Старайтесь не слишком беспокоиться о появлении растяжек на коже во время беременности. Обычно они наиболее заметны на груди, животе, бедрах и ягодицах, и у большинства женщин они появляются во время беременности. Несмотря на то, что вы услышите от косметической индустрии, лосьоны и кремы не будут иметь никакого значения. То, насколько они проявляются, зависит от естественной эластичности вашей кожи, но обычно они постепенно исчезают после родов.
Каталожные номера
https://www.webmd.com/baby/guide/your-pregnancy-week-by-week-weeks-9-12#2
https://www.nhs.uk/conditions/pregnancy-and-baby/12-weeks-pregnant/
https://www. nhs.uk/start4life/pregnancy/week-by-week/1st-trimester/week-twelve/
nhs.uk/start4life/pregnancy/week-by-week/1st-trimester/week-twelve/
Продолжить чтение
13
13 неделя беременности
14
14 неделя беременности
15
15 неделя беременности
Посмотреть все недели7 советов по улучшению ведения «гериатрической» беременности
Риск мертворождения и выкидышаKortekaas et al обнаружили, что абсолютный риск мертворождения в возрасте 35–39 лет составляет 0,22%, что означает, что 2,2 беременных человек из 1000 в этой возрастной группе будут рождаться мертвыми. 5
Частота самопроизвольных выкидышей (потеря беременности до 20 недель) увеличивается с возрастом. Повышенный риск выкидыша у пожилых беременных связан как с качеством яйцеклетки, так и с увеличением ранее существовавших заболеваний. 2
Повышенный риск выкидыша у пожилых беременных связан как с качеством яйцеклетки, так и с увеличением ранее существовавших заболеваний. 2
Исследование Magnus et al , проведенное в 2019 году, показало, что риск выкидыша составляет:
Риск анеуплоидии и врожденных аномалий
Риск анеуплоидии и врожденных аномалий также увеличивается с возрастом матери и, несмотря на антенатальный скрининг, вероятно, способствует увеличению частоты мертворождений. Это возрастные показатели эмбриона с синдромом Дауна на 10 неделе беременности: 2,3,4
Вероятность рождения ребенка с синдромом Дауна в срок не так высока, как вероятность рождения ребенка в сроке 10 недель, главным образом потому, что при таких беременностях выше частота выкидышей и мертворождений, и не все из них доходят до срока. 2
2
Дополнительные риски, связанные с АМА
АМА также связана с более высоким риском внематочной беременности (в восемь раз выше, чем у женщин в возрасте от 15 до 19 лет), гестационным сахарным диабетом (1,62 заболеваемости) и гестационную гипертензию (повышение относительного риска 1,2). 4
Чего больше всего боятся женщины, забеременевшие в пожилом возрасте?
Существует множество причин, по которым женщины предпочитают откладывать материнство. Сосредоточение внимания на своей карьере, образовании и путешествиях — вот некоторые из основных причин, которые приводят некоторые женщины, в то время как другие не чувствовали, что готовы выйти замуж или иметь детей, пока не станут старше. Страх бесплодия был одной из главных причин решения забеременеть. Кроме того, достижения в области репродуктивных технологий расширили репродуктивное окно женщин, что привело к соответствующему увеличению частоты АМА. 4,7
4,7
В небольшом исследовании с участием беременных женщин в возрасте от 35 до 44 лет (в среднем 37,6 лет) участники выразили следующие опасения: 7
- их страх перед рисками уменьшался по мере увеличения недель беременности (неосложненная беременность и благоприятные результаты скрининга могут способствовать этому снижению)
- Здоровье и благополучие плода (особенно генетические аномалии)
- Ожидание результатов проверки
- Постельный режим и ограничение физической активности в связи с осложнениями беременности (например, утреннее недомогание)
- То, что это может быть их последняя возможность иметь биологического ребенка, способствовало чувству беспокойства/депрессии.
Ведение беременных женщин АМА
- Мнение медицинских работников
По словам участников исследования Байрампур et al , взгляды, реакция и интерпретация клиницистами рисков, связанных с их поздними беременностями, играют роль в том, как они сами понимают, реагируют, оценивают и управляют своими рисками. Участники также указали, что не хотят, чтобы им постоянно напоминали о рисках. Женщины могут также интуитивно понимать реакции врачей и язык тела, и, учитывая информацию об их рисках, они будут реагировать определенным образом (например, неуверенно/уязвимо или оптимистично). 7
Участники также указали, что не хотят, чтобы им постоянно напоминали о рисках. Женщины могут также интуитивно понимать реакции врачей и язык тела, и, учитывая информацию об их рисках, они будут реагировать определенным образом (например, неуверенно/уязвимо или оптимистично). 7
- Консультации перед зачатием должны включать добавки
Согласно Glick et al , беременным женщинам с АМА следует рекомендовать оптимизировать свое здоровье при подготовке к беременности, бросить курить и употреблять алкоголь, начать физическую активность, достичь нормальной массы тела, принимать добавки фолиевой кислоты и стабилизировать сопутствующие заболевания ( например, гестационный диабет и гипертония). 4
В документе с изложением позиции Американской академии семейных врачей по уходу до зачатия говорится, что всем женщинам репродуктивного возраста следует рекомендовать ежедневно принимать добавки (пренатальные или поливитаминные) или от 400 мкг до 800 мкг фолиевой кислоты в день, а также потреблять сбалансированная, здоровая диета из продуктов, богатых фолиевой кислотой. 8
8
Прием фолиевой кислоты следует начинать до зачатия и продолжать в течение 12 недель беременности. Более высокая доза фолиевой кислоты перед зачатием (4 мг, начиная с одного месяца до попытки забеременеть и продолжая в течение первых трех месяцев беременности) рекомендуется женщинам с высоким риском осложнений беременности. 8
Аналогичным образом, в рекомендациях Всемирной организации здравоохранения по охране материнства и перинатальному развитию от 2020 г. всем беременным женщинам и девочкам-подросткам рекомендуется дородовой прием полимикронутриентов, включающих железо, фолиевую кислоту, а также витамин D. 9
Совсем недавно (2022 г.) авторы экспертного обзора, посвященного важности питания во время беременности и кормления грудью, заявляют, что данные подтверждают пользу комплексных пищевых добавок (множество питательных микроэлементов плюс сбалансированная белковая энергия). Комплексные пищевые добавки связаны с улучшением результатов родов, подчеркнули Маршалл и др.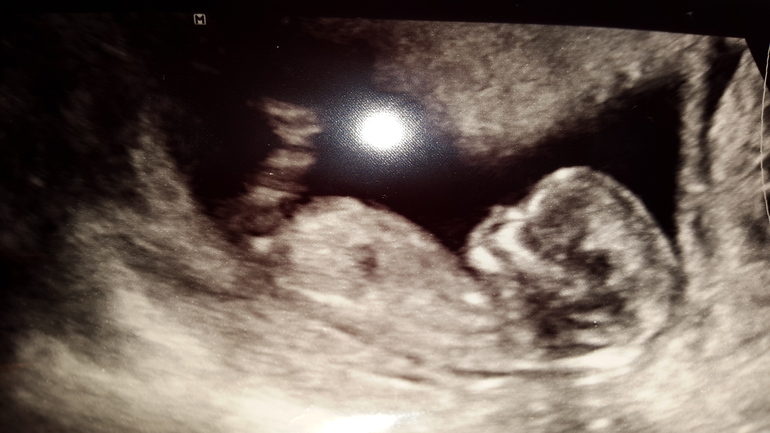 . 10
. 10
Хорошо питающимся женщинам, которые придерживаются адекватной диеты, может не потребоваться дополнительный прием поливитаминов, но при отсутствии комплексной оценки диетолога их регулярный прием рекомендуется. 10
- Низкие дозы аспирина для профилактики
Целевая группа профилактических служб США, одобренная Американским колледжем акушеров и гинекологов, заявляет, что АМА считается умеренным фактором риска преэклампсии. Таким образом, профилактика низкими дозами аспирина рекомендуется только при наличии другого умеренного фактора риска (неродительность, ожирение, семейный анамнез преэклампсии у матери или сестры, афроамериканская раса, низкий социально-экономический статус, предыдущая беременность младенцем с малым гестационным возрастом, мертворождение или интервал >10 лет между беременностями) или при наличии других факторов высокого риска.
- Инвазивные диагностические процедуры
Женщин следует поощрять и консультировать для прохождения скринингового тестирования на анеуплоидию (предпочтительно бесклеточного анализа ДНК) вместе с подробным ультразвуковым исследованием и амниоцентезом.
- Преимплантационное генетическое тестирование
Необходимы дополнительные исследования в отношении преимуществ преимплантационного генетического тестирования в снижении частоты выкидышей.
- Индукция родов
Учитывая повышенный риск мертворожденных женщин с АМА, особенно в очень позднем возрасте матери (> 40 лет), целесообразно предложить им индукцию родов или плановое кесарево сечение на сроке 39 недель беременности.
- Пренатальный скрининг тревоги и депрессии
Имеются данные о том, что антенатальная тревожность может увеличить вероятность послеродовой депрессии. Таким образом, выявление женщин с тревожностью имеет решающее значение для того, чтобы эффективные вмешательства могли быть надлежащим образом нацелены. Пренатальный скрининг должен также включать скрининг депрессии и тревоги. 7
7
- Patel R, Moffatt JD, Mourmoura E, et al. Влияние репродуктивного старения на матку и шейку матки беременных мышей. Журнал физиологии , 2017.
- Dekker R. Доказательства: беременность в возрасте 35 лет и старше. https://evidencebasedbirth.com/advanced-maternal-age/
- Jolly M, Sebrine N, Harris J, Robinson S и Regan L. Риски, связанные с беременностью у женщин в возрасте 35 лет и старше . Гул Reprod , 2000.
- Glick I, Kadish E, Rottenstreich M. Ведение беременности у женщин преклонного материнского возраста: улучшение результатов для матери и ребенка. Int J Womens Health , 2021.
- Кортекаас Дж. К., Каземьер Б. М., Кеулен Дж. К. Дж., и др. . Риск неблагоприятных исходов беременности при поздних и переношенных беременностях в пожилом возрасте матери: национальное когортное исследование.

