Содержание
Аллергия на лице лечение, что делать когда на лице высыпания — Fenkarol®
Содержание:
- Аллергия на лице – формы заболеваний
- Почему может появиться аллергия
- Чем опасна аллергия на лице
- Аллергия на лице – лечение
- Фенкарол® при аллергии на лице
Аллергические реакции чаще всего проявляются высыпаниями на коже. Элементы сыпи бывают разными. Это могут быть пятна, папулы, очаги шелушения, бляшки или волдыри, напоминающие ожоги крапивой. Кроме сыпи, аллергия на лице может сопровождаться кожным зудом. Обычно зудящими бывают волдыри и бляшки, но этот неприятный симптом может сочетаться и с другими элементами высыпаний.1,2
Аллергия на лице – формы заболеваний
Аллергия на лице – это обобщенное название, которое объединяет несколько аллергических заболеваний. У этих болезней разные причины и различные механизмы формирования. А кроме сыпи каждая патология проявляется и другими характерными для нее симптомами. Но объединяет их одно – сыпь на лице.²
У этих болезней разные причины и различные механизмы формирования. А кроме сыпи каждая патология проявляется и другими характерными для нее симптомами. Но объединяет их одно – сыпь на лице.²
Аллергические высыпания на лице характерны для таких заболеваний:
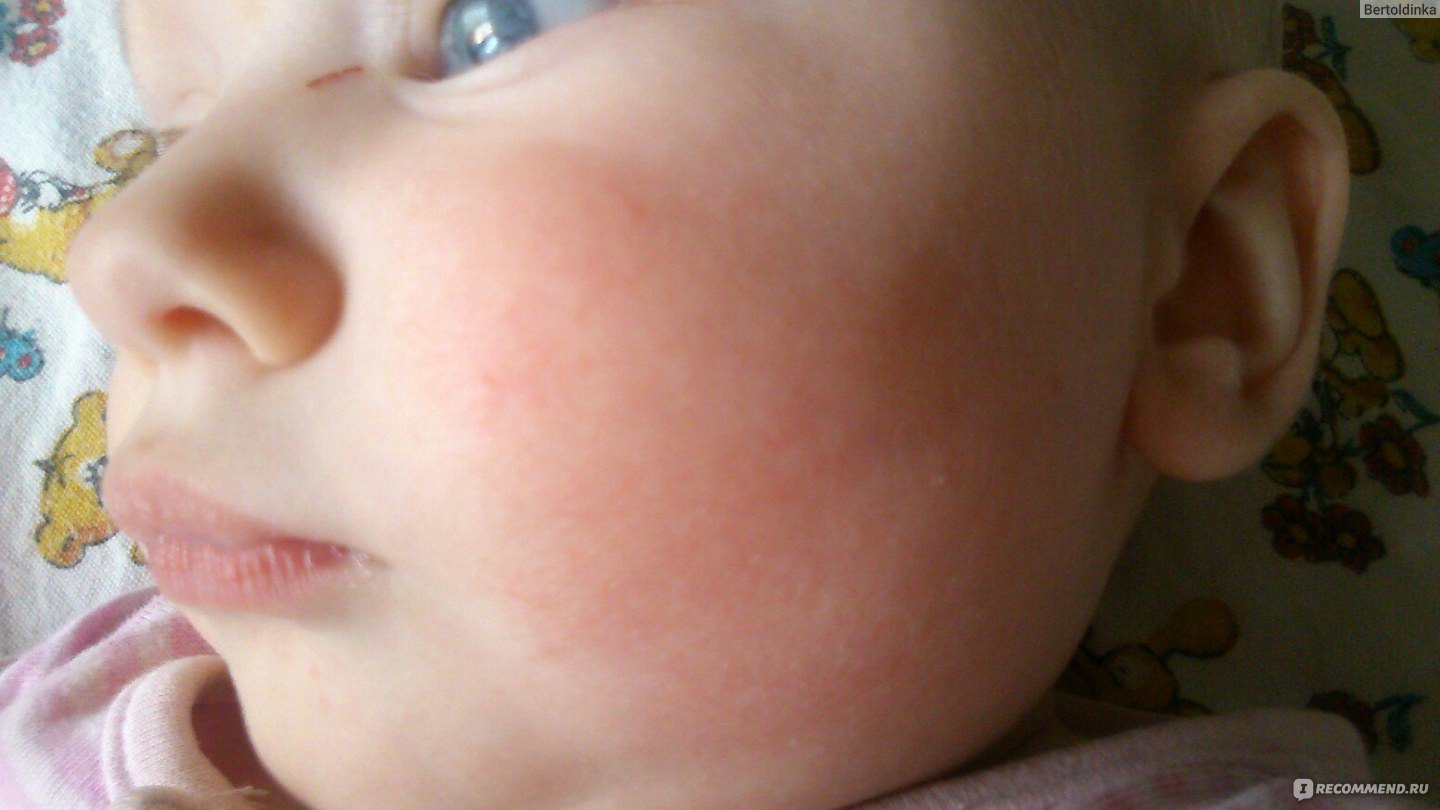
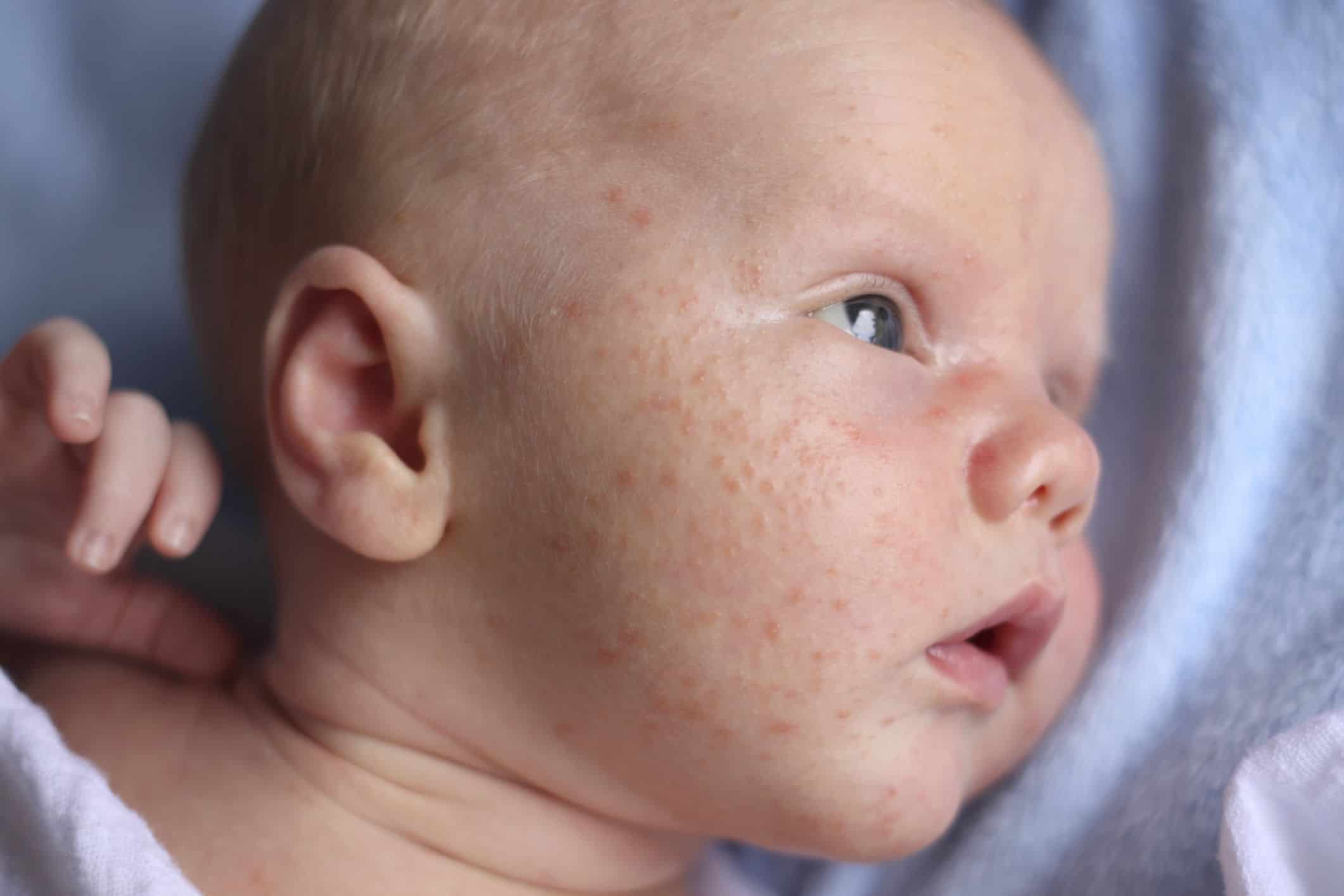
- Атопический дерматит. Это одно из самых распространенных кожных заболеваний, которым страдают и взрослые, и дети. Первые симптомы болезни появляются еще в детском возрасте. Основной симптом заболевания – сыпь на лице в виде эритемы (стойкого покраснения из-за расширения капилляров), шелушения и локальных очагов уплотнения кожи. Кроме сыпи атопический дерматит практически всегда сопровождается сильным зудом. Большинство случаев аллергии на лице связаны именно с атопическим дерматитом.
- Контактный дерматит. Это аллергическое воспаление кожи, которое вызвано прямым контактом кожи с раздражающим веществом. Это может быть косметика, гигиенические средства, медицинская маска. Проявляется болезнь покраснением кожи, шелушением и отеком.
 Иногда наблюдается сильный зуд или боль.
Иногда наблюдается сильный зуд или боль. - Крапивница. Это острое аллергическое заболевание, которое сопровождается появлением зудящих бляшек и волдырей. Они возникают на коже внезапно и могут менять свою локализацию – это один из типичных симптомов крапивницы.
Кожная сыпь на лице может проявляться и при других формах аллергических болезней, например, при пищевой и лекарственной аллергии.1,2
Изображение 1.1 Атопический дерматит – это самая частая причина появления сыпи на лице.
Атопический дерматит обычно проявляется в раннем детском возрасте
Почему может появиться аллергия
Основная причина болезни – аллергены. Эти вещества при первом попадании в организм вызывают сенсибилизацию – образование IgE-антител, которые принимают участие во всех аллергических реакциях. При повторном контакте организма с аллергеном развивается аллергическая реакция. Этот механизм развития аллергии срабатывает только в том случае, если организм изначально был предрасположен к аллергической реакции.
Чаще всего аллергенами становятся белки. Они могут проникать в организм разными путями: при вдыхании с воздухом (ингаляционный путь), с пищей, при укусах насекомых, при прямом контакте с различными веществами.¹
В развитии аллергических реакций, которые проявляются сыпью на лице, самое большое значение имеют ингаляционные и пищевые аллергены. У детей младшего возраста причиной аллергической сыпи часто становятся лекарственные препараты. Вызывать аллергическую сыпь могут и другие аллергены. К примеру, причиной крапивницы часто становится холод или тепло.1,2
Самые распространенные аллергены:
- Пищевые. Самыми сильными аллергенами являются белки коровьего молока, яиц, арахиса, морепродуктов, злаков и цитрусовых.³
- Бытовые: плесень, пыль и пылевые клещи, инсектные аэроаллергены (тараканы, моль, мухи и другие насекомые).
- Пыльцевые: пыльца деревьев и трав.
- Аллергены животных.
 Чаще всего причиной аллергии становится шерсть кошек и собак. Но аллергическую реакцию могут вызывать и другие животные.
Чаще всего причиной аллергии становится шерсть кошек и собак. Но аллергическую реакцию могут вызывать и другие животные. - Инсектные – это аллергены, которые содержатся в яде и слюне разных насекомых.
- Лекарственные. Вызывать аллергию могут различные медикаменты. Если у человека есть аллергия на пыльцу, фитопрепараты на растительной основе также могут стать причиной аллергической реакции.¹
Иногда может возникать перекрестная аллергия. Это состояние, когда при аллергии на одно вещество формируется аллергическая реакция и на другой аллерген со сходным антигенным составом. К примеру, при аллергии на коровье молоко может развиться аллергическая реакция на белый хлеб, сосиски и телятину. А при аллергии на яблоко может сформироваться аллергическая реакция на пыльцу березы или граба.
Чем опасна аллергия на лице
При появлении аллергии больных сильнее всего беспокоят такие неприятные симптомы, как зуд и высыпания на лице, которые практически невозможно замаскировать. Но опасность аллергии заключается не только в симптомах болезни, а и в возможных осложнениях. Прежде всего – это инфицирование элементов сыпи. При расчесывании или при постоянных прикосновениях элементы сыпи травмируются. Через поврежденную кожу, у которой и так снижены защитные способности из-за аллергии, легко проникает инфекция. В результате к аллергии присоединяется гнойное поражение кожи. 1,2
Но опасность аллергии заключается не только в симптомах болезни, а и в возможных осложнениях. Прежде всего – это инфицирование элементов сыпи. При расчесывании или при постоянных прикосновениях элементы сыпи травмируются. Через поврежденную кожу, у которой и так снижены защитные способности из-за аллергии, легко проникает инфекция. В результате к аллергии присоединяется гнойное поражение кожи. 1,2
Вторая опасность заключается в прогрессировании болезни. Если аллергия обычно проявляется лишь локализованной сыпью на лице, это не значит, что болезнь всегда будет так протекать. Аллергия может прогрессировать. Это проявляется по-разному. Сыпь может распространяться на другие участки тела, могут появляться новые симптомы, как например, поражение органов желудочно-кишечного тракта. В некоторых случаях могут присоединяться другие формы заболевания. Например, при атопическом дерматите со временем может развиваться аллергический ринит или бронхиальная астма.¹
Но самую большую опасность представляет такое осложнение, как ангионевротический отек. Это состояние, при котором отекают глубокие слои дермы и подкожных тканей. Если отек локализуется в области шеи, может развиться обструкция верхних дыхательных путей, вплоть до острой дыхательной недостаточности, асфиксии и смерти.
Это состояние, при котором отекают глубокие слои дермы и подкожных тканей. Если отек локализуется в области шеи, может развиться обструкция верхних дыхательных путей, вплоть до острой дыхательной недостаточности, асфиксии и смерти.
Чтобы избежать тяжелых осложнений, необходимо контролировать течение аллергии. Для этого нужно:
- Провести диагностику и установить, какие именно аллергены стали причиной заболевания.
- Исключить контакт с аллергеном – это важнейший шаг в лечении любого аллергического заболевания. Если полностью исключить контакт с аллергеном невозможно, нужно свести его к минимуму. Это облегчит симптомы болезни.
- Своевременно лечить заболевание. Если появляется аллергия на лице, лечение нужно начинать как можно быстрее. Терапевтическая тактика будет зависеть от типа болезни и от тяжести ее течения.1,2,3
Прогрессирование и осложнения – не единственный вариант развития аллергии. Если болезнь проявилась в раннем детском возрасте, она может полностью исчезнуть со временем. Это касается прежде всего атопического дерматита. Исследования показывают, что у большинства больных проявления болезни уменьшаются к 30 годам, а к 50 они полностью исчезают. В случае с крапивницей, пищевыми и лекарственными аллергиями такого регресса болезни обычно не наблюдается.²
Если болезнь проявилась в раннем детском возрасте, она может полностью исчезнуть со временем. Это касается прежде всего атопического дерматита. Исследования показывают, что у большинства больных проявления болезни уменьшаются к 30 годам, а к 50 они полностью исчезают. В случае с крапивницей, пищевыми и лекарственными аллергиями такого регресса болезни обычно не наблюдается.²
Изображение 1.2 Ангионевротический отек – одно из самых страшных осложнений аллергии.
Ангионевротический отек шеи может привести к полному перекрытию дыхательных путей и смерти
Аллергия на лице – лечение
Терапия аллергического заболевания с сыпью на лице должна быть комплексной. Объем терапевтических мер будет зависеть от тяжести течения болезни. Основная цель лечения – устранить неприятные симптомы, уменьшить частоту обострений и снизить риск развития тяжелых форм заболевания.
Медикаментозное лечение включает наружную и системную терапию. При аллергических заболеваниях с кожными проявлениями наружное лечение обязательно.
Выбор средств для наружного применения будет зависеть от преобладающих симптомов. При выраженном шелушении используются увлажняющие средства, при сильном зуде – гели с антигистаминным действующим веществом. Если зуд очень сильно выраженный, могут назначаться местные гели и мази с глюкокортикоидами. В случае инфицирования элементов сыпи, используются мази с антибиотиком или противогрибковыми компонентами.¹
Системная терапия может включать:
- Антигистаминные препараты – это лекарства первой линии, которые назначаются при легком и среднетяжелом течении аллергии.¹
- Глюкокортикоиды. При недостаточной эффективности антигистаминных препаратов, могут применяться ГКС – стероидные гормоны.
- Ингибиторы интерлейкина. Эти препараты блокируют действие интерлейкинов 4 и 13 (ИЛ-4 и ИЛ-13), которые являются ключевым звеном в аллергических реакциях II типа (как например, атопический дерматит).
 ¹
¹
Кроме медикаментозного лечения обязательно назначается диетотерапия. Из рациона исключаются продукты, которые относятся к сильным аллергенам. Это очень важная мера предосторожности, так как сенсибилизированный организм может отреагировать на продукт, который раньше не вызывал аллергию, развитием новой аллергической реакции.1,2
Изображение 1.3 Фенкарол® – антигистаминный препарат для лечения аллергических заболеваний с кожными высыпаниями.
Фенкарол® может применяться для устранения зуда и уменьшения сыпи при аллергии4
Фенкарол® при аллергии на лице
Для лечения аллергической сыпи может применяться антигистаминный препарат Фенкарол®. Это лекарственное средство справляется с такими неприятными проявлениями аллергии, как зуд, воспаление и сыпь.
В отличие от других антигистаминных препаратов у Фенкарола® нет выраженного седативного эффекта, поэтому он может назначаться пациентам, чья работа требует быстрой физической и психомоторной реакции. Перед применением требуется убедиться в отсутствии седативного действия путем краткосрочного назначения.5
Перед применением требуется убедиться в отсутствии седативного действия путем краткосрочного назначения.5
Благодаря высокому профилю безопасности Фенкарол® может применяться для лечения аллергических заболеваний у детей старше 3 лет.
- Доказательная аллергология-иммунология / Колхир П.В. / Москва — 2010.
- Аллергология – учебник / Вороненко Ю. В., Пухлик Б. М., Кузнецова Л.В., Гуляр С. О., Фролов В. М. / Учебник, 8008. – 295 с.
- Пищевая аллергия у детей и взрослых: клиника, диагностика, лечение/ Д.Ш. Мачарадзе – Москва : ГЭОТАР-Медиа, 2017. — 392 с.
- Выбор антигистаминных препаратов в лечении аллергических и псевдоаллергических реакций / Лусс Л. В. /ГНЦ «Институт иммунологии ФМБА РФ» Москва – 2010.
- ИМП Фенкарол 10, 25 мг от 20.02.2022.
- 5. ИМП Фенкарол 50 мг от 05.08.2021
Поделиться:
Аллергический васкулит кожи: симптомы, диагностика, лечение аллергического васкулита кожи
Аллергический васкулит – воспалительное заболевание стенок сосудов, которое возникает в результате аллергической реакции. Аллергические васкулиты могут иметь массу разновидностей, одни из которых повреждают отдельные органы, а другие распространяются на целые их системы. При аллергическом васкулите кожи воспалительный процесс поражает сосуды, которые находятся в подкожной клетчатке (как правило, не вовлекая в процесс сосуды внутренних органов).
Аллергические васкулиты могут иметь массу разновидностей, одни из которых повреждают отдельные органы, а другие распространяются на целые их системы. При аллергическом васкулите кожи воспалительный процесс поражает сосуды, которые находятся в подкожной клетчатке (как правило, не вовлекая в процесс сосуды внутренних органов).
Подвержены ему как взрослые, так и дети независимо от возраста.
Причины возникновения аллергического васкулита кожи.
- Аллергия на лекарственные средства или пищевые продукты
- Инфекции или вирусы в организме
- Длительное нахождение на солнце
- Генетическая предрасположенность
- Переохлаждение и др.
Симптомы заболевания.
Аллергические васкулиты кожи (в зависимости от глубины поражающего процесса) подразделяют на:
- Поверхностные
- Глубокие
Симптомы аллергического васкулита кожи:
- Пурпура – сосудистые пятна на участках с кровоизлиянием
- Язвы
- Сосудистые пятна
- Папулы – розовые узелковые уплотнения кожи
- Пузыри с диаметром более 5 мм
- Подкожные узлы
- Хроническая крапивница
- Сыпь
Все вышеперечисленные симптомы, как правило, сопровождаются общим недомоганием, снижением аппетита, зудом и жжением кожных покровов, лихорадкой и повышением температуры.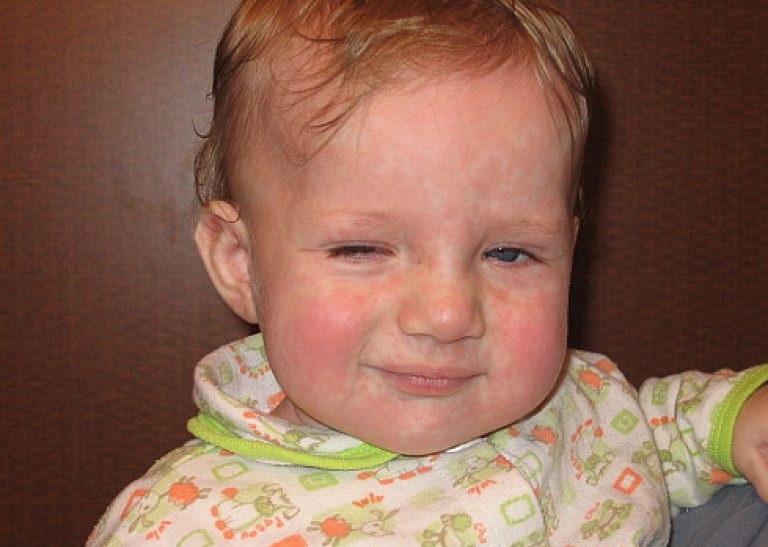
Опасность данного заболевания для человека.
При аллергическом васкулите стенки сосудов ослабевают и становятся тоньше, что может привести к полной блокировке кровообращения и более тяжелым последствиям для больного.
Диагностика аллергического васкулита.
После детального осмотра пациента и изучения его анамнеза врач назначает необходимые обследования:
- анализы мочи и крови, биохимический анализ сыворотки крови;
- анализ сыворотки крови на иммуноглобулин;
- кардиограмма сердца;
- биопсия пораженного участка кожи;
- рентген внутренних органов;
- определение общего состояния иммунитета и др.
Специалисты.
Список специалистов, к которым необходимо обратиться для диагностики и лечения аллергического васкулита:
- Аллерголог
- Иммунолог
- Терапевт
Дополнительно врач может направить пациента на консультацию к узким специалистам: дерматологу, сосудистому хирургу, венерологу, ревматологу и др.
Для диагностики, лечения и профилактики данного заболевания приглашаем Вас в клинику НКЦ №2 (ЦКБ РАН), где Вы сможете пройти все необходимые обследования.
Лечение.
Лечить аллергический васкулит необходимо комплексно.
- Необходимо выявить аллерген и исключить его воздействие на организм (прекратить прием лекарственного средства, какого-то продукта и т.д.)
- Принимать антигистаминные средства.
- При остром протекании болезни нужно соблюдать постельный режим.
- Обильное питье и соблюдение строгой диеты, включающей необходимое количество овощей, белковых продуктов и фруктов, за исключением тех, которые могут вызывать аллергию (орехи, красная рыба, шоколад, цитрусовые, мед и др).
- При выявлении хронической инфекции назначаются антибактериальные препараты.
- Для укрепления стенок сосудов назначают сосудистые протекторы.
- Для лечения аллергического васкулита кожи возможно применение лекарственных наружных средств (кремы и мази по назначению врача).

Профилактика аллергического васкулита включает в себя
- закаливание организма
- исключение контактов с аллергическими веществами
- соблюдение диеты
- не допускать перегрева или переохлаждения организма.
Запись на прием.
Записаться на прием к нужным специалистам и пройти обследование в Москве предлагает медицинский центр НКЦ №2 (ЦКБ РАН)
Распространенные опрелости и методы лечения
Авторизоваться | регистр
Возраст и этапы
Возрасты и этапы
Автор: Ingrid Polcari MD, FAAP
По крайней мере, у половины всех младенцев рано или поздно появляются опрелости. На самом деле, покрасневшая, воспаленная кожа в области подгузника — одна из самых частых причин, по которой родители обращаются за медицинской помощью к детскому врачу. Ты не один!
Ты не один!
1. Раздражающая опрелость
Наиболее распространенным типом опрелости является «раздражающий дерматит». Область подгузника проводит большую часть дня в контакте с двумя очень раздражающими веществами: мочой и калом. Если у вашего ребенка диарея или прорезывание зубов — это означает, что лишняя слюна проглатывается и проходит через кишечник — вероятность развития опрелостей еще выше.
Раздражающая опрелость выглядит как розовые или красные пятна на коже, покрытой подгузником. Паховые складки более защищены от мочи и стула, поэтому такая кожа обычно выглядит нормально.
Подпись к изображению: Примеры раздражающей опрелости. На крайнем правом фото показан более тяжелый случай с открытыми язвами.
2. Молочница
Другой довольно распространенной причиной опрелостей является молочница, вызванная избыточным ростом грибка, естественным образом присутствующего в пищеварительном тракте.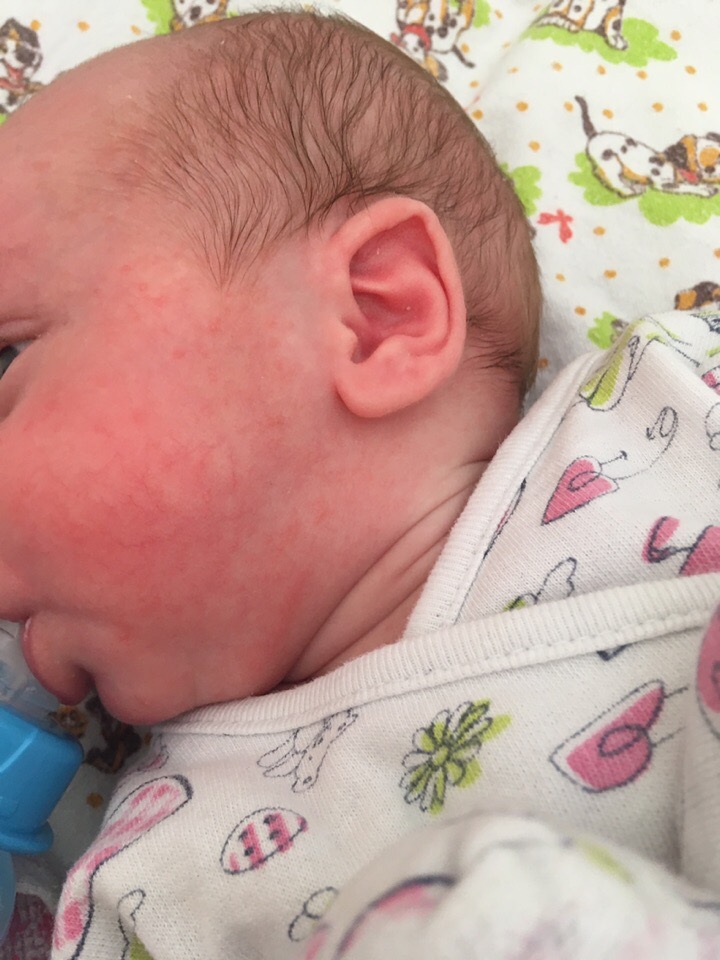 Признаки того, что сыпь может быть вызвана дрожжевой инфекцией, включают блестящие, ярко-красные или розовые пятна с острыми краями. Эта сыпь также может иметь маленькие розовые шишки или прыщики. В тяжелых случаях могут быть язвы или трещины на коже, которые сочатся или кровоточат. В отличие от раздражающей опрелости, дрожжевая опрелость обычно сильнее проявляется в паховых складках.
Признаки того, что сыпь может быть вызвана дрожжевой инфекцией, включают блестящие, ярко-красные или розовые пятна с острыми краями. Эта сыпь также может иметь маленькие розовые шишки или прыщики. В тяжелых случаях могут быть язвы или трещины на коже, которые сочатся или кровоточат. В отличие от раздражающей опрелости, дрожжевая опрелость обычно сильнее проявляется в паховых складках.
Молочница от подгузников может появиться после того, как ваш ребенок принял антибиотики. Если у вашего ребенка такая опрелость, обязательно тщательно мойте руки до и после смены подгузника. Ваш педиатр может порекомендовать или назначить местный противогрибковый крем от сыпи. См. Молочница и другие инфекции Candida .
Подпись к изображению: S шелушение кожи, распространяющееся на бедра и живот типичный при дрожжевой ( кандидозной ) пеленочной сыпи.
3. Бактерии
В редких случаях опрелости могут быть вызваны бактериальной инфекцией. Это также называется импетиго. Некоторые виды бактерий (например, стафилококк и стрептококк) может вызвать опрелости или усугубить уже существующую. Ярко-красная кожа вокруг ануса может указывать на стрептококковую инфекцию. Желтые корки, мокнутие или прыщи могут указывать на стафилококковую или «стафилококковую» инфекцию. Любая инфекция в области подгузника должна быть подтверждена и вылечена врачом вашего ребенка.
Подпись к изображению: Слева: опрелости от стрептококковой инфекции; Справа: стафилококковая инфекция подгузника
Не используйте безрецептурные мази с антибиотиками для лечения опрелостей; иногда ингредиенты в этих продуктах могут усилить раздражение кожи.
4. Аллергия
Иногда у детей с чувствительной кожей может
аллергическая реакция на определенный ингредиент подгузников, салфеток и/или кремов. Общие аллергены включают красители или резинки в подгузниках, а также ароматизаторы или консерванты в салфетках или кремах для подгузников. Признаки, которые могут указывать на аллергию, включают сыпь, возникающую после каждого контакта с этим продуктом, и сыпь, которая появляется везде, где применяется этот продукт. Переключение брендов или типов продуктов на 2-недельный период иногда может помочь разобраться в этом.
Общие аллергены включают красители или резинки в подгузниках, а также ароматизаторы или консерванты в салфетках или кремах для подгузников. Признаки, которые могут указывать на аллергию, включают сыпь, возникающую после каждого контакта с этим продуктом, и сыпь, которая появляется везде, где применяется этот продукт. Переключение брендов или типов продуктов на 2-недельный период иногда может помочь разобраться в этом.
Подпись к изображению: аллергическая реакция на салфетки для подгузников.
5. Другие редкие виды опрелостей
Существуют редкие состояния, которые могут начинаться как опрелости или имитировать их. Примеры включают себорейный дерматит, который может включать перепроизводство кожного сала, и педиатрический псориаз. Генетические состояния, такие как энтеропатический акродерматит, наследственная форма дефицита цинка, также могут вызывать сыпь в области подгузника.
Итог:
Поговорите со своим педиатром, если у вас есть какие-либо вопросы о опрелостях, а также о том, как их лечить и предотвращать.
Дополнительная информация:
- Почему у моего ребенка всегда появляются опрелости?
- Средство проверки симптомов: Сыпь от подгузников
- Купание ребенка
- Детские родинки и сыпь
- Что такое пеленочный дерматит? (Общество детской дерматологии)
О докторе Полкари:
Ингрид Полкари, доктор медицинских наук, FAAP, доцент кафедры дерматологии и педиатрии в Университете Миннесоты, а также программный директор резидентуры по дерматологии в Университете Миннесоты. В Американской академии педиатрии она является членом секции дерматологии. Она также является членом комитета по образованию Общества детской дерматологии.
- Последнее обновление
- 15.01.2020
- Источник
- Раздел AAP по дерматологии (Авторское право @ 2020 Американской академии педиатрии)
Информация, содержащаяся на этом веб-сайте, не должна использоваться в качестве замены медицинской помощи и рекомендаций вашего педиатра. Могут быть варианты лечения, которые ваш педиатр может порекомендовать в зависимости от индивидуальных фактов и обстоятельств.
Могут быть варианты лечения, которые ваш педиатр может порекомендовать в зависимости от индивидуальных фактов и обстоятельств.
Аллергия на белок коровьего молока у детей: практическое руководство
- Список журналов
- Ital J Педиатр
- т.36; 2010
- PMC2823764
Являясь библиотекой, NLM предоставляет доступ к научной литературе. Включение в базу данных NLM не означает одобрения или согласия с содержание NLM или Национальных институтов здравоохранения. Узнайте больше о нашем отказе от ответственности.
Ital J Pediatr. 2010 г.; 36: 5.
Опубликовано в Интернете 15 января 2010 г. doi: 10.1186/1824-7288-36-5
doi: 10.1186/1824-7288-36-5
, 1 , 2 , 9015 0 3 , 4 , 5 , 6 и от имени EWGPAG
Информация об авторе Примечания к статье Информация об авторских правах и лицензии Отказ от ответственности
Совместная исследовательская группа по аллергии на коровье молоко была созвана Рабочей группой Эмилии-Романьи по детской аллергии и Рабочей группой Эмилии-Романьи по детской гастроэнтерологии сосредоточить внимание на передовом опыте диагностики, лечения и наблюдения за аллергией на коровье молоко у детей и предложить общий подход для аллергологов, гастроэнтерологов, педиатров общей практики и врачей первичной медико-санитарной помощи.
Отчет, подготовленный исследовательской группой, обсуждался членами рабочих групп, которые собирались три раза в Италии. Это руководство является результатом консенсуса, достигнутого в следующих областях. Аллергию на коровье молоко следует заподозрить у детей с немедленными симптомами, такими как острая крапивница/ангионевротический отек, свистящее дыхание, ринит, сухой кашель, рвота, отек гортани, острая астма с тяжелой дыхательной недостаточностью, анафилаксия. Поздние реакции, связанные с аллергией на коровье молоко, включают атопический дерматит, хроническую диарею, кровь в стуле, железодефицитную анемию, гастроэзофагеальную рефлюксную болезнь, запор, хроническую рвоту, колики, плохой рост (отказ от пищи), синдром энтероколита, энтеропатию с потерей белка с гипоальбуминемией. эозинофильная эзофагогастроэнтеропатия. Включен обзор приемлемых средств диагностики. В зависимости от симптомов и диеты младенцев были предложены три различных алгоритма диагностики и последующего наблюдения.
Поздние реакции, связанные с аллергией на коровье молоко, включают атопический дерматит, хроническую диарею, кровь в стуле, железодефицитную анемию, гастроэзофагеальную рефлюксную болезнь, запор, хроническую рвоту, колики, плохой рост (отказ от пищи), синдром энтероколита, энтеропатию с потерей белка с гипоальбуминемией. эозинофильная эзофагогастроэнтеропатия. Включен обзор приемлемых средств диагностики. В зависимости от симптомов и диеты младенцев были предложены три различных алгоритма диагностики и последующего наблюдения.
Аллергия на белок коровьего молока (АБКМ) поражает от 2 до 6% детей, с наибольшей распространенностью в течение первого года жизни [1]. Показано, что примерно у 50% детей КМПА разрешается в течение первого года жизни, у 80–90% — в течение пятого года жизни [2,3]. Частота CMPA, о которой сообщают родители, примерно в 4 раза выше, чем реальная у детей [4]. Таким образом, многих детей направляют с подозрением на АБКМ на основании восприятия родителей, таких симптомов, как кожная сыпь, бессонница, стойкая заложенность носа, себорейный дерматит или положительных результатов нетрадиционных исследований. Более того, родители часто сажают своих детей на ненужную диету без надлежащего медицинского и диетического контроля. Эти несоответствующие диетические ограничения могут спровоцировать дисбаланс питания, особенно в возрасте первого года жизни. Таким образом, точный диагноз АБКМ важен, чтобы избежать не только риска рахита, снижения минерализации костей [5], анемии, плохого роста и гипоальбуминемии, но и риска немедленных клинических реакций или тяжелой хронической гастроэнтеропатии, приводящей к мальабсорбции.
Более того, родители часто сажают своих детей на ненужную диету без надлежащего медицинского и диетического контроля. Эти несоответствующие диетические ограничения могут спровоцировать дисбаланс питания, особенно в возрасте первого года жизни. Таким образом, точный диагноз АБКМ важен, чтобы избежать не только риска рахита, снижения минерализации костей [5], анемии, плохого роста и гипоальбуминемии, но и риска немедленных клинических реакций или тяжелой хронической гастроэнтеропатии, приводящей к мальабсорбции.
Недавно были опубликованы три руководства [6-8], сообщающие о различных подходах к новорожденным с АБКМ.
С учетом этих соображений была создана исследовательская группа с экспертами-представителями Рабочей группы Эмилии-Романьи по детской аллергии и детской гастроэнтерологии (EWGPGA). Как члены группы экспертов, авторам было поручено проанализировать практику диагностики, ведения и последующего наблюдения АБКМ как для педиатра, так и для участкового педиатра, чтобы применить одинаковый подход к ребенку. Документ, подготовленный исследовательской группой, был основан на существующих рекомендациях, клиническом опыте и литературных данных. Отчет обсуждался и получил комментарии членов (см. список участников в разделе «Благодарности») EWGPGA, в которую входили клиницисты с опытом работы в области детской аллергии, педиатрической гастроэнтерологии и общие педиатры, на трех встречах, состоявшихся в ноябре 2008 г. и феврале 2009 г.и март 2009 г., и был достигнут консенсус. В зависимости от симптомов и типа питания младенцев были предложены три различных алгоритма диагностики и наблюдения. Эти подходы относятся к ребенку первого года жизни. Кратко представлены рекомендации для детей старшего возраста.
Документ, подготовленный исследовательской группой, был основан на существующих рекомендациях, клиническом опыте и литературных данных. Отчет обсуждался и получил комментарии членов (см. список участников в разделе «Благодарности») EWGPGA, в которую входили клиницисты с опытом работы в области детской аллергии, педиатрической гастроэнтерологии и общие педиатры, на трех встречах, состоявшихся в ноябре 2008 г. и феврале 2009 г.и март 2009 г., и был достигнут консенсус. В зависимости от симптомов и типа питания младенцев были предложены три различных алгоритма диагностики и наблюдения. Эти подходы относятся к ребенку первого года жизни. Кратко представлены рекомендации для детей старшего возраста.
Положительный атопический фамильярный анамнез часто встречается у детей с подозрением на АБКМ [9]. Диагноз АБКМ ставится на основании подробного анамнеза симптомов (рис. 1), кожного прик-теста и сывороточного специфического IgE к белку коровьего молока, элиминационной диеты и пероральной пищевой провокации. Клинические проявления, обусловленные КМПА [6-14], можно разделить на IgE-опосредованные немедленные клинические реакции (появление симптомов в течение 30 минут после приема коровьего молока) и не-IgE-опосредованные отсроченные реакции (часы-дни после приема пищи). ), больше всего поражающих кожу и желудочно-кишечный тракт. Однако немедленные и отсроченные реакции могут быть связаны с атопической экземой и эозинофильным эзофагеальным гастроэнтеритом (рис. 1).
Клинические проявления, обусловленные КМПА [6-14], можно разделить на IgE-опосредованные немедленные клинические реакции (появление симптомов в течение 30 минут после приема коровьего молока) и не-IgE-опосредованные отсроченные реакции (часы-дни после приема пищи). ), больше всего поражающих кожу и желудочно-кишечный тракт. Однако немедленные и отсроченные реакции могут быть связаны с атопической экземой и эозинофильным эзофагеальным гастроэнтеритом (рис. 1).
Открыть в отдельном окне
Немедленные и поздние реакции у детей с аллергией на белок коровьего молока .
Отрицательная прогностическая ценность кожного прик-теста/специфического IgE для немедленной реакции превосходна (>95%) [15], однако у небольшого числа этих пациентов может наблюдаться клиническая реакция. Таким образом, несмотря на отрицательные результаты IgE-тестов, при сильном подозрении на АБКМ необходима пероральная пищевая проба для подтверждения отсутствия клинической аллергии. С другой стороны, около 60% детей с положительными тестами на IgE имеют АБКМ [15,16]. Можно рассмотреть прик-тест с заменителями коровьего молока.
С другой стороны, около 60% детей с положительными тестами на IgE имеют АБКМ [15,16]. Можно рассмотреть прик-тест с заменителями коровьего молока.
Пищевая провокация, открытая или слепая, остается «золотым стандартом» для точного выявления детей с пищевой аллергией при неясном диагнозе [17]. ОФК следует проводить под наблюдением врача в условиях оказания неотложной помощи, особенно в случае положительный кожный прик-тест или сывороточный специфический IgE к коровьему молоку и у младенцев с риском немедленной реакции
Около 10% детей с АБКМ реагируют на экстенсивно гидролизованные смеси (eHF) [7]. СФ) чаще вызывает реакции у детей с ВМПА в возрасте до 6 мес [18], но не у детей старшего возраста.СФ вызывает в основном желудочно-кишечные симптомы9.0003
Формула аминокислот (AAF) не вызывает аллергии [19]. Его использование ограничено высокой стоимостью и плохим вкусом.
Рис вызывает аллергию и часто вызывает синдром энтероколита у австралийских младенцев [20]. Имеются противоречивые данные о влиянии содержания белка на рост [21]. У итальянских детей было показано, что рисовая смесь хорошо переносится детьми с АБКМ [22]. Необходимы более масштабные долгосрочные исследования, чтобы прояснить использование рисовой смеси у детей раннего возраста с АБКМ. Рисовая смесь может быть выбрана в отдельных случаях с учетом вкуса и стоимости.
У итальянских детей было показано, что рисовая смесь хорошо переносится детьми с АБКМ [22]. Необходимы более масштабные долгосрочные исследования, чтобы прояснить использование рисовой смеси у детей раннего возраста с АБКМ. Рисовая смесь может быть выбрана в отдельных случаях с учетом вкуса и стоимости.
Домашнее питание может быть диетическим вариантом после 4-месячного возраста.
Молоко млекопитающих не является питательным. Козье молоко обычно вызывает клинические реакции более чем у 90% детей с ВМЛА [23], ослиное молоко — примерно у 15% [24,25] и имеет высокую стоимость.
Открыть в отдельном окне
Алгоритм для детей до 1 года, вскармливаемых смесями на коровьем молоке, при легкой-умеренной симптоматике .
У младенцев с непосредственными симптомами (рвота, острая крапивница, ангионевротический отек, хрипы, ринит, сухой кашель) или поздними симптомами (умеренный/тяжелый атопический дерматит, диарея, кровь в стуле, железодефицитная анемия, гастроэзофагеальная рефлюксная болезнь (ГЭРБ), запор) можно заподозрить КМПА [6-8,10-14]. Другие причины следует рассматривать для пациентов, не отвечающих на лечение. Младенческие колики (более 3 часов плача в день, 3 дня в течение более 3 недель) не считаются единодушно следствием АБКМ. Педиатру приходится рассматривать возможность безкоровьего питания в наиболее тяжелых случаях [26,27]. Легкие немедленные реакции могут быть трудными для интерпретации, поскольку они могут быть результатом причин, отличных от АБКМ. Однако, если эти симптомы сильно связаны с употреблением коровьего молока, мы рекомендуем исключить коровье молоко и следовать алгоритму тяжелых реакций (рис. ).
Другие причины следует рассматривать для пациентов, не отвечающих на лечение. Младенческие колики (более 3 часов плача в день, 3 дня в течение более 3 недель) не считаются единодушно следствием АБКМ. Педиатру приходится рассматривать возможность безкоровьего питания в наиболее тяжелых случаях [26,27]. Легкие немедленные реакции могут быть трудными для интерпретации, поскольку они могут быть результатом причин, отличных от АБКМ. Однако, если эти симптомы сильно связаны с употреблением коровьего молока, мы рекомендуем исключить коровье молоко и следовать алгоритму тяжелых реакций (рис. ).
Что касается отсроченных желудочно-кишечных симптомов, перед исследованием аллергической сенсибилизации следует исключить другие патологии (например, инфекции).
При легком атопическом дерматите исследования на АБКМ не требуются при отсутствии четкой связи между потреблением коровьего молока и появлением симптомов.
При подозрении на АБКМ грудным детям следует на 2-4 недели перейти на диету без белков коровьего молока. Четыре недели следует рассматривать для хронических желудочно-кишечных симптомов. Младенцев следует кормить с помощью eHF или SF у детей в возрасте старше 6 месяцев и без желудочно-кишечных симптомов.
Четыре недели следует рассматривать для хронических желудочно-кишечных симптомов. Младенцев следует кормить с помощью eHF или SF у детей в возрасте старше 6 месяцев и без желудочно-кишечных симптомов.
Если симптомы улучшаются на строгой диете, необходимо провести исследование ОФК на коровье молоко, чтобы точно установить диагноз. Если пероральная пищевая провокация положительна, ребенок должен следовать элиминационной диете и может быть повторен через 6 месяцев (более короткий период для ГЭРБ) и, в любом случае, после 9-12 месяцев. Если пероральная пищевая проба отрицательная, можно перейти на свободную диету.
При сильном подозрении на IgE-опосредованные реакции у младенцев, которые не реагируют на диету с eHF или SF, может быть предпринята попытка 14-дневной диеты с AAF.
Заменители коровьего молока используются у детей в возрасте до 12 месяцев. У детей старшего возраста с АБКМ, как правило, нет необходимости в eHF или AAF, поскольку адекватная диета легкодоступна.
Открыть в отдельном окне
Алгоритм для детей до 1 года, вскармливаемых смесями на коровьем молоке, с тяжелыми симптомами . Детям до 1 года давать детскую смесь необязательно.
Непосредственными тяжелыми симптомами считаются отек гортани, острая астма с тяжелой респираторной недостаточностью, анафилаксия. К отсроченным относятся тяжелые симптомы: хроническая диарея или хроническая рвота с задержкой роста, кишечные кровотечения при железодефицитной анемии, энтеропатия с потерей белка с гипоальбуминемией, эозинофильная гастроэнтеропатия, подтвержденная биопсией [7,8,10-14].
Если какой-либо из этих непосредственных симптомов наблюдается как следствие подозрения на АБКМ, младенцы должны соблюдать диету без коровьего молока. В качестве заменителей можно использовать SF (для детей старше 6 месяцев) или eHF или AAF. eHF и SF следует начинать под наблюдением врача из-за возможных клинических реакций. Если принимается AAF, его можно вводить в течение 2 недель, а затем ребенка можно перевести на SF или eHF.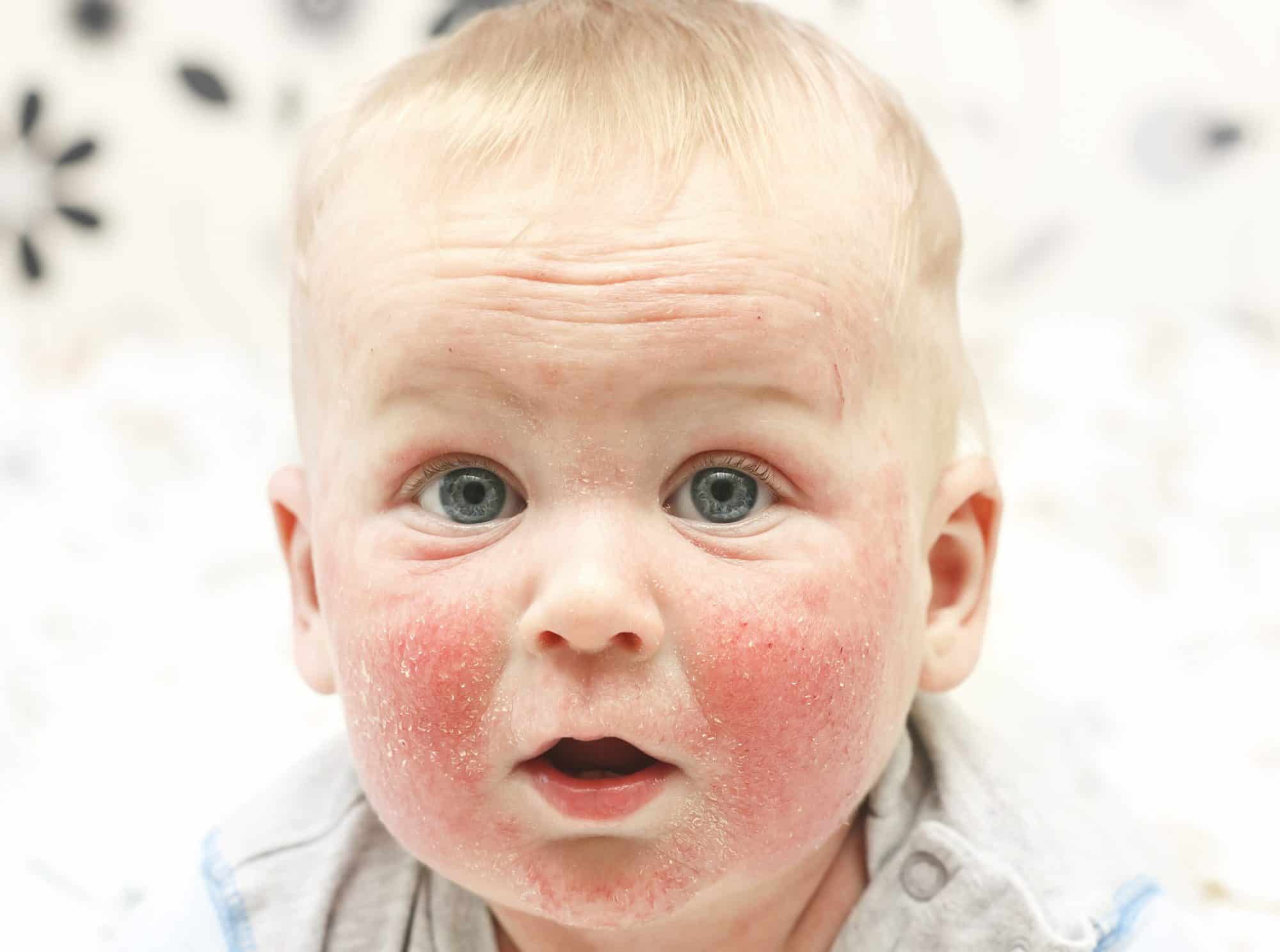
У детей с поздними тяжелыми желудочно-кишечными симптомами с задержкой роста, анемией или гипоальбуминемией или эозинофильной эзофагогастроэнтеропатией рекомендуется начинать элиминационную диету с ААФ, а затем переходить на ЭГФ. Эффект диеты следует проверить в течение 10 дней при синдроме энтероколита, 1-3 недели при энтеропатии и 6 недель при эозинофильной эзофагогастроэнтеропатии.
У детей с анафилаксией и конкордантными положительными тестами на IgE или тяжелыми желудочно-кишечными реакциями пероральная пищевая проба не требуется для диагностики. Пищевой провокационный тест на приобретение толерантности следует проводить не ранее чем через 6-12 мес после последней реакции. Детям необходимо исключить коровье молоко до 12-месячного возраста, а при синдроме энтероколита – до 2-3 лет [28].
Детей с любыми тяжелыми симптомами следует направлять в специализированный центр.
eHF или AAF применяют у детей в возрасте до 12 месяцев и у детей старшего возраста с тяжелыми желудочно-кишечными симптомами. У детей старше 12 месяцев с анафилаксией заменители коровьего молока не всегда необходимы в качестве питательных веществ.
У детей старше 12 месяцев с анафилаксией заменители коровьего молока не всегда необходимы в качестве питательных веществ.
Открыть в отдельном окне
Алгоритм для детей, находящихся на грудном вскармливании, с подозрением на не-IgE-опосредованные реакции на белок коровьего молока .
У младенцев, находящихся исключительно на грудном вскармливании, симптомы, подозрительные на белки коровьего молока, почти всегда не IgE-опосредованные, такие как атопический дерматит, рвота, диарея, кровь в стуле, ГЭРБ, колики [29].
При легких симптомах не рекомендуется диета матери без коровьего молока.
Нет доказательств того, что материнская диета без яиц и коровьего молока имеет значение для младенцев с кровянистым стулом (проктоколит) [30,31].
У детей грудного возраста с симптомами средней и тяжелой степени белки коровьего молока, яйца и другие продукты следует исключать из рациона матери только в том случае, если в анамнезе имеется однозначная реакция. Кроме того, младенца следует направить в специализированный центр. Элиминационная диета матери должна соблюдаться в течение 4 недель. При отсутствии улучшения диету следует прекратить. Если симптомы улучшились, матери рекомендуется употреблять большое количество коровьего молока в течение одной недели. При возникновении симптомов мать продолжит диету с дополнительным приемом кальция. Младенца можно отнимать от груди, как это рекомендуется для здоровых детей, но следует избегать коровьего молока до 9 лет.-12 месяцев и в течение не менее 6 месяцев от начала диеты. Если объем грудного молока недостаточен, следует ввести смесь eHF или SF (если > 6 месяцев).
Кроме того, младенца следует направить в специализированный центр. Элиминационная диета матери должна соблюдаться в течение 4 недель. При отсутствии улучшения диету следует прекратить. Если симптомы улучшились, матери рекомендуется употреблять большое количество коровьего молока в течение одной недели. При возникновении симптомов мать продолжит диету с дополнительным приемом кальция. Младенца можно отнимать от груди, как это рекомендуется для здоровых детей, но следует избегать коровьего молока до 9 лет.-12 месяцев и в течение не менее 6 месяцев от начала диеты. Если объем грудного молока недостаточен, следует ввести смесь eHF или SF (если > 6 месяцев).
Если после повторного введения коровьего молока в рацион матери симптомы не проявляются, исключенные продукты можно вводить в рацион по одному.
Диагноз АБКМ ставится на основании пероральной пищевой провокации после 2-4-недельной элиминационной диеты.
Диагностическая пероральная пищевая проба не требуется при немедленных реакциях или поздних желудочно-кишечных реакциях с анемией, плохим ростом или гипоальбуминемией, если причинная роль коровьего молока ясна. Дети могут быть заражены через 6-12 месяцев после реакции и не ранее 12-24 месяцев в зависимости от симптомов.
Дети могут быть заражены через 6-12 месяцев после реакции и не ранее 12-24 месяцев в зависимости от симптомов.
Рацион должен быть сбалансирован по питательности. У детей с АБКМ необходимо оценить добавки с кальцием.
Диета не требуется у детей с легким атопическим дерматитом и отрицательными реакциями на коровье молоко в анамнезе.
SF не следует применять у детей младше 6 месяцев с аллергическими симптомами и у детей с поздними желудочно-кишечными симптомами.
Детям с желудочно-кишечными реакциями и анемией, задержкой роста или гипоальбуминемией следует назначать AAF, а затем переводить на eHF.
eHF или AAF применяют у детей в возрасте до 12 месяцев и у детей старшего возраста с тяжелыми желудочно-кишечными симптомами. У детей старше 12 месяцев с анафилаксией заменители коровьего молока не всегда необходимы в качестве питательных веществ.
АБКМ: аллергия на белок коровьего молока; EWGPAG: Рабочая группа Эмилии-Романьи по детской аллергии и детской гастроэнтерологии; eHF: сильно гидролизованная формула; СФ: соя; AAF: аминокислотная формула; ГЭРБ: гастроэзофагеальная рефлюксная болезнь.
Авторы заявляют, что у них нет конкурирующих интересов.
CC, FB, BB, LC, MM, PP разработали дизайн исследования и участвовали в его координации. Они подготовили черновой вариант рукописи и отредактировали его. Все авторы прочитали и одобрили окончательный вариант рукописи.
Врачи и специалисты Эмилии-Романьи Рабочая группа Эмилии-Романьи по детской аллергии и детской гастроэнтерологии (EWGPGA), которые внесли свой вклад в это руководство.
Детская гастроэнтерология: Патриция Альвизи (U.O. di Pediatria Ospedale Maggiore, Болонья, Италия), Sergio Amarri (U.O. di Pediatria, Реджо-Эмилия, Италия), Paolo Baldassarri (U.O. di Pediatria, Форли), Sandra Brusa (U.O. di Pediatria, Имола, Италия), Мариса Калакочи (Pediatra Libero Professionista, Феррара, Италия), Илиана Чеккини (U.O. di Pediatria, Чезена, Италия), Сара Денти (U.O. di Pediatria, Карпи, Италия), Аннарита Ди Биасе (U.O. di Pediatria, Модена) , Италия), Кристина Хост (U.O. di Pediatria, Феррара, Италия), Andrea Lambertini (U. O. di Pediatria Ospedale Maggiore, Болонья, Италия), Angelo Miano (Pediatra Libero Professionista, Чезена, Италия), Annamaria Metri (U.O. di Pediatria, Faenza) , Италия), Марко Оккари (U.O. di Pediatria, Мантова, Италия), Renzo Pini (U.O. di Pediatria, Римини, Италия), Marina Rossidoria (Pediatra Libero Professionista, Болонья, Италия).
O. di Pediatria Ospedale Maggiore, Болонья, Италия), Angelo Miano (Pediatra Libero Professionista, Чезена, Италия), Annamaria Metri (U.O. di Pediatria, Faenza) , Италия), Марко Оккари (U.O. di Pediatria, Мантова, Италия), Renzo Pini (U.O. di Pediatria, Римини, Италия), Marina Rossidoria (Pediatra Libero Professionista, Болонья, Италия).
Детская аллергия: Андреа Валенти (U.O. di Pediatria, Луго, Италия), Monica Vallini (Pediatra Libera scelta, Болонья, Италия, Италия), Iole Venturi (U.O. di Pediatria, Равенна, Италия), Laura Viola (U.O. di Pediatria, Римини, Италия). Ermanno Baldo (U.O.di Pediatria, Роверето, Италия), Mauro Bandini (U.O. di Pediatria, Равенна, Италия), Filippo Bernardi (Clinica Pediatrica Ospedale S. Orsola, Болонья, Италия), Adriana Borghi (U.O. Pediatria, Carpi, Италия), Паоло Боттау (U.O. di Pediatria, Имола, Италия), Lucetta Capra (U.O. di Pediatria Azienda Ospedaliera-Universitaria S. Anna, Феррара, Италия), Giovanni Cavagni (Ospedale Pediatrico Bambin Gesù, Рим, Италия), Matteo Corchia (Clinica Pediatrica, Парма, Италия), Данило Дальпоццо (U. O.di Pediatria, Имола, Италия), Леонардо Лорони (U.O. di Pediatria, Равенна, Италия), Лаура Джованнини (Pediatra Libero Professionista, Луго, Италия), Массимо Маси (Dipartimento «Salute della donna», del bambino e dell’adolescente, Policlinico S. Orsola-Malpighi, Болонья, Италия), Giuseppe Menna (ISS Istituto Sicurezza Sociale, U.O.C.Pediatria-Ospedale della Repubblica di San Marino, Италия), Patrizia Preti (U.O. di Pediatria Ospedale Maggiore, Болонья) , Италия), Джампаоло Риччи (Dipartimento «Salute della donna, del bambino e dell’adolescente», Policlinico S. Orsola-Malpighi, Болонья, Италия), Джузеппе Тимончини (U.O. di Pediatria, Форли, Италия), Loretta Biserna (U.O. di Pediatria, Равенна, Италия), Elena Zamuner (U.O. di Pediatria, Равенна, Италия).
O.di Pediatria, Имола, Италия), Леонардо Лорони (U.O. di Pediatria, Равенна, Италия), Лаура Джованнини (Pediatra Libero Professionista, Луго, Италия), Массимо Маси (Dipartimento «Salute della donna», del bambino e dell’adolescente, Policlinico S. Orsola-Malpighi, Болонья, Италия), Giuseppe Menna (ISS Istituto Sicurezza Sociale, U.O.C.Pediatria-Ospedale della Repubblica di San Marino, Италия), Patrizia Preti (U.O. di Pediatria Ospedale Maggiore, Болонья) , Италия), Джампаоло Риччи (Dipartimento «Salute della donna, del bambino e dell’adolescente», Policlinico S. Orsola-Malpighi, Болонья, Италия), Джузеппе Тимончини (U.O. di Pediatria, Форли, Италия), Loretta Biserna (U.O. di Pediatria, Равенна, Италия), Elena Zamuner (U.O. di Pediatria, Равенна, Италия).
- Хозяин А. Частота аллергии на коровье молоко в детстве. Энн Аллергия Астма Иммунол. 2002; 89 (6 Приложение 1): 33–7. [PubMed] [Google Scholar]
- Wood RA. Естественная история пищевой аллергии. Педиатрия. 2003; 111:1631–1637.
 [PubMed] [Google Scholar]
[PubMed] [Google Scholar] - Хост А., Халкен С., Якобсен Х.П., Кристенсен А.Е., Херскинд А.М., Плеснер К. Клиническое течение аллергии/непереносимости белков коровьего молока и атопических заболеваний в детском возрасте. Детская Аллергия Иммунол. 2002; 13 (Приложение 15): 23–28. дои: 10.1034/j.1399-3038.13.с.15.7.х. [PubMed] [CrossRef] [Google Scholar]
- Rona RJ, Keil T, Summers C, Gislason D, Zuidmeer L, Sodergren S, Sigurdardottir T, Lindner T, Goldhahn K, Dahlstrom J. Распространенность пищевой аллергии. Метаанализ J Allergy Clin Immunol. 2007; 120: 638–46. [PubMed] [Google Scholar]
- Блэк Р.Е., Уильямс С.М., Джонс И.Е., Гулдинг А. Дети, которые избегают употребления коровьего молока, получают мало кальция с пищей и плохое здоровье костей. Am J Clin Nutr. 2002; 76: 675–680. [PubMed] [Академия Google]
- Бхатия Дж., Грир Ф. Комитет по питанию. Использование смесей на основе соевого белка для вскармливания младенцев. Педиатрия. 2008; 121:1062–1068. doi: 10.
 1542/пед.2008-0564. [PubMed] [CrossRef] [Google Scholar]
1542/пед.2008-0564. [PubMed] [CrossRef] [Google Scholar] - Vandenplas Y, Brueton M, Dupont C, Hill D, Isolauri E, Koletzko S, Oranje AP, Staiano A. Руководство по диагностике и лечению аллергии на белок коровьего молока у младенцев. Арч Дис Чайлд. 2007; 92: 902–908. doi: 10.1136/adc.2006.110999. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
- Kemp AS, Hill DJ, Allen KJ, Anderson K, Davidson GP, Day AS, Heine RG, Peake JE, Prescott SL, Shugg AW, Sinn J. Руководство по использованию детских смесей для лечения аллергии на белок коровьего молока: Мнение австралийской консенсусной комиссии. МЯ. 2008; 188:109–112. [PubMed] [Google Scholar]
- Greer FR, Sicherer SH, Wesley Burks A. Комитет по питанию и Секция аллергии и иммунологии. Влияние ранних нутритивных вмешательств на развитие атопического заболевания у младенцев и детей: роль ограничения питания матери, грудного вскармливания, сроков введения прикорма и гидролизованных смесей. Педиатрия. 2008; 121: 183–19.
 1. doi: 10.1542/peds.2007-3022. [PubMed] [CrossRef] [Google Scholar]
1. doi: 10.1542/peds.2007-3022. [PubMed] [CrossRef] [Google Scholar] - Ведущий А. Аллергия и непереносимость белка коровьего молока в младенчестве. Некоторые клинические, эпидемиологические и иммунологические аспекты. Детская Аллергия Иммунол. 1994; 5 (5 Дополнение): 1–36. [PubMed] [Google Scholar]
- Heine RG, Elsayed S, Hosking CS, Hill DJ. Аллергия на коровье молоко в детском возрасте. Курр Опин Аллергия Клин Иммунол. 2002; 2: 217–25. doi: 10.1097/00130832-200206000-00011. [PubMed] [CrossRef] [Google Scholar]
- Salvatore S, Vandenplas Y. Гастроэзофагеальный рефлюкс и аллергия на коровье молоко: есть ли связь? Педиатрия. 2002;110:972–84. doi: 10.1542/peds.110.5.972. [PubMed] [CrossRef] [Google Scholar]
- Iacono G, Cavataio F, Montalto G. Непереносимость коровьего молока и хронический запор у детей. N Engl J Med. 1998; 399:1100–1104. doi: 10.1056/NEJM199810153391602. [PubMed] [CrossRef] [Google Scholar]
- Simeone D, Miele E, Boccia G, Marino A, Troncone R, Staiano A.
 Распространенность атопии у детей с хроническими запорами. Арка сделала ребенка. 2008;93:1044–1047. doi: 10.1136/adc.2007.133512. [PubMed] [CrossRef] [Академия Google]
Распространенность атопии у детей с хроническими запорами. Арка сделала ребенка. 2008;93:1044–1047. doi: 10.1136/adc.2007.133512. [PubMed] [CrossRef] [Академия Google] - Celik-Bilgili S, Mehl A, Verstege A. Прогностическое значение уровней специфического иммуноглобулина E в сыворотке для исхода пероральных пищевых проблем. Клин Эксперт Аллергия. 2005; 35: 268–73. doi: 10.1111/j.1365-2222.2005.02150.x. [PubMed] [CrossRef] [Google Scholar]
- Verstege A, Mehl A, Rolinck-Werninghaus C, Staden U, Noconw M, Beyer K, Niggemann B. Прогностическое значение размера волдыря при кожном прик-тесте для исхода перорального проблемы с едой. Клин Эксперт Аллергия. 2005; 35: 1220–1226. doi: 10.1111/j.1365-2222.2005.2324.x. [PubMed] [CrossRef] [Академия Google]
- Бок С.А., Сэмпсон Х.А., Аткинс Ф.М., Зейгер Р.С., Лерер С., Сакс М., Буш Р.К., Меткалф Д.Д. Двойная слепая плацебо-контролируемая пищевая проба (DBPCFC) как офисная процедура: руководство. J Аллергия Клин Иммунол. 1988; 82: 986–97.
 doi: 10.1016/0091-6749(88)91021-4. [PubMed] [CrossRef] [Google Scholar]
doi: 10.1016/0091-6749(88)91021-4. [PubMed] [CrossRef] [Google Scholar] - Клемола Т., Ванто Т., Юнтунен-Бакман К., Калимо К., Корпела Р., Варйонен Э. Аллергия на соевые смеси и интенсивно гидролизованные молочные смеси у младенцев с аллергией на коровье молоко: A проспективное рандомизированное исследование с последующим наблюдением до 2-летнего возраста. J Пед. 2002;140:219–24. doi: 10.1067/mpd.2002.121935. [PubMed] [CrossRef] [Google Scholar]
- Hill DJ, Murch SH, Rafferty K, Wallis P, Green JC. Эффективность смесей на основе аминокислот в облегчении симптомов аллергии на коровье молоко: систематический обзор. Cl Exp Аллергия. 2007; 37: 808–822. doi: 10.1111/j.1365-2222.2007.02724.x. [PubMed] [CrossRef] [Google Scholar]
- Мехр С.С., Какакиос А.М., Кемп А.С. Рис: распространенная и серьезная причина синдрома энтероколита, вызванного пищевыми белками. Арч Дис Чайлд. 2009 г.;94:220–223. doi: 10.1136/adc.2008.145144. [PubMed] [CrossRef] [Google Scholar]
- Ласекан Дж.
 Б., Ку В.К.В., Уолтерс Дж., Нейлан М., Любберс С. Рост, переносимость и биохимические показатели у здоровых детей грудного возраста, получавших частично гидролизованную смесь на основе рисового белка: рандомизированный, слепой анализ , предполагаемое испытание. Journ Am Coll Nutr. 2006; 25:12–19. [PubMed] [Google Scholar]
Б., Ку В.К.В., Уолтерс Дж., Нейлан М., Любберс С. Рост, переносимость и биохимические показатели у здоровых детей грудного возраста, получавших частично гидролизованную смесь на основе рисового белка: рандомизированный, слепой анализ , предполагаемое испытание. Journ Am Coll Nutr. 2006; 25:12–19. [PubMed] [Google Scholar] - Fiocchi A, Restani P, Bernardini R, Lucarelli S, Lombardi G, Magazzu G, Marseglia GL, Pittschieler K, Tripodi S, Troncone R, Ranzini C. Формула на основе гидролизованного риса допускается дети с аллергией на коровье молоко: многоцентровое исследование. Кл Опыт Все. 2006; 36: 311–316. doi: 10.1111/j.1365-2222.2006.02428.x. [PubMed] [CrossRef] [Академия Google]
- Bellioni-Businco B, Paganelli R, Lucenti P, Giampietro PG, Perborn H, Businco L. Аллергенность козьего молока у детей с аллергией на коровье молоко. J Аллергия Клин Иммунол. 1999;103:1191–1194. doi: 10.1016/S0091-6749(99)70198-3. [PubMed] [CrossRef] [Google Scholar]
- Monti G, Bertino E, Muratore MC, Coscia A, Cresi F, Silvestro L, Fabris C, Fortunato D, Giuffrida MG, Conti A.
 Эффективность ослиного молока при лечении очень проблемных Дети с аллергией на коровье молоко: исследование in vivo и in vitro. Детская Аллергия Иммунол. 2007; 18: 258–264. дои: 10.1111/j.1399-3038.2007.00521.х. [PubMed] [CrossRef] [Google Scholar]
Эффективность ослиного молока при лечении очень проблемных Дети с аллергией на коровье молоко: исследование in vivo и in vitro. Детская Аллергия Иммунол. 2007; 18: 258–264. дои: 10.1111/j.1399-3038.2007.00521.х. [PubMed] [CrossRef] [Google Scholar] - Tesse R, Paglialunga C, Braccio S, Armenio L. Адекватность и толерантность к ослиному молоку в итальянской когорте детей с аллергией на коровье молоко. Ital J Pediatr. 2009;35:19. дои: 10.1186/1824-7288-35-19. [Бесплатная статья PMC] [PubMed] [CrossRef] [Google Scholar]
- Heine RG. Аллергические нарушения моторики желудочно-кишечного тракта в грудном и раннем детском возрасте. Детская Аллергия Иммунол. 2008; 19: 383–391. doi: 10.1111/j.1399-3038.2008.00785.x. [PubMed] [CrossRef] [Академия Google]
- Савино Ф. Фокус на младенческих коликах. Акта Педиатр. 2007; 96: 1259–1264. doi: 10.1111/j.1651-2227.2007.00428.x. [PubMed] [CrossRef] [Google Scholar]
- Nowak-Wegrzyn A, Sampson HA, Wood RA, Sicherer SH. Синдром пищевого энтероколита, вызванный белками твердой пищи.
 Педиатрия. 2003; 111:829–35. doi: 10.1542/peds.111.4.829. [PubMed] [CrossRef] [Google Scholar]
Педиатрия. 2003; 111:829–35. doi: 10.1542/peds.111.4.829. [PubMed] [CrossRef] [Google Scholar] - Hill DJ, Roy N, Heine RG, Hosking CS, Francis DE, Brown J, Speirs B, Sadowsky J, Carlin JB. Влияние диеты матери с низким содержанием аллергенов на колики у детей, находящихся на грудном вскармливании: рандомизированное контролируемое исследование. Педиатрия. 2005;116:e709–е715. doi: 10.1542/пед.2005-0147. [PubMed] [CrossRef] [Google Scholar]
- Xanthakos SA, Schwimmwe JB, Melin-Aldana H, Rothemberg ME, Witte DP, Cohen MB. Распространенность и исход аллергического колита у здоровых младенцев с ректальным кровотечением: проспективное когортное исследование. J Pediatr Gastroenterol Nutr. 2005; 41:16–22. doi: 10.1097/01.MPG.0000161039.96200.F1. [PubMed] [CrossRef] [Google Scholar]
- Арвола Т., Рууска Т., Керанен Дж., Хиоти Х., Салминен С., Изолаури Э. Ректальное кровотечение в младенчестве: клиническое, аллергологическое и микробиологическое исследование. Педиатрия. 2006; 117: e760–e768.

