Содержание
Замершая беременность — симптомы, причины, лечение
Замершая беременность — это распространенная патология, при которой эмбрион погибает на ранних этапах беременности, но остается в матке. Согласно последним исследованиям Американской ассоциации акушеров-гинекологов, замершая беременность происходит в 17% от всех зачатий. В отличие от выкидыша, у замершей беременности может не быть резких симптомов, которые позволяют своевременно определить это состояние, поэтому для её диагностики важно проводить своевременные плановые осмотры и скрининги.
В этой статье мы расскажем всё, что сегодня известно о замершей беременности: об её причинах, симптомах, лечении и способах предотвратить проявление в будущем.
Что такое замершая беременность?
Замершая беременность — это патология развития беременности. Её также называют неразвивающейся беременностью. При замершей беременности плод умирает, но организм женщины не распознаёт его гибель. По этой причине выкидыша не происходит, а плацента продолжает выделять гормоны. Из-за этого женщина может не ощущать прекращение беременности, а её признаки сохраняются.
Из-за этого женщина может не ощущать прекращение беременности, а её признаки сохраняются.
Это частая патология. Ею заканчивается примерно каждая 5 беременность. Точную частоту проявления замершей беременности определить проблематично, так как большинство случаев приходятся на ранние сроки, и женщина вообще может не заметить, что была беременна, так как замирание заканчивается ранним автоабортом, который легко спутать с поздней или атипично обильной менструацией.
Чаще всего замирание беременности происходит в I триместре, но может произойти и позже. Традиционно различают несколько критических периодов, когда риск замирания беременности особенно высок:
- формирование органов эмбриона
- образование плаценты
Замирание во II и III триместре происходит гораздо реже, но такое также может произойти. В этом случае важно своевременно обратиться ко врачу, так как запоздалая диагностика может привести к бесплодию. К счастью, современное развитие медицинских и генетических технологий позволяет проводить эффективное лечение бесплодия и диагностику причин невынашивания.
К счастью, современное развитие медицинских и генетических технологий позволяет проводить эффективное лечение бесплодия и диагностику причин невынашивания.
Чем замершая беременность отличается от выкидыша?
Критерии
Выкидышем называется любая самопроизвольная потеря беременности до 24 недель беременности. Выкидыш считается ранним, если он произошел до 13 недели беременности. Выкидыш, который произошел между 13 и 24 неделями беременности, называют поздним.
В западной классификации замершая беременность считается одним из проявлений выкидыша. Королевская ассоциация акушеров-гинекологов Великобритании называет замершую беременность отсроченным или бессимптомным выкидышем. Так как у такого состояния нет резких симптомов, он диагностируется, когда на УЗИ выявляется нежизнеспособная беременность без сопутствующей боли и кровотечения.Источник: Королевская ассоциация акушеров-гинекологов Великобритании
Как определить симптомы замершей беременности?
Первым симптомом того, что беременность замерла может стать исчезновение привычных признаков беременности: тошноты, рвоты и гиперсаливации. В случае, если мёртвый плод остаётся в полости матки дольше 3-4 недель, может появиться слабость, головокружение, лихорадка.
В случае, если мёртвый плод остаётся в полости матки дольше 3-4 недель, может появиться слабость, головокружение, лихорадка.
Другим важным симптомом является отсутствие движения плода в положенный срок. Кроме того, через 3-6 дней после смерти плода исчезают увеличение и болезненные ощущения в области молочных желёз, их размеры уменьшаются. Через 2–6 недель после гибели плода могут появиться боль и кровянистые выделения из половых путей.
Замершая беременность обычно диагностируется во время планового ультразвукового сканирования в рамках дородовой помощи. Скрининг может показать, что у плода нет сердцебиения или что плод слишком мал для даты беременности.
Если сердцебиение все еще есть, то через 10-14 дней должен быть проведён повторный скрининг, чтобы убедиться в нормальном течении беременности и развитии плода.
Что делать при появлении симптомов замершей беременности?
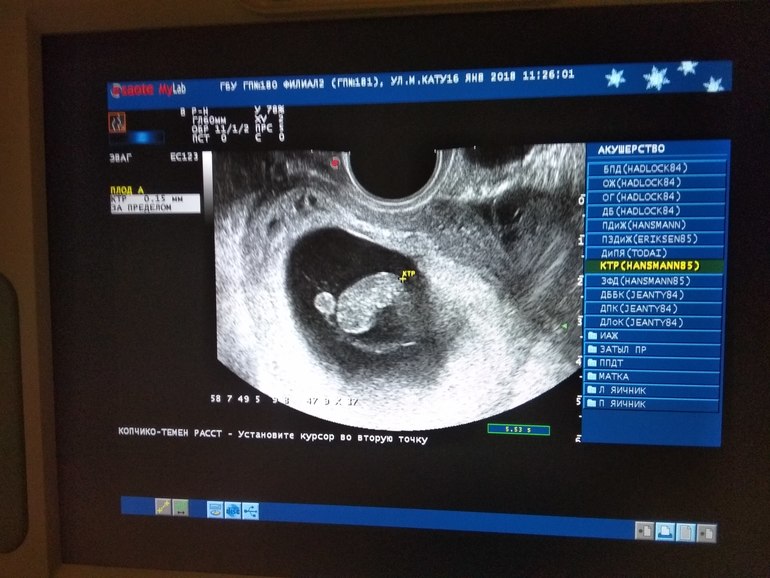
Обратиться к гинекологу как можно быстрее. Способ определения замершей беременности зависит от срока.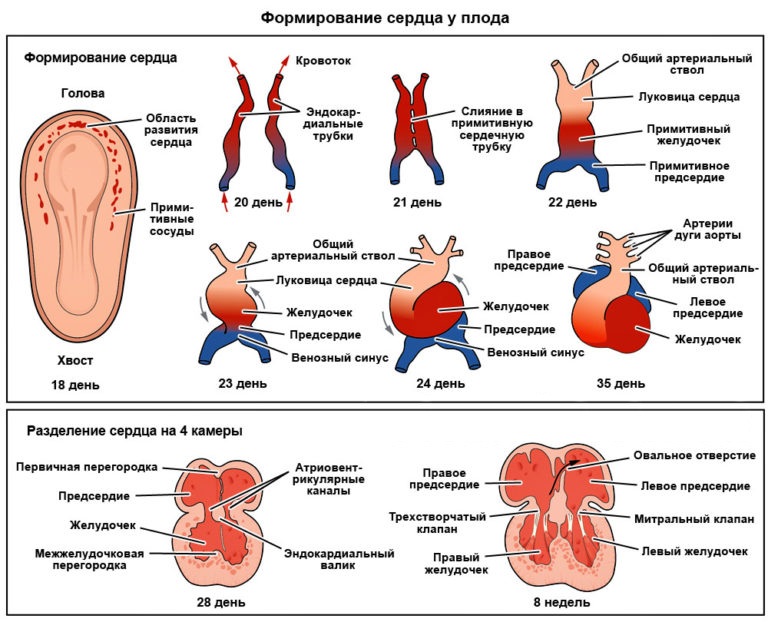 При сроке до 10 недель специалист определит состояние по анализам гормона ХГЧ. Если его уровень не повышается с течением времени, можно констатировать, что беременность замерла. Для подтверждения диагноза также можно использовать УЗИ. Во время скрининга врач сопоставляет размер плода с текущим сроком беременности.
При сроке до 10 недель специалист определит состояние по анализам гормона ХГЧ. Если его уровень не повышается с течением времени, можно констатировать, что беременность замерла. Для подтверждения диагноза также можно использовать УЗИ. Во время скрининга врач сопоставляет размер плода с текущим сроком беременности.
При сроке от 10 недель гинеколог определяет замершую беременность по отсутствию сердцебиения на УЗИ.
УЗИ — наиболее информативный метод диагностики неразвивающейся беременности, позволяющий поставить диагноз задолго до появления жалоб. При замершей беременности выявляют отсутствие эмбриона в полости плодного яйца после 7 недели гестации или отсутствие сердцебиения плода.
Источник: Междисциплинарная ассоциация специалистов репродуктивной медицины
После постановки диагноза врач может предложить несколько стратегий прерывания:
Выжидание
Эта тактика применяется на ранних сроках под обязательным наблюдением врача. Она рассчитана на самостоятельный последующий выкидыш без использования препаратов и хирургического вмешательства.
Условиями для выбора тактики выжидания являются выраженные симптомы: небольшие кровянистые выделения и умеренные боли. При этом врач должен убедиться в том, что у женщины отсутствуют инфекции и обильное маточное кровотечение.
Недостаток этой тактики состоит в том, что в случае, если выкидыша всё-таки не произойдёт, придётся прибегнуть к хирургическому вмешательству. Кроме того, при автоаборте некоторые ткани плода могут остаться в полости матки. В этом случае также понадобится помощь хирурга.
Медикаментозный аборт
В России медикаментозный аборт применяется до 6 недели беременности. За рубежом в некоторых странах этот срок расширен до 12 недель. В некоторых регионах России медикаментозный аборт проводится вплоть до 9 недели, на основании местных клинических протоколов. У медикаментозного аборта есть противопоказания: внематочная беременность, аллергическая реакция на мифепристон или мизопростол, порфирия, хроническая почечная или печёночная недостаточность.
При проведении аборта медикаментозно препарат должен быть введён пациентке под контролем врача. Через некоторое время после приёма у пациентки начинаются схватки и кровотечение, в результате чего происходит выкидыш. При медикаментозном аборте очень часто проявляются побочные эффекты препарата, например, озноб и лихорадка. В этом случае врач должен назначить дополнительные лекарства для снятия симптомов.
Для контроля результатов медикаментозного аборта через 7-14 дней после процедуры необходимо провести УЗИ. На нём врач проверит, полностью ли опорожнилась матка. Если часть тканей плода осталась в полости матки, врач предложить выжидательную тактику, либо выскабливание.
Выскабливание матки
Выскабливание — это хирургическая операция по удалению тканей плода и плаценты из полости матки. Она рекомендуется, если у женщины начались анемия и обильные кровотечения. Кроме того, выскабливание показано, если срок беременности составляет больше 12 недель.
Выскабливание — самый быстрый способ прервать беременность, однако его следствием почти всегда становится хронический эндометрит.
Вакуум-аспирация
Вакуум-аспирация— это хирургическая операция, при которой врач вводит в полость матки специальную трубку, с помощью которой отсасывает ткани плода и плаценту. Она проводится на сроке до 12 недель. Вся процедура занимает около 15 минут, после чего пациентка некоторое время находится под наблюдением врача.
Поскольку вакуум-аспирация требует меньше обезболивающих средств и ресурсов, её рекомендуют как лучшую альтернативу выскабливанию. Кроме того, вакуум-аспирация и медикаментозный метод не ухудшают прогноз будущей беременности в сравнении с выжидательной тактикой.
Выбор тактики прерывания зависит от состояния женщины и срока беременности. Междисциплинарная ассоциация специалистов репродуктивной медицины так описывает практику прерывания замершей беременности:
При остановке развития гестации, выявленной на основании ультразвуковых признаков, в течение 2 недель самостоятельное опорожнение полости матки происходит у 61% женщин (результаты наблюдения за 203 пациентками, согласившимися на выжидательную тактику из 28212). При этом вероятность самостоятельного опорожнения полости матки в течение 2 нед составляет 53% при анэмбрионии и 35% — при гибели эмбриона. Ещё у 2,5% на протяжении тех же 2 недель выжидательной тактики возникают показания для дилатации и кюретажа (инфекционно-воспалительные осложнения или кровотечение). У оставшихся 36,5% плодное яйцо и дальше задерживается в полости матки и всё равно требует её артифициального опорожнения.
При этом вероятность самостоятельного опорожнения полости матки в течение 2 нед составляет 53% при анэмбрионии и 35% — при гибели эмбриона. Ещё у 2,5% на протяжении тех же 2 недель выжидательной тактики возникают показания для дилатации и кюретажа (инфекционно-воспалительные осложнения или кровотечение). У оставшихся 36,5% плодное яйцо и дальше задерживается в полости матки и всё равно требует её артифициального опорожнения.
Источник: Междисциплинарная ассоциация специалистов репродуктивной медицины
Каковы причины замершей беременности?
Точный механизм замирания беременности всё ещё является предметом изучения учёных. Тем не менее, причины замершей беременности могут быть объединены в 5 групп:
- Нарушение анатомии половых органов Под ними как правило понимаются врождённые или приобретенные аномалии матки.
- Генетические или хромосомные аномалии плода Они могут быть как наследственными, так и спонтанными.
- Патологические состояния эндометрия Они обычно характеризуются его неполноценностью и неспособностью обеспечить процессы гестации, в том числе в связи с хроническими заболеваниями матери
- Нарушения свёртываемости крови Например, наследственные тромбофилии и антифосфолипидный синдром.

- Другие причины К ним относятся аномальная активность NK-клеток, наличие аллоиммунных антител или HLA-несовместимость партнёров.
Нарушение анатомии половых органов
Под структурными аномалиями половых путей как правило понимаются врождённые или приобретенные аномалии матки. Врождённые дефекты матки диагностируют у 10–25% женщин с привычным невынашиванием. В целом у женщин без нарушений репродуктивной функции вероятность врождённых дефектов составляет 5%.
- Полное удвоение матки
- Двурогая матка
- Седловидная матка
- Однорогая матка
- Частичная внутриматочная перегородка
- Полная внутриматочная перегородка
Примеры врождённых аномалий матки:
К приобретённым анатомическим дефектам относятся истмико-цервикальная недостаточность, субмукозная миома и внутриматочные синехии, в том числе синдром Ашермана. При последнем синехии полностью или частично облитерируют полость матки из-за предшествующего кюретажа или неразвивающейся беременности.
При аномалиях анатомии матки плод перестаёт развиваться из‑за гормональных расстройств или неправильного прикрепления к маточной стенке.
Генетические или хромосомные аномалии плода
Хромосомные и генетические нарушения — самая частая причина выкидыша. На неё приходится до 85% всех неразвивающихся беременностей. Из-за такой высокой частоты, при возникновении у женщины первичного невынашивания врачи рекомендуют придерживаться выжидательной тактики, так как самопроизвольный выкидыш рассматривается как избавление организма матери от нежизнеспособного плода с генетическими и хромосомными нарушениями.
В случае привычного невынашивания доля генетических причин также остаётся высокой. В таких случаях врачи рекомендуют провести генетический анализ для выявления причин замершей беременности.
Сделайте тест
Обратитесь к врачу-генетику, если у вас произошла замершая беременность. Он расскажет вам о ваших генетических рисках и проведёт генетическое тестирование для того, чтобы выяснить генетическую причину, по которой беременность замерла. Мы рекомендуем сделать это сразу после того, как вам диагностировали неразвивающуюся беременноть, так как для проведения генетического теста нам понадобится абортивный материал.
Мы рекомендуем сделать это сразу после того, как вам диагностировали неразвивающуюся беременноть, так как для проведения генетического теста нам понадобится абортивный материал.
Записаться
Различают количественные и качественные хромосомные абберации. К причинам количественных аббераций относятся случаи нерасхождения парных хромосом в яйцеклетках и сперматозоидах, при которых возникает моносомия или трисомия, диспермия, то есть оплодотворение яйцеклетки двумя и более сперматозоидами с образованием полиплоидного зародыша, а также сбои во время первых митотических делений оплодотворённой яйцеклетки.
Качественные хромосомные аберрации чаще всего представлены транслокациями у одного из партнёров. К ним относятся реципрокные транслокации, робертсоновские транслокации, изменения женских половых хромосом, делеции, инверсии и другие нарушения.
Кроме того, с возрастом матери повышается риск анеуплоидии. Наиболее распространённым вариантом является трисомия. Трисомия 21-й хромосомы известна как синдром Дауна,
13-й хромосомы — как синдром Патау, 18-й хромосомы — как синдром Эдвардса.
Трисомия 21-й хромосомы известна как синдром Дауна,
13-й хромосомы — как синдром Патау, 18-й хромосомы — как синдром Эдвардса.
Патологии эндометрия
У здоровой женщины эндометрий находится только в полости матки, однако при эндометриозе ткань накапливается и за её пределами, что может искажать положение матки, маточных труб и яичников. Эндометриоз значительно осложняет наступление беременности: у женщин с этим заболеванием риск не выносить ребёнка на 80% выше, чем у здоровых.
Нарушение свёртываемости крови
Тромбофилические нарушения значительно снижают возможность забеременеть и выносить плод. Чаще всего речь идет об антифосфолипидном синдроме и полиморфизмах генов гемостаза.
Антифосфолипидный синдром
Определение
Антифосфолипидный синдром — это аутоиммунное гиперкоагуляционное состояние, вызванное антифосфолипидными антителами. АФС провоцирует образование тромбов как в артериях, так и в венах, из-за чего ухудшается кровоснабжение плода и повышается риск невынашивания.
Источник: Королевская ассоциация акушеров-гинекологов Великобритании
Наличие мутаций и однонуклеотидных замен в генах, ассоциированных с развитием тромбофилии увеличивает риск возникновения тромбозов, что также приводит к нарушениям гестации и плацентарного кровообращения.
Инфекции
В период вынашивания ребенка у женщины происходит достаточно серьезный спад иммунной защиты. В этот период она особенно подвержена различным инфекциям. Они могут воздействовать непосредственно на плод, вызывая различного вида аномалии, или на плодные оболочки, что приводит к существенному недостатку поступления кислорода или питательных веществ плоду. Инфекции не являются отдельной группой причин замершей беременности, но могут повышать её риск.
- ВИЧ
- Герпес
- Парвовирус В19
- Сифилис
- Токсоплазмоз
- Вагиноз
- Краснуха
- Лихорадка денге
- Цитомегаловирусная инфекция
- Гонорея
- Малярия
- Хламидиоз
В список значимых инфекций входят:
Как проходит восстановление после замершей беременности?
Так как следствием замершей беременности часто является хронический эндометрит, после прерывания беременности пациентке следует пройти курс лечения от этого заболевания. Лечение необходимо проходить в первые три месяца после потери плода. Оно включает курс антибиотиков и, в некоторых случаях, гормональные, нестероидные противовоспалительные препараты, а также физиотерапию.
Лечение необходимо проходить в первые три месяца после потери плода. Оно включает курс антибиотиков и, в некоторых случаях, гормональные, нестероидные противовоспалительные препараты, а также физиотерапию.
Без должного лечения вероятность успешной беременности в будущем снижается до 18%.
Как предотвратить замершую беременность в будущем?
Самой частой причиной замершей беременности остаются хромосомные нарушения. Наличие хромосомных аномалий выявляют при проведении генетического исследования. Большинство из них являются случайными нарушениями в половых клетках здоровых родителей, однако иногда хромосомные аномалии плода могут быть результатом структурных изменений в кариотипе одного из родителей.
Для того, чтобы такие изменения не стали причиной привычного невынашивания, необходима консультация узкого специалиста, врача-генетика. Вместе с ним вы сможете изучить историю болезни, ваши генетические особенности и сформировать стратегию для успешной последующей беременности.
Общие вопросы про УЗИ во время беременности: страница 2
Как часто можно делать УЗИ во время беременности и не вредно ли трехмерное исследование? Чем отличается акушерский и эмбриональный сроки беременности? Диагностика пола будущего ребенка. На вопросы про ультразвуковой скрининг беременных отвечают врачи УЗИ медицинского центра «Арт-Мед».
Задать вопрос
22-23 недели беременности, по УЗИ — гиперэхогенное включение в структуре печени плода. Что это и на сколько страшно?
Гиперэхогенное включение в печени плода могут говорить о перенесенной инфекции. Рекомендуем динамическое наблюдение.
Беременность первая, в срок 7 акушерских недель по УЗИ — сердцебиение не прослушивалось. В связи с этой ситуацией попала в больницу(выделений не было, живот не тянуло). На следующий день по УЗИ -сердцебиение 51 удар в минуту и срок по размерам эмбриона поставили пять недель. Через неделю сделала повторное УЗИ, эмбрион по размерам увеличился, плодное яйцо тоже, все размеры укладывались в норму 6 недель, сердцебиение также увеличилось до 62 ударов в минуту.Поставили диагноз:брадикардия плода. Есть ли повод беспокоиться? С чем такой диагноз может быть связан? Есть ли шанс, что со временем сердцебиение достигнет нормы? Мне 22 года.
Через неделю сделала повторное УЗИ, эмбрион по размерам увеличился, плодное яйцо тоже, все размеры укладывались в норму 6 недель, сердцебиение также увеличилось до 62 ударов в минуту.Поставили диагноз:брадикардия плода. Есть ли повод беспокоиться? С чем такой диагноз может быть связан? Есть ли шанс, что со временем сердцебиение достигнет нормы? Мне 22 года.
Для ответа на Ваш вопрос необходимы данные ультразвукового исследования.
17 неделя беременности,на УЗИ обнаружили амниотическую перегородку в области верхней трети полости матки,толщиной 2.7мм. Может ли это повлиять на развитие плода? Опасно это для малыша? Может ли она исчезнуть сама по себе?
Если нет фиксации на теле плода, то опасности для малыша нет,перегородка может трансформироваться или даже исчезнуть с увеличением срока беременности.
25 недель беременности, по УЗИ: плацента по передней стенке толщиной 25 мм, 2 степень зрелости без кальциноза. В 20-21 неделю степень зрелости была 0, толщина 21 мм. Что это значит и нормально ли это?
В 20-21 неделю степень зрелости была 0, толщина 21 мм. Что это значит и нормально ли это?
По международным протоколам степень зрелости плаценты определяется в сроке после 26 недель. Если структура в Вашем случае не изменена, то оснований для беспокойства нет.
21 неделя беременности, на УЗИ всё хорошо, единственной особенностью развития плода является увеличение лоханок 4 мм. Опасно ли это?
В сроке 21 неделя передне-задний размер почечных лоханок у плода 4 мм соответствует верхней границе нормы.
По УЗИ в 7 недель беременности: преимущественная локализация хориона — передняя стенка перекрывает внутренний зев. По УЗИ на 12 неделе: передняя стенка на уровне с внутренним зевом, структура хориона не изменена. Есть ли изменения в заключении к 12 неделе?
В 7 недель хорион кольцевидный(локализуется по передней, задней стенкам и может перекрывать область внутреннего зева). К 12-16 неделям формируется плацента.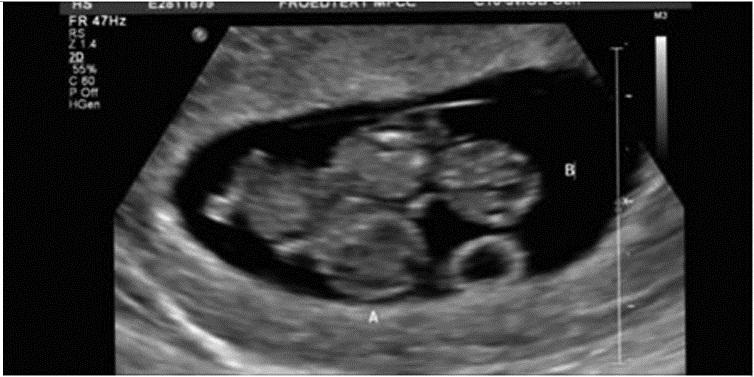 В Вашем случае она располагается по передней стенке, близко к внутреннему зеву. Однако, с увеличением срока беременности происходит, как правило, «миграция» — край плаценты поднимается.
В Вашем случае она располагается по передней стенке, близко к внутреннему зеву. Однако, с увеличением срока беременности происходит, как правило, «миграция» — край плаценты поднимается.
15 недель беременности, я уже прошла 4 УЗИ: первое — определение беременности и тонуса, второе — контроль тонуса, третье — скрининг 1 триместра, четвертое — в больнице при угрозе выкидыша. На последнем поставили диагноз низкое предлежание плаценты. Хотела сделать УЗИ в 16 недель и 7 дней для второго скрининга и посмотреть ситуацию с плацентой, хотя мне сказали, что конечное состояние по плаценте будет понятно на 20 неделях. В итоге получается УЗИ практически раз в месяц. Насколько опасно проведение частого УЗИ при беременности? Как быть?
На сегодняшний день по результатам многолетних исследований Всемирной Организации Здравоохранения ультразвуковое исследование является одним из наиболее безопасных методов оценки плода.
20 недель беременности, второй скрининг в плановом порядке прошла. На каком лучше сроке прийти к Вам? Хотелось бы посмотреть малыша, фото, видео. Стоит ли идти опять к Вам на скрининг?
На каком лучше сроке прийти к Вам? Хотелось бы посмотреть малыша, фото, видео. Стоит ли идти опять к Вам на скрининг?
Визуализация оптимальна в 25-27 недель беременности. Это связано с достаточным количеством вод, большей зрелостью плода, его подвижностью. Третий скрининг целесообразно планировать в срок 30-32 недели.
6-ая неделя беременности, УЗИ ещё не показало сердцебиение,хотела бы сделать УЗИ повторно через 1,5 недели. Не вредно ли будет для плода?
Повторить УЗИ обязательно нужно для того, чтобы оценить сердцебиение плода. Повторное ультразвуковое исследования не оказывает вредного воздействия на ребенка даже при многократном применении.
На каком сроке лучше всего делать второй скрининг? Ультразвук и анализ крови?
Второй ультразвуковой скрининг проводится в сроке 18-21 неделя беременности, второй биохимический – в сроке 16-19 недель. Таким образом, второй комбинированный скрининг (ультразвук для оценки анатомии плода + определение сывороточных маркеров крови) целесообразно проводить на сроке 18-19 недель. Однако, не у всех пациентов можно добиться хорошей визуализации в этом сроке. В этом случае врачом может быть рекомендовано ультразвуковое исследование в динамике в 20-21 неделю.
Однако, не у всех пациентов можно добиться хорошей визуализации в этом сроке. В этом случае врачом может быть рекомендовано ультразвуковое исследование в динамике в 20-21 неделю.
33 недели беременности, по УЗИ: двухстороний мультикистоз почек плода, до этого все было хорошо. Сделала 4 УЗИ — везде разные показатели. Может ли это быть ошибочный диагноз?
Мультикистозная дисплазия почек может проявиться в разные сроки беременности и размеры почечных кист могут варьировать в зависимости от срока. Для уточнения диагноза сделайте экспертное УЗИ.
7 недель беременности, сердцебиение не прослушивается. Могут ли ошибиться по УЗИ на сроке 11 недель?
Сердцебиение плода по УЗИ можно увидеть уже в 5-6 недель беременности. В 11 недель беременности ЧСС составляет 153-177 ударов/мин. В таком сроке современное ультразвуковое оборудование позволяет определить отсутствие сердцебиения у плода с высокой точностью.
11 недель 2 дня беременности по УЗИ, КТР 39 мм, ЧСС 140, СВД 1.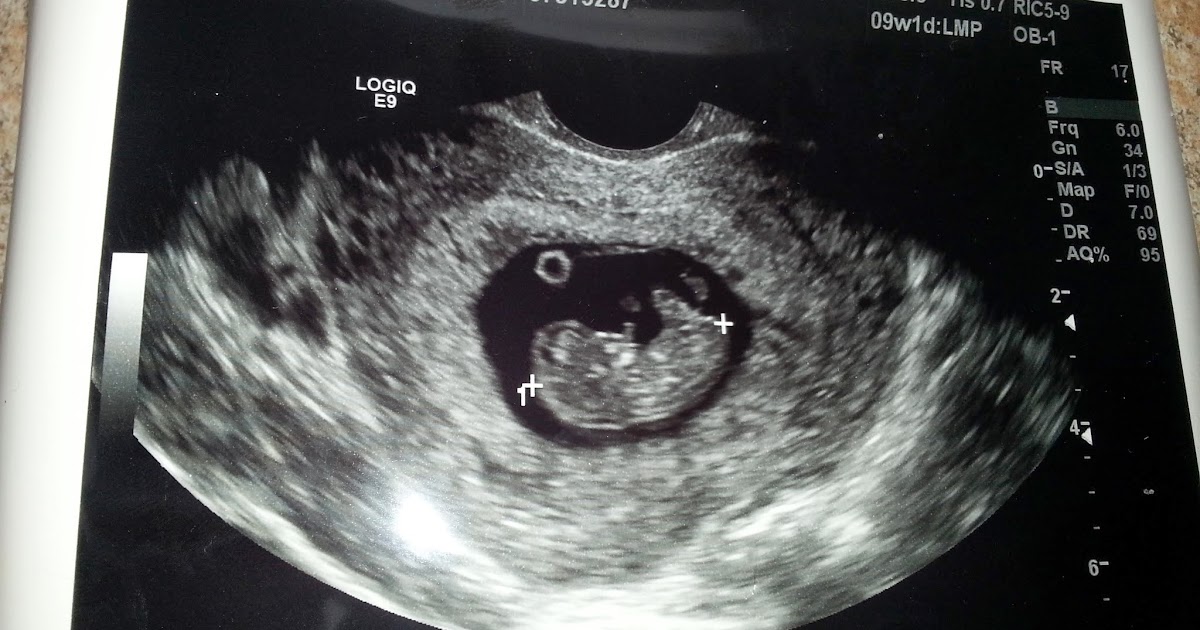 9, носик 2.1, дата последних месячных 21 декабря. КТР соответствует сроку и все ли показатели в норме?
9, носик 2.1, дата последних месячных 21 декабря. КТР соответствует сроку и все ли показатели в норме?
Частота сердечных сокращений Вашего малыша в пределах нормы. КТР (копчико-теменной размер) 39 мм соответствует сроку беременности 10 недель 5 дней. В этом сроке измерение носовой кости и воротникового пространства не проводится. Полноценный скрининг I триместра необходимо пройти в сроке 11-14 недель (когда КТР плода составляет от 45 до 84 мм), чтобы адекватно оценить строение Вашего малыша, толщину воротникового пространства и носовую кость. Для определения точного срока Вашей беременности ориентируйтесь на дату, когда было проведено данное УЗ-исследование.
33-34 недели беременности,по УЗИ: БПР 94, ОЖ 100, Бедро 64, ЛЗР 98, ОГ 96, голень 56, написали — соответствует 33-34 неделям, вес 2997. Допплер, КТГ — все в норме. Если смотреть эти значения по таблице, то БПР у нас на 40 недель, ОЖ — на 35 недель, а ЛЗР — на 30 недель. Почему такой разбег?
У каждого человека свой размер ноги, головного убора, вес. Так же у Вашего ребеночка могут быть индивидуальные особенности, тенденция к крупному плоду. Главное, чтобы он не отставал в развитии, не было никакой патологии и были нормальные показатели кровотоков.
Так же у Вашего ребеночка могут быть индивидуальные особенности, тенденция к крупному плоду. Главное, чтобы он не отставал в развитии, не было никакой патологии и были нормальные показатели кровотоков.
Вторая беременность, 10 недель и 4 дня. КТР — 33, ТВП — 3, носовая кость — визуализируется. Опасен ли такой ТВП? Мне 37 лет.
Необходимо обязательно переделать ультразвуковое исследование, так как измерения были выполнены раньше положенного срока. По стандарту скрининговое исследование должно проводиться не ранее полных 11 недель и размере КТР не менее 45 мм.
Последняя менструация была 20 ноября, сделала УЗИ: замершая беременность, размер плодного яйца 0.89 см по одному датчику, а по другому-0.65. Получается, что по показателю плодного яйца 5-6 недель, а по месячным — 7-8. Купила тест, так как прочитала, что при замершей беременности тест будет отрицательный, у меня показывает 2-3 недели от зачатия, то есть 4-5 акушерскую неделю. Возможна ли ошибка при УЗИ? Как быть? Сдать анализ ХГЧ и сделать повторно УЗИ?
Возможна ли ошибка при УЗИ? Как быть? Сдать анализ ХГЧ и сделать повторно УЗИ?
Всегда существует возможность сбоя менструального цикла или поздней овуляции, тогда срок беременности будет отличаться от предполагаемого. Вам необходимо сделать повторно анализ на ХГЧ и УЗИ через неделю.
8 недель беременности, по УЗИ: КТР 18 мм, сердцебиение есть, все хорошо, но придя домой, разглядела фото: как будто головка у малыша пустая. Когда будет просматриваться мозг? Нормально ли это?
Эмбрион проходит разные стадии в своем развитии, которые по разному выглядят при ультразвуковом исследовании. Всем беременным необходимо делать УЗИ с биохимическим скринингом в 11.5 — 14 недель. После прохождения этих исследований и дается прогноз относительно благоприятного течения беременности.
11-12 недель беременности, по УЗИ — пупочная грыжа 6.3×7.7 мм. Есть шанс, что грыжи не будет в 13-14 недель?
Вам необходимо динамическое ультразвуковое исследование. Бывают физиологические пупочные грыжи, которые «закрываются» позже 12 недель беременности.
Бывают физиологические пупочные грыжи, которые «закрываются» позже 12 недель беременности.
38 недель беременности, за все это время УЗИ плода делали 5 раз разные врачи. Сейчас из-за тазового предлежания хотели делать акушерский поворот и на УЗИ в роддоме нашли два образования в матке, не в околоплодном пузыре, отправили в другое место на УЗИ — визуализировали спину Бифида Менингоцеле размером 110 на 40. Возможно ли было не увидеть такую грыжу раньше?
Все зависит от сроков, в которых Вы делали ультразвуковые исследования, положения плода в момент исследования, расположения грыжи, качества ультразвукового оборудования, количества околоплодных вод и еще ряда причин. Ультразвуковая диагностика относится к безопасным, доступным, высокоинформативным методам исследования. Но, к сожалению, не обладает 100% точностью, так как зависит от многих, в том числе вышеперечисленных факторов.
19 недель беременности, диагноз по УЗИ: расхождение ворсин хориона? Что это такое? Мне 36 лет.
Расширение межворсинчатых промежутков хориона может быть вариантом нормы при низком давлении.
22 недели беременности, в заключении УЗИ написали особенности визуализации: неудовлетворительные из-за положения плода. Что это значит?
Если основные анатомические структуры оценить не удалось, желательно повторить ультразвуковое исследование.
В поликлинике по УЗИ: неразвивающаяся беременность,2-3 недели, 7 мм, в частной клинике по УЗИ — все хорошо. Как такое может быть?
Для уточнения ситуации сдайте анализ крови на ХГЧ и контроль УЗИ через 7 дней для верификации диагноза.
6 недель и 2 дня беременности, ЧСС плода 96, это мало? О чем говорит такая частота?
Рекомендуем повторить УЗИ через неделю для правильной постановки диагноза.
12-13 недель беременности, на первом скрининге выявлена патология голени и предплечья. Опасно ли это в дальнейшем? И можно ли сделать повторно УЗИ, чтобы удостовериться, что возможно произошла опечатка?
Для уточнения ситуации стоит провести УЗИ у специалиста, занимающегося диагностикой пороков развития плода.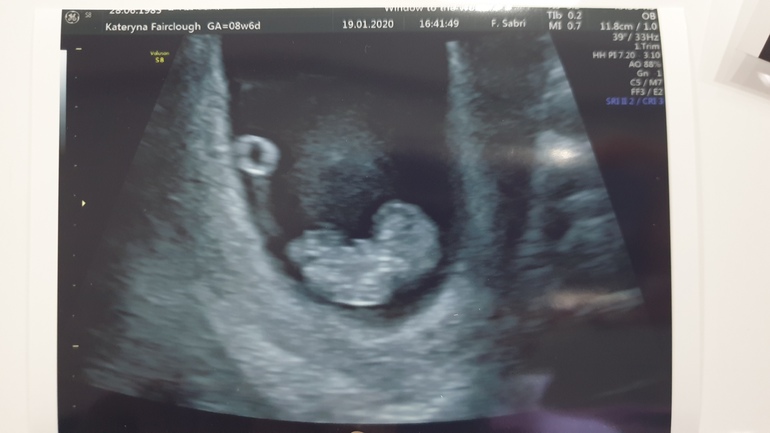
13 недель беременности, по УЗИ все в норме, но ТВП 2.3 мм. Может быть это так или мне сделали плохо УЗИ и его лучше переделать?
Скорее всего, с малышом все в порядке. Но для уточнения ситуации Вы можете повторить УЗИ у специалиста, занимающегося диагностикой пороков развития плода.
31 неделя беременности, по УЗИ: в левой доле печени визуализируется эхонегативное образование размером 9 х 7 мм с ровными контурами, аваскулярное. Каковы прогнозы у ребеночка с кистой печени?
Прогноз, как правило, благоприятный, если киста не будет увеличиваться в размерах. Заранее проконсультируйтесь с детскими хирургами на предмет того, когда и как обследовать малыша.
19 недель и 2 дня беременности, по УЗИ все в норме, написали не возможно визуализировать ППП. Что такое ППП?
Возможно, речь шла о НПО (наружных половых органах)? Потерпите, возможно, в следующий раз малыш покажет свою половую принадлежность.
От овуляции 3 недели 2-4 дня, плодное яйцо 10 мм, по КТР срок совпадает с овуляцией. Врач сказал, что плодное яйцо величина вариабельная и срок, в большей степени, устанавливают по КТР. Это так ?
Да, это так. Наиболее точно срок беременности устанавливается по размерам эмбриона.
33 недели беременности, по УЗИ — 33 недели 4 дня, плацента по передней стенке выше 10 см внутреннего зева, структура плаценты с базальными кальцинатами, степень зрелости 2, количество околоплодных вод — нормальное (ИАЖ 132), в области шеи 2 среза пуповины, сердцебиение 144-169 ударов в минуту, вес плода 2280 г. БПР 83 мм, ОЖ 292 мм, ДБ 292 мм, ЛЗР 105 мм, ОГ 298 мм. Анатомические размеры в норме. В комментариях указано — Кальциноз. Что это означает? Нужно ли бояться степени зрелости плаценты 2 на таком сроке? Какие роды рекомендуются при двойном обвитии пуповины?
На данном этапе повода для беспокойства нет. Но за состоянием плаценты и малыша стоит наблюдать в динамике.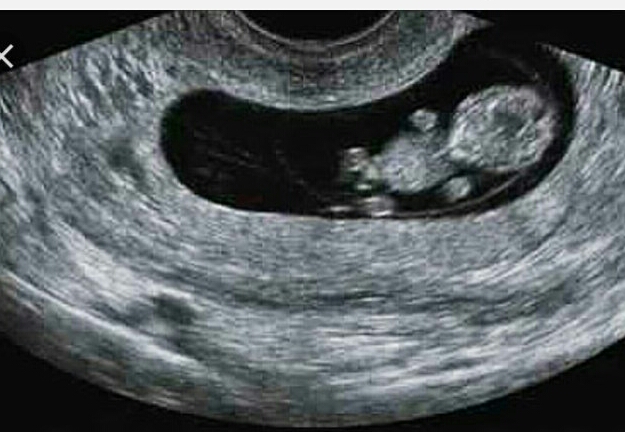 Повторите УЗИ через 2-3 недели. Если определяются свободные петли пуповины, то рожать можно самостоятельно. Если же при двойном обвитии пуповина «натянута», стоит думать о кесаревом сечении. Это все видно при УЗИ.
Повторите УЗИ через 2-3 недели. Если определяются свободные петли пуповины, то рожать можно самостоятельно. Если же при двойном обвитии пуповина «натянута», стоит думать о кесаревом сечении. Это все видно при УЗИ.
5 недель 4 дня беременности, КТР 2 мм, сердцебиение определяется, желточного мешка нет. Это опасно?
Для уточнения ситуации повторите УЗИ через неделю.
Что такое замершая беременность?
по Франческа Уайтинг | Медицинский осмотр по Бекки Тейлор, акушер-сонограф | апрель 2021 г. |
Замершая беременность — это термин, используемый для описания того, что происходит, когда ваш ребенок перестает развиваться на ранних сроках беременности, но без каких-либо обычных признаков проблемы, таких как кровотечение или спазмы. К сожалению, его часто обнаруживают только во время планового сканирования в первые недели беременности. Любая потеря беременности разрушительна, но замерший выкидыш также может быть большим шоком, потому что вы, возможно, не знали, что что-то не так.
Что происходит при замершей беременности?
После зачатия оплодотворенная яйцеклетка имплантируется в матку. К сожалению, иногда возникают проблемы. Ваш ребенок не продолжает развиваться, но ваше тело не выходит из беременной ткани, и вы не испытываете боли или кровотечения. Это означает, что вы не сразу узнаете, что что-то произошло. Это замершая беременность, также называемая немым или отсроченным выкидышем.
При замершей беременности может случиться так, что ваш эмбрион вообще не развился и плодный мешок пуст. Это называется анэмбриональной беременностью, которая также известна как поврежденная яйцеклетка. Или может случиться так, что ваш малыш начал расти, но потом перестал расти и у него нет сердцебиения. Иногда это происходит после первых нескольких недель, возможно, в восемь недель или 10 недель или даже позже.
Ваше тело все еще может подавать вам сигналы о том, что вы беременны, потому что ваша плацента может развиваться и вырабатывать гормон беременности, называемый хорионическим гонадотропином человека (ХГЧ). Это означает, что если вы сделали тест на беременность, он все еще может давать положительный результат в течение некоторого времени. Однако, если уровень гормонов начинает падать, эти признаки могут немного уменьшиться. Болезненность молочных желез может уменьшиться, а любая тошнота может прекратиться раньше, чем вы этого ожидаете.
Это означает, что если вы сделали тест на беременность, он все еще может давать положительный результат в течение некоторого времени. Однако, если уровень гормонов начинает падать, эти признаки могут немного уменьшиться. Болезненность молочных желез может уменьшиться, а любая тошнота может прекратиться раньше, чем вы этого ожидаете.
Поскольку эти признаки могут быть малозаметными, и вы не обязательно будете испытывать обычные симптомы выкидыша, такие как судорожная боль или вагинальное кровотечение, вы можете не обнаружить, что что-то не так, до первого УЗИ. В этом случае вам могут сказать, что мешочек для беременных пуст или что у вашего ребенка нет сердцебиения.
Эта новость будет шоком, особенно если у вас ранее было сканирование, показывающее сердцебиение. Вам может быть трудно это принять. Многие люди переживают период горя, беспокойства или депрессии, и вы и ваши близкие должны дать себе время, чтобы смириться с этим.
Что вызывает замершую беременность?
Замершая беременность обычно происходит из-за того, что что-то пошло не так на ранних сроках беременности. Причины этого неизвестны, но исследователи считают, что это часто вызвано хромосомными вариациями. Возможно, у вашего эмбриона было больше или меньше хромосом, чем обычно. В момент зачатия, когда сперматозоид встречается с яйцеклеткой, должны встретиться 23 хромосомы от каждого родителя, всего 46 хромосом.
Причины этого неизвестны, но исследователи считают, что это часто вызвано хромосомными вариациями. Возможно, у вашего эмбриона было больше или меньше хромосом, чем обычно. В момент зачатия, когда сперматозоид встречается с яйцеклеткой, должны встретиться 23 хромосомы от каждого родителя, всего 46 хромосом.
В качестве альтернативы, возможно, было правильное количество хромосом, но часть одной из них отсутствовала или дублировалась.
Насколько распространены невынашивания беременности?
Вас может успокоить то, что вы не одиноки в этой утрате. К сожалению, каждая пятая беременность заканчивается выкидышем в первые три месяца беременности (первый триместр). Вас также может утешить тот факт, что у большинства женщин после неудачного выкидыша наступает успешная беременность.
Как диагностируется замершая беременность?
Если врач УЗИ считает, что у вас произошла замершая беременность на основании данных УЗИ, для уверенности ему потребуется подтвердить это повторным сканированием. Это означает, что они предложат снова осмотреть вас как минимум через неделю. Или, в зависимости от того, что они увидят, они могут спросить вас, может ли другой сонограф провести вагинальное сканирование, чтобы немедленно подтвердить диагноз.
Это означает, что они предложат снова осмотреть вас как минимум через неделю. Или, в зависимости от того, что они увидят, они могут спросить вас, может ли другой сонограф провести вагинальное сканирование, чтобы немедленно подтвердить диагноз.
Горюя о выкидыше: слова утешения.
После выкидыша приходится справляться со многими эмоциями. Посмотрите, что семь мам из BabyCentre сказали об исцелении после невынашивания беременности. Подробнее о том, как справиться с горем и потерей.
Как лечить замершую беременность?
Существует несколько способов лечения замершей беременности. Вам не нужно сразу решать, что вы предпочитаете делать. Возможно, вам понадобится некоторое время, чтобы подумать об этом. Ваша медицинская бригада должна быть в состоянии четко объяснить варианты лечения, чтобы вы могли принять правильное решение.
Выжидательная тактика
Подождите и посмотрите, пойдет ли природа своим чередом и произойдет ли выкидыш естественным путем.
Медицинский менеджмент
Ваш врач выпишет вам лекарство под названием мизопростол, которое поможет справиться с выкидышем. Вам могут предложить таблетки для приема внутрь или пессарий для введения во влагалище.
Хирургическое лечение
Малая операция под наркозом по удалению тканей беременной из матки.
Повторится ли со мной замершая беременность?
Если у вас уже случился выкидыш, естественно беспокоиться о том, что он может повториться. Большинство женщин успешно забеременели в следующий раз. Но если вы очень беспокоитесь в начале следующей беременности, ваш врач может запросить сканирование примерно через восемь недель. Ваш лечащий врач порекомендует это время, потому что очень раннее сканирование может дать неопределенные результаты.
Естественно искать ответы, если вы потеряли беременность. К сожалению, выкидыши на ранних сроках распространены, и причины обычно неясны, поэтому постарайтесь не винить себя.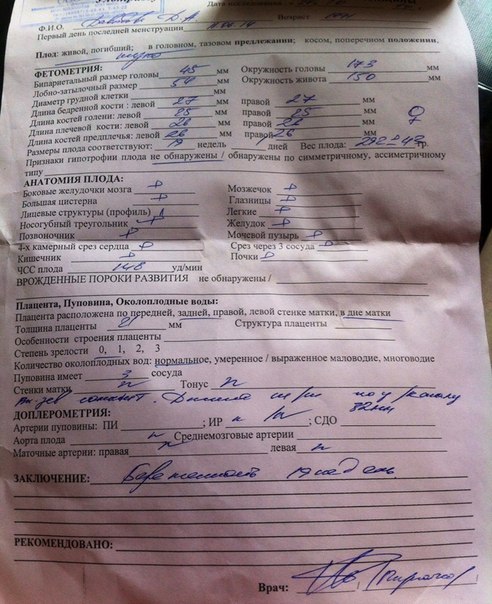
- Присоединяйтесь к нашим общественным группам, если вам нужна помощь в преодолении замершей беременности.
- В нашей статье о том, как справиться с выкидышем, также есть советы и информация о том, что может быть очень трудным периодом. Если у вас случился выкидыш на более поздних сроках беременности, прочитайте нашу статью о выкидыше на поздних сроках беременности.
- Для получения дополнительной поддержки и информации о выкидышах обращайтесь в Ассоциацию выкидышей.
Ссылки
Эта статья была написана с использованием следующих источников:
ACOG. 2018. Ранняя потеря беременности. Американский колледж акушеров и гинекологов, Практический бюллетень 200. www.acog.org [По состоянию на февраль 2021 г.]
Chaudhry K, Tafti D, Siccardi MA. Анэмбриональная беременность. StatPearls. www.ncbi.nlm.nih.gov [По состоянию на февраль 2021 г.]
Наполитано Р., Папагеоргиу А.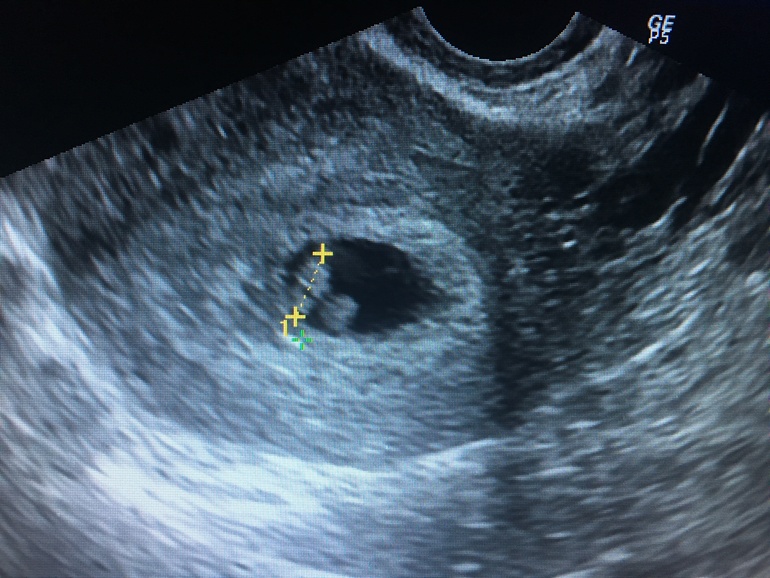 Т. 2014. Выявление аномалий плода в первом триместре. Глава 1 в Coady AM, Bower S. Электронная книга Твининга по аномалиям плода . books.google.co.uk [По состоянию на февраль 2021 г.]
Т. 2014. Выявление аномалий плода в первом триместре. Глава 1 в Coady AM, Bower S. Электронная книга Твининга по аномалиям плода . books.google.co.uk [По состоянию на февраль 2021 г.]
NHS. 2018. Выкидыш: диагностика. NHS, Health AZ, Выкидыш. www.nhs.uk/ [По состоянию на февраль 2021 г.]
NHS. 2018. Выкидыш: что происходит. NHS, Health AZ, Выкидыш. www.nhs.uk/ [По состоянию на февраль 2021 г.]
КРАСОТА. 2019. Внематочная беременность и невынашивание беременности: диагностика и начальное лечение. National Institute of Health and Care Excellence, Руководство 126. www.nice.org.uk [По состоянию на февраль 2021 г.]
NICE. 2020. Выкидыш. Национальный институт здравоохранения и передового опыта, резюме клинических знаний. cks.nice.org.uk [По состоянию на февраль 2021 г.]
Prager S, Micks E, Dalton VK. 2021. Потеря беременности (выкидыш): факторы риска, этиология, клинические проявления, диагностическая оценка.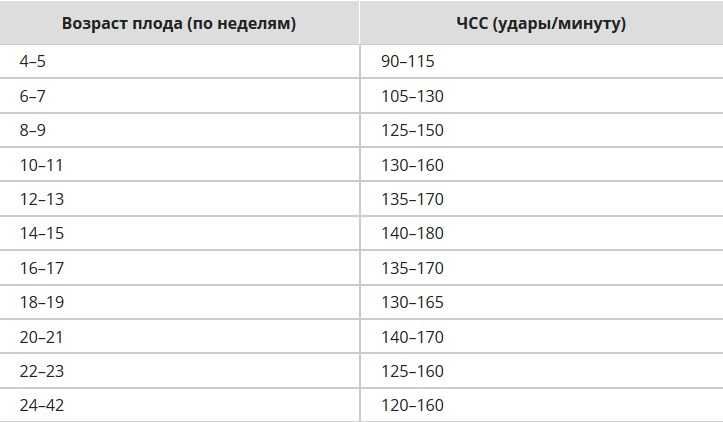 Актуально. www.uptodate.com [По состоянию на февраль 2021 г.]
Актуально. www.uptodate.com [По состоянию на февраль 2021 г.]
RCOG. 2011. Исследование и лечение пар с рецидивирующим выкидышем в первом и втором триместре беременности. Королевский колледж акушеров и гинекологов, руководство Green-top 17. www.rcog.org.uk [По состоянию на февраль 2021 г.]
RCOG. 2012. Привычный и поздний выкидыш: обследование и лечение пар. Информация для вас. Королевский колледж акушеров и гинекологов, Информация для пациентов. www.rcog.org.uk [По состоянию на февраль 2021 г.]
Показать ссылки Скрыть ссылки
Франческа Уайтинг
Франческа Уайтинг — редактор BabyCentre. Она отвечает за то, чтобы информация о здоровье BabyCentre была точной, полезной и понятной.
«Мы не можем найти сердцебиение» — о потере желанной беременности
15.01.2020 Комментарии
Линда Келли, MSW, RSW Это личная история, рассказанная с целью признания и нормализации опыта потери беременности. 9 недель, 1 день. 2 дня до Рождества. Вероятность выкидыша в день моего УЗИ была 3%. Я знала это, потому что жадно следила за Таблицей Вероятности Выкидыша — осторожно, оптимистично, ожидая того дня, когда я увижу, как мой крошечный ребенок прыгает на экране. Техник работал быстро. Почти слишком быстро. Щелчок! — картинка. Размытое движение и щелчок! другая картинка. Быстро, слишком быстро. Почему экран был пуст? это не то что 9недельное УЗИ должно выглядеть. «Я не могу найти сердцебиение». У меня остановилось сердце. Нет. Мое тело похолодело, когда она провела по желточному мешку, измеряя 6 недель и 3 дня. Это было почти в тот день, когда я подхватил эту ужасную простуду. 6 недель. Как я мог не знать? Почему мое тело все еще думало, что оно беременно? Нет плодного полюса. Значит, никогда не было сердцебиения? Я не хотел понимать. Я посмотрела на мужа, смущенная, пристыженная. Неужели я все это выдумал? Все симптомы, о которых я взволнованно рассказывал ему, когда он работал за городом, тошнота, усталость, увеличение веса, были ли я воображали? Без ответов мы пошли домой. А потом я легла в постель, накрыла голову и тихо заплакала. Потом громкий, безобразный плач. Мое горло переполняло, как будто оно душило меня. Моя летняя малышка, которую я так хотела столько лет, так и не пришла. Наша семья не росла. Это не статья о том, что делать и как справляться. Речь идет о знании того, что этот тихий опыт случается со многими, многими людьми, и никто не говорит об этом. Но я говорю. И я пишу о своей боли. Я так справляюсь. И этот опыт ОТСТОЙ. Знаете, я ненавижу слово «выкидыш». Это подразумевает вину, как будто вы не смогли выносить этого ребенка. Вы, должно быть, сделали что-то не так. Вы виноваты. На самом деле 25% или более всех ИЗВЕСТНЫХ беременностей заканчиваются выкидышем. Мои шансы на успех могли быть выше из-за моего образа жизни и успешной предыдущей беременности. Мой врач был настроен оптимистично, мои анализы крови были идеальными, мое питание было оптимальным, без сахара буквально 3 года, я даже не употреблял кофеин в течение 5 месяцев, потому что я не из тех, кто отказывается от вызова. И я ничего не мог сделать. Я потеряла ребенка. А потом был период неопределенности, когда ты знаешь, что не вынашиваешь жизнеспособный плод, но все еще беременна. Чтобы попасть к врачу, нужно время, и никто не хочет втиснуть вас в свой плотный график, как бы вы ни отчаянно нуждались в передышке от кошмара. Что касается меня, то расстраивающие навязчивые мысли составляли мне компанию на протяжении всех каникул. Вижу, как две подруги объявляют о своей беременности на Facebook. Прошло еще две недели, прежде чем медсестра сжалилась надо мной и сумела записать меня на D&E, хирургическую процедуру по удалению тканей плода. Для меня это был мирный способ положить конец тому, что казалось месяцами усилий ради ужасного разочарования. Худшее в этом было то, что в соседней комнате звучала сонограмма, а сердцебиение, которым они могли наслаждаться, было чем-то, чего я никогда не слышал в этой комнате. Процедуры D&E (дилатация и эвакуация) выполняются, когда лекарства, принимаемые для прерывания беременности, не действуют, или беременность зашла слишком далеко, чтобы гарантировать завершение естественного выкидыша. Более поздние выкидыши (обычно после 24 недель) завершаются побуждением женщины к родам, что само по себе может быть еще одной травмой. По правде говоря, потеря беременности была лишь половиной душевной боли. Если бы я могла предсказать, что забеременею сразу и выношу ребенка без проблем, возможно, это не было бы так больно. Но именно мысли, страхи и тревоги усиливали боль. Возможно, вы слишком долго ждали. « Но, — прошептала я себе, — у меня не было выбора… Я работала над своей карьерой, как все и говорили. Долго искала своего вечного мужа и строила прочный дом. Я должен был сделать». Это твоя вина, что ты не любишь каждую минуту детских лет своего сына. У вас будет больше выкидышей. «…» Логика подскажет вам, что это ложь. Это эмоциональные мысли, которые не должны иметь никакого отношения к реальности. например, если бы вы не сделали всего этого, возможно, вы могли бы изменить результат в следующий раз. И тогда тревога берет верх, потому что вы не можете контролировать то, что произойдет в будущем. Вы не знаете, получите ли вы когда-нибудь снова беременна, а тем более доношена. Вы просто не знаете. Как и в случае с горем, нет отпущения грехов. Это просто так. Ужасно. |


 Я поспешно спрятал подарок «старшего брата», который приготовил для своего 10-летнего сына. Место для снимков УЗИ, оставленное в конце свадебных альбомов для наших родителей, я заполнила новой фотографией нас троих и благодарственной запиской.
Я поспешно спрятал подарок «старшего брата», который приготовил для своего 10-летнего сына. Место для снимков УЗИ, оставленное в конце свадебных альбомов для наших родителей, я заполнила новой фотографией нас троих и благодарственной запиской. 1 из 4 после положительного теста никогда не приводит к рождению здорового ребенка. И все мы думаем, что это просто статистика, пока это не происходит с нами. Я тоже был таким наивным.
1 из 4 после положительного теста никогда не приводит к рождению здорового ребенка. И все мы думаем, что это просто статистика, пока это не происходит с нами. Я тоже был таким наивным.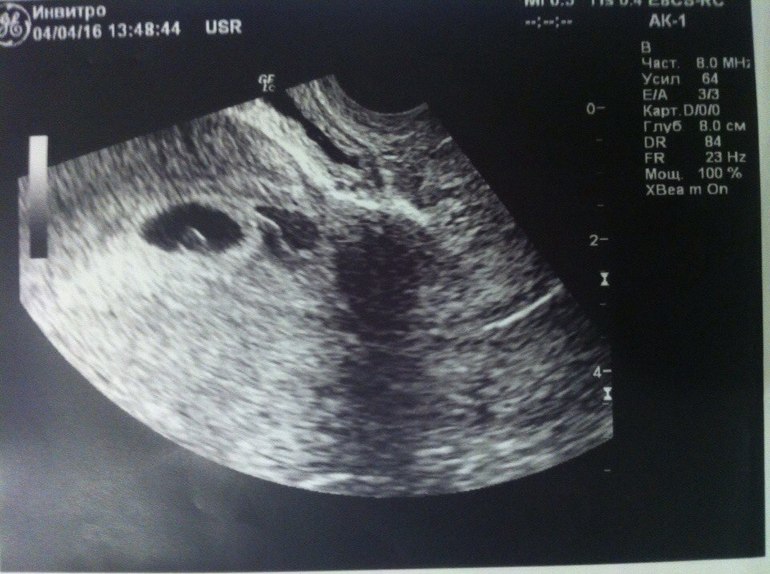 Реклама одежды для беременных. Слышать, как моя мать громко намекает мне перед семьей о том, что я хочу внучку. Играть с близнецами моей подруги и любить их одинаково, все время зная, что МОЙ ребенок мертв внутри меня, и я ни черта не могла сделать.
Реклама одежды для беременных. Слышать, как моя мать громко намекает мне перед семьей о том, что я хочу внучку. Играть с близнецами моей подруги и любить их одинаково, все время зная, что МОЙ ребенок мертв внутри меня, и я ни черта не могла сделать. 
 Бесполезный. Бесполезный. Даже не женщина.
Бесполезный. Бесполезный. Даже не женщина.