Содержание
Вопросы про сроки беременности и дате родов: страница 1
Какой срок беременности указывается в заключении УЗИ? Акушерский и эмбриональный сроки беременности, определение предполагаемой даты родов. На вопросы пациентов отвечают врачи медицинских клиник «Арт-Мед».
Задать вопрос
В 20 недель делали скрининг. Все в норме, но поставили вентрикуломегалия слева на основание: задние рога слева расширены до 8.1. В заключении написали «вентрикуломегалия слева». Назначили повторное УЗИ через 10 дней врач поставил на контроль. Пока никакого лечения не было, ничего толком не объясняют. Сказали, что увеличения быть не должно. Стоит переживать?
Вентрикуломегалия — это изменение желудочковой системы мозга, при котором увеличение размеров боковых желудочков мозга не сопровождается увеличением размеров головы плода, в отличие от гидроцефалии. При вентрикуломегалии ширина боковых желудочков обычно составляет от 10 до 15 мм. При обнаружении вентрикуломегалии пренатальное обследование должно включать подробное ультразвуковое исследование всех анатомических структур и, при необходимости, кариотипирование плода. Неблагоприятный прогноз при вентрикуломегалии в первую очередь отмечается в случаях сочетанных аномалий, хромосомных аномалий и при выраженном расширении желудочков.
При обнаружении вентрикуломегалии пренатальное обследование должно включать подробное ультразвуковое исследование всех анатомических структур и, при необходимости, кариотипирование плода. Неблагоприятный прогноз при вентрикуломегалии в первую очередь отмечается в случаях сочетанных аномалий, хромосомных аномалий и при выраженном расширении желудочков.
Беременность 25 недель. Была на УЗИ, мозжечок 25мм, есть ли повод для волнения?
Повода для волнения нет. Размер мозжечка находится в пределах индивидуальных допустимых значений для срока 25 недель.
На первой неделе беременности применяла фуцил 1 табл. и оргил 5 дней, свечи тержинан, крем тромбоштадт.Подскажите как это может повлиять на развитие ребенка? Есть ли риск развития патологий у плода?
Препараты, которые вы принимали, противопоказаны в 1 триместре беременности (до 12 недель). Вам необходима очная консультация врача-генетика, для оценки индивидуального риска.
Можно ли заниматься сексом на 3 неделе беременности? Можно ли заниматься анальным сексом , отказавшись от вагинального? Опасно ли это для плода?
Любые виды секса могут приводить к повышению тонуса матки и, как следствие, к возникновению угрозы прерывания беременности.
28.02.2018 была последняя менструация. ПА -11.03, 15.03, 16.03, 22.03. Цикл 32-34 дней. На 10 дц после последних месячных делала узи, ещё не было доминантного фолликула. 5.04 сделала электронный тест, показал 2-3 недели. 21.05 делала первое скрининговое УЗИ, по месячным это было 11 недель 5 дней, а по узи срок показал 11 недель 3 дня. То есть по узи на 2 дня меньше, чем по месячным. Подскажите примерно, когда произошло зачатие? Могли ли зачатие произойти до последних месячных, то есть не в марте, а в феврале?
Судя по данным УЗИ, зачатие произошло в начале марта. Разница срока на 2 дня является допустимым.
Моя девушка беременна, хотелось бы прояснить, от полового акта, срок зачатия три недели, сделали УЗИ,15-го мая, тоесть через три недели от предполагаемого зачатия, поставили срок 6-ть недель и один день, я так понимаю считали от последних месячным,которые начались 1-го апреля, ПА был 24-го апреля, месячные должны были прийти примерно 1-го мая, т. е. примерно неделю до месячных +-, в последнее время были сбои цикл прыгал то 34 дня то 27-ть дней, могла ли быть поздняя овуляция?
КТР плода 4.5 мм. плодное яйцо 24*12 мм. не могли бы вы разъяснить по срокам? Я имею ввиду если была поздняя овуляция, КТР 4.5 мм. в три недели от зачатия, может такое быть?
е. примерно неделю до месячных +-, в последнее время были сбои цикл прыгал то 34 дня то 27-ть дней, могла ли быть поздняя овуляция?
КТР плода 4.5 мм. плодное яйцо 24*12 мм. не могли бы вы разъяснить по срокам? Я имею ввиду если была поздняя овуляция, КТР 4.5 мм. в три недели от зачатия, может такое быть?
По УЗИ срок ставится по размерам плодного яйца и эмбриона. Размеры КТР 4,5 мм соответствуют 5-6 неделям, плодного яйца 24*12 мм соответствут 6-7 неделям. В среднем, – 6 недель. Вероятнее всего, овуляция была раньше.
Врач поставила акушерских недель 24 с первого дня последних месячных. По УЗИ срок соответствует 22 неделям. Нормально ли это?
При подсчете срока беременности самым достоверным является УЗИ до 12 недель беременности. От него и ведется отсчет. Разброс в 1-1,5 недели допустим.
Здравствуйте,подскажите пожайлуста когда могло произойти зачатие.Первый день последних мес 20.03.17 цикл 35-40 дней,па были 2,8,11,17,21,24. 04.17;пдр по мес 25.12.17; пдр по фетометрии 16.01.18.
04.17;пдр по мес 25.12.17; пдр по фетометрии 16.01.18.
Точную дату зачатия, в Вашем случае, установить затруднительно.
Последние месячные 20 июля. Узи от 23 августа — беременность не обнаружена. Узи от 29 августа — плодное яйцо 10 мм, срок 5-6 недель. УЗИ от 14 сентября: ктр 9 мм. УЗИ от 05 октября: ктр 38 мм, бпр 11 мм, срок 10 недель. Когда могла наступить беременность? Половой акт — 27 июля и 6 августа.
Дата зачатия может не совпадать с датой полового акта и отличаться на 5-7 дней, в зависимости от даты овуляции и жизнеспособности сперматозоидов. Поэтому ответить точно на Ваш вопрос не представляется возможным.
По первому УЗИ плодное яйцо 67 мм, КТР 36 мм,хорион 13 мм. Какой срок беременности и приблизительная дата зачатия?
КТР 36 мм соответствует сроку 10 недель 5 дней беременности, зачатие произошло 8.5 — 9 недель назад.
Cрок 10 дней от зачатия можно увидеть на УЗИ?
10 дней от момента зачатия соответствуют акушерскому сроку 3-4 недели беременности, достоверное обнаружение плодного яйца при помощи УЗИ возможно только в сроке 4-5 акушерских недель (примерно неделя задержки очередной менструации)
Последняя менструация 1 июня, продолжительность 4 дня, менструальный цикл 30 дней. Половой акт 7, 11 и 15 июня. На УЗИ 4 июля сказали, что образовалось плодное яйцо, а эмбриона еще нет. Могло ли зачатие произойти 7 июня?
Половой акт 7, 11 и 15 июня. На УЗИ 4 июля сказали, что образовалось плодное яйцо, а эмбриона еще нет. Могло ли зачатие произойти 7 июня?Повторите УЗИ в динамике для более точного определения срока беременности.
12 недель 3 дня беременности(акушерский срок). КТР 59мм. Какому эмбриональному сроку соответствует?
КТР 59 мм соответствует акушерскому сроку 12,4 недели. Эмбриональный срок отличается от акушерского на 2 недели.
13 недель 1 день беременности (акушерский срок), КТР 80 мм, срок по УЗИ 17 августа — 14 недель 1 день. Это нормальный размер КТР для 13 недель или слишком большой?
Акушерский срок беременности рассчитывается от первого дня последней менструации. При этом предполагается, что у женщины регулярный менструальный цикл и овуляция (а значит и зачатие) произошли в середине цикла. Однако у некоторых женщин овуляция может произойти раньше или позже, и тогда срок беременности будет рассчитываться исходя из размеров малыша в сроке 11-14 недель.
Сделала тест на беременность 2,3 января, результат теста — положительный. Результат ХГЧ 12 января — 46526.Когда месячные были — не помню. Когда произошло зачатие? В каких примерно числах?
Ваш показатель β-ХГЧ соответствует 4-5 недель беременности на момент сдачи анализа.
На первом УЗИ 9 февраля поставили срок 13,4 недели, а на втором УЗИ — на неделю меньше, что соответствует, что забеременела 17 ноября. В какой день я забеременела, 25 октября или 17 ноября? Или первое УЗИ оказалось верным?
Срок родов и беременности высчитывается по месячным и данным УЗИ. По ультразвуковым параметрам срок выставляется по размерам плода. Учитывая, что дату последних месячных Вы не указали, ориентируйтесь на первое УЗИ.
Первый день последних месячных 7 января, срок 24 недели беременности, эмбриональный срок 22-я неделя.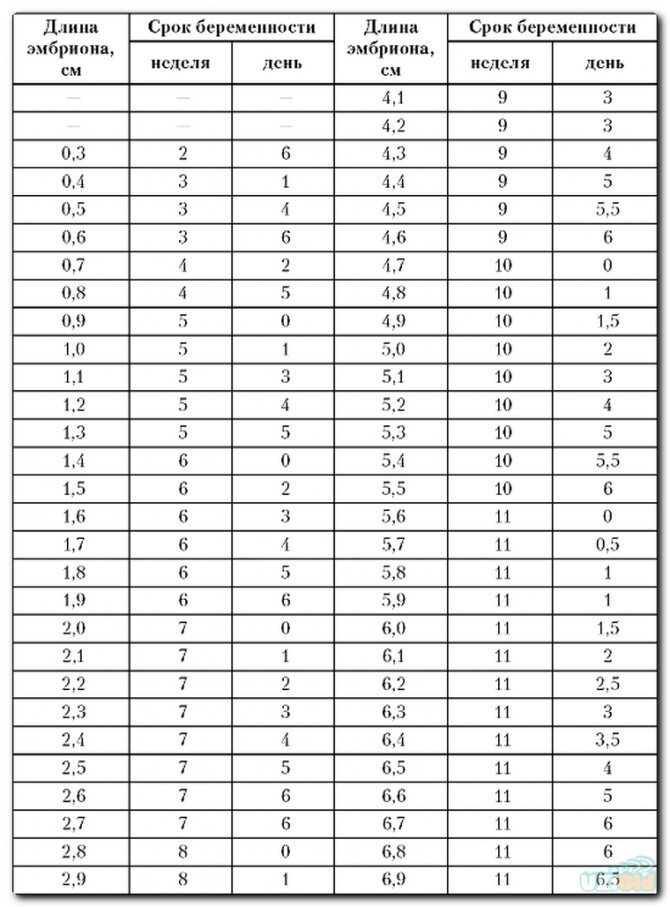 В 22 недели по УЗИ срок 23 недели, но мой эмбриональный срок на тот момент был 20 неделя. Вес плода в 20 эмбриональных недель был 620 грамм, его рост 29 см. Возможно ли, что беременность наступила не в январе, а в декабре? Мой гинеколог говорит, что не может, просто плод крупный. 17 февраля по УЗИ ставили срок 6 недель. Почему сейчас такая разница?
В 22 недели по УЗИ срок 23 недели, но мой эмбриональный срок на тот момент был 20 неделя. Вес плода в 20 эмбриональных недель был 620 грамм, его рост 29 см. Возможно ли, что беременность наступила не в январе, а в декабре? Мой гинеколог говорит, что не может, просто плод крупный. 17 февраля по УЗИ ставили срок 6 недель. Почему сейчас такая разница?
Для оценки темпов роста плода и определения даты родов используется только акушерский срок беременности, который определяется от первого дня последней менструации (ПДМ). Эмбриональный срок беременности рассчитывается от даты зачатия, при регулярном менструальном цикле совпадает с датой овуляции и на две недели отстает от акушерского срока. Однако если овуляция произошла раньше или позже, это различие может составлять три и более недели. Скорее всего, у Вас именно такая ситуация. Чтобы определиться какой именно у Вас акушерский срок нужно ориентироваться на ПДМ и соответствие размеров малыша сроку беременности в период 11-14 недель. Только после этого можно оценивать соответствует ли Ваш малыш сроку и является ли он крупным.
Последняя менструация 5 апреля, менструальный цикл 31-35 дней. ХГЧ в динамике: 17 мая 390, 19 мая 643, 28 мая 1799, по УЗИ 21 мая плодное яйцо 4 мм, жёлтое тело 22.6 мм. Смущает низкий рост ХГЧ за 9 дней. Может ли это быть вариантом нормы?
Основным показателем успешного течения беременности является в первую очередь динамический рост плодного яйца и эмбриона. Строгих нормативов прироста уровня ХГЧ нет.
34 недели и 4 дня беременности по УЗИ 10 марта, по месячным на неделю больше. Какой это эмбриональный срок и когда примерно могут начаться роды?
Срок беременности и дата родов определяются от первого дня последней менструации (ПДМ). Если в сроке 11-14 недель размеры плода отличаются от срока по месячным больше, чем на 5 дней, то срок беременности и дата родов рассчитываются от данных УЗИ. В 34 недели вне зависимости от различий в размерах плода в этом сроке дата родов не меняется и считается так же — от ПДМ или от УЗИ в 11-14 недель.
Зачатие произошло примерно 9 апреля, более точно срок беременности определяется при проведении УЗИ в первом триместре.
Месячные последние 16 сентября, ходила на УЗИ — поставили срок беременности 2 недели. Правильно ли это?
При регулярном 28-дневном менструальном цикле предполагаемый срок беременности 5-6 недель, 2 недели беременности при ультразвуковом исследовании не диагностируется. Если эмбрион и сердцебиение не определяются, рекомендуется УЗИ в динамике.
Последние месячные с 26 июня по 1 июля. 6 августа по УЗИ срок не более 3-х недель. Сейчас по моим подсчетам должна быть только шестая неделя. 20 августа по УЗИ: 6 недель и 1 день беременности. В какой день было зачатие?
В какой день было зачатие?
Без уточнения размеров плодного яйца и эмбриона ответить на Ваш вопрос невозможно.
Последние месячные 10 июля, цикл 26 — 28 дней. Половые акты были 23, 25 июля, 1 августа. 4 августа электронный тест показал 1-2 недели беременности, 5 августа кровь на ХГЧ — 50.2 МЕ/л, 14 августа на УЗИ – плодное яйцо 5 мм. После какого полового акта возможна эта беременность и мог ли ХГЧ быть таким уже на 3-4 день после зачатия? Я принимала дюфастон. Может ли он давать ложноположительный ответ?
Забеременели Вы от полового акта 23 или 25 июля. Анализ на ХГЧ становится положительным не ранее, чем через 10 дней после зачатия. Дюфастон к этому анализу не имеет никакого отношения.
Последние месячные 23 августа, половые акты 27,28,29 августа и 10,11 сентября. По УЗИ от 2 октября 2 яйца по 5 мм, от 9 октября — 2 яйца по 10 мм,от 16 октября — по 14 мм и КТР по 6 мм. От каких половых актов возможна беременность?
Беременность возможна от половых контактов в сентябре.
3 — 4 недели беременности. По УЗИ 15 июня размер плодного яйца 6,9 мм. Какому сроку соответствует размер плодного яйца?
3 неделям от зачатия, 5 неделям акушерского срока. Подробно о сроках беременности написано в статьях на нашем сайте.
Последние месячные 19 августа, 14 сентября — были два дня, очень скудные. 27 ноября по УЗИ срок беременности 12 недель. От какой даты последних месячных отталкиваться?
Отсчитывайте срок беременности и, соответственно, все интересующие Вас даты, опираясь на данные самого раннего УЗИ.
2- 3 недели беременности. По УЗИ 11 мая СВД плодного яйца 7 мм, последние месячные 1 апреля. Соответствует ли срок размеру?
Если Ваш менструальный цикл более 32-35 дней, то соответствует. В противном случае рекомендуем повторить исследование для исключения неразвивающейся беременности.
Помогите определить срок беременности, нерегулярный цикл. По УЗИ 24 декабря: бпр 51,7; лзр 68,6; ог 198,6; ож 172; дб 34; дг 30; дп 32; дпп 27; мозжечок 22, анатомия в норме; пол мужской; 21 неделя 5 дней по фетометрии. По УЗИ 16 марта: срок 33 недели 3 дня; бпр 88,1; лзр 109; ог 322,2; ож 314,7; дб 64; дк 57; дп 58; дпп 47; пол мужской, яички в мошонке; анатомия в норме; мозжечок 43,8; 35 недель по фетометрии. 27 апреля живот не опустился, головка над входом в малый таз, исходя из первого УЗИ, сейчас идет 40-ая неделя беременности. Я переживаю, что никаких предвестников родов до сих пор нет.
По УЗИ 24 декабря: бпр 51,7; лзр 68,6; ог 198,6; ож 172; дб 34; дг 30; дп 32; дпп 27; мозжечок 22, анатомия в норме; пол мужской; 21 неделя 5 дней по фетометрии. По УЗИ 16 марта: срок 33 недели 3 дня; бпр 88,1; лзр 109; ог 322,2; ож 314,7; дб 64; дк 57; дп 58; дпп 47; пол мужской, яички в мошонке; анатомия в норме; мозжечок 43,8; 35 недель по фетометрии. 27 апреля живот не опустился, головка над входом в малый таз, исходя из первого УЗИ, сейчас идет 40-ая неделя беременности. Я переживаю, что никаких предвестников родов до сих пор нет.
Доношенной считается беременность от 37 до 42 недель. У каждого малыша свой срок гестации (внутриутробного развития). Если малыш хорошо себя чувствует, то совершенно спокойно можно еще подождать пару недель.
Последние месячные были 18 января, продолжались 5 дней, потом был незащищенный половой акт, выпила постинор 26 января. Открылось кровотечение 30 января, положили в стационар. Должны были прийти месячные 18 февраля, но их не было. На приеме 23 февраля гинеколог сказал, что матка увеличена на 5-6 недель. Тест показал беременность 5-6 недель. На УЗИ 28 февраля ничего не увидели, результат ХГЧ 1 марта — беременность 4-5 недель. На УЗИ 7 марта — 5 недель беременности. Встала на учет. Врач 14 апреля сказала, что рано делать УЗИ, что нужно делать на сроке 10-11 недель. Я запуталась и переживаю. Когда произошло зачатие?
На приеме 23 февраля гинеколог сказал, что матка увеличена на 5-6 недель. Тест показал беременность 5-6 недель. На УЗИ 28 февраля ничего не увидели, результат ХГЧ 1 марта — беременность 4-5 недель. На УЗИ 7 марта — 5 недель беременности. Встала на учет. Врач 14 апреля сказала, что рано делать УЗИ, что нужно делать на сроке 10-11 недель. Я запуталась и переживаю. Когда произошло зачатие?
Похоже, зачатие произошло примерно 8 — 10 февраля + 2 — 3 дня.
Месячные были 15 февраля, незащищенный половой акт 5 марта с одним партнером, 18 марта — с другим. Наступила беременность. Врачи посчитали срок родов 15 ноября. Какова вероятность, что зачатие произошло 18 марта, а не 5 марта?
Если менструальный цикл регулярный, вероятность этого небольшая.
Особенности ультразвуковой диагностики развития плода у пациенток с плацентарной дисфункцией uMEDp
В последние годы все более высокую значимость приобретает роль плацентарных нарушений в развитии акушерских осложнений: преэклампсии, задержки роста плода, невынашивании беременности, антенатальной гибели плода. Дефект становления экстраэмбриональных образований является главным фактором большинства патологических состояний при беременности. На основании проведенного исследования выявлены высокоспецифичные эхографические маркеры невынашивания и преждевременных родов у беременных после экстракорпорального оплодотворения. Дифференцированный подход к изучению оценки роста и развития экстраэмбриональных структур плодного яйца в ранние сроки гестации позволит проводить раннюю профилактику и лечение данных осложнений, что в свою очередь будет способствовать снижению перинатальной заболеваемости и смертности.
Дефект становления экстраэмбриональных образований является главным фактором большинства патологических состояний при беременности. На основании проведенного исследования выявлены высокоспецифичные эхографические маркеры невынашивания и преждевременных родов у беременных после экстракорпорального оплодотворения. Дифференцированный подход к изучению оценки роста и развития экстраэмбриональных структур плодного яйца в ранние сроки гестации позволит проводить раннюю профилактику и лечение данных осложнений, что в свою очередь будет способствовать снижению перинатальной заболеваемости и смертности.
Рис. 1. Характеристика репродуктивной функции
Рис. 2. Эхографические признаки угрожающего выкидыша в первом триместре у пациенток основной группы
Без сомнения, первостепенное значение для нормального течения и в большой степени исхода беременности имеют периоды эмбриогенеза и раннего фетогенеза.
На ранних сроках беременности в системе «мать – плацента – плод» протекают наиважнейшие процессы формирования органов и систем плода, плацентации, фетоплацентарного кровообращения [1–4].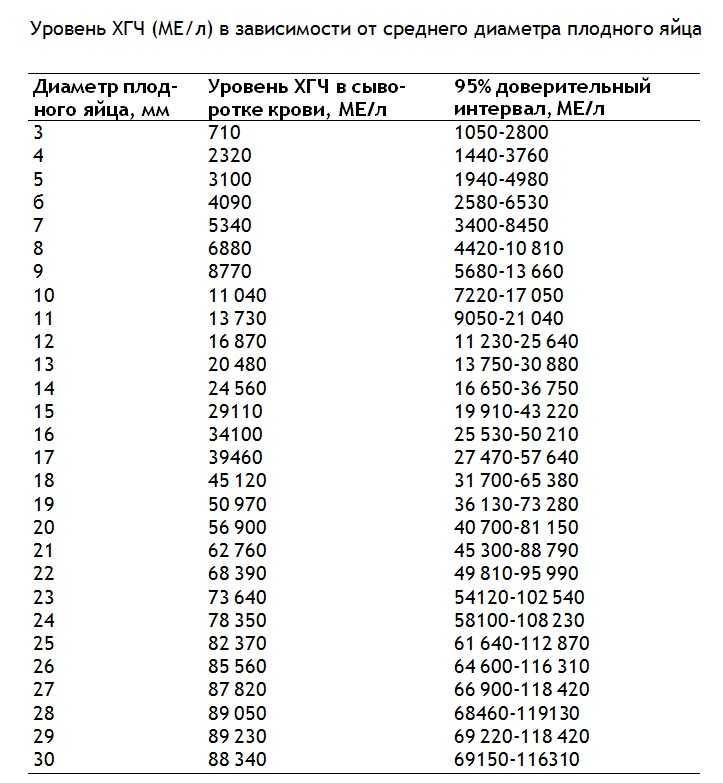 На текущий момент определение «пренатальная диагностика» включает не только раннее обнаружение врожденных и наследственных заболеваний плода, но и тщательный анализ роста и развития экстраэмбриональных структур, а также формирование гемодинамики в закладывающейся системе «мать – плацента – плод» [2–7].
На текущий момент определение «пренатальная диагностика» включает не только раннее обнаружение врожденных и наследственных заболеваний плода, но и тщательный анализ роста и развития экстраэмбриональных структур, а также формирование гемодинамики в закладывающейся системе «мать – плацента – плод» [2–7].
На современном этапе пренатальной диагностике отводится значительная роль не только в обнаружении врожденной и наследственной патологии у детей, но и снижении перинатальной заболеваемости и смертности [8, 9]. Структурные или функциональные аномалии, выявляемые при формировании механизмов оогенеза, обусловлены влиянием генетических, внешних факторов в период эмбриогенеза и фетогенеза [10, 11].
Ряд отечественных и зарубежных исследователей считают дефект становления экстраэмбриональных образований главным фактором большинства патологических состояний при беременности. Исходя из этого, центральным звеном становятся невынашивание беременности и плацентарная недостаточность. Формирование преэклампсии – непосредственный результат нарушения инвазии трофобласта [2, 12, 13]. Ранняя диагностика грубых форм нарушения развития плодного яйца способствует решению вопросов о тактике ведения и целесообразности сохранения беременности.
Формирование преэклампсии – непосредственный результат нарушения инвазии трофобласта [2, 12, 13]. Ранняя диагностика грубых форм нарушения развития плодного яйца способствует решению вопросов о тактике ведения и целесообразности сохранения беременности.
Следовательно, исходя из актуальных представлений о патогенезе развития патологических состояний во время беременности, важно четко определять алгоритм пренатальной диагностики, перспективы проведения всех диагностических мероприятий c целью уменьшения влияния патологического фактора на «внутриутробного пациента» и соответственно снижения перинатальной патологии.
Материал и методы
Обследовано 120 беременных со сроком гестации 7–12 недель. Беременные были разделены на две группы. Первую (основную) группу составили 70 беременных после экстракорпорального оплодотворения (ЭКО), вторую (контрольную) – 50 пациенток с физиологически протекавшей беременностью. Возраст пациенток варьировался от 18 до 43 лет.
Клинические методы исследования включали сбор анамнеза, общий и гинекологический осмотр, лабораторные исследования (общий анализ крови, мочи, мазки на флору и степень чистоты). Эхографические и допплерометрические исследования проводились на аппарате PHILIPS Epiq 5 (США) и GE Voluson S 10 (Южная Корея), функционирующем в режиме серой шкалы и реального времени, с помощью конвексного абдоминального и вагинального датчиков с частотой 3,5 и 5 МГц. При допплерометрии определяли систоло-диастолическое отношение в обеих маточных артериях.
Математическую обработку результатов проводили на основании пакета прикладных компьютерных программ. Определяли среднее значение признака и среднее квадратичное отклонение (M ± SD). При оценке достоверности различий между средними величинами показателей вычисляли коэффициент достоверности разницы между двумя средними величинами (t-критерий Стьюдента).
Результаты
В основной группе (пациентки после ЭКО) первородящих было 48 (69%), повторнородящих – 22 (31%), в контрольной группе – 14 (28%) и 36 (72%) соответственно. Своевременные роды в анамнезе имели место у 25 (36%) женщин основной группы и 40 (80%) – контрольной, преждевременные роды – в 15 (21%) и 2 (4%) случаях соответственно.
Своевременные роды в анамнезе имели место у 25 (36%) женщин основной группы и 40 (80%) – контрольной, преждевременные роды – в 15 (21%) и 2 (4%) случаях соответственно.
Самопроизвольные выкидыши на раннем сроке гестации встречались у 20 (28%) пациенток основной группы, поздние – у 10 (14%) (р
У всех пациенток проведен микроскопический анализ влагалищного мазка. У 31 (44%) пациентки диагностирована 3–4-я степень чистоты. В контрольной группе биоценоз был нарушен в 7 (14%) случаях (р
Для решения поставленных задач нами проведено комплексное ультразвуковое исследование наиболее изученных экстраэмбриональных структур в ранние сроки беременности, к которым относят хориальную полость, амниотическую полость, желточный мешок, хорион, пуповину, и оценены соответствующие признаки.
Хориальная полость образована наружной внезародышевой оболочкой, примыкающей к материнским тканям и служащей местом обмена между зародышем и окружающей средой.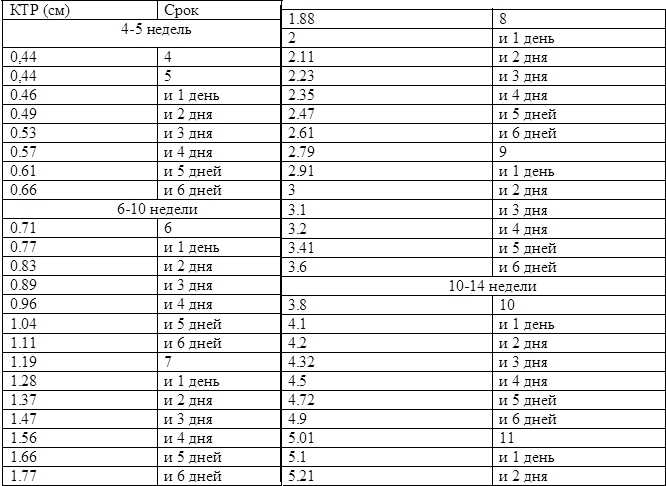 Амнион – оболочка эктодермального происхождения, которая окружает весь зародыш, заключая его в заполненный жидкостью мешок. Амниотическая оболочка функционально специализирована для секреции и поглощения амниотической жидкости. Объем хориальной полости стремительно увеличивается (в 13 раз) в первом триместре, достигая к 7,5 недели 8 мл, к 13-й неделе – 107 мл [14]. Необходимо подчеркнуть, что скорость роста объема амниотической полости в первом триместре значительно (в 10 раз) превышает таковую полости хориона. К концу первого триместра происходит полное слияние амниотической и хориальной оболочек. Данный процесс происходит одновременно с процессом обратного развития желточного мешка, расположенного в хориальной полости.
Амнион – оболочка эктодермального происхождения, которая окружает весь зародыш, заключая его в заполненный жидкостью мешок. Амниотическая оболочка функционально специализирована для секреции и поглощения амниотической жидкости. Объем хориальной полости стремительно увеличивается (в 13 раз) в первом триместре, достигая к 7,5 недели 8 мл, к 13-й неделе – 107 мл [14]. Необходимо подчеркнуть, что скорость роста объема амниотической полости в первом триместре значительно (в 10 раз) превышает таковую полости хориона. К концу первого триместра происходит полное слияние амниотической и хориальной оболочек. Данный процесс происходит одновременно с процессом обратного развития желточного мешка, расположенного в хориальной полости.
В ходе ранее проведенных исследований установлено, что особенности развития плодных оболочек в первом триместре гестации служат существенными прогностическими критериями. Снижение объемов хориальной и амниотической полостей является ценным прогностическим маркером преждевременных родов (прогностическая значимость положительного результата 79%) [14].
Крайне важен тщательный анализ размеров и структуры хориона в первом триместре беременности. По данным эхографии, толщина хориона на сроке до 5–6 недель составляет 0,4–0,5 см, с течением беременности увеличивается – до 7,5 мм в 7 недель и 13,3 мм в 13 недель. Структурные изменения связаны с формированием будущей плаценты. Патология хориона, выявляемая при эхографии в первом триместре, представлена неоднородностью структуры (28%), гипоплазией (22%), ретрохориальными гематомами (50%). Как показывают результаты ряда исследований, при наличии ретрохориальных гематом вероятность самопроизвольного аборта превышает 30%. Гипоплазия хориона в 85–90% наблюдений предшествует гибели плода (неразвивающаяся беременность). Неоднородность структуры хориона четко коррелирует с внутриутробным инфицированием (до 75%) [14, 15].
Среди экстраэмбриональных структур наиболее изучен желточный мешок, поскольку первым (после плодного яйца) выявляется при эхографическом исследовании. Данный провизорный орган играет немаловажную роль в развитии плодного яйца. В норме желточный мешок имеет четкие ровные контуры, тонкую стенку и анэхогенную гомогенную внутреннюю структуру. Размер желточного мешка особенно важен в периоде от 7 до 11 недель и должен составлять не менее 5 и не более 8 мм. Аномальные формы желточного мешка (аплазия, удвоение, преждевременная редукция, увеличение, уменьшение размеров и др.) в сочетании со снижением объема плодного яйца являются критерием бластопатии и прогностическим признаком плацентарной дисфункции.
Данный провизорный орган играет немаловажную роль в развитии плодного яйца. В норме желточный мешок имеет четкие ровные контуры, тонкую стенку и анэхогенную гомогенную внутреннюю структуру. Размер желточного мешка особенно важен в периоде от 7 до 11 недель и должен составлять не менее 5 и не более 8 мм. Аномальные формы желточного мешка (аплазия, удвоение, преждевременная редукция, увеличение, уменьшение размеров и др.) в сочетании со снижением объема плодного яйца являются критерием бластопатии и прогностическим признаком плацентарной дисфункции.
В 3–4 недели беременности пупочный канатик еще отсутствует, поскольку эмбрион на этом сроке прикрепляется к внутренней поверхности хориона с помощью питательной ножки – аллантоиса длиной 0,1 см. К 8-й неделе беременности питательная ножка покрывается амнионом и «превращается» в пуповину. К этому моменту в ней формируются три кровеносных сосуда. Патология пуповины в виде кисты или единственной артерии пуповины может сочетаться с врожденными пороками плода (20–50%), задержкой его роста (37%), преждевременными родами (25%). Перинатальная смертность при патологии пуповины составляет около 20% [16, 17].
Перинатальная смертность при патологии пуповины составляет около 20% [16, 17].
В ходе ультразвукового исследования органов малого таза по клиническим группам выявлены различные ультразвуковые параметры. У 26 (37%) женщин основной (первой) группы беременность завершилась неразвивающейся беременностью на ранних сроках и поздними самопроизвольными выкидышами. У пациенток данной группы обнаружены эхографические маркеры патологии эмбриона и экстраэмбриональных структур. Отсутствие желточного мешка при среднем внутреннем диаметре плодного яйца менее 10 мм зафиксировано у 3 (4%) женщин. Киста желтого тела отсутствовала у 3 (4%). Гипоплазия амниотической полости отмечалась у 8 (11%) беременных. Гипоплазией амниона следует считать уменьшение его диаметра менее 10 мм в комбинации с непропорционально большой полостью хориона [18]. Гипоплазия хориона с отсутствием кровотока в хорионе выявлена в 3 (4%) случаях, одновременное уменьшение амниотической и хориальной полостей – у 3 (4%) беременных. Расположение ветвистого хориона в зоне внутреннего зева шейки матки отмечалось у 3 (4%) женщин. Образование ретрохориальной гематомы до 9-й недели зарегистрировано в 4 (6%) случаях. В 5 (7%) случаях клиническая картина сопровождалась наружным кровотечением. После 9-й недели брадикардия менее 100 ударов в минуту в сочетании с уменьшением копчико-теменного размера имела место у 2 (3%) женщин. У 1 (1%) наблюдались кисты пуповины, коррелировавшие с хромосомной патологией плода. В дальнейшем беременность была прервана по медицинским показаниям.
Расположение ветвистого хориона в зоне внутреннего зева шейки матки отмечалось у 3 (4%) женщин. Образование ретрохориальной гематомы до 9-й недели зарегистрировано в 4 (6%) случаях. В 5 (7%) случаях клиническая картина сопровождалась наружным кровотечением. После 9-й недели брадикардия менее 100 ударов в минуту в сочетании с уменьшением копчико-теменного размера имела место у 2 (3%) женщин. У 1 (1%) наблюдались кисты пуповины, коррелировавшие с хромосомной патологией плода. В дальнейшем беременность была прервана по медицинским показаниям.
В 42 (60%) случаях роды были срочные, в 16 (23%) из них – оперативные. При динамическом наблюдении у 23 (33%) женщин обнаружены следующие эхографические маркеры угрозы невынашивания: гипертонус миометрия различной степени выраженности, неадекватная васкуляризация желтого тела, ретрохориальная гематома небольших размеров. Все беременные получали терапию, направленную на пролонгирование беременности, в условиях стационара.
У 2 (3%) беременных произошли преждевременные роды.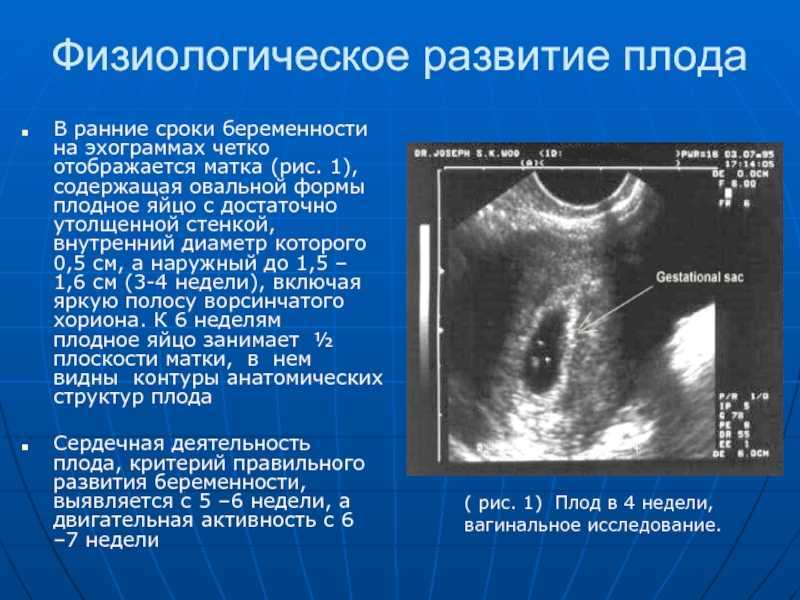 При ультразвуковом исследовании у этих пациенток выявлено снижение объемов хориальной и амниотической полостей (рис. 2).
При ультразвуковом исследовании у этих пациенток выявлено снижение объемов хориальной и амниотической полостей (рис. 2).
У остальных беременных ультразвуковая анатомия эмбриона и экстраэмбриональных структур удовлетворяла нормативным критериям исследования в ранние сроки гестации.
В контрольной (второй) группе у 12 (24%) женщин беременность прервалась в первом триместре. Гипертонус миометрия различной степени выраженности отмечался у 4 (8%) пациенток, сочетание фрагментации хориона с гипоплазией желточного мешка – у 2 (4%), неадекватная васкуляризация хориона – у 5 (10%), отсутствие желточного мешка – у 1 (2%).
В других случаях эхографические параметры исследования эмбриона и экстраэмбриональных структур без патологии, все параметры соответствовали гестационному сроку.
Заключение
Проведенное исследование показало, что беременность у пациенток после применения вспомогательных репродуктивных технологий характеризуется высокой частотой невынашивания, угрозой прерывания беременности, преждевременных родов. Эхографическими критериями осложненного течения беременности на ранних сроках гестации после ЭКО следует считать прогрессирующее уменьшение объемов амниотической и хориальной полостей, отсутствие желточного мешка при среднем внутреннем диаметре плодного яйца менее 10 мм, брадикардию (менее 100 ударов в минуту) после 9-й недели беременности, наличие ретрохориальной гематомы (объем > 20 мл). Важным эхографическим прогностическим признаком преждевременных родов является снижение объемов хориальной и амниотической полостей.
Эхографическими критериями осложненного течения беременности на ранних сроках гестации после ЭКО следует считать прогрессирующее уменьшение объемов амниотической и хориальной полостей, отсутствие желточного мешка при среднем внутреннем диаметре плодного яйца менее 10 мм, брадикардию (менее 100 ударов в минуту) после 9-й недели беременности, наличие ретрохориальной гематомы (объем > 20 мл). Важным эхографическим прогностическим признаком преждевременных родов является снижение объемов хориальной и амниотической полостей.
Выводы
Женщины, у которых беременность наступила после применения вспомогательных репродуктивных технологий, относятся к группе высокого риска по невынашиванию. Тщательное изучение оценки роста и развития экстраэмбриональных структур плодного яйца в ранние сроки гестации позволит прогнозировать распространенные осложнения беременности, такие как невынашивание, преэклампсия, преждевременные роды, внутриутробная задержка развития плода, а следовательно, проводить раннюю профилактику и лечение данных осложнений, направленных на снижение перинатальной заболеваемости и смертности.
Поражение яйцеклетки: причины, симптомы и прочее
Пораженная яйцеклетка возникает, когда оплодотворенная яйцеклетка имплантируется в матку, но не развивается в эмбрион. Ее также называют анэмбриональной (без эмбриона) беременностью, и она является основной причиной невынашивания беременности на ранних сроках или выкидыша. Часто это происходит так рано, что вы даже не знаете, что беременны.
Пораженная яйцеклетка вызывает примерно один из двух выкидышей в первом триместре беременности. Выкидыш — это когда беременность прерывается сама по себе в течение первых 20 недель.
Когда женщина беременеет, оплодотворенная яйцеклетка прикрепляется к стенке матки. Примерно на пятой-шестой неделе беременности должен присутствовать эмбрион. Примерно в это время гестационный мешок, в котором развивается плод, имеет ширину около 18 миллиметров.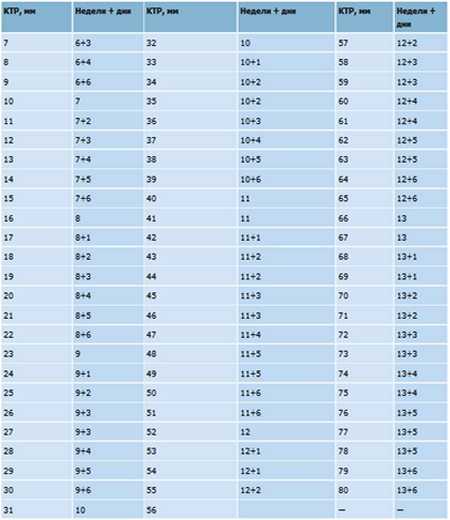 Однако при поражении яйцеклетки семенной мешок формируется и растет, но эмбрион не развивается. Вот почему поврежденную яйцеклетку также называют анэмбриональной беременностью.
Однако при поражении яйцеклетки семенной мешок формируется и растет, но эмбрион не развивается. Вот почему поврежденную яйцеклетку также называют анэмбриональной беременностью.
Что вызывает порчу яйцеклетки?
Выкидыши из поврежденной яйцеклетки часто происходят из-за проблем с хромосомами, структурами, несущими гены. Это может быть из-за некачественной спермы или яйцеклетки. Или это может произойти из-за аномального деления клеток. Несмотря на это, ваше тело останавливает беременность, потому что распознает эту аномалию.
Важно понимать, что вы ничего не сделали, чтобы вызвать этот выкидыш, и вы почти наверняка не могли его предотвратить. У большинства женщин поврежденная яйцеклетка возникает только один раз.
Признаки пораженной яйцеклетки
При пораженной яйцеклетке у вас могут быть признаки беременности. Например, у вас мог быть положительный тест на беременность или задержка менструации.
Тогда у вас могут быть признаки выкидыша, такие как:
- Спазмы в животе
- Мазь или кровотечение из влагалища
- Менструальный цикл, более обильный, чем обычно.

Если вы испытываете какие-либо из этих признаков или симптомов, возможно, у вас выкидыш. Но не все кровотечения в первом триместре заканчиваются выкидышем. Поэтому обязательно обратитесь к врачу сразу же, если у вас есть какие-либо из этих признаков.
Диагностика поврежденной яйцеклетки
Если вы думали, что у вас была нормальная беременность, вы не одиноки; многие женщины с поврежденной яйцеклеткой думают так, потому что у них может увеличиться уровень хорионического гонадотропина человека (ХГЧ). Плацента вырабатывает этот гормон после имплантации. При повреждении яйцеклетки уровень ХГЧ может продолжать расти, потому что плацента может расти в течение короткого времени, даже если эмбриона нет.
По этой причине для диагностики поврежденной яйцеклетки обычно требуется ультразвуковое исследование, чтобы подтвердить, что плодный мешок пуст.
Что происходит после выкидыша?
Если вам поставили диагноз «гнилостная яйцеклетка», обсудите со своим врачом, что делать дальше. У некоторых женщин проводят дилатацию и выскабливание (D и C). Эта хирургическая процедура включает расширение шейки матки и удаление содержимого матки. Поскольку D и C немедленно удаляют любую оставшуюся ткань, это может помочь вам с психическим и физическим закрытием. Это также может быть полезно, если вы хотите, чтобы патологоанатом исследовал ткани, чтобы подтвердить причину выкидыша.
У некоторых женщин проводят дилатацию и выскабливание (D и C). Эта хирургическая процедура включает расширение шейки матки и удаление содержимого матки. Поскольку D и C немедленно удаляют любую оставшуюся ткань, это может помочь вам с психическим и физическим закрытием. Это также может быть полезно, если вы хотите, чтобы патологоанатом исследовал ткани, чтобы подтвердить причину выкидыша.
Другим вариантом может быть использование таких лекарств, как мизопростол, в амбулаторных условиях. Тем не менее, вашему организму может потребоваться несколько дней, чтобы вытеснить все ткани. С этим лекарством у вас может быть больше кровотечений и побочных эффектов. При обоих вариантах у вас могут быть боли или спазмы, которые можно вылечить.
Другие женщины предпочитают отказаться от медикаментозного лечения или хирургического вмешательства. Они предпочитают, чтобы их тело само проходило через ткань. Это в основном личное решение, но обсудите его со своим врачом.
После выкидыша ваш врач может порекомендовать вам подождать по крайней мере от одного до трех менструальных циклов, прежде чем пытаться снова забеременеть.
Что следует видеть (и почему нельзя)
Ваше первое УЗИ во время беременности обычно является захватывающим событием: вы беременны на 12 или 13 неделе и с нетерпением ждете возможности взглянуть на ребенка, который рос последние 3 недели. месяцы. Вы знаете, что они будут выглядеть как пришельцы, но все же — они будут вашими маленькими пришельцами, и вы не можете дождаться.
Иногда, однако, необходимо более раннее УЗИ, и будем честны: это странно. Почему? Потому что тонна гестационного развития происходит между 7 и 12 неделями, что делает раннее УЗИ совершенно другим опытом, чем традиционное в первом триместре.
7-недельное УЗИ может оказаться не тем опытом, на который вы надеетесь, поскольку вы можете многого не увидеть. Но вот что вы можете ожидать.
Хотя 7-недельное УЗИ обычно не проводится, на самом деле существует множество причин, по которым ваш врач может потребовать его проведения, и не все из них попадают в категорию «безнадеги».
На самом деле, наиболее распространенная причина, по которой врачи назначают УЗИ до 12- или 13-недельного срока, заключается в том, чтобы точно определить дату вашей беременности.
Если симптомы вашей беременности не совпадают с вашим последним менструальным периодом или вы не уверены в том, сколько лет вашему ребенку (с точки зрения гестационного периода), измерения, сделанные во время раннего УЗИ, могут точно сказать вашему врачу, на каком сроке вы находитесь в своей беременности. .
Другие причины для раннего УЗИ включают:
- Подтверждение двойни или многоплодия. Особенно, если вы проходили лечение от бесплодия, это может быть то, что вы хотите подтвердить как можно скорее.
- Подтверждение сердцебиения плода. Если у вас были какие-либо тревожные симптомы, такие как кровянистые выделения или вагинальное кровотечение, ваш врач захочет узнать, не происходит ли у вас выкидыш или какова может быть причина любого необъяснимого кровотечения.
- Исключение внематочной беременности. Когда эмбрион имплантируется вне матки, у вас часто будут симптомы беременности и положительный тест на беременность, даже если эмбрион нежизнеспособен.
 Внематочная беременность является опасным для жизни состоянием, если ее не лечить, поэтому важно ее диагностировать.
Внематочная беременность является опасным для жизни состоянием, если ее не лечить, поэтому важно ее диагностировать. - Проверка вашей репродуктивной анатомии. Проблемы с маткой, шейкой матки, яичниками или маточными трубами могут вызвать осложнения во время беременности. Поэтому, если ваш врач подозревает, что у вас может быть проблема, например, миома матки, он может захотеть получить эту информацию сразу.
Опять же, это не повод для немедленной паники, если ваш врач назначит УЗИ через 7 недель. Да, это может быть наихудший сценарий, но также может быть и тот, когда вы собираете как можно больше информации, чтобы иметь здоровую беременность.
Поп-культура, вероятно, научила вас тому, что ваше первое УЗИ — это прекрасный опыт, когда техник проводит волшебной палочкой над вашим животом, а вы смотрите на экран компьютера и видите очаровательную форму вашего ребенка, мирно плавающего в вашей матке.
Но это не то, что происходит на 7-недельном УЗИ, так что давайте сейчас развеем эти ожидания.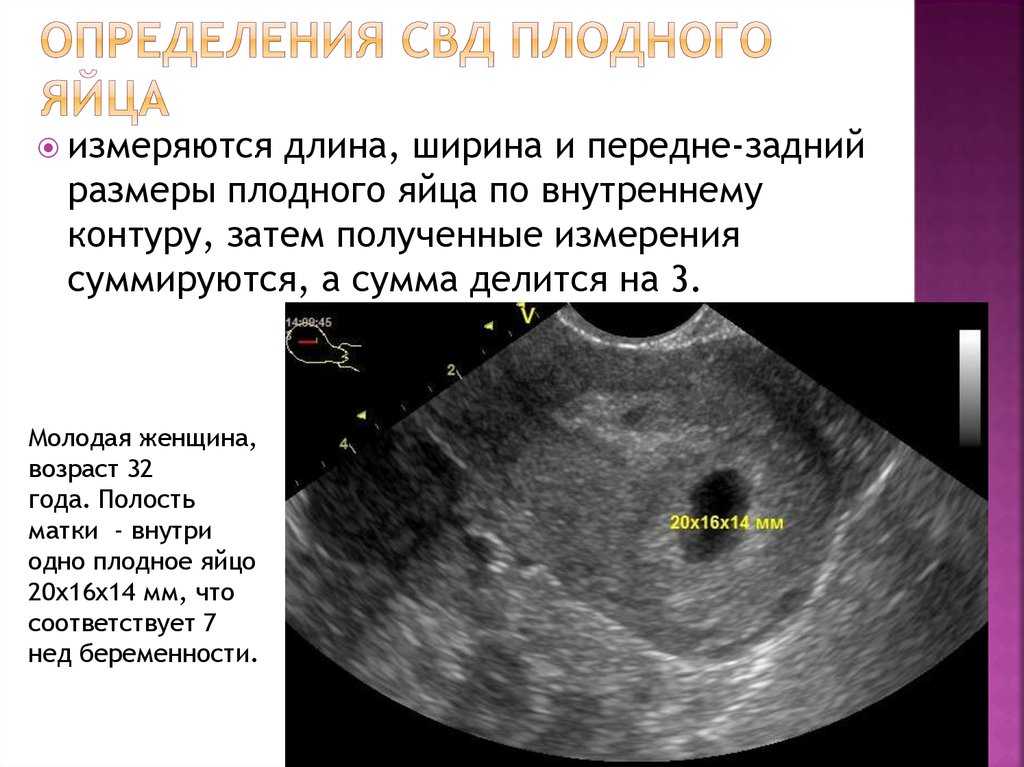 (Извините!) В большинстве случаев ваш ребенок слишком мал, чтобы его можно было четко увидеть — или вообще — на внешнем УЗИ брюшной полости. Вместо этого вам понадобится трансвагинальное УЗИ.
(Извините!) В большинстве случаев ваш ребенок слишком мал, чтобы его можно было четко увидеть — или вообще — на внешнем УЗИ брюшной полости. Вместо этого вам понадобится трансвагинальное УЗИ.
Это звучит менее чем весело, мы признаем, и это менее чем веселая процедура: техник вводит ультразвуковой зонд, называемый датчиком, на несколько дюймов во влагалище, пока он не достигнет шейки матки.
Затем техник удерживает его на месте, корректируя зонд так, как это необходимо, чтобы хорошо рассмотреть внутреннюю часть матки. Это не больно, хотя может быть неприятно.
Для сравнения, вы почувствуете такое же давление, как во время ежегодного гинекологического осмотра. Это занимает больше времени, что может усугубить общую неприятность, но техники обучены обеспечивать вам комфорт — по крайней мере, настолько комфортный, насколько это возможно с ультразвуковым зондом внутри вагинального канала.
Хорошие новости? Процедура не представляет никакого риска для вашего ребенка, и при этом не используется радиация. Так что, хотя это и не войдет в историю как одно из ваших любимых занятий, оно не может причинить никакого вреда.
Так что, хотя это и не войдет в историю как одно из ваших любимых занятий, оно не может причинить никакого вреда.
Поделиться на Pinterest Хорошего дня Photo/Shutterstock
7-недельное УЗИ, показывающее длину темени и крестца ребенка, что помогает определить возраст плода. Вокруг плода находится гестационный мешок, наполненный жидкостью.
На этом УЗИ вы не будете считать пальцы рук и ног; эмбрион просто слишком мал, чтобы можно было обнаружить четкие изображения. Вы можете видеть общую форму вашего ребенка или быть в состоянии сказать, что что-то там есть, но также нормально не видеть ничего, что вообще очень похоже на ребенка.
Во время здоровой беременности вы часто будете видеть сердцебиение вашего ребенка. Он может двигаться со скоростью 110 ударов в минуту или больше! Если ваш ребенок находится в видимом положении на УЗИ, вы, вероятно, увидите небольшое мигание или пульсацию на экране (и вы также должны быть в состоянии услышать это на короткое время).
На 7-недельном УЗИ можно увидеть следующие анатомические изменения:
- Гестационный мешок. Это один из самых ранних видимых признаков беременности, и он относится к заполненному жидкостью пространству, окружающему эмбрион. Обычно он формируется к 5 неделе беременности и может точно подтвердить внутриматочную беременность в подавляющем большинстве случаев, когда его обнаруживают на УЗИ. Он будет выглядеть как четкая темная круглая или продолговатая форма, резко контрастирующая с беловатым непрозрачным внешним видом внутренней части матки.
- Желточный мешок. Еще до того, как вы сможете увидеть эмбрион внутри плодного яйца, вы должны увидеть желточный мешок. Это первое, что развивается внутри плодного яйца, и оно обеспечивает вашего ребенка питательными веществами и кислородом, пока не разовьется плацента. Это будет выглядеть как маленькое белое кольцо или пузырь внутри мешочка.
- Фетальный стержень. Это первый признак того, что ваш ребенок формируется внутри плодного яйца.
 Это будет выглядеть как толстая беловатая форма, прикрепленная к желточному мешку. В зависимости от того, как далеко вы продвинулись, он может быть изогнутым или продолговатым. Обычно его можно обнаружить к 6 неделе беременности при трансвагинальном УЗИ. Здесь вы увидите сердцебиение ребенка.
Это будет выглядеть как толстая беловатая форма, прикрепленная к желточному мешку. В зависимости от того, как далеко вы продвинулись, он может быть изогнутым или продолговатым. Обычно его можно обнаружить к 6 неделе беременности при трансвагинальном УЗИ. Здесь вы увидите сердцебиение ребенка.
Помимо определения сердцебиения, целью 7-недельного УЗИ является измерение развития плода, чтобы ваш врач имел лучшее представление о том, на каком этапе беременности вы находитесь.
Вот почему это часто называют УЗИ для свиданий: измерения являются хорошим индикатором гестационного возраста.
Техник измерит размер вашего плодного яйца, а также измерит длину эмбриона от темени до крестца, если он виден. В 7 недель вашему ребенку должно быть от 5 до 9 лет.миллиметров (мм) в размере, а размер плодного яйца будет составлять от 18 до 24 мм.
На данный момент развитие плода идет быстрыми темпами и делает большие скачки в размерах от одной недели к другой.
Размер плодного яйца значительно меньше 18 мм, вероятно, уменьшит ваш срок беременности, то есть ваш врач может сказать вам, что вы беременны только на 5 или 6 неделе беременности, а не на 7. Противоположное верно для плодного яйца, размеры которого намного больше, чем 24 мм.
Противоположное верно для плодного яйца, размеры которого намного больше, чем 24 мм.
Имейте в виду, что УЗИ не является идеальным диагностическим инструментом, и такие факторы, как положение вашего ребенка, могут повлиять на точность измерений или на то, сможет ли ваш техник вообще их провести.
Если результаты неубедительны, врач может попросить вас назначить повторное УЗИ через 1 или 2 недели, чтобы повторить попытку.
Учитывая, что большинство женщин не осознают, что они беременны, пока им не исполнится 3 или 4 недели, а гестационный мешок формируется в матке в первую очередь, вполне вероятно, что к моменту УЗИ , вы увидите, по крайней мере, это начальное развитие при здоровой беременности.
Но вы, возможно, еще не сможете увидеть желточный мешок, плодный полюс, раннюю форму вашего ребенка или сердцебиение вашего ребенка. А если нет, постарайтесь не волноваться.
Вы можете забеременеть раньше, чем вы предполагали, с более поздним окном овуляции, чем вы думали. У вас также может быть наклон матки, из-за чего вам будет сложнее увидеть ребенка, пока он не подрастет.
У вас также может быть наклон матки, из-за чего вам будет сложнее увидеть ребенка, пока он не подрастет.
Тем не менее, 7-недельное УЗИ также может раскрыть суровую правду о здоровье вашей беременности.
Если нет признаков беременности или непостоянных признаков, таких как большой гестационный мешок без желточного мешка или плодного полюса, это может означать, что у вас повреждена яйцеклетка или выкидыш. Это очень распространено на первых неделях беременности, когда риск наиболее высок.
Если вы все еще испытываете ранние симптомы беременности, но в матке вообще не обнаруживается рост плода, ваш лаборант, вероятно, будет искать признаки внематочной беременности. Это может быть сделано вместе с анализами крови и гинекологическим осмотром.
Да, особенно если они братские. Выяснение того, сколько детей растет в вашей матке, является одной из основных причин раннего проведения УЗИ.
Если ваши близнецы разнояйцевые, то есть оплодотворены две разные яйцеклетки, для каждого ребенка будет отдельный гестационный мешок.