Содержание
почему падает и портится зрение
Наши врачи
Лебедева
Светлана
ВикторовнаМедсестра-анестезистка высшей категории
Подробнее о докторе
Все врачи клиники
Задать вопрос врачам клиники
Отзывы пациентов
Александра Норильск 29
На приеме, во время коррекции все было замечательно, но спустя полгода, когда мне была необходима консультация, попасть в клинику не удалось, запись на 1,5 месяца вперед, и даже то обстоятельство, что я в отпуске ещt буду месяц в Красноярске не повлияло. Все понимаю, запись и т.д., но я из Норильска, откуда на следующих выходных не возможно прилететь. Хотелось бы чтобы обратили внимание на наш город. В следующий раз буду месяца за два записываться.
ОТВЕТ КЛИНИКИ: Александра, спасибо за Ваш отзыв! У нас существует регламент по приему пациентов из отдаленных районов и городов Красноярского края с учетом транспортной трудной доступности: Норильск, Дудинка, Диксон…Еще раз с администраторами проработаем эти требования.
Все отзывы
- Главная
- Для пациентов
- Полезные материалы
- Что происходит со зрением во время беременности
Во время беременности организм женщины перестраивается, ведь главная его цель теперь — поддержать жизнедеятельность плода, подготовиться к родам и кормлению. Этот процесс затрагивает все органы и системы, в том числе оптическую. Беременность по-разному отражается на состоянии глаз:
- меняется физиология органа зрения, но, как правило, временно;
- возникают глазные заболевания;
- усугубляются имеющиеся патологии;
- общие системные болезни дают осложнения на глаза.
Физиологические изменения — одна из причин ухудшения зрения во время беременности
На фоне перестройки гормональной, гемодинамической, метаболической и иммунной систем организма изменяется структура глаза:
- Глазное яблоко удлиняется.
 С этим связано некоторое ухудшение зрения во время беременности, которое обычно восстанавливается после завершения лактации.
С этим связано некоторое ухудшение зрения во время беременности, которое обычно восстанавливается после завершения лактации. - У будущих мам снижается секреция слезной железы, что проявляется признаками синдрома «сухого глаза».
- покраснением, сухостью, жжением, чувством инородного тела, повышенной светочувствительностью. Чтобы снять неприятные ощущения, офтальмолог назначает специальные капли.
- Снижается чувствительность роговицы, что чревато травмами.
- Кривизна и толщина роговицы, наоборот, увеличиваются. Вместе с изменением хрусталика это дает нечеткое зрение в очках и контактных линзах, в которых до беременности пациентка чувствовала себя нормально. После лактации это должно пройти, поэтому нет смысла делать лазерную коррекцию или менять очки во время ожидания ребенка.
- Внутриглазное давление уменьшается, и это стоит учитывать доктору, если у пациентки есть диагноз «глаукома».
Дефекты зрения, возникающие в период беременности
Обычно офтальмологические патологии не появляются сами по себе, а развиваются на фоне гипертонии, преэклампсии, эклампсии. Женщина может жаловаться на зрительные нарушения: нечеткость, размытость зрения, фотопсию, выпадение части поля зрения, двоение в глазах, снижение центрального зрения. В большинстве случаев после родов симптомы исчезают. приводит к восстановлению зрения.
Женщина может жаловаться на зрительные нарушения: нечеткость, размытость зрения, фотопсию, выпадение части поля зрения, двоение в глазах, снижение центрального зрения. В большинстве случаев после родов симптомы исчезают. приводит к восстановлению зрения.
Различные опухоли мозга, воспалительные и аутоиммунные заболевания, рассеянный склероз, диабет могут отозваться у беременных офтальмологическими патологиями. Таким женщинам обязательно наблюдаться у окулиста.
Технологии, применяемые в Клинике лазерной микрохирургии глаза, позволяют исправить или остановить серьезные нарушения работы оптической системы. Грамотная и своевременная помощь офтальмолога сохранит ваше зрение.
Кожный зуд во время беременности: причины и способы устранения
Зуд кожи при беременности может иметь психогенный характер. В этом случае зуд является последствием перенесенных стрессов, ранним симптомом рассеянного склероза.
На ранних стадиях зуд возникает вследствие потери эластичности кожи, вызванной гормональными изменениями и чрезмерной сухостью кожных покровов. Во втором и третьем триместре причинами могут быть стремительный набор веса будущей матерью, развивающееся растяжение кожи живота по мере его увеличения.
Во втором и третьем триместре причинами могут быть стремительный набор веса будущей матерью, развивающееся растяжение кожи живота по мере его увеличения.
Часть будущих матерей испытывают зуд интимного характера. Его провоцируют генитальные инфекции, урологические и проктологические заболевания.
К причинам зуда кожи относятся также дерматозы беременных (атопический дерматит, холестаз беременных). Они провоцируются наследственной предрасположенностью, понижением иммунитета, физиологическими изменениями (растяжение кожи с повреждением соединительной ткани).
Атопический дерматит – это наиболее частая причина зуда во время беременности. Специфическое состояние вызвано гормональной иммунной перестройкой всего организма. У 80 % случаев заболевание проявляет себя исключительно в ходе беременности, а все признаки проходят после родов без специфического лечения.
Атопическим дерматитом чаще страдают первородящие женщины на ранних сроках и во втором триместре. Зуд вызывают папулезные и экзаметозные высыпания, локализующиеся на лице, шее, конечностях, сгибах локтей, ладонях.
Зуд вызывают папулезные и экзаметозные высыпания, локализующиеся на лице, шее, конечностях, сгибах локтей, ладонях.
Атопический дерматит является наиболее благоприятной формой дерматоза беременных и обычно не оказывает негативного влияния на плод. Однако, дети, родившиеся от матерей, страдавших этим заболеванием на этапе вынашивания плода, также склонны к кожным болезням аллергического характера.
Зуд кожи, как симптом холестаза, провоцируется внутрипеченочным застоем желчи как реакции на повышенную выработку эстрогенов. Заболевание возникает в конце второго — начале третьего триместра, ближе к дате родов. Беременная испытывает сильный зуд в области живота, спины, ладоней, ног.
Холестаз опасен для здоровья матери и будущего ребенка при тяжелом течении заболевания. Возникает риск гипоксии плода, задержки его развития и даже преждевременных родов.
Симптомы
Главный признак патологических изменений – это появление раздражающе-зудящих ощущений на разных участках тела.
Среди других симптомов выделим:
- волдыри или высыпания пузырькового характера;
- шелушение, раздражение и покраснение кожи;
- образование чешуйчатых пятен;
- ранки и язвочки, вызванные расчесами;
- ухудшение общего состояния, вызванное расстройствами сна и эмоциональным угнетением.
В большинстве случаев зуд кожи при беременности не представляет реальной опасности для внутриутробного развития плода, но значительно ухудшает качество жизни будущей матери, действует угнетающе на состоянии ее нервной системы и общее самочувствие.
Диагностика
Для того, чтобы успешно бороться с зудом, необходимо установить вызывающую его причину. Выбор методов диагностики определяют ориентируясь на степень интенсивности и локализации зуда, наличие сопутствующих симптомов и хронических заболеваний, срок беременности, индивидуальные особенности здоровья будущей матери.
Лечение назначают только после того, как будет точно установлена причина зуда.
На первичном осмотре врач выслушивает жалобы пациентки, осматривает состояние кожи, обращая внимание на внешний вид высыпаний или пятен. Это позволяет сделать предварительный вывод и определить, какие понадобятся лабораторные анализы и инструментальные исследования.
К главным диагностическим мерам при зуде кожи у беременных относятся:
- общие анализы мочи и крови;
- биохимический анализ крови;
- исследования уровня гормонов – при подозрении на эндокринные патологии;
- анализ влагалищного мазка на микрофлору;
- исследование соскоба кожи;
- проведение аллергических проб;
- УЗИ органов пищеварительного тракта, печени и почек;
- гистологическое исследование;
- анализ кала на выявление яиц гельминтов.
Выбор методов исследования определяется индивидуально. В ряде случаев беременной женщине показана консультация эндокринолога, уролога, гастроэнтеролога, венеролога.
В ряде случаев беременной женщине показана консультация эндокринолога, уролога, гастроэнтеролога, венеролога.
Выявление атопического дерматита обычно не вызывает затруднений. Помимо общего осмотра осуществляют такие виды диагностики как дерматоскопию и осмотр под лампой Вуду.
Если зуд у беременной имеет аллергический характер, обязательной диагностической мерой является определение аллергена (возбудителя).
Лечение зуда
Хотя зуд во время беременности во многих случаях не представляет опасности, терпеть его тоже не нужно. О неприятных ощущениях нужно сказать гинекологу, который определит методы диагностики и при необходимости даст направление к другим специалистам. Лечение зуда во время беременности осуществляет лечащий врач-гинеколог вместе с дерматологом.
Нельзя заниматься самолечением и пользоваться лекарственными средствами без одобрения врача. Многие из них имеют противопоказания и могут стать причинами тяжелых побочных эффектов. Беременная женщина должна помнить о запрете расчесывания зудящих мест. Это приводит к нарушению целостности кожи, появлению ран и ссадин, которые станут местами проникновения инфекции.
Беременная женщина должна помнить о запрете расчесывания зудящих мест. Это приводит к нарушению целостности кожи, появлению ран и ссадин, которые станут местами проникновения инфекции.
Схема лечения зависит от заболевания, вызывающего зуд. При выборе медикаментозной терапии учитывают риски негативного влияния на плод. Это особенно актуально в случае назначения антибиотиков, гормональных и противогрибковых препаратов. Самолечение недопустимо!
В лечении зуда при беременности могут быть назначены следующие виды препаратов:
- антигистаминные средства – для устранения зуда, вызванного дерматитами, крапивницей;
- глюкокортикоиды – применяют для лечения дерматитов;
- эмоленты – оказывают увлажняющий и регенерирующий эффект при чрезмерной сухости и обезвоживании кожных покровов;
- адсорбенты и гепатопротекторы — для нормализации работы печени;
- желчегонные препараты – для коррекции состояния органов ЖКТ;
- седативные средства – для нормализации состояния нервной системы, если у беременной женщины наблюдаются признаки повышенной тревожности и нарушения сна.

При умеренном зуде беременной женщине показан прием ванн с отваром череды или овсяных хлопьев. Овсяная ванна эффективна при зуде, вызванном растяжками, экземой или псориазом. Для ее приготовления измельченную овсянку смешивают с пищевой содой и добавляют немного молока, смесь выливают в теплую ванну.
К зудящим участкам кожи можно прикладывать примочки на травяных отварах. Ромашку, череду или зверобой заливают кипятком и настаивают. Через несколько часов отвар для примочек готов к употреблению.
Для устранения зуда половых органов назначают лекарственные свечи с местным действием. Большую пользу приносят сидячие ванночки из отваров шалфея или ромашки.
Зуд в области живота, вызванный натяжением кожи, может провоцировать появление растяжек. Для профилактики эстетических недостатков необходимо увлажнять кожу специальными средствами.
Чтобы уменьшить зуд, беременной женщине следует носить одежду только из натуральных тканей, преимущественно хлопка. Натуральные ткани позволяют коже свободно дышать. Будущим мамам полезно принимать прохладный душ без применения мыла или гелей для купания. Коже нужно обеспечить действенную защиту от внешних агрессивных факторов: солнца, мороза и ветра.
Натуральные ткани позволяют коже свободно дышать. Будущим мамам полезно принимать прохладный душ без применения мыла или гелей для купания. Коже нужно обеспечить действенную защиту от внешних агрессивных факторов: солнца, мороза и ветра.
При появлении зуда кожи лучше отказаться от применения парфюмерии, очень ответственно отнестись к выбору косметических средств.
Профилактика
Зуд при беременности можно предотвратить, если соблюдать рекомендации врача и профилактические меры. Советы будущим мамам:
- тщательно соблюдать гигиену тела, регулярно принимать душ или ванну без использования ароматизированных веществ;
- отказаться от белья и одежды из синтетических тканей;
- после приема душа или ванны увлажнять кожу тела специальными средствами, с нейтральным уровнем рН, для этого подойдут кремы, лосьоны, эмульсии;
- пользоваться бесфосфатными порошками для стирки;
- носить просторную одежду, не стесняющую движения;
- избегать душных помещений или открытых мест под палящим летним солнцем;
- исключить интенсивные физические нагрузки, провоцирующие повышенное потоотделение;
- обеспечить будущей матери обильный питьевой режим, предотвращающий обезвоживание организма;
- избегать стрессовых ситуаций, получать позитивные впечатления.

Большую роль в профилактике зуда кожи играет правильное питание. Это особенно важно, если зуд провоцируют различные продукты. Женщине рекомендована гипоалергенная диета, с исключением фаст-фуда, копченых, соленых и маринованных блюд, а также продуктов с консервантами, эмульгаторами и искусственными ароматизаторами. Рацион будущей матери должен быть богат витаминами, минералами, жирными кислотами, антиоксидантами. Для этого в меню включают кисломолочные продукты, мясо и рыбу нежирных сортов, овощные блюда, фрукты.
Зуд во время беременности при выполнении врачебных рекомендаций имеет благоприятный прогноз и не является препятствием для естественных родов.
Если при первой беременности у женщины были признаки атопического дерматита, высока вероятность повторения заболевания во время последующих беременностей. На этапе планирования ребенка нужно обязательно посетить дерматолога.
Средства при зуде
Серия средств «Эмолиум» эффективно устраняет симптомы кожных заболеваний, в том числе зуд, шелушение, раздражительность. Их назначают для увлажнения кожи, устранения сухости и ощущения стянутости при атопическом дерматите, псориазе, экземе, аллергиях. Средства серии «Эмолиум» используют в комплексном лечении этих и других заболеваний, провоцирующих зуд.
Их назначают для увлажнения кожи, устранения сухости и ощущения стянутости при атопическом дерматите, псориазе, экземе, аллергиях. Средства серии «Эмолиум» используют в комплексном лечении этих и других заболеваний, провоцирующих зуд.
Главные преимущества средств серии:
- оказывают мягкое противовоспалительное действие;
- обеспечивают нормальное функционирование кожных покровов;
- восстанавливают структуру кожи;
- удерживают влагу в клетках и межклеточном пространстве;
- восстанавливают водно-липидный слой;
- снимают раздражение и зуд.
Деликатная и нежная консистенция средств позволяет легко наносить и распределять их по всей поверхности пораженных участков.
При сильном зуде беременных рекомендована триактивная серия, заботящаяся об атопичной и поврежденной коже. Триактивный крем, обогащенный рапсовым маслом и гиалуронатом натрия, оказывает противовоспалительное, антибактериальное и противозудное действие. Средство также обеспечивает обезболивающий эффект и дополнительную защиту от инфицирования. Крем наносят дважды в день после купания.
Средство также обеспечивает обезболивающий эффект и дополнительную защиту от инфицирования. Крем наносят дважды в день после купания.
Для купания используют триактивную эмульсию «Эмолиум». Она эффективно и одновременно деликатно очищает кожные покровы, насыщая их жирными кислотами и витаминами. Эмульсию применяют в период обострения псориаза, атопического дерматита и других заболеваний, вызывающих зуд и раздражение.
Случай головной боли при ударе молнии во время беременности
Случай головной боли при ударе молнии во время беременности
Беременность
Кэролайн Пейроннар, доктор медицины Элизабет Леру, доктор медицины Мехди Гаха Элизабет Леру (слева) работает с
в Клинике головной боли Университетского госпитального центра Монреаля. Мехди Гаха — нейрорадиолог
, научный сотрудник отделения нейрорадиологии отделения медицинской визуализации больницы Нотр-Дам, 9.0003
Университет Монреаля, Монреаль, Квебек. Корреспонденцию можно направлять по адресу leroux. [email protected].
[email protected].
Резюме
Головная боль во время беременности является частым явлением, для которого проводится широкий дифференциальный диагноз, начиная от обычных доброкачественных первичных головных болей и заканчивая некоторыми опасными для жизни состояниями. Хотя это может быть сложной диагностикой, наличие ранее неизвестных головных болей или впервые появившихся головных болей может насторожить клинициста о возможности лежащего в основе вторичного процесса и сориентировать последующее обследование.
Здесь мы представляем случай 33-летней пациентки с мигренью, у которой на 36-й неделе беременности развились рецидивирующие головные боли типа «молния» (ТГГ) в сочетании с мультифокальными церебральными артериальными вазоспазмами, совместимыми с диагнозом обратимого церебрального вазоконстрикторного синдрома. Этот случай служит отправной точкой для краткого обсуждения этого синдрома, его особенностей во время беременности и его лечения, прежде чем рассматривать некоторые другие важные состояния, которые могут проявляться ТКП во время беременности. Этот случай также подчеркивает первостепенную важность выявления наличия другого паттерна головных болей у пациента, обратившегося по поводу этого симптома, для планирования дальнейшего исследования.
Этот случай также подчеркивает первостепенную важность выявления наличия другого паттерна головных болей у пациента, обратившегося по поводу этого симптома, для планирования дальнейшего исследования.
Résumé
La céphalée durant la grandesse est frequente et etablir le диагностический peut s’avérer une tâche difficile. Диагностика différentiel s’étend de la céphalée primaire benigne à la céphalée secondaire à un processus mettant en risk la vie du пациента. La présence de céphalées nouvelles ou d’apparition récente peut être le signe d’un processus psyopathologique sousjacent, et justifie une ne researche.
В статье представлены случаи женской мигрени в возрасте 33 лет и старше 36 лет, представляющие головную боль, сопровождающуюся вазоспазмами артерий головного мозга, многоочаговыми, совместимыми с обратимым синдромом церебральной вазоконстрикции. L’exposé de cas est suivi d’une brève sur ce синдром, ses specialités durant la gresse et sa Prize en charge, puis de la présentation du différentiel des céphalées en coup de tonnerre durant la gresse. Ce cas illustre l’importance primordiale de cerner les caractéristiques cliniques particulières des céphalées du пациента afin d’orienter la démarche diagnostique.
Ce cas illustre l’importance primordiale de cerner les caractéristiques cliniques particulières des céphalées du пациента afin d’orienter la démarche diagnostique.
72 V O L U M E 8, I S U E 2, 2 0 1 3
C A N A D I A N J O U r N A L O F G E N E R A L I N T E R N A L M E D C I N E
СЕРИОС
АДИПИНА. головные боли. Она была на 36 неделе беременности, и ее история болезни состояла в основном из мигреней со зрительной аурой и без нее с 10-летнего возраста. В прошлом она пробовала несколько триптанов с минимальной эффективностью и отметила рецидив мигрени после беременности, по поводу которой она иногда принимала ацетаминофен. У нее была нормальная беременность, и она не принимала никаких других лекарств. Не было истории употребления запрещенных наркотиков.
Жалобы на повторяющиеся эпизоды внезапных сильных пульсирующих головных болей, максимальная интенсивность которых достигается менее чем за 10 секунд. Боль иногда иррадиировала назад в шею и продолжалась несколько часов, а характер головных болей, а также их взрывное начало заметно отличались от ее обычных мигреней. Ее общее и неврологическое обследования при первом посещении клиники были ничем не примечательны, за исключением высокого кровяного давления (АД 152/88 мм рт.ст.), которое было сочтено вторичным по отношению к ее боли. После отрицательного результата обследования на преэклампсию ее выписали с назначением метоклопрамида и велели внимательно следить за артериальным давлением.
Ее общее и неврологическое обследования при первом посещении клиники были ничем не примечательны, за исключением высокого кровяного давления (АД 152/88 мм рт.ст.), которое было сочтено вторичным по отношению к ее боли. После отрицательного результата обследования на преэклампсию ее выписали с назначением метоклопрамида и велели внимательно следить за артериальным давлением.
Через 10 дней она пришла снова с жалобами на продолжающиеся сильные периодически повторяющиеся головные боли, которые не облегчались метоклопрамидом и ацетаминофеном, и была госпитализирована для обследования группой неврологов. Снова было назначено обследование на преэклампсию, оно ничем не примечательно, за исключением повышенного соотношения белка и креатинина в моче. В свете повторяющихся головных болей типа «молния» (ГГП) у пациента возникло серьезное подозрение на диагноз обратимого церебрального вазоконстрикторного синдрома (ОКВС). После получения нормальных результатов экстренной компьютерной томографии головного мозга пациенту была проведена магнитно-резонансная томография головного мозга с ангиографией артерий и вен (МРТ-МРА), подтвердившая наличие мультифокальных сужений сосудов переднего и заднего кругов кровообращения, совместимых с ОЦВС, без любые сопутствующие аномалии паренхимы головного мозга. Синдрома задней обратимой энцефалопатии (PRES) не наблюдалось (рис. 1).
Синдрома задней обратимой энцефалопатии (PRES) не наблюдалось (рис. 1).
Контрольный образец показал повышенное отношение белка к креатинину и высокое АД. Был поставлен диагноз тяжелой преэклампсии. Пациентке был начат пероральный нимодипин для лечения ОЦВС и внутривенный (в/в) MgSO4 для лечения преэклампсии. После этого быстро были вызваны роды. После ранней эпидуральной анестезии
наша пациентка родила здорового ребенка без осложнений.
Затем пациентка испытывала редкие головные боли, которые не были громоподобными в послеродовом периоде, и на 7-й день была проведена контрольная МРТ-МРА головного мозга, которая показала полное разрешение многоочаговых сужений и очень маленькую (6 × 7 мм) геморрагическую аденому гипофиза, ретроспективно имевшуюся на первоначальном изображении. Поражения гипофиза связаны с ТКП, но не рецидивируют и не должны вызывать мультифокальный вазоспазм. Поэтому вклад этого вывода в клиническую картину трудно точно определить. Она продолжала принимать нимодипин перорально еще 9 дней. 0015
0015
A B
Рисунок 1. A. Магнитно-резонансная ангиография (МРА) первоначально показала диффузное сужение внутричерепных артерий (стрелки), включая ветви средних мозговых артерий, прекоммуникантный сегмент правой передней мозговой артерии, правую верхнюю мозжечковую артерию. артерия и внутричерепная правая позвоночная артерия. B, МРА во время последующего наблюдения через 7 дней продемонстрировало разрешение церебральной артериальной вазоконстрикции (стрелки). Больной принимал нимодипин.
Канадский журнал General Int e r al Int e r n a l M e dic cine e Volume 8, Issue 2, 2 0 1 3 73
смогла прекратить лечение без каких-либо симптомов 5 недель и смогла возобновить лечение без каких-либо симптомов. Пациентка была направлена в нашу группу беременных с высоким риском для будущих беременностей.
Обсуждение Головная боль во время беременности может представлять диагностическую проблему, охватывая спектр заболеваний от более доброкачественных первичных головных болей до определенных угрожающих жизни состояний. Хотя полный обзор многих причин головных болей во время беременности выходит за рамки этой статьи, мы предлагаем клинический подход к головным болям у беременных с акцентом на ТКП.
Хотя полный обзор многих причин головных болей во время беременности выходит за рамки этой статьи, мы предлагаем клинический подход к головным болям у беременных с акцентом на ТКП.
Важным клиническим признаком наличия доброкачественной первичной головной боли является наличие подобных головных болей в анамнезе, в то время как необычная или недавно возникшая головная боль указывает на более тревожное основное заболевание. Первым вопросом, который следует задать пациенту с острой головной болью, должен быть: «Это новое или отличается от ваших предыдущих головных болей?» В данном случае выявление нового паттерна головных болей могло привести к более раннему диагнозу. Любая новая головная боль должна быть рассмотрена для исследования, тогда как головные боли, известные пациентам, скорее всего, являются мигренью или головной болью напряжения, наиболее распространенными первичными головными болями.
Мигрень
Мигрень — распространенное первичное головное заболевание, поражающее преимущественно женщин детородного возраста. 1 Во время беременности стабилизация уровня эстрогенов, а также возможный вклад повышенного уровня эндорфинов2,3 приводит к значительному улучшению примерно у 60 -70% пациентов с мигренью4, особенно у пациентов, страдающих мигренью без ауры.1,4
1 Во время беременности стабилизация уровня эстрогенов, а также возможный вклад повышенного уровня эндорфинов2,3 приводит к значительному улучшению примерно у 60 -70% пациентов с мигренью4, особенно у пациентов, страдающих мигренью без ауры.1,4
Пациенты, страдающие мигренью с аурой, менее склонны к улучшению, и, поскольку корково-распространяющаяся депрессия усиливается высоким уровнем эстрогена5, это нередко для мигрени с аурой впервые во время беременности. 6 Быстрое падение уровня эстрогена, которое происходит в послеродовой период, наоборот, связано с рецидивом головных болей примерно у 34% пациенток на 1-й неделе и у 55% на 1-м месяце. .1
Грозовая головная боль и RCVS
В случае новой головной боли клиницист должен определить, является ли она «молниеносной» или прогрессирующей. Сначала следует собрать анамнез, ответив на открытые вопросы, например: «Как появилась головная боль?» или «Что вы делали, когда оно появилось, и как вы отреагировали?» Вопрос: «Это самая сильная головная боль, которая у вас когда-либо была?» недостаточно конкретен. TCH, как и у нашего пациента, определяется Международным обществом головной боли7,8 как сильная головная боль, достигающая максимальной интенсивности менее чем за 1 минуту, и
TCH, как и у нашего пациента, определяется Международным обществом головной боли7,8 как сильная головная боль, достигающая максимальной интенсивности менее чем за 1 минуту, и
находятся в центре нашего обсуждения. Они обычно предвещают наличие серьезного основного заболевания, для которого требуется обследование. Несмотря на широкий спектр дифференциальных диагнозов, есть определенные состояния, которые необходимо рассматривать более конкретно у беременных женщин.
Субарахноидальное кровоизлияние
Субарахноидальное кровоизлияние (САК) является первым диагнозом, который ставится при клинической картине ТКП. Его распространенность увеличивается в перинатальном периоде,9 но Kim et al. опубликовали, что риск разрыва аневризмы, по-видимому, не увеличивается во время беременности.10 САК является аневризмой в 85% случаев, но следует иметь в виду другую этиологию.11 Наличие кортикального, неаневризматического субарахноидального кровоизлияния не имеет значения. отказаться от диагноза ОЦВС.
Синдром обратимой церебральной вазоконстрикции
ОКВС является все более известным синдромом, который ранее назывался ППА (послеродовая ангиопатия), когда возникает в послеродовом периоде. Он характеризуется рецидивирующими ТКП в сочетании с мультифокальной обратимой сегментарной вазоконстрикцией церебральных артерий. Этот результат, однако, может быть пропущен при первоначальной визуализации, если он выполнен в первые 7-10 дней после инаугурационного TCH, поскольку вазоспазм, возможно, ограничивается очень маленькими артериями на этой ранней стадии. При клиническом подозрении следует повторить визуализацию
Через 7–10 дней. Маловероятно, что множественные ТКП вызваны аневризматическим субарахноидальным кровоизлиянием, и это должно убедительно свидетельствовать о диагнозе ОЦВС. Предполагаемые механизмы, лежащие в основе ОЦВС, включают временную недостаточность цереброваскулярного тонуса, а также эндотелиальную дисфункцию,12,13 которые, по-видимому, являются общими для других заболеваний, связанных с беременностью, таких как эклампсия/PRES. Недавние данные свидетельствуют о значительном клиническом и радиологическом совпадении между ППА и эклампсией/PRES14,15, что заставляет некоторых авторов предполагать, что они, возможно, являются различными проявлениями одного и того же основного процесса.14 Около 9% случаев ОЦВС связаны с послеродовым периодом.16 Насколько нам известно, наша пациентка является первым опубликованным случаем дородового проявления ОЦВС. Хотя ОЦВС считается достаточно доброкачественным состоянием, судороги, инсульты, а также кортикальные субарахноидальные кровоизлияния осложняют клиническое течение у значительной части пациенток [15]. По данным двух небольших серий послеродовых ОЦВС, наиболее частыми осложнениями являются очаговые неврологические нарушения. (50–60%), судороги (28–54%), внутричерепные кровоизлияния (39%), энцефалопатия (33–60%) и ишемические инсульты (27–29%).10,11
Недавние данные свидетельствуют о значительном клиническом и радиологическом совпадении между ППА и эклампсией/PRES14,15, что заставляет некоторых авторов предполагать, что они, возможно, являются различными проявлениями одного и того же основного процесса.14 Около 9% случаев ОЦВС связаны с послеродовым периодом.16 Насколько нам известно, наша пациентка является первым опубликованным случаем дородового проявления ОЦВС. Хотя ОЦВС считается достаточно доброкачественным состоянием, судороги, инсульты, а также кортикальные субарахноидальные кровоизлияния осложняют клиническое течение у значительной части пациенток [15]. По данным двух небольших серий послеродовых ОЦВС, наиболее частыми осложнениями являются очаговые неврологические нарушения. (50–60%), судороги (28–54%), внутричерепные кровоизлияния (39%), энцефалопатия (33–60%) и ишемические инсульты (27–29%).10,11
Церебральный венозный тромбоз
2 , 2 0 1 3
Canadian Journ a l of General Int e r n a l m e dic cine
дифференциальная диагностика ТКП, особенно в 3 триместре беременности и в послеродовом периоде, с сопутствующим им гиперкоагуляционным состоянием. Тем не менее у этих пациенток оправдан поиск лежащей в основе тромбофилии, не связанной с беременностью. 1 Хотя она может проявляться исключительно головными болями, она обычно сопровождается другими симптомами, такими как рвота, изменение сознания, отек диска зрительного нерва или очаговые дефициты. Магнитно-резонансная венография остается золотым стандартом диагностики17, а лечение состоит из антикоагулянтной терапии низкомолекулярным гепарином на протяжении всей беременности.
Тем не менее у этих пациенток оправдан поиск лежащей в основе тромбофилии, не связанной с беременностью. 1 Хотя она может проявляться исключительно головными болями, она обычно сопровождается другими симптомами, такими как рвота, изменение сознания, отек диска зрительного нерва или очаговые дефициты. Магнитно-резонансная венография остается золотым стандартом диагностики17, а лечение состоит из антикоагулянтной терапии низкомолекулярным гепарином на протяжении всей беременности.
Гипофизарная апоплексия
Гипофизарная апоплексия, по-видимому, является редким, но серьезным заболеванием во время беременности, которое проявляется TCH, сопровождающимся визуальными изменениями и офтальмоплегией, обычно в контексте лежащей в основе аденомы гипофиза.13 Было показано, что эстрогены вызывают гиперемию гипофиза. в экспериментальной модели и может играть роль в лежащей в основе патофизиологии.13 Замещение дефицитных гормонов имеет важное значение, но необходимость быстрой операции остается предметом дискуссий. 1,
1,
Геморрагический инсульт Геморрагический инсульт, хотя и редко встречается у молодых женщин, встречается почти так же часто, как ишемический инсульт во время беременности.1 Возможная этиология включает вызванные беременностью гипертензивные расстройства, аневризматические субарахноидальные кровоизлияния, артериовенозные мальформации, метастазы лежащей в основе хориокарциномы и вышеупомянутые церебральный венозный тромбоз и ОЦВС.1,9 Лечение корректируется в зависимости от основного заболевания.
Лечение ОЦВС
Первым шагом в лечении ОЦВС является устранение любого провоцирующего фактора, при этом пациенту рекомендуется избегать любых триггеров головной боли. Хотя не существует руководств по лечению артериального давления, общее мнение состоит в том, чтобы избегать гипотонии, которая может быть более опасной в контексте церебрального вазоспазма.18 Не было опубликовано рандомизированных исследований по RCVS, и лечение основано на клиническом опыте и мнении экспертов. . Получено на основе данных, опубликованных для вазоспазма, связанного с САК,19у таких пациентов часто используется нимодипин; но хотя он, вероятно, снижает частоту головных болей, исследования показывают, что он может не влиять на продолжительность вазоконстрикции.16
Получено на основе данных, опубликованных для вазоспазма, связанного с САК,19у таких пациентов часто используется нимодипин; но хотя он, вероятно, снижает частоту головных болей, исследования показывают, что он может не влиять на продолжительность вазоконстрикции.16
Нимодипин доступен в пероральной форме, но его стоимость в Канаде высока. Пероральный верапамил можно рассматривать как альтернативу. Возможны внутривенное введение нимодипина и сульфата магния. Сообщалось о внутриартериальном введении нимодипина, милринона и верапамила только в тяжелых случаях. Использование стероидов не рекомендуется при ОЦВС, поскольку в ряде случаев предполагалось ухудшение состояния, связанное с их использованием.20,
Заключение В заключение, головная боль во время беременности является относительно распространенным явлением, для которого существует множество этиологий. Наличие необычной головной боли должно побудить клинициста заподозрить основную вторичную причину, особенно в контексте TCH, что требует своевременного исследования. Быстрая идентификация основного заболевания потенциально может предотвратить значительную заболеваемость и смертность.
Быстрая идентификация основного заболевания потенциально может предотвратить значительную заболеваемость и смертность.
Ссылки
1. Диксит А., Бхардвадж М., Шарма Б. Головная боль при беременности: неприятность или новый смысл? Акушерство Gynecol Int 2012;2012:697697.
2. Torelli P, Allais G, Manzoni GC. Клинический обзор головной боли при беременности.
Neurol Sci 2010;31 Suppl 1:S55–8.
3. Шарма Р., Панда А. Ондансетрон-индуцированная головная боль у роженицы, имитирующая головную боль после пункции твердой мозговой оболочки. Can J Anaesth 2010; 57: 187–8.
4. Макгрегор Э.А. Головная боль при беременности. Нейрол Клин 2012; 30: 835–66.
5. Eikermann-Haerter K, Kudo C, Moskowitz MA. Корково-распространяющаяся депрессия и эстроген. Головная боль 2007;47 Приложение 2:S79–85.
6. Cupini LM, Matteis M, Troisi E, et al. Связанные с половыми гормонами события у женщин с мигренью. Клиническое сравнительное исследование мигрени с аурой и мигрени без ауры.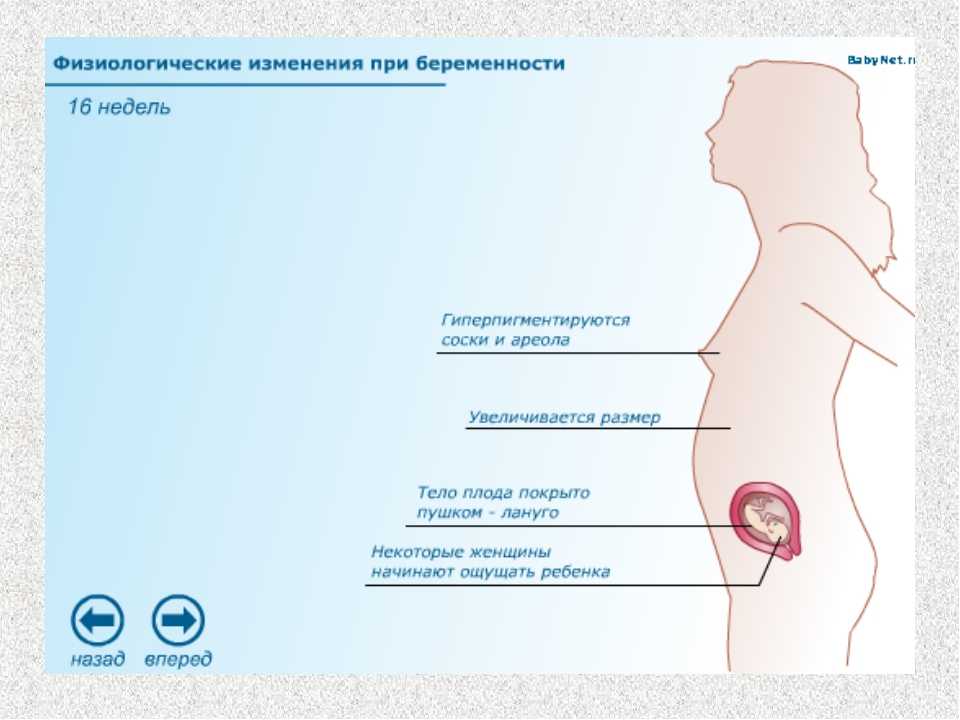 Головная боль 1995; 15: 140–4.
Головная боль 1995; 15: 140–4.
7. Международная классификация головных болей: 2-е издание.
Цефалгия 2004;24 Приложение 1:9–160.
8. Шведт Т.Дж., Матару М.С., Додик Д.В. Громовая головная боль. Ланцет
Нейрол 2006;5:621–31.
9. Бейтман Б.Т., Ольбрехт В.А., Берман М.Ф., и соавт. Перипартальное субарахноидальное кровоизлияние: общероссийские данные и стационарный опыт. Анестезиология
2012;116:324–33.
10. Ким Ю.В., Нил Д., Хох Б.Л. Церебральные аневризмы при беременности и родах: беременность и роды не повышают риск разрыва аневризмы. Нейрохирургия 2013;72:143–9; обсуждение 50.
11. Ван Гийн Дж., Ринкель Г.Дж. Субарахноидальное кровоизлияние: диагностика, причины и лечение. Мозг 2001; 124: 249–78.
12. Chik Y, Hoesch RE, Lazaridis C, et al. Случай послеродовой церебральной ангиопатии с субарахноидальным кровоизлиянием. Нат Рев Нейрол 2009;5:512–6.
13. Дюкро А. Синдром обратимой церебральной вазоконстрикции. Ланцет Нейрол
Ланцет Нейрол
2012;11:906–17.
14. Флетчер Дж.Дж., Крамер А.Х., Блек Т.П., Соленски Н.Дж. Перекрывающиеся признаки эклампсии и послеродовой ангиопатии. Neurocrit Care 2009; 11:199–209.
15. Fugate JE, Ameriso SF, Ortiz G, et al. Различные проявления послеродовой ангиопатии. Инсульт 2012; 43: 670–6.
16. Singhal AB, Hajj-Ali RA, Topcuoglu MA, et al. Синдромы обратимой церебральной вазоконстрикции: анализ 139случаи. Arch Neurol
2011;68:1005–12.
17. Demir CF, Inci MF, Ozkan F, et al. Клинико-рентгенологическое ведение и исходы беременностей, осложненных церебральным венозным тромбозом: обзор 19 случаев. J Инсульт Цереброваскулярная дис. Epub 2012, 15 августа; http://www.sciencedirect.com/science/article/pii/S1052305712002145.
18. Чен С.П., Фу Дж.Л., Ван С.Дж. Синдром обратимой церебральной вазоконстрикции:
текущие и будущие перспективы. Эксперт преподобный Нейротер 2011;11:1265–76.
19. Gilsbach JM, Reulen HJ, Ljunggren B, et al. Ранняя хирургия аневризмы и профилактическая терапия внутривенным введением нимодипина: многоцентровое двойное слепое исследование сравнения доз. Нейрохирургия
Ранняя хирургия аневризмы и профилактическая терапия внутривенным введением нимодипина: многоцентровое двойное слепое исследование сравнения доз. Нейрохирургия
1990;26:458–64.
20. Янси Х., Ли-Ианнотти Дж.К., Шведт Т.Дж., Додик Д.В. Обратимый церебральный вазоконстрикторный синдром. Головная боль 2013; 53: 570–6.
Canadian Journal of General Int e r n a l Int e r n a l M e dic i c i ne e Volume 8 , Issue 2 , 2 0 1 3 75
Гриппоподобные симптомы перед родами: что нужно знать
Чувство легкой простуды? Если до родов осталась неделя или две, и вы боретесь с насморком, головной болью, болями в теле и периодическим кашлем, не беспокойтесь. Эти гриппоподобные симптомы перед родами , вероятно, абсолютно нормальны.
Многие женщины перед родами испытывают гриппоподобные симптомы, а некоторые также испытывают рвоту и диарею. Вот что вам нужно знать.
Внимание: Мы не являемся квалифицированными медицинскими экспертами. Рекомендации в этой статье основаны на авторитетных источниках (например, CDC), но это не сравнится с получением реальной медицинской консультации от медицинского работника. Если вы беспокоитесь, поговорите с кем-то, кто может помочь.
Рекомендации в этой статье основаны на авторитетных источниках (например, CDC), но это не сравнится с получением реальной медицинской консультации от медицинского работника. Если вы беспокоитесь, поговорите с кем-то, кто может помочь.
В этой статье: 📝
- Что вызывает гриппоподобные симптомы перед родами?
- Какие еще системы являются возможными признаками родов?
- Как долго перед родами у вас будут гриппоподобные симптомы?
- Гриппоподобные симптомы и Covid-19
Что вызывает гриппоподобные симптомы перед родами?
Ваше тело через многое прошло за последние девять месяцев или около того.
Ваша иммунная система, в частности, испытала некоторые драматические приливы и отливы.
Иногда это было немного сильнее, иногда немного слабее.
Ваша иммунная система колеблется, поэтому иногда вы можете быть более восприимчивы к вирусам, вызывающим простуду и грипп, чем другие.
Возможно, в эти последние недели вы подхватили мимолетную ошибку.
Если ваши симптомы не являются тяжелыми или постоянными, вы должны быть в порядке.
Если вам трудно их встряхнуть или вы чувствуете себя ужасно, обязательно обратитесь к врачу.
115 женщин говорят о «признаках родов» на Арахис. Загрузите приложение, чтобы присоединиться к разговору.
Какие еще системы являются возможными признаками родов?
Существует немало других симптомов, с которыми вы, вероятно, столкнетесь перед родами.
Понос — довольно распространенный признак, например, как и боль в спине.
Вполне вероятно, что по мере приближения родов боль в спине немного усилится, потому что, когда ваш малыш падает, это оказывает дополнительное давление на ваши нервы и позвоночник.
Держись, мама. Эти симптомы неприятны, но они означают, что ваш ребенок вот-вот родится.
Следите за другими неожиданными симптомами, такими как внезапная потребность в гнезде.
Если вы чувствуете, что вам просто нужно покрасить пеленальный столик в бледно-зеленый цвет мяты, прежде чем родится ребенок, возможно, роды близки.
Затем есть более непосредственные признаки, в том числе отторжение слизистой пробки и кровавое шоу.
А потом самый важный признак: схватки. Как только у вас начались схватки, время, наконец, пришло.
Как долго перед родами у вас будут симптомы гриппа?
Гриппоподобные симптомы перед родами обычно длятся всего несколько дней.
Но опять же, если вы почувствуете себя очень плохо или у вас появится высокая температура, постоянная рвота или диарея, немедленно обратитесь к врачу.
Гриппоподобные симптомы и Covid-19
Конечно, в наши дни мы все более осведомлены о гриппоподобных симптомах.
Хотя ваши симптомы могут быть обычной простудой или приступом гриппа перед родами, они также могут указывать на то, что вы заразились Covid-19.
Единственный способ узнать наверняка — пройти тест.
