Содержание
современные методы диагностики и лечения
Плодное яйцо без эмбриона обнаруживается, как правило, на УЗИ и является весьма распространенным состоянием. По некоторым данным, отсутствие эмбриона диагностируется у 2-х женщин из 10, столкнувшихся с замершей беременностью.
Поскольку плода как такового нет, пропадают типичные для ранних сроков симптомы – набухание груди, неустойчивое настроение, вялость и тошнота. Что делать в таком случае, решает врач-гинеколог. Выбор метода лечения зависит от срока беременности и состояния здоровья женщины.
Что такое «пустая беременность»
Если плодное яйцо есть, а эмбриона нет, говорят о непузырном заносе, который еще называется анэмбрионией. Зародыша могло не быть в матке изначально, либо он погиб на сроке до 5 недель. Примерно у четверти женщин такая беременность заканчивается выкидышем или замирает.
Немногим более половины случаев приходится на самопроизвольное очищение матки: это должно произойти в течение 2-х недель после выявления анэмбрионии.
Пустое околоплодное яйцо требует обязательного удаления не позднее чем через 2 недели после его обнаружения. Если оно останется в матке после этого срока, высока вероятность осложнений и кровотечений. Для более подробной консультации обращайтесь к нашим врачам — они по телефону дадут все необходимые рекомендации и ответят на все ваши вопросы.
Почему плодное яйцо пустое: причины
Точную причину анэмбрионии установить довольно сложно, ее определяют с учетом имеющихся симптомов и результатов обследования беременной женщины. Виновниками такого явления могут быть различные факторы, связанные с особенностями организма матери.
Наибольший риск замирания беременности возникает на ранних сроках, когда бластомеры только начинают делиться, а зародыш прикрепляется к стенке матки.
Причин, почему не развивается эмбрион в плодном яйце, несколько:
- генные мутации, не зависящие от генов родителей;
- болезни эндометрия атрофического, воспалительного характера;
- дефекты строения репродуктивных органов матери;
- нарушение кровосвертываемости;
- слишком плотное закрепление зародыша в матке;
- слабый местный иммунитет миометрия;
- расстройство сократительной функции матки из-за неправильного обмена веществ и хронических воспалительных процессов в маточных тканях;
-
дефицит фолиевой кислоты.

Генные мутации
Это ведущая причина того, почему плодное яйцо пустое. Хромосомные отклонения могут появляться на разных стадиях:
- При оплодотворении яйцеклетки двумя сперматозоидами.
- Во время дальнейшего деления клеток.
Риск генных мутаций повышается с возрастом женщины.
Болезни эндометрия
Отсутствие эмбриона в плодном яйце может быть связано с хронически протекающим эндометритом и синдромом регенераторно-пластической недостаточности эндометрия. Хронический воспалительный процесс приводит к изменениям в работе местного иммунитета, снижающим восприимчивость слизистых.
Кроме того, при вялотекущем и длительном воспалении происходит склеивание эритроцитов в развивающихся ворсинах хориона, что в итоге приводит к формированию мини-тромбов.
Дефекты строения репродуктивных органов
Речь идет о врожденных или приобретенных структурных особенностях, обусловленных полипами, миомой или синехиями.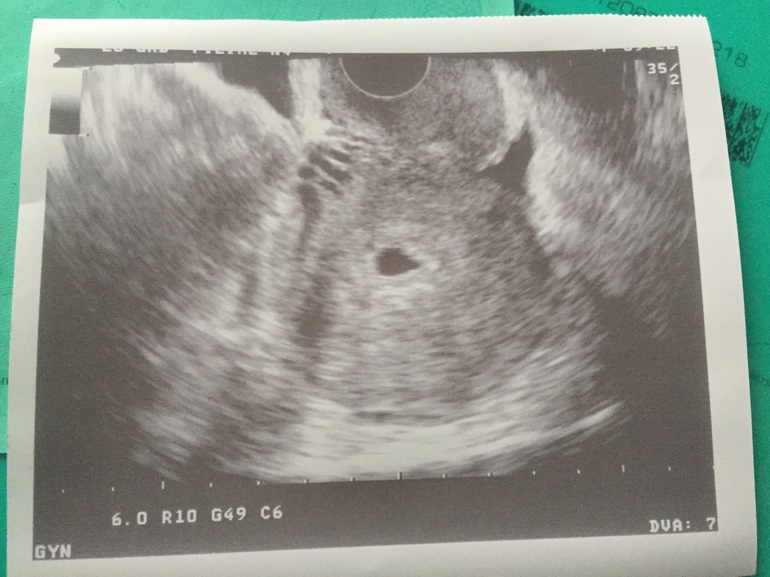
Нарушение кровосвертываемости
Зародыш может погибнуть на ранних сроках гестации из-за недостатка питания при образовании тромбов в межворсинчатом пространстве, когда в силу разных причин развивается тромбофилия.
Слишком плотное закрепление эмбриона
Чрезмерно глубокое внедрение зародыша бывает в 2-х случаях: если он активно растет, а маточный миометрий недостаточно подготовлен к имплантации эмбриона, или при функциональной незрелости эндометрия.
Слабый местный иммунитет
Ареактивность миометрия – одна из возможных причин того, что плодовое яйцо оказалось без эмбриона. Оно сохраняется в матке из-за недостаточного иммунного ответа, который в норме вызывает отторжение зародыша как инородного тела.
Расстройство сократительной функции
Пустой плодный мешок не отторгается при некоторых хронических патологиях матки, сопровождающихся нарушением формирования рецепторов к веществам-стимуляторам маточных сокращений (утеротоническим).
Дефицит фолиевой кислоты
Данная кислота – непосредственный участник процесса деления клеточного ДНК. Если ее недостаточно на ранних сроках гестации, хромосомы расходятся и располагаются неправильно.
Беременность без эмбриона: виды
Плод без эмбриона бывает 2-х видов:
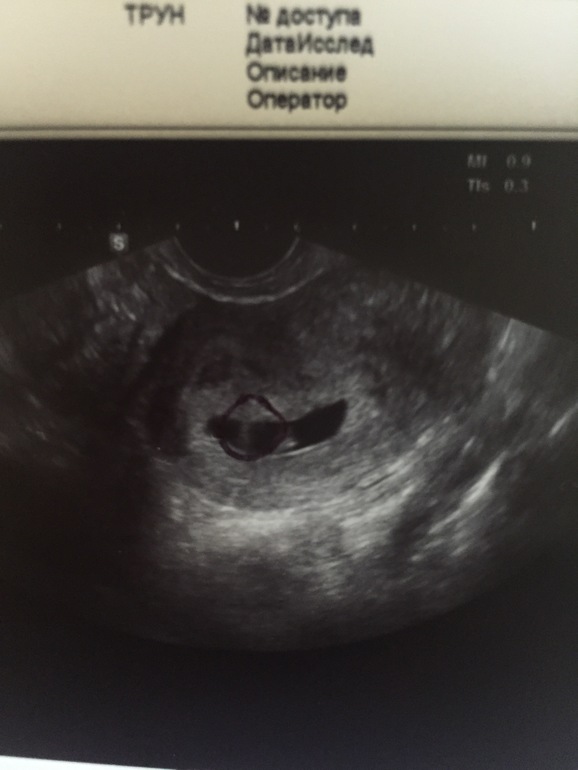
- На УЗИ зародыш не просматривается, плодный мешок имеет размеры максимум 2.5 см, объем матки соответствует 5-7 неделям, что не согласуется с датой фактического зачатия. Последующие исследования на УЗИ-аппарате не фиксируют увеличения матки.
- Плодное яйцо пустое, его размеры и объем матки соответствуют срокам беременности. Однако плодное яйцо растет, а эмбрион нет.
Пустое плодное яйцо после ЭКО
Резорбция эмбрионов возможна после экстракорпорального оплодотворения, при котором в матку женщины производится подсадка нескольких плодных яиц (ПЯ).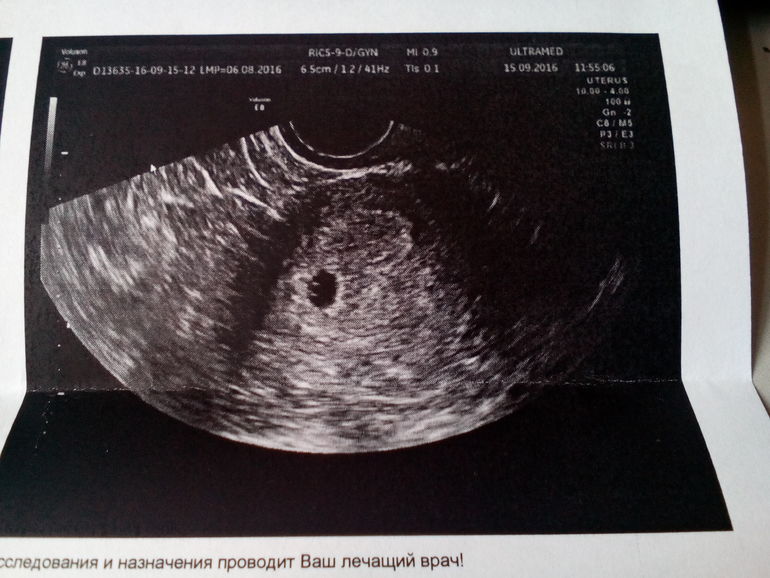 Это повышает шансы успешного зачатия.
Это повышает шансы успешного зачатия.
Как правило, приживается лишь один эмбрион, хотя иногда в стенку матки имплантируется 2 и больше зародышей. Однако не все они продолжают развиваться, часть плодных мешков рассасываются либо выводятся из организма естественным образом.
Признаки пустого плодного яйца без эмбриона
При отсутствии зародыша отмечается регресс симптоматики, типичной для ранних сроков гестации – тошноты, боли в грудных железах, проблем со сном и т. д. Женщина чувствует себя как до беременности и перестает остро реагировать на запахи, а также утрачивает возникшую недавно тягу к определенной или необычной пище.
Пример из практики:
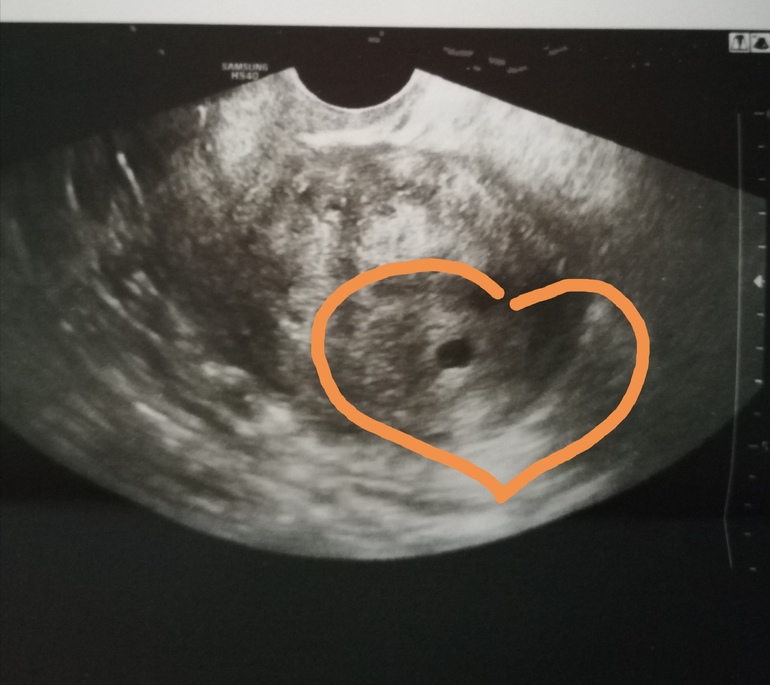
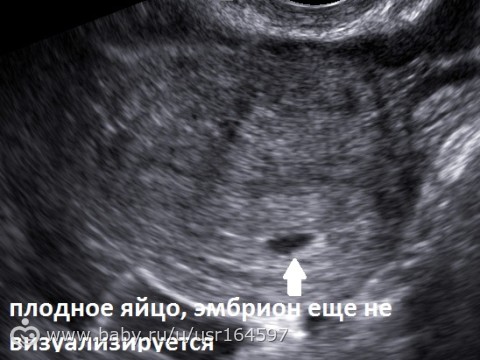
Женщина не сомневалась, что беременна, и испытывала типичные для своего состояния признаки – тошноту, нагрубание молочных желез, уплотнение живота. Когда симптоматика вдруг исчезла, она не придала этому значения. На плановом УЗИ врач увидел пустое плодное яйцо на 6 неделе и назначил необходимое лечение.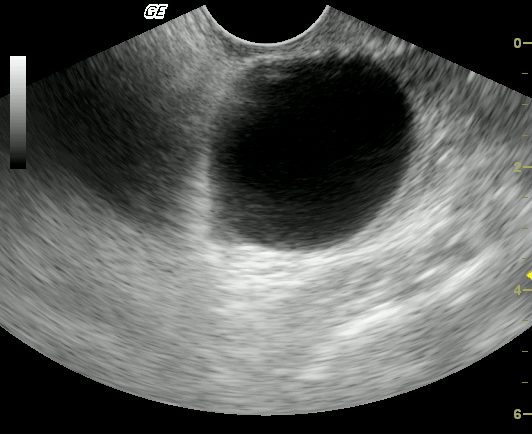
Однако то, что нет токсикоза и других симптомов, не указывает однозначно на пустое плодное яйцо или отсутствие эмбриона. Похожие признаки могут быть при замершей беременности.
Но если начинается распад тканей зародыша, то возникают выраженные симптомы интоксикации:
- подъем температуры;
- тошнота, переходящая в рвоту;
- ломота в теле;
- слабость;
- боль внизу живота;
- кровотечение различной интенсивности.
Заподозрить начало отторжения эмбриона можно по появлению влагалищных выделений с примесью крови.
Осложнения
Если матка плохо сокращается, или есть проблемы с кровосвертыванием, начинается кровотечение. Само по себе оно прекратиться не способно, необходима помощь врача. Кроме того, кровотечение может спровоцировать инфицирование маточной полости и анемию.
В некоторых случаях плодовое яйцо разлагается бессимптомно, либо процесс вызывает легкое недомогание. Пустые околоплодные оболочки самопроизвольно отделяются от эндометрия и выходят из организма естественным путем.
Но чаще околоплодное яйцо без эмбриона остается в матке и провоцирует серьезные осложнения, которые зачастую угрожают здоровью и даже жизни. При отсутствии лечения может развиваться хронический эндометрит.
Анэмбриония иногда осложняется бесплодием и невынашиванием беременности в дальнейшем.
Если плодное яйцо продолжает расти на протяжении 2-х недель и дольше, возникают симптомы воспаления, описанные выше. Советуем обратиться к нашим врачам, поскольку воспалительный процесс может распространиться на всю матку и близлежащие ткани. По телефону доктора дадут рекомендации и проинструктируют о дальнейших действиях.
Плодное яйцо без эмбриона: диагностика
Пустое яйцо при беременности обнаруживается методом ультразвукового исследования. УЗИ позволяет выявить наличие эмбриона на сроке 6-7 недель, раньше он не визуализируется в силу небольших размеров и буквально сливается с соседними структурами.
УЗИ позволяет выявить наличие эмбриона на сроке 6-7 недель, раньше он не визуализируется в силу небольших размеров и буквально сливается с соседними структурами.
Поэтому сонография выполняется на 6-7 неделе и подтверждает (или опровергает) факт наступившего зачатия. До этого момента присутствие зародыша определяется по уровню ХГЧ – хорионического гонадропина человека.
Пример из практики:
Женщина, заподозрив беременность, сдала анализ на ХГЧ. Его уровень был повышен и составлял 50 мЕд/мл. Однако УЗИ выявило отсутствие эмбриона в яйце. Повторное исследование через 2 недели подтвердило диагноз анэмбрионии.
ХГЧ называют гормоном беременности, его выработка стартует на 6-7 сутки после прикрепления хориона – плодной оболочки эмбриона – к матке. При нормальной беременности концентрация ХГЧ увеличивается вместе с ростом плода.
ХГЧ при пустом плодном яйце
Если эмбриона в яйце нет, то и уровень ХГЧ, как правило, растет медленнее или становится меньше.
Значения ХГЧ на нижней границе нормы являются поводом для назначения УЗИ, так как гонадропин синтезируется даже при отсутствии эмбриона. Более того, его уровень обычно находится в границах нормы, в отличие от замершей беременности с погибшим плодом.
Внимание! Параметр ХГЧ нельзя считать достоверным диагностическим критерием анэмбрионии. Поэтому даже если ХГЧ растет, а плодное яйцо нет, ставить диагноз пустой беременности рано. Ведь рост плаценты останавливается не сразу.
Почему плодное яйцо растет, а эмбриона в нем нет
Формирование тела зародыша и его внешние оболочки начинается на стадии бластулы. При попадании в полость матки его наружные клетки продуцируют специфические ферменты, частично растворяющие эндометрий и облегчающие имплантацию.
После внедрения в стенку матки зародыш вместе с околоплодными оболочками развивается синхронно с постепенным образованием плаценты и плода.
При анэмбрионии растет плодное яйцо, то есть только наружная оболочка, которая вырабатывает ХГЧ. А эмбрион или совсем не образовывается, или его формирование завершается на начальных этапах. Этим обусловлены неверные данные анализов, показывающих развитие беременности.
Однако спустя некоторое время ХГЧ все-таки перестает выделяться и снижается.
Что делать, если нет эмбриона в плодном яйце
Если плодное яйцо не растет из-за отсутствия эмбриона, необходимо искусственно прервать беременность. Акушеры-гинекологи не рекомендуют ждать, пока ситуация разрешится сама собой, и проводят лечение одним из трех методов:
|
Срок |
Методика |
Особенности |
Недостатки |
|
6-8 недель |
Медикаментозный аборт |
Прием лекарственных средств – Мифепрастона, Мизопразола |
После 8 недели возможно неполное отторжение плода с развитием осложнений |
|
До 5 недель |
Вакуум-аспирация (мини-аборт) |
Плодное яйцо вытягивается (аспирируется) посредством вакуумного насоса |
Есть риск неполного аборта, необходим УЗИ-контроль после процедуры |
|
6-12 недель |
Выскабливание (кюретаж) |
Полость матки на участке прикрепления плодного яйца механически выскабливается железной кюреткой |
Вероятность серьезных осложнений – кровотечений, инфекций, разрывов, перфораций шейки и матки |
Самым действенным и безопасным считается медикаментозный аборт с применением препаратов, провоцирующих маточные сокращения и тормозящих прогестероновые рецепторы эндометрия.
Медикаментозное изгнание плода не повреждает слизистые матки и не несет никаких рисков в будущем.
Вакуум-аспирацию могут проводить на сроке до 12 недель, согласно рекомендациям ВОЗ. Однако в России чаще всего ее делают не позднее 5 недель.
Реабилитация
Единичный случай анэмбрионии не вызывает вопросов и не представляет опасности. Однако если он повторяется, либо беременность прерывается на ранних сроках по другой причине, нужно установить, почему эмбрион не развивается.
Для этого проводится всестороннее обследование и реабилитационное лечение. В основном у женщин диагностируется хронический эндометрит, который может иметь яркие проявления или протекать бессимптомно. Поэтому, прежде всего, назначается антибактериальная терапия.
В лечении заболеваний эндометрия используются также препараты нескольких групп:
- противовоспалительные;
- иммуностимуляторы;
- ферменты;
-
гормоны.
Прием комбинированных противозачаточных средств рекомендован на протяжении 3-6 месяцев с целью восстановления гормонального фона.
Внимание! Планировать новое зачатие следует только после полноценной прегравидарной подготовки.
Частые вопросы
Может ли быть ПЯ 15 мм?
+
Да, его обычно видно на сроке 6.5 недель. У ребенка развивается мозг и нервная система. Когда плодное яйцо достигает 15 мм, начинают формироваться черты лица, глазницы, носогубные складки.
Может ли плодное яйцо расти без эмбриона?
+
Да, это анэмбриония 2 типа, которая может сохраняться до 11 недели. Размеры яйца могут достигать 5 см.
Что делать, если плодное яйцо меньше эмбриона? Размеры ПЯ отстают на 2 недели!
+
Это нормально, волноваться не стоит. Ситуация стабилизируется через некоторое время, никакой опасности для плода нет.
Ситуация стабилизируется через некоторое время, никакой опасности для плода нет.
Заключение эксперта:
Плодное яйцо без эмбриона может быть у абсолютно здоровой женщины. Но даже при отсутствии каких-либо патологий необходимо сделать перерыв и возобновить попытки зачать ребенка не раньше чем через 2-3 цикла.
современные методы диагностики и лечения
Плодное яйцо без эмбриона обнаруживается, как правило, на УЗИ и является весьма распространенным состоянием. По некоторым данным, отсутствие эмбриона диагностируется у 2-х женщин из 10, столкнувшихся с замершей беременностью.
Поскольку плода как такового нет, пропадают типичные для ранних сроков симптомы – набухание груди, неустойчивое настроение, вялость и тошнота. Что делать в таком случае, решает врач-гинеколог. Выбор метода лечения зависит от срока беременности и состояния здоровья женщины.
Что такое «пустая беременность»
Если плодное яйцо есть, а эмбриона нет, говорят о непузырном заносе, который еще называется анэмбрионией. Зародыша могло не быть в матке изначально, либо он погиб на сроке до 5 недель. Примерно у четверти женщин такая беременность заканчивается выкидышем или замирает.
Зародыша могло не быть в матке изначально, либо он погиб на сроке до 5 недель. Примерно у четверти женщин такая беременность заканчивается выкидышем или замирает.
Немногим более половины случаев приходится на самопроизвольное очищение матки: это должно произойти в течение 2-х недель после выявления анэмбрионии. В противном случае фрагменты плодного яйца необходимо удалять медикаментозно или хирургически.
Пустое околоплодное яйцо требует обязательного удаления не позднее чем через 2 недели после его обнаружения. Если оно останется в матке после этого срока, высока вероятность осложнений и кровотечений. Для более подробной консультации обращайтесь к нашим врачам — они по телефону дадут все необходимые рекомендации и ответят на все ваши вопросы.
Почему плодное яйцо пустое: причины
Точную причину анэмбрионии установить довольно сложно, ее определяют с учетом имеющихся симптомов и результатов обследования беременной женщины. Виновниками такого явления могут быть различные факторы, связанные с особенностями организма матери.
Виновниками такого явления могут быть различные факторы, связанные с особенностями организма матери.
Наибольший риск замирания беременности возникает на ранних сроках, когда бластомеры только начинают делиться, а зародыш прикрепляется к стенке матки.
Причин, почему не развивается эмбрион в плодном яйце, несколько:
- генные мутации, не зависящие от генов родителей;
- болезни эндометрия атрофического, воспалительного характера;
- дефекты строения репродуктивных органов матери;
- нарушение кровосвертываемости;
- слишком плотное закрепление зародыша в матке;
- слабый местный иммунитет миометрия;
- расстройство сократительной функции матки из-за неправильного обмена веществ и хронических воспалительных процессов в маточных тканях;
- дефицит фолиевой кислоты.
Генные мутации
Это ведущая причина того, почему плодное яйцо пустое. Хромосомные отклонения могут появляться на разных стадиях:
Хромосомные отклонения могут появляться на разных стадиях:
- При оплодотворении яйцеклетки двумя сперматозоидами.
- Во время дальнейшего деления клеток.
Риск генных мутаций повышается с возрастом женщины.
Болезни эндометрия
Отсутствие эмбриона в плодном яйце может быть связано с хронически протекающим эндометритом и синдромом регенераторно-пластической недостаточности эндометрия. Хронический воспалительный процесс приводит к изменениям в работе местного иммунитета, снижающим восприимчивость слизистых.
Кроме того, при вялотекущем и длительном воспалении происходит склеивание эритроцитов в развивающихся ворсинах хориона, что в итоге приводит к формированию мини-тромбов.
Дефекты строения репродуктивных органов
Речь идет о врожденных или приобретенных структурных особенностях, обусловленных полипами, миомой или синехиями. Подобные заболевания сопровождаются гормональным дисбалансом и изменением рецептивности эндометрия.
Подобные заболевания сопровождаются гормональным дисбалансом и изменением рецептивности эндометрия.
Нарушение кровосвертываемости
Зародыш может погибнуть на ранних сроках гестации из-за недостатка питания при образовании тромбов в межворсинчатом пространстве, когда в силу разных причин развивается тромбофилия.
Слишком плотное закрепление эмбриона
Чрезмерно глубокое внедрение зародыша бывает в 2-х случаях: если он активно растет, а маточный миометрий недостаточно подготовлен к имплантации эмбриона, или при функциональной незрелости эндометрия.
Слабый местный иммунитет
Ареактивность миометрия – одна из возможных причин того, что плодовое яйцо оказалось без эмбриона. Оно сохраняется в матке из-за недостаточного иммунного ответа, который в норме вызывает отторжение зародыша как инородного тела.
Расстройство сократительной функции
Пустой плодный мешок не отторгается при некоторых хронических патологиях матки, сопровождающихся нарушением формирования рецепторов к веществам-стимуляторам маточных сокращений (утеротоническим). Очень часто сократительная способность матки падает в силу неправильного внутритканевого обмена веществ.
Очень часто сократительная способность матки падает в силу неправильного внутритканевого обмена веществ.
Дефицит фолиевой кислоты
Данная кислота – непосредственный участник процесса деления клеточного ДНК. Если ее недостаточно на ранних сроках гестации, хромосомы расходятся и располагаются неправильно.
Беременность без эмбриона: виды
Плод без эмбриона бывает 2-х видов:
- На УЗИ зародыш не просматривается, плодный мешок имеет размеры максимум 2.5 см, объем матки соответствует 5-7 неделям, что не согласуется с датой фактического зачатия. Последующие исследования на УЗИ-аппарате не фиксируют увеличения матки.
- Плодное яйцо пустое, его размеры и объем матки соответствуют срокам беременности. Однако плодное яйцо растет, а эмбрион нет.
Пустое плодное яйцо после ЭКО
Резорбция эмбрионов возможна после экстракорпорального оплодотворения, при котором в матку женщины производится подсадка нескольких плодных яиц (ПЯ). Это повышает шансы успешного зачатия.
Это повышает шансы успешного зачатия.
Как правило, приживается лишь один эмбрион, хотя иногда в стенку матки имплантируется 2 и больше зародышей. Однако не все они продолжают развиваться, часть плодных мешков рассасываются либо выводятся из организма естественным образом.
Признаки пустого плодного яйца без эмбриона
При отсутствии зародыша отмечается регресс симптоматики, типичной для ранних сроков гестации – тошноты, боли в грудных железах, проблем со сном и т. д. Женщина чувствует себя как до беременности и перестает остро реагировать на запахи, а также утрачивает возникшую недавно тягу к определенной или необычной пище.
Пример из практики:
Женщина не сомневалась, что беременна, и испытывала типичные для своего состояния признаки – тошноту, нагрубание молочных желез, уплотнение живота. Когда симптоматика вдруг исчезла, она не придала этому значения. На плановом УЗИ врач увидел пустое плодное яйцо на 6 неделе и назначил необходимое лечение.
Однако то, что нет токсикоза и других симптомов, не указывает однозначно на пустое плодное яйцо или отсутствие эмбриона. Похожие признаки могут быть при замершей беременности.
Но если начинается распад тканей зародыша, то возникают выраженные симптомы интоксикации:
- подъем температуры;
- тошнота, переходящая в рвоту;
- ломота в теле;
- слабость;
- боль внизу живота;
- кровотечение различной интенсивности.
Заподозрить начало отторжения эмбриона можно по появлению влагалищных выделений с примесью крови.
Осложнения
Если матка плохо сокращается, или есть проблемы с кровосвертыванием, начинается кровотечение. Само по себе оно прекратиться не способно, необходима помощь врача. Кроме того, кровотечение может спровоцировать инфицирование маточной полости и анемию.
В некоторых случаях плодовое яйцо разлагается бессимптомно, либо процесс вызывает легкое недомогание. Пустые околоплодные оболочки самопроизвольно отделяются от эндометрия и выходят из организма естественным путем.
Но чаще околоплодное яйцо без эмбриона остается в матке и провоцирует серьезные осложнения, которые зачастую угрожают здоровью и даже жизни. При отсутствии лечения может развиваться хронический эндометрит.
Анэмбриония иногда осложняется бесплодием и невынашиванием беременности в дальнейшем.
Если плодное яйцо продолжает расти на протяжении 2-х недель и дольше, возникают симптомы воспаления, описанные выше. Советуем обратиться к нашим врачам, поскольку воспалительный процесс может распространиться на всю матку и близлежащие ткани. По телефону доктора дадут рекомендации и проинструктируют о дальнейших действиях.
Плодное яйцо без эмбриона: диагностика
Пустое яйцо при беременности обнаруживается методом ультразвукового исследования. УЗИ позволяет выявить наличие эмбриона на сроке 6-7 недель, раньше он не визуализируется в силу небольших размеров и буквально сливается с соседними структурами.
УЗИ позволяет выявить наличие эмбриона на сроке 6-7 недель, раньше он не визуализируется в силу небольших размеров и буквально сливается с соседними структурами.
Поэтому сонография выполняется на 6-7 неделе и подтверждает (или опровергает) факт наступившего зачатия. До этого момента присутствие зародыша определяется по уровню ХГЧ – хорионического гонадропина человека.
Пример из практики:
Женщина, заподозрив беременность, сдала анализ на ХГЧ. Его уровень был повышен и составлял 50 мЕд/мл. Однако УЗИ выявило отсутствие эмбриона в яйце. Повторное исследование через 2 недели подтвердило диагноз анэмбрионии.
ХГЧ называют гормоном беременности, его выработка стартует на 6-7 сутки после прикрепления хориона – плодной оболочки эмбриона – к матке. При нормальной беременности концентрация ХГЧ увеличивается вместе с ростом плода.
ХГЧ при пустом плодном яйце
Если эмбриона в яйце нет, то и уровень ХГЧ, как правило, растет медленнее или становится меньше. Данный показатель может служить косвенным подтверждением неразвивающейся беременности, наряду с недостаточным содержанием прогестерона в крови.
Данный показатель может служить косвенным подтверждением неразвивающейся беременности, наряду с недостаточным содержанием прогестерона в крови.
Значения ХГЧ на нижней границе нормы являются поводом для назначения УЗИ, так как гонадропин синтезируется даже при отсутствии эмбриона. Более того, его уровень обычно находится в границах нормы, в отличие от замершей беременности с погибшим плодом.
Внимание! Параметр ХГЧ нельзя считать достоверным диагностическим критерием анэмбрионии. Поэтому даже если ХГЧ растет, а плодное яйцо нет, ставить диагноз пустой беременности рано. Ведь рост плаценты останавливается не сразу.
Почему плодное яйцо растет, а эмбриона в нем нет
Формирование тела зародыша и его внешние оболочки начинается на стадии бластулы. При попадании в полость матки его наружные клетки продуцируют специфические ферменты, частично растворяющие эндометрий и облегчающие имплантацию.
После внедрения в стенку матки зародыш вместе с околоплодными оболочками развивается синхронно с постепенным образованием плаценты и плода.
При анэмбрионии растет плодное яйцо, то есть только наружная оболочка, которая вырабатывает ХГЧ. А эмбрион или совсем не образовывается, или его формирование завершается на начальных этапах. Этим обусловлены неверные данные анализов, показывающих развитие беременности.
Однако спустя некоторое время ХГЧ все-таки перестает выделяться и снижается.
Что делать, если нет эмбриона в плодном яйце
Если плодное яйцо не растет из-за отсутствия эмбриона, необходимо искусственно прервать беременность. Акушеры-гинекологи не рекомендуют ждать, пока ситуация разрешится сама собой, и проводят лечение одним из трех методов:
|
Срок |
Методика |
Особенности |
Недостатки |
|
6-8 недель |
Медикаментозный аборт |
Прием лекарственных средств – Мифепрастона, Мизопразола |
После 8 недели возможно неполное отторжение плода с развитием осложнений |
|
До 5 недель |
Вакуум-аспирация (мини-аборт) |
Плодное яйцо вытягивается (аспирируется) посредством вакуумного насоса |
Есть риск неполного аборта, необходим УЗИ-контроль после процедуры |
|
6-12 недель |
Выскабливание (кюретаж) |
Полость матки на участке прикрепления плодного яйца механически выскабливается железной кюреткой |
Вероятность серьезных осложнений – кровотечений, инфекций, разрывов, перфораций шейки и матки |
Самым действенным и безопасным считается медикаментозный аборт с применением препаратов, провоцирующих маточные сокращения и тормозящих прогестероновые рецепторы эндометрия.
Медикаментозное изгнание плода не повреждает слизистые матки и не несет никаких рисков в будущем.
Вакуум-аспирацию могут проводить на сроке до 12 недель, согласно рекомендациям ВОЗ. Однако в России чаще всего ее делают не позднее 5 недель.
Реабилитация
Единичный случай анэмбрионии не вызывает вопросов и не представляет опасности. Однако если он повторяется, либо беременность прерывается на ранних сроках по другой причине, нужно установить, почему эмбрион не развивается.
Для этого проводится всестороннее обследование и реабилитационное лечение. В основном у женщин диагностируется хронический эндометрит, который может иметь яркие проявления или протекать бессимптомно. Поэтому, прежде всего, назначается антибактериальная терапия.
В лечении заболеваний эндометрия используются также препараты нескольких групп:
- противовоспалительные;
- иммуностимуляторы;
- ферменты;
-
гормоны.

Прием комбинированных противозачаточных средств рекомендован на протяжении 3-6 месяцев с целью восстановления гормонального фона.
Внимание! Планировать новое зачатие следует только после полноценной прегравидарной подготовки.
Частые вопросы
Может ли быть ПЯ 15 мм?
+
Да, его обычно видно на сроке 6.5 недель. У ребенка развивается мозг и нервная система. Когда плодное яйцо достигает 15 мм, начинают формироваться черты лица, глазницы, носогубные складки.
Может ли плодное яйцо расти без эмбриона?
+
Да, это анэмбриония 2 типа, которая может сохраняться до 11 недели. Размеры яйца могут достигать 5 см.
Что делать, если плодное яйцо меньше эмбриона? Размеры ПЯ отстают на 2 недели!
+
Это нормально, волноваться не стоит.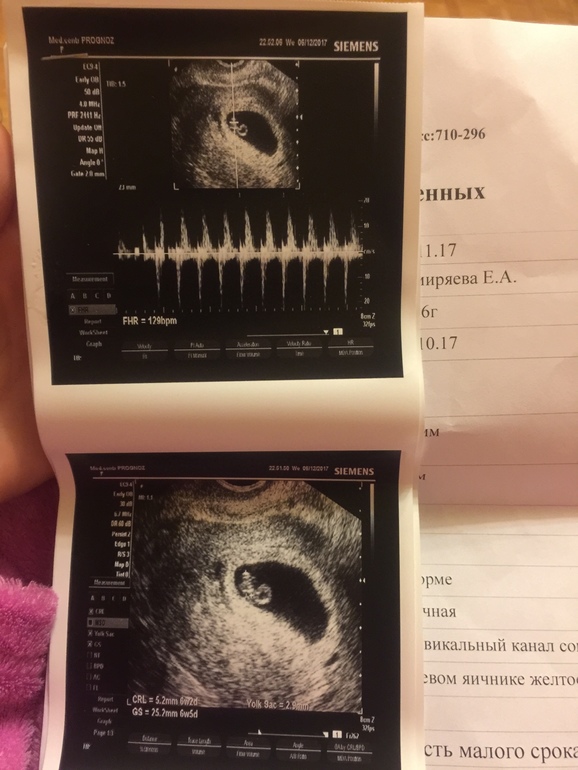 Ситуация стабилизируется через некоторое время, никакой опасности для плода нет.
Ситуация стабилизируется через некоторое время, никакой опасности для плода нет.
Заключение эксперта:
Плодное яйцо без эмбриона может быть у абсолютно здоровой женщины. Но даже при отсутствии каких-либо патологий необходимо сделать перерыв и возобновить попытки зачать ребенка не раньше чем через 2-3 цикла.
Оценка плодного яйца – StatPearls
Ольга Девальд; Дженнифер Т. Хоффман.
Информация об авторе
Последнее обновление: 25 июля 2022 г.
Непрерывное обучение
Гестационный мешок является первой структурой, видимой при беременности с помощью ультразвука уже на сроке от 4,5 до 5 недель гестационного возраста, но это только 97,6% специфичен для диагностики внутриматочной беременности. Акушерское УЗИ на ранних сроках беременности имеет важное значение для дифференциации внутриматочной беременности, беременности неизвестной локализации и внематочной беременности, а также для оценки жизнеспособности беременности.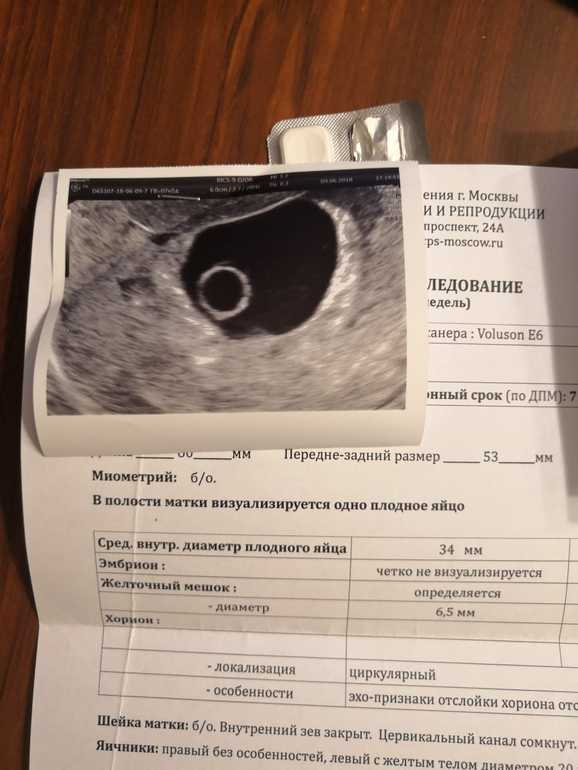 В этом упражнении рассматривается интерпретация результатов акушерского ультразвукового исследования на ранних сроках беременности и подчеркивается роль межпрофессиональной команды в оценке и обеспечении последующего ухода за пациентками, у которых диагностирована беременность с неизвестной локализацией или неопределенной жизнеспособностью.
В этом упражнении рассматривается интерпретация результатов акушерского ультразвукового исследования на ранних сроках беременности и подчеркивается роль межпрофессиональной команды в оценке и обеспечении последующего ухода за пациентками, у которых диагностирована беременность с неизвестной локализацией или неопределенной жизнеспособностью.
Цели:
Опишите эмбриональное развитие и сонографические признаки ранней беременности между 5 и 8 неделями гестации и их специфичность для установления диагноза внутриматочной беременности.
Ознакомьтесь с методикой проведения комплексного двумерного акушерского УЗИ в первом триместре.
Обобщите используемые в настоящее время критерии для постановки диагноза невынашивания беременности на ранних сроках.
Объясните важность сотрудничества и коммуникации между межпрофессиональной командой для улучшения исходов у пациенток с диагнозом: беременность неизвестной локализации или неопределенной жизнеспособности.
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Гестационный мешок представляет собой заполненную жидкостью структуру, окружающую эмбрион в течение первых нескольких недель эмбрионального развития. Это первая структура, видимая при беременности с помощью ультразвука уже на сроке от 4,5 до 5 недель гестационного возраста и составляет 97,6% специфичны для диагностики внутриматочной беременности (ВМП) [1].
Анатомия и физиология
Матка является женским репродуктивным органом, который можно визуализировать с помощью трансабдоминального или трансвагинального УЗИ позади мочевого пузыря и впереди толстой кишки. Яичники являются парными репродуктивными органами и могут быть обнаружены сбоку от матки в полости таза. Матка состоит из трех частей: шейки, тела и дна. У небеременных самок полость матки спадается. На ранних сроках беременности, на сроке от 4,5 до 5 недель, в центральной части тела матки появляется плодный пузырь, первоначально имеющий диаметр от 2 до 3 мм. [2]
[2]
Показания
При отсутствии каких-либо тревожных симптомов следует провести УЗИ плода в первом триместре между 11 и 13 неделями беременности для установления гестационного возраста и оценки жизнеспособности [3]. Ранние беременности с симптомами боли в животе, тазовой боли и вагинального кровотечения требуют обследования с помощью УЗИ органов малого таза, чтобы дифференцировать ВГБ, беременность неизвестного происхождения и внематочную беременность.
Оборудование
Комплексное двухмерное акушерское ультразвуковое исследование в первом триместре включает трансабдоминальное и трансвагинальное исследования. Криволинейный датчик (от 1 до 6 МГц) используется для трансабдоминального доступа, тогда как высокочастотный (от 7,5 до 10 МГц) трансвагинальный датчик является выбором для тазовой части УЗИ.[4]
Техника
Сначала проводится трансабдоминальное исследование, основное внимание уделяется визуализации всей матки, а также придатков с обеих сторон. Пациент должен локализовать свою боль, а врач получает специальные изображения этой области. Таз подвергается оценке на наличие признаков гемоперитонеума, и, если выявлено внематочное скопление жидкости, сканируется верхняя часть живота (мешок Моррисона и параколические желоба) для определения степени кровотечения. Затем проводится трансвагинальная часть обследования с акцентом на дальнейшую оценку состояния матки, фаллопиевых труб и яичников.[4] Трансвагинальная эхография (ТВС) дает лучшее разрешение по сравнению с трансабдоминальным доступом, в первую очередь за счет использования более высоких частот, а также за счет отсутствия деформации луча передней брюшной стенкой. Трансвагинальное УЗИ также не требует полного мочевого пузыря.[5] Ультрасонография в М-режиме считается безопасной для всех сроков беременности. Ультразвуковая допплерография связана с гораздо более высокой выходной энергией и является рекомендуемым методом только при наличии клинических показаний [3].
Пациент должен локализовать свою боль, а врач получает специальные изображения этой области. Таз подвергается оценке на наличие признаков гемоперитонеума, и, если выявлено внематочное скопление жидкости, сканируется верхняя часть живота (мешок Моррисона и параколические желоба) для определения степени кровотечения. Затем проводится трансвагинальная часть обследования с акцентом на дальнейшую оценку состояния матки, фаллопиевых труб и яичников.[4] Трансвагинальная эхография (ТВС) дает лучшее разрешение по сравнению с трансабдоминальным доступом, в первую очередь за счет использования более высоких частот, а также за счет отсутствия деформации луча передней брюшной стенкой. Трансвагинальное УЗИ также не требует полного мочевого пузыря.[5] Ультрасонография в М-режиме считается безопасной для всех сроков беременности. Ультразвуковая допплерография связана с гораздо более высокой выходной энергией и является рекомендуемым методом только при наличии клинических показаний [3].
Средний диаметр плодного яйца (mGSD) рассчитывается путем усреднения измерений, полученных в трех ортогональных плоскостях. Другими словами, его можно рассчитать, сложив измерения высоты, ширины и длины и разделив сумму на 3.[6]
Другими словами, его можно рассчитать, сложив измерения высоты, ширины и длины и разделив сумму на 3.[6]
Клиническая значимость
Пациенты с ранними сроками беременности и клиническими симптомами боли в животе, тазовой боли или вагинального кровотечения должны быть обследованы с помощью УЗИ органов малого таза и определения уровня хорионического гонадотропина человека (В-ХГЧ) в сыворотке, которые в сочетании помогают ориентироваться ведение пациентов. Эти два теста помогают дифференцировать ВБМ, беременность неизвестного происхождения и внематочную беременность.
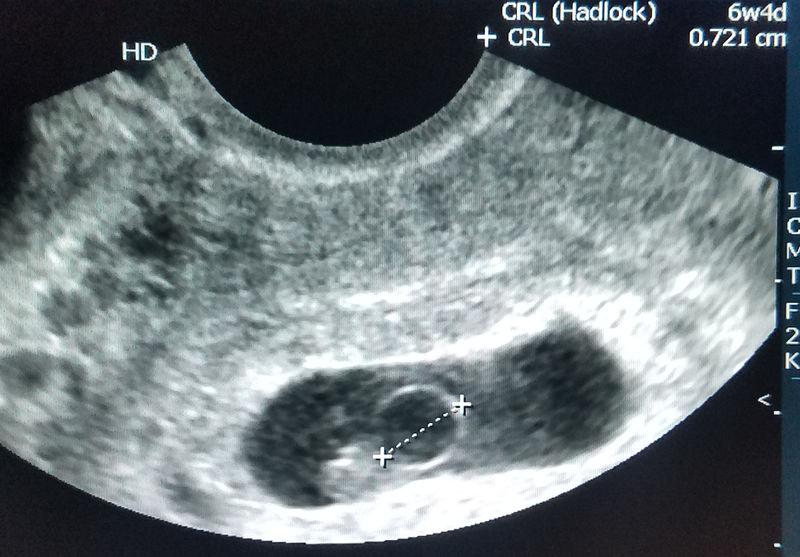
Эмбриональное развитие между 5 и 7 неделями беременности следует предсказуемой схеме, которую можно использовать на ранних сроках беременности для определения места беременности и гестационного возраста. Первым сонографическим признаком беременности является гестационный мешок, появляющийся на сроке от 4,5 до 5 недель беременности. Нормальный гестационный мешок выглядит как круглая структура в центральной эхогенной части тела матки, первоначально имеющая диаметр от 2 до 3 мм и увеличивающаяся на 1,13 мм в день.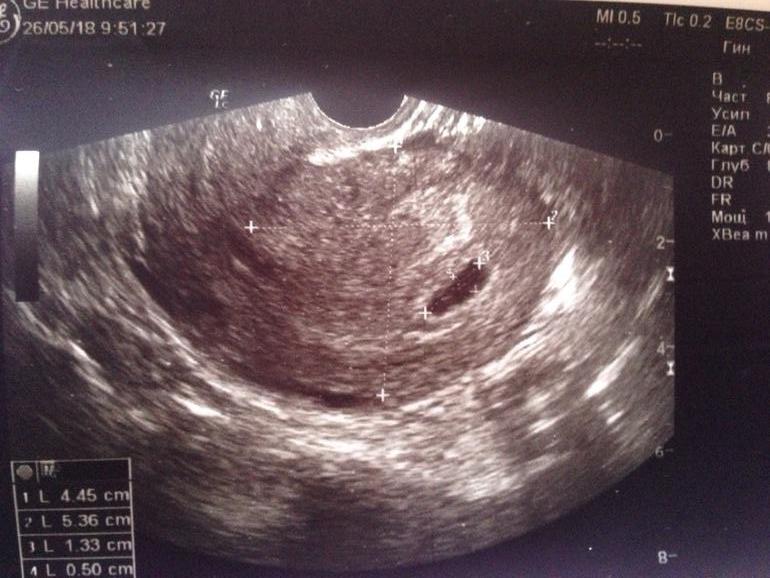 К 5,5 неделям беременности в гестационном мешке можно увидеть тонкостенную круглую структуру, желточный мешок, который достигает примерно 6 мм к тому времени, когда желточный мешок становится видимым. К шести неделям беременности в желточном мешке видна структура размером от 1 до 2 мм, которая представляет собой эмбрион. Размер эмбриона измеряется с помощью оценки длины темени-крестца (CRL), которая является наиболее точным инструментом оценки гестационного возраста на ранних сроках беременности. К восьми неделям беременности становятся очевидными зачатки головы, тела и конечностей.
К 5,5 неделям беременности в гестационном мешке можно увидеть тонкостенную круглую структуру, желточный мешок, который достигает примерно 6 мм к тому времени, когда желточный мешок становится видимым. К шести неделям беременности в желточном мешке видна структура размером от 1 до 2 мм, которая представляет собой эмбрион. Размер эмбриона измеряется с помощью оценки длины темени-крестца (CRL), которая является наиболее точным инструментом оценки гестационного возраста на ранних сроках беременности. К восьми неделям беременности становятся очевидными зачатки головы, тела и конечностей.
Внутриутробная идентификация плодного яйца с помощью ультразвукового исследования имеет специфичность 97,6% для диагностики IUP, в то время как визуализация желточного мешка имеет специфичность 100%.[1] Нормально выглядящий гестационный мешок имеет гладкую, круглую или овальную форму и находится в центральной части матки (другие локализации плодного яйца должны вызывать подозрения в отношении внематочной беременности). Если скопление внутриматочной жидкости не имеет круглой или овальной формы, то можно применять термин «псевдогестационный мешок». «Псевдогестационный мешок» имеет острые края с возможным мусором в просвете и может наблюдаться при внематочной беременности.[8] В некоторых случаях признаки двойного мешка или интрадецидуальные признаки наблюдаются до развития желточного мешка. Признак двойного мешка и интрадецидуальный признак представляют собой два слоя децидуальной оболочки в стенке матки и проявляются в виде эхогенных колец, окружающих плодное яйцо, что убедительно свидетельствует о ВГП, но не всегда присутствует [9].]
Если скопление внутриматочной жидкости не имеет круглой или овальной формы, то можно применять термин «псевдогестационный мешок». «Псевдогестационный мешок» имеет острые края с возможным мусором в просвете и может наблюдаться при внематочной беременности.[8] В некоторых случаях признаки двойного мешка или интрадецидуальные признаки наблюдаются до развития желточного мешка. Признак двойного мешка и интрадецидуальный признак представляют собой два слоя децидуальной оболочки в стенке матки и проявляются в виде эхогенных колец, окружающих плодное яйцо, что убедительно свидетельствует о ВГП, но не всегда присутствует [9].]
Учитывая предсказуемость раннего эмбрионального развития, диаметр плодного яйца определенного размера без эмбриона является диагностическим признаком невынашивания беременности. Средний диаметр мешка (MSD) 25 мм без эмбриона свидетельствует о невынашивании беременности, в то время как MSD между 16 и 25 мм без эмбриона свидетельствует о возможном невынашивании беременности. Дополнительные критерии диагностики невынашивания беременности включают отсутствие развития желточного мешка через две или более недель после визуализации гестационного мешка и отсутствие развития эмбриона с сердцебиением через 11 или более дней после визуализации желточного мешка в гестационном мешке. В этом случае возможно повторное УЗИ через 11–14 дней.[8][10]
Дополнительные критерии диагностики невынашивания беременности включают отсутствие развития желточного мешка через две или более недель после визуализации гестационного мешка и отсутствие развития эмбриона с сердцебиением через 11 или более дней после визуализации желточного мешка в гестационном мешке. В этом случае возможно повторное УЗИ через 11–14 дней.[8][10]
В прошлом «дискриминационные уровни» B-hCG были методом, помогающим в диагностике и ведении ранней беременности. Тем не менее, исследования показали, что уровни B-hCG в сыворотке значительно различаются во время беременности, и изолированный уровень B-hCG в сыворотке не следует полагаться исключительно при диагностике ранней беременности, когда нет окончательного IUP, идентифицированного сонографически. Скорее, серийные уровни B-hCG рекомендуются в дополнение к повторной визуализации, когда диагноз неясен. В случаях ранней беременности, когда выявлено неспецифическое скопление внутриматочной жидкости у пациенток с повышенным уровнем В-ХГЧ, которые клинически стабильны, наиболее адекватным диагнозом является беременность неустановленной локализации. Поскольку частота внематочной беременности составляет примерно 2%, неспецифическое скопление внутриматочной жидкости с нормальной визуализацией придатков с большей вероятностью свидетельствует о ранней внутриматочной беременности. В этих случаях рекомендуется повторная визуализация и тестирование B-hCG через 48–72 часа.[12]
Поскольку частота внематочной беременности составляет примерно 2%, неспецифическое скопление внутриматочной жидкости с нормальной визуализацией придатков с большей вероятностью свидетельствует о ранней внутриматочной беременности. В этих случаях рекомендуется повторная визуализация и тестирование B-hCG через 48–72 часа.[12]
Улучшение результатов бригады здравоохранения
Женщины, обращающиеся за оценкой боли в животе или вагинального кровотечения с повышенным уровнем B-hCG, сталкиваются с диагностической дилеммой на ранней стадии беременности, если визуализирующее исследование четко не демонстрирует внутриматочную беременность. Усилия межпрофессиональной команды улучшат результаты диагностики и лечения этих случаев.
У женщин детородного возраста тест на беременность является первым шагом в оценке жалоб. Если пациентка клинически стабильна, а тест на беременность положительный, необходимо провести УЗИ органов малого таза для оценки локализации беременности. При выявлении внематочной беременности бригада акушеров-гинекологов должна как можно скорее подключиться к лечению пациентки. Тем не менее, в случаях беременности неизвестной локализации лечащий врач должен организовать тщательное последующее наблюдение, а для пациентки необходимы строгие меры предосторожности при повторной беременности, учитывая возможность ранней внематочной беременности. Большую помощь может оказать медсестра с акушерско-неонатальной специализацией, так как она может помочь независимо от диагноза и направления лечения, консультируя пациента и помогая в любых процедурах. Эта ситуация требует осмотрительности и взаимодействия между различными поставщиками для обеспечения надлежащего последующего наблюдения. Рентгенологи должны быть знакомы с нормальными и аномальными ультразвуковыми данными на ранних сроках беременности и использовать самые консервативные критерии при оценке жизнеспособности и диагностике невынашивания беременности. Направляющий врач должен предоставить историю болезни и назначить количественный уровень B-hCG, чтобы помочь рентгенологу в интерпретации исследований изображений.
Тем не менее, в случаях беременности неизвестной локализации лечащий врач должен организовать тщательное последующее наблюдение, а для пациентки необходимы строгие меры предосторожности при повторной беременности, учитывая возможность ранней внематочной беременности. Большую помощь может оказать медсестра с акушерско-неонатальной специализацией, так как она может помочь независимо от диагноза и направления лечения, консультируя пациента и помогая в любых процедурах. Эта ситуация требует осмотрительности и взаимодействия между различными поставщиками для обеспечения надлежащего последующего наблюдения. Рентгенологи должны быть знакомы с нормальными и аномальными ультразвуковыми данными на ранних сроках беременности и использовать самые консервативные критерии при оценке жизнеспособности и диагностике невынашивания беременности. Направляющий врач должен предоставить историю болезни и назначить количественный уровень B-hCG, чтобы помочь рентгенологу в интерпретации исследований изображений.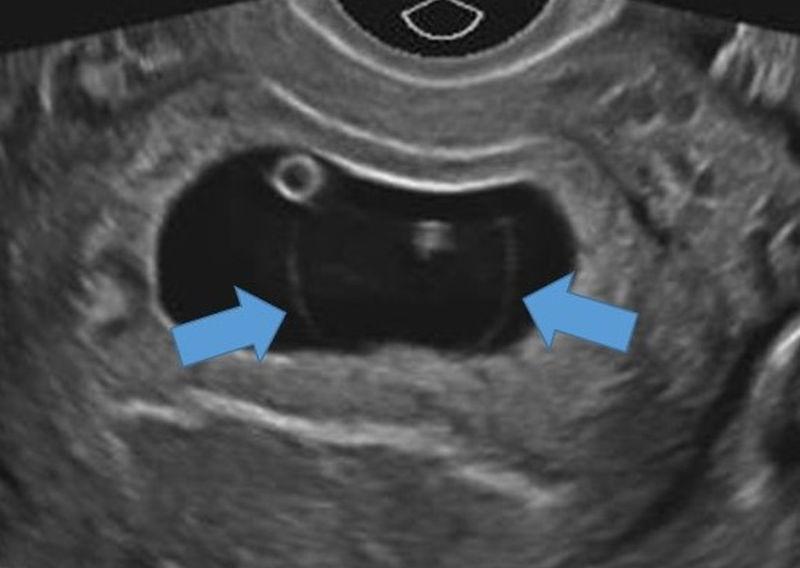 Как команда, направляющие врачи, практикующие медсестры, акушеры-гинекологи и радиологи должны сотрудничать, чтобы защитить мать и ребенка и вмешиваться только в случаях окончательной внематочной или неудачной беременности. (Уровень I)
Как команда, направляющие врачи, практикующие медсестры, акушеры-гинекологи и радиологи должны сотрудничать, чтобы защитить мать и ребенка и вмешиваться только в случаях окончательной внематочной или неудачной беременности. (Уровень I)
Для управления этими случаями и достижения наилучшего варианта лечения необходим подход межпрофессиональной команды. [Уровень 5]
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Рисунок
Эндовагинальное УЗИ матки в коронарной плоскости с большим пустым плодным пузырем. Предоставлено доктором Майклом Ламбертом
Рисунок
Хронология беременности по неделям и месяцам гестационного возраста. Предоставлено Wikimedia Commons, «Медицинская галерея Микаэля Хэггстрема, 2014 г.» (общественное достояние)
Рисунок
Ретровертированная матка с плодным мешком (GS) внутри эндометриального эха матки и содержит желточный мешок (YS). Предоставлено доктором Майклом Ламбертом
Предоставлено доктором Майклом Ламбертом
Рисунок
Заключительное трансабдоминальное УЗИ через 8 недель, показывает гестационный мешок 7,3 мм без плода. Предоставлено Tripthi M. Mathew, MD, MPH, MBA, PhD.
Рисунок
Нормальный гестационный мешок. Изображение предоставлено S Bhimji MD
Каталожные номера
- 1.
Ричардсон А., Галлос И., Добсон С., Кэмпбелл Б.К., Кумарасами А., Рейн-Феннинг Н. Точность УЗИ первого триместра в диагностике внутриматочной беременности до визуализации желточного мешка: систематический обзор и метаанализ. УЗИ Акушерство Гинекол. 2015 авг; 46 (2): 142-9. [PubMed: 25393076]
- 2.
Дубилет PM. УЗИ в первом триместре. Радиол Клин Норт Ам. 2014 ноябрь;52(6):1191-9. [PubMed: 25444100]
- 3.
Salomon LJ, Alfirevic Z, Bilardo CM, Chalouhi GE, Ghi T, Kagan KO, Lau TK, Papageorghiou AT, Raine-Fenning NJ, Stirnemann J, Suresh S, Tabor A, Timor-Tritsch IE, Toi A, Yeo G.
 Практические рекомендации ISUOG: проведение УЗИ плода в первом триместре. УЗИ Акушерство Гинекол. 2013 Январь; 41(1):102-13. [PubMed: 23280739]
Практические рекомендации ISUOG: проведение УЗИ плода в первом триместре. УЗИ Акушерство Гинекол. 2013 Январь; 41(1):102-13. [PubMed: 23280739]- 4.
Mausner Geffen E, Slywotzky C, Bennett G. Подводные камни и советы по диагностике внематочной беременности. Брюшной Радиол (Нью-Йорк). 2017 Май; 42(5):1524-1542. [В паблике: 28144719]
- 5.
Мурти РС. ТРАНСВАГИНАЛЬНАЯ СОНОГРАФИЯ. Мед J вооруженных сил Индии. 2000 г., июль; 56 (3): 181–183. [Бесплатная статья PMC: PMC5532046] [PubMed: 28790701]
- 6.
Капфхамер Д.Д., Паланиаппан С., Саммерс К., Кассель К., Манкузо А.С., Райан Г.Л., Шах Д.К. Разница между средним диаметром плодного яйца и длиной темени-крестца как маркер потери беременности в первом триместре после экстракорпорального оплодотворения. Фертил Стерил. 2018 Январь; 109 (1): 130-136. [Бесплатная статья PMC: PMC6248327] [PubMed: 29175064]
- 7.
Блаас ХГ. Выявление структурных аномалий в первом триместре с помощью УЗИ.
 Best Pract Res Clin Obstet Gynaecol. 2014 апр; 28 (3): 341-53. [PubMed: 24355991]
Best Pract Res Clin Obstet Gynaecol. 2014 апр; 28 (3): 341-53. [PubMed: 24355991]- 8.
Doubilet PM, Benson CB, Bourne T, Blaivas M, Общество рентгенологов по ультразвуковой многопрофильной группе по ранней диагностике выкидыша в первом триместре и исключению жизнеспособной внутриматочной беременности. Барнхарт К.Т., Бенасерраф Б.Р., Браун Д.Л., Филли Р.А., Фокс Дж.К., Гольдштейн С.Р., Кендалл Д.Л., Лайонс Э.А., Портер М.Б., Преториус Д.Х., Тимор-Трич И.Е. Диагностические критерии нежизнеспособной беременности в начале I триместра. N Engl J Med. 2013 10 октября; 369(15):1443-51. [PubMed: 24106937]
- 9.
Doubilet PM, Benson CB. Признак двойного мешка и интрадецидуальный признак на ранних сроках беременности: межнаблюдательная надежность и частота встречаемости. J УЗИ Мед. 2013 июль; 32 (7): 1207-14. [PubMed: 23804343]
- 10.
Прейслер Дж., Копейка Дж., Исмаил Л., Ватанан В., Фаррен Дж., Абдалла Й., Баттачарджи П.
 , Ван Холсбеке С., Боттомли С., Гулд Д., Джонсон С., Сталдер С., Ван Калстер Б., Гамильтон Дж., Тиммерман Д., Борн Т. Определение безопасных критериев для диагностики выкидыша: проспективное наблюдательное многоцентровое исследование. БМЖ. 2015 23 сентября;351:h5579. [Бесплатная статья PMC: PMC4580727] [PubMed: 26400869]
, Ван Холсбеке С., Боттомли С., Гулд Д., Джонсон С., Сталдер С., Ван Калстер Б., Гамильтон Дж., Тиммерман Д., Борн Т. Определение безопасных критериев для диагностики выкидыша: проспективное наблюдательное многоцентровое исследование. БМЖ. 2015 23 сентября;351:h5579. [Бесплатная статья PMC: PMC4580727] [PubMed: 26400869]- 11.
Doubilet PM, Benson CB. Дополнительные доказательства против надежности дискриминационного уровня хорионического гонадотропина человека. J УЗИ Мед. 2011 Декабрь; 30 (12): 1637-42. [PubMed: 22123998]
- 12.
Mazzariol FS, Roberts J, Oh SK, Ricci Z, Koenigsberg M, Stein MW. Жемчужины и подводные камни акушерской сонографии в первом триместре. Клин Имиджинг. 2015 март-апрель;39(2):176-85. [В паблике: 25457572]
Оценка плодного яйца – StatPearls
Ольга Девальд; Дженнифер Т. Хоффман.
Информация об авторе
Последнее обновление: 25 июля 2022 г.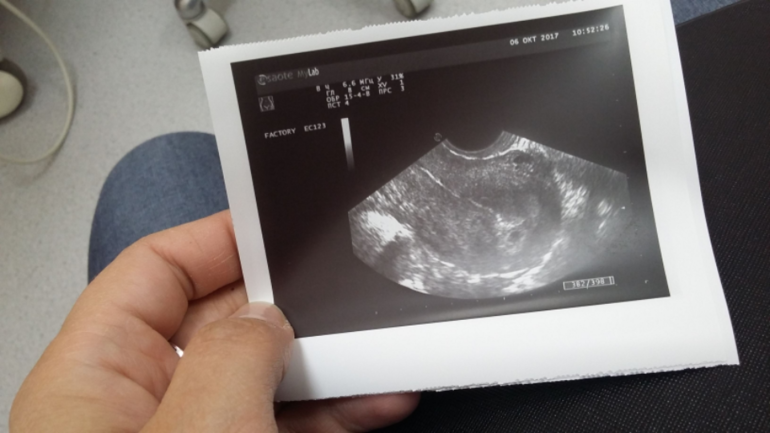
Непрерывное обучение
Гестационный мешок является первой структурой, видимой при беременности с помощью ультразвука уже на сроке от 4,5 до 5 недель гестационного возраста, но это только 97,6% специфичен для диагностики внутриматочной беременности. Акушерское УЗИ на ранних сроках беременности имеет важное значение для дифференциации внутриматочной беременности, беременности неизвестной локализации и внематочной беременности, а также для оценки жизнеспособности беременности. В этом упражнении рассматривается интерпретация результатов акушерского ультразвукового исследования на ранних сроках беременности и подчеркивается роль межпрофессиональной команды в оценке и обеспечении последующего ухода за пациентками, у которых диагностирована беременность с неизвестной локализацией или неопределенной жизнеспособностью.
Цели:
Опишите эмбриональное развитие и сонографические признаки ранней беременности между 5 и 8 неделями гестации и их специфичность для установления диагноза внутриматочной беременности.
Ознакомьтесь с методикой проведения комплексного двумерного акушерского УЗИ в первом триместре.
Обобщите используемые в настоящее время критерии для постановки диагноза невынашивания беременности на ранних сроках.
Объясните важность сотрудничества и коммуникации между межпрофессиональной командой для улучшения исходов у пациенток с диагнозом: беременность неизвестной локализации или неопределенной жизнеспособности.
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Введение
Гестационный мешок представляет собой заполненную жидкостью структуру, окружающую эмбрион в течение первых нескольких недель эмбрионального развития. Это первая структура, видимая при беременности с помощью ультразвука уже на сроке от 4,5 до 5 недель гестационного возраста и составляет 97,6% специфичны для диагностики внутриматочной беременности (ВМП) [1].
Анатомия и физиология
Матка является женским репродуктивным органом, который можно визуализировать с помощью трансабдоминального или трансвагинального УЗИ позади мочевого пузыря и впереди толстой кишки. Яичники являются парными репродуктивными органами и могут быть обнаружены сбоку от матки в полости таза. Матка состоит из трех частей: шейки, тела и дна. У небеременных самок полость матки спадается. На ранних сроках беременности, на сроке от 4,5 до 5 недель, в центральной части тела матки появляется плодный пузырь, первоначально имеющий диаметр от 2 до 3 мм.[2]
Яичники являются парными репродуктивными органами и могут быть обнаружены сбоку от матки в полости таза. Матка состоит из трех частей: шейки, тела и дна. У небеременных самок полость матки спадается. На ранних сроках беременности, на сроке от 4,5 до 5 недель, в центральной части тела матки появляется плодный пузырь, первоначально имеющий диаметр от 2 до 3 мм.[2]
Показания
При отсутствии каких-либо тревожных симптомов следует провести УЗИ плода в первом триместре между 11 и 13 неделями беременности для установления гестационного возраста и оценки жизнеспособности [3]. Ранние беременности с симптомами боли в животе, тазовой боли и вагинального кровотечения требуют обследования с помощью УЗИ органов малого таза, чтобы дифференцировать ВГБ, беременность неизвестного происхождения и внематочную беременность.
Оборудование
Комплексное двухмерное акушерское ультразвуковое исследование в первом триместре включает трансабдоминальное и трансвагинальное исследования.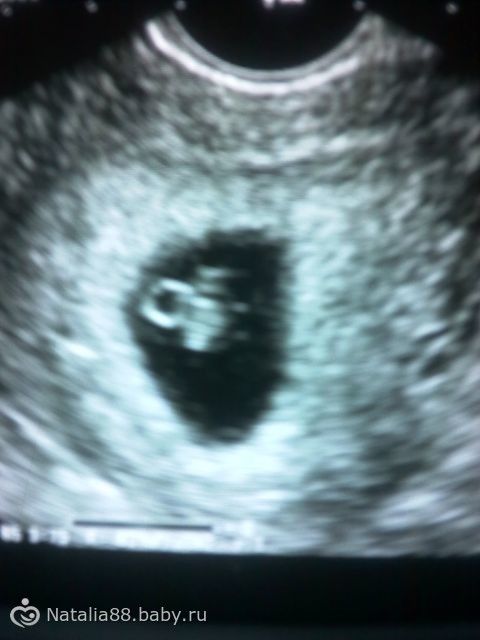 Криволинейный датчик (от 1 до 6 МГц) используется для трансабдоминального доступа, тогда как высокочастотный (от 7,5 до 10 МГц) трансвагинальный датчик является выбором для тазовой части УЗИ.[4]
Криволинейный датчик (от 1 до 6 МГц) используется для трансабдоминального доступа, тогда как высокочастотный (от 7,5 до 10 МГц) трансвагинальный датчик является выбором для тазовой части УЗИ.[4]
Техника
Сначала проводится трансабдоминальное исследование, основное внимание уделяется визуализации всей матки, а также придатков с обеих сторон. Пациент должен локализовать свою боль, а врач получает специальные изображения этой области. Таз подвергается оценке на наличие признаков гемоперитонеума, и, если выявлено внематочное скопление жидкости, сканируется верхняя часть живота (мешок Моррисона и параколические желоба) для определения степени кровотечения. Затем проводится трансвагинальная часть обследования с акцентом на дальнейшую оценку состояния матки, фаллопиевых труб и яичников.[4] Трансвагинальная эхография (ТВС) дает лучшее разрешение по сравнению с трансабдоминальным доступом, в первую очередь за счет использования более высоких частот, а также за счет отсутствия деформации луча передней брюшной стенкой. Трансвагинальное УЗИ также не требует полного мочевого пузыря.[5] Ультрасонография в М-режиме считается безопасной для всех сроков беременности. Ультразвуковая допплерография связана с гораздо более высокой выходной энергией и является рекомендуемым методом только при наличии клинических показаний [3].
Трансвагинальное УЗИ также не требует полного мочевого пузыря.[5] Ультрасонография в М-режиме считается безопасной для всех сроков беременности. Ультразвуковая допплерография связана с гораздо более высокой выходной энергией и является рекомендуемым методом только при наличии клинических показаний [3].
Средний диаметр плодного яйца (mGSD) рассчитывается путем усреднения измерений, полученных в трех ортогональных плоскостях. Другими словами, его можно рассчитать, сложив измерения высоты, ширины и длины и разделив сумму на 3.[6]
Клиническая значимость
Пациенты с ранними сроками беременности и клиническими симптомами боли в животе, тазовой боли или вагинального кровотечения должны быть обследованы с помощью УЗИ органов малого таза и определения уровня хорионического гонадотропина человека (В-ХГЧ) в сыворотке, которые в сочетании помогают ориентироваться ведение пациентов. Эти два теста помогают дифференцировать ВБМ, беременность неизвестного происхождения и внематочную беременность.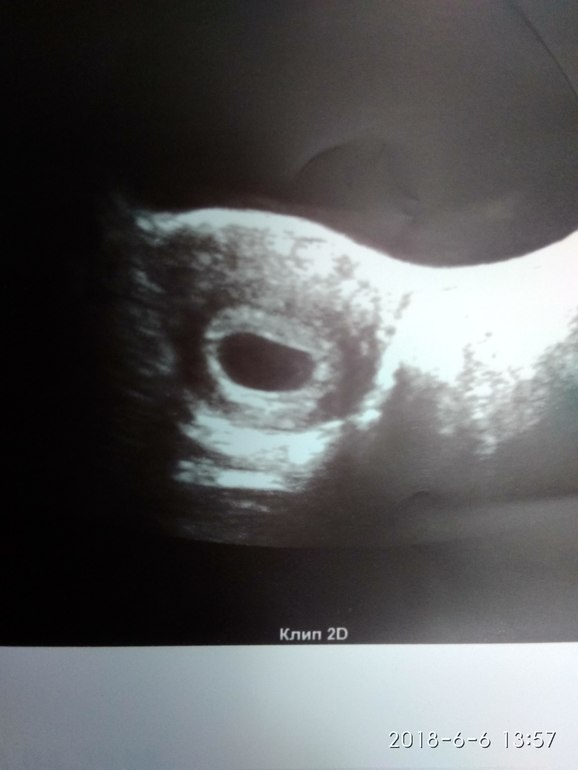
Эмбриональное развитие между 5 и 7 неделями беременности следует предсказуемой схеме, которую можно использовать на ранних сроках беременности для определения места беременности и гестационного возраста. Первым сонографическим признаком беременности является гестационный мешок, появляющийся на сроке от 4,5 до 5 недель беременности. Нормальный гестационный мешок выглядит как круглая структура в центральной эхогенной части тела матки, первоначально имеющая диаметр от 2 до 3 мм и увеличивающаяся на 1,13 мм в день. К 5,5 неделям беременности в гестационном мешке можно увидеть тонкостенную круглую структуру, желточный мешок, который достигает примерно 6 мм к тому времени, когда желточный мешок становится видимым. К шести неделям беременности в желточном мешке видна структура размером от 1 до 2 мм, которая представляет собой эмбрион. Размер эмбриона измеряется с помощью оценки длины темени-крестца (CRL), которая является наиболее точным инструментом оценки гестационного возраста на ранних сроках беременности. К восьми неделям беременности становятся очевидными зачатки головы, тела и конечностей.
К восьми неделям беременности становятся очевидными зачатки головы, тела и конечностей.
Внутриутробная идентификация плодного яйца с помощью ультразвукового исследования имеет специфичность 97,6% для диагностики IUP, в то время как визуализация желточного мешка имеет специфичность 100%.[1] Нормально выглядящий гестационный мешок имеет гладкую, круглую или овальную форму и находится в центральной части матки (другие локализации плодного яйца должны вызывать подозрения в отношении внематочной беременности). Если скопление внутриматочной жидкости не имеет круглой или овальной формы, то можно применять термин «псевдогестационный мешок». «Псевдогестационный мешок» имеет острые края с возможным мусором в просвете и может наблюдаться при внематочной беременности.[8] В некоторых случаях признаки двойного мешка или интрадецидуальные признаки наблюдаются до развития желточного мешка. Признак двойного мешка и интрадецидуальный признак представляют собой два слоя децидуальной оболочки в стенке матки и проявляются в виде эхогенных колец, окружающих плодное яйцо, что убедительно свидетельствует о ВГП, но не всегда присутствует [9].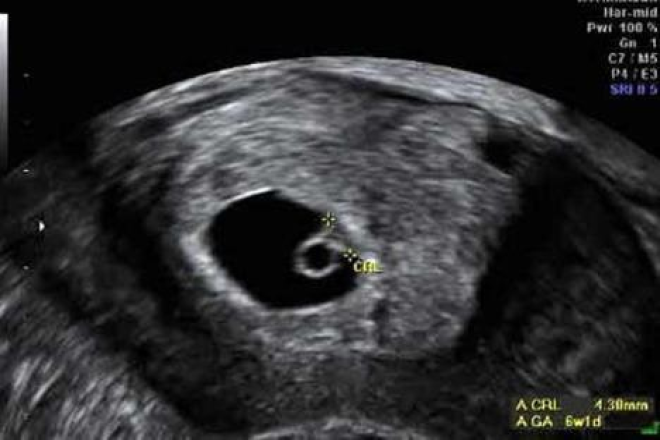 ]
]
Учитывая предсказуемость раннего эмбрионального развития, диаметр плодного яйца определенного размера без эмбриона является диагностическим признаком невынашивания беременности. Средний диаметр мешка (MSD) 25 мм без эмбриона свидетельствует о невынашивании беременности, в то время как MSD между 16 и 25 мм без эмбриона свидетельствует о возможном невынашивании беременности. Дополнительные критерии диагностики невынашивания беременности включают отсутствие развития желточного мешка через две или более недель после визуализации гестационного мешка и отсутствие развития эмбриона с сердцебиением через 11 или более дней после визуализации желточного мешка в гестационном мешке. В этом случае возможно повторное УЗИ через 11–14 дней.[8][10]
В прошлом «дискриминационные уровни» B-hCG были методом, помогающим в диагностике и ведении ранней беременности. Тем не менее, исследования показали, что уровни B-hCG в сыворотке значительно различаются во время беременности, и изолированный уровень B-hCG в сыворотке не следует полагаться исключительно при диагностике ранней беременности, когда нет окончательного IUP, идентифицированного сонографически. Скорее, серийные уровни B-hCG рекомендуются в дополнение к повторной визуализации, когда диагноз неясен. В случаях ранней беременности, когда выявлено неспецифическое скопление внутриматочной жидкости у пациенток с повышенным уровнем В-ХГЧ, которые клинически стабильны, наиболее адекватным диагнозом является беременность неустановленной локализации. Поскольку частота внематочной беременности составляет примерно 2%, неспецифическое скопление внутриматочной жидкости с нормальной визуализацией придатков с большей вероятностью свидетельствует о ранней внутриматочной беременности. В этих случаях рекомендуется повторная визуализация и тестирование B-hCG через 48–72 часа.[12]
Скорее, серийные уровни B-hCG рекомендуются в дополнение к повторной визуализации, когда диагноз неясен. В случаях ранней беременности, когда выявлено неспецифическое скопление внутриматочной жидкости у пациенток с повышенным уровнем В-ХГЧ, которые клинически стабильны, наиболее адекватным диагнозом является беременность неустановленной локализации. Поскольку частота внематочной беременности составляет примерно 2%, неспецифическое скопление внутриматочной жидкости с нормальной визуализацией придатков с большей вероятностью свидетельствует о ранней внутриматочной беременности. В этих случаях рекомендуется повторная визуализация и тестирование B-hCG через 48–72 часа.[12]
Улучшение результатов бригады здравоохранения
Женщины, обращающиеся за оценкой боли в животе или вагинального кровотечения с повышенным уровнем B-hCG, сталкиваются с диагностической дилеммой на ранней стадии беременности, если визуализирующее исследование четко не демонстрирует внутриматочную беременность. Усилия межпрофессиональной команды улучшат результаты диагностики и лечения этих случаев.
Усилия межпрофессиональной команды улучшат результаты диагностики и лечения этих случаев.
У женщин детородного возраста тест на беременность является первым шагом в оценке жалоб. Если пациентка клинически стабильна, а тест на беременность положительный, необходимо провести УЗИ органов малого таза для оценки локализации беременности. При выявлении внематочной беременности бригада акушеров-гинекологов должна как можно скорее подключиться к лечению пациентки. Тем не менее, в случаях беременности неизвестной локализации лечащий врач должен организовать тщательное последующее наблюдение, а для пациентки необходимы строгие меры предосторожности при повторной беременности, учитывая возможность ранней внематочной беременности. Большую помощь может оказать медсестра с акушерско-неонатальной специализацией, так как она может помочь независимо от диагноза и направления лечения, консультируя пациента и помогая в любых процедурах. Эта ситуация требует осмотрительности и взаимодействия между различными поставщиками для обеспечения надлежащего последующего наблюдения. Рентгенологи должны быть знакомы с нормальными и аномальными ультразвуковыми данными на ранних сроках беременности и использовать самые консервативные критерии при оценке жизнеспособности и диагностике невынашивания беременности. Направляющий врач должен предоставить историю болезни и назначить количественный уровень B-hCG, чтобы помочь рентгенологу в интерпретации исследований изображений. Как команда, направляющие врачи, практикующие медсестры, акушеры-гинекологи и радиологи должны сотрудничать, чтобы защитить мать и ребенка и вмешиваться только в случаях окончательной внематочной или неудачной беременности. (Уровень I)
Рентгенологи должны быть знакомы с нормальными и аномальными ультразвуковыми данными на ранних сроках беременности и использовать самые консервативные критерии при оценке жизнеспособности и диагностике невынашивания беременности. Направляющий врач должен предоставить историю болезни и назначить количественный уровень B-hCG, чтобы помочь рентгенологу в интерпретации исследований изображений. Как команда, направляющие врачи, практикующие медсестры, акушеры-гинекологи и радиологи должны сотрудничать, чтобы защитить мать и ребенка и вмешиваться только в случаях окончательной внематочной или неудачной беременности. (Уровень I)
Для управления этими случаями и достижения наилучшего варианта лечения необходим подход межпрофессиональной команды. [Уровень 5]
Контрольные вопросы
Доступ к бесплатным вопросам с несколькими вариантами ответов по этой теме.
Комментарий к этой статье.
Рисунок
Эндовагинальное УЗИ матки в коронарной плоскости с большим пустым плодным пузырем.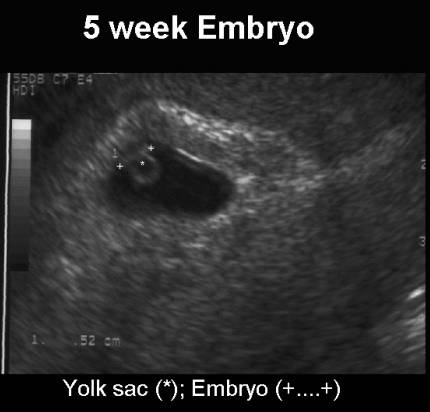 Предоставлено доктором Майклом Ламбертом
Предоставлено доктором Майклом Ламбертом
Рисунок
Хронология беременности по неделям и месяцам гестационного возраста. Предоставлено Wikimedia Commons, «Медицинская галерея Микаэля Хэггстрема, 2014 г.» (общественное достояние)
Рисунок
Ретровертированная матка с плодным мешком (GS) внутри эндометриального эха матки и содержит желточный мешок (YS). Предоставлено доктором Майклом Ламбертом
Рисунок
Заключительное трансабдоминальное УЗИ через 8 недель, показывает гестационный мешок 7,3 мм без плода. Предоставлено Tripthi M. Mathew, MD, MPH, MBA, PhD.
Рисунок
Нормальный гестационный мешок. Изображение предоставлено S Bhimji MD
Каталожные номера
- 1.
Ричардсон А., Галлос И., Добсон С., Кэмпбелл Б.К., Кумарасами А., Рейн-Феннинг Н. Точность УЗИ первого триместра в диагностике внутриматочной беременности до визуализации желточного мешка: систематический обзор и метаанализ. УЗИ Акушерство Гинекол.
 2015 авг; 46 (2): 142-9. [PubMed: 25393076]
2015 авг; 46 (2): 142-9. [PubMed: 25393076]- 2.
Дубилет PM. УЗИ в первом триместре. Радиол Клин Норт Ам. 2014 ноябрь;52(6):1191-9. [PubMed: 25444100]
- 3.
Salomon LJ, Alfirevic Z, Bilardo CM, Chalouhi GE, Ghi T, Kagan KO, Lau TK, Papageorghiou AT, Raine-Fenning NJ, Stirnemann J, Suresh S, Tabor A, Timor-Tritsch IE, Toi A, Yeo G. Практические рекомендации ISUOG: проведение УЗИ плода в первом триместре. УЗИ Акушерство Гинекол. 2013 Январь; 41(1):102-13. [PubMed: 23280739]
- 4.
Mausner Geffen E, Slywotzky C, Bennett G. Подводные камни и советы по диагностике внематочной беременности. Брюшной Радиол (Нью-Йорк). 2017 Май; 42(5):1524-1542. [В паблике: 28144719]
- 5.
Мурти РС. ТРАНСВАГИНАЛЬНАЯ СОНОГРАФИЯ. Мед J вооруженных сил Индии. 2000 г., июль; 56 (3): 181–183. [Бесплатная статья PMC: PMC5532046] [PubMed: 28790701]
- 6.
Капфхамер Д.Д., Паланиаппан С.
 , Саммерс К., Кассель К., Манкузо А.С., Райан Г.Л., Шах Д.К. Разница между средним диаметром плодного яйца и длиной темени-крестца как маркер потери беременности в первом триместре после экстракорпорального оплодотворения. Фертил Стерил. 2018 Январь; 109 (1): 130-136. [Бесплатная статья PMC: PMC6248327] [PubMed: 29175064]
, Саммерс К., Кассель К., Манкузо А.С., Райан Г.Л., Шах Д.К. Разница между средним диаметром плодного яйца и длиной темени-крестца как маркер потери беременности в первом триместре после экстракорпорального оплодотворения. Фертил Стерил. 2018 Январь; 109 (1): 130-136. [Бесплатная статья PMC: PMC6248327] [PubMed: 29175064]- 7.
Блаас ХГ. Выявление структурных аномалий в первом триместре с помощью УЗИ. Best Pract Res Clin Obstet Gynaecol. 2014 апр; 28 (3): 341-53. [PubMed: 24355991]
- 8.
Doubilet PM, Benson CB, Bourne T, Blaivas M, Общество рентгенологов по ультразвуковой многопрофильной группе по ранней диагностике выкидыша в первом триместре и исключению жизнеспособной внутриматочной беременности. Барнхарт К.Т., Бенасерраф Б.Р., Браун Д.Л., Филли Р.А., Фокс Дж.К., Гольдштейн С.Р., Кендалл Д.Л., Лайонс Э.А., Портер М.Б., Преториус Д.Х., Тимор-Трич И.Е. Диагностические критерии нежизнеспособной беременности в начале I триместра. N Engl J Med.
 2013 10 октября; 369(15):1443-51. [PubMed: 24106937]
2013 10 октября; 369(15):1443-51. [PubMed: 24106937]- 9.
Doubilet PM, Benson CB. Признак двойного мешка и интрадецидуальный признак на ранних сроках беременности: межнаблюдательная надежность и частота встречаемости. J УЗИ Мед. 2013 июль; 32 (7): 1207-14. [PubMed: 23804343]
- 10.
Прейслер Дж., Копейка Дж., Исмаил Л., Ватанан В., Фаррен Дж., Абдалла Й., Баттачарджи П., Ван Холсбеке С., Боттомли С., Гулд Д., Джонсон С., Сталдер С., Ван Калстер Б., Гамильтон Дж., Тиммерман Д., Борн Т. Определение безопасных критериев для диагностики выкидыша: проспективное наблюдательное многоцентровое исследование. БМЖ. 2015 23 сентября;351:h5579. [Бесплатная статья PMC: PMC4580727] [PubMed: 26400869]
- 11.
Doubilet PM, Benson CB. Дополнительные доказательства против надежности дискриминационного уровня хорионического гонадотропина человека. J УЗИ Мед. 2011 Декабрь; 30 (12): 1637-42. [PubMed: 22123998]
- 12.